Мастит
Мастит — это острый, хронический воспалительный процесс, который развивается в результате влияния инфекционного или неинфекционного фактора. Есть различные формы поражения груди, они отличаются тяжестью течения, подходами к терапии и прочими факторами. Развитие воспалительного процесса происходит у значительной части первородящих женщин. Процент заболеваемости среди этой категории пациенток варьируется в широком диапазоне, от 1 до 16%. Патологическое состояние развивается внезапно и сопровождается мучительными болями, дискомфортом. Есть риск осложнений.
Диагностикой и лечением заболевания занимаются врачи-маммологи. Терапия консервативная или, реже, оперативная. По ситуации. В зависимости от особенностей конкретного клинического случая.

Заболевания молочных желез
классификация МКБ
Причины мастита
Мастит — это полифакторный патологический процесс, который развивается по широкой группе причин. Расстройство встречается как у молодых женщин, которые рожают впервые, так и у пациенток средней возрастной группы при второй и последующей беременности. Нарушение требует квалифицированной оценки под контролем специалиста-маммолога.
Патогенез расстройства
Мастит делится на две большие группы. У каждой — собственный механизм развития. Чаще всего развивается инфекционная форма. Этот вид патологического процесса потенциально более опасный, поскольку чреват развитием флегмоны, дальнейшего распространения септического процесса. Среди причин инфекционного мастита можно выделить:
- поражение инфекционными агентами;
- снижение местного и общего иммунитета;
- воздействие группы факторов риска.
Как правило, воспаление развивается, когда совпадают все описанные причины. Чаще всего воспалительный процесс развивается при поражении стафилококками, стрептококками, пиогенной флорой. В некоторых случаях возбудителями инфекции выступают клебсиеллы и кишечные палочки. Условно-патогенные микроорганизмы. Снижение местного и общего иммунитета — результат инфекционного иммунодефицита или частых респираторных заболеваний, влияния прочих факторов повышенного риска.
Причины мастита, который развивается без инфекционного компонента, другие. В основном — они застойного характера. Обусловлены недостаточным прикладыванием ребенка к груди. Также другими факторами субъективного характера. Например, когда пациентка грубо или неправильно сцеживает остатки молока. По этой причине основная категория пациенток, страдающих воспалительным процессом — это женщины, которые рожают впервые.
Острый мастит может возникать и вне связи с кормлением, лактацией. Причины нелактационного мастита заключаются в недостаточном или неправильном формировании груди, вторичном воспалении (когда инфекция передается из отдаленного очага в случайном порядке).
Причины воспалительного процесса понятны не всегда. Также, как и форма патологического состояния. Для определения исходных виновников заболевания, формы патологического процесса, показана инструментальная и лабораторная диагностика под контролем маммолога. Если заболевание имеет выраженное течение, требует оперативного вмешательства, дополнительно к работе привлекают хирургов. Возможно, для устранения патологии, потребуется хирургическое вмешательство.

Факторы возможного риска
Факторы повышенного риска — это важная составляющая развития патологического процесса. Вероятность мастита оказывается выше, если у пациентки имеется по меньшей мере один из описанных далее факторов:
- рождение первого ребенка, до 85% пациенток с диагностированным маститом, это женщины, которые рожают в первый раз, далее вероятность патологического процесса оказывается в несколько раз ниже;
- позднее рождение ребенка, риска мастита оказываются выше, если женщина рожает впервые после 30 лет;
- наличие хронических инфекционных заболеваний в анамнезе: от кариеса до тонзиллита, туберкулеза, прочих инфекций;
- лактостаз, застой грудного молока в анамнезе, поскольку растет вероятность лактационного воспаления, мастита;
- мастопатии в анамнезе, любые дефекты развития молочной железы, как врожденного, так и приобретенного характера;
- эндокринные заболевания, в первую очередь, поражения щитовидной железы или гипофиза, которые выступают главными «дирижерами» гормонального фона человека;
- обменные нарушения в истории болезней, наибольшую негативную роль играет сахарный диабет.
Поражения груди более вероятны при нарушениях нормального питания, наличии новообразований в структурах молочной железы. Вопросы происхождения важны для проработки методов профилактики.
Консервативному лечению в большинстве своем поддаются только серозные и инфильтративные формы. Гнойная форма лечится оперативно, поскольку риски прогрессирования и тяжелых осложнений слишком велики.
Классификация и виды мастита
Разделить мастит на виды можно по нескольким основаниям. Одно из главных — это классификация по характеру воспалительного процесса. Он может быть гнойный или негнойным.
Первый во всех случаях имеет инфекционное происхождения. Сопровождается выраженными симптомами. Может закончиться развитием крупного абсцесса, флегмоны, поражения подкожно-жировой клетчатки, которой в области груди в избытке. Второй, негнойный мастит, также может быть инфекционным. Но не всегда. Если нет гнойного компонента, допустимо проведение консервативного лечения, применения препаратов. Однако и здесь все не так однозначно, решать, как лечить патологию, должен врач.
Нарушение разделяют по характеру течения. В подавляющем большинстве случаев патологическое состояние имеет острое течение. Это означает, что симптомы развиваются в считанные часы или за сутки. Отличаются высокой степенью выраженности. Подострый мастит начинается медленно, сопровождается неполной клинической картиной. Наконец, мастит хронического характера, сопровождается минимумом симптомов. Чаще всего в хронический тип переходят острые и подострые маститы. Но в некоторых случаях заболевание может начаться с хронической разновидности.
Формы мастита делятся по происхождению патологического процесса. Выделяют:
- лактационный мастит;
- нелактационную форму.
Первый развивается на фоне грудного вскармливания, если мать неправильно сцеживает молоко, наблюдается лактостаз и по другим причинам. Нелактационные формы развиваются при дефектах груди, анатомических нарушениях, прочих подобных факторах.
Широко используется классификация форм мастита по локализации. Выделяют:
- подкожную форму;
- тотальную разновидность;
- ретромаммарную форму (очаг воспаления локализуется за молочной железой);
- интрамаммарную;
- субареолярную.
Большое значение имеет классификация по стадии течения (стадирование патологического процесса). Выделяют 3 фазы воспалительного процесса:
- серозную;
- инфильтративную;
- гнойную.
Серозный мастит развивается первым. Сопровождается болевыми симптомами. Гнойного поражения еще нет. Клиника минимальна. На 2-3 день от начала заболевания появляется инфильтративная форма. Воспаление усугубляется, затрагивает новые ткани. Боли становятся сильнее, повышается местная температура. На 3- 5 сутки от начала патологического процесса, при типичном течении, мастит переходит в гнойную форму.
Обратите внимание!
Консервативному лечению в большинстве своем поддаются только серозные и инфильтративные формы. Гнойная форма лечится оперативно, поскольку риски прогрессирования и тяжелых осложнений слишком велики.
Заболевание требует немедленного лечения при любой диагностированной форме. Однако метод терапии патологического процесса как раз определяются тяжестью расстройства и его типом. Потому классификации так важны.
Симптомы, клиническая картина
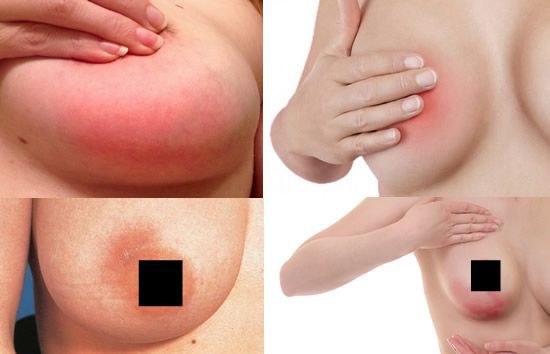
Симптомы мастита определяются характером и степенью тяжести патологического процесса. В большинстве своем проявляются такие признаки:
- болевые ощущения;
- образование уплотнения;
- дискомфорт иного характера;
- покраснение;
- повышение местной температуры;
- симптомы общей интоксикации организма.
Боль развивается при растяжении капсулы молочной железы или ее компрессии окружающими тканями, воспаленными структурами. Болевые ощущения складываются не всегда, все зависит от локализации воспалительного процесса, степени его тяжести, болевого порога пациентки. Степень выраженности боли может быть разной: от едва заметной до невыносимой.
Образование уплотнения диагностируется с самого начала патологического процесса. Его можно прощупать собственными силами (за очень редкими исключениями). Воспалительный очаг в грудной зоне может увеличиваться в размерах. Этот процесс сопровождается усилением местной клиники.
Дискомфорт иного характера включает ощущение давления, распирания. Однако не всегда такие симптомы вообще присутствуют. Покраснение начинается с инфильтративной стадии, продолжается на гнойной. Изменение оттенка сопровождается застоем крови, локальным воспалением. Дополнительно возникает повышение местной температуры.
Если заболевание носит инфекционный характер и сопровождается выраженным воспалением, токсины бактерии циркулируют по кровеносному руслу. Отсюда симптомы общего отравления организма. Головные боли, головокружение, слабость, тошнота, рвота, сонливость, ощущение недомогания. Все это — признаки интоксикации.
Симптомы мастита у кормящих обычно более выраженные. Напротив, симптомы мастита у некормящих могут быть смазанными. И вообще, клиника не всегда достаточно показательна. Не во всех случаях она отражает тяжесть патологического процесса. Потому при оценке состояния здоровья пациентки используются данные объективных исследований, диагностики. Они куда точнее. На их основании можно делать выводы. На одной лишь симптоматике — нет.
Мастит
Мастит — это воспаление молочных желез, чаще одностороннее, вызванное патогенной кокковой флорой. В 96% случаев лактационный мастит развивается у кормящих женщин в течение первого месяца после родов или на последних неделях беременности. Нелактационный мастит развивается у некормящих женщин, подростков (юношеский), новорожденных.
Классификация
По характеру протекания мастит бывает острым и хроническим:
Известно несколько видов мастита:
Лактационный
Развивается преимущественно у кормящих женщин в 1й месяц после родов или на последних неделях беременности, провоцируется застоем молока и проникновением бактерий в ткань железы через дефекты кожных покровов и млечные протоки при нарушении правил личной гигиены. Переходит в гнойный мастит через 3-4 дня при отсутствии лечения.
Нелактационный
Возникает у женщин на фоне: травмы молочной железы; гнойных процессов в коже и подкожно-жировой клетчатке молочной железы (фурункулы, карбункулы, атеромы); инородного тела (пирсинг); наличия мастопатии (преимущественно кистозной, с кистами более 1,5см в диаметре).
Мастит новорожденных
Развивается после физиологической мастопатии новорожденных при неправильном уходе за младенцем, чаще к концу 1го месяца жизни
Наиболее часто встречающийся вид – лактационный мастит, им болеют до 85% всех обратившихся женщин. Это всегда острый процесс, который требует немедленного обращения за медицинской помощью.
Причины мастита
Каждый вид мастита имеет свои собственные причины.
Лактационный мастит развивается у беременных женщин, начиная с 35-й недели беременности и в период грудного вскармливания ребенка. В результате неправильного прикладывания малыша к груди или неумелого сцеживания молока, железа опорожняется не полностью, образуется лактостаз или застой молока. Это – питательная среда для размножения бактерий, которые попадают в млечные протоки через трещины в соске, либо заносятся с током крови из других очагов хронических инфекций. Патологическая флора попадает в протоки при плохой личной гигиене, способствует застою молока также ношение тесного и грубого белья, которое сдавливает железу.
Мастит новорожденных. Физиологическая мастопатия новорожденных развивается в 70% случаев, как у девочек, так и у мальчиков, в первые дни после родов. Это один из механизмов адаптации к внеутробной жизни, начинается со вторых суток жизни и проходит в течение 2-4 недель. Процесс может иметь односторонний или двусторонний характер. Все изменения в молочных железах (набухание ткани, выделения из соска) в этот период обратимы и не требуют обращения к врачу и медикаментозного лечения. При неправильном уходе за младенцем: недостаточной или чрезмерной гигиене, использовании компрессов, прогреваний, мазей, попытках массажа или сцеживания выделений из соска, можно травмировать нежные кожные покровы и сосок, трещины в которых становятся входными воротами бактериальной флоры. Микробы, попадая внутрь, провоцируют тяжелое септическое состояние – мастит новорожденных. Симптоматика нарастает, состояние ребенка резко ухудшается. При отсутствии лечения в основании молочной железы формируются абсцесс, который требует немедленного хирургического лечения. При отсутствии лечения гнойный процесс переходит в генерализованную форму – сепсис.
Нелактационный мастит возникает у нерожавших женщин чаще на фоне травмы молочной железы, гнойных процессов в коже и подкожно-жировой клетчатке молочной железы (фурункулы, карбункулы, воспалившиеся атеромы), наличия мастопатии (преимущественно кистозной, с кистами более 1,5см в диаметре), термического воздействии на ткань железы (переохлаждения, перегревания). Крайне редко встречается хронический рецидивирующий мастит, который периодически проявляется у пациентки на фоне полного благополучия. Требует немедленного обращения к специалисту, дообследования и лечения.
В последние годы причиной острого гнойного мастита нередко становится пирсинг или прокол, в который вдевается украшение. Эта модификация тела даже при правильном исполнении не всегда безвредна, поскольку затрагивает ареолу соска, где находятся сальные и потовые железы, а также железы Монтгомери, предназначенные для увлажнения соска при лактации. В глубине ареол расположены млечные синусы, предназначенные для накопления молока. При нарушении правил асептики или использовании бижутерии низкого качества пирсинг становится входными воротами инфекции.
Лактационный мастит — симптомы и лечение
Что такое лактационный мастит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чеботаря Виктора Игоревича, хирурга со стажем в 9 лет.
Над статьей доктора Чеботаря Виктора Игоревича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Хирург Cтаж — 9 лет
Областной онкологический диспансер
Дата публикации 5 июля 2019 Обновлено 12 декабря 2022
Определение болезни. Причины заболевания
Маститом (устаревший термин — «грудница») называют любое воспаление ткани (паренхимы) молочной железы, а лактационным маститом — воспаление паренхимы молочной железы в период лактации, когда происходит биосинтез и выделение на поверхность сосков молока.
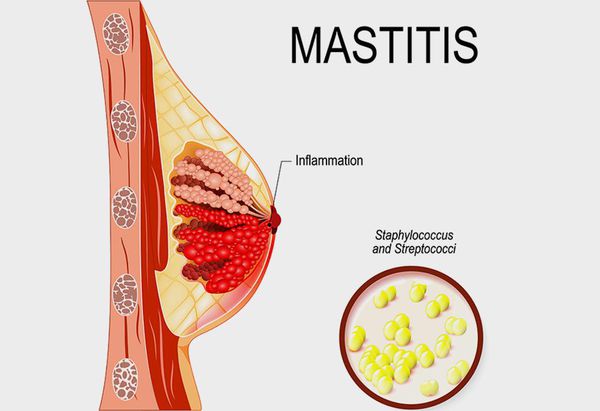
Это болезненное состояние чаще всего возникает в течение первых трёх месяцев после родов. При неправильном лечении оно может привести к преждевременному прекращению грудного вскармливания [10] .
Причины мастита
- Инфекции. Пусковым механизмом мастита у кормящей матери всегда является жизнедеятельность условно-патогенных бактерий, в норме колонизирующих поверхность кожи (в 98 % при исследовании высевается золотистый стафилококк) [1] . В литературе нередко упоминаются трещины и микротравмы сосков как входные ворота инфекции, и это справедливо — лактационный мастит часто начинает развиваться от предполагаемого места проникновения (в виде микротравмы/трещины). Однако так бывает не во всех случаях. Внутрипротоковая микрофлора молочной железы присутствует у кормящих и у некормящих женщин в любом возрасте, и ей не обязательно перемещаться в место будущего воспаления через микротравму. Если ворот инфекции как таковых нет, а лактация идёт, и мастит случился, то причиной является застой молока (лактостаз) и жизнедеятельность протоковой микрофлоры. Такой комплекс причин провоцирует до 85 % лактационных маститов [1] .
- Неправильное кормление. Развитию лактостаза могут способствовать задержки или пропуски кормления, неправильное прикладывание ребёнка к груди, прикладывание только к одной груди, травмы молочной железы и другие факторы [11] .

- Анатомические нарушения и системные факторы. Мастит может развиться из-за анатомических дефектов сосков, рубцов и мастопатии. Также болезнь может проявиться под влиянием системных факторов, нарушающих нормальный отток молока из молочных желёз: токсикоза, преждевременных родов и послеродовых осложнений.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы лактационного мастита
Первыми симптомами мастита и лактостаза является боль (масталгия) и/или внезапное появление очагового уплотнения в молочной железе в период кормления.
Механизм возникновения таких болезненных ощущений отличается от других болей. Это связано с особенностями чувствительной иннервации (связи с центральной нервной системой) молочных желёз, а именно с отсутствием в них болевых рецепторов.
Во время операций на молочной железе (тех, что выполняются под местной анестезией) в саму ткань даже не нужно вводить раствор анестетика. Он вводится только в кожу и капсулу железы, а саму железу пациентка чувствует слабо, даже если работать с паренхимой хирургическим инструментом. Отсюда вывод, что все болевые ощущения в груди связаны с воздействием на капсулу железы: механическим — при растяжении, химическим — после начала воспаления. Иными словами, боль может возникнуть, только когда лактостаз растягивает капсулу. Если этого не происходит, то и болевого синдрома может не быть.
При мастите груди боль также появляется из-за растяжения капсулы или из-за воздействия на неё агрессивных медиаторов воспаления.
Болезненность и уплотнение в молочной железе могут сопровождаться повышением температуры тела за счёт действия продуктов распада бактерий, попадающих в кровоток. Само по себе это ещё не признак мастита. На данном этапе следует прекратить кормление ребёнка больной железой и попытаться сразу же провести мероприятия по сцеживанию молока: путём ручного массажа или с использованием специальной помпы-молокоотсоса.
Когда следует обратиться к врачу
Если интенсивное сцеживание не принесло облегчения в течение 2-3 дней или выраженный болевой синдром уже не позволяет работать с железой, следует обратиться к врачу. Задачей специалиста в первую очередь будет поставить верный диагноз: ещё лактостаз или уже мастит. Неразрешённый лактостаз на 3-4 сутки от начала заболевания чаще всего переходит в лактационный мастит. Если пациентка обнаружила покраснение кожи над участком уплотнения и/или болезненности, значит началось воспаление. В таком случае имеется больше клинических данных за начинающийся мастит [2] .
Патогенез лактационного мастита
Что происходит с грудью в период лактации
После родов в течение недели резко падает уровень эстрогенов и прогестерона, которые в период беременности стимулировали рост ткани железы, а именно протоков и прочей логистической инфраструктуры по выведению молока.
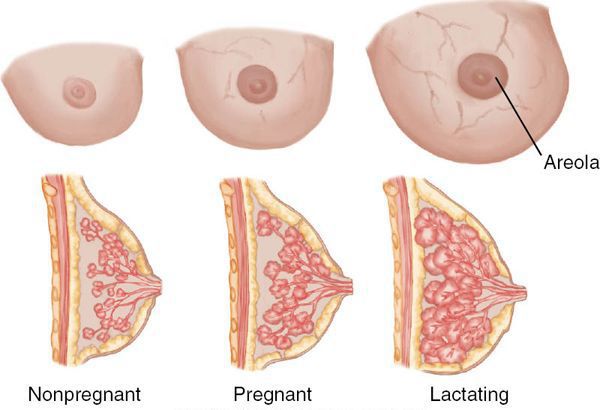
В то же время уровень пролактина (гормона, который вызывает и поддерживает образование молока) остаётся прежним и может даже возрастать. Таким образом, на имеющихся и отстроенных в железе до родов мощностях начинается активный синтез и выведение молока. Однако организм не всегда может точно сбалансировать его необходимое количество и суммарный просвет протоков в сосках. В таких случаях в отдельных альвеолах или протоках формируется застой: молоко накапливается и растягивает стенки альвеолы/протока. Так возникает лактостаз. Он не всегда превращается в мастит.
Анатомия и физиология молочных желёз при мастите:
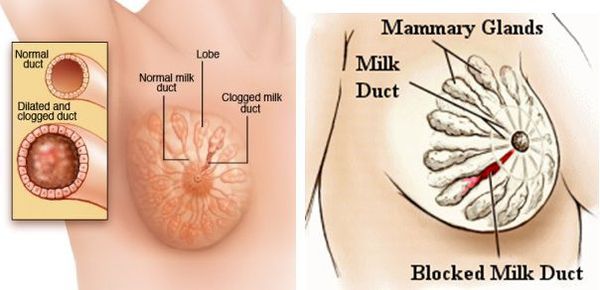
При лактостазе сжимаются микрокапилляры соседней ткани. Это затрудняет локальное действие иммунных механизмов, которые и без того ослаблены на фоне общего падения иммунитета после родов. В этот момент на сцену патогенеза выходит населяющая протоки микрофлора — пресловутый стафилококк. И само молоко, и окружающие сдавленные ткани являются прекрасной беззащитной питательной средой для бактерий, поэтому их количество в точке лактостаза начинает расти в геометрической прогрессии.
Разумеется, иммунная система быстро распознаёт рост бактериальной нагрузки в указанном месте. Чтобы изолировать и уничтожить очаг, она активирует своё главное оружие — процесс воспаления. Однако при уничтожении бактерий клетки иммунной системы повреждают близлежащие ткани тела человека. В итоге кровоснабжение этих тканей нарушается и возникает микротромбоз капилляров.
Погибшие клетки образуют массу органики, которая вновь может быть использована оставшимися бактериями как питательная среда. Таким образом, в месте септического воспаления некоторые процессы замыкаются в порочный круг и могут завершиться не в пользу пациентки.
Классификация и стадии развития лактационного мастита
Имеющие прикладное значение классификации лактационного мастита (и мастита вообще) отражают следующие его параметры:
- форму течения;
- анатомическую локализацию, степень распространения очага воспаления и стадию воспалительного процесса.
По форме течения выделяют острый и хронический мастит. Острым лактационным маститом называют внезапно возникший в течение нескольких дней мастит с описанными выше симптомами.
Если в процессе лечения (или «нелечения») симптомы стихают, но не исчезают совсем, либо ненадолго проходят, а затем вновь появляются, то спустя шесть месяцев можно говорить о переходе в хроническую форму.
Хронический мастит создаёт целый ряд проблем. Он может спровоцировать формирование свища (патологического хода из очага воспаления на поверхность кожи с выделениями из него) или существенно затруднить скрининг новообразований молочной железы, а также в любой момент перейти в острый мастит.
Второй ряд характеристик удачно отображается с помощью отечественной классификации профессора Б.Л. Гуртового 1975 года [1] .
По характеру воспалительного процесса доктор выделял две формы лактационного мастита:
- негнойные — серозный и инфильтративный мастит;
- гнойные — абсцедирующий, инфильтративно-абсцедирующий, флегмонозный и гангренозный мастит.
Стадии мастита
Гнойные и негнойные формы, по сути, являются последовательными стадиями острого воспалительного процесса:
- Серозный мастит — протекает с болью в груди, локальным покраснением и уплотнением, может повышаться температура и возникать общее недомогание.
- Инфильтративный мастит — те же симптомы, только более выраженные, поражённая грудь становится горячей на ощупь.
- Гнойный мастит (обычно без лечения мастит приобретает гнойный характер на 3-4 день от начала воспалительного процесса):
- инфильтративно-гнойный (диффузный, узловой) — все симптомы ярко выражены, уплотнение размягчается за счёт образования полости, заполненной гноем;
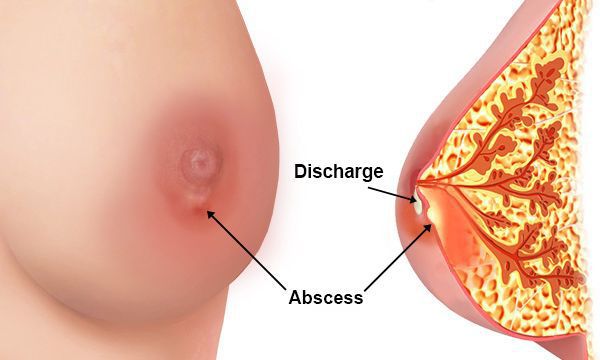
- абсцедирующий мастит — очаг воспаления отграничивается от здоровых тканей, и формируется абсцесс (полость, заполненная гноем);
- флегмонозный мастит — абсцесс прорывается, и инфекция распространяется на окружающие ткани;
- гангренозный мастит — запущенная стадия мастита, когда происходит омертвение поражённых инфекцией тканей молочной железы, может осложниться сепсисом.
По локализации воспалительного очага в рамках приведённой локализации различают:
- подкожный;
- субареолярный;
- интрамаммарный;
- ретромаммарный;
- тотальный.
При последнем варианте поражаются все отделы молочной железы.
Осложнения лактационного мастита
Без своевременного лечения к уплотнению, боли и покраснению кожи уже в обязательном порядке присоединится повышение температуры тела и выраженный асимметричный отёк железы.
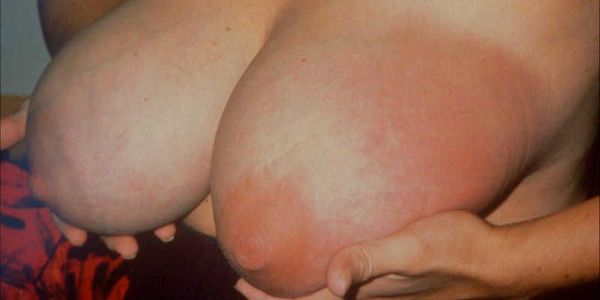
Общее самочувствие больной будет ежедневно ухудшаться. Может появиться выделение гноя из соска поражённой железы, начнётся лимфаденит (воспаление лимфатических узлов) и лимфангиит (воспаление лимфатических сосудов) по путям оттока лимфы: в подмышечной, подключичной, надключичной, загрудинной областях тела.
При появлении таких грозных симптомов состояние пациентки может усугубляться стремительно. Это прямые предпосылки скорого сепсиса и септического шока, который может стать причиной смерти, поэтому срочное начало лечения с госпитализацией становится вопросом выживания.
В литературе описаны случаи перехода воспалительного процесса в плевральную полость (пиоторакс), либо в жировую клетчатку переднего средостения (анатомического пространства за грудиной) с развитием медиастинита — тяжелейшего состояния, требующего экстренной операции и длительной интенсивной терапии.
Запущенный мастит, а также мастит после хирургического лечения, может сопровождаться тромбофлебитом поверхностных вен торса (синдром Мондора). Возможно самопроизвольное вскрытие гнойника на поверхность кожи и его опорожнение с формированием длительно заживающего (или незаживающего) свища [4] .
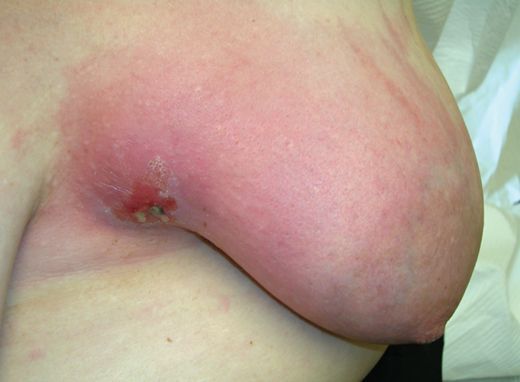
Диагностика лактационного мастита
При постановке диагноза сложнее всего отличить лактостаз (предмастит) от начинающегося серозного мастита. Врач принимает решение на основании жалоб пациентки, сроков заболевания, результатов осмотра поражённого органа и результатов дополнительных исследований.
Как отличить лактостаз от мастита
Диагноз «лактостаз» правомерно установить при следующих симптомах:
- единственной жалобой является чувство тяжести, боль и наличие уплотнения;
- с начала заболевания прошло менее четырёх дней;
- кожа над зоной болезненности не изменена;
- отёк выражен незначительно или отсутствует;
- температура тела не достигает 38 °С;
- при исследовании крови не обнаруживается высокого лейкоцитоза и иных воспалительных изменений;
- по результатам УЗИ нет данных за абсцесс;
- общее состояние пациентки удовлетворительное.
В таком случае следует начать соответствующие лечебные мероприятия и тщательно наблюдать за эволюцией симптомов [5] .
Полное отсутствие отёка, уплотнения, покраснения кожи может навести на мысль о межрёберной невралгии или обострении герпетической инфекции как источнике болевого синдрома.
Для определения стадии процесса иногда необходимо выполнить пункцию: в условиях перевязочного кабинета стерильной иглой на шприце осуществляется прокол уплотнения с целью уточнить наличие гноя или иного содержимого. Если присутствуют яркие признаки гнойного процесса или деструктивные изменения молочной железы, то установка диагноза не вызывает затруднений.
При первичной диагностике лактостаза/лактационного мастита необходимо исключить наличие новообразований молочной железы или специфических возбудителей (сифилиса, туберкулёза, грибковых поражений, эхинококкоза и прочих) как инициаторов воспалительного процесса. Такие маститы имеют тенденцию к хроническому течению с периодическим обострением и постепенным разрушением окружающих тканей. К счастью, специфические маститы встречаются достаточно редко, обычно у лиц с нарушениями иммунитета.
Скрининг новообразований молочных желёз должен проводиться пациенткой регулярно путём самообследования и УЗИ молочных желёз до 40 лет с проведением регулярной маммографии не реже чем раз в два года после 40 лет.
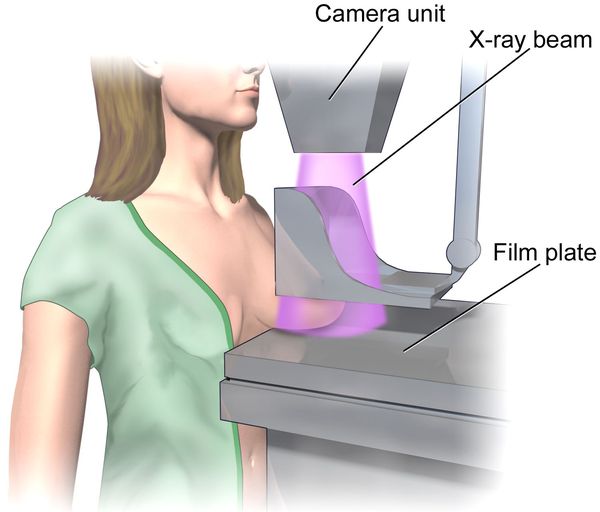
Лечение лактационного мастита
Какой врач лечит мастит
Лечением мастита занимается врач-маммолог. В тяжёлых случаях может потребоваться помощь хирурга.
Медикаментозное лечение
Лечение лактостаза и лактационного мастита у женщин при разных клинических ситуациях не одинаково. После установки диагноза «лактостаз» выполняется инъекция спазмолитиков (например, «Дротаверина») для расслабления гладкой мускулатуры млечных протоков. При выраженном болевом синдроме проводится ретропекторальная блокада раствором местного анестетика («Новокаина») и назначение НПВС. Некоторые авторы [1] рекомендуют перед сцеживанием сделать инъекцию 0,5 мл «Окситоцина» или «Питуитрина». Затем выполняется сцеживание молока путём ручного массажа или с применением помпы.
При устранении лактостаза уплотнение в железе пропадает или уменьшается, как и болевой синдром. Если в течение 3-4 часов после сцеживания болевой синдром не уменьшился, то правомерно изменение диагноза на «серозный лактационный мастит». В этом случае необходимо выполнить пункцию очага, провести УЗИ, назначить обезболивающие препараты и начать эмпирическую антибиотикотерапию. При установке диагноза «мастит» грудное вскармливание прекращается [8] .
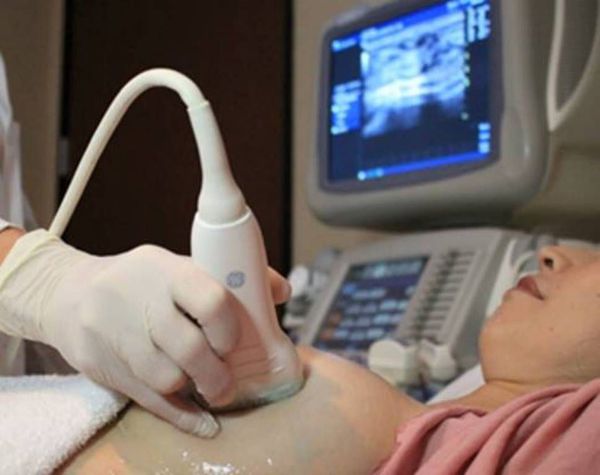
Существует ряд показаний для прекращения лактации:
- стремительное развитие воспалительного процесса;
- любой рецидив мастита;
- длительное хроническое течение мастита;
- инфильтративно-гнойный, абсцедирующий, флегмонозный и гангренозный маститы.
Чтобы прервать процесс синтеза молока, применяют ингибиторы секреции пролактина («Бромокриптин») [6] , антагонисты дофамина («Каберголин», «Перголид»). Немедикаментозные способы прекращения лактации (бинтование молочных желёз, ограничение питья, отказ от сцеживания) не рекомендуются при лечении мастита.
Хирургическое лечение
Показания для срочного хирургического лечения мастита: наличие гнойной полости, стремительного развития воспаления, начала деструктивных изменений в молочной железе. При этом вскрывается гнойная полость, удаляется гной и масса мертвых тканей, после чего пациентке требуются длительные перевязки и промывание инфицированных операционных ран. Также необходимо провести микробиологическое исследование характера раневой микрофлоры и её чувствительности к антибиотикам [4] .
В зависимости от тяжести состояния пациентки может проводиться инфузионная, детоксикационная, общеукрепляющая терапия. При развитии сепсиса или септического шока, медиастенита, воспаления в плевральной полости могут потребоваться дополнительные операции по дренированию соответствующих полостей и пространств. Лечение таких больных продолжается уже в палатах реанимации.
Можно ли кормить грудью при мастите
Кормить грудью при мастите можно и нужно, потому что адекватное опорожнение молочных желёз — это основной метод лечения заболевания.
Но важно! Перед началом медикаментозного лечения антибиотиками, обезболивающими и т. д. следует полностью прекратить грудное вскармливание, чтобы вместе с молоком в организм ребёнка не попали метаболиты лекарственных препаратов.
Можно ли делать компрессы при мастите
При мастите (не путать с лактостазом) противопоказаны тепловые процедуры. Можно делать аппликации с лекарственными препаратами, например Левомеколем, по назначению врача.
Народные методы лечения мастита мало эффективны. Без своевременного и адекватного лечения могут развиться опасные осложнения, например воспаление лимфоузлов и сепсис .
Прогноз. Профилактика
Прогноз при лактационном мастите, как правило, благоприятный при своевременном начале лечения. Лактостаз, а также серозные формы начинающегося лактационного мастита могут успешно курироваться без операции. Тяжёлые абсцедирующие и деструктивные запущенные формы маститов могут привести к инвалидности пациентки и даже к летальному исходу, не говоря уже об эстетических нарушениях и необходимости отсроченной хирургической реконструкции поражённой молочной железы [7] .
Профилактика лактационного мастита заключается в первую очередь в соблюдении правил гигиены:
- Необходим регулярный гигиенический душ для кормящей матери и купание для новорождённого. Также нужно тщательно мыть руки и грудь до и после каждого кормления.
- Уход за молочными железами: обязательна профилактика микротравм в виде обработки сосков ланолиновыми маслами, использование мягких откидных бюстов для кормящих, осторожное мытьё и высушивание хрупкой кожи на груди.
- Кормление ребёнка рекомендуется производить «по требованию», без соблюдения строгих графиков. При этом не следует придерживать молочные железы руками во избежание перегибов протоков железы.
- Оставшееся «лишнее» молоко следует сцеживать после каждого кормления. При появлении уплотнения в ткани железы рекомендуется при кормлении разворачивать малыша подбородком к уплотнению [1] .
- До родов следует обсудить с врачом возможность грудного вскармливания, так как существуют некоторые противопоказания.
- Необходимым элементом профилактики маститов является строгое соблюдение санитарного режима в родильных отделениях [9] .
Как правильно сцеживать молоко при мастите
При мастите нужно чаще прикладывать ребёнка к поражённой груди. Если молоко всё равно остаётся, можно доцедить аккуратно руками до чувства облегчения, не травмируя грудь (до последней капли сцеживать не нужно). На поражённую область молочной железы можно предварительно положить марлю, смоченную раствором магнезии — она расширяет протоки и облегчает отхождение молока.
За дополнение статьи благодарим Маргариту Торосян — маммолога-онколога, научного редактора портала « ПроБолезни » .
Список литературы
- Гусейнов А.З. Заболевания молочной железы / А.З. Гусейнов, Д.А Истомин. — Тула : ТулГУ, 2011.
- Пустотина О.А. Лактационный мастит и лактостаз: тактические контраверсии // Здоровье женщины. — 2013. — № 10. — С. 76-80.
- Атаман А.В. Патологическая физиология : учебник / А.В. Атаман, Г.М. Бутенко, В.А. Гор . — Медпресс-информ, 2004.
- Рутенбург Д.Г. Клинико-эпидемиологические аспекты и хирургическое лечение лактационных маститов / Д.Г. Рутенбург и др. // Журнал акушерства и женских болезней. — 2008. — Т. 57. — № 3.
- Гусейнов А. З. Современные подходы к лечению лактостаза / А.З. Гусейнов, И.Н. Милькевич, Т.А. Гусейнов //Вестник новых медицинских технологий. — 2014. — Т. 21. — № 4.
- Яковлев Я.Я. Лактостаз и лактационный мастит в практике педиатра / Я.Я. Яковлев, Ф.К. Манеров // Сибирское медицинское обозрение. — 2015. — № 2 (92).
- Гуртовой Б.Л. Применение парлодела при послеродовом мастите / Б.Л. Гуртовой и др. // Акушерство и гинекология. — 1984. — Т. 5. — С. 22-5.
- Харченко В.П. Маммология : нац. рук. / В.П. Харченко, Н.И. Рожкова. — ГЭОТАР-Медиа, 2009.
- Никонов А.П. Инфекции в акушерстве и гинекологии. Практическое руководство по диагностике и антимикробной химиотерапии / А.П. Никонов и др. // Гинекология. — 2006. — Т. 8. — № 2. — С. 4-8.
- Occurrence of lactational mastitis and medical management: A prospective cohort study in Glasgow // Int Breastfeed J. — 2008; 3: 21.
- Nordqvist C. Mastitis and what to do about it / Christian Nordqvist // Medical News Today. — 2017.
Источник https://klinikabudzdorov.ru/diseases/mastit/
Источник https://www.celt.ru/napravlenija/mammologija/zabolevanija/mastit/
Источник https://probolezny.ru/mastit-laktacionnyy/