Нетрадиционная медицина при атопическом дерматите
Сайт издательства «Медиа Сфера»
содержит материалы, предназначенные исключительно для работников здравоохранения. Закрывая это сообщение, Вы подтверждаете, что являетесь дипломированным медицинским работником или студентом медицинского образовательного учреждения.
- Издательство «Медиа Сфера»
- (бесплатный номер по вопросам подписки)
пн-пт с 10 до 18
- Издательство «Медиа Сфера»
а/я 54, Москва, Россия, 127238 - info@mediasphera.ru
- вКонтакте
- Telegram
- Издательство
- «Медиа Сфера»
Результаты поиска: 0
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Баррикадная ул., 2/1, стр. 1, Москва, Россия, 125993
ФГБОУ ВО «Нижегородская государственная медицинская академия» Минздрава России, Площадь Минина и Пожарского, 10/1, Нижний Новгород, Россия, 603005
ФГБОУ ВПО «Российский университет дружбы народов», Москва, Россия, 117197
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Баррикадная ул., 2/1, стр. 1, Москва, Россия, 125993

Возможности реабилитации больных атопическим дерматитом и профилактики обострений нелекарственными методами
Подробнее об авторах
Скачать PDF
Связаться с автором
Оглавление
Кошелева И.В., Биткина О.А., Кливитская Н.А., Шадыжева Л.И. Возможности реабилитации больных атопическим дерматитом и профилактики обострений нелекарственными методами. Вопросы курортологии, физиотерапии и лечебной физической культуры. 2017;94(4):35‑42.
Kosheleva IV, Bitkina OA, Klivitskaya NA, Shadyzheva LI. The potential of the non-pharmacological methods for the rehabilitation and prophylaxis in the patients suffering from with atopic dermatitis. Voprosy kurortologii, fizioterapii, i lechebnoi fizicheskoi kultury. 2017;94(4):35‑42. (In Russ.)
https://doi.org/10.17116/kurort201794435-42

Читать метаданные
В статье обсуждаются возможности различных физиотерапевтических методов реабилитации больных атопическим дерматитом в межрецидивный период. Приводятся сведения о физических факторах, наиболее часто используемых при лечении атопического дерматита у взрослых и детей, а также в комплексной реабилитации в межрецидивный период. Также приведены сведения о перспективах применения для лечения больных атопическим дерматитом различных средств тканевой органотерапии. Перечислены основные традиционные подходы к санаторно-курортному лечению пациентов с атопическим дерматитом. Обобщен опыт, в том числе собственный, применения различных методик озонотерапии — физиотерапевтического метода, заключающегося в системном и/или наружном воздействии на организм озонокислородной газовой смесью для лечения и профилактики обострений атопического дерматита у взрослых и детей. Подробно описаны методики озонотерапии, применяемые для лечения разных клинических форм атопического дерматита, а также при различных стадиях и степенях тяжести течения. Приведены данные о влиянии озонотерапии на различные звенья патогенеза атопического дерматита, полученные на основании динамики иммунных, свободнорадикальных и микроциркуляторных показателей. Показана эффективность озонотерапии как компонента комплексного лечения острой стадии атопического дерматита, а также как средства вторичной профилактики рецидивов кожного процесса в лечебно-профилактических учреждениях различного профиля.
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Баррикадная ул., 2/1, стр. 1, Москва, Россия, 125993
ФГБОУ ВО «Нижегородская государственная медицинская академия» Минздрава России, Площадь Минина и Пожарского, 10/1, Нижний Новгород, Россия, 603005
ФГБОУ ВПО «Российский университет дружбы народов», Москва, Россия, 117197
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Баррикадная ул., 2/1, стр. 1, Москва, Россия, 125993
В последнее время неуклонно растет интерес к возможностям немедикаментозных методов лечения и реабилитации больных атопическим дерматитом (АтД): генетически детерминированным и провоцируемым различными внешними факторами, протекающим, как правило, с младенческого или раннего детского возраста и характеризующимся волнообразным течением с чередованием обострений кожного процесса и периодов ремиссий, зачастую крайне нестойких. На сегодняшний день в арсенале врачей имеются весьма эффективные лекарственные средства для купирования даже самых интенсивных обострений АтД: глюкокортикоидные гормоны для системного и наружного применения, цитостатики (циклоспорин), иммуносупрессивные препараты топического действия (такролимус и пимекролимус). Общепринятая «ступенчатая» схема лечения учитывает все современные терапевтические подходы к АтД, однако у ряда пациентов с первоначальной легкой и средней степенью тяжести заболевания, невзирая на адекватное лечение и высокий уровень комплаентности к нему, кожный процесс тем не менее прогрессирует и приобретает бóльшую степень тяжести течения. Наиболее вероятно, что это обусловлено несовершенством поддерживающего лечения и профилактики обострений. Следовательно, не меньшего внимания требуют больные АтД легкой степени тяжести, а также пациенты со среднетяжелым и тяжелым течением в период ремиссии дерматоза, так как для них должны быть предусмотрены адекватные реабилитационные и профилактические лечебные мероприятия, предотвращающие переход кожного процесса к обострению или утяжелению течения. Именно в качестве таковых мероприятий наиболее часто используют нефармакологические методы: традиционные (иглорефлексотерапия, гомеопатия) и получившие популярность в последние годы (тканевая терапия).
Современные средства тканевой терапии в лечении атопического дерматита
Современные способы лечения с применением средств тканевой терапии совпадают с методиками фармакотерапии: не только наружное, но и пероральное, подкожное, внутримышечное и внутривенное введение биопрепаратов. Это связано с тем, что в составе современных органопрепаратов содержатся определенные биомолекулы, которые стандартизуются биохимическими и биологическими методами. Пероральные органотропные средства метаболической коррекции животного происхождения успешно применяются в последние годы в составе комплексного лечения хронических мультифакториальных дерматозов, к которым относится и АтД, повышая его эффективность [1, 2]. Патогенетическим обоснованием их применения являются представления об интегральных взаимодействиях органов гастроинтестинального тракта, кишечной микрофлоры, печени и кожи, а механизм их действия направлен на компенсацию структурно-функциональных повреждений органов пищеварительной системы, нормализацию кишечной микробиоты, нарушенной детоксицирующей функции печени и энтерогепатической циркуляции. Состав органотропных препаратов фактически идентичен компонентам повседневного пищевого рациона, поэтому считается, что за счет оральной толерантности иммунная система пищеварительного тракта блокирует комплекс иммунных реакций против содержащихся в них питательных веществ, что является важным для пациентов с АтД. Эти средства регулируют органно-тканевой гомеостаз, включая микробно-тканевой комплекс, благодаря чему реализуются устранение дисбиотических нарушений и энтеросорбция вредных компонентов, а также компенсируется возросшая вследствие имеющихся пищеварительных нарушений антигенная нагрузка на печень, подавляющая активность нейтрализующих экзо- и эндотоксины ферментов семейства цитохрома Р450. Таким образом, биорегуляторные тканевые средства метаболической коррекции нормализуют процессы физиологической деградации белков, способствуя тем самым снижению уровня антигенной белковой нагрузки и, следовательно, аллергизации через пищеварительный тракт у больных АтД [1—3]. Наиболее перспективным следует считать применение этих средств у больных АтД с начальными субклиническими нарушениями пищеварительной функции, а также в межрецидивный период для компенсации нарушения детоксикации ксенобиотиков и обеспечения, таким образом, более полноценной профилактики рецидивов кожного процесса [3].
Также имеются убедительные примеры успешного использования для лечения и профилактики обострений АтД препарата системного применения из донорской человеческой плаценты. Теоретическими предпосылками к его использованию у больных АтД, в особенности с признаками вторичного инфицирования кожи, служат подтвержденная иммуномодулирующая активность препарата, способность увеличивать бактерицидную активность лейкоцитов, а также гепатопротекторное и детоксикационное действия [4].
Лечебные эффекты средств тканевой терапии обусловлены высокой биологической совместимостью с человеческим организмом, однако у ряда больных АтД их применение может быть ограничено невозможностью полностью исключить развитие аллергических реакций на компоненты животного происхождения, а также противопоказанием к применению плацентарных препаратов у детей и подростков и их высокая стоимость. Следовательно, применение физических факторов для лечения и реабилитации больных АтД обладает рядом серьезных преимуществ.
Применение физических факторов для лечения атопического дерматита
Клинические и лабораторные исследования показали, что физиотерапевтические методы лечения обладают необыкновенно широким диапазоном воздействия на организм человека. Интегральный саногенетический эффект большинства физиотерапевтических воздействий можно описать как активацию и гармонизацию систем и биопроцессов организма за счет регуляции его основных функций. Физиотерапия имеет существенное преимущество перед лекарственными препаратами, так как позволяет избежать таких нежелательных явлений, как полипрагмазия, лекарственная болезнь, развитие побочных эффектов.
К настоящему времени описано множество вариантов успешного применения различных физических факторов для лечения АтД у детей и взрослых. Большинство из них чаще и с наибольшим успехом применяют в период обострения кожного процесса для оказания противовоспалительного, седативного и противозудного эффектов (переменное магнитное поле низкой частоты на очаги поражения и сегментарно-рефлекторные зоны, импульсные токи низкой частоты (электросон), низкоинтенсивное лазерное излучение инфракрасного и красного диапазонов, токи надтональной частоты, лекарственный электрофорез с антигистаминными препаратами и др.) [5—7].
У детей с АтД показана возможность применения селективной хромотерапии синего и зеленого спектров, в том числе при хронически протекающем процессе и в состоянии непрерывного обострения. Сообщается также об эффективном применении во всех периодах заболевания поляризованного света — наименее агрессивного вида фототерапии, оказывающего противовоспалительный, противоаллергический и мембраностабилизирующий эффекты [8].
Наиболее часто используемым физическим фактором при лечении АтД являются ультрафиолетовые (УФ) лучи, применяемые с помощью различных методик: фототерапия с использованием длинноволнового УФ-облучения (УФА) узкого спектра (320—400 нм); узковолновая УФВ-фототерапия (280—350 нм), в том числе с максимумом эмиссии на длине волны 311 нм; селективная фототерапия — комбинация средневолнового излучения (295—330 нм) с УФА-облучением; фотохимиотерапия (ПУВА) — сочетанное применение УФА-облучения с фотосенсибилизаторами. Щадящими и эффективными методиками, пригодными в том числе в педиатрической практике, являются селективная фототерапия и УФВ-фототерапия (311 нм). Использование фототерапии может уменьшить потребность в применении системных и топических стероидов и иммуносупрессоров [9, 10]. Однако этот метод используется в основном для достижения терапевтического эффекта при лечении очередного обострения АтД, применение же его с профилактическими целями ограничено.
Санаторно-курортное лечение больных атопическим дерматитом
В профилактических целях для удлинения межрецидивного периода АтД применяются в основном методы бальнеотерапии (сероводородные, йодобромные, хлоридные натриевые ванны и др.), комплексы лечебной физической культуры и лечебного массажа (классический, сегментарный, точечный). Традиционно наиболее эффективным методом профилактики обострений АтД считается длительная климатотерапия в условиях повышенной инсоляции и морского воздуха (курорты Крыма и Кавказа: Евпатория, Анапа, Сочи (Мацеста)) [11]. Особенностью реабилитации пациентов с АтД, в том числе в санаторно-курортных условиях, является то, что она проводится по поводу не только кожного, но и коморбидных заболеваний, в первую очередь сопутствующей патологии органов пищеварения. В этом случае рекомендуется пребывание в период ремиссии кожного процесса в санаториях гастроэнтерологического профиля (Пятигорск, Ессентуки, Кавказские Минеральные Воды) [12].
Природные факторы оказывают значительные оздоровительно-профилактический и лечебно-реабилитационный эффекты, однако для успешного решения вопроса профилактики рецидивов АтД крайне важно проведение в условиях санатория комплексной реабилитации пациентов с данным заболеванием, включающей диетотерапию, психокоррекцию, медикаментозную терапию, направленную на устранение очагов хронической инфекции, поддерживающих антигенную нагрузку на организм, иммуномодуляцию, нормализацию состояния нервной системы и рецепторной функции кожи, восстановление нарушенного эндокринного баланса, а также восполнение дефицита витаминов и минералов. При этом важнейшее место в комплексной реабилитации пациентов с АтД, помимо использования природных факторов, занимают физические методы лечения. Набор их в санаторно-курортных условиях, однако, весьма ограничен. Наиболее часто санаторно-курортные учреждения оснащены такими видами теплолечения, как пелоидо-, парафино-, озокерито- и глинотерапия. Помимо теплолечения, возможно проведение процедур крио-, оксигено- и спелеотерапии.
Следует отметить, что не все перечисленные методы физиотерапии могут быть одобрены для применения у больных АтД даже в период стойкой ремиссии. Например, проведение массажа зачастую ограничено из-за невозможности использования наружных средств во избежание травмирования кожи и провокации обострения кожного процесса. Также применение методов теплолечения, подразумевающих контакт кожи с активным природным веществом (лечебная грязь, озокерит, глина и т. п.), по понятным причинам показано далеко не всем больным АтД.
Озонотерапия при атопическом дерматите
Учитывая вышеизложенное, неудивительно, что внимание дерматологов давно привлек метод озонотерапии — лечебное использование озонокислородной смеси (медицинский озон). Взгляды на терапевтические возможности озонотерапии и методики ее применения от начала использования этого метода в медицине с середины XIX века претерпели значительную эволюцию: от наружного использования озонокислородной газовой смеси и озонированной дистиллированной воды в целях оказания антисептического эффекта до разнообразных способов системного применения медицинского озона для осуществления противовоспалительного, репаративного, антиоксидантного и других лечебных эффектов, оказания комплексного метаболического влияния на организм больного. Используемые в настоящее время методики озонотерапии по исполнению напоминают фармакотерапию: применяются инъекционные способы введения озоно-кислородной газовой смеси — подкожное, внутримышечное, внутрисуставное и т. п., а также инфузионное введение озонированного физиологического раствора. В литературе имеются описания успешного применения озонотерапии для лечения больных АтД, в которых достижение положительного клинического эффекта подтверждается динамикой патогенетически важных лабораторных и инструментальных показателей [13—17].
Одним из первых в Нижнем Новгороде проводилось лечение 139 больных АтД различной степени тяжести с включением различных методик озонотерапии (аутогемоозонотерапия и ректальные инсуффляции озонокислородной смеси) с использованием малых концентраций озона в озонокислородной смеси и в различных комбинациях:
1) озонотерапия в качестве единственного метода системного лечения;
2) озонотерапия как первый этап комплексного традиционного медикаментозного лечения;
3) озонотерапия как завершающий этап комплексного лечения больных АтД после неэффективной традиционной терапии.
При проведении аутогемоозонотерапии 5 мл аутокрови пациента, взятой из кубитальной вены, смешивали в шприце с 15 мл озонокислородной смеси с концентрацией озона 0,05 мг/л, а затем вводили внутримышечно. Процедуру проводили 2 раза в неделю, общий курс — 7—10 инъекций. Ректальные инсуффляции озонокислородной смеси по 400—1000 мл с концентрацией озона 0,05 мг/л осуществляли ежедневно, на курс до 7—8 процедур.
В результате включения озонотерапии в комплексное лечение больных АтД состояние клинического излечения (полное исчезновение клинических проявлений) было достигнуто почти у 40% пациентов, значительное улучшение — более чем у 50%. Под влиянием лечения медицинским озоном параллельно с регрессом клинических проявлений произошла нормализация ряда важных параклинических показателей: установлено, что озонотерапия не только не интенсифицировала процессы перекисного окисления липидов (ПОЛ), но и, наоборот, способствовала восстановлению динамического равновесия между показателями уровня ПОЛ и общей антиоксидантной активностью (АОА) плазмы в организме больных АтД, а также ее достоверному увеличению. Кроме того, установлено, что у большинства обследованных больных (55—70%) озонотерапия оказывала положительное влияние на ряд иммунных показателей: отмечалась нормализация исходно сниженного уровня Т-хелперов, а также соотношения Т-хелперов и Т-супрессоров. У абсолютного большинства наблюдаемых больных было отмечено увеличение примерно в 3 раза гистаминопексического индекса — способности сыворотки крови связывать свободный гистамин, что может быть объяснено элиминацией связанного гистамина из организма.
Отдаленные результаты применения озонотерапии были прослежены у 60 больных АтД в течение 1—5 лет. Установлено, что включение в лечебный комплекс озонотерапии способствовало удлинению клинической ремиссии в среднем до 1,6 года против 11 мес при традиционном лечении. Стойкий клинический эффект (клиническая ремиссия и значительное улучшение) был установлен почти у 60% больных. Показано, что проведение повторных 2—3 курсов комбинированной озонотерапии с интервалом 3—6 мес значительно улучшало результаты лечения пациентов с тяжелым непрерывно рецидивирующим АтД [13].
Описано исследование эффективности применения озонотерапии при лечении 76 больных АтД в Магнитогорске [14]. Базисная терапия (антигистаминные препараты, анксиолитики, средства для дезинтоксикации, топические глюкокортикоидные препараты, антибактериальные средства при наличии пиококковой инфекции) была дополнена аутогемоозонотерапией: 10 мл озонокислородной смеси с концентрацией озона 10 мг/л перемешивали в шприце с 5 мл венозной аутокрови пациента, затем модифицированную кровь вводили внутримышечно. Курс лечения состоял из 10 инъекций. Терапию проводили в 4 вариантах:
1) 3 раза в неделю на фоне базисной терапии;
2) 2 раза в неделю на фоне базисной терапии;
3) 3 раза в неделю после проведения в течение 2 нед базисной терапии;
4) 3 раза в неделю в период неполной ремиссии дерматоза.
Комплексное лечение с включением озонотерапии оказалось эффективным у пациентов с данным заболеванием всех клинических групп и привело к регрессу индекса тяжести кожного процесса при АтД (Scoring of Atopic Dermatitis — SCORAD), состоящего из балльной оценки степени выраженности воспалительных явлений на коже, площади поражения кожной поверхности и интенсивности зуда, в среднем на 58%. Клиническая эффективность озонотерапии сопровождалась положительной динамикой лабораторных показателей: уменьшением содержания эозинофилов в периферической крови в 1,3—1,6 раза и снижением уровня иммуноглобулина класса E в сыворотке крови в 1,9—2,3 раза.
При годичном мониторировании после окончания курса лечения установлены: переход кожного процесса в более легкую степень тяжести течения заболевания у большинства пациентов; сокращение числа обострений в 2,3—3,9 раза; улучшение показателей качества жизни в 2,2—2,3 раза. Сделан вывод, что курсы озонотерапии рационально проводить в период неполной клинической ремиссии и при необходимости повторять 1—2 раза в год.
В ряде медицинских учреждений Москвы также имеется многолетний опыт успешного применения различных методик озонотерапии при лечении пациентов с различными клиническими формами синдрома атопической экземы/дерматита (AEDS-синдром).
Под нашим наблюдением находились 108 пациентов с различными разновидностями экземы, в том числе с атопической, получавшие озонотерапию посредством различных методик: наружной (проточная газация очагов поражения озонокислородной смесью в изолированной пластиковой камере), системной (внутривенные инфузии озонированного физиологического раствора) и комбинированной (сочетание процедур наружной и системной озонотерапии) [15]. Лабораторным критерием эффективности и безопасности терапии служило определение уровня свободнорадикальных процессов и АОА в сыворотке крови у больных методом индуцированной биохемилюминесценции. Дополнительным критерием эффективности лечения было определение состояния микроциркуляции в коже методом лазерной допплеровской флоуметрии.
Практически у всех больных после проведения 2—4 процедур озонотерапии отмечалось видимое клиническое улучшение, выражавшееся в прекращении зуда, стихании островоспалительных явлений на коже и улучшении общего самочувствия, в то время как у пациентов, не получавших озонотерапию, видимое улучшение отмечалось лишь к концу 2-й недели лечения. Клинический эффект в виде полного регресса высыпаний или значительного регресса зуда и воспалительных явлений на коже был достигнут у подавляющего большинства больных, причем наиболее эффективным оказалось лечение с системным введением озонокислородной смеси. У больных, получавших комбинированную и системную озонотерапию, индекс клинических симптомов (учитывающий по аналогии с индексом SCORAD степень выраженности основных симптомов воспаления на коже) регрессировал на 86 и 84% соответственно, в то время как у лиц, получавших только наружную озонотерапию, — на 68%, а у пациентов, находившихся на традиционном медикаментозном лечении без включения озонотерапии, — на 63%.
Установлено модулирующее влияние озонотерапии на нарушенный баланс свободнорадикального окисления и уровень антиоксидантной защиты: достоверное повышение уровня АОА сыворотки крови наряду с достоверным снижением уровня ПОЛ после системной и комбинированной озонотерапии. Кроме того, регресс клинических проявлений дерматоза сопровождался признаками положительного влияния озонотерапии на кожную микроциркуляцию. Так, отмечено снижение патологически увеличенного показателя микроциркуляции в 1,86 раза после наружной и в 3,78 раза после системной и комбинированной озонотерапии, а также зафиксировано повышение эффективности микроциркуляции в коже больных на 20% после наружной и на 35% после системной и комбинированной озонотерапии.
При анализе отдаленных результатов лечения было установлено, что у большинства больных, получавших наружную озонотерапию, несмотря на убедительный клинический эффект, достигнутый к окончанию курса лечения, стабильной ремиссии достичь не удалось, причем обострение кожного процесса через 1—3 мес сопровождалось нарушением баланса показателей ПОЛ и антиоксидантной защиты. Среди лиц, получавших системную озонотерапию, ремиссия заболевания на протяжении 6 мес клинико-лабораторного наблюдения была стойкой с точки зрения клинических проявлений у всех пациентов, однако примерно в 10% случаев через 3—6 мес после окончания курса лечения отмечалось нарушение баланса показателей свободнорадикальных процессов, что к 8—12-му месяцам наблюдения привело к очередному обострению кожного процесса. Среди больных, получавших комбинированную озонотерапию, клинико-лабораторная ремиссия на протяжении 6 мес была стабильной у всех пациентов, а через 1 год после окончания курса лечения обострение экземы было отмечено примерно в 5% случаев [16].
Нами также проводилось исследование лечебного действия озоноакупунктуры у 74 больных АтД средней степени тяжести (SCORAD 20—50 баллов). Сущность методики заключалась в подкожном введении озонокислородной газовой смеси в объеме 1—2 мл в область проекции акупунктурных точек, традиционно используемых при проведении классической иглорефлексотерапии для обеспечения противозудного и противовоспалительного эффектов (4—11 парных биологически активных точек за 1 процедуру). Концентрация озона в газовой смеси составляла 8—10 мг/л, процедуры проводили 3—4 раза в неделю, на курс 6—8 процедур. Озоноакупунктура применялась как в качестве монотерапии, в сочетании только с наружным применением индифферентных эмолиентов, так и в качестве дополнения к традиционному медикаментозному лечению, включающему антигистаминные препараты и наружные кортикостероидные средства.
Более выраженный клинический эффект ожидаемо был получен от сочетания озоноакупунктуры с медикаментозным лечением. Пациенты, получавшие этот вид лечения, отмечали значительное снижение количества применяемых антигистаминных препаратов — их седативное и противозудное действия компенсировались процедурами озоноакупунктуры. Эффективность лечения подтверждалась динамикой показателей цитокинового профиля: в процессе терапии отмечалось достоверное снижение изначально повышенных интерлейкина-4 и интерлейкина-5. Кроме того, озоноакупунктура, проводимая как в виде монотерапии, так и в составе комплексного лечения, показала способность к регуляции уровня антимикробных пептидов, в частности кателицидина LL-37, вырабатываемого кератиноцитами для защиты кожи от бактериальной и вирусной инфекций. У больных АтД с небольшой площадью поражения кожи и слабой выраженностью воспалительных явлений (SCORAD 25—30 баллов) изначально повышенный уровень кателицидина LL-37 после проведенного лечения имел тенденцию к снижению до нормальных значений. У больных с более выраженными проявлениями АтД (SCORAD 31—50 баллов) изначально повышенный уровень кателицидина LL-37 после проведенного лечения в среднем увеличивался еще на 35—40%. При выраженных проявлениях АтД барьерная функция кожи ослаблена и контроль над инфекцией недостаточный, поэтому повышение уровня кателицидина LL-37 расценивается как положительный лечебный эффект.
Учитывая хронический, непрерывно рецидивирующий характер протекания кожного процесса при АтД, наиболее важным представляется факт, что у больных, получавших озоноакупунктуру, отмечено значительное удлинение ремиссии. У большинства больных в течение последних 1—3 лет до начала курса лечения с включением озоноакупунктуры длительность ремиссии не превышала 2—4 мес. Наблюдение за пациентами в течение 1 года после окончания терапии показало увеличение периода ремиссии в 2 раза более чем у половины больных, получавших озоноакупунктуру в сочетании с медикаментозным лечением и почти в 30% случаев при применении озоноакупунктуры в качестве монотерапии [17].
Наши последующие исследования, посвященные больным АтД разной степени тяжести, показали, что после окончания курса лечения в период обострения кожного процесса, включавшего в себя озоноакупунктуру и/или другие методики озонотерапии, повторные курсы могут проводиться в период клинической ремиссии в качестве вторичной профилактики как поддерживающее средство для обеспечения устойчивого клинического эффекта лечения. Курс озоноакупунктуры при этом рекомендуется проводить в таком же объеме (5—7 процедур, выполняемых ежедневно или через день) в качестве монотерапии на фоне сохраняющейся клинической ремиссии или с включением наружных кортикостероидных препаратов при начинающемся обострении.
Принимая во внимание имеющуюся у больных АтД поливалентную сенсибилизацию к различным аллергенам и зачастую быстро развивающиеся и трудно прогнозируемые обострения кожного процесса, использование физических факторов для лечения и реабилитации в большинстве случаев нетяжелого течения заболевания следует считать предпочтительным в сравнении с методами фармакологической терапии. Учитывая многофакторность патогенеза АтД, для лечения пациентов разного возраста и при разных стадиях заболевания возможно использование множества разнообразных физических факторов, оказывающих противовоспалительное и иммуномодулирующее действия. Традиционно наиболее часто используемым и универсальным методом лечения АтД остается фототерапия с применением УФ-лучей с различными длинами волн. Однако рекомендации по применению данного метода в профилактических целях зачастую носят противоречивый характер. Получившие в последние годы популярность методы современной тканевой и органотерапии в связи с содержанием в биопрепаратах биогенных стимуляторов биологического происхождения у ряда больных АтД имеют определенные ограничения.
В течение последних 25—30 лет накоплен значительный клинический опыт, свидетельствующий об эффективности и безопасности применения озонотерапии в комплексном лечении больных АтД. Результаты проведенных исследований свидетельствуют о том, что методики озонотерапии эффективны при лечении АтД даже в монорежиме, но в наибольшей степени — в комплексе с медикаментозными средствами системного и наружного применения. Использование озонотерапии позволяет сократить длительность лечения и, следовательно, уменьшить лекарственную нагрузку, что важно при наличии побочных эффектов от применения медикаментов или при сопутствующей патологии (в первую очередь желудочно-кишечного тракта), ограничивающей медикаментозную терапию. Процедуры озонотерапии легко переносятся и имеют очень ограниченное количество противопоказаний.
Учитывая первично хронический характер течения АтД, возможность возникновения обострения кожного процесса вследствие нерациональной фармакотерапии, проблему ослабления лечебного эффекта от длительного применения наружных кортикостероидных средств и возможность развития побочных эффектов, физиотерапевтические методы следует считать предпочтительными как в лечении, так и в профилактике обострений данного заболевания. Фототерапия остается наиболее распространенным и востребованным физиотерапевтическим методом, применяемым для лечения больных АтД. Современный физиотерапевтический метод системного и/или наружного применения озонокислородной смеси — озонотерапию, учитывая многочисленные данные о положительных отдаленных результатах его применения, следует считать не только важным компонентом комплексного лечения острой стадии кожного процесса при АтД, но и эффективным средством вторичной профилактики рецидивов. Безопасность, хорошая переносимость и простота применения озонотерапии делают возможным широкое применение этого физиотерапевтического метода в лечебно-профилактических учреждениях различного профиля (стационарах, поликлиниках), а также в санаторно-курортных условиях.
Направлением дальнейшей работы будет являться создание клинических рекомендаций по применению в профилактических целях у пациентов с АтД различных физиотерапевтических методов, их сочетаний и комбинаций с фармакотерапией в период ремиссии кожного процесса в зависимости от возраста больных, наличия сопутствующих патологий, клинической формы дерматоза, характера течения и степени тяжести кожного процесса.
Информация о финансировании: собственные научные исследования, результаты которых представлены в статье, проводились при поддержке Первого МГМУ им. И.М. Сеченова и Нижегородской государственной медицинской академии.
Авторы заявляют об отсутствии конфликта интересов.
Концепция и дизайн исследования, написание текста, редактирование: И.К.
Сбор и обработка материала: Н.К., Л.Ш.
Анализ полученных данных, написание текста: О.Б.
Нетрадиционная медицина при атопическом дерматите
Детский атопический дерматит. Народные методы лечения
Порой случается так, что пациентами дерматолога становятся самые маленькие — дети. Это неприятно для всех родителей, но дерматит все чаще встречается не только у взрослых, но и у малышей. Причин может быть огромное количество, но самая главная заключается в том, что у детей чаще всего слабый организм, а иммунитет не справляется с различного рода аллергенами.
Если взрослый человек отчетливо знает, как нужно применять лекарства, прописанные врачом, то ребенок чаще всего этими правилами пренебрегает. Несоблюдение правил гигиены, отсутствие систематичности — все это негативно отражается на результате лечения, поэтому порой вылечить атопический дерматит у ребенка достаточно сложно.
Как проявляется детский дерматит?
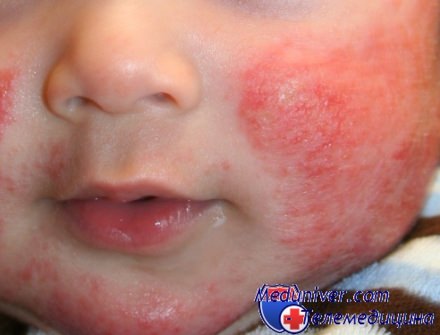
Если малышу до 2-х месяцев, то проблема дерматита не страшна, но часто родители обращаются к специалистам с просьбами помочь их ребенку справиться с этим заболеванием. Самым первым симптомом являются красные точки на щеках, которые вскоре охватывают зону шеи, а также запястья. Порой дерматит может проявляться на коленях и сгибах рук. Ребенок постоянно расчесывает те участки кожи, на которых появились высыпания.
Спустя короткий промежуток времени кожа начинает пересыхать, появляются шелушения. На начальной стадии детского дерматита не всегда нужны таблетки, можно воспользоваться народными методами, чтоб не навредить организму малыша.
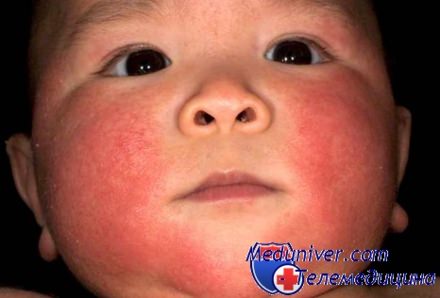
Народные методы лечения детского дерматита
1. Холодный компресс. Уменьшить зуд вы можете при помощи компрессов с холодной водой. Это нельзя назвать методом лечения, скорее процедура, облегчающая сам процесс. Пока вы будете бороться с атопическим дерматитом, ваш ребенок сможет нормально жить, не ощущая дискомфорта и ужасного зуда.
2. Зверобой. Вам необходимо использовать молодое растение, а точнее его сок. Возьмите столовую ложку зверобоя и смешайте с небольшим количеством сливочного масла. Полученную смесь вотрите в кожу малыша. Зверобой снимает воспаление и отлично борется с микробами. Делайте эту процедуру вашему ребенку утром и вечером.
3. Отвар ромашки. Возьмите 1,5 столовые ложки измельченной ромашки и залейте стаканом кипятка. Отвар держите на огне минут 20, после чего процедите его и используйте для обработки кожи малыша.
4. Кора ивы. Вам понадобится 3 столовые ложки данной коры, которую необходимо максимально измельчить. Залейте ее стаканам горячей воды и прокипятите 20-30 минут. Процедите получившийся отвар и делайте примочки, используя чистую хлопчатобумажную ткань или медицинский бинт.
5. Мазь из глицерина и молока. Для того чтоб снять воспаление и уменьшить шелушения можно применять мазь, приготовленную их подручных продуктов. Вам понадобится домашнее молоко и глицерин. Смешайте ингредиенты до образования однородной массы и вотрите вашему малышу в участки кожи, на которых есть высыпания. Также можно добавлять в смесь крахмал.
6. Картофельный сок. Бюджетный метод, при помощи которого можно достаточно быстро вылечить вашего малыша от атонического дерматита. Возьмите четверть свежей картофелины, и натрите ее на терку. Кашицу вместе с соком положите на марлю и аккуратно приложите к пораженному участку кожи. Можно компресс зафиксировать эластичным бинтом, чтоб малыш его не сбросил.
7. Сок каланхоэ и мед. Эти два продукта отлично снимают воспаления и уменьшают проявление дерматита. Вы должны быть уверены в том, что у вашего малыша нет аллергии на мед, ведь это достаточно распространенное явление. Возьмите несколько крупных листьев каланхоэ и измельчите на терке, чтоб появился сок. Аккуратно перелейте его в небольшую керамическую или стеклянную емкость и добавьте немного меда. Перемешайте ингредиенты до образования однородной массы и нанесите на кожу малыша. Сверху оберните участки кожи пищевой пленкой и закрепите эластичным бинтом. Лучше данный компресс делать на ночь, чтоб продукты хорошо впитались в кожу.
8. Сок сельдерея. Возьмите небольшой кусок корня сельдерея и натрите его на терке, чтоб он пустил сок. Вам необходимо взять 30 грамм сока и 1 грамм морской соли. Все ингредиенты тщательно перемешайте и смочите в данной смесь небольшой кусок хлопчатобумажной ткани или бинта. Делайте вашему ребенку компресс на 5-15 минут каждые 4 часа. Излишки снимайте бумажной салфеткой. Также хорошо помогает сок сельдерея, если его принимать внутрь. Для этого вам необходимо сделать из корня сок и процедить его. Давайте вашему ребенку по 1 чайной ложке сока сельдерея 2 раза в сутки.
9. Шалфей. Отвар из этой травы отлично подходит для лечения атопического дерматита, к тому же это безопасный для здоровья малыша метод, чтоб также не может не радовать. Возьмите 3 столовые ложки сухого шалфея и залейте одним литром кипятка. Отвар подержите на огне 10 минут, после чего накройте емкость и дайте ему настояться часа полтора. Для лечения атопического дерматита у детей необходимо выпивать 3 чайные ложки отвара шалфея 3-4 раза в день. Курс лечения должен длиться не менее 20 дней. Параллельно из этого отвара делайте вашему малышу примочки. Небольшой кусок хлопчатобумажной ткани или марли смочите в отваре шалфея и приложите к коже ребенка минут на 15-20.
— Вернуться в оглавление раздела «Дерматология»
- Любопытные факты о красоте. Стандарты красоты
- Хочу обучиться массажу. Рекомендации по выбору курсов
- Безоперационные средства увеличения груди: реальность или фикция?
- Золотые правила элегантности. Как создать образ элегантной леди?
- Нравится ли мужчинам маленькая грудь? Какой размер груди идеален?
- Какой образ мне к лицу сегодня? Выбор стиля одежды по особому поводу и на каждый день
- Восточная красавица — восточные секреты красоты и ухода за собой
- Что такое женская красота. Как понять, красивая ты или нет?
- Современные женские корсеты: преимущества, виды, выбор
- Особенности уличного стиля одежды для девушек, мужчин, детей. Ограничения стиля улицы
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Атопический дерматит и диатез — симптомы и лечение
Что такое атопический дерматит и диатез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева Михаила Евгеньевича, аллерголога со стажем в 53 года.
Над статьей доктора Алексеева Михаила Евгеньевича работали литературный редактор Маргарита Тихонова , научный редактор Владимир Горский

Аллерголог Cтаж — 53 года Кандидат наук
«Клиника Доктора Пеля»
Клиника «ЛенМедЦентр»
Клиника «Бригита Мед»
Медицинский центр «Гайде» на Херсонской 2/9
Медицинский центр «Гайде» на Херсонской 4
Дата публикации 18 июня 2019 Обновлено 24 мая 2022
Определение болезни. Причины заболевания
Атопический дерматит (эндогенная экзема) — это хронически рецидивирующее воспалительное заболевание кожи, которое сопровождается мучительным зудом и появлением экзематозных и лихеноидных высыпаний.
Такая форма дерматоза часто протекает одновременно с другими аллергическими болезнями, например, бронхиальной астмой, аллергическим ринитом и конъюнктивитом, пищевой аллергией, а также с ихтиозом. Это сочетание усугубляет течение атопического дерматита.
Краткое содержание статьи — в видео:
Распространённость атопического дерматита
Заболеваемость детей составляет 10-12 % случаев, а заболеваемость взрослых — 0,9 %, из которых 30 % параллельно болеют бронхиальной астмой, а 35 % — аллергическим ринитом [17] .
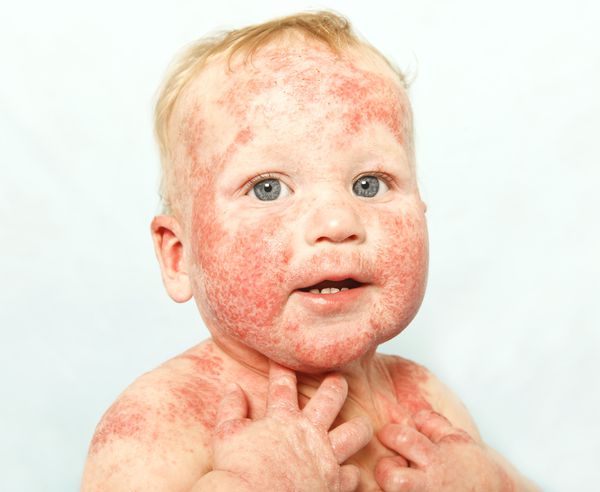
Причины и факторы риска атопического дерматита
Атопический дерматит является иммунозависимой болезнью. Мощным фактором его развития являются мутации в генах, кодирующих филаггрин — структурный белок кожи, который участвует в образовании кожного барьера, препятствует потере воды и попаданию большого количества аллергенов и микроорганизмов. Поэтому в основном атопический дерматит наследуется от родителей, причём чаще всего от матери, чем от отца [1] [18] [19] .
Сама по себе такая генетическая мутация не приводит к атопическому дерматиту, но предрасполагает к его развитию. Такую «запрограммированную» склонность сейчас принято называть диатезом. Он не является самостоятельным заболеванием и может привести к развитию атопического дерматита только под влиянием провоцирующих факторов. К ним относятся:
- атопены — экологические аллергены, вызывающие образование аллергических антител, повышая чувствительность тучных клеток и базофилов:
- пищевые атопены (коровье молоко, пшеница, раки, крабы, соя, шоколад, цитрусовые);
- пыльцевые атопены (амброзия, полынь, берёза, ольха);
- пылевые атопены (шерсть животных, постельные клещи, плесневые грибы, бумажная пыль, лаки, краски);
- продукты питания (сладости, копчёности, острые блюда, спиртные напитки);
- медикаменты (антибиотики, витамины, сульфаниламиды, производные пиразолона);
- переохлаждение;
- эмоциональный стресс.
Значительную роль в обострении атопического дерматита играют:
- Внешние факторы:
- климатические условия (болезнь чаще возникает в скандинавских странах в весенне-осенний период);
- загрязняющие вещества бытовой среды (дым, духи);
- испарения растворителей (ацетон, скипидар);
- вредные условия труда (загрязнение кожи твёрдыми масляными частицами, частое трение и давление, агрессивные растворители и моющие средства).
- Внутренние факторы:
- вирусные инфекции (ВЭБ-мононуклеоз, СПИД, инфекционные гепатиты);
- болезни ЖКТ (панкреатиты, инфекционные гастриты);
- заболевания эндокринной системы (тиреотоксикоз, дисменорея, менопауза).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы атопического дерматита
Клиническая картина заболевания зависит от возраста пациента, в котором впервые возникли его симптомы. Начинается болезнь, как правило, в раннем детстве и к школьным годам затихает, но во время полового созревания и позже она может возникнуть снова.
Выделяют три фазы заболевания:
- младенческая — от 7-8 недель до 1,5-2 лет;
- детская — от 2 до 12-13 лет;
- взрослая — от начала полового созревания и старше.
По мере смены этих фаз локализации атопического дерматита постепенно меняются.
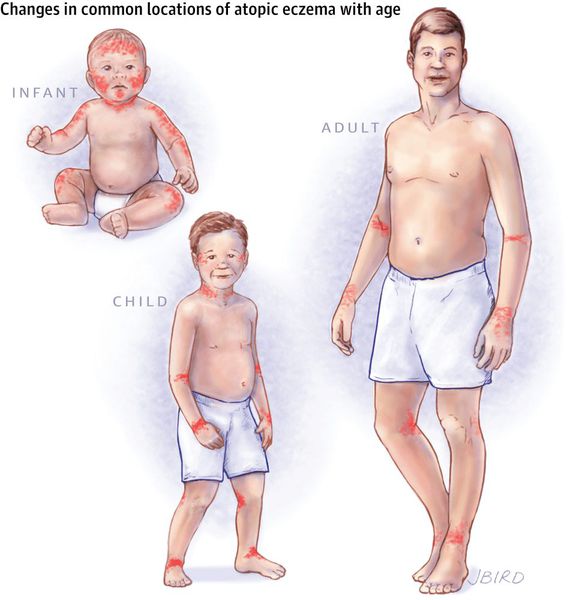
В младенческой фазе атопический дерматит протекает остро в форме младенческой экземы. При этом возникают красные отёчные папулы (узелки) и бляшки, которые мокнут и покрываются коркой. В основном они покрывают кожу щёк и лба, боковой поверхности шеи, верхней части груди, сгибательной поверхности конечностей и тыльной стороны кистей рук. На волосистой части головы образуется скопление чешуек-корок — гнейс.
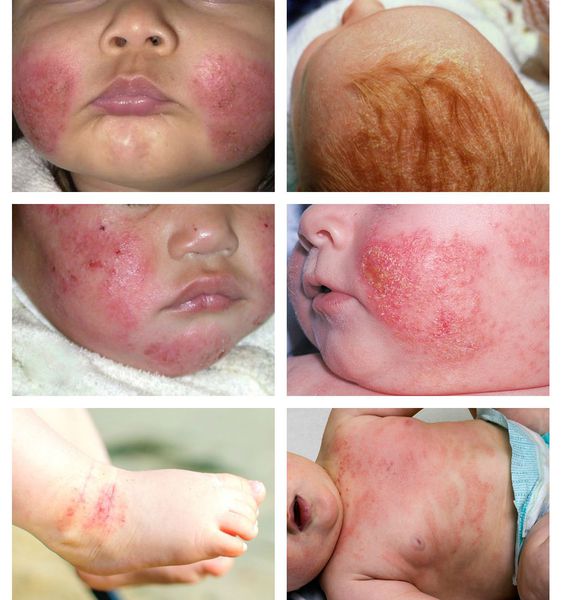
В детской фазе заболевание протекает в форме детской экземы. Первыми признаками в этот период являются зуд кожи и лёгкий отёк, сглаживающий мелкие складки. При этом складка нижнего века, наоборот, становится более выраженной (симптом Денни).
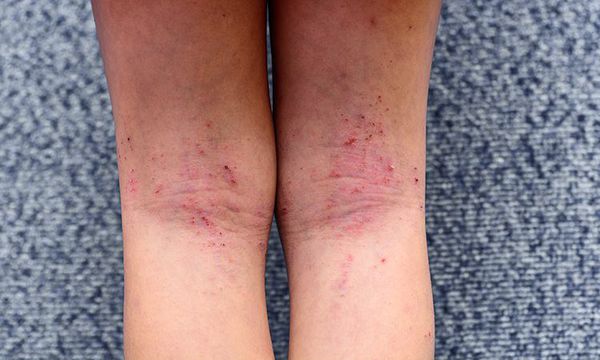
Первичным элементом кожной сыпи становятся везикулёзные (пузырьковые) высыпания. Затем образуются экзематозные бляшки величиной с монету, покрытые мелкими кровянистыми корками. По-другому эту сыпь называют экземой сгибов, т. к. в основном она располагается на сгибательной поверхности рук и ног.
Единственный постоянный симптом болезни, который появляется независимо от возраста, — это сильный, иногда мучительный зуд. При различных повреждениях в коже накапливаются медиаторы воспаления, снижающие порог её чувствительности к различным раздражителям. Из-за этого при расчёсывании возникает экзематозное воспаление [22] .
Течение атопического дерматита зависит от времени года: зимой заболевание обостряется и возникают рецидивы, а летом наблюдается частичная или полная ремиссия [3] .
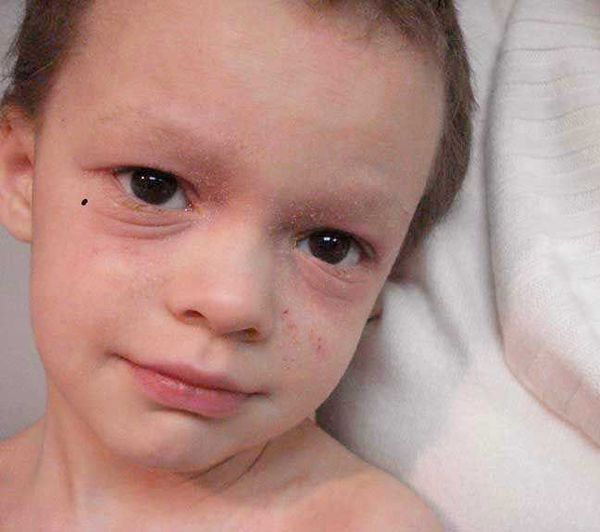
При обострении заболевания на месте регрессирующих высыпаний появляется шелушение, папулы, похожие на красный плоский лишай, и очаги лихенификации — утолщение кожи с увеличением складок. Процесс становится распространённым. Сыпь поражает в основном кожу сгибов локтевых и коленных суставов, лица, шеи и кистей рук. Нередко она стойко держится в области тыльной поверхности кистей рук, приобретая картину «хронической экземы кистей у атопика».
При продолжительном обострении общее состояние ухудшается. У некоторых возникают признаки астено-депрессивного синдрома — повышенная утомляемость, раздражительность, тревожность.
В период ремиссии кожа отличается сухостью (атопический ксероз), бледностью и раздражимостью.
Помимо основных проявлений болезни, т. е. экзем и зуда, становятся более выраженными симптомы сопутствующих заболеваний, таких как:
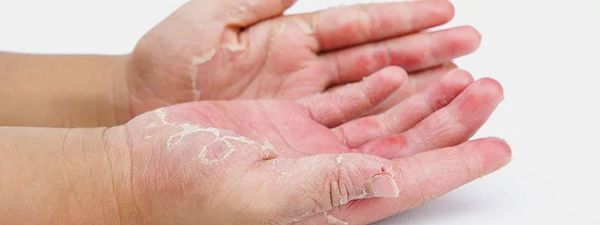
- фолликулярный кератоз («гусиная» кожа);
- вульгарный ихтиоз (шелушение кожи, складчатость ладоней) — встречается в 1,6-6 % случаев.
У людей с врождённым ихтиозом нередко развивается субкапсулярная катаракта.
При нерациональном лечении и повторном воздействии раздражающих средств помимо свежих высыпаний появляются парадоксальные вегетативные реакции кожи:
- усиленное потоотделение на сухих и здоровых с виду участков кожи (возникает мое мере стихания обострения);
- в ответ на механическое раздражение кожа становится резко белой.
Кроме того, появляются такие симптомы, как:
- периорбитальные изменения (складки под нижними веками, тени);
- полиаденит (воспаление множества лимфоузлов) — возникает при тяжёлом течении заболевания [2] .
Патогенез атопического дерматита
В основе патогенеза атопического дерматита лежит патологическая реакция организма. Она возникает из-за сложного взаимодействия трёх факторов [4] :
- дисфункции кожного барьера — основополагающий фактор;
- воздействия окружающей среды;
- нарушения иммунной системы.
Изменение проницаемости кожи связано с дефицитом филаггрина, который возникает из-за дефекта генов, регулирующих строение рогового слоя эпидермиса. Другими причинами нарушения кожного барьера являются:
- снижение уровня керамидов — липидов (жиров), которые защищают кожу от агрессивного влияния окружающей среды и предупреждают потерю влаги;
- увеличение протеолитических ферментов — веществ, отвечающих за скорость реакции клетки на раздражители;
- повышение электрокинетической активности клеток эпителия [5] ;
- усиление потери влаги через эпидермис. [6][7] .
Также защитный барьер кожи повреждается из-за внешнего воздействия протеаз клещей домашней пыли и золотистого стафилококка [7] .
Когда защитный барьер кожи нарушен, она становится более проницаемой для аллергенов, токсинов и раздражающих веществ, при проникновении которых возникает патологический иммунный ответ. Как правило, он протекает с участием Т-хелперов второго типа (Th2) — клеток, усиливающих адаптивную иммунную реакцию. Они приводят к продукции интерлейкинов (ИЛ-4, ИЛ-5, ИЛ-13), которые активируют В-лимфоциты, производящие иммуноглобулин Е (IgE), запускающий аллергическую реакцию. В результате в периферической крови происходит увеличение эозинофилов — лейкоцитов, которые участвуют в развитии аллергической реакции и защищают организм от аллергенов.
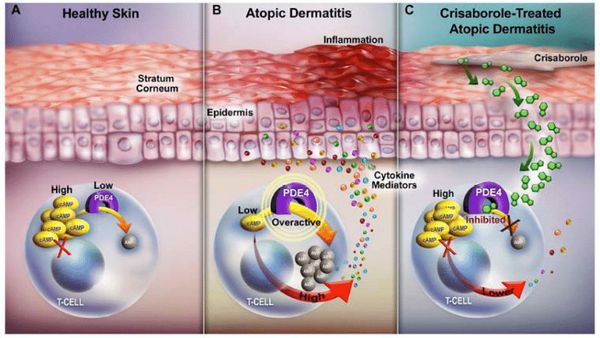
Расчёсывание при возникшем иммунном ответе травмирует кожу и стимулирует кератиноциты к выработке провоспалительных цитокинов, приводящих к хроническому воспалению.
Все эти изменения в эпидермисе становятся причиной усиленного поглощения аллергенов, микробной колонизации кожи, а также снижения порога чувствительности к холодовым и тактильным раздражителям [8] .
Классификация и стадии развития атопического дерматита
Классификация атопического дерматита основывается на оценке степени распространённости процесса, характера поражения и выраженности зуда [4] . В связи с этим выделяются два варианта течения заболевания:
- Лёгкое — характерно для людей с высоким уровнем антител IgE к пищевым и пылевым атопенам. Такое течение отличается сыпью в виде очагов экземы и участков лихенизации, располагающейся на коже шеи, лица и сгибов крупных суставов. В ответ на раздражители кожа белеет или приобретает смешанный оттенок. Обострение возникает в основном в весеннее и осеннее время до 4 раз в год. Поддаётся лечению топическими кортикостероидами и ингибиторами кальциневрина. Для предотвращения рецидива проводится санаторно-курортного лечение.
- Тяжёлое — свойственно пациентам с сопутствующими заболеваниями и склонностью к контактной чувствительности к металлам при нормальном уровне антител IgE. Течение отличается лихеноидными и экзематозными высыпаниями, которые затрагивают все конечности, туловище, лицо и шею. Подмышечные и бедренные лимфоузлы увеличиваются до размера лесного ореха и становятся плотными и малоболезненными. Щетинковые волосы бровей обламываются. При обследовании выявляется контактная чувствительность к никелю и хрому. Чаще болеют женщины. Регрессирует только под влиянием системной терапии иммуносупресссантами, кортикостероидами и селективной УФА. Пациенты с этим течением госпитализируются более 4 раз в год.
В зависимости от степени вовлечения кожного покрова различают три формы болезни:
- ограниченная;
- распространённая;
- универсальная (эритродермия).
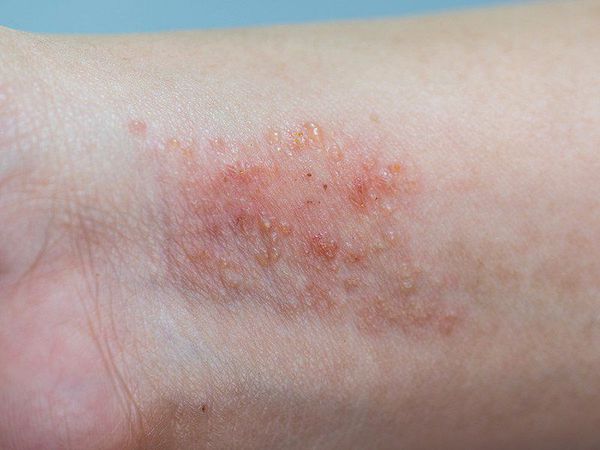
При ограниченной форме высыпания возникают на коже шеи, локтевых и подколенных сгибов, тыльной стороне кистей и стоп, в области лучезапястных и голеностопных суставов. За пределами этих очагов кожа с виду здорова. Зуд приступообразный.
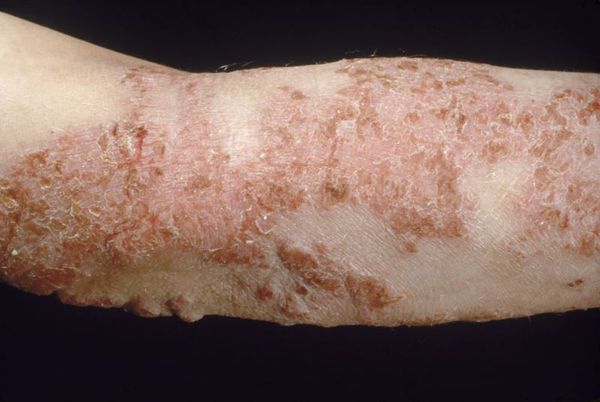
При распространенной форме сыпь появляется на коже предплечий, плеч, голеней, бёдер и туловище. На красновато-отёчном фоне возникают обширные участки лихеноидных папул с расчёсами и корками. Границы очагов поражения нечёткие. Кожные покровы сухие с отрубевидным шелушением. Зуд приводит к бессоннице.
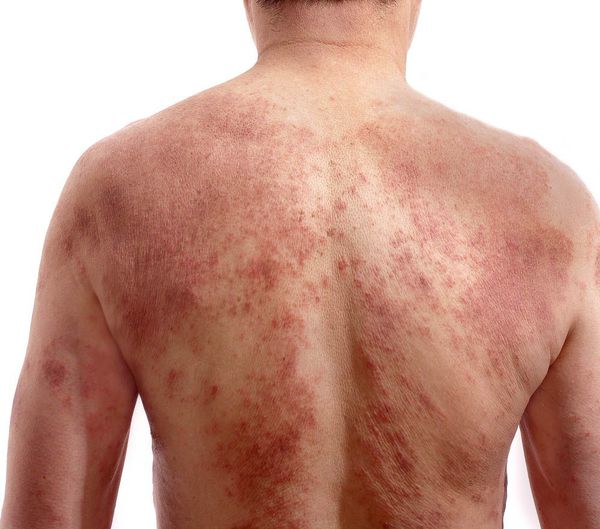
При универсальной форме сыпь покрывает более 50 % поверхности кожи кроме ладоней и носогубного треугольника. Кожа ярко красного цвета, напряженная, уплотнённая, покрыта многочисленными трещинами, особенно в складках. Пациентов беспокоят нестерпимый зуд, приводящий к расчёсам, глубоко травмирующим кожу. Щетинковые волосы обломаны в области бровей и усов. Возникает лихорадка до 38,2 °C и озноб.
По характеру преобладающих высыпаний выделяют три типа атопического дерматита:
- эритематозно-сквамозный с лихенизацией (чаще возникает в детстве);
- экссудативный;
- лихеноидный (чаще поражает взрослых) [23] .
Осложнения атопического дерматита
При развитии болезни часто возникают различные инфекционные осложнения, связанные со стадией обострения. В период стабилизации кожа в участках поражения подвержена появлению импетиго [9] .
Осложнения младенческой фазы:
- Кандидоз — начинается с появления в глубине складок белесоватой полоски размокшего рогового слоя. Затем возникают мелкие пузырьки и обширные эрозии, по краям которых появляются отсевы вялых пустул.
- Герпетиформная экзема Капоши — на коже появляются пузырьки и пустулы с пупкообразным западением в центре и размером с булавочную головку или горошину. Серозное содержимое пузырьков быстро становится геморрагическим (наполняется кровью). Сыпь чаще появляется на коже лица, шеи и волосистой части головы, реже — в местах расчёсов на туловище и конечностях.
Осложнения детской фазы:
- Стафилококковое импетиго — проявляется сыпью в виде вялых пузырьков размером с горошину или лесной орех. Если их вскрыть, то на коже остаются повреждения, окружённые обрывками эпидермиса.
- Контагиозный моллюск — появляются полусферические телесные или розоватые папулы величиной с булавочную головку или больше с пупкообразным вдавлением в центре. Элементы могут быть единичными и множественными. При надавливании пинцетом на моллюск выделяется беловатая крошковатая масса — «моллюсковые тельца».
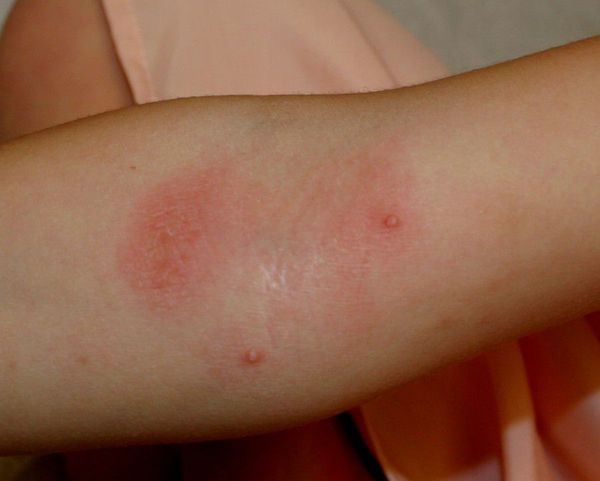
- Хроническаяпапилломавирусная инфекция — на тыле кистей и лице возникают плоские узелки. Их размер достигает 3-5 мм в диаметре. Они слегка возвышаются над поверхностью кожи, имеют округлую или многогранную форму, по цвету могут быть жёлтыми или не отличаться от здоровой кожи.
Осложнения взрослой фазы:
- Дерматофитии — на любых участках тела появляются грибковые поражения. Чаще они поражают паховые складки, ягодицы, бёдра и голени. На вид очаги грибка бледного цвета, покрыты отрубевидными чешуйками. Его границы розово-красного цвета, они чётко отграничивают очаг от здорового эпидермиса. По краям располагается выпуклый прерывистый валик, который состоит из папул, мелких пузырьков и корочек.
- Кератомикозы — отрубевидный лишай, который появляется в виде высыпаний светло-коричневого цвета, пятен неправильной формы с неровными «ажурными» краями. У людей с тёмной кожей эти пятна тёмно-коричневого цвета, покрыты еле заметными отрубевидными чешуйками, которые при поскабливании становятся хорошо заметными. Когда заболевание проходит, пятна остаются депигментированными и не поддаются загару.
Атопический дерматит значительно нарушает качество жизни пациента и членов его семьи. Внешний вид человека с зудящим дерматитом вызывает у окружающих беспокойство из-за инстинктивной осторожности заразиться паразитарным дерматозом. Сладострастное выражение лица больного, которое появляется от «оргазма» при расчёсывания очагов, ассоциируется у окружающих с психическим расстройством. Поэтому судьбе человека с атопическим дерматитом не позавидуешь: она мало отличается от судьбы прокажённого. Если добавить к этому невежество медицинских работников, которые не знают дерматологии и дают случайные рекомендации по лечению, то картина трудностей в общении со сверстниками становится полной [20] .
Длительные обострения атопического дерматита осложняются неврастеническим, депрессивным синдромами и истерией. По сути, это проявление чрезмерно выраженных черт характера, которое уходит сразу после выздоровления.
Диагностика атопического дерматита
У данного заболевания нет специфического лабораторного анализа, поэтому диагноз основывается на выявлении симптомов с учётом критериев Rajka [2] и оценки степени тяжести по шкале SCORAD.
Согласно критериям Rajka, речь об атопическом дерматите идёт, если у пациента есть три основных или дополнительных критерия и более [21] .
- Основные критерии:
- зуд;
- экземы;
- хроническое течение;
- наличие атопического дерматита у родственников.
- Дополнительные критерии:
- начало заболевания в детском возрасте;
- повышение IgE в сыворотке крови;
- сухость кожи и т.д.
Чтобы определить степень тяжести п о шкале SCORAD, нужно оценить объективные и субъективные критерии. К объективным относят интенсивность и распространённость поражений, к субъективным — интенсивность зуда днём и нарушение сна. Общая оценка высчитывается по определённой формуле. Максимальный возможный балл — 103, он указывает на крайне тяжёлое течение болезни.
О стадии заболевания можно судить по двум вегетативным изменениям:
Также для установления диагноза необходимо выявить специфические антитела класса IgE к экологическим аллергенам. С этой целью проводятся накожные аппликационные тесты, но только если у пациента выявлена гиперчувствительность замедленного типа.
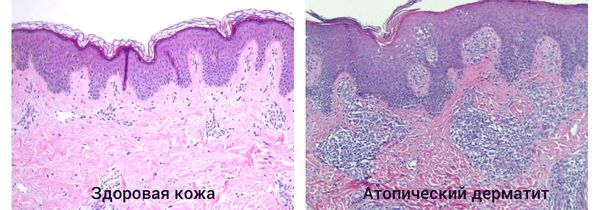
При гистологическом исследовании участка поражённой кожи возникает следующая картина:
- в поверхностных слоях кожи вокруг кровеносных сосудов скапливаются клеточные элементы с примесью лимфы и единичными эозиновилами;
- в эпидермисе нарушен процесс ороговения клеток — отсутствует зернистый слой;
- в участках хронического воспаления эпидермиса наблюдается его утолщение, утолщение рогового слоя, межклеточный отёк и иногда спонгиозные пузырьки [4] .
Часто атопический дерматит можно спутать с другими заболеваниями. Чтобы избежать ошибки, проводится дифференциальная диагностика с простым и аллергическим контактным дерматитом, монетовидной экземой, простым лишаем Видаля, псориазом, чесоткой, себорейной экземой, микозом гладкой кожи, СПИДом, энтеропатическим дерматитом и гистиоцитозом.
Для этого прибегают к лабораторным исследованиям:
- выявление патологии тромбоцитов для исключения синдрома Вискотта — Олдрича;
- оценка иммунного статуса для исключения синдрома Джоба;
- микроскопия чешуек при подозрении на дерматомикоз.
Иногда, чтобы отличить болезнь от другой патологии, достаточно посмотреть на локализацию сыпи. Например, при вульгарном псориазе поражаются разгибательные поверхности, а при атопическом дерматите — сгибательные [17] .
Лечение атопического дерматита
Тактика лечения зависит от тяжести и длительности заболевания:
- при лёгком течении болезни без чувствительности к аллергенам и осложнений возможно амбулаторное лечение;
- при тяжёлом течении и реакции организма на атопены требуется госпитализация.
Базисная терапия включает приём противовоспалительных, противозудных и гипосенсибилизирующих средств, угнетающих аллергическую реакцию [10] [12] .
В первую очередь необходимо избавиться от зуда. Так как он связан с воспалением, для его устранения могут использоваться антигистаминные и седативные препараты, топические кортикостероиды или ингибиторы кальциневрина (Такролимус и Пимекролимус) [13] .
При развитии среднетяжёлой и тяжёлой формы болезни, если топические препараты не помогают, больному вводят Дупилумаб (противопоказан пациентам младше 18 лет).
Второй задачей лечения является коррекция сухости кожи (ксероза), сосудистых и обменных нарушений. Для этого нужно устранить провоцирующие факторы, избегать запоров и диареи, принимать антигистаминные, седативные и иммунокорригирующие средства. Также показана рефлексотерапия, облучение кожи ультрафиолетом, селективная фототерапия и фотохимиотерапия. На кожу накладывают антисептические влажно-высыхающие повязки, горячие припарки и аппликации из парафина и наносят мази с кортикостероидами.
Диетотерапия проводится в три этапа:
- I этап — диагностическая диета. Она направлена на исключение из рациона продукта, который предположительно стал аллергеном. Если на протяжении этой диеты состояние пациента улучшилось, то аллергия к продукту подтверждается.
- II этап — лечебная диета. Нацелена на исключение не только всех пищевых аллергенов, но и провоцирующих факторов;
- III этап — расширение рациона во время ремиссии [14] .
При младенческой форме заболевания следует уделять особое внимание прикорму: он должен быть гипоаллергенным. Для этого нужно исключить такие продукты и вещества, как молоко, глютен, сахар, соль, бульон, консерванты, искусственные красители и ароматизаторы. Если у ребёнка есть желудочно-кишечные нарушения, то первым прикормом должны стать безмолочные каши промышленного производства, в составе которых нет сахара и глютена (например, гречневая, рисовая и кукурузная). В случае запоров или избыточной массы тела малыша прикорм начинают с пюре из кабачков, патиссонов, капусты и других овощей. Белковая часть рациона включает пюре из мяса кролика, индейки, конины и ягнёнка. Фруктовый прикорм состоит из зелёных и белых яблок. Соки рекомендуется давать только к концу первого года жизни.
При общем лечении рекомендуется использовать «Дезлоратадин»: в форме сиропа его можно давать детям от года, в форме таблеток — начиная с 12-13 лет. Короткий курс г люкокортикостероидов в форме таблеток показан только в случае тяжёлого обострения. Мази, гели и кремы с глюкокортикостероидами также рекомендованы при обострении и тяжёлой форме болезни [15] . К ним относятся гидрокортизон, флутиказон и другие. Активированный пиритион цинка в виде 0,2 % аэрозоля, крема и 1 % шампуня применяют с учётом его способности провоцировать обострение вирусных заболеваний и усиливать действие солнца [14] .
При госпитализации проводится инфузионная терапия — внутривенное введение раствора «Циклоспорин» с начальной дозой 2,5 мг/кг в сутки. В тяжёлых случаях доза может быть увеличена до 5 мг/кг в сутки. При достижении положительного результата дозировку постепенно снижают до полной отмены. Комплексно рекомендуется применять увлажняющие и смягчающие кремы «Локобейз Рипеа», «Ликоид Липокрем», «Липикар» и молочко «Дардиа».
Стойкой ремиссии способствует проживание в течение 2-3 лет на территории с тёплым климатом (Средиземноморье, климат пустыни, высокогорье) [10] .
Прогноз. Профилактика
При достижении школьного возраста обычно наступает стойкая ремиссия. Обострения возникают крайне редко. У пациентов с сопутствующим ихтиозом, бронхиальной астмой и аллергическим риносинуситом заболевание затягивается до взрослого возраста.
Спрогнозировать течение атопического дерматита можно с помощью оценки электрокинетической подвижности клеток буккального эпителия: чем ниже показатель, тем тяжелее будет протекать болезнь [10] [11] .
К профилактике заболевания относят:
- обучение пациента и членов его семьи правилам ухода за кожей, грамотному использованию лекарств и пр.;
- консультирование по поводу коррекции факторов риска развития неинфекционных заболеваний;
- проведение мероприятий по сохранению беременности у пациенток с атопическим дерматитом, начиная с первой половины срока беременности;
- соблюдение диеты кормящей матерью и новорождённым;
- лечение сопутствующих заболеваний;
- длительный приём «Дезлоратадина».
В качестве профилактики также применяется препарат «Рузам», который длительно подавляет аллергические реакции и модулирует иммунную реакцию организма. [16] . Перед его применением проводится проба с препаратом.
В случае начала обострения заболевания рекомендуется следующая формула профилактики: сон 8-10 часов в день + гипоаллергенная диета + ежедневные четырёхчасовые прогулки.
Список литературы
- O’Regan G.M., Irvin A.D. The role of filaggrin loss-of-function mutations in atopic dermatitis // Curr Opin Allergy Clin Immunol. — 2008; 8: 406-10.
- Hanifin J.M., Rakja G. Diagnostic features of atopic dermatitis // Acta Dermatol Venerol. — 1980: 92-94.
- Cohen B.A. Папулосквамозные высыпания / Педиатрическая дерматология / Под ред. Шаровой Н.М. Перев. Адаскевич В.П. — М : МЕДпресс-информ, 2015. — Т. 3. — С. 112-61.
- Рудикоофф Д., Коэн С.Р., Шейнфельд Н. Атопический дерматит и экзематозные расстройства. — М.: ГЭОТАР-Медиа, 2017.
- Науменко М.А., Алексеев М.Е., Кветная А.С. Электрокинетическая активность клеток буккального эпителия как критерий прогнозирования течения атопического дерматита / X Международный конгресс по реабилитации и иммунореабилитации в медицине и III Европейский конгресс по астме. — Афины, 2005. — Т. 6. — С. 389-390.
- Cork M.J., et al. New perspectives on epidermal barrier dysfunction in atopic dermatitis: Gene-environment interactions // J Allergy Clin Immunol. — 2006; 118 (3).
- Spergel J.M., et al. Epicutaneous sensitization with protein antigen induces localized allergic dermatitis and hyperresponsiveness to methacholine after single exposure to aerosolized antigen in mice // J Clin Invest. — 1998; 101: 1614.
- Melnik B. Disturbances of antimicrobial lipids in atopic dermatitis // Dermatol Ges. — 2006; 4 (2): 114-23.
- Leung D.Y. Infection in atopic dermatitis // Curr Opin Pediatr. — 2003; 15: 399-404.
- Атопический дерматит. Рекомендации для практических врачей / Под ред. Хаитова Р.М., Кубановой А.А. — М., 2002. — 192 с.
- Пат. 2310195 РФ. М Способ прогнозирования течения атопического дерматита / Науменко М.А., Алексеев М.Е., Попова Е.В., Кветная А.С. // Бюл. — 2007. — № 75.
- Simon D. Systemic therapy of atopic dermatitis in children and adults // Curr Probl Dermatol. — 2011; 41/: 156-64.
- Kalavala M., Dohil M.A. Calcinevrin inhibitors in pediatric atopic dermatitis: a review of current evidence // Am J Clin Dermatol. — 2011; 12: 15-24.
- Кунгуров Н.В., Кохан М.М., Кенинсфест Ю.В. и др. Об оптимизации терапии больных атопическим дерматитом детей и взрослых // Вестник дерматологии и венерологии. — 2004. — Т. 3. — С. 24-29.
- Novak N., Simon D. Atopic dermatitis — from new pathophysiologic insights to individualized therapy // Allergy. — 2011; 66: 830-39.
- Разнатовский К.И., Науменко М.А., Алексеев М.Е. Современная иммунокоррегирующая терапия инфекционных осложнений, ассоциированных с S. aureus, у больных с атопическим дерматитом / V Российская научно-практическая конференция. — СПб.: Санкт-Петербургские дерматологические чтения, 2011. — С. 137-38.
- McKoy K. Atopic dermatitis (Eczema) // MSD Manual. — 2014.
- Максимова Ю.В., Свечникова Е.В., Максимов В.Н., Лыкова С.Г. Мутации в гене фидаггрина и атопический дерматит // Клиническая дерматология и венерология. — 2014. — № 3. — С. 58-62.
- Волосовец А.П., Кривопустов С.П., Павлик Е.В. Роль филаггрина в аллергологии детского возраста // Здоровье ребёнка. — 2013. — № 2 (45).
- Ахрохов Х.Х., Набиева ДД. Тригерные факторы атопического дерматита у детей дошкольного возраста // Российский журнал кожных и венерических болезней. — 2017. — № 20 (6). — С. 347-351.
- Мачарадзе Д.Ш. Атопический дерматит: особенности дифференциальной диагностики у детей // Лечащий врач. — 2006.
- Атопический дерматит и экзематозные расстройства / Под ред. Д. Рудикоффа., С.Р. Коэна, Н. Шайнфельда; пер. с англ. под ред. А.Н. Львова, Н.Н.Потекаева. — М.: ГЭОТАР-Медиа, 2017. — С. 100-112.
- Иванов О.Л., Львов А.Н., Миченко А.В. Атопический дерматит: современные представления // Русский медицинский журнал. — 2017. — № 19. — 1362 с.
Источник https://www.mediasphera.ru/issues/voprosy-kurortologii-fizioterapii-i-lechebnoj-fizicheskoj-kultury/2017/4/1004287872017041035
Источник https://meduniver.com/Medical/Dermat/detskii_atopicheskii_dermatit.html
Источник https://probolezny.ru/atopicheskiy-dermatit/