Бронхоэктазы. Бронхоэктатическая болезнь.
Бронхоэктазы – это хроническое состояние легких. При наличии бронхоэктазов, диаметр просвета дыхательных путей человека (трубок, соединяющих дыхательное горло с нижними отделами легких) превышает норму. Это приводит к накоплению слизи (мокроты) и повышает риск развития инфекционных заболеваний.
Что приводит к возникновению бронхоэктазов?
- тяжелая астма, осложненная аллергической реакцией на грибок под названием Aspergillus – так называемый аллергический бронхолегочный аспергиллез (АБЛА);
- состояния, при которых иммунная система атакует организм, например, ревматоидный артрит или язвенный колит;
- обструкция или закупорка дыхательных путей после вдыхания чего-либо;
- первичная цилиарная дискинезия (ПЦД) – генетическое, хроническое заболевание, с которым рождаются некоторые люди, при котором происходит нарушение нормального развития легких;
- хроническая обструктивная болезнь легких (ХОБЛ) – хроническое состояние, которое вызывает воспаление в легких, повреждение ткани легких и сужение дыхательных путей, затрудняя тем самым дыхание;
- дефицит альфа-1-антитрипсина – генетически обусловленное состояние, которое может вызвать проблемы, связанные с легкими и печенью;
- туберкулез (ТБ) или нетуберкулезные микобактериальные (НТМ) инфекции – это инфекции, которые часто поражают легкие и вызываются группой бактерий, называемых микобактерии.
Ваш врач задаст вам несколько вопросов и может выполнить некоторые исследования для определения причины наличия бронхоэктазов. Часто она не устанавливается (и такие случаи называются идиопатические бронхоэктазы). Это не значит, что причина отсутствует, она просто не известна. Основное лечение бронхоэктазов обычно одинаково и не зависит от того, чем они были вызваны. И все таки, некоторые причины требуют дополнительного лечения определенного типа.
Как проводится диагностика бронхоэктазов?
К наиболее распространенным симптомам бронхоэктазов относится кашель, от которого очень сложно избавиться, отхождение слизи, одышка и развитие большого количества инфекционных заболеваний легких.
Эти симптомы характерны для других, более распространенных заболеваний легких, таких как ХОБЛ или астма, поэтому большинство людей сначала проверяются на их наличие. Тем не менее, одновременно может присутствовать два или даже все три из таких условий.
Если ваш врач считает, что у вас бронхоэктазы, то будут проводиться дополнительные исследования.
Первые исследования, которые выполняются наиболее часто
- Рентгенография грудной клетки: обычно, бронхоэктазы не видны при рентгенографии, но она может помочь исключить другие состояния.
- Спирометрия: это тест для оценки функции дыхания, который включает в себя сильный и быстрый полный выдох воздуха из легких в аппарат. При нем не проводится диагностика бронхоэктазов, но это один из способов узнать не повреждены ли легкие.
- Образцы мокроты: ваш врач или медсестра могут попросить вас собрать немного мокроты в емкость для лабораторного анализа. При этом могут быть выявлены бактерии в легких, чтобы подобрать лучший антибиотик для лечения инфекционного заболевания легких, если таковое имеется.
- Анализ крови: поможет проверить общее состояние вашего здоровья.
- КТ (компьютерная томография): это исследование необходимо для диагностики бронхоэктазов. При этом ваше тело подвергается рентгеновскому облучению под разными углами с последующим компьютерным составлением изображения с высокой точностью.
- Анализы для оценки иммунной системы: ваш врач может организовать проведение анализов крови для проверки работы вашей иммунной системы и возможных причин бронхоэктазов, таких как недостаточное количество антител, которые борются с инфекцией, или тяжелые формы аллергии.
- Оценка функции дыхания: спирометрия (см. выше) может выполняться наряду с другими, более детализированными исследованиями для оценки функции легких.
Какие симптомы проявляются при наличии бронхоэктазов?
Каждый переносит это состояние по-разному, поэтому не возможно описать типичные симптомы, характерные для бронхоэктазов. Тем не менее, появятся некоторые или все из ниже перечисленных симптомов:
- Кашель, который часто сопровождается отхождением слизи (мокроты). Количество мокроты может очень отличаться, также как и ее цвет (который может быть белым, желтым, зеленым, темно-зеленым или коричневым).
- Одышка, вызванная снижением функции поврежденных дыхательных путей. Во многих случаях одышка не является проблемой, но иногда люди могут отмечать, что они задыхаются при ходьбе в гору или подъеме вверх по лестнице. В тяжелых случаях у людей с бронхоэктазами может появляться одышка во время менее интенсивных физических упражнений.
- Ощущение нехватки сил – организм затрачивает большое количество энергии на борьбу с инфекциями, а также на кашель и дыхание. Это состояние может усугубляться, если люди испытывают трудности со сном из-за других симптомов.
- Дискомфорт в грудной клетке – может проявляться в виде боли, стеснения или ощущения «распирания».
- Инфекционные заболевания легких, также называемые обострениями, – это состояния, когда легко можно заразиться инфекцией, которая скорее поражает легкие. Другие симптомы во время инфекции могут ухудшиться.
При правильном лечении и контроле у большинства людей с бронхоэктазами сохраняется нормальная продолжительность жизни. Смертность среди людей с бронхоэктазами чаще обусловлена другими заболеваниями, которые могут развиться у любого человека (например, заболеваниями сердца или онкологическими заболеваниями), чем непосредственно бронхоэктазами.
Как оценить тяжесть состояния?
Бронхоэктазы относятся к числу сложных состояний, и нет отдельного исследования или признака того, что помогло бы оценить, является ли ваш случай легким, умеренным или тяжелым. Но если ваше состояние находится под контролем, у вас будет мало симптомов, и вы сможете вести нормальный образ жизни. Бронхоэктазы будут считаться более тяжелыми, если симптомы начинают влиять на повседневную активность.
К факторам, связанным с более тяжелыми формами бронхоэктатической болезни, относятся:
- одышка: отсутствие способности проходить пешком 100 метров без остановки;
- инфекционные заболевания легких: три раза или чаще за год;
- регулярное выявление бактериального роста в образцах слизи (мокроты): это говорит о том, что в ваших легких присутствует постоянная инфекция, особенно, если регулярно обнаруживается бактерия под названием Pseudomonas;
- если результаты КТ показали, что поражены оба легких или несколько частей, а не маленький участок легкого;
- случаи госпитализации: если вам приходилось ложиться в больницу с тяжелыми инфекционными заболеваниями легких или из-за необходимости инъекций антибиотиков;
- потеря веса: если у вас присутствует бронхоэктаитческая болезнь, то вы теряете вес;
- исследования функции легких: наличие более низких значений такого показателя как
«жизненная емкость легких»; - возрастные изменения: размер легких уменьшается естественным образом, и работа иммунной системы с возрастом становиться менее эффективной, это может оказать влияние на симптомы и тяжесть состояния при наличии бронхоэктазов.
Эти данные являются ориентировочными – у некоторых людей может присутствовать несколько этих факторов, и они будут продолжать вести обычный образ жизни; в то время как у других может и не быть ни одного из перечисленных факторов, но у них будут проявляться другие важные симптомы, которые будут влиять на их самочувствие. Многие из этих факторов могут измениться в лучшую сторону при эффективном лечении.
Люди с тяжелой формой бронхоэктатической болезни подвержены риску сокращения продолжительности жизни, поэтому они должны делать все возможное, чтобы сохранить здоровье своих легких.
Как проводится лечение бронхоэктазов?
Лечение людей с бронхоэктазами преследует несколько целей:
- предотвращение развития инфекций дыхательных путей (их обострений), во время которых симптомы усугубляются;
- лечение симптомов;
- улучшение качества жизни;
- прекращение ухудшения состояния.
При хорошем лечении люди с бронхоэктазами могут находиться в стабильном состоянии в течение многих лет и держать под контролем свои симптомы.
Ниже приведены некоторые из наиболее часто используемых методов лечения бронхоэктатической болезни, в том числе рекомендованные врачам в рамках Европейского руководства по бронхоэктатической болезни (European bronchiectasis guidelines). Не все из этих методов доступны или используются во всех странах Европы. Если у вас возникли вопросы по поводу этих методов лечения, пожалуйста, обсудите их со своим врачом.
- Ингаляторы: некоторые ингаляторы содержат лекарство, которое открывает дыхательные пути, помогая тем самым дышать и сокращая воспалительный процесс в легких.
- Таблетки: некоторые лекарства в виде таблеток также могут сокращать воспалительный процесс. К ним относятся антибиотики группы макролидов, которые сокращают воспаление, а также лечат инфекцию.
- Прививки: ежегодные прививки против гриппа и пневмококковой инфекции (которая защищает против наиболее распространенных бактерий, вызывающих пневмонию) важны для снижения риска заражения.
- Антибиотики: любые инфекции дыхательных путей следует быстро лечить антибиотиками, принимая их в виде таблеток, через маску (ингалятора) или в виде инъекций.
- Профилактический прием антибиотиков (в некоторых случаях): если вы часто болеете инфекционными заболеваниями дыхательных путей или у вас проявляются очень тяжелые симптомы, вам может быть назначен длительный прием антибиотиков для подавления бактерий в легких.
- Дозы при этом ниже, чем те, которые назначаются для лечения инфекции, часто они принимаются в течение 1 года, а иногда и дольше. Они не будут оказывать действие сразу и для полного эффекта их необходимо принимать регулярно. Эти лекарства могут взаимодействовать с другими таблетками, поэтому важно предупреждать других врачей о том, что вы регулярно принимаете антибиотики перед тем, как они назначат вам другие лекарства.
- Избавление от бактерий, таких как Pseudomonas: Pseudomonas aeruginosa или Pseudomonas представляет собой бактерии, которые могут стать причиной инфекционного заболевания у людей с бронхоэктазами. Если вы заразились инфекцией, вызванной бактерией Pseudomonas, ваш врач может порекомендовать вам курс антибиотикотерапии для лечения или контроля, или прием другого антибиотика, если вы в будущем заболеете инфекционным заболеванием дыхательных путей.
Люди, в организме которых присутствует бактерия Pseudomonas, иногда могут иметь большее количество инфекций дыхательных путей и осложнений из-за ее устойчивости к антибиотикам, что иногда может приводить к повреждению легких. Согласно рекомендациям Руководств для врачей, люди, являющиеся носителями бактерии Pseudomonas, должны обследоваться более регулярно.
Лечение повреждения легких
- Физиотерапия и упражнения для очищения дыхательных путей могут облегчить отхождение мокроты (для ознакомления с рекомендациями и просмотра видеоматериалов посетите веб-сайт «Приоритеты пациентов с бронхоэктазами»)
- Облегчить отхождение мокроты может прием лекарств (муколитические препараты). Для максимальной эффективности они должны сочетаться с регулярными физиотерапевтическими упражнениями.
- Ингаляционные бронхолитики расслабляют мышцы дыхательных путей.
- Регулярное выполнение упражнений способствует выведению мокроты и улучшает работу легких.
Другим важным обстоятельством является отказ от курения и лечение основной причины бронхоэктазов, если она была обнаружена.
Другие виды лечения
Кислородная терапия
Если у вас наблюдается низкий уровень кислорода, то может потребоваться процедура вдыхания кислорода через трубку или маску. Это может быть кратковременно (напри- мер, когда вы находитесь в больнице с инфекционным заболеванием дыхательных путей, до тех пор, пока уровень не нормализуется) или длительно, если легкое повреж- дено и больше не может усваивать достаточное количество кислорода.
Дополнительный кислород также может потребоваться во время полета. Перед путеше- ствием обсудите этот вопрос со своим врачом.
Хирургические вмешательства
В большинстве случаев бронхоэктазы являются хорошо контролируемыми и ведутся без хирургических вмешательств. Иногда хирургическое вмешательство может быть целе- сообразным, если бронхоэктазы поражают только маленькую часть легкого и путем его удаления может наступить выздоровление, или если участок легкого поврежден очень сильно и приводит к возникновению большого числа инфекционных заболеваний.
Легочная реабилитация
Вам может быть предложена легочная реабилитация как способ улучшения вашей фи- зической силы и сокращения влияния симптомов на вашу жизнь.
Легочная реабилитация представляет собой тип лечения, целью которого является сниже- ние физического и эмоционального влияния, которое заболевание легких может оказы- вать на жизнь человека. Это персонализированная программа, которая объединяет в себе упражнения с обучением наиболее эффективным способам поддержки своего здоровья.
Помощь в отказе от курения
Курение не приводит к развитию бронхоэктазов, но может значительно ухудшить состо- яние и симптомы.
Существуют варианты оказания помощи тем, кто решил бросить курить, и альтернати- вы по облегчению отказа от привычки. Обсудите со своим врачом варианты помощи и поддержки.
Оказание самопомощи
Больше советов по самопомощи вы можете найти на веб-сай- те
Приоритеты пациентов с бронхоэктазами.
Бронхоэктатическая болезнь

Бронхоэктатическая болезнь – патология бронхов врожденного или приобретенного характера, в процессе развития которой органы дыхания поражает гнойное воспаление с одновременной деформацией бронхиальной стенки. Свое название патология получила от медицинского термина «бронхоэктазы», что означает расширение внутреннего пространства бронхов под влиянием воспалительного процесса или вследствие врожденной аномалии.
Причины бронхоэктатической болезни
Факторы, обусловившие развитие патологии, могут быть врожденными или приобретенными. В первом случае причина заболевания – нарушение процесса формирования тканей бронхов в период внутриутробного развития плода, когда они располагаются по поверхности бронхиального дерева в хаотичном порядке. Если заболевание носит приобретенный характер, его причинами выступает нарушение защитных функций организма, а также недоразвитие тканевых структур органов дыхания и острый воспалительный процесс на тканях стенки. Его могут вызывать:
- Острая респираторная инфекция.
- Бронхиты и пневмонии, лечению которых не было уделено достаточно внимания.
- Корь, коклюш.
- Вирус гриппа.
- Попадание в дыхательные пути инородных тел, которые не удается извлечь.
Также начало заболевания могут вызвать продолжительное вдыхание токсичных летучих веществ, нахождение в условиях загрязненного воздуха, аспирация содержимого желудка при тошноте. Бронхоэктатическая болезнь может быть вызвана муковисцидозом и цилиарной дискинезией, которые нарушают процесс нормального функционирования эпителиальной ткани дыхательных путей.
Общий механизм развития заболевания выглядит так:
- Воспаленные участки слизистой нарушают процесс своевременного отхождения слизи.
- Застой слизистого содержимого создает благоприятную среду для патогенной микрофлоры.
- Инфицирование слизи приводит к запуску воспалительного процесса, что становится причиной еще большего скопления слизистого секрета и его повторное инфицирование.
- Вследствие неблагоприятных условий структура стенки слизистой претерпевает необратимые изменения и расширяется по всему периметру или на определенном участке.
В зависимости от выраженности симптомов различают:
- Легкую стадию заболевания, для которой характерно не более двух осложнений в течение года.
- Среднюю стадию, для которой характерны сравнительно частые обострения с сохранением кашля между периодами осложнений. Пациент испытывает слабость, снижается его работоспособность и готовность переносить физические нагрузки. Отмечается нарушение дыхательной функции.
- Тяжелую стадию, для которой характерны частые и затяжные обострения с непродолжительным периодом ремиссии, многочисленные осложнения дыхания, сердечная недостаточность и т.д.
Симптомы бронхоэктатической болезни
Безошибочно указать на развитие патологии способны:
- Кашель с обильным отделением мокроты, общий объем которой может достигать 200мл в сутки.
- Появление в легких очага влажных хрипов, особенно заметных при внимательном прослушивании грудной клетки.
- Появление следов крови в мокроте и ее привкуса во время кашля.
- Заметная одышка при физической нагрузке.
- Болевые ощущения в грудной клетке.
- Повышение температуры во время обострения заболевания.
- Снижение массы тела, общее угнетенное состояние организма.
- Асимметрия грудной клетки.
- Изменение внешнего вида ногтевых фаланг.
Осложнения бронхоэктатической болезни
При отсутствии своевременной диагностики и лечения заболевание может стать причиной развития следующих патологических состояний:
- Развитие дыхательной недостаточности.
- Абсцесс легких.
- Бронхопневмония с риском рецидива.
- Легочное кровотечение.
- Амилоидоз почек и т.д.
Отказ пациента от консультирования и медицинской помощи может вызвать тяжелое состояние с прямой угрозой для жизни. Длительное течение заболевания может стать причиной инвалидности.
Диагностика заболевания
Безошибочно указать диагноз и его причину, а также наметить путь лечения патологии позволяют следующие методы исследований:
- Физикальное исследование. Позволяет обнаружить малоподвижность пораженного легкого, ослабление дыхания, появление влажных хрипов или свистящего сухого звука при дыхании пациента.
- Рентгенограмма легких. На снимке больного заметны деформация контура бронхов, ячеистая структура тканей, уменьшение объема пораженной части бронха.
- Бронхоскопия. С ее помощью удается установить наличие скоплений слизистого содержимого, появление гнойного секрета и источника кровотечения в поврежденных и деформированных тканях.
- Лабораторные цитологические исследования и бактериальный анализ мокроты.
- Бронхография с контрастированием. Считается наиболее достоверным методом, направлена на уточнение степени распространенности патологии, локализацию и форму бронхоэктазов. Проводится под местной или общей анестезией, т.к. подразумевает введение в легкие катетера с контрастирующим веществом.
- Исследования дыхательной функции пациента – спирометрия и цикфлоуметрия.
Комплексная картина, полученная в результате проведенных исследований, позволяет безошибочно наметить курс лечения и добиться стабилизации состояния пациента.
Лечение патологии
Основная задача курса лечения – подавление воспалительного процесса и санация бронхов для удаления скопления слизи. С этой целью пациентам рекомендованы:
- Прием антибиотиков внутривенно или внутримышечно согласно указаниям пульмонолога.
- Процедура бронхоскопического дренажа для отхождения мокроты.
- Ингаляции.
- Обильное щелочное питье.
- Массаж грудной клетки, дыхательная гимнастика.
- Сеансы электрофореза для прогревания области грудной клетки.
Эффективным считается бронхоальвеолярный массаж, который заключается в промывании бронхов с одновременным удалением из них слизисто-гнойного содержимого. В ходе процедуры можно ввести в ткани лекарственные препараты антибиотического или муколитического действия, а также использовать ультразвуковое оборудование для очищения внутреннего пространства бронхов. В случае обширного кровотечения пациент может быть направлен на лобэктомию – удаление пораженной части легкого.
Прогноз и профилактика
При условии раннего обнаружения патологии и своевременного удаления бронхоэктазов можно гарантировать пациенту полное выздоровление. Закрепить достигнутый результат позволяют курсы противовоспалительной терапии. Они приобретают особое значение в холодное время года, когда возрастает риск простуд и инфекционных заболеваний.
В перечне эффективных мер профилактики:
- Регулярное наблюдение у пульмонолога с прохождением рекомендованных исследований.
- Отказ от вредных привычек, смена места работы при наличии опасных факторов, негативно влияющих на здоровье.
- Закаливающие процедуры.
Также принципиальное значение для пациента имеет своевременное лечение заболеваний челюстного аппарата и ротовой полости, а также – вирусных и бактериальных респираторных инфекций.
Вопросы-ответы
Какой врач лечит бронхоэктатическую болезнь?
Консультирование, осмотр и назначение курса лечения при данном заболевании – в компетенции врача-пульмонолога.
Современная медицина готова гарантировать избавление от симптомов воспалительного процесса в легких при условии своевременной диагностики и удаления пораженных тканей вместе с очагом воспалительного процесса.
Может ли бронхоэктатическая болезнь носить врожденный характер?
Такие случаи достаточно многочисленны – около 5-7% от общего числа пациентов. Для них причиной патологии стал сбой в процессе формирования тканей бронхов на начальном этапе внутриутробного развития из-за генетических нарушений, вредных привычек родителей, тяжелого заболевания матери и прочих причин.
Бронхоэктатическая болезнь
Бронхоэктазы — необратимое расширение ветвей бронхиального дерева, обусловленное деструкцией (разрушением) стенок бронхов и/или нарушением тонуса мышечного слоя стенки бронха вследствие воспаления, склероза, дистрофии, гипоплазии.
Бронхоэктатическая болезнь (бронхоэктазии) — гнойно-воспалительный процесс в резко расширенных деформированных бронхах с инфильтративными и склеротическими изменениями в околобронхиальном пространстве, ведущий к дальнейшему необратимому расширению бронхов с нарушением их дренажной функции, развитию ателектазов, эмфиземы, цирроза паренхимы (ткани) лёгкого.
Причины возникновения бронхоэктазии:
- Постинфекционные (инфекции нижних дыхательных путей у детей, абсцедирующие пневмонии у взрослых, туберкулёз; аденовирусная инфекция, коклюш, корь и др.).
- Обструктивные (инородное тело, опухоли, внешняя компрессия дыхательных путей).
- Ингаляционные повреждения (вдыхание токсинов, раздражающих газов, паров, дыма, включая термические повреждения).
- Аспирационные (гастроэзофагеальный рефлюкс, аспирационные пневмонии, санационные процедуры).
- Генетически детерминированные (муковисцидоз, синдром цилиарной дискинезии, синдром Юинга).
- Врождённые аномалии — дисплазии.
- Первичные иммунные расстройства (гуморальные дефекты, клеточные или смешанные расстройства, дисфункция нейтрофилов).
- Дефицит или аномалии о-антитрипсина.
- Хронические диффузные заболевания лёгких (идиопатический лёгочный фиброз, коллагенозы, саркоидоз).
- Идиопатические воспалительные расстройства (анкилозирующий спондилоартрит, воспалительные заболевания кишечника, рецидивирующий полихондрит).
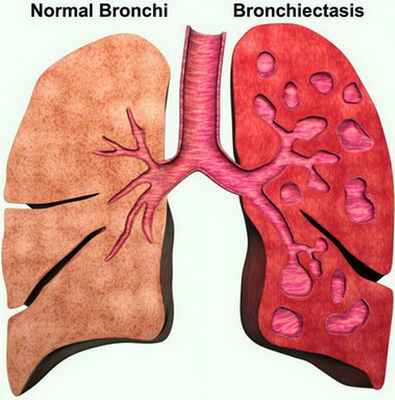
Бронхоэктазы бывают первичными и вторичными. Повреждение бронхов возникает у лиц с генетическими дефектами или предрасположенностью к патологии. К первичным относят бронхоэктазы при врождённых аномалиях и генетических заболеваниях лёгких. Вторичные могут быть обусловлены любыми причинами, вызывающими повреждения лёгких. Подразделяются по клиническому течению (ремиссия или фаза обострения), по распространённости (поражение сегментов легкого, доли, целого лёгкого, двусторонний процесс), по форме — цилиндрические, веретенообразные, мешотчатые, кистоподобные, смешанные. Среди других заболеваний лёгких бронхоэктазы составляют от 10 до 30%. При флюорографии органов грудной клетки их выявляют у 1-2 из 1000 человек. Бронхоэктазии у 2/3 больных выявляются в возрасте до 20 лет.
Клиническая картина
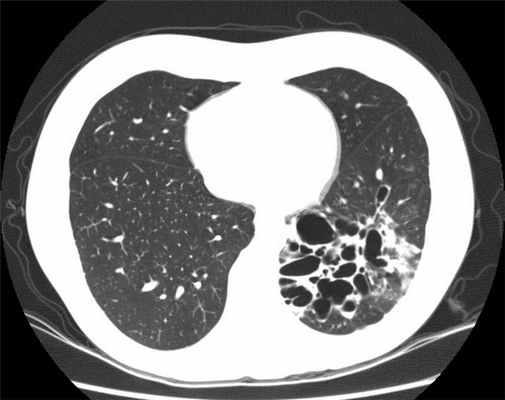
Болезнь носит хронический характер с периодическими обострениями и возможным развитием осложнений. У 82,6% больных бронхоэктазы локализуются в одном лёгком (в правом в 23,7%, в левом — в 58,9% случаев). Наиболее часто поражается нижняя доля (в 45,9% справа и в 58% слева). При двусторонней локализации чаще всего поражаются нижние доли (41,8%). Проявления болезни зависят от фазы заболевания — ремиссии или обострения. Главный симптом — кашель с отделением мокроты. В период ремиссии кашель с мокротой имеет постоянный или периодический характер, обычно по утрам с выделением слизисто-гнойной мокроты. В период обострения количество мокроты увеличивается. Частота кровохарканья колеблется от 10 до 30%. Лёгочные кровотечения отмечают у 10% больных. В период обострения появляются жалобы на боль. Болевой синдром встречается в двух вариантах. При первом боль носит «плевральный» характер (в конкретном месте с усилением во время глубокого вдоха), при втором — не имеет чёткой локализации, а ощущается в виде чувства сдавления, распирания, затруднённого дыхания. Нередко повышается температура тела. В период ремиссии – субфебрильная эпизодического характера. В период обострения — длительная лихорадка в сочетании со слабостью, потливостью, иногда ознобами. Беспокоит одышка.
Осложнения:
- кровохарканье и лёгочное кровотечение (у 19,3% больных),
- спонтанный пневмоторакс (0,7%),
- абсцедирование (1,8%),
- эмпиема плевры и пиопневмоторакс (0,4%),
- сепсис,
- аспирация, эрозивный гастродуоденит, язва желудка и двенадцатиперстной кишки, желудочно-кишечные кровотечения и др.
Диагностика
В окончательной постановке диагноза важнейшее значение имеют лучевые методы диагностики. При рентгенографии выявляются тяжистость, ячеистость, кистовидные изменения лёгочного рисунка, уменьшение объёмов отдельных зон лёгкого, эмфизематозность (воздушность) в смежных участках лёгкого. В настоящее время основным диагностическим исследованием является компьютерная томография (КТ, МСКТ). Это связано с большой информативностью метода при неинвазивном и безопасном характере его применения.
Лечение
Основными факторами, влияющими на выбор лечения, являются распространённость процесса, его активность и осложнения.
Лечение бронхоэктатической болезни
Бронхоэктазии — необратимые морфологические изменения (расширение, деформация) и функциональная неполноценность бронхов, приводящие к хроническому нагноительному заболеванию легких. Весь комплекс легочных и внелегочных изменений при наличии бронхоэктазов называют бронхоэктатической болезнью.
Бронхоэктазы врожденные и приобретенные
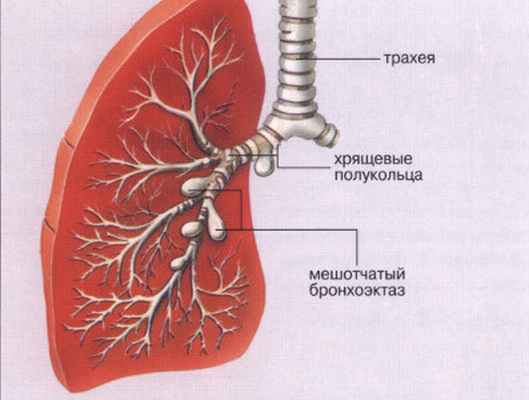
Врожденные бронхоэктазы встречаются сравнительно редко и развиваются в связи с нарушениями формирования бронхиального дерева. Гистологический признак врожденных бронхоэктазов — беспорядочное расположение в их стенке структурных элементов бронха.
Основной этиологический фактор приобретенных бронхоэктазов — генетически определенная неполноценность бронхиального дерева (недоразвитие элементов бронхиальной стенки), которая в сочетании с нарушением бронхиальной проходимости и появлением воспаления приводит к стойкой деформации бронхов.
Формированию бронхоэктазов в значительной степени способствует коклюш, ОРЗ, корь, бронхиты, пневмонии, абсцессы легких, туберкулез, инородные тела в трахеобронхиальном дереве.
Основные жалобы: кашель с большим количеством гнойной мокроты, кровохарканье, боли в груди, одышка, лихорадка, потливость, снижение массы тела и работоспособности. Количество и характер мокроты зависят от степени поражения бронхов. В ней могут быть примеси крови и гноя, неприятный запах.
Заболевание характеризуется обострениями и ремиссиями. Во время обострений повышается температура, появляется одышка, хрипы в груди, посинение губ. На фоне долгого течения пальцы больного приобретают характерную форму барабанных палочек, а ногти — часового стекла. Постепенно общее состояние пациента ухудшается.
Бронхоэктатическая болезнь часто осложняется легочным кровотечением, абсцедированием, развитием пневмофиброза и эмфиземы легких, «легочным сердцем», амилоидозом.
Современная тактика лечения
При бронхоэктазе назначают современные антибиотики класса макролидов, чтобы подавить патогенную микрофлору, и β2-агонисты для устранения рефлекторных спазмов мелких бронхов. Также эффективны муколитики, разжижающие слизь и облегчающие ее откашливание. Чтобы купировать воспаление, при лечении бронхоэктаза показаны гормональные средства. Для активизации собственных защитных сил организма в терапевтическую схему включают иммуностимуляторы.
Ключевая процедура консервативного лечения бронхоэктаза — санация бронхиального древа (очистка просвета бронхов от гнойной мокроты с последующим введением антибиотиков). При признаках кислородной недостаточности назначают кислородотерапию. Больному также назначают комплекс упражнений, способствующих эвакуации бронхиальной мокроты, и вибрационный массаж грудной клетки. Для общего укрепления организма показаны:
- высококалорийный рацион — 3000 ккал в сутки;
- диетотерапия — функциональное питание, богатое нутриентами;
- витаминотерапия.
Учитывая необратимость процесса, а, следовательно, бесперспективность консервативной терапии, единственным радикальным методом лечения бронхоэктатической болезни следует считать хирургический, объем которого зависит от распространения бронхоэктазов.
Реабилитация, профилактика, возможные риски
Важная составляющая комплексной реабилитации при бронхоэктатической болезни — коррекция образа жизни. Пациенту необходимо гулять на свежем воздухе, бросить курить и избегать пассивного курения, придерживаться сбалансированного рациона, заниматься физкультурой, регулярно делать дыхательные упражнения.
Важно находиться на диспансерном учете у пульмонолога, с назначенной врачом частотой посещать профилактические приемы, при необходимости проходить курсы физиотерапии. Комплексная профилактика предусматривает своевременную терапию респираторных заболеваний и закаливание.
Без адекватного лечения бронхоэктатической болезни развиваются хронические бронхиты, легочная и сердечная недостаточность, легочное сердце, бронхиальная астма. У пациентов снижается работоспособность и ухудшается качество жизни. Крайне важно своевременно обратиться к врачу, чтобы добиться длительной устойчивой ремиссии.
Бронхоэктатическая болезнь
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхоэктатическая болезнь: причины появления, симптомы, диагностика и способы лечения.
Бронхоэктатическая болезнь (БЭ) – хроническое приобретенное или врожденное заболевание, для которого характерны необратимые изменения (расширение, деформация) бронхов. Эти изменения сопровождаются функциональной неполноценностью бронхов, нарушением их дренажной функции и хроническим гнойно-воспалительным процессом в бронхиальном дереве, перибронхиальном пространстве с развитием ателектазов (закупорки), эмфиземы (патологического изменения легочной ткани) и разрастанием грубой соединительной ткани в паренхиме легкого.
Причины появления бронхоэктатической болезни
Основной причиной развития БЭ считаются перенесенные ранее респираторные инфекционные заболевания: пневмония, коклюш, корь. Возбудителями инфекционного процесса являются S. aureus, Klebsiella, H. influenzae, а также аденовирусы, вирус гриппа и ВИЧ, которые осложняются развитием БЭ.
Бронхоэктатическая болезнь может возникнуть на фоне закупорки дыхательных путей инородным телом, неопластических процессов, поражения лимфатических узлов корней легких при туберкулезе, саркоидозе и гистоплазмозе.
Случаи БЭ регистрируются при аномальном развитии трахеобронхиального дерева. В литературе описаны БЭ при бронхомаляции (слабой хрящевой ткани бронхов), синдроме Мунье-Куна (трахеоброхомегалии), бронхогенных кистах, а также при эктопическом бронхе, тератоме бронха, трахеобронхиальной фистуле. К этой группе относят и аневризму легочной артерии, и легочную (интерлобарную) секвестрацию, и синдром Вильямса–Кэмпбелла, для которого характерно нарушение образования хрящевой ткани трахеи и бронхов, а также синдром «желтых ногтей».
Развитию хронического воспалительного процесса в бронхах могут способствовать врожденные иммунные нарушения, а также некоторые заболевания соединительной ткани (например, ревматоидный артрит, синдром Шегрена).
Аллергический бронхопульмональный аспергиллез – достаточно редкая причина БЭ. Заболевание носит грибковую природу и провоцирует аллергический воспалительный процесс в легких.
По происхождению:
- первичные (врожденные) бронхоэктазы, связанные с наследственно обусловленными изменениями структуры и функции воздухоносных путей;
- вторичные (приобретенные) бронхоэктазы, возникающие на фоне воспалительных процессов в легких и бронхах.
- односторонний процесс (поражение сегмента, доли легкого);
- двусторонний процесс.
- центральный (изменения крупных дыхательных путей);
- периферический (поражение мелких бронхов с 5-го по 16-е ответвления трахеобронхиального дерева).
- мешотчатые;
- цилиндрические;
- кистоподобные;
- веретенообразные;
- смешанные.
- легкая форма — не более двух обострений в год, длительные ремиссии, во время которых работоспособность пациентов не нарушена;
- средняя — обострения наблюдаются более двух раз в год, выделение мокроты 50-100 мл в сутки, в фазе ремиссии отмечаются влажный кашель, умеренные нарушения дыхательной функции и снижение работоспособности;
- тяжелая — обострения частые и длительные, выделение мокроты более 200 мл в сутки, сопровождается нетрудоспособностью, а фаза ремиссии кратковременная.
- инфекции нижних дыхательных путей в детском возрасте;
- пневмонии, сопровождающиеся разрушением ткани легкого у взрослых;
- туберкулез и нетуберкулезные микобактериозы;
- корь, коклюш, аденовирусная инфекция.
- закупорка бронхов инородным телом;
- сдавление воздухоносных путей, вызванное внешним воздействием.
- вдыхание токсинов и раздражающих газов, дыма;
- температурные повреждения (ожог дыхательных путей).
- проникновение в дыхательные пути бактериального раздражителя при гастроэзофагеальном рефлюксе, аспирации секрета верхних дыхательных путей и желудочного содержимого с развитием пневмонии, при проведении процедуры санации (очистки от слизи) дыхательных путей.
- идиопатический легочный фиброз;
- саркоидоз;
- заболевания соединительной ткани с поражением легких.
- воспалительные заболевания кишечника;
- рецидивирующее множественное поражение хрящевой ткани;
- анкилозирующий спондилоартрит с развитием воспаления и нарушением подвижности межпозвонковых сочленений.
Основным симптомом бронхоэктатической болезни является кашель, наиболее выраженный в утренние часы, с выделением мокроты. При цилиндрических бронхоэктазах мокрота обычно отходит без затруднений, тогда как при мешотчатых и веретенообразных — с трудом.
При сухих бронхоэктазах кашель и мокрота отсутствуют (эти бронхоэктазы проявляются кровотечением, иногда жизнеугрожающим).
Кровохарканье встречается у 25-35% больных. Чаще всего можно заметить прожилки крови в мокроте, но иногда возникает профузное легочное кровотечение. Обильные кровотечения могут наблюдаться после тяжелой физической нагрузки или перегрева.
Одышка и синдром бронхиальной обструкции отмечаются у 40% больных. Эти симптомы обусловлены сопутствующим хроническим обструктивным бронхитом, предшествующим образованию бронхоэктазов или возникающим вследствие нагноения первичных бронхоэктазов. Боль в грудной клетке на стороне поражения отмечают обычно при обострении заболевания, развитии перифокальной пневмонии (пневмонии, локализующейся в окружности очагового поражения легких и имеющей невоспалительную природу) и парапневмонического плеврита.
В период ремиссии количество слизисто-гнойной мокроты не превышает в среднем 30 мл/сут. При обострении заболевания в связи с острыми респираторными инфекциями или после переохлаждения кашель усиливается, количество мокроты увеличивается. В этот период состояние больных значительно ухудшается, появляются признаки интоксикации: продолжительное повышение температуры тела (до 38°С), потливость, слабость, недомогание.
При длительном течении бронхоэктатической болезни нередко наблюдаются изменения концевых фаланг пальцев рук (они принимают форму «барабанных палочек») и ногтей (форма «часовых стекол»). Грудная клетка может быть деформирована вследствие пневмофиброза и эмфиземы легких.
Диагностика бронхоэктатической болезни
В диагностическом процессе БЭ большая роль отводится сбору анамнеза, особое внимание уделяется детским инфекционным заболеваниям: кори, коклюшу и др. В истории заболевания больных с БЭ нередко упоминаются эпизоды обострения бронхита или повторных пневмоний. Некоторые пациенты с БЭ наблюдаются у специалистов по поводу бронхиальной астмы.
Лабораторные и инструментальные обследования
- Общий анализ мокроты: нейтрофильный лейкоцитоз.
Успех цитологической диагностики зависит от правильного собирания мокроты и её обработки. Для анализа следует брать утреннюю порцию мокроты, откашливаемую боль.
Определение ДНК возбудителей туберкулеза: комплекса микобактерий: M. tuberculosis, M. bovis, M. bovis BCG, M. microti, M. africanum в мокроте, смывах с бронхов, лаважной жидкости методом полим.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивн�.
Бактериологическое исследование биоматериала с целью выделения и идентификации этиологически значимых микроорганизмов – возбудителей бактериальных инфекци�.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Спирометрия — это неинвазивный метод исследования функции внешнего дыхания, который позволяет оценить состояние легких и бронхов.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
- Бронхоскопия – для выявления врожденных структурных аномалий дыхательных путей.
- Электрокардиография для определения признаков хронического легочного сердца.
- локальный процесс сопровождается легочными кровотечениями, остановить которые не удается с помощью лекарственных средств;
- в течение двух-трех лет не удается добиться стойкой ремиссии.
При хронической дыхательной недостаточности со снижением сатурации крови (насыщенности крови кислородом) до 89% и менее рекомендована длительная кислородная терапия в домашних условиях с использованием концентраторов кислорода. Кислородотерапия проводится и в условиях стационара на этапе лечения обострений заболевания, сопровождающихся снижением сатурации до 95% и ниже.
В период обострения БЭ применяется электрофорез и УВЧ-терапия на грудную клетку. В период ремиссии проводят общее УФ-облучение и ингаляции муколитических средств. С целью улучшения функционального состояния легких и дренажной функции бронхов назначают перкуссионный массаж грудной клетки. Заметим, что любой массаж лучше проводить после ингаляционной процедуры, чтобы увеличить скорость распада мокроты и ее удаления из воздухоносных путей.
Такая физкультура включает упражнения для увеличения движения диафрагмы, межреберных мышц в сочетании с постуральным дренажем бронхов (положение тела для лучшего отхождения мокроты зависит от локализации бронхоэктазов). Дыхательная гимнастика повышает давление, создаваемое в просвете бронхов, способствует их очищению и более равномерному наполнению воздухом на вдохе. Гимнастику можно делать самостоятельно либо с подключением портативных тренажеров.
Некоторые осложнения, которые могут возникать на фоне бронхоэктатической болезни, серьезные и даже жизнеугрожающие. Среди них гнойные процессы с распространением на легочную ткань и плевру: абсцесс легких (1,8% случаев), эмпиема (0,4% случаев), а также спонтанный пневмоторакс – внезапный разрыв легочной ткани с наполнением воздухом плевральной полости (0,7% случаев).
Среди осложнений, которые наблюдаются чаще других, врачи выделяют легочные кровотечения, пневмосклероз, хроническую дыхательную недостаточность, легочное сердце, эмфизему.
Указанные выше осложнения при отсутствии своевременной помощи и правильной терапии могут стать причиной развития сепсиса и полиорганной недостаточности.
К внелегочным осложнениям длительно существующей бронхоэктатической болезни относится амилоидоз – патологический процесс продукции и накопления в тканях внутренних органов белка амилоида. Его высокая концентрация приводит к нарушению функции и повреждению структуры этих органов.
Профилактика бронхоэктатической болезни
Профилактика вторичных бронхоэктазов заключается в предотвращении инфекционных воспалительных заболеваний легких. С этой целью рациональной представляется вакцинация от пневмококковой инфекции, кори, коклюша.
Для профилактики пневмококковых инфекций используется конъюгированная пневмококковая вакцина Превенар 13, которая содержит 13 антигенов Streptococcus pneumoniae.
Читайте также:
- Иммунопрофилактика. Эффективность иммунопрофилактики.
- Физиология слюны. Секреция слюны
- Гиперхолестеринемия: причины, симптомы и лечение
- Плечелопаточный периартрит: причины, симптомы и лечение
- Декомпрессионная болезнь
Симптомы и лечение бронхоэктазы легких
Бронхоэктатическая болезнь (бронхоэктазы) – хроническая патология бронхолегочной системы, в основе которой лежит морфологическое и функциональное изменение бронхиальной стенки.
Признаки болезни проявляют себя в детстве и в юношеском возрасте после перенесенной бронхопневмонии или инфекции, чаще страдают мужчины.
Что такое бронхоэктатическая болезнь (бронхоэктазы)?

В основе патологии лежит деструкция стенок бронхиального дерева, что приводит к появлению мешковидных или трубчатых расширений, которые называются бронхоэктазами.
Они могут быть в одном или нескольких сегментах (долях легкого), чаще обнаруживаются в нижних отделах.
Заболевание сопровождается рецидивирующим гнойно-воспалительным процессом. Бронхоэктаз заполняется слизистым содержимым, которое инфицируется и выводится наружу в виде мокроты.
Если по каким-то причинам просвет бронха закупоривается, его стенки отекают, в этих участках развивается дополнительная сеть капилляров. Патологические изменения приводит к кровохарканью и легочному кровотечению.
Бронхоэктазии со временем провоцируют патологические изменения в легочной ткани.
Код по МКБ-10
Бронхоэктазии относят к классу 10 по МКБ – болезням органов дыхания, к разделу хронических заболеваний нижних дыхательных путей — J40-J47.
Код по МКБ 10 — J47.
Этиология
Первичные бронхоэктазии появляются вследствие генетически обусловленной неполноценности стенок бронхов – это слабость гладкомышечной и соединительной ткани, недостаточность защитных факторов.
Врожденные аномалии бронхиального дерева так же приводят к появлению расширений. Первичная бронхоэктатическая болезнь встречается реже вторичной.
Причины приобретенных бронхоэктазов – это перенесенные воспалительные заболевания (бронхит, туберкулеза легких, пневмонии, абсцессы легкого), опухолевое поражение.
Отмечаются случаи болезни после попадания инородного тела в бронхи.
Способствующими факторами являются:
- иммунодефицитные состояния;
- курение во время беременности и перенесенные в этот период ОРВИ;
- инфекции носоглотки у детей (синуситы, тонзиллит, разрастание аденоидной ткани).
Патогенез

В развитии болезни выделяют факторы:
- нарушение проходимости бронхов (сдавление их прикорневыми лимфоузлами, закупорка слизистой пробкой, обструкция), вследствие чего нарушается отхождение секрета;
- происходит застой содержимого бронхов, в нем размножаются микроорганизмы, развивается воспаление;
- возникает обтурационный ателектаз — сморщивание участка легкого, к которому ведет измененный бронх.
К воспалению бронхоэктазий приводят механизмы:
- застойные явления, нарушение отхаркивания;
- снижение местного иммунитета (размножаются бактерии – синегнойная палочка, клебсиелла, стафилококки, микоплазмы, протей).
Измененные бронхиальные стенки становятся податливыми, растягиваются и расширяются. В них разрушаются хрящевые пластики, гладкомышечные волокна замещаются соединительной тканью.
Нарушается работа цилиндрического эпителия – он перестает выталкивать секрет наружу. Эти механизмы приводят к стойкому изменению бронхиальной трубки, вследствие чего появляются бронхоэктазы в легких.
Классификация
- Бронхоэктазии бывают в виде мешочка, трубочки, веретена и смешанной формы.
- По происхождению – врожденные и приобретенные аномалии.
- По тяжести болезни – легкой, средней, тяжелой степени, осложненная форма.
- По фазе выделяют обострение и ремиссию.
- В зависимости от распространения – одностороннее и двухстороннее поражение.
Классификация осложнений: кровохарканье, развитие легочного сердца, амилоидоза, легочно-сердечной недостаточности.
Симптомы бронхоэктазы
Симптоматика не зависит от того, врожденный это или приобретенный дефект. Основную роль играет распространенность поражения, степень дилатации бронха, наличие пневмосклероза, ателектаза. Небольшие бронхоэктазы могут длительное время существовать без клинических симптомов.
Основным признаком болезни является кашель с гнойным отделяемым. Обострения возникает на фоне простуды или вирусного заболевания. При легких формах температура остается субфебрильной, при тяжелом течении развивается лихорадка. Симптомы то обостряются, то затухают, болезнь носит рецидивирующий характер.
Мокроты при бронхоэктазиях выделяется много – от 20 мл до полулитра, она выходит «полным ртом». Усиливается ее отхождение по утрам или при придании «правильного» положения тела – на больном боку с опущенной вниз головой. При стоянии мокрота разделяется на 2 слоя: верхний – опалесцирующий, содержит примесь слюны, нижний – гнойный.
При хронической форме болезни мокрота приобретает зловонный аромат, пациенты также жалуются на гнилостный запах во рту.
Сопутствующие симптомы болезни:
- одышка, сопутствующая физической нагрузке;
- цианоз носогубного треугольника — при наличии легочно-сердечной недостаточности;
- анемия;
- землистый цвет лица;
- похудание, недостаток роста и веса;
- боли в грудине – если в процесс вовлечена плевра.
Изменения ногтей в виде «часовых стекол» в настоящее время встречаются редко и только в тяжелых случаях. При «сухой» форме болезни гнойного отделяемого может не быть, заболевание диагностируют при появлении кровохарканья.
Длительное течение бронхоэктазии ведет к развитию дистрофии миокарда, которая проявляется в виде болей в сердце, гипертонии, отечности, одышки, тахикардии сердца.
Диагностика бронхоэктазы
Во время осмотра пациента наблюдаются следующие данные:
- при аускультации слышны разнокалиберные влажные и сухие хрипы, они уменьшаются или исчезают после выведения мокроты;
- при перкуссии наблюдается притупление звука со стороны пораженного легкого;
- нарушение подвижности грудной клетки, отставание больной стороны в акте дыхания.
Рентген легких выявляет изменение рисунка, «ампутацию» корня легкого, сдавливание легочной ткани ателектазом.
Во время бронхоскопии обнаруживают наличие обильного вязкого секрета, явления эндобронхита. Метод является не только диагностическим, но и лечебным. Во время бронхоскопии берут материал для бактериологического и цитологического исследования, проводят санацию бронхиального дерева с вливанием антисептических, муколитических средств, антибиотиков.
Бронхография – исследование бронхиального дерева с помощью контрастного вещества. На снимках обнаруживаются бронхоэктазы, определяется их форма, количество, локализация и размеры. Участки бронхов, расположенные ниже расширений, не заполняются рентгеноконтрастным веществом, что является одним из диагностических признаков. Перед тем, как провести бронхографию, нужно провести санацию бронхоскопическим методом.
Компьютерная томография наиболее точно показывает не только поражение крупных бронхов, но и мелких бронхиол, куда контрастное вещество не поступает. Кроме того, КТ не требует проведения анестезии, как во время бронхографии.
Лечение бронхоэктазы
Проводится консервативными и хирургическими методами.
Консервативная терапия при наличии гнойной мокроты предполагает назначение антибиотиков перорально и внутривенно. Применяется группа цефалоспоринов и полусинтетических пенициллинов. Одновременно проводится дренаж и санация бронхиального дерева с помощью бронхоскопа – промывание, удаление мокроты. Внутрь бронхов вливаются антибиотики, ферменты (трипсин), муколитики (бромгексин, ацетилцистеин).
Чтобы улучшить отхождение мокроты пациентам назначается дренаж путем поднятия ножного конца кровати. Рекомендуются также другие методы:
- вибрационный массаж;
- дыхательные упражнения;
- ингаляции небулайзером.
Лечить болезнь методами физиотерапии можно вне периода обострения, когда нет температуры и гнойных выделений из бронхов.
К хирургическому лечению прибегают при неэффективности консервативных методов и ухудшении состояния пациента. Проводится удаление доли легкого – лобэктомия. При двухстороннем процессе операция происходит поэтапно: сначала удаляется участок легкого на одной стороне, а спустя несколько месяцев – на другой. Иногда хирургическое вмешательство проводится по жизненным показаниям, когда имеется массивное легочное кровотечение.
Лечение народными средствами

Они применяются в дополнение к основному лечению, назначенному врачом. Используются противовоспалительные и отхаркивающие средства.
Разовая доза — 1 ст. ложка, ее кладут в стакан горячего молока и выпивают. Другой способ состоит в том, чтобы обильно посыпать жир сверху сахаром и запить горячим молоком. Метод способствует отхождению мокроты, но применяется не более 30 дней, так как жирный продукт негативно влияет на печень. Возобновить лечение можно после месячного перерыва.
Соки против бронхоэктазий
Из черной редьки. Его принимают 2 раза в день по десертной ложке перед едой. В него можно добавить мед.
Из подорожника. Его разводят медом в пропорции 2 части сока и 1 часть меда. Пьют по столовой ложке несколько раз в день.
Свежий морковный сок смешивают в равных долях с молоком, кладут 2 ст. л. липового меда и настаивают 6 часов. Употребляют до 6 раз в сутки по столовой ложке.
Несколько листьев растения обдают кипятком и слегка раздавливают, стараясь при этом не выпустить сок. Заливают вином и настаивают 4 дня. Пьют по 1 ст. ложке трижды в день.
Лечение народными средствами проводится с целью освобождения легких от мокроты. Для этого используются травяные отвары с отхаркивающим действием: с мать-и-мачехой, багульником, шалфеем, солодкой. Они принимаются только при влажном кашле.
Профилактика
Ее принципы при бронхоэктазиях заключаются в следующем:
- укрепление иммунитета;
- полноценный рацион с достаточным количеством витаминов и белка;
- дыхательные упражнения на регулярной основе;
- предупреждение простудных и вирусных инфекций.
Прогноз
Пациенты всегда интересуются: можно ли вылечить бронхоэктазы или нет? Изменения стенок бронхов носят необратимый характер и полностью устранить дефект невозможно. Однако с помощью прогрессивных методов лечения и профилактики количество рецидивов болезни снижается, качество жизни пациента улучшается.
Бронхоэктазы, не обусловленные муковисцидозом: эпидемиология, диагностика и лечение
Бронхоэктазы относительно нередко встречаются у детей и взрослых и проявляются продуктивным кашлем с отделением гнойной мокроты, который может сопровождаться кровохарканьем. Ведущей причиной бронхоэктазов, не связанных с муковисцидозом, считают инфекции нижних дыхательных путей, в том числе туберкулез, однако всем больным следует проводить тщательное обследование для исключения более редких причин бронхоэктазов. Основной метод диагностики – компьютерная томография высокого разрешения. Лечение бронхоэктазов в значительной степени остается эмпирическим. Важное значение имеет применение физических методов лечения, позволяющих улучшить отхождение мокроты. С этой же целью может быть использован 7% гипертонический раствор хлорида натрия в сочетании с гиалуроновой кислотой. Для лечения инфекционных обострений необходимо применять антибиотики, которые при частых рецидивирующих бронхолегочных инфекциях обычно назначают на длительный срок, в том числе ингаляционно.
Метки статьи
Бронхоэктазы встречаются у детей и взрослых, характеризуются стойким расширением бронхов, проявляются рецидивирующими бронхо-легочными инфекциями и могут привести к развитию дыхательной недостаточности и легочного сердца [1-3]. Бронхоэктазы традиционно подразделяют на локальные, в основе которых, как правило, лежит обструкция долевого или сегментарного бронха, и диффузные [3]. Судить об истинной распространенности бронхоэктазов, не связанных с муковисцидозом, в популяции сложно. В США она варьировалась от 4,2 на 100 000 населения в возрасте 18-34 года до 271,8 на 100 000 населения в возрасте ≥75 лет, а расчетное число пациентов с бронхоэктазами составило более 110 000 человек [4,5]. Однако популяционные данные о заболеваемости бронхоэктазами могут быть заниженными. Например, с помощью компьютерной томографии высокого разрешения (КТВР) бронхоэктазы выявляли у 15-30% больных, наблюдавшихся с диагнозом хронического бронхита или хронической обструктивной болезни легких (ХОБЛ) [5,6]. Благодаря применению антибиотиков прогноз у пациентов с бронхоэктазами улучшился [7], тем не менее, это заболевание по-прежнему ассоциируется со значительным ухудшением качества жизни и снижением ее ожидаемой продолжительности, особенно при колонизации дыхательных путей Pseudomonas aeruginosa.
Причины бронхоэктазов
Важную роль в развитии бронхоэктазов, не связанных с муковисцидозом, как у детей, так и взрослых играют пневмонии и другие инфекции нижних отделов дыхательных путей (до 30-40% пациентов), в том числе туберкулез. В связи с этим необходимо обращать внимание на связь симптомов со стороны дыхательных путей с перенесенной бронхолегочной инфекцией, хотя следует учитывать, что хронические симптомы могут появиться не сразу (иногда спустя годы после пневмонии) [8]. У детей и в меньшей степени у взрослых важное значение имеют первичные и вторичные нарушения иммунной функции, ассоциирующиеся с пониженной выработкой антител, такие как вариабельный иммунодефицит, Х-связанная агаммаглобулинемия и дефицит IgA [1]. Предполагать иммунодефицит следует у пациентов с тяжелыми, персистирующими или рецидивирующими инфекциями, особенно имеющими различную локализацию или вызванными оппортунистическими патогенами. Своевременная диагностика дефицита антител имеет важное значение, так как заместительная терапия иммуноглобулином может привести к значительному улучшению функции легких [9].
Другие этиологические факторы бронхоэктазов встречаются значительно реже, хотя их идентификация может оказать существенное влияние на тактику ведения пациентов [1]. К редким причинам бронхоэктазов относят врожденные пороки дыхательных путей, такие как синдром Вильямса-Кемпбелла, трахеобронхомегалия, синдром Марфана и др., и врожденные нарушения цилиарной функции, которые следует исключать у всех пациентов с бронхоэктазами, в том числе взрослых. У детей причиной обструкции дыхательных путей, вызывающей формирование бронхоэктазов, нередко служит аспирация инородных тел [10], которая иногда наблюдается и у взрослых, например, при травме, неврологических заболеваниях, потере сознания, стоматологических вмешательствах [11]. Возможной причиной бронхоэктазов считают аспирацию желудочного содержимого [12].
Центральные бронхоэктазы – это характерный признак аллергического бронхолегочного аспергиллеза, который проявляется также бронхиальной астмой, эозинофилией (в том числе гиперэозинофилией) и повышением уровня общего IgE и IgE- и IgG-опосредованного ответа на Aspergillus fumigatus. С помощью КТВР бронхоэктазы могут быть выявлены и у пациентов с бронхиальной астмой, особенно при наличии необратимой обструкции дыхательных путей и тяжелом течении заболевания [13]. Соответственно, бронхиальную астму можно считать причиной бронхоэктазов, если отсутствуют другие этиологические факторы [1]. В некоторых исследованиях бронхоэктазы выявляли у значительной части пациентов, наблюдавшихся с диагнозом ХОБЛ [5,6,14], тем не менее, этиологическая роль этого заболевания в развитии бронхоэктазов нуждается в подтверждении [1].
Бронхоэктазы встречаются также при системных аутоиммунных заболеваниях [15]. Например, по данным КТВР частота бронхоэктазов достигала 4-8% у пациентов с ревматоидным артритом [16,17]. Она была еще выше при наличии клинических симптомов со стороны дыхательных путей [18,19]. Известна также ассоциация бронхоэктазов с язвенным колитом [20]. У значительной части больных (до 30-40%) причина бронхоэктазов остается неизвестной.
По данным систематизированного обзора 12 исследований, установить причину бронхоэктазов, не связанных с муковисцидозом, удалось у 63% из 989 детей [21]. Основными этиологическими факторами были инфекции (17%), первичный иммунодефицит (16%), аспирация инородного тела (10%), цилиарная дискинезия (9%), врожденные аномалии бронхов (3%) и вторичный иммунодефицит (3%). В то же время у 277 взрослых пациентов, обследованных в Греции, самыми частыми причинами бронхоэктазов были инфекции (25,2%) и туберкулез (22,3%) [22]. У трети больных этиология бронхоэктазов не была установлена. По данным S. Lonni и соавт., проанализировавших в целом 1258 взрослых пациентов, включенных в европейские когорты, бронхоэктазы чаще всего ассоциировались с инфекциями (20%), ХОБЛ (15%), заболеваниями соединительной ткани (10%), иммунодефицитом (5,8%) и бронхиальной астмой (6%) [23].
Клиническая картина
Основным симптомом бронхоэктазов является хронический продуктивный кашель, который развивается более чем у 90% пациентов и может сопровождаться кровохарканьем и редко легочным кровотечением. Мокрота часто имеет гнойный характер и выделяется в большом количестве (до 300-500 мл). При аускультации могут определяться персистирующие влажные хрипы в легких. У большинства пациентов с длительно сохраняющимися бронхоэктазами отмечается одышка. Прогрессирующее ухудшение состояния больных может быть связано с инфекционными обострениями, характеризующимися нарастанием имеющихся симптомов (например, объема мокроты, одышки, кашля, недомогания/слабости, появлением гнойной мокроты) или появлением новых симптомов (лихорадки, плеврита, кровохарканья).
По мнению экспертов Британского торакального общества [1], у взрослых бронхоэктазы следует исключать в следующих случаях:
- Персистирующий продуктивный кашель, особенно при наличии любого из следующих факторов: появление кашля в молодом возрасте, сохранение симптомов в течение многих лет, отсутствие курения, ежедневное выделение большого количества гнойной мокроты, кровохарканье, колонизация мокроты Pseudomonas aeruginosa.
- Необъяснимые кровохарканье или непродуктивный кашель.
У пациентов с предполагаемым диагнозом ХОБЛ заподозрить наличие бронхоэктазов, в том числе как причины симптомов, позволяют замедленное купирование инфекций нижних дыхательных путей, частые обострения и отсутствие курения в анамнезе.
- Хронический продуктивный кашель, особенно сохраняющийся после респираторных вирусных инфекций или сочетающийся с обнаружением бактерий при посеве мокроты.
- Бронхиальная астма, не отвечающая на лечение.
- Наличие в мокроте Staphylococcus aureus, Haemophilus influenzae, Pseudomonas aeruginosa, нетуберкулезных микобактерий или Burkholderia cepacia в сочетании с хроническими симптомами со стороны дыхательных путей.
- Тяжелая пневмония, особенно при неполном разрешении клинических симптомов или рентгенологических изменений. • Коклюшеподобное заболевание, сохраняющееся более 6 мес.
- Повторные пневмонии.
- Локальная хроническая обструкция дыхательных путей.
- Необъяснимое кровохарканье.
- Симптомы со стороны дыхательных путей в сочетании с любыми клиническими признаками муковисцидоза, иммунодефицита или первичного нарушения цилиарной функции.
Диагноз
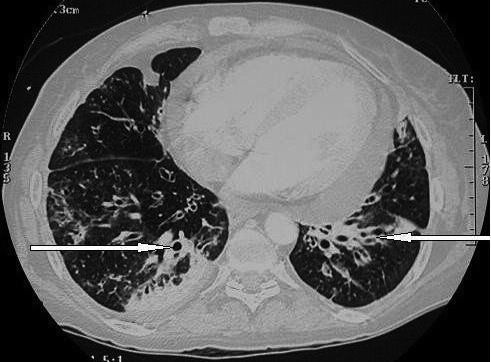
Стандартная рентгенография органов грудной клетки недостаточно информативна в ранней диагностике бронхоэктазов, поэтому отсутствие изменений на рентгенограммах не исключает этот диагноз. Более надежным методом диагностики считают КТВР (рис. 2). К характерным признакам бронхоэктазов, которые могут быть выявлены с помощью этого метода, относят дилатацию бронха, диаметр просвета которого превышает таковой прилегающей легочной артерии. Типично также отсутствие постепенного сужения бронха в дистальном направлении, благодаря чему он приобретает цилиндрическую форму. Утолщение стенки бронха – это частый, но не постоянный признак бронхоэктазов, интерпретировать который бывает сложно [24], так как небольшое утолщение стенки может наблюдаться у здоровых людей, пациентов с бронхиальной астмой, курильщиков [25]. В качестве критерия патологического утолщения стенки бронха предложено считать уменьшение его внутреннего диаметра
Благодаря широкому применению КТВР бронхоскопия сегодня не играет особой роли в диагностике бронхоэктазов. У детей этот метод может быть использован для выявления и удаления из бронхов инородных тел, а у взрослых – для идентификации микробных патогенов в нижних дыхательных путях, например, при отрицательных результатах повторного посева мокроты и недостаточной эффективности антибиотикотерапии. Результаты цитологического исследования бронхиальных секретов, полученных с помощью бронхоскопии, могут указывать на аспирацию желудочного содержимого (наличие макрофагов, содержащих включения жира) [27].
У всех пациентов с бронхоэктазами следует проводить посев мокроты с целью определения возможных патогенов и их чувствительности к антибиотикам. Как у детей, так и взрослых в мокроте чаще всего выявляют Haemophilus influenzae, реже – другие возбудители, такие как S. pneumoniae, S. aureus и M. catarrhalis [1]. Частота выделения P. aeruginosa у взрослых выше, чем у детей, и достигает 5-31%. Персистирование S. aureus в мокроте (и/или P. aeruginosa у детей) характерно для аллергического бронхолегочного аспергиллеза или муковисцидоза [1]. X. Miao и соавт. провели систематизированный обзор исследований, в которых изучалась частота выделениях различных патогенов из мокроты и бронхоальвеолярной лаважной жидкости (БАЛЖ) у пациентов с бронхоэктазами, не связанными с муковисцидозом [28]. В целом результаты посева мокроты были положительными в 74% случаев, БАЛЖ – в 48%. Как в мокроте, так и БАЛЖ чаще всего обнаружили H. influenzae (29% и 37%, соответственно). P. aeruginosa (28% и 8%), S. pneumoniae (11% и 14%), S. aureus (12% и 5%), M. catarrhails (8% и 10%).
У всех пациентов с бронхоэктазами следует регулярно (по крайней мере ежегодно) определять показатели функции легких, в том числе объем форсированного выдоха за 1 с (ОФВ1), форсированную жизненную емкость легких (ФЖЕЛ) и пиковую объемную скорость выдоха, а также оценивать обратимость бронхиальной обструкции, особенно в более молодом возрасте. Улучшение показателей функции легких может быть объективным критерием эффективности антибиотикотерапии.
В 2014 году европейские эксперты предложили индекс тяжести бронхоэктазов (Bronchiectasis Severity Index – BSI), который позволяет выделить больных с наиболее высоким риском осложнений на основании возраста пациента, показателей вентиляционной способности легких, количества обострений, колонизации P. aeruginosa и др. [29].
Лечение
- идентификация и воздействие на причину с целью профилактики прогрессирования бронхоэктазов;
- улучшение или сохранение функции легких; • снижение частоты обострений;
- улучшение качества жизни путем уменьшения постоянных симптомов и профилактики обострений.
Ключевую роль в лечении больных с бронхоэктазами играет улучшение эвакуации мокроты с помощью физических методов (мануальные техники, постуральный дренаж и др.) и медикаментозных средств, в частности 7% гипертонического раствора (ГР) натрия хлорида, который вызывает улучшение реологических свойств и эвакуации бронхиального секрета за счет нескольких механизмов, в том числе регидратации слизи вследствие усиления осмоса воды под действием ионов, содержащихся в растворе [30]. Кроме того, ГР ослабляет связи между отрицательно заряженными гликозаминогликанами и ингибирует ENaC- [31]. Эти эффекты также способствуют снижению вязкости бронхиального секрета. Эффективность ГР установлена в нескольких плацебо-контролируемых исследованиях у больных муковисцидозом, у которых ингаляции препарата вызывали улучшение качества жизни и снижение частоты обострений [32]. Ингаляции ГР могут вызывать кашель и бронхообструкцию, для профилактики которой рекомендуют применять ингаляционный бронходилататор. Для улучшения переносимости ГР предложено использовать гиалуроновую кислоту, которая усиливает гидратирующий эффект препарата, предупреждает бронхоконстрикцию, стимулирует движения ресничек и уменьшает неприятный вкус раствора ГР (комбинированный препарат зарегистрирован в Российской Федерации под торговым названием Гианеб®) [33].
В рандомизированном клиническом исследовании у 24 пациентов с бронхоэктазами, не связанными с муковисцидозом, была сопоставлена эффективность однократного постурального дренажа, который проводили отдельно (1) или в сочетании с введением (2) тербуталина, (3) тербуталина и физиологического раствора (0,9%) или (4) тербуталина и ГР (7%) c помощью небулайзера [34]. Применение ГР в дополнение к физиотерапии по сравнению с физиологическим раствором привело к достоверному увеличению массы отделяемой мокроты, уменьшению ее вязкости и облегчало отделение мокроты (оценивали по визуальной аналоговой шкале) (табл. 1). Эти благоприятные изменения ассоциировались с более выраженным увеличением ОФВ1 у пациентов, получавших ГР. Те же авторы опубликовали результаты длительного рандомизированного, перекрестного ис сле дования в котором сравнивали эффективность введения изотонического физиологического раствора и ГР с помощью небулайзера у 32 больных в возрасте в среднем 56,6 лет (16 мужчин) с бронхоэктазами [35]. Длительность ежедневного применения каждого препарата (по 4 мл в день) составляла 3 мес, а длительность отмывочной фазы – 4 недели. Применение ГР по сравнению с изотоническим физиологическим раствором привело к значительному увеличению ОФВ1 (на 15,1 и 1,8% по сравнению с исходным; p<0,01) и ФЖЕЛ (на 11,2 и 0,7% по сравнению с исходной; p<0,01), качества жизни, которое оценивали с помощью специального вопросника (St George’s Respiratory Quality of Life Questionnaire) (на 6,0 и 1,2 балла, соответственно; p<0,05), а также к снижению частоты применения антибиотиков (2,4 и 5,4 курса на пациента в год; p<0,05) и обращений за неотложной помощью (2,1 и 4,9 на пациента в год; p<0,05). Кроме того, при применении ГР было отмечено уменьшение вязкости мокроты и улучшение ее отделения (по визуальной аналоговой шкале). Сходные результаты были получены в двойном слепом, рандомизированном, перекрестном исследовании, в котором у 28 больных в возрасте в среднем 64 лет с бронхоэктазами сравнивали эффективность 7% ГР, 7% ГР + гиалуроновой кислоты (Гианеб®) и 0,9% раствора натрия хлорида [36]. В этом исследовании 7% ГР увеличивал массу отделяемой мокроты по сравнению с физиологическим раствором. Включение гиалуроновой кислоты в состав препарата привело к улушению его переносимости. Большинство пациентов предпочли 7% ГР в сочетании с гиалуроновой кислотой другим ингаляционным препаратам. Эффективность ингаляций 7% ГР и гиалуроновой кислоты была показана также в неконтролируемом исследовании у 14 больных с бронхоэктазами, не связанными с муковисцидозом [37].
| Масса мокроты, г | Легкость отделения мокроты, ВАШ (0-10) | ОФВ1 (л) | |
|---|---|---|---|
| Постуральный дренаж | 1,40 (0,88-3,30) | 8,00 (6,18-9,40) | 1,70 (1,21-2,19) |
| Постуральный дренаж + тербуталин | 2,75 (1,35-4,58) | 7,70 (4,43-8,98) | 1,80 (1,20-2,35) |
| Постуральный дренаж + тербуталин + 0,9% раствор NaCl | 3,17 (1,45-6,25) | 5,20 (2,75-8,38) | 1,85 (1,36-2,20) |
| Постуральный дренаж + тербуталин + 7% раствор NaCl | 5,30 (2,97-9,33) | 2,40 (1,43-5,40) | 2,00 (1,25-2,40) |
| Разница между группами (тест Фридмана) | p | p | p=0,043 |
По мнению экспертов Британского торакального общества [1], применение небулизированного ГР целесообразно для увеличения количества отделяемой мокроты, облегчения ее отделения и уменьшения вязкости. До и через 5 минут после первой ингаляции ГР рекомендуется измерить ОФВ1 и пиковую объемную скорость выдоха, чтобы исключить возможную бронхоконстрикцию. Пациентам с гиперреактивностью бронхов перед введением ГР следует произвести ингаляцию бронходилататора.
Для разжижения мокроты у пациентов с бронхоэктазами, не связанными с муковисцидозом, могут быть также использованы муколитики, такие как бромгексин в высоких дозах, хотя их польза остается спорной [38]. Человеческая рекомбинантная дезоксирибонуклеаза у пациентов с бронхоэктазами, не обусловленными муковисцидозом, оказалась неэффективной [39].
У пациентов с бронхоэктазами и обратимой или частично обратимой бронхиальной обструкцией возможно применение длительно действующих агонистов b2-адренорецепторов или антихолинергических средств [1]. Обсуждается также эффективность ингаляционных глюкокортикостероидов. В небольшом плацебо-контролируемом исследовании у 86 взрослых пациентов применение флутиказона в течение 12 мес не влияло на частоту обострений или функцию легких, но сопровождалось увеличением объема отделяемой мокроты [40]. В другом исследовании применение ингаляционных глюкокортикостероидов вызывало улучшение качества жизни пациентов с бронхоэктазами [41]. Однако в целом убедительных данных в пользу применения ингаляционных глюкокортикостероидов для лечения больных с бронхоэктазами, не страдающих бронхиальной астмой, нет [42].
Пациентам с инфекционными обострениями показано лечение антибиотиками. Следует учитывать, что наличие слизисто-гнойной или гнойной мокроты или выделение патогена при посеве мокроты сами по себе не являются основанием для назначения антибактеральной терапии. Перед началом лечения целесообразно провести посев мокроты. При выборе антибиотика для эмпирической антибактериальной терапии следует учитывать результаты предыдущих микробиологических исследований. Если они отсутствуют, то могут быть использованы амоксициллин/клавулановая кислота или кларитромицин (при наличии аллергии на пенициллин) в течение 14 дней [1]. Пациентам с тяжелыми бронхоэктазами и колонизацией бронхов H. influenzae амоксициллин вводят в высоких дозах (по 1 г три раза в день или 3 г два раза в день). При инфекции, вызванной P. aeruginosa, показано введение фторхинолонов (ципрофлоксацина, левофлоксацина) или других антисинегнойных антибиотиков, в том числе в виде комбинированной терапии.
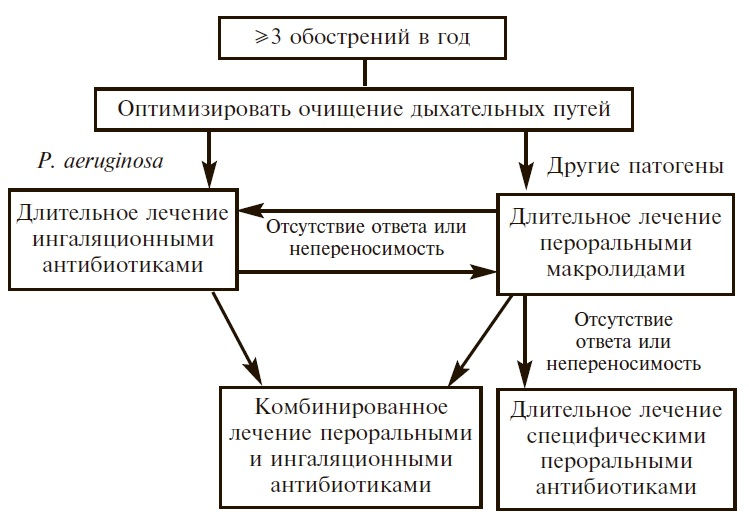
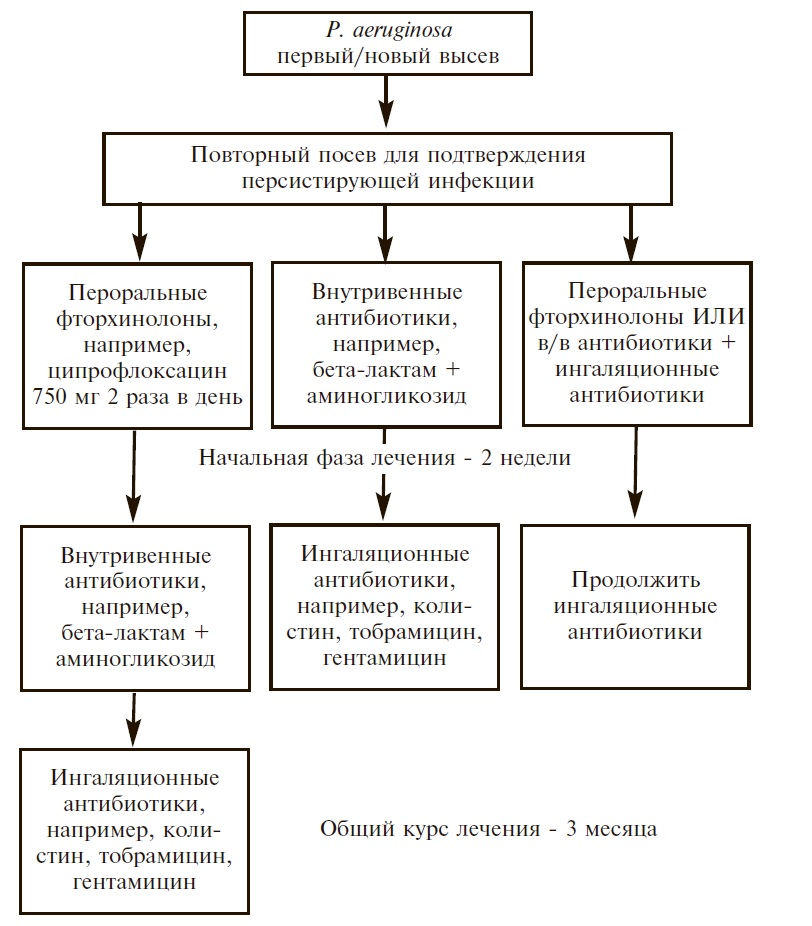
Если в течение года отмечается ≥3 обострений, требующих антибиотикотерапии, следует обсудить целесообразность длительной терапии антибиотиками, в том числе небулизированными (рис. 2) [43]. В случае хронической колонизации P. aeruginosa проводится эрадикационная терапия (рис. 3) [43]. В трех рандомизированных, двойных слепых, плацебо-контролируемых исследованиях длительное лечение макролидами (азитромицином или эритромицином) в течение 6-12 мес привело к снижению частоты обострений и замедлению ухудшения функции легких у больных бронхоэктазами, не связанными с муковисцидозом [44].
J. Yang и соавт. провели мета-анализ 8 рандомизированных контролируемых исследований, в которых изучались эффективность и безопасность длительной терапии ингаляционными антибиотиками (тобрамицином, колистином и др.) у 539 больных с бронхоэктазами [42]. Ингаляционная антибактериальная терапия привела к значительному снижению числа бактерий в мокроте и частоты обострений и увеличению частоты эрадикации P. aeruginosa, однако ассоциировалась с увеличением риска развития бронхоспазма. Сходные результаты были получены другими авторами [45].
В международных рекомендациях по ведению больных с бронхоэктазами мало внимания уделено такому методу, как фибробронхоскопия с санационной целью. Вероятно, с учетом российской практики у большей части больных с обострением бронхоэктазов, требующих наблюдения в стационарных условиях, данный метод может быть востребован [46].
У пациентов с локальными бронхоэктазами, которые не поддаются медикаментозной терапии, возможно оперативное лечение (резекция легких) [47].
Заключение
С помощью КТВР бронхоэктазы относительно нередко выявляют у детей и взрослых с хроническими симптомами со стороны дыхательных путей, прежде всего продуктивным кашлем, сопровождающимся отделением гнойной мокроты и кровохарканьем. Ведущую роль в этиологии бронхоэктазов, не связанных с муковисцидозом, играют инфекции нижних дыхательных путей, в том числе туберкулез, однако всем больным следует проводить тщательное обследование для исключения более редких причин бронхоэктазов. По крайней мере у трети больных установить этиологию не удается (идиопатические бронхоэктазы). Бронхоэктазы часто считают следствием ХОБЛ, хотя по мнению зарубежных экспертов, в частности Британского торакального общества, связь между этими состояниями не установлена, а бронхоэктазы могут быть причиной симптомов у части больных с диагнозом ХОБЛ, особенно некурящих.
Лечение бронхоэктазов в значительной степени остается эмпирическим, так как эффективность многих лекарственных средств, например, ингаляционных глюкокортикостероидов или муколитиков, в рандомизированных контролируемых исследованиях убедительно не доказана. Важное значение имеет применение физических методов лечения, позволяющих улучшить отхождение мокроты. С этой же целью может быть использован 7% гипертонический раствор хлорида натрия в сочетании с гиалуроновой кислотой (Гианеб® по одному флакону 5 мл два раза в день). Для лечения инфекционных обострений необходимо применять антибиотики, которые при частых рецидивирующих бронхолегочных инфекциях нередко назначают на длительный срок, в том числе ингаляционно.
Используемые источники
- Pasteur MC, Bilton D, Hill AT, on behalf of the British Thoracic Society. British Thoracic Society guideline for non-CF bronchiectasis. Thorax 2010;65:i1-i58.
- Чучалин А.Г. Бронхоэктазы. М., МИА, 2016.
- Чучалин А.Г. Бронхоэктазы. Терапевтический архив. 2017;89(3):4-17.
- Weycker D, Edelsberg J, Oster G, et al. Prevalence and economic burden of bronchiectasis. Clin Pulm Med 2005;12(4):205-9.
- Patel IS, Vlahos I, Wilkinson TM, et al. Bronchiectasis, exacerbation indices and inflammation in chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2004;70:400-7.
- O’Brien C, Guest PJ, Hill SL, et al. Physiological and radiological characterisa- tion of patients diagnosed with chronic obstructive pulmonary disease in primary care. Thorax 2000;55:635-42.
- O’Brien C, Guest PJ, Hill SL, et al. Physiological and radiological characterisation ofpatients diagnosed with chronic obstructive pulmonary disease in primary care. Thorax 2000;55:635-42.
- Lanning P, Simila S, Linna O. Late pulmonary sequelae after type 7 adenovirus pneumonia. Ann Radiol (Paris) 1980;23:132-6.
- Quartier P, Debre M, De Blic J, et al. Early and prolonged intravenous immunoglobulin replacement therapy in childhood agammaglobulinemia: a retro- spective survey of 31 patients. J Pediatr 1999;134:589-96.
- Williams HE, Phelan PD. The “missed” inhaled foreign body in children. Med J Aust 1969;1:625-8.
- Limper AH, Prakash UB. Tracheobronchial foreign bodies in adults. Ann Intern Med 1990;112:604-9.
- Reid KR, McKenzie FN, Menkis AH, et al. Importance of chronic aspiration in recipients of heart-lung transplants. Lancet 1990;336:206-8.
- Park JW, Hong YK, Kim CW, et al. High-resolution computed tomography in patients with bronchial asthma: correlation with clinical features, pulmonary functions and bronchial hyperresponsiveness. J Investig Allergol Clin Immunol 1997;7:186-92.
- Vignola AM, Paganin F, Capieu L, et al. Airway remodelling assessed by sputum and high-resolution computed tomography in asthma and COPD. Eur Respir J 2004;24:910-17.
- Cohen M, Sahn SA. Bronchiectasis in systemic diseases. Chest 1999;116:1063-74.
- Cortet B, Flipo RM, Remy Jardin M, et al. Use of high resolution computed tomography of the lungs in patients with rheumatoid arthritis. Ann Rheum Dis 1995;54:815-19.
- Remy-Jardin M, Remy J, Cortet B, et al. Lung changes in rheumatoid arthritis: CT findings. Radiology 1994;193:375-82.
- Perez T, Remy-Jardin M, Cortet B. Airways involvement in rheumatoid arthritis: clinical, functional, and HRCT findings. Am J Respir Crit Care Med 1998;157:1658-65.
- Tanaka N, Kim JS, Newell JD, et al. Rheumatoid arthritis-related lung diseases: CT Findings. Radiology 2004;232:81-91.
- Camus P, Colby TV. The lung in inflammatory bowel disease. Eur Respir J 2000;15:5-10.
- Brower KS, Del Vecchio MT, Aronoff SC. The etiologies of non-CF bronchiectasis in childhood: a systematic review of 989 subjects. BMC Pediatr 2014;14:4.
- Dimakou K, Triantafillidou C, Toumbis M, et al. Non CF-bronchiectasis: Aetiologic approach, clinical, radiological, microbiological and functional profile in 277 patients. Respir Med 2016;116:1-7.
- Lonni S, Chalmers JD, Goeminne PC, et al. Etiology of non-cystic fibrosis bronchiectasis in adults and its correlation to disease severity. Ann Am Thorac Soc 2015;12(12):1764-70.
- Smith IE, Jurriaans E, Diederich S, et al. Chronic sputum production: correlations between clinical features and findings on high resolution computed tomo- graphic scanning of the chest. Thorax 1996;51:914-18.
- Remy-Jardin M, Remy J, Boulenguez C, et al. Morphologic effects of cigarette smoking on airways and pulmonary parenchyma in healthy adult volunteers: CT evaluation and correlation with pulmonary function tests. Radiology 1993; 186:107-15.
- Diederich S, Jurriaans E, Flower CD. Interobserver variation in the diagnosis of bronchiectasis on high-resolution computed tomography. Eur Radiol 1996;6: 801-6.
- Li AM, Sonnappa S, Lex C, et al. Non-CF bronchiectasis: does knowing the aetiology lead to changes in management? Eur Respir J 2005;26:8-14.
- Miao XY, Ji XB, Lu HW, et al. Distribution of major pathogens from sputum and bronchoalveolar lavage fluid in patients with noncystic fibrosis bronchiectasis: A systematic review. Chin Med J (Engl) 2015 Oct 20;128(20):2792-7.
- Chalmers J. The bronchiectasis severity index. An international derivation and validation study. Am J Respir Crit Care Med 2014;189(5):576-85.
- Rogers DF. Mucoactive agents for airway mucus hypersecretory diseases. Respir Care 2007;52(9):1176–93.
- Hebestreit A, Kersting U, Hebestreit H. Hypertonic saline inhibits luminal sodium channels in respiratory epithelium. Eur J Appl Physiol 2007;100(2):177-83.
- Амелина Е.Л., Красовский С.А., Моисеев С.В. Гипертонический раствор натрия хлорида в лечении легочной патологии при муковисцидозе. Клин фармакол тер 2014;23(2):83-8.
- Furnari ML, Termini L, Traverso G, et al. Nebulized hypertonic saline contain- ing hyaluronic acid improves tolerability in patients with cystic fibrosis and lung disease compared with nebulized hypertonic saline alone: a prospective, randomi zed, double-blind, controlled study. Ther Ther Adv Respir Dis 2012;6(6):315-22.
- Kellett F, Redfern J, Niven RM. Evaluation of nebulised hypertonic saline (7%) as an adjunct to physiotherapy in patients with stable bronchiectasis. Respir Med 2005;99:27-31.
- Kellett F, Robert NM. Nebulised 7% hypertonic saline improves lung function and quality of life in bronchiectasis. Respir Med 2011;105:1831-5.
- Alcaraz V, Herrero B, Vilaro J, et al. Effect of hypertonic saline on sputum clear- ance in patients with bronchiectasis. http://www.atsjournals.org/doi/pdf/10.1164/ ajrccm-conference.2017.195.1_MeetingAbstracts.A4285.
- Ignatova G, Antonov V, Rodionova O, et al. New opportunity of inhaled therapy for patients with non-CF bronchiectasis. Ссылка.
- Wilkinson M, Sugumar K, Milan SJ, et al. Mucolytics for bronchiectasis. Cochrane Database Syst Rev. 201;(5):CD001289.
- Wills PJ, Wodehouse T, Corkery K, et al. Short-term recombinant human DNase in bronchiectasis. Effect on clinical state and in vitro sputum transportability. Am J Respir Crit Care Med 1996;154:413-17.
- Tsang KW, Tan KC, Ho PL, et al. Inhaled fluticasone in bronchiectasis: a 12 m onth study. Thorax 2005;60:239-43.
- Martinez-Garcia MA, Perpina-Tordera M, Roman-Sanchez P, et al. Inhaled steroids improve quality of life in patients with steady-state bronchiectasis. Respir Med 2006;100:1623-32. 42. Goyal V, Chang AB. Combination inhaled corticosteroids and long-acting beta2- agonists for children and adults with bronchiectasis. Cochrane Database Syst Rev 2014;(6):CD010327.
- Polverino E, Goeminne PC, McDonnell MJ, et al. European Respiratory Society guidelines for the management of adult bronchiectasis. Eur Respir J 2017 Sep 9;50(3).pii: 1700629.
- Haworth CS, Bilton D, Elborn JS. Long-term macrolide maintenance therapy in n on-CF bronchiectasis: evidence and questions. Respir Med. 2014;108:1397-408.
- Yang JW, Fan LC, Lu HW, et al. Efficacy and safety of long-term inhaled antibiotic for patients with noncystic fibrosis bronchiectasis: a meta-analysis. Clin Respir J 2016;10(6):731-9.
- Brodt AM, Stovold E, Zhang L. Inhaled antibiotics for stable non-cystic fibrosis bronchiectasis: a systematic review. Eur Respir J 2014;44(2):382-93.
- Зайцев А.А. Адъювантная (неантимикробная) терапия внебольничной пневмонии. Болезни органов дыхания. Приложение к журналу Consilium medicum 2016;1:17-23
- Синопальников А.И., Шойхет Я.Н. Бронхоэктазы: взгляд на проблему терапевта и хирурга. Терапевтическии архив 2009;3:75-81
Источник https://muzoktcrb.ru/blog/bronhoektazy-bronhoektaticheskaya-bolezn.html
Источник https://medcentrls.ru/articles/pulmonologiya/7152-simptomy-i-lechenie-bronkhoektazy-legkikh.html
Источник https://clinpharm-journal.ru/articles/2017-5/bronhoektazy-ne-obuslovlennye-mukovistsidozom-epidemiologiya-diagnostika-i-lechenie/