Запись к офтальмологу: причины ангиопатии сетчатки

Ангиопатия — общее название поражения кровеносных сосудов. При таком диагнозе артерии и вены спазмируются, деформируются и в целом не могут адекватно транспортировать кровь. В большинстве случаев установить причину такой патологии достаточно легко — она является осложнением ряда заболеваний, затрагивающих сосуды, или же травм. Первыми страдают самые мелкие — капилляры, а патология проявляется в органах, где капиллярная сеть наиболее обширна. Одним из таких является сетчатка, следовательно, и ангиопатия сетчатки встречается довольно часто. Когда нужна запись к офтальмологу (в клинике или по телефону +7 (499) 519-32-56) и кто находится в группе риска по поражению сосудов глаз, расскажет MedAboutMe.

Каковы ваши шансы достичь долголетия: пройдите тест от ученых
Симптомы: когда нужна запись к офтальмологу

Ангиопатия сетчатки может быть лишь началом череды осложнений, со временем патологический процесс распространится и на другие сосуды. Кроме этого, само поражение капилляров в глазе чревато опасными последствиями, среди которых отслоение сетчатки и слепота. Поэтому запись к офтальмологу на консультацию нужна при первых же симптомах поражения глаза. Ангиопатия на ранних стадиях может протекать бессимптомно, но со временем всегда развиваются следующие признаки:
- Ухудшение зрения, прежде всего периферического.
- Ощущение пелены перед глазами.
- Мушки, белые и черные пятна, вспышки перед глазами.
- Временное или постоянное выпадение отдельных полей зрения (ощущение, что часть видимой картинки закрыта).
- Кровоизлияния, лопнувшие капилляры на склерах. Появление желтых пятен — свидетельство предыдущих кровоподтеков.
- Болезненность глазных яблок.
- Ощущение пульсации в одном или обоих глазах.
Симптомами заболеваний, вызывающих ангиопатию сетчатки, могут стать и сопутствующие нарушения, не затрагивающие глаза. Например, часто у пациентов наблюдаются носовые кровотечения, боли в суставах и даже примеси крови в моче.
Ангиопатия сетчатки при диабете
Диабет — одно из заболеваний, при котором часто развивается ангиопатия сетчатки. Особенно часто такое осложнение проявляется, если болезнь недостаточно хорошо контролируется и у пациента наблюдаются постоянные скачки сахара в крови. Избыток глюкозы повреждает стенки сосудов, делает их менее эластичными, тонкими и способствует сужению просвета артерий и вен. В первую очередь при диабете страдают капилляры, в них нарушается микроциркуляция крови, вплоть до полного перекрытия сосудов тромбами или холестериновыми бляшками. При этом ткани недополучают необходимые вещества, прежде всего кислород, поэтому диабетическая ангиопатия сопровождается быстро прогрессирующим ухудшением зрения. Диабетикам нужно регулярно проверять состояние сетчатки, даже если тревожных симптомов нет.
Ангиопатия сетчатки при гипертензии
Артериальная гипертензия — еще одна распространенная причина развития ангиопатии сетчатки глаза. Как и диабет, эта болезнь опасна в том случае, если пациент не получает необходимого лечения или не соблюдает прописанный курс терапии.
Устойчивое повышенное артериальное давление (АД) приводит к тому, что сосуды деформируются. Вены часто расширяются, удлиняются, начинают ветвиться, а в артериях страдают стенки, которые становятся тоньше и теряют упругость. В результате при гипертензии сосуды страдают от микротравм, повышается риск образования тромбов. При осмотре глазного дна врач видит характерную картину — чрезмерно извивистые сосуды, суженные или перекрытые в некоторых местах, с наличием небольших кровоизлияний.
Гипертоническая ангиопатия может долгое время не проявляться, симптомы возникают уже на стадии необратимых изменений. Поэтому людям с повышенным давлением рекомендована запись к офтальмологу на профилактические осмотры не реже, чем раз в 1-2 года.
Травмы и ангиопатия сетчатки
К поражению сосудов сетчатки может привести травма. Причем ушиб непосредственно глазного яблока не так часто приводит к ангиопатии, как другие повреждения. Среди факторов риска по развитию болезни врачи называют следующие:
- Черепно-мозговая травма.
- Длительная компрессия грудной клетки или органов брюшной полости.
- Повреждение позвоночника в шейном отделе, ушибы шеи.
- Переломы трубчатых костей.
Травматическая ангиопатия сетчатки возникает как следствие существенного повышения внутричерепного давления. При резком скачке АД сильно страдают сосуды, особенно капилляры, стенки которых наиболее тонкие. В отличие от гипертензии, травма вызывает заметные разрывы артерий и вен, при этом сами сосуды могут быть слабо деформированы.
Ангиопатия сетчатки у подростков
Юношеская ангиопатия сетчатки (болезнь Илза) — одна из немногих форм повреждения сосудов невыясненной этиологии. Развивается она у подростков, чаще мальчиков в возрасте от 15 лет, и склонна к быстрому прогрессированию.
Болезнь Илза сопровождается не только кровоизлияниями, но и воспалением сосудов. Поскольку установить точную причину заболевания не удается, такая ангиопатия сложно поддается лечению и чаще других форм приводит к тяжелым осложнениям, среди которых:
- Катаракта.
- Отслойка сетчатки.
- Глаукома.
- Слепота.
Юношеская ангиопатия — опасная форма заболевания, поэтому пациент должен постоянно находиться под наблюдением врача. Запись к офтальмологу потребуется чаще одного раза в год, в зависимости от скорости прогрессирования поражения сетчатки.
Другие причины ангиопатии
Сосуды сетчатки могут пострадать и при других нарушениях здоровья. Так, отдельно выделяется первичная или гипотоническая ангиопатия. При этой форме болезни в артериях глаза давление падает, понижается тонус, и это приводит к деформации и ослаблению их стенок, образованию тромбов, нарушению кровотока. Гипотоническая ангиопатия прогрессирует медленно, но и диагностика иногда вызывает трудности. Поэтому при наличии нарастающих симптомов нужно пройти повторное обследование.
Запись к офтальмологу потребуется, если нарушение зрения и другие признаки ангиопатии проявляются на фоне следующих болезней:
- Атеросклероз.
- Сколиоз или другие нарушения осанки, особенно затрагивающие шейный отдел позвоночника.
- Аутоиммунные болезни, васкулиты.
- Анемия.
- Болезни периферической нервной системы.
- Болезнь Альцгеймера.
В группу риска попадают беременные (в этом случае ангиопатия может быть обратимой и проходит после родов), пожилые люди, работники вредных производств, курильщики. Грудные дети могут страдать от повреждения сетчатки вследствие перенесенных родовых травм, гипоксии и недостаточного поступления питательных веществ во внутриутробном периоде.
Читайте далее

Какие проблемы с кожей помогут решить средства с гиалуроновой кислотой?
Сухость кожи, чувство стянутости — всё это и другие проблемы, которые решают средства с гиалуроновой кислотой.
Что такое ангиопатия сетчатки глаза
Ангиопатия сетчатки – поражение элементов кровеносной системы, связанное с нарушением нейрогуморальной регуляции. Проявляется дистонией (отсутствие нормального мышечного тонуса в сосудистой стенке), парезами (ослабление мышц сосудистой стенки), обратимыми спазмами мускулатуры сосудистой стенки, что ухудшает кровоснабжение сетчатки. На фоне патологии повышается проницаемость артериальной стенки, что провоцирует развитие отека в области диска основания зрительного нерва. На ранних стадиях протекает бессимптомно. Заболевание чаще диагностируется у пациентов старше 40 лет, встречается среди детей, в том числе новорожденных.

Характеристика заболевания
Ангиопатия сосудов сетчатой оболочки отражает недостаточность кровоснабжения органов зрения, что приводит к искажению воспринимаемой визуальной информации. Сетчатка – сетчатая оболочка, расположенная на внутренней стороне глазного яблока, состоящая из нервных волокон. Оболочка воспринимает изображение, проецируемое на нее хрусталиком и роговицей. Полученные данные передаются в мозг, поэтому человек видит определенную картинку.
Для выполнения функций сетчатке требуется постоянное поступление кислорода и питательных веществ, осуществляемое через элементы системы кровотока. Ангиопатия сосудов, питающих сетчатку, может развиваться в одном или обоих глазах. Если в диагнозе указано «ангиопатия сетчатки» с отметкой «ОИ», это означает, что поражены оба глаза, это такое сокращение, которое используют офтальмологи при описании заболевания.
Ангиоспазм сосудов, пролегающих в сетчатке, приводит к окклюзии (нарушение проходимости) сосудистого русла. Окклюзия глазных артерий клинически проявляется ухудшением функции зрения. Поражение центральной артерии нередко ведет к слепоте. Если патология затрагивает единичные мелкие ветви, возможно сохранение остроты зрения. При кратковременных ангиоспазмах сосудов, питающих сетчатку глаза, возможно восстановление зрительной функции.
Классификация
Идиопатическая ангиопатия является следствием нарушения регуляции мышечного тонуса стенок артерий, обычно развивается из-за сбоев в работе вегетативного отдела нервной системы. У новорожденных первичная форма может возникать в результате аномалий внутриутробного развития, родовых травм, кислородного голодания, вызванного асфиксией или другими тератогенными факторами.
Юношеская ангиопатия, известная так же, как болезнь Изла, является примером идиопатической формы. Чаще выявляется у пациентов мужского пола, в 90% случаев носит двухсторонний характер. Юношеская ангиопатия артерий и артериол сетчатки (OU-двухсторонняя) – это такое заболевание, которое отличается поэтапным развитием, что обуславливает важность ранней диагностики.
На начальной (воспалительной) стадии развивается перифлебит (воспаление клетчатки, окружающей вены) периферических элементов кровеносной системы сетчатой оболочки. Важную роль в патогенезе играют иммунные механизмы. С развитием патологического процесса связывают повышение уровня интерлейкинов (цитокины – клетки иммунной системы, синтезируемые лейкоцитами), которые могут оказывать противовоспалительное и провоспалительное (мобилизация воспалительного ответа) действие.
Следующие этапы развития – нарушение микроциркуляции крови, инфильтрация (пропитывание) сосудистого эндотелия лейкоцитами, усиление действия окислительного стресса. В результате происходит окклюзия (нарушение проходимости) артерий с формированием участков, лишенных кровоснабжения, и переход в ишемическую стадию.
Как следствие происходит васкуляризация (образование новых элементов сосудистой сети), что нередко приводит к кровоизлияниям в область стекловидного тела (гелеобразное, прозрачное вещество, заполняющее пространство между сетчатой оболочкой и хрусталиком) и провоцирует процесс отслойки сетчатки. Подобные нарушения свидетельствуют о переходе в пролиферативную стадию.

Фоновая ангиопатия – поражение элементов кровеносной системы, развивающееся на фоне первичного заболевания (сердечно-сосудистые патологии, болезни крови, травмы в области головы, нарушения мозгового кровотока, инфекции ЦНС). Фоновая ангиопатия, затрагивающая сосуды, питающие сетчатку глаза – это такое заболевание, которое обусловлено первичной патологией, что позволяет выделять виды с учетом этиологических факторов:
- Гипертоническая. Из-за стойкого повышения показателей артериального давления.
- Гипотоническая. Из-за устойчивого понижения показателей артериального давления.
- Диабетическая. Из-за увеличения концентрации глюкозы в крови.
- Травматическая. Из-за механического повреждения тканей.
- Дизорическая, известная так же, как ангиопатия Мореля. Из-за отложений амилоида (белковых фракций) в тканях сосудистой стенки. Часто сочетается с болезнью Альцгеймера.
Смешанная ангиопатия, поразившая сосуды глазного дна, диагностируется, если на патогенетические механизмы оказывали влияние разные факторы, к примеру, сердечно-сосудистые патологии в сочетании с сахарным диабетом в анамнезе. Нейроангиопатия сетчатки значит одновременное поражение элементов кровеносной системы и нервных волокон глаза. Ангиодистония (снижение тонуса сосудистой стенки вследствие нарушения нейрогуморальной регуляции) артерий сетчатки глаза является следствием сбоев в работе вегетативной системы.
Причины возникновения
Ангиопатия питающих артерий сетчатки глаза – это такая патология, которая чаще возникает не спорадически, а на фоне первичного заболевания, что указывает на вторичный характер нарушений. В числе причин, провоцирующих развитие ангиопатии сетчатки, стоит выделить патологии:
- Артериальная гипертензия. Стойкое повышение значений артериального давления негативно сказывается на состоянии сосудистой стенки, которая утолщается и пронизывается фиброзными волокнами. При ангиопатии гипертонического генеза выявляется сужение и чрезмерная извитость артериального русла.
- Сахарный диабет. Повышенная концентрация глюкозы в крови ассоциируется с воспалительными процессами, затрагивающими ткани артериальных стенок. Проницаемость стенок увеличивается, жидкая фракция, содержащая клетки крови и лимфы, просачивается за пределы кровеносного русла, что коррелирует с развитием отека тканей периваскулярного (расположенного вокруг сосудов) пространства.
- Артериальная гипотония. Стойкое понижение показателей артериального давления коррелирует с хроническим расширением русла и понижением тонуса сосудистой стенки.
- Травмы в зоне органов зрения и черепа. Травматические повреждения ассоциируются с высоким риском разрыва сосудов, пролегающих в органах зрения. В результате появляются видимые очаги кровоизлияний.
- Патологии элементов системы кровотока (тромбоз, васкулит, атеросклеротическое поражение).
В числе факторов, которые способствуют развитию сосудистых патологий и сопутствующих нарушений, стоит отметить интоксикации (отравление этиловым спиртом, наркотическими веществами), заболевания крови (нарушение свертываемости, анемия), возраст старше 50 лет. При наличии провоцирующих факторов возрастает вероятность развития ангиопатии.
Симптоматика
Для ангиопатии артерий, пролегающих в зоне сетчатки глаза, характерны такие симптомы, как патологическое изменение элементов кровеносной сети, что определяет тактику лечения. Пораженные сосуды расширяются, потому что сосудистая стенка теряет эластичность и тонус. Сосудистое русло становится извитым, что в совокупности с нарушением проходимости приводит к изменению скорости и объема кровотока.
Проявления ангиопатии элементов кровоснабжения глаз включают потерю зрения, которая может быть частичной или полной, затрагивать один или оба органа зрения. Обычно нарушения развиваются под действием провоцирующих факторов – психо-эмоциональное перенапряжение, физическая нагрузка. Нередко выраженные симптомы появляются в утренние часы после пробуждения.

Снижению остроты зрения нередко предшествует симптоматика – преходящая зрительная дисфункция, кратковременное выпадение полей обзора, появление посторонних предметов (точки, мушки, искры) в границах зрительного поля. Ангиопатия сосудов, пролегающих в области сетчатки глаза, у взрослых и детей проявляется признаками:
- Присутствие в зоне сетчатки пятна розового, вишневого цвета. Пятно отчетливо проявляется на фоне сетчатой оболочки бело-серого цвета, обусловленного отеком ишемического генеза.
- Сужение артериол (мелкие артерии, предшествующие капиллярам) внутренней оболочки органов зрения.
- Образование очагов интраретинальной (расположенных внутри сетчатой нервной оболочки) геморрагии.
На ранних стадиях течения патологии диск основания глазного нерва бледно-розовый с размытыми, нечеткими границами. Позже диск бледнеет, границы не просматриваются из-за отека в перипапиллярной зоне внутренней глазной оболочки. Если ишемические процессы затрагивают всю внутреннюю оболочку, цвет папилломакулярной области может оставаться неизменным.
При нарушении проходимости центральной артерии, ее ответвлений происходят патологические изменения ишемического генеза в зонах, которые снабжают пораженные сосуды. Если ишемия не распространяется на макулу (центральная точка сетчатой оболочки, в которой происходит преломление световых лучей), выявляется выпадение полей обзора в соответствии с локализацией ишемического очага.
В случаях поражения макулярной области наблюдается ухудшение остроты зрения. Как следствие деструктивных процессов развивается атрофия тканей зрительного нерва. Записаться на прием к офтальмологу нужно в случаях, когда наблюдаются симптомы:
- Часто возникающие покраснения слизистой оболочки глаз.
- Помутнение видимого изображения.
- Чувство пульсации и распирания внутри глаз.
- Выпадение полей обзора.
- Боль в области органов зрения.
- Появление в границах обзора посторонних предметов и слепых пятен.
Если появились указанные признаки, значит, необходима консультация специалиста, который проведет диагностическое обследование и разработает программу лечения.
Способы диагностики
Диагноз ангиопатия сетчатки ставят по результатам офтальмологического осмотра и инструментального исследования. Основной диагностический метод – офтальмоскопия, в ходе которой выявляется состояние элементов кровеносной системы, пролегающих в зоне глазного дна. Офтальмоскопия показывает наличие отека ишемического генеза. Другие инструментальные методы:
- Визометрия. Определение остроты зрения.
- Рефрактометрия. Изучение преломляющей способности оптической системы органов зрения.
- Тонометрия. Определение значений внутриглазного давления.

Биомикроскопическое исследование позволяет делать предварительные выводы о степени проходимости артерий, питающих сетчатую оболочку. При частичной непроходимости наблюдается зрачковый дефект афферентного типа (расширение зрачка на стороне поражения тканей зрительного нерва при быстром перемещении источника светового раздражителя от здорового органа зрения к поврежденному глазу).
При полной непроходимости выявляется отсутствие или значительное снижение реакции зрачка на световой раздражитель. Параллельно проводится УЗ-допплерография сосудов, рентгенография с контрастированием (позволяет определять скорость и объем кровотока). В ходе нейровизуализации (КТ, МРТ) определяется морфологическое строение, характер структурных изменений, произошедших в тканях зрительных органов.
Методы лечения
Фоновая ангиопатия артерий, питающих сетчатку – это такая патология, которую можно вылечить, если направить терапевтическое воздействие на первичное заболевание, что позволит устранить провоцирующие факторы. Терапия проводится препаратами:
- Стимуляторы кровообращения (вазодилататоры – сосудорасширяющие, корректоры мозгового кровотока, улучшающие микроциркуляцию).
- Статины (понижают уровень липидных фракций в крови).
- Тромболитики (улучшают реологические свойства крови).
- Ангиопротекторы (стимулируют процессы метаболизма в тканях сосудистой стенки).
- Витамины.
Для лечения идиопатической ангиопатии артерий в области сетчатки глаза назначают кортикостероиды – средства противовоспалительного действия. Десенсибилизирующая терапия проводится для подавления аллергических реакций и аутоиммунных процессов. Параллельно назначают лазеротерапию и другие методы физиотерапевтического воздействия (электростимуляция, магнитотерапия).

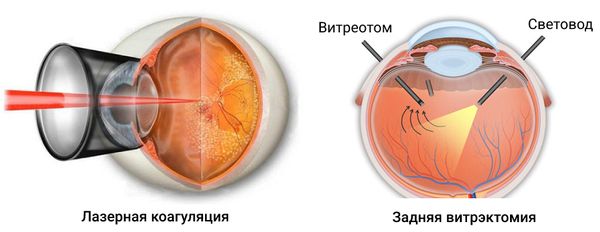
Методы физиотерапии способствуют улучшению кровотока и кровоснабжения тканей органов зрения. Оперативное вмешательство показано при отсутствии терапевтического эффекта после консервативного лечения. Проводят операции – фотокоагуляцию (прижигание ткани сетчатки лазерным лучом для закрытия поврежденных сосудов, подавления прогрессирования патологических процессов), витрэктомию (частичное или полное удаление стекловидного тела).
Профилактика
Профилактические меры включают отказ от курения и злоупотребления спиртосодержащими напитками, организацию здорового питания, регулярные, дозированные физические нагрузки, прогулки на свежем воздухе, активный образ жизни. Для предотвращения развития заболеваний глаз важно посещать регулярно офтальмолога.
Ангиопатия артерий, питающих сетчатку глаза – заболевание, которое нужно своевременно лечить, чтобы избежать таких осложнений, как снижение остроты зрения и слепота.
Ретинопатия — симптомы и лечение
Что такое ретинопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Левиной Дарьи Владимировны, офтальмолога со стажем в 9 лет.
Над статьей доктора Левиной Дарьи Владимировны работали литературный редактор Вера Васина , научный редактор Евгения Смотрич и шеф-редактор Маргарита Тихонова

Офтальмолог (окулист) Cтаж — 9 лет
Клиника «Медси» на Солянке
Дата публикации 8 ноября 2022 Обновлено 12 декабря 2022
Определение болезни. Причины заболевания
Ретинопатия (Retinopathy) — это группа заболеваний, при которых возникает поражение кровеносных сосудов сетчатки.
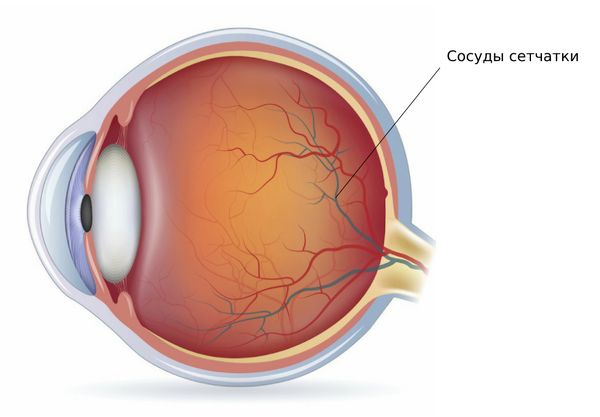
Сетчатка — это внутренняя оболочка глаза, которая преобразует световой сигнал в нервный импульс, чтобы передать его дальше в мозг.
Ретинопатия может развиваться медленно или наступить внезапно и привести к частичной или полной потере зрения. Заболевание встречается как у детей, так и у пожилых людей. В зависимости от причин, которые привели к развитию болезни, выделяют несколько типов ретинопатии.
Чаще всего встречаются:
- Диабетическая ретинопатия — это наиболее распространённая форма заболевания [13] . Развивается при продолжительном некомпенсированном диабете 1-го или 2-го типа, т. е. когда в крови долгое время повышен уровень глюкозы. При этом разрушаются стенки кровеносных сосудов и ухудшается кровоснабжение отдельных участков сетчатки. Это приводит к развитию новых, неполноценных сосудов, что вызывает кровоизлияния и другие осложнения.
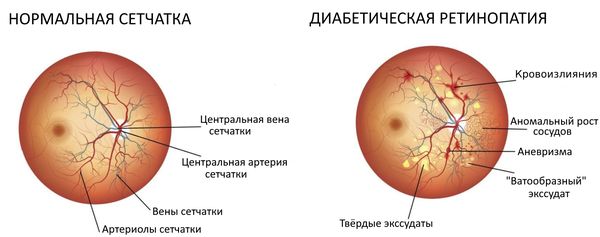
- Гипертоническая ретинопатия — это повреждение сосудов сетчатки, которое возникает из-за высокого артериального давления[13] . Встречается достаточно часто, но на ранних стадиях симптомы отсутствуют. Со временем постоянное высокое давление вызывает утолщение стенок мелких артерий, их закупорку и точечные кровоизлияния. В результате ухудшается работа фоторецепторов и снижается зрение.
- Ретинопатия недоношенных — развивается у некоторых детей, рождённых слишком рано или с низкой массой тела. Кровеносные сосуды сетчатки у таких детей не успевают сформироваться, поэтому не могут полноценно выполнять свои функции. При заболевании сперва наблюдаются лишь незначительные изменения, на более поздних стадиях сетчатка может отслоиться, что вызовет необратимую слепоту.
- Центральная серозная ретинопатия (центральная серозная хориоретинопатия, ЦСХ) — возникает внезапно, чаще всего в 30–50 лет. Точная причина её появления неизвестна. К факторам риска относятся дальнозоркость, переохлаждение, стресс, регулярное чрезмерное употребление кофе, никотина и алкоголя, приём антибиотиков, глюкокортикоидов, антигистаминных препаратов, антидепрессантов и симпатомиметиков [5] . При ЦСХ в слое под сетчаткой возникает точка просачивания, и жидкость из стекловидного тела устремляется под сетчатку, отслаивая её в центре. В результате зрение становится нечётким, снижается контрастность, ухудшается ночное зрение.
Другие, более редкие формы ретинопатии, могут возникнуть при гнойном ретините, различных заболеваниях крови (например, при анемии, лейкозе, полицитемии, миеломной болезни), атеросклерозе, травме глаза. В некоторых случаях причину заболевания выявить не удаётся. Предположительно, к развитию ретинопатиии может привести вирусная инфекция и системные воспалительные процессы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ретинопатии
Частыми симптомами на поздних стадиях будут:
- снижение и «затуманивание» зрения, из-за чего трудно читать или выполнять мелкую работу;
- чёрные пятна перед глазами;
- мигающие огни и вспышки;
- внезапная потеря зрения на один или оба глаза.
Но эти симптомы не специфичны, т. е. могут возникать и при других заболеваниях.
Гипертоническая ретинопатия тоже часто протекает бессимптомно до поздних стадий, но некоторые пациенты жалуются на нечёткость зрения.
При ретинопатии недоношенных внешних признаков нет, и новорождённый ребёнок о них не расскажет. Важно помнить, что заболевание может развиться у любого недоношенного малыша, поэтому после рождения его обязательно должен осмотреть опытный детский офтальмолог в условиях мидриаза (расширенного зрачка) [8] .
Центральная серозная ретинопатия проявляется:
- размытым, нечётким зрением, иногда возникающим внезапно, чаще только на одном глазу;
- появлением перед взором мутного полупрозрачного пузыря;
- нарушением цветового зрения (бывает врождённым и приобретённым);
- снижением контрастного восприятия — всё кажется блёклым;
- искажением форм, цветов и размеров предметов;
- реже ухудшением зрения в сумерках («куриной слепотой»).
Патогенез ретинопатии
Диабетическая ретинопатия. Сосудистые осложнения при сахарном диабете развиваются из-за длительно повышенного уровня сахара в крови [9] . При этом происходит целая цепочка биохимических нарушений, самые важные из которых:
- прямая глюкозотоксичность — длительное неконтролируемое воздействие глюкозы на клетки повреждает их стенки;
- аутоокисление белков, липидов и глюкозы, которое приводит к повышению уровня крайне активных свободных радикалов.
При хронически повышенном уровне глюкозы разрушаются перициты (клетки сосудистой стенки), из-за чего нарушается тонус сосудов — их стенки не могут сокращаться сами, как раньше. В результате колебания общего артериального давления передаются напрямую на сосуды сетчатки, что приводит к их повреждению.
Гипертоническая ретинопатия. В патогенезе заболевания выделяют три главных фактора:
- сужение просвета сосудов;
- повышение их проницаемости;
- артериосклероз.
Из-за дистрофических изменений артериолы становятся извитыми и жёсткими, появляются артериовенозные перекрёсты (симптом Салюса — Гунна I–III степени).

Высокое артериальное давление приводит к разрыву жёстких и хрупких капилляров, что проявляется кровоизлияниями в слое нервных волокон. В местах, где произошли разрывы и нарушился кровоток, появляются «ватообразные» очаги, а в слоях сетчатки начинают откладываться липидные депозиты (плотные экссудаты).
![Сетчатка при гипертонической ретинопатии [17]](https://probolezny.ru/media/bolezny/retinopatiya/setchatka-pri-gipertonicheskoy-retinopatii-17_s.jpeg)
Ретинопатия недоношенных. До 16-й недели развития плода у сетчатки нет сосудов, с 17-й недели они начинают расти по направлению от диска зрительного нерва к периферии. Этот процесс внешне похож на полумесяц, при осмотре можно увидеть чёткий раздел на две зоны — нормальную и бессосудистую.
![Рост сосудов сетчатки у плода [12]](https://probolezny.ru/media/bolezny/retinopatiya/rost-sosudov-setchatki-u-ploda-12_s.jpeg)
Недоношенный ребёнок рождается до того, как сосуды сетчатки полностью сформировались. При этом он резко попадает из условий внутриутробной гипоксии, т. е. пониженного содержания кислорода, в нормальную воздушную среду или дополнительно получает кислород в кювезе. Под действием более высокой концентрации кислорода просвет сосудов сужается, из-за чего возникает гипоксия сетчатки. В результате разрастается внутренняя стенка сосудов и образуются новые сосуды с дополнительной тканью. В отличие от других пролиферативных заболеваний, например диабета, сосуды у недоношенных детей растут не в зоне отслоения стекловидного тела, а непосредственно внутрь него, вызывая тракционную отслойку сетчатки в переднем направлении (по типу воронки).
Центральная серозная ретинопатия. Основное патологическое звено в развитии заболевания — повышенная проницаемость сосудистой оболочки глаза. Впоследствии это приводит к повреждению лежащего под ней пигментного эпителия. В нём появляется точка фильтрации, в которую затекает жидкость из стекловидного тела, что вызывает отслойку нейроэпителия в центре сетчатки.
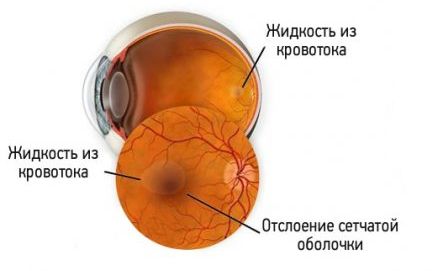
Классификация и стадии развития ретинопатии
Все ретинопатии можно разделить на две группы:
- Первичные ретинопатии:
- центральная серозная ретинопатия;
- острая задняя многофокусная пигментная эпителиопатия;
- наружная экссудативная ретинопатия;
- ретинопатия недоношенных.
- Вторичные ретинопатии:
- гипертоническая ретинопатия;
- диабетическая ретинопатия;
- ретинопатия при заболеваниях крови;
- атеросклеротическая ретинопатия;
- травматическая ретинопатия [11] .
Все ретинопатии сопровождаются ухудшением зрения. Сильнее всего клиническая картина отличается у острой задней многофокусной пигментной эпителиопатии и наружной экссудативной ретинопатии.
Острая задняя многофокусная пигментная эпителиопатия возникает по неизвестной причине, предположительно после системного воспаления или вирусной инфекции. Заболевание начинается с резкого снижения остроты зрения и выпадения участков в поле зрения. Со временем все симптомы проходят самостоятельно, хотя на глазном дне остаётся множество изменений.
Наружная экссудативная ретинопатия (болезнь Коатса) — возникает на одном глазе при гнойном ретините, в основном у молодых мужчин, прогрессирует медленно. При заболевании появляется пелена перед глазами, зрение затуманивается, в запущенных случаях может развиться слепота.
Стадии ретинопатии
Стадии ретинопатии недоношенных:
- I — появление белесоватой границы (демаркационной линии) между сосудистой и бессосудистой сетчаткой. Центральная сетчатка при этом не изменена, но сосуды в области диска зрительного нерва могут быть незначительно извиты и расширены. На периферии они более расширены и извиты, образуют аномальные ветвления, сосудистые пучки могут внезапно обрываться.
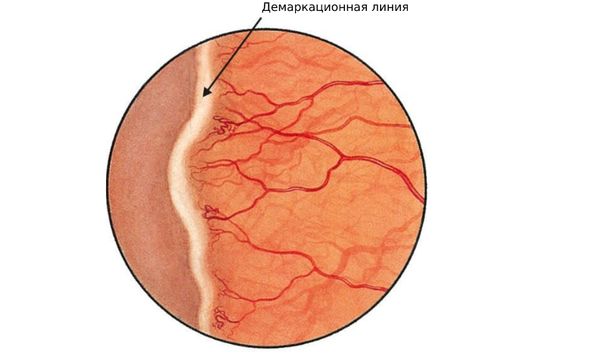
- II — появление объёмного вала, или гребня, желтоватого цвета на месте демаркационной линии. Сосуды сетчатки заходят на вал, отчего он кажется покрасневшим. Перед валом сетчатка отёчна, сосуды резко расширены, извиты, беспорядочно делятся, образуя своеобразные «щётки» на концах.
- III — избыточное разрастание ткани и сосудов на периферии за пределами вала.
- IV — возникает частичная отслойка сетчатки, зрение пропадает. Выделяют:
- IVa — отслойка без вовлечения макулы (области в центре сетчатки);
- IVb — с захватом макулы.
- V — полная отслойка сетчатки по типу воронки [1] .
На I–II стадиях 70–80 % детей могут самостоятельно выздороветь с минимальными остаточными изменениями на глазном дне, которые не сказываются на зрении [14] . Если процесс не сильно распространён, заболевание может пройти самостоятельно и на III стадии, но уже не бесследно, как на I и II стадии. Например, может остаться выпадение зрения в том месте, где не работает сетчатка.
Стадии диабетической ретинопатии:
- I — простая, или непролиферативная, диабетическая ретинопатия;
- II — препролиферативная форма (поражение сетчатки увеличивается, появляются очаги с погибшими клетками);
- III — пролиферативная форма (образуются новые кровеносные сосуды);
- IV — частичная или полная отслойка сетчатки;
- V — диабетическая ретинопатия со вторичной неоваскулярной глаукомой[16] .
На любой из стадий снижается зрение, но при пролиферативной форме ухудшение часто незначительное. Поэтому людям с сахарным диабетом, даже при хорошем зрении, рекомендуется постоянно наблюдаться у офтальмолога.
Стадии гипертонической ретинопатии:
- I — генерализованное сужение артериол глазного дна;
- II — локальное сужение артериол и артериовенозное сжатие;
- III — к проявлениям II стадии добавляются экссудаты, кровоизлияния и ишемические («ватообразные») очаги;
- IV — к признакам III стадии добавляется отёк диска зрительного нерва [3] .
При всех стадиях постепенно снижается зрение, других проявлений нет.
Выделяют две формы центральной серозной (хорио)ретинопатии:
- острая (типичная) — в большинстве случаев односторонняя, возникает у молодых пациентов, в 80 % случаев зрение восстанавливается в течение трёх месяцев [15] ;
- хроническая (атипичная)— как правило, двусторонняя, поражает пациентов старше 45 лет, возникает из-за ухудшения работы клеток пигментного эпителия сетчатки; при этой форме необратимо повреждаются центральные отделы сетчатки и зрение не восстанавливается.
Осложнения ретинопатии
Диабетическая ретинопатия чаще всего осложняется макулярным отёком, резко снижающим зрение даже на самой ранней стадии заболевания. Также зрение может сильно ухудшиться при частых гемофтальмах, которые со временем вызывают тракционную отслойку сетчатки. При этих осложнениях появляется тёмная «занавеска» перед глазом и человек может ослепнуть. Также при пролиферативной диабетической ретинопатии может развиваться рубеоз радужки — патологический рост сосудов на радужке, который приводит к развитию глаукомы, не поддающейся лечению каплями.
![Рубеоз радужки [18]](https://probolezny.ru/media/bolezny/retinopatiya/rubeoz-raduzhki-18_s.jpeg)
Гипертоническая ретинопатия сопровождается ухудшением состояния сосудов, что приводит к нарушениям в работе фоторецепторов и проявляется снижением зрения и контрастной чувствительности [10] . При недостатке кровотока может возникать инфаркт и некроз участков сетчатки, что приводит к слепоте.
Ретинопатия недоношенных даже при благоприятном исходе может привести к отдалённым осложнениям (в 5–15 лет и позже), в том числе к отслойке сетчатки. Поэтому все недоношенные дети нуждаются в длительном диспансерном наблюдении у офтальмолога. Нарушение зрения у ребёнка может быть связано как напрямую с последствиями перенесённой ретинопатии, так и с сопутствующей врождённой патологией зрительного нерва и коры головного мозга, близорукостью и косоглазием.
При длительной центральной серозной ретинопатии атрофируется пигментный эпителий и нарушается барьерная функция между сосудистой оболочкой и сетчаткой. Через эти дефекты начинают прорастать сосуды, что проявляется искажением изображения, резким снижением центрального зрения или появлением чёрного пятна перед глазами.
Диагностика ретинопатии
При диабетической, гипертонической и центральной серозной ретинопатии проводится стандартный набор офтальмологических исследований:
- визометрия (исследование остроты зрения);
- авторефрактометрия (измерение силы преломления света в глазу);
- тонометрия (исследование внутриглазного давления);
- биомикроскопия переднего отдела глаза (исследование с щелевой лампой);
- офтальмоскопия в условиях мидриаза (осмотр глазного дна при расширенном зрачке);
- периметрия (исследование полей зрения);
- оптическая когерентная томография (ОКТ) (сканирование слоёв сетчатки, чтобы выявить изменения пигментного эпителия и количественно оценить возможный макулярный отёк или отслойку нейроэпителия).
При диабетической ретинопатии также показана консультация эндокринолога и лабораторная диагностика: клинический и биохимический анализ крови (исследование глюкозы, гликированного гемоглобина HbA1c, общего холестерина, триглицеридов и липопротеидов низкой плотности). Эти анализы нужны для проверки общего состояния здоровья. Если есть документы о диагностированных заболеваниях и других результатах обследований, можно показать их врачу напрямую или открыть доступ к своей электронной медкарте .
Пациенты с гипертонической ретинопатией, скорее всего, уже много лет наблюдаются у кардиолога, но если это не так, то следует немедленно отправить их на консультацию. Кардиолог назначит все необходимые анализы и обследования.
Ретинопатию нужно отличить от окклюзии центральной вены сетчатки или её ответвления, ретинальной микроаневризмы, макулярного отёка при сахарном диабете, глазного ишемического синдрома, серповидноклеточной анемии и синдрома Терсона [13] . Все эти заболевания сопровождаются похожими симптомами, но легко отличимы при проведении ОКТ и офтальмоскопии в условиях мидриаза.
Ретинопатия недоношенных диагностируется с помощью активного скрининга детей из группы риска. Обследование недоношенных детей проводят планово, начиная с 32–34-й недели развития (примерно месяц после рождения). Если выявлены признаки незавершённого формирования сосудов, офтальмолога необходимо посещать каждые две недели, пока сосуды полностью не сформируются. Если появились первые признаки ретинопатии, то осмотры проводятся еженедельно, а при агрессивной форме ретинопатии — дважды в неделю [1] . Исследование глазного дна проводят непрямым бинокулярным офтальмоскопом с обязательным расширением зрачка.
Чтобы отличить ретинопатию от других заболеваний, вызывающих снижение зрения у недоношенных детей, например от частичной атрофии зрительного нерва или аномалий развития, применяют регистрацию зрительных вызванных потенциалов (ЗВП) и электроретинограмму (ЭРГ).
Лечение ретинопатии
При диабетической ретинопатии важно нормализовать уровень сахара в крови. Консервативное лечение назначает эндокринолог. На пре- и пролиферативной стадии может быть проведена панретинальная лазерная коагуляция — воздействие лазера на всё глазное дно, кроме макулярной зоны. Как при экссудативной, так и пролиферативной форме, рекомендуется раннее хирургическое лечение, в частности задняя витрэктомия: операция поможет затормозить развитие болезни и стабилизировать зрение [16] .
При макулярном отёке рекомендуется вводить внутрь глаза препараты, которые замедляют рост новых кровеносных сосудов ( ингибиторы ангиогенеза) — Ранибизумаб (Луцентис) или Афлиберцепт (Эйлеа), а также применять глюкокортикоиды в виде импланта (Озурдекс). Эти лекарства позволяют убрать отёк и улучшить зрение.
Консервативная терапия при гипертонической ретинопатии направлена на снижение артериального давления и назначается кардиологом. Успех лечения зависит от возраста и пола пациента, отказа от курения, уровня давления и холестерина [7] .
Прогрессирующую ретинопатию недоношенных лечат с помощью коагуляции аваскулярной сетчатки, т. е. прижиганием лазером областей, где нет кровеносных сосудов или нарушено кровоснабжение [1] . Это единственный метод лечения активной ретинопатии недоношенных с доказанной эффективностью, консервативная терапия при заболевании не поможет, она способна только замедлить или приостановить развитие ретинопатии.
Острая форма центральной серозной ретинопатии в большинстве случаев в течение нескольких месяцев проходит самостоятельно, поэтому многие врачи придерживаются выжидательной тактики. Посещать офтальмолога в таком случае нужно раз в месяц или при ухудшении состояния. При заболевании зрение стойко снижается приблизительно в 5 % случаев, рецидивы возникают у 20–50 % пациентов [4] . Наиболее эффективным методом терапии при острой форме является прямая лазерная коагуляция точки фильтрации.
При хронической форме центральной серозной ретинопатии применяют фотодинамическую терапию, транспупиллярную термотерапию и субпороговое микроимпульсное лазерное воздействие. Выбор метода лечения зависит от предпочтений врача и наличия в клинике оборудования. Также параллельно назначается медикаментозная терапия, которая позволяет усилить всасывание серозной жидкости из пространства под сетчаткой и пигментным слоем, снизить активность патологических процессов в сосудистой оболочке, улучшить питание и обмен веществ в тканях глаза. Для этого внутрь него вводятся ингибиторы ангиогенеза, а также применяют системно и местно ингибиторы карбоангидразы, диуретики, нестероидные противовоспалительные средства, глюкокортикоиды, антигистаминные препараты, антиоксиданты, витамины, биологически активные вещества и препараты, улучшающие микроциркуляцию [4] .
Прогноз. Профилактика
Прогноз любой ретинопатии зависит от того, как быстро удалось обнаружить болезнь и начать лечение. Некоторые формы заболевания, например острая задняя многофокусная пигментная эпителиопатия, требуют только наблюдения, так как обычно со временем проходят самостоятельно.
Профилактика диабетической и гипертонической ретинопатии заключается в контроле уровня сахара, холестерина и артериального давления. Если эти показатели в норме, плановый осмотр офтальмолога проводится раз в год.
Чтобы вовремя выявить патологические изменения глазного дна при ретинопатии недоношенных, следует придерживаться рекомендованного графика скрининга.
Центральная серозная хориоретинопатия чаще всего вызвана приёмом стероидных препаратов или заболеваниями, которые приводят к патологии внутренней оболочки кровеносных сосудов: гипертонией, ишемической болезнью сердца, саркоидозом, гранулематозом Вегенера, системной красной волчанкой, неспецифическим язвенным колитом. Чтобы предотвратить развитие ретинопатии, нужно заниматься профилактикой этих болезней. При уже имеющихся заболеваниях следует регулярно посещать врача и проходить обследования [4] .
Список литературы
- Ассоциация врачей-офтальмологов. Ретинопатия недоношенных, активная фаза: клинические рекомендации. — М., 2017. — 32 с.
- Ассоциация врачей-офтальмологов. Сахарный диабет: диабетическая ретинопатия, диабетический макулярный отёк: клинические рекомендации. — М., 2013. — 26 с.
- Мошетова Л. К., Воробьева И. В., Дгебуадзе А. Современные аспекты гипертонической ангиоретинопатии // Офтальмология. — 2018. — Т. 15, № 4. — С. 470–475.
- Хасанова Г. Р., Хакимов Н. М., Аглиуллин Д. Р., Абдулаева Э. А. Факторы риска развития центральной серозной хориоретинопатии. Систематический обзор и метаанализ // Медицина. — 2020. — Т. 8, № 1. — С. 102–124.
- Дракон А. К., Патеюк Л. С., Шелудченко В. М., Корчажкина Н. Б. Современные подходы в лечении центральной серозной хориоретинопатии. Обзор // Офтальмология. — 2021. — Т. 18, № 3S. — С. 660–665.
- Дога А. В., Качалина Г. Ф., Клепинина О. Б. Центральная серозная хориоретинопатия: современные аспекты диагностики и лечения. — М.: Офтальмология, 2017. — 224 с.
- Щербакова К., Ясеновец М., Барсуков А. Гипертоническая ангиопатия сетчатки как маркер сердечно-сосудистого риска // Врач. — 2018. — Т. 29, № 10. — С. 18–21.
- Коникова О. А., Бржеский В. В. Ретинопатия недоношенных. — СПб.: СПбГПМУ, 2018. — 23 с.
- Кирилюк М. Л., Ищенко В. А. Патогенез диабетической ретинопатии: обзор литературы // Международный эндокринологический журнал. — 2019. — Т. 15, № 7. — С. 567–575.
- Шамшинова А. М., Аракелян М. А., Рогова С. Ю. и др. Классификация форм гипертонической ретинопатии на основе оценки биоэлектрического потенциала сетчатки и контрастной чувствительности // Вестник офтальмологии. — 2007. — Т. 123, № 1. — С. 24–28.
- Кацнельсон Л. А. Ретинопатии. Большая Медицинская Энциклопедия (БМЭ). Том 22. — 3-е издание. — М.,1984. — 544 с.
- Foundation of the American Society of Retina Specialists. Retina health series. — 2016.
- Stone W. L., Patel B. C., Basit H., Salini B. Retinopathy // StatPearls Publishing. — 2022. ссылка
- Катаргина Л. А., Осипова Н. А., Панова А. Ю. и др. Оценка прогностической значимости системного уровня моноаминов в развитии ретинопатии недоношенных в эксперименте // Современные технологии в медицине. — 2021. — № 3. — С. 41–46.
- Мирзабекова К. А. Центральная серозная хориоретинопатия — современные подходы к лечению // Вестник офтальмологии. — 2012. — № 6. — С. 62–64.
- Глазные проявления диабета / под ред. Л. И. Балашевича, А. С. Измайловова. — СПб.: Издательский Дом СПбМАПО, 2004. — 392 с.
- Can My High Blood Pressure Or Hypertension Affect My Eyes? // Dr. Agarwals Eye Hospital. [Электронный ресурс]. Дата обращения: 08.11.2022.
- Beebe J., Haugsdal J., Montague C. Rubeosis iridis or neovascularization of the iris in diabetes // The University of Iowa. Ophthalmic Atlas. [Электронный ресурс]. Дата обращения: 08.11.2022.
Источник https://medaboutme.ru/articles/zapis_k_oftalmologu_prichiny_angiopatii_setchatki/
Источник https://medcentr-pobeda.ru/articles/nevrologiya/3892-chto-takoe-angiopatiya-setchatki-glaza.html
Источник https://probolezny.ru/retinopatiya/