Липоматоз поджелудочной железы
Липоматоз поджелудочной железы (или стеатоз) представляет собой медленно прогрессирующий патологический процесс, который протекает в тканях органа и характеризуется их необратимыми изменениями – заменой клеточной структуры на жировую. В результате деструктивного перерождения железы постепенно снижается ее функциональная деятельность, возникают расстройства пищеварения и сахарный диабет.
Причины появления липоматоза
Точный этиогенез данной патологии на сегодняшний день не установлен. Считается, что ее развитие может быть обусловлено:

- генетической предрасположенностью;
- хроническими заболеваниями поджелудочной железы;
- склонностью к ожирению;
- алкогольной интоксикацией;
- эндокринными патологиями;
- поражением печени;
- злокачественными процессами, происходящими в респираторном тракте;
- замедленным метаболизмом;
- острыми инфекциями;
- нерациональным применением фармакологических средств.
Симптомы липоматоза
Ранняя стадия патологических изменений поджелудочной железы характеризуется отсутствием клинических проявлений. Первые признаки заболевания появляются при увеличении размеров липоматозного очага – происходящие в органе структурные изменения препятствуют выработке необходимых для осуществления процессов пищеварения ферментов и их поступлению в кишечник.
Пациенты предъявляют жалобы на:

- чувство тяжести и дискомфорта после приема пищи;
- болезненные ощущения в эпигастрии;
- расстройства стула;
- тошноту, вплоть до рвоты;
- общее недомогание;
- сухость кожных покровов;
- метеоризм;
- дизурические нарушения;
- сухость во рту;
- снижение трудоспособности.
На основании локализации жирового депо в поджелудочной железе различают такие формы стеатоза, как: узловатая (единичные жировые клетки выявляются в строме органа), диффузная (множественные, не имеющие четких границ жировые узлы располагаются хаотично), смешанная (представлена наличием единичных узлов и крупных жировых «островков»).
Запущенное течение патологического процесса сопровождается образованием участков рубцовой ткани – это состояние называется фибролипоматоз, при котором размеры поджелудочной железы значительно увеличиваются, в ее паренхиматозном слое формируются фиброзные узлы и уплотнения, сдавливая близлежащие ткани.
Степени развития липоматоза поджелудочной железы
Практикующие специалисты выделяют следующие степени распространения патологического процесса:
I – поражается около 30% железы, специфической симптоматики не наблюдается, функциональная деятельность органа компенсируется;
II – очаг поражения охватывает от 30% до 60%, появляются признаки нарушения пищеварения;
III – поражено более 60%, нарушена функция органа, железистые клетки не способны секретировать необходимые биологически активные вещества (инсулин, амилазу, глюкагон, соматостатин, липокаин, трипсин, панкреатическую липазу).
Диагностика
Для диагностирования и клинического разграничения липоматоза поджелудочной железы используются результаты:

- Сбора личного и семейного анамнеза.
- Физикального осмотра пациента.
- Консультаций эндокринолога, гастроэнтеролога, инфекциониста, хирурга.
- Ультрасонографии брюшных органов, необходимой для визуализации их структурных тканей; выявления очагов с повышенной эхо-генностью и нетипичных участков; определения формы и степени поражения поджелудочной железы.
- Общеклинических анализов крови и мочи – для оценивания общего состояния организма.
- Биохимического анализа крови – для измерения уровня содержания глюкозы, тиреоидных гормонов, альфа-амилазы, общего и прямого билирубина, печеночных трансаминаз, альбумина, холестерина, триглицеридов.
- Цитологического анализа биоптата органа – для изучения его морфологической структуры и подтверждения наличия липоматоза.
- Копрограммы – общего анализа каловых масс, позволяющего изучить их физические и химические свойства, провести микроскопическое исследование для выявления наличия каплей жира.
Методы лечения
При липоматозе поджелудочной железы лечебные мероприятия направлены на недопущение прогрессирования патологического процесса (сдерживание увеличения численности жировых клеток) и поддержание секреторной функции органа. С этой целью применяются:
- препараты, в состав которых входит панкреатин – Креол, Фестал, Пангрол;
- спазмолитики – Баралгин, Дротаверин, Бускопан;
- средства, позволяющие устранить симптомы диспепсии – Церукал, Лоперамид, Домперидон;
- фитотерапия – прием мумие (мощного природного иммуностимулятора), отваров из очищенного овса и ежевичных листьев, настоя из листьев черники и крапивы, корня валерианы, цветов календулы и зверобоя, регулярное употребление свежей клюквы и черники.

Пациенту необходимо избавиться от пагубных привычек и строго соблюдать специальную диету, заключающуюся в дробном принятии пищи (5-6 раз в день), снижении количества жиров, исключении свинины, бобовых плодов, жирных кисломолочных продуктов, копченостей, маринадов, жареных, соленых, сладких и острых блюд, отказе от употребления чипсов, сухариков, продуктов с высоким содержанием грубой клетчатки и экстрактивных веществ. Основу рациона должны составлять обезжиренные молочные продукты, постное мясо, овсянка, гречневая крупа, белая рыба, картофель, кабачки, морковь и тыква.
Отсутствие эффективности консервативных методов является показанием для хирургического лечения – удаления участков липоматоза.
Профилактика
Для предотвращения развития стеатоза поджелудочной железы необходимо рационально питаться, вести здоровый образ жизни, отказаться от употребления алкогольных напитков и табако-курения, контролировать массу тела, заниматься спортом, укреплять иммунитет, своевременно лечить имеющиеся заболевания печени, поджелудочной и других эндокринных желез, регулярно проходит профилактические медицинские осмотры.
Единый Call-центр 8 800 700 4728
© 2015-2023 ООО “МЕДИЦИНСКАЯ ЛАБОРАТОРИЯ “ОПТИМУМ”. Все права защищены
Россия, Краснодарский край,
г. Сочи, ул. Старонасыпная, 22.
Размещенная на сайте информация и прейскурант не являются публичной офертой.
Стеатоз поджелудочной железы ( Липоматоз поджелудочной железы , Неалкогольная жировая болезнь поджелудочной железы )
Стеатоз поджелудочной железы – это накопление внутриклеточного жира в тканях органа, которое сопровождается клинико-лабораторными изменениями. Патология в основном возникает как компонент метаболического синдрома у людей с ожирением, неправильным питанием, гиподинамией и другими факторами риска. Заболевание проявляется неустойчивым стулом, дискомфортом в животе, признаками авитаминоза и ферментной недостаточности. Для диагностики используют УЗИ и КТ, биохимический профиль крови, функциональные тесты экзокринной функции ПЖ. Лечение стеатоза предполагает заместительную ферментотерапию, коррекцию признаков метаболического синдрома.
МКБ-10
К86.8 Другие уточненные болезни поджелудочной железы

- Причины
- Патогенез
- Симптомы
- Осложнения
- Диагностика
- Дифференциальная диагностика
Общие сведения
В современной панкреатологии нет консенсуса по поводу медицинских терминов, обозначающих ожирение поджелудочной железы (ПЖ). Наиболее общим признан термин «стеатоз», однако для описания изменений в органе на фоне метаболического синдрома часто употребляют название «неалкогольная жировая болезнь поджелудочной железы» – по аналогии с НАЖБ печени. Точная частота стеатоза ПЖ неизвестна. Предполагается, что патология широко распространена у людей среднего и старшего возраста, поскольку около 25-34% населения этой возрастной группы имеют значимые метаболические нарушения.

Стеатоз поджелудочной железы
Причины
Основным этиологическим фактором стеатоза поджелудочной железы называет ожирение, которое является одной из составляющих метаболического синдрома. При этом наблюдается дислипидемия с повышением атерогенных липопротеидов, расстройства обмена глюкозы, снижение чувствительности тканей к инсулину. Такие процессы усиливают негативное действие друг друга, способствуя избыточному отложению жира в паренхиме ПЖ. Существует и другие причины заболевания:
- Вирусная инфекция. Жировая инфильтрация поджелудочной железы намного чаще диагностируется у пациентов с ВИЧ-инфекцией, особенно на стадии СПИДа. В литературе существует ограниченные сведения о связи вирусного гепатита В и стеатоза ПЖ, однако они требуют дальнейшего изучения.
- Врожденные заболевания. Жировое перерождение поджелудочной железы характерно для пациентов с муковисцидозом, синдромом Швахмана-Даймонда, синдромом Йохансона-Близзарда. Изредка причиной патологии выступает гетерозиготная карбоксилэстеразная мутация.
- Гемохроматоз. Пусковым фактором являются избыточные отложения железа в ПЖ и других внутренних органах. На фоне заболевания усиливается жировое замещение паренхимы, возникшее под влиянием других факторов риска. Подобные симптомы возможны при многочисленных переливаниях крови у пациентов с анемическим синдромом.
- Токсические воздействия. Панкреатический стеатоз развивается при приеме некоторых химиотерапевтических препаратов и глюкокортикостероидов. Он также возникает вследствие повышения кортикостероидных гормонов в крови на фоне синдрома Кушинга.
- Генетические мутации. Ряд исследователей подтверждают наличие специфических генов, кодирующих гипертриглицеридемию. На фоне мутации этих генов развивается стеатопанкреатит, который сопровождается жировой дистрофией поджелудочной железы. Также описаны генетические мутации в локусах, отвечающих за синтез липопротеиновой липазы.
Патогенез
При нарушениях липидного обмена возникает дислипидемия, которая провоцирует повышение уровня свободных жирных кислот в поджелудочной железе. При этом нарушается синтез инсулина и развивается дисфункция бета-клеток островков Лангерганса, отвечающих за гормональную активность. Повышенный уровень жирных кислот активирует выработку оксида азота и свободных радикалов, которые сопровождают поражение органа, патологии внутри- и внешнесекреторной функции.
Многочисленные метаболические нарушения при ожирении ПЖ связывают с действием цитокинов, таких как интерлейкин-6 лептин, адипонектин и фактор некроза опухоли. Они имеют прямое цитотоксическое влияние на клетки, вызывая их быструю гибель. Повышение лептина и резистина усиливает провоспалительную активность других цитокинов, стимулирует выброс интерлейкина из макрофагов и становится основой для развития хронического панкреатита.
При патоморфологическом исследовании поджелудочной железы определяют увеличение количества адипоцитов. Жировые капли визуализируются внутри секреторных клеток органа, которые расположены в островковой части поджелудочной железы и во внешнесекреторных элементах ПЖ. Для количественной оценки стеатоза существует гистологическая панкреатическая шкала, которая имеет ограниченное значение на практике и чаще применяется в исследовательских целях.

Стеатоз поджелудочной железы
Симптомы
Поджелудочная железа обладает большим функциональным резервом и способностью к адаптации, поэтому клинические проявления стеатоза возникают только при поражении более 90% органа. В таком случае снижается выработка пищеварительных ферментов и эндокринных веществ, которые необходимы для правильного функционирования организма. У некоторых пациентов симптоматика полностью отсутствует, ухудшение здоровья возникает только при присоединении хронического панкреатита.
Манифестные формы стеатоза поджелудочной железы характеризуются неспецифическими нарушениями пищеварения. Пациенты предъявляют жалобы на неустойчивый стул, кашицеобразный кал, учащение дефекации. Возможен дискомфорт в верхних отделах живота, метеоризм, тяжесть в желудке после еды. Характерна плохая переносимость жирной пищи и алкоголя. Поскольку яркие клинические проявления отсутствуют, пациенты длительное время не обращаются к врачу.
Специфическим признаком является симптом Тужилина, который характерен не только для хронического панкреатита, но и для других патологий панкреатической зоны. Он представляет собой красные высыпания в эпигастрии и левом подреберье. Сыпь вызвана сосудистыми причинами, поэтому она имеет стойкий оттенок и не исчезает при надавливании. Отличительной чертой стеатоза является повышенная масса тела пациентов, тогда как при воспалительных заболеваниях вес снижается.
Осложнения
Накопление жира в поджелудочной железе – основа для развития других органических патологий. В 2006 году на конгрессе Международной гепатопанкреатобилиарной ассоциации высказана гипотеза о прогрессировании стеатоза в стеатопанкреатит и рак поджелудочной железы. Такая теория подтверждается многолетними клиническими наблюдениями, однако развитие панкреатита и тем более онкопатологии наблюдается не у всех пациентов.
Серьезную проблему представляет экзокринная недостаточность ПЖ. Отсутствие специфических ферментов, которые расщепляют белковую, жировую и углеводную пищу, нарушает процессы пищеварения. В результате пациенты страдают от стеатореи, креатореи, амилореи. Проблемы с перевариванием и всасыванием пищи провоцируют авитаминозы, связанные с ними ухудшения состояния кожи, волос и ногтей, репродуктивные проблемы, нарушения кроветворной функции.
Диагностика
Обследование пациентов с панкреатическими жалобами проводится у гастроэнтеролога либо узкоспециализированного врача-панкреатолога. На первичной консультации уточняют характер симптомов, их длительность, наличие факторов риска у пациента. Также проводятся антропометрические измерения для оценки параметров тела и оценки степени ожирения, если таковое имеется. Для подтверждения болезни назначаются следующие методы диагностики:
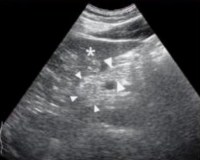
- УЗИ поджелудочной железы. Стеатоз проявляется диффузным повышением эхогенности органа и однородной структурой паренхимы. При наличии очагов фиброза ПЖ они визуализируются при эхосонографии в виде плотных однородных новообразований, которые смещаются вместе с органом.
- КТ поджелудочной железы. Компьютерная томография признана наиболее точным методом подтверждения стеатоза. Исследование определяет снижение денситометрических показателей паренхимы органа, диффузное ослабление сигнала. Чтобы уточнить количество липидов в ПЖ, дополнительно проводится магнитно-резонансная спектроскопия.
- Биохимическая диагностика. При исследовании крови определяется повышение уровня общего холестерина и ЛПНП, возрастание количества триглицеридов более 1,7 ммоль/л, уменьшение «полезных» ЛПВП менее 1,1 ммоль/л. Характерно повышение уровня глюкозы натощак свыше 6,1 ммоль/л, что указывает на развитие метаболического синдрома. При анализе кала определяется большое количество нейтральных жиров и мыла.
- Функциональные тесты. Для оценки степени ферментной недостаточности ПЖ применяются зондовые (прямые и непрямые) методики. Они основаны на стимуляции работы поджелудочной железы с помощью секретина и холецистокинина либо путем пробного приема пищи. Активно применяются триолеиновый, йодолиполовый и другие беззондовые способы диагностики.
Дифференциальная диагностика
Поскольку стеатоз поджелудочной железы является «белым пятном» в современной панкреатологии, перед постановкой диагноза исключают другие панкреатические заболевания. Дифференциальная диагностика проводится с хроническим панкреатитом, холециститом, гепатитом. При выраженном болевом синдроме исключают пептическую язву, патологии мезентериальных сосудов. Локальная формы жировой дистрофии требуют исключения кист и злокачественных опухолей ПЖ.
УЗИ поджелудочной железы
Лечение стеатоза поджелудочной железы
Специфические варианты терапии отсутствуют. Лечение пациентов зависит от тяжести секреторной недостаточности органа, интенсивности сопутствующих проявлений метаболического синдрома. Чаще всего применяется заместительная ферментная терапия. Лечение направлено на улучшение работы пищеварительного тракта пациента, нормализацию консистенции стула, купирование синдрома мальабсорбции, что важно для устранения и профилактики авитаминозов.
Ведение пациентов в рамках метаболического синдрома включает коррекцию нарушений липидного и углеводного обмена. По показаниям применяются гиполипидемические препараты в стандартных дозировках, которые не только препятствуют прогрессированию стеатоза поджелудочной железы, но и проводят профилактику опасных последствий — атеросклероза коронарных и церебральных сосудов. При нарушениях гликемии используются сахароснижающие препараты.
Важную роль в терапии панкреатического стеатоза имеет модификация образа жизни. Проводятся мероприятия по снижению массы тела, поскольку похудение на 7-10% от исходного веса способствует значимому уменьшению объема жира в ПЖ и улучшению функционального статуса. Пациентам подбирают сбалансированное питание со сниженным количеством животных жиров и простых углеводов, повышенным уровнем аминокислот, витаминизированных компонентов, клетчатки.
Прогноз и профилактика
Стеатоз поджелудочной железы ‒ не жизнеугрожающее заболевание, однако оно сопряжено с хроническим панкреатитом, жировой дистрофией других внутренних органов. Прогноз для пациента определяется своевременностью диагностики патологии, успешностью контроля метаболического синдрома и готовностью соблюдать врачебные рекомендации Профилактика болезни включает стандартные меры по коррекции образа жизни, уменьшению атерогенных продуктов в рационе, нормализации массы тела.
Литература
1. Стеатоз поджелудочной железы и стеатопанкреатит/ И.И. Гончарик// Военная медицина. – 2019. – №1.2. Хронический панкреатит, стеатоз поджелудочной железы и стеатопанкреатит/ В.Т. Ивашкин, О.С. Шифрин, И.А. Соколина. – 2014. Стеатоз поджелудочной железы – «белое пятно» панкреатологии/ С.И. Пиманов// Медицинский совет. – 2014. – №11.
3. Стеатоз поджелудочной железы. Подходы к терапии/ В.Б. Гриневич, Е.И. Сас, Ю.А. Кравчук, К.В. Матюшенко// Гастроэнтерология Санкт-Петербурга. – 2012. – №2-3.
4. Поджелудочная железа и метаболический синдром/ Н.Г. Самсонова, Л.А. Звенигородская// Экспериментальная и клиническая гастроэнтерология. – 2011. – №11.
Причины, симптомы и лечение стеатоза в поджелудочной железе

Стеатоз поджелудочной железы — патологическое состояние, в результате которого нормальные клетки поджелудочной железы (ПЖ) замещаются липоцитами (клетками жира). Патология не является самостоятельной болезнью, представляет собой отражение нарушенных процессов в тканях железы. Возникает в связи с изменением метаболизма липидов и глюкозы в организме.
Патология развивается медленно, и на начальных этапах клинических проявлений нет. Это осложняет диагностику на ранних стадиях и в этом смысле представляет собой опасность: если изменения не будут выявлены, процесс будет прогрессировать, орган погибнет. Если большая часть тканей будет представлена жировыми клетками, его форма сохранится, но функции восстановить не удастся.
Что такое стеатоз печени и поджелудочной железы?
Стеатоз (липоматоз) — это атрофия собственных клеток органа и замена их жировой тканью. Процесс необратим, длится годами, орган постепенно теряет свои функции из-за гибели нормально функционирующих клеток. При выявлении на УЗИ диффузных изменений по типу стеатоза необходимо после консультации с гастроэнтерологом немедленно приступать к назначенным лечебным мероприятиям, чтобы предотвратить дальнейшее поражение тканей. Несвоевременное лечение может грозить развитием выраженных фиброзно-жировых отложений и полной утратой деятельности измененных органов.

В связи с распространенностью проблемы используются разные термины для обозначения патологических изменений: липоматоз, жировая дистрофия ПЖ.
При ожирении поджелудочной часто встречается стеатоз печени, или эти процессы развиваются последовательно. Состояние требует лечения, поскольку может вызвать тяжелые последствия. У мужчин чаще возникает алкогольный стеатоз, у женщин — неалкогольная жировая болезнь печени (НАЖБП). Поскольку все органы пищеварения связаны между собой общими функциями, эта патология в ПЖ и печени протекает в основном одновременно. В Международной классификации болезней МКБ — 10 кодируется:
- жировой гепатоз – к.70 — к.77,
- стеатоз (липоматоз) – к.86.
Причины возникновения стеатоза
Точные причины появления стеатоза медициной не выявлены, но доказана связь между существующими жировыми образованиями в дерме (липомы) и близлежащих органах. Они часто появляются в области желчного пузыря. Отмечается зависимость между развитием липом и стеатоза в ПЖ и печени.
Стеатоз можно рассматривать как защитную реакцию организма на неблагоприятные внешние и внутренние воздействия, когда защитные силы организма иссякают, и он перестает бороться с патологическими процессами в ПЖ, реагируя на них стеатозом.

Одними из главных факторов появления жировой инфильтрации ПЖ является:
- нарушения в питании,
- вредные привычки (курение, употребление спиртных напитков).
Алкоголь не на всех действует одинаково: доказано, что развитие стеатогепатоза или стеатонекроза ПЖ не зависит от дозы спиртного. Его выявляют у лиц, регулярно принимающих большие дозы спиртосодержащих напитков, но некоторым достаточно нескольких глотков, чтобы запустить патологический процесс перерождения тканей ПЖ.
Вредная еда — также мощный фактор риска: не только регулярное употребление большого количества жирной пищи и последующее ожирение вызывают развитие липоматоза ПЖ и печени. Толчком может стать жареная, копченая, слишком соленая еда, острые приправы.
К стеатозу могут привести некоторые болезни:
- панкреатит,
- сахарный диабет,
- холецистит,
- ЖКБ.

Воспаление в любом пищеварительном органе и в первую очередь в ПЖ вызывает дистрофическое изменение клеток и их гибель. На их месте разрастается жировая ткань.
Разрушающее действие оказывают некоторые группы лекарственных препаратов. Иногда одна таблетка может вызвать необратимые изменения. Наиболее часто стеатоз вызывают антибактериальные препараты, глюкокортикостероиды (ГКС), цитостатики, обезболивающие, хотя, помимо них, существует еще много групп медикаментозных средств, запускающих пусковой механизм панкреонекроза.
Ткани ПЖ могут перерождаться в результате хирургических вмешательств: даже в случаях, когда операция проводится не на самой поджелудочной железе, а на близлежащих органах, это может вызвать трансформацию тканей железы.
Существует вероятность передачи липоматоза ПЖ по наследству. Но процент пациентов, имеющих генетический фактор передачи стеатоза, очень низкий. С большей вероятностью можно утверждать, что развитие патологии зависит от человека: его образа жизни, привычек, питания, активности.
Симптомы патологии
Главная опасность стеатоза состоит в отсутствии ранних признаков его проявления на начальных стадиях патологии. На протяжении продолжительного периода времени (несколько месяцев или лет) может не возникать никаких жалоб и клинической симптоматики. Незначительный дискомфорт появляется, когда паренхима ПЖ уже на 25-30% состоит из клеток жира. И даже на этом этапе сохранившиеся здоровые клетки компенсируют недостающую часть органа, и функции ПЖ не нарушаются. Это первая степень патологии.
По мере прогрессирования дистрофии клеток органа состояние может ухудшаться. Вторая степень поражения паренхимы соответствует уровню диффузии жировой ткани в ПЖ от 30 до 60%. При приближении уровня измененных клеток к 60% функции частично нарушаются.

Но полная клиническая картина с характерными жалобами и проявлениями возникает при третьей степени патологии, когда практически вся печеночная ткань и паренхима ПЖ диффузно замещены липоцитами (более 60%).
Первыми патологическими проявлениями являются:
- понос,
- боли в животе — разной локализации и интенсивности,
- метеоризм, отрыжки воздухом,
- тошнота,
- аллергия на ранее нормально воспринимавшиеся продукты,
- не мотивируемая слабость, утомляемость,
- сниженный иммунитет, который проявляется частыми простудными заболеваниями,
- отсутствие аппетита.
Страдают не только внешнесекреторные функции с нарушением пищеварения, но и инкреторная: резко снижается синтез бета-клетками островков Лангерганса инсулина — гормона, отвечающего за углеводный обмен. Одновременно нарушается образование других гормональных веществ, в том числе — соматостатина, глюкагона (ПЖ производит их в количестве 11).
Какую опасность стеатоз представляет для человека?
Развитие стеатоза определяется анатомическим строением и функциональным значением ПЖ. Это главный орган пищеварительной системы, вырабатывает ферменты, которые в составе пищеварительного сока участвуют в переваривании жиров, белков, углеводов. Это происходит в особых участках железистой ткани ПЖ — ацинусах. Каждый из них состоит:
- из клеток, синтезирующих панкреатический сок,
- из сосудов,
- из протока, по которому секрет выводится в более крупные протоки, а затем в общий (вирсунгов).
Вирсунгов проток проходит через всю железу и соединяется с протоком желчного пузыря, образуя ампулу, открывающуюся в просвет тонкой кишки благодаря сфинктеру Одди.

Таким образом, ПЖ связана с желчным пузырем, печенью, тонкой кишкой, опосредованно — с желудком. Любое нарушение в железе приводит к изменению метаболизма в сопредельных органах и вызывает:
Тест: на определение риска сахарного диабета 2 типа

Результат:
Присоединяйтесь к нашей группе Telegram и узнавай о новых тестах первым! Перейти в Telegram
- жировой гепатоз в печеночной ткани,
- поражение желчного пузыря, в котором развивается воспаление (хронический холецистит), а из-за застоя желчи образуются камни (ЖКБ),
- утолщение стенок и сужение просвета общего протока приводит к повышенному давлению в нем панкреатического секрета, обратному выходу ферментов и острому некрозу ПЖ,
- гибель островков Лангерганса в связи с развивающимся некрозом приводит к резкому снижению инсулина, повышению гликемии и развитию сахарного диабета первого типа.
Патанатомия ПЖ при сахарном диабете описывает чередующуюся атрофию и гиалиноз островков с их компенсаторной гипертрофией.
При 2 и 3 стадиях стеатоза происходит значительное разрастание жировых клеток и нарушает функции ПЖ. Но даже при умеренных поражениях отдельных участков железы может проявиться вся полнота клинической картины панкреатита из-за развития аутолиза (самопереваривания) с последующим некрозом и образованием участков уплотнений — фиброза, сочетающегося с липоматозом. Инволюция тканей в виде атрофических изменений с прогрессирующим фибролипоматозом необратима, чаще всего она встречается при хроническом панкреатите. При этой патологии происходит:
- разрастание инфильтратов из соединительной ткани, которые могут сдавливать протоки, сосуды, оставшуюся функционирующую ткань,
- уплотнение органа из-за диффузного поражения.
Методы диагностики патологии
Полнота утраты функций определяется диагностическими исследованиями, которые состоят из лабораторных и инструментальных методов. Применяются все необходимые диагностические способы с целью выявления степени поражения тканей органа, для решения вопроса о дальнейшей тактике лечения.

Современная медицина не разработала еще методик восстановления утраченных клеток и функций. Погибшие клетки не восстанавливаются. Но возможно назначить правильную заместительную терапию, чтобы скорректировать и улучшить состояние.
Лабораторная диагностика
Лабораторные исследования являются важной частью диагностики. Для определения нарушенных функций ПЖ и печени анализируют:
- амилазу крови и мочи,
- глюкозу крови,
- билирубин — общий, прямой, непрямой, трансаминазы, общий белок и его фракции.
Дополнительно нужно исследовать кал — сделать копрограмму, которая позволит выявить панкреатит.
Инструментальная диагностика
Для уточнения патологических процессов в ПЖ применяют:
- УЗИ ПЖ и других пищеварительных органов,
- КТ — компьютерную томографию,
- МРТ — магнитно-резонансную томографию.
УЗИ — это самый простой и доступный метод. Отличается безопасностью, выявляет любые изменения в паренхиме органов.

При стеатозе размеры ПЖ остаются прежними, четкость границ не меняется, эхогенность определенных структур повышается, что подтверждает развившуюся патологию в паренхиме органа.
Фибролипоматоз характеризуется высокой плотностью структуры органа из-за образования рубцовой соединительной ткани.
На ранних стадиях развития, когда нет жалоб, а клиническая симптоматика отсутствует, как правило, никто не делает УЗИ. Жировые изменения ПЖ на начальных этапах выявляются как находка при обследовании по другому поводу. Результат подтверждается биопсией, после чего назначается лечение – это дает возможность предупредить дальнейшее прогрессирование.
Острый воспалительный процесс в тканях приводит к некрозу, который сопровождается отеком, увеличенными размерами и пониженной плотностью на УЗИ.
МРТ назначается в неясных случаях, когда УЗИ не помогло в установлении точного диагноза и остались сомнения. Метод точно и подробно описывает структуру и имеющиеся образования на любой стадии изменений. При стеатозе МРТ определяет орган:
- с четкими контурами,
- со сниженной плотностью,
- с уменьшенными размерами,
- с измененной структурой ткани (определяются диффузные, узловые, диффузно-узловые изменения).
Пункционная биопсия проводится при вовлечении в процесс печени.
Методы лечения патологии
При выявлении липоматоза необходимо исключить употребление алкоголя, курение и ограничить вредные продукты. Это является необходимым условием, при котором возможно прекращение прогрессирования стеатоза. При ожирении нужно приложить все усилия для снижения веса: уменьшение массы тела на 10% существенно улучшает состояние. Диетическое питание направлено на снижение жиров и уменьшение углеводов, если выявлены метаболические нарушения. При развитии сахарного диабета назначается стол № 9, которого необходимо строго придерживаться.
Если изменения в паренхиме достигли таких масштабов, что нарушается процесс пищеварения, должно назначаться комплексное лечение, включающее диету и медикаментозные средства. Необходима модификация образа жизни: пациент должен отказаться от вредных привычек, избегать стрессов, увеличить двигательную активность.

Диетическое питание соответствует столу № 5: пища готовится на пару, в духовке или варится, ее необходимо измельчать, принимать часто маленькими порциями. Она не должна раздражать: температура еды достигается комфортно-теплой, исключается жирная, острая, копченая, жареная пища. Все меню составляется с применением специальных таблиц, по которым уточняются запрещенные и разрешенные продукты, а также рассчитывается их энергетическая ценность.
Лечение преследует следующие цели:
- замедлить процесс замещения нормальных клеток железы липоцитами,
- сохранить оставшуюся неизмененную паренхиму,
- откорректировать нарушения углеводного обмена и возникшую ферментную недостаточность.
Медикаментозная терапия включает применение определенных препаратов. Используются:
- спазмолитики,
- ферментные,
- гепатопртекторы,
- средства, блокирующие секрецию соляной кислоты слизистой желудка (ингибиторы протоновой помпы),
- пеногасители, снижающие образование газов в кишечнике,
- лекарства, нормализующие уровень сахара.
Доза назначаемых лекарств и длительность терапии определяются врачом в зависимости от изменений в железе и преобладающей симптоматике.
Народный метод лечения при стеатозе неэффективен: патологические процессы в ПЖ необратимы, поэтому способами народной медицины вылечить нарушения нельзя. Помимо этого, могут развиться тяжелые аллергические реакции на применение лекарственных трав. Поэтому не рекомендуется заниматься самолечением.
Профилактика возникновения «неалкогольной жировой болезни ПЖ»
Неалкогольная жировая болезнь характеризуется скоплением избыточного количества липидных структур в тканях ПЖ и печени. Эти изменения появляются на фоне излишнего веса и нарушения метаболизма.

Для профилактики неалкогольной жировой болезни (НЖБПЖ) необходимо придерживаться важных правил:
- нельзя переедать, питаться дробно и часто, исключить вредные продукты,
- исключить алкоголь и курение,
- соблюдать двигательный режим, заниматься лечебной гимнастикой.
При развившемся стеатозе требуется своевременная помощь специалиста. При любом недомогании рекомендуется обратиться к врачу, а не заниматься самолечением. Только так можно добиться стойкой ремиссии и благоприятного прогноза.
Источник https://analizy-sochi.ru/zabolevaniya-organov-pishchevareniya/lipomatoz-podzheludochnoj-zhelezy.html
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/pancreatic-steatosis
Источник https://clinic-a-plus.ru/articles/gastroenterologiya/21606-prichiny-simptomy-i-lechenie-steatoza-v-podzheludochnoj-zheleze.html