Вирус Коксаки: «кто» это и насколько опасно
Признаки, к примеру, ротавирусного поражения хорошо знакомы каждому. Но что, если кишечная инфекция, помимо (или вместо) тошноты, рвоты и диареи, «дает» герпетическую ангину, сыпь, поражение нервной системы и ряд других серьезных нарушений? Болезнь распространена повсеместно и , при этом, недостаточно «известна». Итак, знакомьтесь, вирус Коксаки.
Одна «семья» — один характер
Вирус Коксаки получил свое название «в честь» маленького городка, расположенного в штате Нью-Йорк. Где в 1948 году, исследователи Гилберт Даллдорф и Грейс Сиклс выделили его, исследуя фекалии ребенка, больного полиомиелитом. Ученые искали способ лечения последнего и нового возбудителя «открыли» случайно.
Он получил название «вирус Коксаки типа А» и отнесен к группе энтеровирусов. Тип В был выделен годом позже, доктором Мелник и его коллегами. В результате заражения мышей материалом от детей, больных серозным менингитом. Сегодня серотипы А и В делят еще и на подтипы. И у вируса Коксаки типа А насчитывается не менее 23 «вариантов», а у серотипа В – не менее 6.
Правда все они имеют общие свойства и черты, характерные для всех представителей крупного семейства энтеровирусов. А это также: вирус полиомиелита, вирусы ECHO и ряд энтеровирусов, имеющих только «порядковое» название (68-101).
Отличительной чертой семейства является устойчивость во внешней среде.
- не разрушаются под действием 70% спирта, 5% лизола и 3% фенола,
- устойчивы к перепадам кислотности (pH от 3 до 10),
- в замороженном состоянии сохраняют активность несколько лет,
- при температуре +4 + 6 – несколько недель,
- при комнатной температуре – несколько дней.
Они прекрасно переносят многократное замораживание и размораживание. Но все же чувствительны к растворам хлора (с некоторой «оговоркой»), и совершенно не переносят температур выше 50С (гибель в течение 30 минут) и прямого ультрафиолетового облучения.
Энтеровирусы демонстрируют особое «пристрастие» к тканям дыхательной, пищеварительной, нервной и мышечной систем. За счет чего вызывают соответствующие симптомы.
«Где» можно встретить вирус Коксаки
Основной механизм заражения вирусом – фекально-оральный. Но для некоторых типов характерен и воздушно-капельный путь. Источником всегда служит больной человек или бессимптомный вирусоноситель.
Выделение возбудителя в окружающую среду (период «заразности») длится:
- 3-7 дней (с момента заражения) из носоглотки,
- и 3-4 и более недель — с фекалиями.
Инфицирование чаще происходит:
- при употреблении загрязненной пищи (чаще овощи и фрукты)
- воды (питьевой, при заглатывании воды из бассейна, природных источников),
- а также посредством «грязных рук», при контакте с обсемененными вирусом предметами быта.
Вирус «предпочитает» теплый влажный климат. Поэтому почти постоянно циркулирует в регионах тропиков и субтропиков. Что обуславливает высокий риск заражения на «курорте». Тогда как в умеренных широтах риск заболевание наблюдается, в основном, в летний и ранний осенний период. Хотя, по последним данным, на фоне пандемии ковида, сезонность инфекции Коксаки сдвинулась. И теперь «шанс» заразиться сохраняется вплоть до ноября.
Больше других инфекции подвержены дети, ввиду частого нарушения правил личной гигиены и особенностей иммунитета. А также «скученности» в детских садах и школах.
Тогда как взрослые чаще переносят инфекцию в легкой или бессимптомной форме. Однако и здесь нередки исключения.
Как заподозрить заражение
Входными воротами инфицирования, как уже было отмечено, всегда служат слизистые оболочки, дыхательной или пищеварительной систем. В инкубационном периоде (по мере «накопления» вируса), а это в среднем 4-6 дней, зараженный не испытывает никаких симптомов.
И лишь после окончания «инкубации» Коксаки начинает распространяться по другим тканям организма, параллельно провоцируя запуск иммунных механизмов.
Начало заболевания, если таковое протекает не бессимптомно, чаще сопровождается:
- резким подъемом температуры до 39-40С,
- явлениями интоксикации (головная боль, ломота в теле и прочие),
- болями в животе,
- тошнотой и рвотой (в том числе многократной),
- появлением болезненных герпесподобных высыпаний в области ротоглотки (герпетическая ангина)
- а также точечной красной сыпью на ладонях и подошвах (симптом «рот-ладонь-подошва»).
Пузырьки и сыпь могут появляться и на других частях тела. А наличие пузырьков всегда сопровождается резкой болезненностью. Сыпь, на первый взгляд, может напоминать ветрянку. Однако для ветрянки характерна особая этапность высыпаний: сначала появляются папулы (выпуклые образования на коже), затем они превращаются в пузырьки, со временем вскрывающиеся с образованием язвочек. Все «это» сопровождается зудом. И только потом происходит заживление.
Сыпь при инфекции Коксаки отличается плотной поверхностью и резкой болезненностью. Пузырьки не вскрываются. А со временем ссыхаются, оставляя темные пятна. У больных часто наблюдаются интенсивные мышечные боли. Может иметь место и конъюнктивит.
При этом, такое, «классическое», проявление инфекции более характерно для вируса Коксаки типа А. В ряде случае, единственным симптомом, к примеру, может быть только «странная», затяжная лихорадка или признаки ОРВИ с необычно высокой температурой.
А инфекция Коксаки типа В, помимо прочего, поражает печень, поджелудочную железу, сердце и плевру (оболочка легких), провоцируя соответствующие симптомы и осложнения.
Опасные осложнения
Инфекции, вызванные вирусом Коксаки, к счастью, осложнения дают не часто. Но при этом могут встречаться:
- менингит,
- энцефалит,
- миокардит (поражение сердца),
- перикардит (воспаление оболочки сердца),
- плеврит (воспаление серозной оболочки легких),
- недостаточность органов на фоне резкого обезвоживания,
- гепатит,
- судороги и параличи
Осложнения чаще наблюдаются на фоне недостаточности иммунитета или общей ослабленности организма (из-за хронических заболеваний или иных факторов). Что делает особо уязвимыми новорожденных, детей младенческого возраста, пожилых, онкобольных, ВИЧ-инфицированных и некоторые другие группы пациентов.
Диагностика инфекции Коксаки
Лабораторное выявление вируса Коксаки строится всего на двух анализах:
- ПЦР-тест фекалий, с целью обнаружения самого вируса (РНК)
- или анализ крови на антитела IgM к вирусу.
При этом, первый вариант используется, как основной. Поскольку, напомним, выделение возбудителя с фекалиями продолжается около 3-4 недель от момента заражения.
Тогда как к анализу на антитела чаще прибегают в качестве дополнительного. Когда необходимо провести дифференциальную диагностику с другими инфекциями, провоцирующими менингит и прочие патологии. А подтверждением диагноза служит прирост уровня антител не менее, чем в 4 раза в период между 4-5 и 14 днем болезни.
И после перенесенной инфекции сохраняется стойкий, а по некоторым данным, пожизненный иммунитет.
Чем лечить вирус Коксаки
Как таковых, препаратов против самого возбудителя, на сегодняшний день, не существует. И все терапевтические меры направлены на ликвидацию симптомов.
Среди применяемых лекарственных средств:
- «общие» противовирусные,
- жаропонижающие,
- антигистаминные,
- сорбенты,
- препараты, восстанавливающие водно-электролитный баланс («Регидрон» и прочие),
- местные антисептики
- и антибиотики, при наслоении бактериальной инфекции.
При этом, самолечение при инфекции Коксаки крайне нежелательно. И при подозрении на инфицирование и тем более при наличии подтверждающего ПЦР-теста, необходимо незамедлительно обратиться к врачу.

Рожкова Мария Степановна
врач клинической лабораторной диагностики, врач-онколог, специалист научно-консультационного отдела лаборатории KDL. Стаж работы 15 лет
Болезнь Лайма: симптомы и лечение, фото
Болезнь Лайма (Лайм-боррелиоз, клещевой боррелиоз) является инфекционным заболеванием, которое передается через укусы иксодовых клещей. У пациентов с болезнью Лайма поражаются различные органы и системы: кожа, нервная система, сердце, суставы. Ранняя диагностика и адекватная антибактериальная терапия в большинстве случаев обеспечивает полное выздоровление. Однако выявление болезни на поздних стадиях и неграмотное лечение грозит тем, что заболевание перейдет в трудноизлечимую хроническую форму.
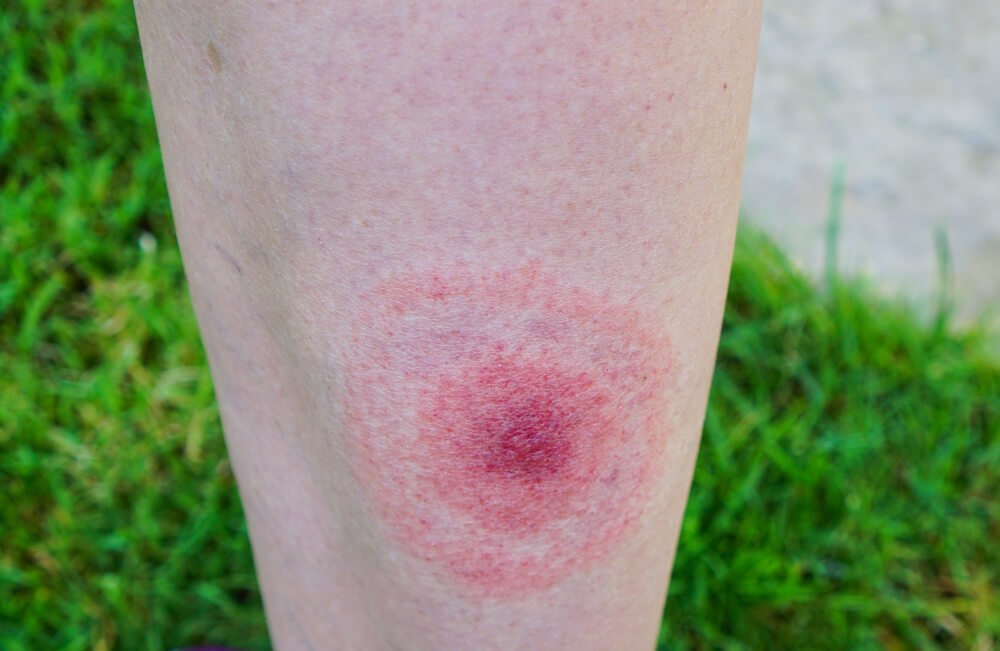
Болезнь Лайма: возбудитель
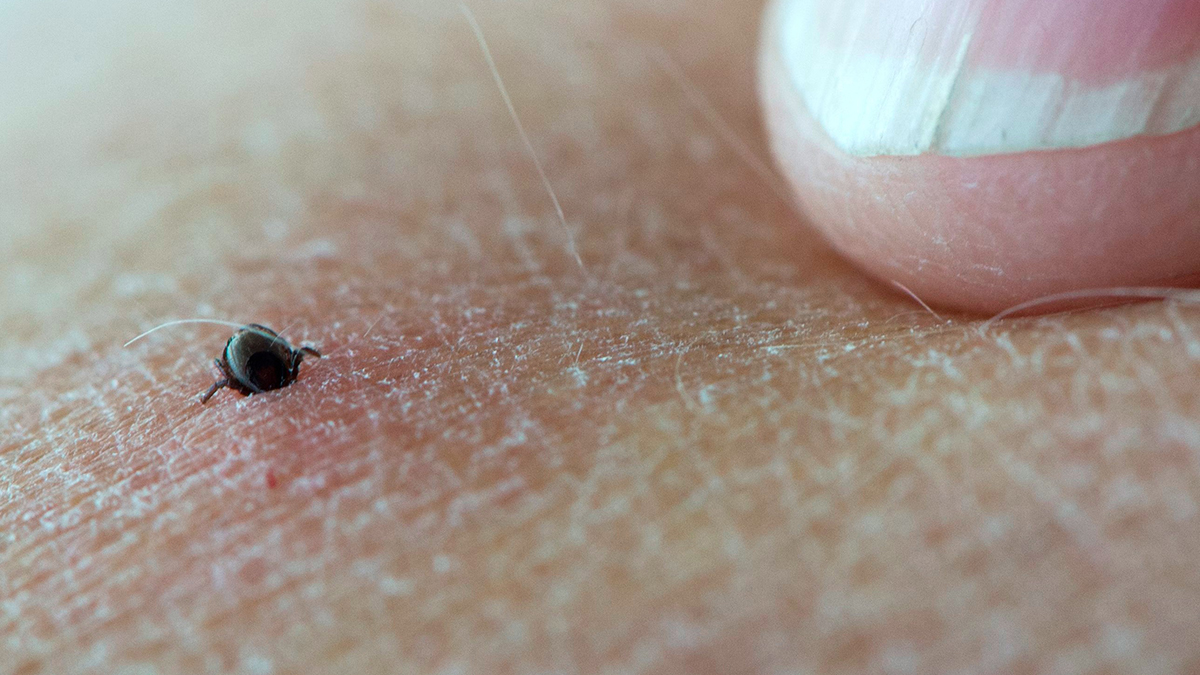
Заражение болезнью Лайма происходит при присасывании к коже человека черноногих клещей и впрыскивании их слюны, содержащей боррелии, в ранку. Пик активности этих насекомых отмечается с апреля по май и с августа по сентябрь, чаще – в пасмурную и прохладную погоду. Инкубационный период после укуса клеща и перед появлением начальных симптомов, напоминающих признаки гриппа, длится от пяти до десяти суток.
Мнение эксперта
- сильные суставные боли;
- першение в горле, сопровождающееся сухим отрывистым кашлем;
- высокую температуру тела, доходящую до 38,5 ºС;
- лихорадочное состояние с ознобом;
- тошноту и рвоту;
- ощущение слабости и сонливости;
- отсутствие аппетита;
- скованность шейных мышц;
- отрицательную реакцию на яркий свет и звуки;
- учащенное сердцебиение и т. д.
Непременный симптом поражения болезнью Лайма — радужное пятно, проявляющееся на коже. Обычно оно ярко-красное в центре, в месте укуса, с расходящимися кругами светлого и розоватого оттенков.
Основа лечения — противомикробные препараты. На каждой последующей стадии используются группы назначенных врачом средств, различающихся только дозировкой. Врачи проводят регулярный осмотр и диагностику, назначая симптоматическое лечение. Даже в том случае, если болезнь не перешла в хроническую стадию, нельзя прерывать назначенный курс терапии. Специалисты нашей клиники практикуют комплексный подход к лечению болезни Лайма.
Болезнь Лайма: что это такое, фото иксодовых клещей
Сначала в месте укуса иксодового клеща (фото этого насекомого можно найти в интернете) появляется сильная припухлость, затем пятно красного цвета, возможно развитие паралича лицевого нерва.
При несвоевременном обращении к врачу у больного могут развиться серьезные хронические заболевания, которые могут закончиться инвалидностью.
Для лечения болезни Лайма используются препараты антибактериального действия, на начальной стадии заболевания терапевтический курс длится от двух недель до одного месяца.

Болезнь Лайма: причины
Как было сказано выше, клещевой боррелиоз (болезнь Лайма) развивается после укуса иксодового клеща, в слюне которого содержатся боррелии. Боррелии являются очень мелкими микроорганизмами, длиной от 11 до 25 мкм, по своей форме напоминающими извитую спираль.
Естественный резервуар боррелий в природе – животные: лошади, козы, коровы, олени и грызуны. Иксодовые клещи представляют собой переносчиков, заражение которых происходит в процессе сосания крови инфицированного животного. Последующие поколения зараженных клещей также имеют в своем организме боррелии.
Клещевой боррелиоз больше всего распространен в северо-западных и центральных регионах России, Урала, Западной Сибири, Дальнего Востока, США и некоторых странах Европы.
Болезнь Лайма: заразна ли она?
После укуса клеща происходит проникновение возбудителя в кожу человека и дальнейшее его размножение в ней. Затем микроорганизмы распространяются в лимфоузлы, расположенные рядом с местом укуса. Спустя несколько суток боррелии попадают в кровоток и разносятся по всему организму, попадая сердце, нервную систему, суставы, мышцы. В иммунной системе начинается выработка антител против боррелий, однако даже при их высоких титрах полное уничтожение возбудителя не достигается.
Образовавшиеся вследствие болезни Лайма иммунные комплексы запускают аутоиммунный процесс (антитела начинают бороться с собственными тканями организма), что приводит к хроническому течению заболевания. При гибели возбудителя в организм выбрасываются токсические вещества, в результате чего состояние больного значительно ухудшается.
Больные, зараженные клещевым боррелиозом, не опасны для окружающих и не являются источником инфекции.

Болезнь Лайма: симптомы
Болезнь Лайма протекает в три стадии, каждая из которых имеет собственные симптомы.
Болезнь Лайма: симптомы и лечение на первой стадии
Для первой стадии развития болезни, которая длится 3-30 суток, характерно появление следующих симптомов:
- опухлости и покраснения в месте укуса;
- высыпаний на кожных покровах;
- повышения температуры тела;
- головной боли;
- болей в мышцах и суставах;
- быстрой утомляемости;
- ломоты в теле;
- озноба.
У 5-10% больных болезнь Лайма на первой стадии сопровождается:
- тошнотой и рвотой;
- сильной головной болью;
- повышенной чувствительностью кожи;
- светобоязнью;
- напряжением затылочных мышц.
Болезнь Лайма: симптомы и лечение на второй стадии
Вторая стадия заболевания, длительность которой составляет один-три месяца, проявляется следующими симптомами:
- пульсирующей головной болью;
- светобоязнью;
- повышенной температурой тела;
- снижением концентрации внимания;
- расстройством сна;
- резкими переменами настроения;
- параличом черепно-мозговых нервов;
- периферической радикулопатией;
- нарушением чувствительности конечностей;
- головокружениями;
- одышкой;
- тахикардией;
- болями в груди;
- появлением лимфоцитомы в месте укуса.
Болезнь Лайма: симптомы и лечение на третьей стадии
На третьей стадии, которая начинается через полтора-два года после заражения, болезнь Лайма проявляется следующими симптомами:
- эпилептическими припадками;
- нарушением сознания;
- деменцией;
- болезненными мышечными спазмами;
- нарушением памяти;
- появлением синюшно-красных пятен, инфильтратов, узелков на кожных покровах конечностях;
- атрофией кожи, которая напоминает смятую бумагу.
Болезнь Лайма: симптомы и последствия хронической формы
При отсутствии лечения болезнь Лайма переходит в хроническую форму, для которой характерно рецидивирование процесса и постепенное волнообразное ухудшение состояния больного.
Хроническое течение заболевания может протекать с развитием ряда клинических синдромов:
многоочагового поражения нервной системы (иногда с вовлечением в процесс любых структур нервной системы)
Болезнь Лайма: диагностика
Основу диагностики болезни Лайма составляют клинические данные (наличие укуса клеща в анамнезе, кольцевидная эритема) и результаты лабораторных исследований.
Выявление боррелий у людей затруднено, они могут быть обнаружены в пораженных тканях и жидкостях организма: внешнем крае кольцевидной эритемы, участках кожи при атрофическом акродерматите или лимфоцитоме, крови и ликворе.
Кроме того, для уточнения диагноза целесообразно применение косвенных диагностических методов:
- анализ на болезнь Лайма методом ПЦР (полимеразная цепная реакция);
- серологическая диагностика.
Болезнь Лайма: лечение
При выборе метода лечения, прежде всего, учитывается стадия заболевания. Прогноз лечения наиболее благоприятен на первой стадии клещевого боррелиоза.
Консервативная терапия может быть:
- этиотропной – на возбудителя воздействуют с помощью антибактериальных препаратов;
- симптоматической и патогенетической – лечат пораженные органы и системы организма (нервную систему, сердце, суставы и др.).
На первой стадии заболевания этиотропная терапия предполагает применение пероральных антибактериальных препаратов (Тетрациклина, Доксициклина, Амоксициллина, Цефуроксима и пр.). Длительность терапевтического курса составляет не менее 10-14 дней. Уменьшение дозировки или сокращение длительности применения может привести к выживанию некоторого количества боррелий и их дальнейшему размножению.
На второй стадии клещевого боррелиоза специалисты отдают предпочтение парентеральному применению антибактериальных препаратов для обеспечения губительной концентрации препарата в ликворе, крови, синовиальной жидкости (Пенициллина, Цефтриаксона и др.). Антибактериальную терапию продолжают от 14 до 21 дней.
Для лечения болезни Лайма, обнаруженной на третьей стадии развития, применяются антибиотики пенициллинового ряда (Пенициллин, Экстенциллин и пр.). Длительность курса терапии составляет не менее 28 суток.
Симптоматическая и патогенетическая терапия клещевого боррелиоза предполагает применение препаратов жаропонижающего, дезинтоксикационного, противовоспалительного, антигистаминного, общеукрепляющего действия, а также препаратов для лечения сердца и витаминных комплексов. При выборе терапевтического средства учитывают клиническую форму и стадию заболевания.
Болезнь Лайма: последствия
Выявление заболевания на первой стадии и проведение адекватного лечения в большинстве случаев обеспечивает полное избавление от болезни. У 85-90% больных с клещевым боррелиозом, выявленным на второй стадии, также наступает полное выздоровление.
Поздняя диагностика, неполный курс лечения, дефекты иммунного ответа грозят переходом заболевания в третью стадию либо хроническую форму, что значительно затрудняет полное восстановление больного даже при условии проведения повторной полноценной антибактериальной, патогенетической и симптоматической терапии.
Несмотря на возможное улучшение состояния больного, остается ряд функциональных нарушений, которые могут привести к его инвалидизации. К ним относят:
- нарушение чувствительности;
- появление стойких парезов, при которых снижается мышечная сила в руках и ногах;
- деформацию лица – в результате поражения лицевого нерва;
- нарушение зрительной и слуховой функции;
- выраженное шатание при ходьбе;
- развитие эпилептических припадков;
- деформацию суставов с нарушением их функций;
- аритмию;
- сердечную недостаточность.
В редких случаях у больных с запущенной стадией болезни Лайма может значительно улучшиться состояние и наступить восстановление.
Клещевой боррелиоз является опасным инфекционным заболеванием, развитие которого на первых порах больной может не замечать. Поэтому всем любителям пикников и прогулок по лесу необходимо знать, что такое болезнь Лайма у человека, а также — какими симптомами проявляется заболевание на начальной стадии, поддающейся лечению гораздо легче, чем запущенные, и имеющей более благоприятный прогноз при условии раннего начала терапии.
Ввиду того, что для подтверждения диагноза требуется применение лабораторных методов, при первых симптомах болезни или после любого укуса клеща в профилактических целях необходимо обратиться за медицинской помощью.
Диагностику любых заболеваний, в том числе болезни Лайма, можно пройти в ведущем медицинском центре Москвы – Юсуповской больнице. Благодаря новейшему оборудованию клиники и применению современных методов исследований нашим специалистам удается получить максимально точные результаты диагностики. При выявлении клещевого боррелиоза на ранней стадии врачи высшей категории Юсуповской больницы подбирают для каждого больного эффективную схему антибактериальной терапии с использованием препаратов последнего поколения, что обеспечивает быстрое выздоровление пациента и предупреждает переход заболевания в хроническую форму с необратимыми функциональными нарушениями.
Что такое ихтиоз: виды, симптомы, лечение

Каждый год в мае во всем мире проходит месяц осведомленности об ихтиозе — редком генетическом заболевании кожи. В это время различные организации проводят круглые столы, конференции, социальные акции и другие мероприятия. Их цель — донести до пациентов и врачей информацию об этом тяжелом заболевании. Главное: больным ихтиозом можно оказывать эффективную помощь, а значит, они могут жить полноценно.

Маргарита Гехт — ведущий врач-дерматолог благотворительного фонда «Дети-бабочки», преподаватель Онлайн-академии проблем кожи Skill for Skin
- Что это
- Почему и как возникает
- Как наследуется
- Виды
- Диагностика
- Особенности пациентов с ихтиозом
- Питание
- Лечение
Что такое ихтиоз
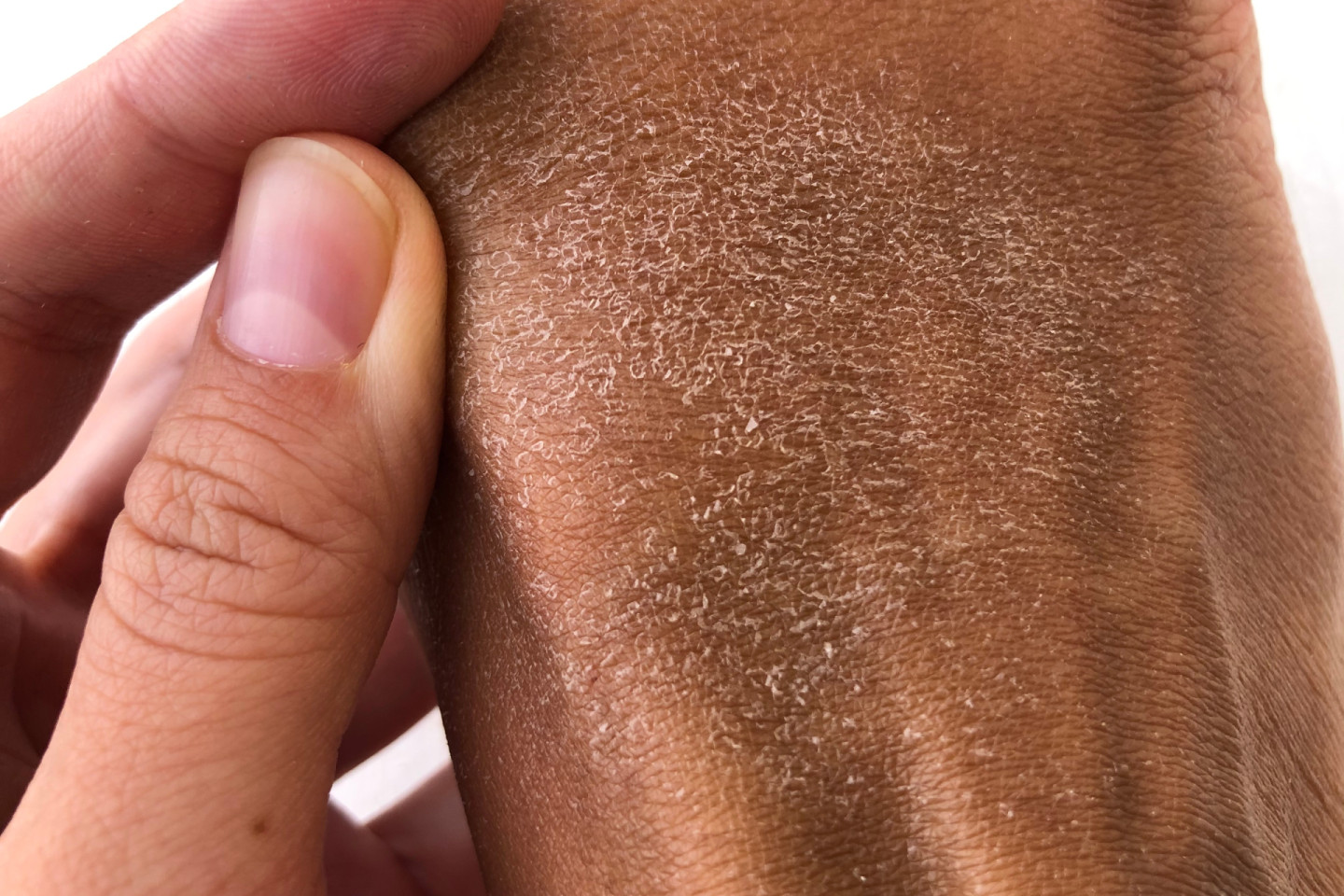
Ихтиоз — не одно, а группа наследственных заболеваний кожи. Он характеризуется сухой, шелушащейся кожей с обилием чешуек и трещин разного диаметра и качества. Кожа при этом может быть утолщенной или, наоборот, очень тонкой. Из-за того, что сухие слоящиеся чешуйки кожи напоминают рыбью чешую, больных ихтиозом называют рыбками — приставка «ихти» происходит от греческого слова «рыба».
Большинство форм ихтиоза проявляются при рождении. Но есть и такие, которые становятся заметны в течение первого года жизни.
Тяжесть симптомов ихтиоза может сильно варьироваться в зависимости от формы и ее внекожных проявлений. При некоторых формах к основным симптомам добавляются эритродермия — генерализованное диффузное воспаление кожи — и появление пузырей.
При этом для всех форм ихтиоза характерна проницаемость, то есть уязвимость барьера кожи. Поэтому присоединение инфекции (бактериальной, микологической, вирусной) плюс возникновение аллергиии — одно из самых частых осложнений при ихтиозе. Сухая кожа служит магнитом для любого рода агентов, будь то бактерии, грибы, вирусы или аллергены.
Почему и как возникает ихтиоз
В основе всех форм ихтиоза лежит патологический процесс, который медики называют нарушением процессов ороговения, или кератинизации. Это образование на поверхности рогового вещества, происходящее благодаря кератиноцитам — основным клеткам эпидермиса. В процессе деления и развития эти клетки вырабатывают специальные компоненты — белки (кератин, филаггрин и другие), призванных защищать кожу от любых видов воздействия. Они играют роль кирпичей для формирования кожи, а роль цемента выполняет межклеточное вещество, содержащее особые липиды.
Главная причина ихтиоза — генетическая поломка, обусловленная определенным типом наследования. У этого заболевания не может быть ни эндокринной, ни инфекционной причины. Ихтиоз не возникает из-за сниженного иммунитета. В 100% случаев ихтиоз возникает из-за мутации в генах.
Как наследуется ихтиоз
Есть несколько видов наследования ихтиоза. Генетическая мутация может передаваться от родителя к ребенку. Такой типа наследования называется доминантным. Однако в некоторых случаях ни у одного из родителей нет проявлений ихтиоза, но они при этом все равно выступают носителями дефектного гена и передают его ребенку. Такой тип наследования называется рецессивным.
В некоторых очень редких случаях генетическая мутация происходит спонтанно — этот тип наследования называется de nova.
Также есть один особый тип наследования — Х-сцепленный. В этом случае мать выступает носителем дефектного гена и может его передавать своим дочерям и сыновьям. При этом девочка будет здорова, но станет носителем мутации, а у мальчика проявится полная картина ихтиоза.
© Shutterstock
Какие виды ихтиоза бывают
Согласно последней классификации 2009 года, ихтиоз делится на две большие группы:
- Несиндромальный ихтиоз
- Синдромальный ихтиоз
В свою очередь две эти группы делятся на следующие подгруппы:
- Несиндромальный ихтиоз
- Вульгарный ихтиоз
- Х-сцепленный ихтиоз
- Ламеллярный ихтиоз
- Эпидермолитический ихтиоз
- Ихтиозиформная эритродермия
- Ихтиоз «Арлекин»
У каждой из форм ихтиоза существуют еще так называемые малые подтипы, которые отличаются между собой качеством и количеством чешуек, выраженностью эритродермии и количеством пузырей.
- Синдромальный ихтиоз
- Синдром Нетертона
- Рефсум синдром
- Синдром Конради — Хюнермана
- Синдром Шагрена — Ларссона
- KID-синдром и другие
Каковы главные различия между двумя большими группами ихтиоза? При несиндромальном ихтиозе главной точкой приложения заболевания становится кожа, на ней происходят все изменения. При синдромальном ихтиозе поражается определенная система — нервная, сердечно-сосудистая или опорно-двигательная, — а кожа выступает дополнительным маркером заболевания.
Существует мнение, что бывает приобретенный и врожденный ихтиоз. Так говорить некорректно, ведь ихтиоз — врожденное заболевание, которое обусловлено определенной генетической поломкой — своей у каждой формы и подтипа. Деление на приобретенный и врожденный развилось благодаря легким формам ихтиоза — вульгарному и х-сцепленному, — клиническая картина которых не всегда очевидна сразу после рождения, а если видна, то врачи списывают это на сухость кожи или на диету роженицы. Классическая картина этих двух форм ихтиоза проявляется на первых двух годах жизни — поэтому и появилось такое деление. Но оно, повторюсь, неверно, и симпозиум специалистов по ихтиозу во Франции в 2009 году разрешил эту дилемму путем деления всего ихтиоза на две большие группы — несиндромальный и синдромальный [1].
Как проявляются разные формы ихтиоза
Рассмотрим формы ихтиоза, о которых говорят чаще.
Вульгарный ихтиоз
Ихтиоз обыкновенный, или вульгарный считается наиболее распространенной формой этого заболевания. Большинство разновидностей ихтиоза поражают только одного человека из нескольких тысяч или даже десятков тысяч.
Ихтиоз вульгарный, иногда называемый обычным ихтиозом («вульгарный» по латыни значит «распространенный»), — исключение. Он появляется примерно у одного из 250-300 человек. Эта форма ихтиоза часто остается недиагностированной, потому что люди, у которых она есть, думают, что у них просто сухая кожа, и не обращаются за лечением.
Каковы признаки и симптомы вульгарного ихтиоза?
При вульгарном ихтиозе клетки кожи вырабатываются и делятся с обычной скоростью, но при этом не отделяются нормально от поверхности рогового слоя (внешнего слоя эпидермиса) и не отшелушиваются так быстро, как должны. В результате на поверхности кожи накапливается чешуйки. Обычно они мелкие и белые и наиболее выражены на ногах и плечах. Если поражено лицо, шелушение обычно ограничивается лбом, бровями и щеками и называется «уль-эритема». Кожа на ладонях и подошвах ног утолщена и может иметь выраженный кожный рисунок — гиперлинеарность.
При рождении кожа у детей с вульгарным ихтиозом часто кажется нормальной, однако через год, к первому дню рождения, кожные аномалии начинают проявляться.
Ихтиоз вульгарный иногда улучшается в определенных климатических условиях или в течение лета, а также с возрастом.
Какова причина вульгарного ихтиоза?
До недавнего времени считалось, что вульгарный ихтиоз вызывается аутосомно-доминантным типом наследования. То есть если человек унаследовал «ген вульгарного ихтиоза», этот ген затмевал «ген нормальной кожи», и у человека проявлялось заболевание. Однако исследования показали, что это расстройство относится к полудоминантным.
У людей с вульгарным ихтиозом белок профилаггрин, который составляет большую часть гранул в зернистом слое эпидермиса, уменьшен или вообще отсутствует в коже. У тяжелобольных людей мутации присутствуют в обеих копиях гена профиллагрина, в то время как у людей только с одной копией мутировавшего гена проявления на коже обычно очень легкие.
Как лечить вульгарный ихтиоз?
Вульгарный ихтиоз лечат местно увлажняющими средствами, содержащими мочевину или глицерин. Могут помочь лосьоны, содержащие альфа-гидроксикислоты. Часто вульгарный ихтиоз может сочетаться с атопическим дерматитом, и тогда уход нужно подбирать в зависимости от тяжести дерматита.

© Shutterstock
Х-сцепленный ихтиоз
Х-сцепленный ихтиоз встречается реже, чем другие типы ихтиоза — примерно у одного из 6 тыс. человек, и только у мужчин. Заболевание может варьироваться от легкой до тяжелой степени.
Каковы признаки и симптомы?
При данном ихтиозе клетки кожи вырабатываются с обычной скоростью, но при этом не отшелушиваются с поверхности рогового слоя эпидермиса так быстро, как должны. В результате на поверхности кожи скапливается большое количество темных чешуек. Как правило, лицо, кожа головы, ладони рук и подошвы ног от чешуек свободны, в то время как задняя часть шеи, локтевые и подколенные сгибы и область подмышечных впадин почти всегда поражены. Х-связанный ихтиоз часто улучшается летом.
Какие причины данного типа ихтиоза?
Генетический дефект при данном типе ихтиоза приводит к дефициту фермента стероидной сульфатазы. Генетическое тестирование может выявить аномалию во время беременности с помощью амниоцентеза. Кроме того, об Х-связанном ихтиозе у плода может свидетельствовать снижение уровня эстрадиола в сыворотке крови или моче матери и уровня гормона дегидроэпиандростерона. Дефицит фермента сульфатазы в плаценте может привести к неспособности родов начаться или прогрессировать.
Х-сцепленный ихтиоз переносится на Х-половой хромосоме. Женщины не страдают болезнью, но могут переносить ее и передавать своим сыновьям. У мужчин с ихтиозом, связанным с Х, будут здоровые сыновья — они получают свою Х-хромосому от матери, — но все их дочери будут носителями.
Как лечить X-связанный ихтиоз?
Х-связанный ихтиоз относительно хорошо реагирует на местное лечение альфа-гидроксикислотами, которые ускоряют отшелушивание рогового слоя. Также рекомендованы жирные кислоты, входящие в состав смягчающих средств. Альфа-гидроксикислоты не рекомендуется использовать до 2-х лет. Они должны использоваться осторожно или в сочетании с другим мягким смягчающим средством. В тяжелых случаях требуется применение пероральных синтетических ретиноидов.
«Коллодийный плод»
Данную форму ихтиоза еще очень часто называли раньше, а некоторые врачи продолжают и сейчас называть пластинчатым ихтиозом, коллодийным ребенком или плодом, но классический «коллодийный ребенок» встречается только при ламеллярном ихтиозе.
Главная особенность этого состояния — наличие у ребенка при рождении особой целофаноподобной пленки, коллодийной или коллодиевой. А «коллодионный ребенок» — это описательный термин для младенца, который рождается в плотной блестящей мембране, напоминающей пластиковую пленку.
Каковы признаки и симптомы?
Коллодиевая мембрана трескается и отслаивается в течение нескольких недель после рождения. Из-за этой мембраны кожа очень плотно натянута и в определенных местах может даже изменять конфигурацию органов — происходит выворот наружу век и губ, что может вызвать трудности с кормлением грудью. После того как мембрана полностью отторглась, у ребенка может проявиться один из двух типов ихтиоза, ламеллярный или ихтиозиформная эритродермия. Форма ихтиоза зависит от степени выраженности эритродермии — если после отторжения пленки кожа нежно-розовая — это вариант ламеллярного; если кожа ярко-красная — ихтиозиформная эритродермия.
Однако мембрана может также присутствовать при синдроме Нетертона и других очень редких формах ихтиоза и всегда — при ихтиозе «Арлекин». У небольшого процента младенцев происходит быстрое разрешение мембраны, а другие поражения кожи никогда не проявляются. Это явление называется самовосстанавливающийся коллодий.
Дети с ламеллярным ихтиозом и ихтиозиформной эритродермией подвержены высокому риску некоторых осложнений. Растрескивание и отслаивание мембраны увеличивает риск заражения микроорганизмами. Эти дети также подвержены риску потери жидкости, обезвоживания, электролитного дисбаланса, нестабильности температуры тела и пневмонии.
Как диагностируется «коллодийный плод»?
В настоящее время не существует диагностического теста. Заболевание, как правило, определяется уже при рождении по наличию защитной мембраны.
Как лечить коллодийный плод?
Младенцы должны быть помещены в кювез — специальную закрытую кроватку — с высокой влажностью и тщательно контролироваться на предмет осложнений. Высокая влажность окружающей среды способствует постепенному отслаиванию мембраны. От пяти до семи раз в сутки используются эмоленты, увлажняющие крема и спреи с декспантенолом. Внутрь принимаются витамин A и D. Прием гормональных препаратов в виде таблеток не показан.

© Shutterstock
Эпидермолитический ихтиоз
Эпидермолитический ихтиоз встречается редко — примерно у одного из 300 тыс. детей. Раньше эту форму называли буллезная эритродермия Брока.
Каковы признаки и симптомы?
Данная форма ихтиоза проявляется уже при рождении и характеризуется сочетаемостью очагов шелушения, сухости и наличием на коже, особенно в складках кожи и над суставами, пузырей. Кожа может быть хрупкой и легко покрывается пузырями после травмы. Со временем наблюдается постепенное уменьшение пузырей, а вот выраженность шелушения и утолщения кожи — очагов гиперкератоза — растет. Кожные инфекции с часто встречающимися бактериями (стафилококк и стрептококк) могут быть хронической проблемой. Зубы, волосы и ногти у пациентов не страдают, но поражение кожи головы может быть серьезным, что приводит к выпадению волос.
Лечение эпидермолитического ихтиоза — сложная задача. Больному необходимо не только увлажнять кожу, но и оберегать ее от травм и раздражений. В лечении данной формы ихтиоза комбинируют наружные препараты и специальный атравматический перевязочный материал — губки, сетки, бинты, салфетки.
Диагностика ихтиоза
Чтобы определить тип ихтиоза, врачи рекомендуют генетическое тестирование. Другие причины пройти генетический тест: желание иметь здоровых детей, необходимость выявить характер наследования или нетипичная клиническая картина болезни.
Результаты генетических тестов, даже когда они идентифицируют конкретную мутацию, редко могут показать, насколько легким или тяжелым будет состояние конкретного человека. Результат генетического теста также может быть отрицательным, что означает, что мутация не выявлена. Это может помочь врачу исключить определенные диагнозы, хотя окончательную ясность при этом не вносит.
Иногда тестирование показывает «неубедительные» результаты, что свидетельствует об ограниченности наших знаний и методов проведения теста. Однако в будущем такое тестирование определенно будет точным — наука развивается быстро, постоянно делаются новые открытия — поэтому повод для оптимизма есть.
Особенности пациентов с ихтиозом
Существует миф, что пациенты с ихтиозом не потеют. Это совсем не так, но в этом плане у таких больных есть свои особенности.
В норме выводные протоки потовых желез берут свое начало в дерме и выходят на поверхность кожи через эпидермис. При ихтиозе анатомических нарушений нет, однако есть нарушения функциональные.
За счет того, что кожа при ихтиозе видоизменена (она слишком плотная или тонкая) или если наблюдаются признаки эритродермии, пот не достигает этих выводных протоков в полном объеме и не может полноценно выделяться. На коже ребенка с ихтиозом это проявляется выраженным покраснением или чрезмерным шелушением. Именно поэтому нормальная температура тела при ихтиозе 37,3–37,5 градусов.
Питание пациентов с ихтиозом
Пациентам с ихтиозом необходимо сбалансированное питание и прием макро- и микронутриентов, таких как белок, витамины A и D и другие.
Лечение ихтиоза
На сегодняшний день от ихтиоза нет волшебной таблетки или крема. Ведутся исследования по разработке наружных средств, которые решали бы проблемы каждой конкретной формы ихтиоза.
Главная задача врача — подбор и комбинация разных наружных препаратов — увлажняющих, смягчающих, отшелушивающих. Все наружные препараты вне зависимости от формы ихтиоза необходимо наносить часто, до пяти раз в сутки. Также нужно соблюдать гигиену и принимать ванну вечером и душ днем — это поможет уменьшить количество эпизодов вторичной инфекции, а также охладит кожу и очистит ее от чрезмерных чешуек.
Ихтиоз — мультидисциплинарное заболевание, поэтому оно требует такого же подхода и особенной команды врачей и социальных помощников.
В России существует благотворительный фонд помощи детям и взрослым с различными формами ихтиоза — «Дети-бабочки». На сайте подробно рассказано про каждую форму ихтиоза и про особенности ухода за такой кожей. Там также есть вся контактная информация и подробная инструкция о том, как попасть в фонд. Медицинская команда фонда внимательно относится к каждому подопечному и оказывает самую современную помощь. В результате все состоящие в фонде дети и взрослые с этим диагнозом знают: счастливая и полноценная жизнь вне зависимости от формы ихтиоза и возраста реальна.
Источник https://kdl.ru/patient/blog/virus-koksaki-kto-e-to-i-naskoliko-opasno
Источник https://yusupovs.com/articles/terapia/bolezn-layma-simptomy-i-lechenie-foto/
Источник https://style.rbc.ru/health/608ab4419a79476195565877