Кардиопатия у взрослых — что это такое?
Кардиопатия – заболевание миокарда, при котором патологические процессы разрушают кардиомиоциты, в результате чего происходит их замена на соединительную ткань. Постепенно могут поражаться и пути проводимости импульсов, что приводит к сбою сердечного ритма.
Причины появления кардиопатии сердца различны: наследственность, инфекции, гормональные нарушения, влияние алкоголя и других токсичных веществ. От этиологии заболевания будет зависеть дальнейшая тактика лечения.
Симптомы кардиопатии: как заподозрить патологию и какие первые признаки?

Часто пациенты не сразу замечают симптомы болезни, списывая их на утомляемость, стрессы, нерациональное питание. К сожалению, многие обращаются к доктору, когда уже появились осложнения.
Несмотря на большое количество разновидностей болезни, симптоматика будет практически одинаковая. Основными жалобами при любой кардиопатии являются:
- боль или тяжесть в области сердца;
- выраженная слабость, головокружение;
- нехватка воздуха или одышка при умеренных физических нагрузках;
- отеки на нижних конечностях;
- цианоз;
- нарушения сна, предобморочные состояния;
- видимое увеличение грудной клетки.
Кардиопатия с нарушениями ритма
При кардиопатии изменяется организация мышечной ткани левого желудочка и нарушается передача импульса. Нарушения ритма появляется у 85% пациентов, независимо от вида болезни. Различают предсердную и желудочковую формы аритмии, которые имеют приступообразный характер. Во время приступа кроме основных симптомов кардиопатии возможны ощущения сердцебиения, повышенная утомляемость, холодный пот, чувство страха.
Опасность аритмий заключается в образовании тромбов и вероятности появления осложнений: инсульт, инфаркты внутренних органов, тромбэмболия легочной артерии.
Важно вовремя заподозрить нарушения в работе сердца и обратиться к доктору. Кроме профилактических ежегодных осмотров у терапевта, нужно не заниматься самолечением при появлении вышеперечисленных симптомов, особенно если присутствуют факторы риска (вирусная инфекция, эндокринологические, иммунные заболевания, патология соединительной ткани, токсическое воздействие).
Какие виды болезни существуют?
Миокардиопатия может быть первичной или вторичной. Первый вариант – идиопатический, с неуточненной причиной возникновения. В следствие других заболеваний возможно появление вторичной формы. Также для классификации используют разделение болезни по механизму поражения сердца. Выделяют следующие формы:
- Дилатационная. Характеризуется увеличением, расширением объемов камер сердца, при этом толщина стенок миокарда не изменяется. Возникает систолическая дисфункция, застой крови и сердечная недостаточность. Для обеспечения организма кислородом сердце сокращается чаще, могут появляться экстрасистолии, аритмии.
- Гипертрофическая форма возникает из-за утолщения стенок левого желудочка, они становятся плотными и жесткими, не способны растягиваться для получения и выброса нужного объёма крови. Из-за несоответствия между потребностью организма в кислороде и возможностью сердца ее обеспечить ускоряется ритм, может появляться стенокардия даже при нормальном состоянии коронарных артерий.
- Рестриктивная кардиопатия из-за нарушенного растяжения эндокарда приводит к нехватке кровенаполнения и хронической сердечной недостаточности. Заболевание быстро прогрессирует и появляются тяжелые осложнения: нарушение работы и увеличение печени, асцит, аритмии с частыми потерями сознания.
- Аритмогенная правожелудочковая кардиопатия – редкое, наследственное заболевания. Встречается у молодых, активных людей. Проявляется в виде частых желудочковых аритмий, причиной летального исхода выступает замена кардиомиоцитов на жировую или соединительную ткань.

Заболевание имеет специфические формы:
- ишемическая – связанная с недостаточным кровоснабжением миокарда, периодически сопровождается болью в сердце, может спровоцировать тяжелый крупноочаговый инфаркт;
- алкогольная – этанол токсично влияет на миокард, кардиомиоциты погибают, вызывая неравномерную гипертрофию мышцы;
- дисметаболическая – вызывается нарушением обмена веществ, недостаточным количеством микроэлементов, авитаминозом;
- дисгормональная – связанная с эндокринными нарушениями, например, в подростковом возрасте или после лечения гормонами. Одна из разновидностей – климактерическая у женщин;
- диспластическая – нарушение целостности тканей миокарда с их заменой на соединительную ткань;
- инфекционно-токсическая – воспалительная форма (миокардит), причиной которой являются бактерия, вирус или грибы;
- тонзиллогенная – чаще у молодых людей на фоне хронического тонзиллита;
- постгипоксическая – возникает под влиянием ишемической болезни;
- смешанная.
Каким образом бороться с проявлениями патологии?
Лечением кардиопатии занимается кардиолог. Для постановки диагноза выполняются электрокардиография, эхокардиография, анализ крови, магниторезонансная или компьютерная томографии, исследования уровня гормонов.

- медикаментозное. Применяют препараты для снижения давления, устранения аритмии и тахикардии, уменьшения нагрузки на сердце, замедления прогрессирования сердечной недостаточности. Используются бета-блокаторы, ингибиторы АПФ, блокаторы кальциевых каналов, диуретики, антиагреганты, сердечные гликозиды;
- хирургическое – замена клапана при пороках, имплантация кардиовертера-дефибриллятора, трансплантация сердца;
- модификация способа жизни при отсутствии специфической терапии.
Особенности лечения у взрослых
Выбор тактики лечения зависит от вида и причин возникновения. При вторичной кардиопатии устраняют предшествующее заболевание, например, назначают антибиотики при постинфекционном варианте, корректируют гормональный дисбаланс, улучшают метаболические процессы. При первичной форме терапия направленна на компенсацию сердечной недостаточности, устранение осложнений, восстановление функций миокарда. Проводится диетотерапия, регуляция физических нагрузок.
Прогноз обычно неблагоприятный: сердечная недостаточность прогрессирует, появляются тяжелые, мучительные осложнения. Средняя пятилетняя выживаемость составляет 30%.
Коррекция состояния у детей и подростков
Кардиопатия у детей может быть врожденная (пороки) или приобретенная (вторичная и функциональная). Новорожденным тоже иногда ставят этот диагноз, заболевание появляется из-за перенесенной гипоксии.
Лечение у детей и подростков довольно эффективное. Может быть назначена медикаментозная терапия для предотвращения осложнений, при серьезных врожденных пороках необходимо хирургическое вмешательство.
Функциональная кардиопатия, что характеризуется появлением жалоб во время физических нагрузок, специфических средств лечения не требует. Может применяться физиотерапия, санаторно-курортное лечение, оптимизация распорядка дня.
Выводы
Кардиопатия у взрослых — тяжелое заболевание, которое сложно заметить на ранних стадиях. Часто пациенты приходят к доктору уже с явлениями осложнений, требующих хирургического лечения. Пациентам стоит быть внимательней к своему здоровью, периодически обследоваться даже без явных жалоб, не заниматься самолечением, вовремя обращаться к доктору.
Для подготовки материала использовались следующие источники информации.
Дилатационная кардиомиопатия (I42.0)
Дилатационная кардиомиопатия Кардиомиопатии (син. кардиопатия) — заболевания миокарда, при которых сердечная мышца структурно и функционально изменена в отсутствие патологии коронарных артерий, артериальной гипертензии и поражения клапанного аппарата
* (ДКМП) — это синдром, характеризующийся расширением полостей сердца и систолической дисфункцией левого или обоих желудочков.
По данным рабочей группы экспертов ВОЗ и Международного общества кардиологов, диагноз идиопатической ДКМП можно установить лишь после исключения специфических кардиомиопатий. На основании только клинического обследования нельзя исключить существование таких специфических кардиомиопатий, как воспалительная, ишемическая или алкогольная, а также кардиомиопатий, ассоциированных с метаболическими нарушениями.
* О пределение ВОЗ/МОФК, 1995
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
+7 938 489 4483 / +7 707 707 0716 / + 375 29 602 2356 / office@medelement.com
Мне интересно! Свяжитесь со мной
Классификация
Согласно классификации ВОЗ/МОФК (1995), по происхождению выделяют 5 форм дилатационной кардиомиопатии:
— идиопатическая;
— семейно-генетическая;
— иммуновирусная;
— алкогольно-токсическая;
— связанная с распознанным сердечно-сосудистым заболеванием, при котором степень нарушения функции миокарда не соответствует его гемодинамической перегрузке или выраженности ишемического поражения.
Некоторые специалисты (например, Горбаченков А.А., Поздняков Ю.М., 2000) обозначают дилатационные кардиомиопатии термином «дилатационные болезни сердца». Эти же авторы выделяют следующие этиологические группы (формы) дилатационной кардиомиопатии:
— ишемическая;
— гипертензивная;
— клапанная;
— дисметаболическая (при сахарном диабете, тиреотоксикозе, гипотиреозе, гемохроматозе);
— алиментарно-токсическая (алкогольная, при болезни бери-бери — дефиците витамина В);
— иммуновирусная;
— семейно-генетическая;
— при системных заболеваниях;
— тахиаритмическая;
— перипартальная;
— идиопатическая.
Этиология и патогенез
В течение длительного времени причины развития идиопатической (спорадической) формы дилатационной кардиомиопатии (ДКМП) оставались неизвестными. В настоящее время считается, что как минимум в 30-40% случаев заболевание наследуется. Важными факторами патогенеза также являются — плохое питание (недоедание), дефицит тиамина и белка в организме, а также действие на миокард антрациклиновых производных (например, доксорубицина).
Предполагается, что основная масса вторичных форм ДКМП (алкогольная, гипертензивная или ишемическая ДКМП) развивается, когда на фоне генетической предрасположенности к заболеванию, повышается гемодинамическая нагрузка на сердечно-сосудистую систему (например, во время беременности) или возникают факторы, которые оказывают прямое повреждающее действие на миокард (например, этиловый спирт).
При отсутствии семейного анамнеза, ДКМП может возникать вследствие перенесенного острого миокардита. При аутоиммунной модели развития ДКМП основное значение в поражении миокарда придают иммунной системе. При использовании полимеразной цепной реакции (ПЦР) у части пациентов обнаруживается присутствие вирусов Коксаки В, вируса гепатита С, герпеса, цитомегаловируса.
В основе формирования ДКМП лежит первичное повреждение и гибель кардиомиоцитов, в результате чего наблюдаются следующие гемодинамические последствия:
— прогрессирующее снижение сократительной способности;
— выраженная дилатация полостей сердца;
— развитие компенсаторной гипертрофии миокарда и увеличение массы сердца (без утолщения стенок желудочков);
— в тяжелых случаях — возникновение относительной недостаточности митрального и трикуспидального клапанов;
— застой крови в малом и большом кругах кровообращения;
— относительная коронарная недостаточность и развитие ишемии миокарда;
— появление очагового и диффузного фиброза в миокарде;
— периферическая вазоконстрикция.
Вследствие чрезмерной активации нейрогуморальных систем (симпатоадреналовая система, ренин-ангиотензин-альдостероновая система, эндотелиальные факторы и др.) развиваются ремоделирование сердца и различные гемодинамические нарушения.
Эпидемиология
Дилатационная кардиомиопатия составляет 60% всех кардиомиопатий и до 9% всех случаев сердечной недостаточности. Встречается в большинстве стран мира. Вследствие высокой летальности ДКМП является основным показанием к трансплантации сердца.
Клиническая картина
Cимптомы, течение
Клиническое течение дилатационной кардиомиопатии (ДКМП) отличается значительной вариабельностью, а симптомы заболевания не являются специфичными.
Жалобы чаще всего связаны с проявлениями застойной бивентрикулярной сердечной недостаточности:
— одышка — в 99,1% случаев, одышка в покое — 37,9%;
— общая слабость, быстрая утомляемость — 85,7%;
— учащенное сердцебиение — 83,9%;
— периферические отеки — 81,7%;
— тяжесть в правом подреберье и эпигастрии — 71,0%;
— боль в области сердца — 64,3%; боль носит характер неинтенсивной и непродолжительной кардиалгии Кардиалгия — боль, локализуемая больным в области проекции сердца на переднюю грудную стенку
, которая, по-видимому, связана с растяжением перикарда Перикард (сердечная сорочка)- тканевая оболочка, окружающая сердце, аорту, легочный ствол, устья полых и легочных вен
в результате дилатации Дилатация — стойкое диффузное расширение просвета какого-либо полого органа.
полостей сердца, и не требует специальной терапии;
— ангинозная боль — отмечается только в 4,5% случаев, связана с несоответствием между возросшей потребностью дилатированного левого желудочка в кислороде и ограниченным расширительным резервом венечных артерий сердца.
Наиболее важная клиническая особенность ДКМП — быстрое и неуклонное прогрессирование заболевания и признаков декомпенсации, а также рефрактерность Рефрактерность (от фр. refractaire — невосприимчивый) — преходящее состояние пониженной возбудимости нервной или мышечной ткани, возникающее после их возбуждения
к традиционному лечению хронической сердечной недостаточности (ХСН).
Основные клинические проявления ДКМП:
1. Систолическая ХСН (левожелудочковая или бивентрикулярная) с признаками застоя в малом и большом круге кровообращения.
2. Частое возникновение нарушений ритма и проводимости (желудочковые аритмии, фибрилляции предсердий Фибрилляция предсердий (син. мерцание предсердий) — аритмия сердца, характеризующаяся полной асинхронностью сокращений миофибрилл предсердий, проявляющейся прекращением их насосной функции
, АВ-блокады Атриовентрикулярная блокада (АВ-блокада) — разновидность блокады сердца, обозначающая нарушение проведения электрического импульса из предсердий в желудочки (атриовентрикулярная проводимость), нередко приводящее к нарушению ритма сердца и гемодинамики
, блокады ножек пучка Гиса).
3. Тромбоэмболические осложнения в виде ТЭЛА ТЭЛА — тромбоэмболия легочной артерии (закупорка легочной артерии или ее ветвей тромбами, которые образуются чаще в крупных венах нижних конечностей или таза)
и эмболий в большом круге кровообращения. Развиваются у 20% больных, наиболее часто возникают на фоне фибрилляции предсердий Фибрилляция предсердий (син. мерцание предсердий) — аритмия сердца, характеризующаяся полной асинхронностью сокращений миофибрилл предсердий, проявляющейся прекращением их насосной функции
.
Согласно имеющимся данным, тромбоэмболии прижизненно диагностируются в 10-44% случаев ДКМП. Частота выявления ДКМП при аутопсии достигает 80%, что обуславливается бессимптомным течением многих тромбоэмболических эпизодов или маскировкой данных эпизодов признаками застойной сердечной недостаточности.
Источниками тромбоэмболов служат пристеночные тромбы Тромб пристеночный — тромб, прикрепленный к стенке сосуда или эндокарду и неполностью закрывающий просвет сосуда или полости сердца
в дилатированных полостях сердца, которые диагностируются прижизненно с помощью ЭхоКГ у 30-45% таких больных и посмертно — в 60-75% случаев.
При аускультации выявляют ослабление 1 тона на верхушке. В случае развития легочной гипертензии Легочная гипертензия — повышенное давление крови в сосудах малого круга кровообращения
определяется акцент и расщепление 2 тона. На верхушке зачастую выслушивается протодиастолический ритм галопа, что связано с выраженной объемной перегрузкой желудочков.
Диагностика
Диагностические критерии идиопатической дилатационной кардиомиопатии (Mestroni u соавт.,1999)
Большие диагностические критерии:
1. Дилатация сердца.
2. Фракция выброса менее 45% и/или фракционное укорочение переднезаднего размера левого желудочка < 25%.
Малые диагностические критерии:
1. Необъяснимые суправентрикулярные (фибрилляция предсердий или другие устойчивые аритмии) или желудочковые аритмии в возрасте до 50 лет.
2. Расширение левого желудочка (конечный диастолический размер левого желудочка более 117% от рассчитанной нормы с учетом возраста и поверхности тела).
3. Необъяснимые нарушения проводимости: атриовентрикулярная блокада 2-3 степени, полная блокада левой ножки пучка Гиса, синоатриальная блокада.
4. Необъяснимая внезапная смерть или инсульт в возрасте до 50 лет.
Электрокардиография. Изменения на ЭКГ при ДКМП достаточно неспецифичны. По данным холтеровского мониторирования, различные нарушения сердечного ритма и проводимости, отмечаются почти в 100% случаев ДКМП. Наиболее часто регистрируются желудочковые аритмии. Мерцательная аритмия Мерцательная аритмия — аритмия, характеризующаяся фибрилляцией (быстрым сокращением) предсердий с полной нерегулярностью интервалов между сердечными сокращениями и силы сокращений желудочков сердца
среди больных ДКМП встречается в среднем только в 24-35%.
Прогностически неблагоприятным признаком является возникновение фибрилляции предсердий, поскольку данное состояние ассоциировано с повышением летальности и прогрессированием сердечной недостаточности при любых типах кардиомиопатии.
Из нарушений проводимости для ДКМП наиболее характерны полная блокада левой ножки пучка Гиса или ее передне-верхней ветви.
2D-ЭхоКГ с допплерографическим анализом — важнейший метод диагностики ДКМП. Основными признаками являются значительная дилатация левого желудочка при нормальной или уменьшенной толщине его стенок и снижение фракции выброса ниже 30-20%. На основании этого показателя кардиомиопатии классифицируют по степени тяжести на тяжелую (ФВ ЛЖ ≤30%), умеренную (ФВ ЛЖ 30-45%) и нетяжелую (ФВ ЛЖ ≥45%). Часто отмечается расширение других камер сердца, а также тотальная гипокинезия Гипокинезия — 1. Ограничение количества и объема движений, обусловленное образом жизни, особенностями профессиональной деятельности, постельным режимом в период заболевания и сопровождающееся в ряде случаев гиподинамией; 2. син. Гипокинез — нарушение движений, проявляющееся ограничением их объема и скорости
стенок левого желудочка. Нередко визуализируются пристеночные внутрисердечные тромбы.
Рентгенологическое исследование. Признаки:
— увеличение размеров сердца за счет его левых отделов или чаще — тотальное, степень которого варьирует от относительно небольшой до резко выраженной по типу cor bovinum;
— тень сердца приобретает шаровидную форму; при значительном увеличении левого предсердия его конфигурация может приближаться к митральной;
— наряду с его дилатацией левого желудочка, как правило, отмечаются также признаки его гипертрофии;
— преобладание явлений венозного застоя со стороны сосудов малого круга кровообращения, более редко — признаки легочной артериальной гипертензии.
МРТ сердца — новый стандарт оценки объемов желудочков, фракции выброса, массы миокарда и региональной сократимости. При использовании парамагнетика обнаруживаются нарушения регионального сокращения миокарда и области нежизнеспособного миокарда, для которых характерно позднее заполнение контрастным веществом. Данный метод имеет более высокую чувствительность по сравнению со сцинтиграфией с таллием.
Коронарография Коронарография — рентгенологическое исследование венечных артерий сердца после заполнения их контрастным веществом, например через катетер, проведенный в восходящую аорту
— позволяет исключить атеросклеротический процесс в венечных артериях и является необходимой диагностической процедурой при постановке диагноза ДКМП.
При проведении коронарографии можно получить важную дополнительную информацию о состоянии сердечного выброса, напряжении стенок миокарда, а также о характеристиках легочных артерий (расширение, растяжимость и давление). Такие параметры, как давление заклинивания или величина легочного сосудистого сопротивления могут применяться для стратификации риска.
Катетеризация камер сердца является диагностической процедурой, однако она не выполняется, если больной уже получает лечение по поводу ДКМП.
Эндомиокардиальная биопсия. Гистологическая картина полученных образцов неспецифична: выявляются гипертрофия кардиомиоцитов Кардиомиоциты — мышечные клетки сердца
, увеличение размеров ядер и интерстициальный фиброз Фиброз — разрастание волокнистой соединительной ткани, происходящее, например, в исходе воспаления.
.
Лабораторная диагностика
Общеклиническое и биохимическое исследование крови не выявляют характерных для ДКМП патологических изменений.
Определение нейрогормонов
Общепризнанным маркером, который позволяет определить дальнейшую тактику лечения больного, в настоящее время считают мозговой натрийуретический пептид, выделяющийся в ответ на растяжение кардиомиоцита. Повышение его концентрации в плазме крови в 2 раза по сравнению с нормой является предиктором неблагоприятного прогноза у пациентов с хронической сердечной недостаточностью.
Концентрация интерлейкина-6 в крови — другой предиктор высокой сердечно-сосудистой летальности при стабильной тяжелой хронической сердечной недостаточности, коррелирующий с тяжестью клинических симптомов заболевания.
Также предиктором сердечно-сосудистой заболеваемости и смертности считается содержание норадреналина в плазме крови.
Дифференциальный диагноз
Дифференциальная диагностика идиопатической дилатационной кардиомиопатии (ДКМП) проводится со следующими заболеваниями:
— ишемическая кардиомиопатия;
— тяжелый миокардит ( в том числе — миокардит Фидлера);
— поражение миокарда при диффузных заболеваниях соединительной ткани (в основном — при системной склеродермии и системной красной волчанке);
— ревматические митральные пороки сердца;
— неревматическая митральная недостаточность;
— стеноз устья аорты.
Клинические проявления ДКМП также имеют определенные сходства с такими более редкими патологиями, как экссудативный перикардит, поражение сердца при амилоидозе, гемохроматозе и саркоидозе, некоторые другие кардиомиопатии.
1. Ишемическая болезнь сердца (ИБС)
Наиболее часто ДКМП дифференцируется с ИБС, в особенности у лиц мужского пола в возрасте 40-50 лет.
Основные отличия ДКМП и ИБС:
1.1 При ДКМП болевой синдром носит характер кардиалгий:
— чаще ноющие боли;
— боли локализуются преимущественно в левой половине грудной клетки, не иррадиируют;
— боли не всегда купируются нитроглицерином;
— болевой синдром появляется на фоне уже развившейся декомпенсации и кардиомегалии .
При стенокардии боли имеют приступообразный характер, связаны с физической нагрузкой, локализуются за грудиной и имеют типичную иррадиацию, купируются нитратами.
При инфаркте миокарда выраженный болевой синдром предшествует развитию сердечной недостаточности.
1.2 При ДКМП наблюдается расширение всех границ сердца, что подтверждается перкуссией, рентгенологическими исследованиями, ЭКГ, ЭхоКГ.
При ИБС на поздних стадиях развития, отмечается преимущественное расширение левой границы относительной сердечной тупости.
1.3 При ИБС ЭКГ выявляет признаки хронической коронарной недостаточности или рубцовых изменений, которые свидетельствуют о перенесенном инфаркте миокарда.
При ДКМП наблюдаются ЭКГ-признаки гипертрофии и перегрузки отделов сердца.
В некоторых случаях при кардиомиопатии регистрируются признаки очагово-рубцовых изменений — патологические зубцы Q и QS, связанные с очаговым фиброзом некоронарогенного происхождения. В этом случае применяется ЭКГ-картирование с регистрацией 35 отведений.
1.4 При коронарографии у больных ИБС, как правило, выявляются признаки атеросклеротического поражения коронарных артерий; при ДКМП артерии сердца интактны.
1.5 Для ДКМП более характерен ритм галопа.
2. Истинная аневризма левого желудочка — формируется после обширного переднего инфаркта миокарда и характеризуется выраженным диастолическим выбуханием и дискинезией передней стенки левого желудочка. В результате отмечаются значительное расширение тени сердца и снижение фракции выброса левого желудочка до очень низких значений при изотопной вентрикулографии с эритроцитами, меченными 99тТс.
Выявить очаговый характер поражения миокарда возможно с помощью ЭхоКГ, которое обнаруживает нормальную сократимость нижней и боковой стенок.
3. Аортальный стеноз. У пациентов с тяжелым аортальным стенозом в стадии декомпенсации могут наблюдаться выраженная дилатация левого желудочка и снижение его сократимости. Вследствие падения сердечного выброса шум аортального стеноза становится слабее и может даже исчезнуть.
4. Аортальная недостаточность. Аортальная недостаточность приводит к перегрузке левого желудочка объемом.
5. Митральная недостаточность. Из всех приобретенных пороков сердца именно митральную недостаточность труднее всего отличить от ДКМП. Это связано с тем, что расширение митрального кольца и дисфункция сосочковых мышц, которые почти всегда присутствуют при ДКМП, сами по себе вызывают митральную недостаточность.
Первичный характер митральной недостаточности и о тот факт, что именно она привела к дилатации левого желудочка, а не наоборот, возможно предполагать если митральная недостаточность умеренная или тяжелая, если известно, что она возникла раньше дилатации левого желудочка, или если выявлены выраженные изменения митрального клапана при ЭхоКГ.
6. Митральный стеноз. Выраженное увеличение правого желудочка в некоторых случаях возникает при тяжелом митральном стенозe, высокой легочной гипертензии и правожелудочковой недостаточности. В результате увеличения правого желудочка на рентгенограмме грудной клетки видна увеличенная тень сердца, а также появляется пальпируемый и выслушиваемый III тон сердца.
7. Экссудативный перикардит. Перикардиальный выпот может обуславливать значительное расширение тени сердца и сердечную недостаточность, которые вызывают подозрение о наличии ДКМП. Исключить кардиомиопатию позволяет нормальная сократимость желудочков. Экссудативный перикардит надо исключить в первую очередь, поскольку он излечим.
Осложнения
К наиболее грозным осложнениям дилатационной кардиомиопатии относят внезапную сердечную смерть, а также развитие тромбоэмболий, в том числе ТЭЛА ТЭЛА — тромбоэмболия легочной артерии (закупорка легочной артерии или ее ветвей тромбами, которые образуются чаще в крупных венах нижних конечностей или таза)
.
Лечение
Немедикаментозное лечение: ограничение физических нагрузок, потребления поваренной соли, особенно при наличии отечного синдрома.
Медикаментозная терапия
1. Ингибиторы АПФ — препараты первого выбора. При отсутствии противопоказаний, их назначение целесообразно на всех стадиях развития ДКМП, даже если выраженные клинические проявления хронической сердечной недостаточности (ХСН) отсутствуют.
Свойства:
— предупреждают некроз кардиомиоцитов и развитие кардиофиброза;
— способствуют обратному развитию гипертрофии;
— снижают величину постнагрузки (внутримиокардиальное напряжение);
— уменьшают степень митральной регургитации;
— применение ингибиторов АПФ достоверно увеличивает продолжительность жизни больных.
Начальная доза: эналаприл — 2,5 мг 2 раза в сутки; рамиприл 1,25 мг 1 раз в сутки; периндоприл 2 мг 1 раз в сутки. При хорошей переносимости дозы необходимо увеличить до 20-40 мг/сутки — эналаприл, 10 мг — рамиприл, 4 мг — периндоприл.
2. Бета-адреноблокаторы целесообразно назначать в комбинации с ингибиторами АПФ. Бета-адреноблокаторы особенно показаны пациентам со стойкой синусовой тахикардией или мерцательной аритмией.
Используют любые бета-адреноблокаторы (метопролол, бисопролол, атенолол, карведилол). Терапию начинают с малых доз препаратов, постепенно увеличивая дозу до максимально переносимой.
В первые 2-3 недели лечения бета-адреноблокаторами у части пациентов возможно уменьшение фракции выброса и ударного объема, а также некоторое ухудшение состояния, что обусловлено в основном отрицательным инотропным действием препаратов. Тем не менее у основной части таких пациентов постепенно начинают преобладать положительные эффекты бета-адреноблокаторов, связанные со стабилизацией нейрогормональной регуляции кровообращения, восстановлением плотности бета-адренорецепторов на клеточных мембранах кардиомиоцитов и уменьшением кардиотоксического действия катехоламинов . Со временем возрастает фракция выброса и уменьшаются клинические проявления ХСН.
3. При наличии застоя крови в малом или/и в большом круге кровообращения применяют диуретики (тиазидовые, тиазидоподобные и петлевые мочегонные по обычной схеме). В случае выраженного отечного синдрома указанные диуретики целесообразно комбинировать с назначением антагонистов альдостерона (альдактон, верошпирон).
4. Нитраты (изосорбид-динитраты или изосорбид-5-мононитраты) применяют в качестве дополнительного средства при лечении пациентов с хронической левожелудочковой недостаточностью. Изосорбид-5-мононитраты (оликард, имдур) отличаются высокой биодоступностью и предсказуемостью действия, способствуют депонированию крови в венозном русле, уменьшают величину преднагрузки и застой крови в легких.
5. Сердечные гликозиды показаны пациентам с постоянной формой мерцательной аритмии.
У тяжелых больных с выраженной систолической дисфункцией левого желудочка и синусовым ритмом сердечные гликозиды применяются только в комбинации с ингибиторами АПФ, диуретиками под контролем содержания электролитов и с мониторингом ЭКГ.
Длительное применение негликозидных инотропных средств увеличивает смертность таких больных и поэтому не рекомендуется.
Кратковременное применение негликозидных инотропных препаратов (леводопа, добутамин, милринон, амринон) считается оправданным при подготовке больных к трансплантации сердца.
6. Поскольку в 30% случаев течение ДКМП осложняется внутрисердечным тромбозом и развитием тромбоэмболий, всем больным показан прием антиагрегантов: ацетилсалициловая кислота (постоянно) в дозе 0,25-0,3 г в сутки и другие антиагреганты (трентал, дипиридамол, вазобрал).
У больных с мерцательной аритмией показано назначение непрямых антикоагулянтов (варфарин) под контролем показателей коагулограммы. Дозы препарата подбираются так, чтобы величина МНО составляла 2-3 ед.
Хирургическое лечение
Трансплантация сердца — высокоэффективный способ лечения рефрактерных к медикаментозной терапии кардиомипатий. Показания:
— быстрое прогрессирование сердечной недостаточности;
— отсутствие эффекта от консервативной терапии;
— возникновение жизнеопасных нарушений сердечного ритма;
— высокий риск тромбоэмболических осложнений.
Кардиомиопатия — симптомы и лечение
Что такое кардиомиопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кузнецовой Татьяны Николаевны, кардиолога со стажем в 29 лет.
Над статьей доктора Кузнецовой Татьяны Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Кардиолог Cтаж — 29 лет
Поликлиника «Дубрава»
Областная поликлиника (9 км)
Дата публикации 29 декабря 2019 Обновлено 29 апреля 2021
Определение болезни. Причины заболевания
Кардиомиопатия — это заболевание миокарда неизвестной этиологии, основными признаками которой являются кардиомегалия (увеличение размеров сердца) и/или сердечная недостаточность. При этом поражения клапанов, коронарных артерий, системных и лёгочных сосудов исключаются [4] .
Дословно с греческого cardiomyopathia можно перевести как «болезнь мышцы сердца». Термин был предложен в 1957 году [3] . Интерес к этой группе заболеваний возник в 50-х годах прошлого века, когда начали описываться различные случаи заболеваний у пациентов с сердечной недостаточностью. При развитии типичных симптомов у пациентов не было выявлено чёткой причины поражения сердца.
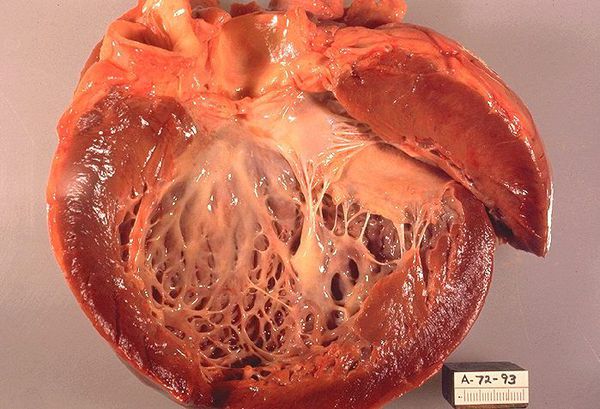
Пусковым механизмом возникновения кардиомиопатии поначалу считали процесс воспаления в сердце, который мог быть спровоцирован вирусными, бактериальными и аутоиммунными повреждениями клеток. Исходя из этой теории, назначение антибиотиков, противовирусных и противовоспалительных препаратов должно было привести к регрессии повреждения и восстановлению функции сердца. Однако практика это не подтвердила.
Риск развития кардиомиопатий повышен у лиц с отягощённой наследственностью, а также после перенесённых острых инфекционных заболеваний. Для появления вторичных кардиомиопатий важно наличие системных аутоиммунных заболеваний, эндокринной патологии (сахарный диабет, тиреотоксикоз) и токсических факторов.
В настоящее время причиной заболевания считают мутацию генов, ответственных за работу комплекса внутриклеточных белков рабочих клеток миокарда — кардиомиоцитов. Уже выявлено свыше 1400 генов, и исследования продолжаются [4] .
Первичные кардиомиопатии чаще выявляют в детском и молодом возрасте, вторичные же возможны в любом возрасте.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы кардиомиопатии
Специфических, характерных только для кардиомиопатии симптомов не существует. Именно эта особенность и затрудняет раннюю диагностику заболевания. Кардиомиопатия длительно протекает бессимптомно или малосимптомно, в развёрнутой стадии похожа по клинике на проявления ишемической болезни сердца, различных пороков сердца.
Первыми жалобами, с которыми пациенты обращаются к врачу, являются:
- одышка при привычных нагрузках и иногда в покое;
- болевые ощущения в грудной клетке, возникающие как при нагрузке, так и в покое;
- перебои в работе сердца;
- приступы внезапного сердцебиения;
- потемнения в глазах;
- обмороки.
Нередко заболевание выявляется во время рутинной записи ЭКГ при прохождении профилактических осмотров, однако надо помнить, что первым проявлением заболевания может стать неожиданная (внезапная) смерть, наступившая без видимых причин [9] .
Патогенез кардиомиопатии
За последние годы благодаря возможностям генетики было установлено, что причиной многих кардиомиопатий являются генетические мутации, которые приводят к выработке дефектных белков кардиомиоцита. От того, какой белок рабочей клетки миокарда (кардиомиоцита) изменился, зависит развитие определённого вида кардиомиопатии.
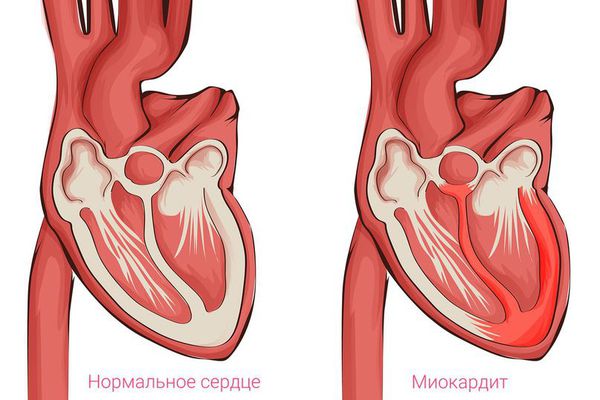
Раньше считалось, что кардиомиопатии возникают из-за воспаления в сердце, которое связано с повреждением клеток различными вирусами [5] . Однако исследования показали, что только у части больных развитию кардиомиопатии предшествует вирусное заболевание [6] . В этом случае после острого миокардита (воспаления сердечной мышцы) наступает множественное поражение кардиомиоцитов. Часть из них теряет свои функции, и вместо мышечной сократительной ткани появляется фиброзная малоэластичная ткань. Сохранившийся миокард вынужденно берёт на себя работу умерших клеток и поэтому также изменяется. В итоге возникает деформация как повреждённых участков миокарда, так и оставшихся рабочими, что приводит к изменению анатомии сердца. Стенки и полости сердца деформируются, клапанные кольца зачастую растягиваются.
Подобные изменения бывают также при наследственных нарушениях обмена веществ и лизосомальных болезнях накопления (редких заболеваниях, при которых нарушается функция внутриклеточных органелл лизосом). Из-за врождённой нехватки ферментов, перерабатывающих углеводсодержащие продукты, в организме накапливаются крупные молекулы гликогена, гликопротеина и др., которые повреждают организм. Таких заболеваний известно более сотни, но их распространённость невелика. Как правило, проявляются они в детском и молодом возрасте и помимо поражения сердца затрагивают практически весь организм: кости, мышцы, нервную систему, зрение и слух. Самыми изученными болезнями накопления являются гемохроматоз, болезнь Пике и болезнь Фабри.
Имеются особые семейные формы кардиомиопатий, поэтому важно изучение наследственности пациентов и сбор семейного анамнеза [6] .
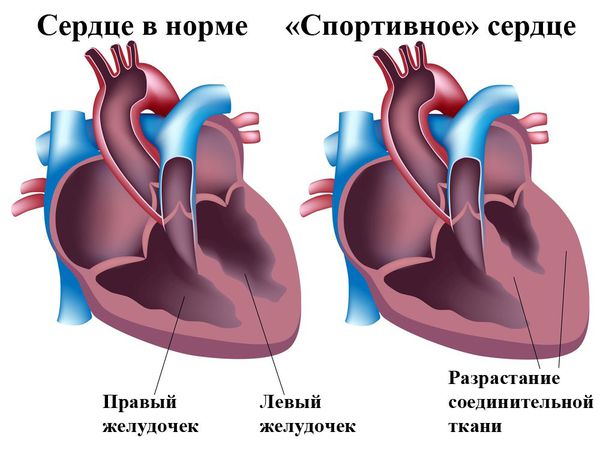
Нередко возникают проблемы при обследовании спортсменов, так как из-за регулярных нагрузок их сердечная мышца компенсаторно увеличивается, и развивается так называемое «спортивное сердце» [9] . Поэтому в таких случаях для достоверной дифференциальной диагностики необходимы точные генетическое тесты, которые сейчас только разрабатываются. Вероятно, что при этих факторах имеется генетический дефект, который при регулярных физических нагрузках приводит к развитию кардиомиопатии.
Классификация и стадии развития кардиомиопатии
По мере накопления информации были выявлены самые распространённые типы кардиомиопатии и их семейные формы:
- гипертрофическая;
- дилатационная;
- рестриктивная.
К редким формам кардиомиопатии относят также системные заболевания и патологические состояния, при которых возникают так называемые вторичные кардиомиопатии: диабетическая, тиреотоксическая, алкогольная, аутоиммунная и другие.
Исходя из причины развития болезни, становится ясным, что кардиомиопатии могут быть как изолированными – первичными, так и являться частью системного заболевания, т. е. быть вторичными.
В России традиционно применяется клинико-морфологическая классификация первичных кардиомиопатий, где кардиомиопатии разделяются на:
- гипертрофическую;
- дилатационную;
- рестриктивную;
- аритмогенную дисплазию правого желудочка;
- редкие формы неклассифицируемых кардиомиопатий.
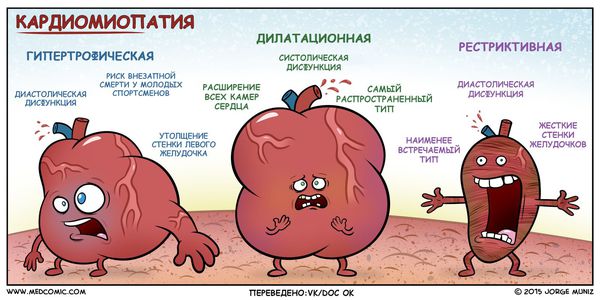
При гипертрофической кардиомиопатии имеется выраженное, чаще неравномерное увеличение миокарда левого и/или реже правого желудочка. При этом чаще разрастается межжелудочковая перегородка. Она препятствует току крови из сердца в аорту. Это увеличение миокарда при гипертрофической кардиомиопатии появляется без видимых причин. Известно, что сердце может увеличиваться из-за длительной гипертонии, ишемической болезни сердца врождённых и приобретённых пороках сердца [1] .
Анатомическая классификация гипертрофической кардиомиопатии в зависимости от локализации:
I. Гипертрофия левого желудочка:
- Асимметрическая:
- гипертрофия межжелудочковой перегородки — 90 % случаев;
- среднежелудочковая гипертрофия — ≈ 1 %;
- верхушечная гипертрофия — ≈ 3%;
- гипертрофия боковой или задней части межжелудочковой перегородки ≈ 1 %.
- Симметрическая, или концентрическая — ≈ 5 %.
II. Гипертрофия правого желудочка — менее 1 % [1] .
В зависимости от наличия обструкции выносного тракта левого желудочка (область между межжелудочковой перегородкой и передней створкой митрального клапана) в покое и при нагрузке выделяют два типа гипертрофической кардиомиопатии :
- обструктивный тип — градиент давления (разница в показателях давления крови) в выносном тракте левого желудочка > 30 мм рт. ст.;
- скрытый — градиент давления усиливается при нагрузке > 30 мм рт. ст.;
- необструктивный — градиент давления < 30 мм рт. ст. в покое и при нагрузке.
Такие варианты и типы гипертрофической кардиомиопатии важны для выбора метода лечения пациента, в том числе и хирургического.
При дилатационной кардиомиопатии выявляется растяжение всех камер сердца и снижение его систолической функции. При этом падает сила, с которой сердце выталкивает кровь в большой круг кровообращения. Рестриктивная кардиомиопатия — редкий вид кардиомиопатии. При ней нарушается эластичность миокарда при сохранной систолической функции сердца. Чаще всего это случается в результате фиброзных изменений эндокарда, субэндокарда и миокарда, то есть при разрастании соединительной ткани . При это размеры сердца остаются нормальными или даже уменьшаются.
Рестриктивная кардиомиопатия может быть идиопатической или вторичной по отношению к другим заболеваниям, в частности к эндомиокардиальному фиброзу, саркоидозу и амилоидозу, а также развивается в рамках карциноидного синдрома, при котором повышена выработка вазоактивных веществ (серотонина, гистамина, простагландинов, брадикинина).
К тяжело выявляемым видам относится аритмогенная дисплазия правого желудочка, при которой происходят структурные изменения в строении стенки правого желудочка — замещение кардиомиоцитов фиброзно-жировой тканью и развитие аритмии.
Неклассифицируемые кардиомиопатии: некомпактный миокард, стресс-индуцированная кардиомиопатия.
Вторичные (специфические) кардиомиопатии: при имеющемся известном заболевании тяжесть поражения сердца более выражена и не соответствует причине:
- ишемическая кардиомиопатия (вследствие ишемической болезни сердца);
- гипертоническая кардиомиопатия;
- воспалительная кардиомиопатия как исход миокардита;
- метаболические кардиомиопатии (эндокринные, семейные болезни накопления, дефицит витаминов);
- генерализованные системные заболевания (патология соединительной ткани, инфильтрации и гранулёмы);
- мышечные дистрофии при генерализованных миотонических дистрофиях;
- нейромышечные нарушения при атаксии (нарушении согласованности движений различных мышц);
- как следствие токсического воздействия алкоголя, медикаментов и облучения. Если доказана чёткая связь между повреждающим фактором и развитием кардиомиопатии, то её могут назвать токсической, лекарственной или лучевой кардиомиопатией;
- перипартальная кардиомиопатия во время беременности и после родов.
Осложнения кардиомиопатии
Особенности течения кардиомиопатии представляют угрозу для жизни. Болезнь может дебютировать сразу внезапной смертью или жизнеугрожающими аритмиями : фибрилляцей желудочков, желудочковой тахикардией. Высокий риск внезапной сердечной смерти связан с такими факторами риска, как:
- семейный анамнез (случаи внезапной сердечной смерти из-за гипертрофической кардиомиопатии);
- обмороки;
- зафиксированная частая желудочковая тахикардия;
- падение артериального давления при нагрузках;
- толщина мышечной тени левого желудочка более 3 см;
- обширное и диффузное позднее усиление контрастности гадолиния на МРТ [15] .
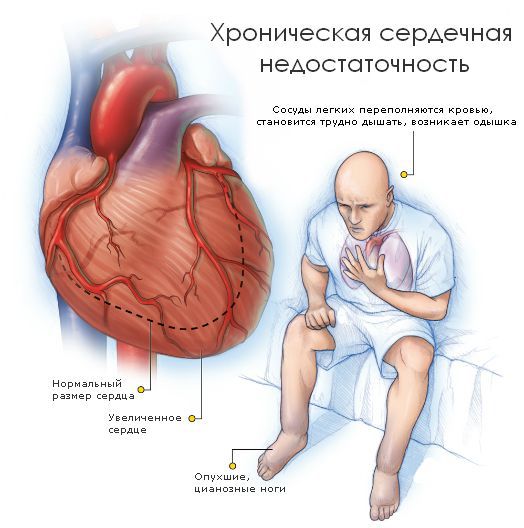
При более стабильном течении развивается сердечная недостаточность , которая тяжело поддаётся традиционной медикаментозной терапии. Хроническую сердечную недостаточность можно заподозрить по следующим признакам:
- одышка, возникающая при нагрузке различной интенсивности;
- повышенная утомляемость при выполнении привычной деятельности;
- учащённое сердцебиение;
- появление отёков на ногах к концу дня.
С утяжелением недостаточности все симптомы становятся более выраженными. Выделяют пять стадий сердечной недостаточности:
- I стадия (HI) — начальная — проявляется в виде одышки и сердцебиения только при значительной физической нагрузке.
- II стадия — нарушение гемодинамики при незначительной физической нагрузке, иногда в покое.
- Н IIА стадия — одышка и сердцебиение при умеренной физической нагрузке. Нерезкий цианоз. Появление сухого кашля, иногда кровохарканье, сердцебиение, перебои в области сердца. Заметно снижается трудоспособность.
- Н IIБ стадия — одышка в покое. Вся объективная симптоматика сердечной недостаточности резко усиливается: выраженный цианоз, застойные изменения в лёгких, длительные ноющие боли, перебои в области сердца. Присоединяются признаки недостаточности кровообращения по большому кругу, постоянные отёки. Больные нетрудоспособны.
- III стадия (Н III) — конечная, дистрофическая стадия недостаточности — развиваются необратимые изменения в органах, нарушается обмен веществ, развивается истощение больных. Лечение неэффективно.
Диагностика кардиомиопатии
Особых признаков, характерных для этого заболевания, при сборе жалоб и осмотре пациента выявить не удаётся.
При клиническом осмотре обращают на себя внимание признаки сердечной недостаточности различной степени выраженности, аритмии, возможны тромбоэмболические осложнения.
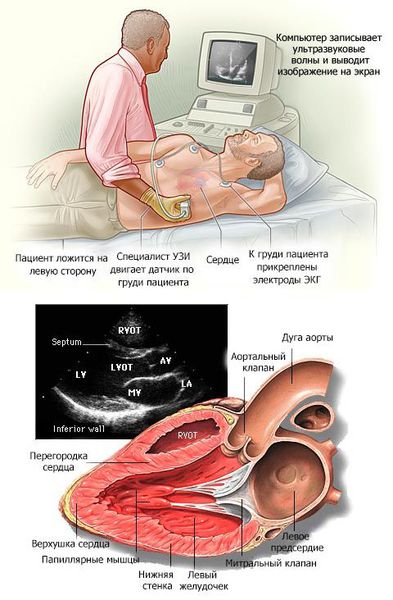
В основном кардиомиопатии выявляются при проведении эхокардиографии (ЭХОКГ) и электрокардиографии (ЭКГ). Дополнительно применяются рентгеноконтрастная вентрикулография и магнитно-резонансная томография (МРТ) с контрастированием гадолинием.
Наиболее точную информацию о заболевании предоставляет эхокардиография [8] . Это исследование безопасно, доступно и является рутинным методом в кардиологии. Благодаря ЭХОКГ можно установить тип кардиомиопатии, степень утолщения сердечной мышцы, наличие постоянного или преходящего препятствия току крови из выходного отдела сердца или растяжения его полостей. Метод незаменим при динамическом наблюдении за пациентами, позволяет оценить прогноз и тяжесть заболевания.
В современной кардиологии всё больше распространяются новые методы визуализации сердца и сосудов — например, магнитно-резонансная томография (МРТ). Но её недостатком является дороговизна оборудования и малая доступность методики из-за отсутствия качественного оборудовании и специалистов.
На стандартной ЭКГ также могут быть зарегистрированы изменения в виде признаков гипертрофии миокарда левого желудочка, а также признаки его перегрузки и различные нарушения ритма сердца.
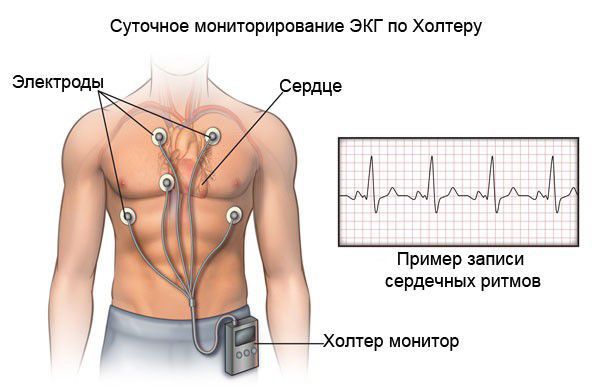
При холтеровском мониторировании ЭКГ также фиксируются нарушения ритма и проводимости практически в 100 % случаях. Выявление таких нарушении ритма сказывается на подборе базисной терапии кардиомиопатии.
В особых случаях для уточнения диагноза редких форм кардиомиопатии (например, при амилоидозе) возможна прижизненная биопсия миокарда. Методика инвазивная, потенциально опасная для пациента, требует использования уникального комплекса аппаратуры и высочайшей квалификации специалистов, что возможно только в нескольких научных кардиологических центрах РФ.
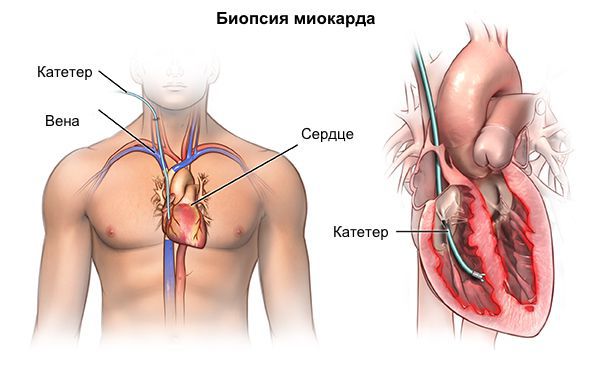
Из лабораторных методов диагностики помимо стандартных анализов крови (клинического и биохимического), необходимо отметить ДНК-диагностику. Она является «золотым стандартом» при подозрении на кардиомиопатию согласно мировым (европейским и американским) руководствам. Этот подход на данный момент является практически единственным, который применим для раннего выявления и прогнозирования риска развития семейных форм кардиомиопатии. В России такой уровень диагностики возможен в единичных лабораториях и является дорогостоящей процедурой из-за своей уникальности.
Лечение кардиомиопатии
По современным представлениям стратегия лечения пациента определяется в процессе разделения больных на категории в зависимости от типа кардиомиопатии.
Все больные с выявленной кардиомиопатией, независимо от течения заболевания (в том числе и бессимптомные), нуждаются в динамическом наблюдении. Кратность наблюдения и объём обследований определяются индивидуально. В обязательный перечень входят стандартные анализы (клинический и биохимический анализ крови), ЭКГ, ЭХОКГ и холтеровское мониторирование ЭКГ.
Лечебная тактика зависит от множества факторов и подбирается индивидуально. При этом учитываются анатомические особенности — обструкция выносного тракта левого желудочка, растяжение полостей сердца, наличие клапанной патологи, стадия сердечной недостаточности и также сопутствующие заболевания. Необходимо выявлять факторы, повышающие риск внезапной смерти и жизнеугрожающих аритмий [15]
К общим мероприятиям относятся ограничение значительных физических нагрузок и исключение занятий спортом, которые могут вызывать дальнейшую нагрузку на миокард [9] . Но больным кардиомиопатией не требуется полное исключение физических нагрузок и соблюдение постельного режима [10] . Уровень нагрузок, их частота, интенсивность и длительность подбираются индивидуально. Показано исключить употребление алкоголя и табакокурение.
При дилатационной кардиомиопатии необходимо лечить причину развития растяжения полостей сердца, если это возможно. В медикаментозной терапии сердечной недостаточности применяют все стандартные группы лекарств:
- ингибиторы АПФ;
- блокаторы рецепторов ангиотензина II;
- бета-блокаторы;
- блокаторы рецепторов альдостерона;
- диуретики;
- дигоксин.
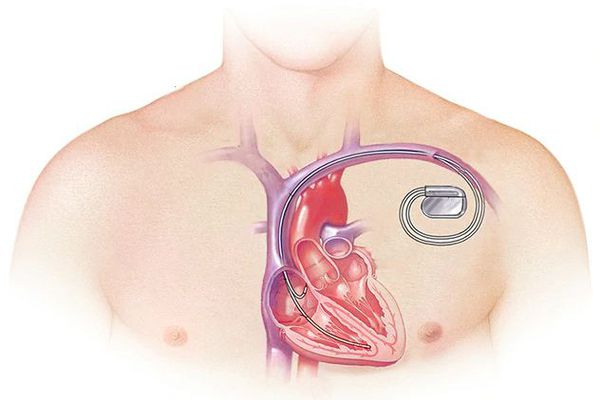
Для терапии тяжёлой сердечной недостаточности рекомендованы комбинированные препараты, содержащие сакубитрил и валсартан, а также имплантируемый кардиовертер-дефибриллятор и/или сердечная ресинхронизирующая терапия. Используют пероральные антикоагулянты у пациентов с нарушения ритма сердца [12] .
В лечении обструктивной кардиомиопатии некоторые группы лекарств имеют ограничения (ингибиторы АПФ, блокаторы рецепторов ангиотензина II), но применяются бета-адреноблокаторы и блокаторы кальциевых каналов. При необходимости применяют антиаритмические препараты [13] .
В лечении рестриктивной кардиомиопатии упор делается на лечение основного заболевания, вызвавшего изменения в сердце. Возможно применение диуретиков [14] .
Помимо лекарств в ряде случаев прибегают к хирургическим методам лечения кардиомиопатии.
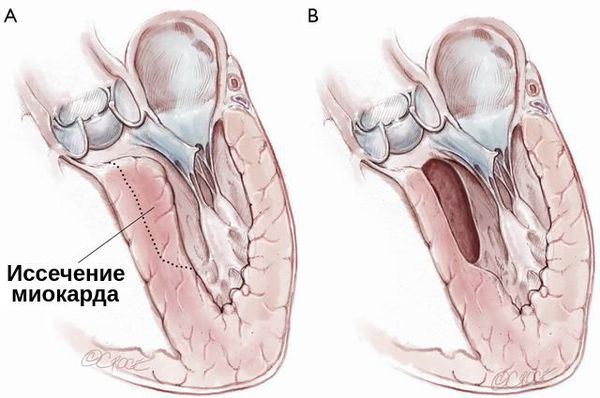
При гипертрофической кардиомиопатии применяется септальная миэктомия — иссечение миокарда, расположенного в основании межжелудочковой перегородки. Она может быть дополнена и вмешательством на изменённом митральном клапане: вальвулопластикой, протезированием митрального клапана и коррекцией кольца митрального клапана.
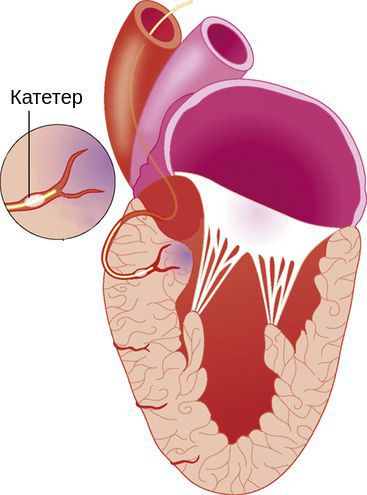
При тяжёлой обструктивной гипертрофической кардиомиопатии рассматривается проведение операции — иссечения части сердечной мышцы или более щадящая методика — чрескожная транслюминальная алкогольная абляция. При ней через катетер вводится до 3 мл 96 % спирта в зону максимальной гипертрофии миокарда и вызывается его инфаркт. Из-за этого мышца уменьшается в размере, исчезает препятствие (обструкция) току крови через митральное кольцо. Далее проводится установка кардиостимулятора для синхронизации работы всех отделов сердца. Эта процедура проводится кардиохирургами в специализированных отделениях.
Некоторым пациентам для профилактики аритмии устанавливается особый вид стимулятора работы сердца — дефибриллятор-кардиовертер, что в итоге продлевает им жизнь [2] .
И безусловно в особо тяжёлых ситуациях для спасения жизни рассматривается возможность трансплантации сердца. Это уникальные операции, проводящиеся в специализированных центрах как в Российской Федерации, так и за рубежом. Ежегодно в РФ проводится менее 100 таких операции. Пациенту с пересаженным сердцем требуется пожизненное наблюдение в центре трансплантации и приём ряда мощных препаратов, влияющих на иммунную систему [11] .
Прогноз. Профилактика
Прогноз зависит от подтипа кардиомиопатии и течения заболевания. В связи со сложностью выявления, крупных исследований по этим видам заболеваний нет, данные по продолжительности жизни только примерные .
Прогноз по дилатационной кардиомиопатии неблагоприятный, но может улучшаться на фоне терапии. Примерно пятая часть всех больных умирают в течение первого года. От 40 до 50 % всех случаев смерти — внезапные, в результате злокачественной аритмии или эмболии [13] . Прогноз лучше, если вследствие компенсаторной гипертрофии толщина стенки желудочков сохранена, и хуже, если стенки истончены.
Прогноз при гипертрофической кардиомиопатии также неблагоприятный, но смертность не такая высокая — в первый год умирают 1 % заболевших, чаще от внезапной смерти, обусловленной факторами риска (наследственностью, тахикардией, предшествующим обмороками, понижением давления).
При рестриктивной кардиомиопатии прогноз неблагоприятный, так как заболевание часто находят уже на поздней стадии развития. Лечение только симптоматическое и поддерживающее.
Существует определённый процент пациентов с кардиомиопатией, которые длительно живут без клинических проявлений этого заболевания и почти также долго, как и здоровые люди [9] . Так как причины кардиомиопатии не до конца изучены, специальной профилактики на данный момент не разработано. Профилактикой можно считать раннюю диагностику и регулярные врачебные осмотры — ежегодно у терапевта с проведением ЭКГ и стандартных анализов. Консультация кардиолога и ЭХОКГ смогут подтвердить подозрения или исключит заболевание.
Для человека с выявленной кардиомиопатии частота посещений и обследований устанавливается индивидуально.
Список литературы
- Клинические рекомендации Рекомендации ESC по диагностике и лечению гипертрофической кардиомиопатии, 2014
- Клинические рекомендации по электрокардиостимуляции и сердечной ресинхронизирующей терапии, 2013, РКО
- Шляхто Е.В., Кардиология. Национальное руководство. Краткое издание / под ред. Е.В. Шляхто. — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2018
- Кардиология. Национальное руководство : краткое издание / под ред. Ю. Н. Беленкова, Р. Г. Оганова. — М. : ГЭОТАР-Медиа, 2012. — 848с.
- Yancy C. W. ACCF/AHA Guideline for the Managegment of Heart Failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines // J Am Coll Cardiol. — 2013; 62 (16)ссылка
- Maron B.J. Contemporary definitions and classification of the cardiomyopathies: an American Heart Association Scientific Statement from the Council on Clinical Cardiology, Heart Failure and Transplantation Committee; Quality of Care and Outcomes Research and Functional Genomics and Translational Biology Interdisciplinary Working Groups; and Council on Epidemiology and Prevention // Circulation. — 2006; 113 (14)ссылка
- Алексеева Ю.М., Потиевская В.И., Современный подход к лечению дилатационной кардиомиопатии: случай из практики // Клиническая практика. —2014. — № 1. —С. 17-25.
- Мазур Н.А. Практическая кардиология (Изд. 2-е, доп.). М.: ИД «МЕДПРАКТИКА», 2009. 616 с.
- Национальные рекомендации по определению риска и профилактике внезапной сердечной смерти. М.: ИД «МЕДПРАКТИКА», 2013, 152 с.
- Диагностика и лечение хронической сердечной недостаточности. Клинические рекомендации. М., 2013, 50 с.
- «Трансплантация сердца» Национальные клинические рекомендации. Утверждены решением Координационного Совета общероссийской общественной организации трансплантологов «Российское трансплантологическое общество», — 2013
- Thomas D. Stamos, MD, Hypertrophic cardiomyopathy // University of Illinois at Chicago – 2017
- Thomas D. Stamos, MD, Dilated cardiomyopathy // University of Illinois at Chicago – 2017
- Thomas D. Stamos, MD, Restrictive сardiomyopathy // University of Illinois at Chicago – 2017
- Stamos T. D. Hypertrophic Cardiomyopathy // MSD Manual. — 201
Источник https://cardiograf.com/bolezni/porazhenie-myshtsy/kardiopatiya-chto-ehto-takoe-u-vzroslyh.html
Источник https://diseases.medelement.com/disease/%D0%B4%D0%B8%D0%BB%D0%B0%D1%82%D0%B0%D1%86%D0%B8%D0%BE%D0%BD%D0%BD%D0%B0%D1%8F-%D0%BA%D0%B0%D1%80%D0%B4%D0%B8%D0%BE%D0%BC%D0%B8%D0%BE%D0%BF%D0%B0%D1%82%D0%B8%D1%8F-i42-0/3889
Источник https://probolezny.ru/kardiomiopatiya/