Атеросклероз сосудов головного мозга

Атеросклероз сосудов головного мозга, также известный как церебральный атеросклероз, может возникнуть у людей самого разного возраста, однако намного чаще встречается у пожилых пациентов. Это заболевание способно привести к таким осложнениям, как инсульт и сосудистая деменция. От церебрального атеросклероза не застрахован никто, поэтому в этой статье мы хотим рассказать о том, как вовремя распознать первые признаки заболевания и что предпринять для того, чтобы не допустить развития тяжелых осложнений.
Что это такое
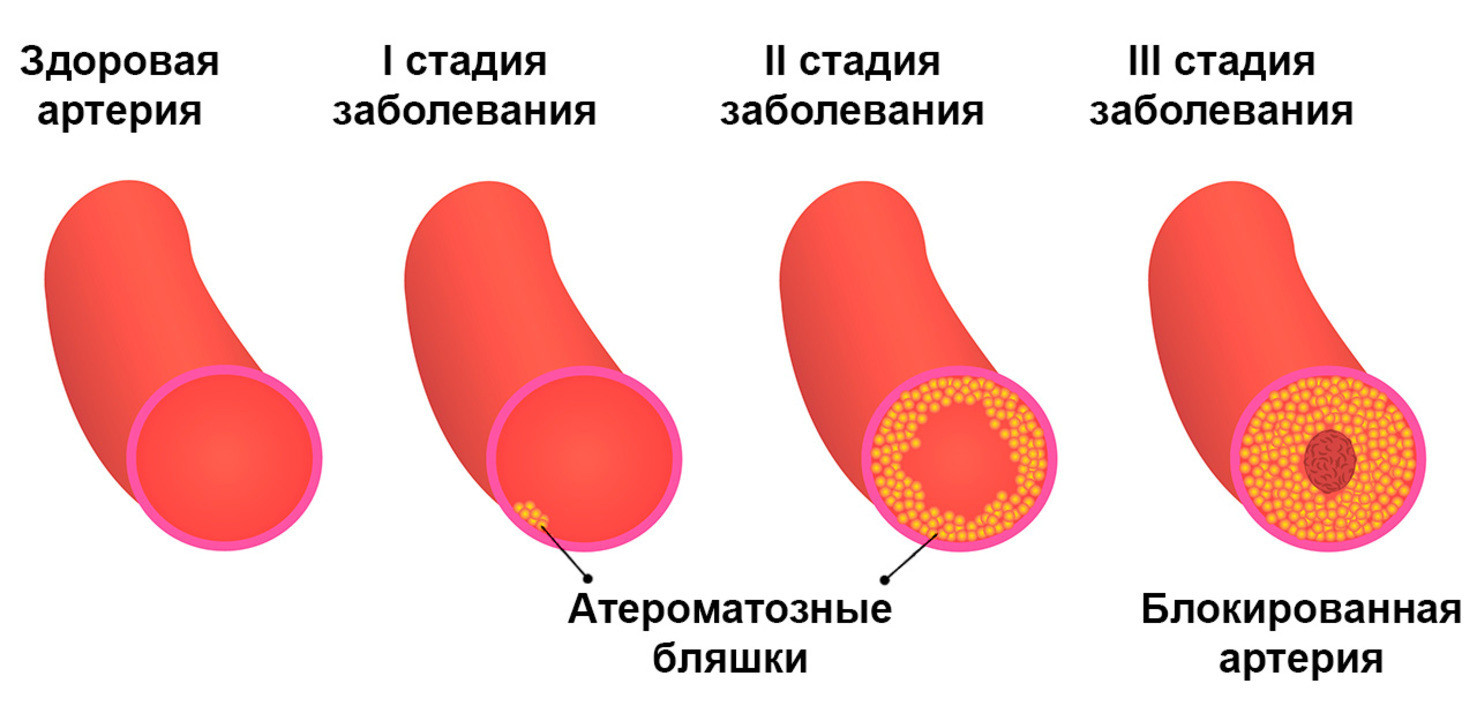
Атеросклероз – это заболевание, при котором в сосудах образуются атеросклеротические бляшки, создающие препятствия для нормального кровотока. Этот процесс продолжается в течение всей жизни, поражая любые сосуды, в том числе и мозговые. При церебральном атеросклерозе из-за затрудненного кровотока в сосудах головного мозга ухудшается мозговое кровообращение.
Для этого заболевания характерно медленное, но стабильно прогрессирующее течение. Это означает, что при отсутствии лечения и профилактических мер оно рано или поздно проявится в виде инсульта или старческого слабоумия, также известном как сосудистая деменция.
Причины
Атеросклероз в той или иной степени развивается у любого человека по мере его взросления. Чем старше человек, тем хуже состояние его сосудов, поэтому преклонный возраст можно смело назвать одним из главных предрасполагающих факторов. То, насколько быстро церебральный атеросклероз может развиться у человека, во многом зависит от образа его жизни и питания.
Внимание: Чем больше жиров в рационе, тем выше шансы, что болезнь будет прогрессировать быстрыми темпами. Основные продукты с высоким содержанием жира это красное мясо, сыр и цельное молоко, майонез, сливочное масло.
Церебральный атеросклероз считается мультифакторным заболеванием, поскольку специалисты сами признают, что его этиология до сих пор окончательно не установлена, однако предрасполагающих факторов достаточно много.
- пожилой и старческий возраст;
- несбалансированное питание с преобладанием жирной и жареной пищи;
- малоподвижный образ жизни;
- хронические интоксикации (отравления организма);
- перенесенные инфекционные заболевания;
- наследственность;
- частые стрессы;
- перепады артериального давления.
Симптомы
Сам по себе атеросклероз может длительное время развиваться и не давать каких-либо характерных признаков – они начинаются уже тогда, когда кровообращение ощутимо ухудшается, и проявляется ишемическими явлениями. В случае с церебральным атеросклерозом все происходит примерно так же: пока просвет сосудов не сужен настолько, чтобы значимо ухудшить мозговое кровообращение, симптомов либо нет совсем, либо они настолько слабо выражены, что пациенты все списывают на усталость.
Однако по мере прогрессирования заболевания клинические проявления нарушения церебрального кровообращения постепенно нарастают, поэтому поводом для беспокойства должны стать следующие симптомы:
- частые головные боли;
- тиннитус(шум в ушах);
- онемение лица или конечностей;
- ухудшение памяти;
- снижение концентрации внимания;
- затруднение с построением фраз, сбивчивая речь;
- ухудшение зрения;
- эмоциональная неустойчивость;
- приступы головокружения.
Все перечисленные симптомы могут иметь разную степень выраженности и не обязательно проявляться одновременно, поскольку многое зависит от того, какая именно часть мозга поражена. При возникновении подобных признаков не следует заниматься самолечением – оптимальным вариантом будет консультация с профильным специалистом. Без сдачи анализов них не обойтись, поскольку похожие симптомы могут возникать и при других заболеваниях.
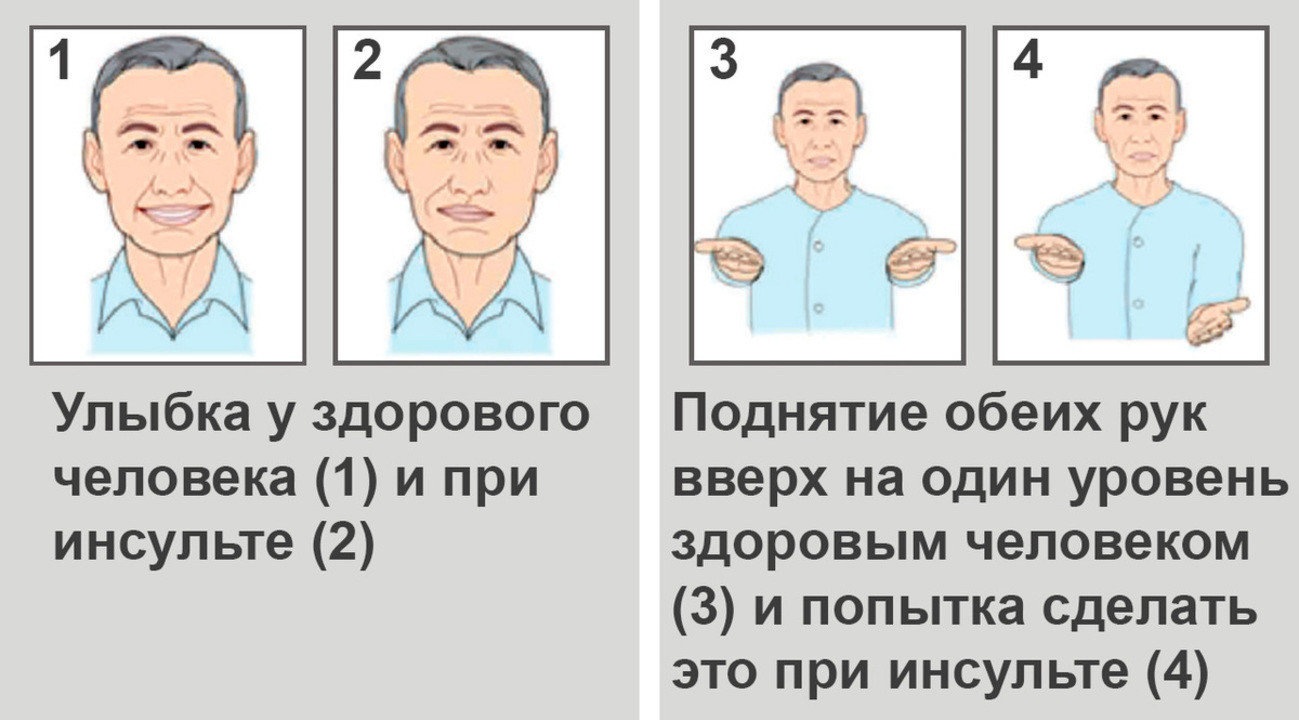
При сильном сужении или полной закупорке артерии, питающей головной мозг, возникает инсульт. Это опасное для жизни состояние, которое требует неотложной медицинской помощи.
Важно: Основные характерные признаки инсульта:
1. На просьбу у пациента улыбнуться, один уголок его или ее рта будет слегка опущен.
2. При попытке поднять обе руки вверх пациент обнаруживает, что одна рука слушается хуже, а иногда и вовсе отказывается двигаться.
3. Речь становится невнятной, а тембр голоса может изменяться до неузнаваемости.
Кроме того, при инсульте, как правило, возникает сильная слабость, рвота и головокружение. При возникновении этих симптомов следует немедленно вызвать скорую помощь, подробно описав диспетчеру все симптомы.
Диагностика
Наиболее ощутимые результаты дает лечение, начатое на ранних стадиях болезни. Сложность ситуации в том, что как раз на этих стадиях болезнь себя не проявляет: характерные симптомы начинаются лишь тогда, когда не менее 50% просвета сосуда сужено, что, как мы уже знаем, ведет к повышению риска нарушения мозгового кровообращения.
Помимо описанных выше симптомов, на мысль о развитии церебрального атеросклероза наводит ухудшение координации движений, нистагм (непроизвольные подрагивающие движения глазных яблок), неустойчивость в позе Ромберга (стоя с закрытыми глазами, сведенными вместе ступнями и вытянутыми вперед руками), а также дрожание пальцев вытянутых рук.
При диагностике церебрального атеросклероза применяют лабораторные методы, направленные на определение уровня холестерина в организме, а также аппаратные, при помощи которых можно обнаружить изменения кровотока, участки сужения артерии и наличие холестериновых бляшек, сужающих просвет сосуда.
Из лабораторных методов используется биохимическое исследование крови, определяющее уровень холестерина, триглицеридов, а также понижение уровня липопротеинов высокой плотности.
Из аппаратных методов наиболее распространены:
1. УЗИ сосудов головы.
2. Дуплексное сканирование.
3. КТ и МРТ церебральных сосудов.
Все эти методы совершенно безболезненны и безопасны для здоровья пациента.
Лечение
При атеросклерозе сосудов головного мозга лечение направлено на восстановление функций головного мозга. Для этого, в свою очередь, необходимо нормализовать мозговое кровообращение и липидный обмен, а также устранить или хотя бы свести к минимуму все факторы риска.
Консервативное
Медикаментозное лечение включает в себя назначение следующих препаратов:
1. Секвестранты желчных кислот. Это препараты, предотвращающие всасывание холестерина из пищи (колестирамин, колестипол).
2. Статины. Препараты этой группы замедляют образование холестерина в организме (аторвастатин, симвастатин).
3. Фибраты. Снижают концентрацию триглицеридов в крови, повышают уровень липопротеинов высокой плотности («полезный холестерин») и снижают уровень липопротеинов низкой плотности («вредный холестерин»). Препараты этой группы – ципрофибрат, фенофибрат.
4. Ангиопротекторы. Улучшают метаболизм в сосудистой стенке, снижая содержание холестерина во внутренней оболочке артерии (мизопростол, поликозанол).
5. Ноотропы. Улучшают кровоснабжение мозга и метаболизм в нервных клетках. Это способствует повышению когнитивных (интеллектуальных) способностей, улучшает память и концентрацию внимания. Препараты этой группы – фенибут, пирацетам.
6. Антиагреганты. Разжижают кровь, предотвращая закупорку просвета артерии тромбом (ацетилсалициловая кислота, тиклопидин).
Важно: Следует понимать, что бесконтрольный прием перечисленных препаратов в рамках самолечения может только ухудшить ситуацию, поскольку для лечения церебрального атеросклероза необходимо точно знать его причину.
Оперативное
Если изменения сосудов, обусловленные атеросклерозом, выражены значительно, показано хирургическое вмешательство: баллонная ангиопластика с установкой стента. При помощи специального баллона место сужения артерии раздувается и устанавливается стент, который представляет собой эластичную пружину, препятствующую повторному сужению артерии.
Это дорогостоящая операция – стоимость стентов в зависимости от качества материала варьируется в пределах 1000-2500 $. При этом необходимо учитывать, что дешевые стенты нередко приходится менять, поскольку на их стенках повторно накапливается холестерин. Кроме того, недорогие материалы не всегда обеспечивают необходимую биосовместимость с тканями сосуда. Хорошо зарекомендовали себя стенты из сплава кобальта и хрома, а также никеля и титана (нитинол).
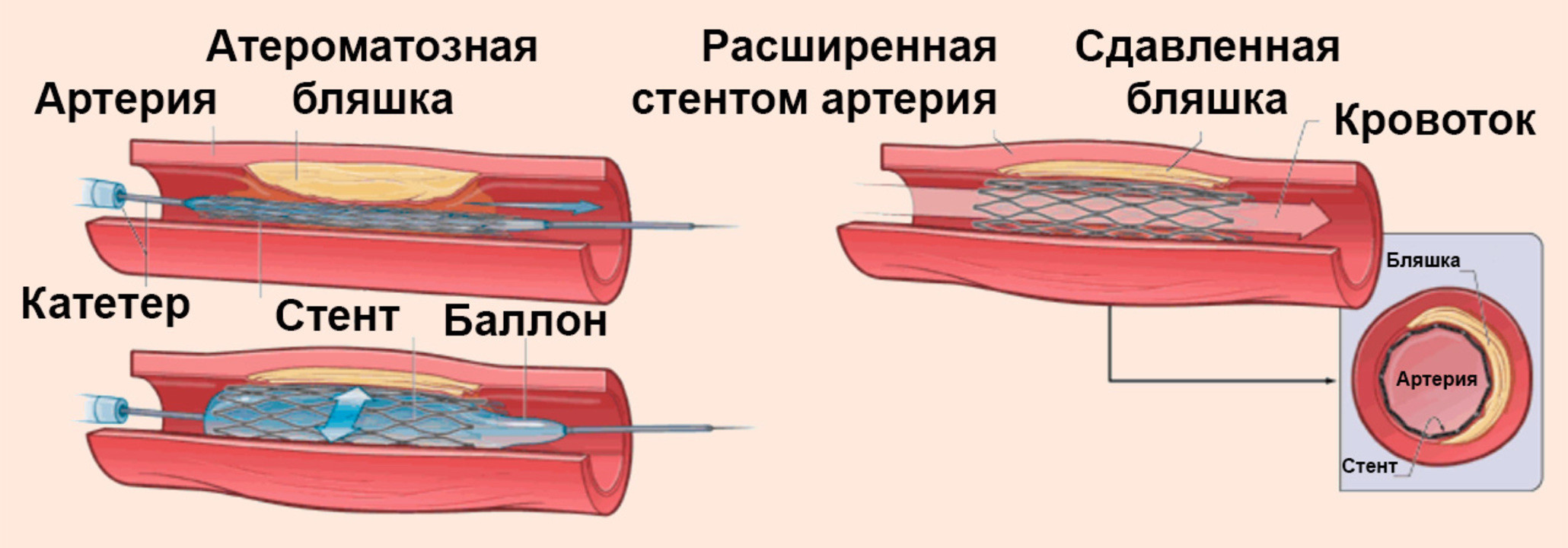
Иногда из-за большого скопления холестериновых бляшек баллонный катетер не эффективен, поэтому хирург в подобных ситуациях использует лазерную ангиопластику. Сначала при помощи лазера скопления бляшек разрушаются, а затем в просвет артерии вводится стент, который со временем вживляется в ткани сосуда.
Ангиопластика относится к числу малоинвазивных процедур, то есть вмешательство осуществляется при минимальном повреждении тканей. После ангиопластики практически не остается шрамов, а сама манипуляция проводится под местным наркозом. Как правило, ее продолжительность составляет около 2 часов.
Риск осложнений после ангиопластики минимален – иногда может возникнуть аллергия на контрастное вещество, которое используется для рентген-визуализации. В очень редких случаях у пациентов нарушается сердечный ритм. В месте прокола может остаться небольшая гематома, которая через несколько дней исчезает.
Прогноз

При атеросклерозе сосудов головного мозга прогноз во многом зависит от того, на какой стадии удалось обнаружить заболевание, общего состояния пациента и его возраста. При своевременно начатом лечении и неуклонном следовании врачебным рекомендациям со стороны больного течение болезни можно существенно облегчить, сведя к минимуму ее проявления.
Важно: Если лечение было начато уже на поздних стадиях болезни, нельзя исключать возможность инсульта и сосудистой деменции. Прогноз наименее благоприятен для пожилых пациентов.
Профилактика
Наиболее эффективна первичная профилактика, когда сосуды еще сохраняют эластичность. Это означает, что дожидаться явных признаков болезни не следует – чем раньше начать профилактические меры, тем выше будет их эффективность. Разумеется, пока атеросклероз только начинает развиваться, никак не отражаясь на самочувствии, проникнуться важностью этих рекомендаций достаточно трудно. Однако не следует надеяться на то, что болезнь никогда о себе не заявит – по мере старения каждый человек в той или иной степени начинает испытывать на себе ее неприятные проявления.
Следует понимать, что полностью наступление атеросклероза предотвратить невозможно – примерно с таким же успехом можно пытаться предотвратить наступление старости. Однако выявление болезни на самых ранних стадиях поможет существенно замедлить ее прогрессирование – разумеется, при условии корректности терапевтической схемы и соблюдения пациентом предписаний врача.
Что же в таком случае предпринять? Во-первых, после 45 лет следует не менее одного раза в год сдавать анализ крови на содержание липидов в крови. Во-вторых, необходимо модифицировать образ жизни. И начать следует с питания.
Диета
Некоторые люди регулярно употребляют тушеную в сметане картошку с жирным мясом, а потом сетуют на странное самочувствие, объясняя его «магнитными бурями». Между тем, дело не столько в природных катаклизмах, сколько в последствиях пренебрежения принципами здорового питания.
Важно: не нужно полностью отказываться от жиров, поскольку в умеренных количествах они необходимы нашему организму. Однако их переизбыток крайне негативно отражается на состоянии сосудов. А еще важно качество жиров, например ненасыщенные жиры предпочтительные насыщенных, а от транс-жиры свести к минимуму.
- Ненасыщенные жиры содержатся например в растительных маслах, рыбе, авокадо и орехах.
- Насыщенные можно обнаружить в жирном мясе и сливочном масле.
- Транс-жиры — в обработанных мясных продуктах (сосиски, колбасы), тортах и конфетах.
Основные принципы диеты:
1. Нормализовать калорийность питания – она не должна превышать примерно 2500 ккал в сутки. Для человека, не занимающегося силовыми видами спорта, этого более чем достаточно.
2. Ограничить количество жиров в рационе. Придется отказаться от сала, жирных соусов, майонеза, сметаны (допускается лишь эпизодическое употребление этих продуктов). Вместо сливочного масла лучше использовать подсолнечное и оливковое.
3. В качестве источника белка рекомендуются нежирные сорта мяса – преимущественно рыба (треска, хек, тунец) и птица (индюшатина, кура). Не рекомендуется утка, свинина, паштеты.
4. Из молочных продуктов предпочтение следует отдавать творогу, нежирным сортам сыра, йогуртам и кефиру. Не рекомендуется мороженое, сгущенное молоко и жирные сорта сыра.
5. Рацион следует насытить клетчаткой. Рекомендуется морская, брюссельская и белокочанная капуста, чеснок, чечевица, гранулированные отруби.
6. В качестве источника углеводов предпочтительны гречка, овсянка, неполированный рис и другие крупы, цельнозерновой хлеб, и паста из твердых сортов пшеницы. От жареной и тушеной картошки необходимо отказаться. Или сильно ограничить.
Предпочтительные способы термической обработки: на пару, аэрогриль, запекание, варка. Количество соли необходимо постепенно сокращать. Также очень важно не злоупотреблять кондитерскими изделиями, а в перспективе – полностью от них отказаться. Задача не из легких, но от ее выполнения во многом зависит эффективность профилактики.
Коррекция образа жизни
Все факторы риска следует устранить или свести к минимуму. Наиболее важные аспекты:
1. Постепенное сокращение выкуренных за день сигарет с перспективой полного отказа от курения.
2. Сокращение употребляемого алкоголя. Допускается 150 мл красного вина не чаще раза в неделю.
3. Контроль артериального давления.
4. Профилактика стрессов.
5. Регулярные физические нагрузки (ходьба, бег трусцой, силовые упражнения умеренной интенсивности).
Заключение
Церебральный атеросклероз с течением времени развивается у всех людей без исключения, однако степень выраженности его клинических проявлений во многом зависит от коррекции питания, образа жизни и соблюдения врачебных рекомендаций. При позднем выявлении и неправильном лечении эта болезнь может давать такие осложнения, как инсульт и сосудистая деменция. Если же пациент своевременно начал лечение и профилактику, проявления церебрального атеросклероза будут минимальными.
Источники
- С.В.Мигунова // Клинико-эпидемиологическое исследование цереброваскулярных заболеваний
- М. В. Ежов, И. В. Сергиенко // Диагностика и коррекция нарушений липидного обмена
- R.O. Weller, D. Boche // Cerebral atherosclerosis
АТЕРОСКЛЕРОЗ

Клиническая значимость и возможность предупреждения Клиническая значимость атеросклероза Атеросклероз — процесс, лежащий в основе большинства заболеваний сердечно-сосудистой системы. Атеросклероз также осложняет течение сахарного диабета, являясь одно
#02/04 Ключевые слова / keywords: Кардиология, Cardiology
2004-02-27 00:00
36004 прочтения
Клиническая значимость и возможность предупреждения
Клиническая значимость атеросклероза
Атеросклероз — процесс, лежащий в основе большинства заболеваний сердечно-сосудистой системы. Атеросклероз также осложняет течение сахарного диабета, являясь одной из причин многих осложнений этой болезни.
Хорошо известно, что смертность от сердечно-сосудистых заболеваний занимает первое место в общей структуре смертности в любой развитой стране. Россия в этом плане не является исключением, однако абсолютные цифры смертности от сердечно-сосудистых заболеваний в России значительно выше, чем в других странах. Так, стандартизованный по возрасту показатель смертности от ИБС на 100 тыс. населения составлял в 1995–1998 гг. в России у мужчин 330,2, в то же время во Франции аналогичный показатель равнялся 49,1.
История изучения атеросклероза
Термин «атеросклероз» был впервые использован Marchand в 1904 г. для обозначения специального типа артериосклероза. Приставка «атеро» взята из греческого языка и буквально переводится как «густая каша». Термином «атеросклероз» обозначали процесс аморфной аккумуляции липидов в интиме артерий. Попытки воспроизвести атеросклероз экспериментально с помощью различных повреждающих артерии веществ (адреналина, дигиталиса, хлорида бария, патогенных бактерий) оказались безуспешными. И лишь в 1908 г. русские ученые А. Игнатовский и С. Салтыков впервые экспериментально воспроизвели атеросклероз, скармливая кроликам мясо, молоко и яйца. Вскоре было показано, что атеросклероз в эксперименте можно вызвать, лишь используя продукты, в которых содержится холестерин. В 1913 г. русские ученые Н. Аничков и С. Халатов и независимо от них немецкие ученые I. Wacker и W. Hueck вызвали типичные атеросклеротические изменения в артериях кроликов, скармливая им чистый холестерин, растворенный в масле.
Что такое холестерин
Холестерин, а также триглицериды и фосфолипиды относятся к классу липидов. Эти соединения представляют собой эфиры длинноцепочечных жирных кислот и в качестве липидного компонента входят в состав липопротеинов. Липопротеины фактически являются переносчиками липидов между тканями и органами. Гидрофобный характер липидов исключает их транспорт в плазме в свободном виде.
Холестерин является абсолютно необходимым для жизнедеятельности организма, он входит в состав клеточных мембран. Кроме того, холестерин — предшественник стероидных гормонов, а также витамина D. Триглицериды играют большую роль в процессе накопления энергии в организме.
Холестерин поступает в организм с пищей, он также синтезируется в самом организме. Обычное потребление холестерина с пищей составляет 200—500 мг в день. Холестерин абсорбируется из кишечника не полностью, а всего на 30—60%. Часть всосавшегося из кишечника холестерина секретируется обратно в кишечник с желчью. В самом организме холестерин синтезируется примерно в таком же количестве, в каком он поступает в организм с пищей. Биосинтез холестерина усиливается при потреблении высококалорийной диеты, а также при ожирении.
Биосинтез холестерина происходит в печени, кишечнике и центральной нервной системе. Это сложный процесс, одним из его этапов является превращение 3-гидрокси-3-метилглютарил-коэнзима А в мевалоновую кислоту. Для процесса необходим фермент HMG-CoA-редуктаза. Именно на этот фермент действуют препараты-ингибиторы HMG-CoA-редуктазы, иначе называемые статинами.
Гиперхолестеринемия и атеросклероз
Давно замечено, что повышенный уровень холестерина в крови значительно увеличивает риск заболевания ишемической болезнью сердца. В тех странах, где средний уровень холестерина в популяции невысок (Китай, Индонезия, Япония), смертность от ИБС также невелика. В странах, где уровень холестерина в крови высок (большинство стран Запада), ИБС, напротив, является наиболее частой причиной смерти.
Средний уровень холестерина в популяции напрямую связан с диетой. Резкое увеличение заболеваемости и смертности от ИБС, наблюдавшееся в странах Запада в первой половине ХХ в., было напрямую связано с возросшим потреблением жира, в первую очередь в виде жирных мясных продуктов. Кроме того, на этот процесс повлияли значительный рост распространенности курения и существенное снижение физической активности населения.
Внутри популяции также существует четкая связь между заболеваемостью и смертностью от ИБС с уровнем холестерина в крови. Этот факт был доказан во многих крупных эпидемиологических исследованиях. Так, во Фремингемском исследовании было показано, что вероятность возникновения ИБС в популяции находится в прямой зависимости от содержания холестерина в крови. В исследовании MRFIT (The Multiple Risk Factor Intervention Trial) было показано, что 10-летняя смертность от ИБС прямо зависит от концентрации холестерина в крови.
Образование атеросклеротических бляшек
Первые проявления атеросклероза могут возникать в самом раннем возрасте. Они выражаются так называемыми липидными пятнами, их появление связано с местным отложением липопротеинов в интиме артерий. Именно из этих пятен могут развиваться атеросклеротические бляшки. Липопротеины содержат холестерин и триглицериды, а также белки и фосфолипиды, которые делают липопротеиды водорастворимыми. Атерогенными липопротеинами являются липопротеины низкой плотности (ЛПНП). Накоплению липопротеинов в интиме способствуют повышенная концентрация холестерина в плазме, а также низкий уровень липопротеинов высокой плотности (ЛПВП), артериальная гипертония, сахарный диабет, курение, малоподвижный образ жизни, ожирение.
Накапливающиеся в интиме липопротеины частично связываются с межклеточным веществом. Отсутствие в последнем антиоксидантов способствует окислению липопротеинов и развитию процесса местного воспаления. Это, в свою очередь, способствует адгезии лейкоцитов из плазмы и миграции их к интиму. Начинается лейкоцитарная инфильтрация, в липидных пятнах лейкоциты превращаются в макрофаги, делятся и активно синтезируют рецепторы к модифицированным липопротеинам. Поглощая липопротеины, макрофаги превращаются в нагруженные липидами ксантомные клетки. Все это приводит к утолщению интимы, накоплению в ней гладкомышечных клеток и межклеточного вещества. Из него образуется фиброзная покрышка, под которой лежат ксантомные клетки. При их гибели возникает богатая липидами атероматозная масса.
На ранних этапах атеросклероза бляшки никак не нарушают процесс кровотока и не проявляются клинически. Первоначально бляшка растет вне просвета сосуда, вызывая лишь увеличение его диаметра. Однако со временем атеросклеротические бляшки постепенно сужают просвет сосуда и вызывают нарушения кровообращения. Возникновение атеросклеротического стеноза приводит к стабильному снижению кровотока, проявления которого в клинике зависят от локализации процесса. Так, при стенозах в коронарных артериях вследствие увеличения кровотока, вызванного физической нагрузкой, появляется ишемия миокарда, выражающаяся приступом стенокардии. Аналогичный процесс в артериях нижних конечностей приводит к их ишемии и так называемой перемежающейся хромоте.
Не всегда, однако, даже полная закупорка (окклюзия) артерии бляшкой приводит к инфаркту. Повторяющаяся ишемия может способствовать развитию коллатерального кровообращения и смягчать последствия окклюзии.
На поздних стадиях развития атеросклероза возникают нарушения в свертывающей системе крови. На поверхности бляшек появляются мелкие разрывы, наблюдается адгезия тромбоцитов, образуются тромбы, внезапно полностью закупоривающие просвет сосуда. Этот процесс приводит к таким сердечно-сосудистым катастрофам, как инфаркт миокарда и мозговой инсульт.
Атеросклеротические бляшки часто обызвествляются, этот процесс во многом напоминает остеогенез.
Определение холестерина в крови
Повышение концентрации холестерина в крови происходит задолго до появления клинических признаков болезни, поэтому своевременное выявление гиперхолестеринемии — важнейшая задача практикующего врача. Определение холестерина в крови должно быть обязательным элементом обследования всех больных, обращающихся к терапевту и кардиологу: мужчин — начиная с 30 лет, женщин — с 40 лет. В ряде случаев (например, при наличии факторов риска ИБС, в первую очередь неблагоприятной наследственности) определение холестерина в крови следует рекомендовать и в более молодом возрасте.
Гиперлипидемию лучше всего выявлять, определяя концентрацию холестерина в сыворотке, взятой утром натощак. Измерения следует проводить в специализированной лаборатории с использованием стандартизации. Необходимо помнить, что существуют различные фракции холестерина, роль которых в развитии атеросклероза неодинакова. Поэтому для врача желательно иметь данные не только об уровне общего холестерина, но и знать содержание его фракций. Наиболее атерогенны ЛПНП. Липопротеиды высокой плотности, напротив, играют защитную роль, их снижение рассматривается как независимый фактор риска сердечно-сосудистых заболеваний. Важно также определить содержание триглицеридов в крови: их повышение свидетельствует о высоком риске сердечно-сосудистых осложнений.
Клинические проявления атеросклероза
Атеросклероз поражает различные органы. Как отмечалось выше, в первую очередь от него страдают коронарные артерии. Значительные изменения возникают в сонных артериях, артериях головного мозга, грудной и брюшной аорте, артериях почек, артериях нижних конечностей.
При выявлении нарушений содержания холестерина в крови врач должен обязательно сопоставить эти данные с данными клинических и инструментальных обследований. Клинические проявления атеросклероза — стенокардия, признаки недостаточности сосудов головного мозга, перемежающаяся хромота. При осмотре глазного дна выявляются признаки атеросклероза мелких артерий, при эхокардиографии отчетливо видны признаки атеросклероза сердечных клапанов, аорты.
Следует помнить, что на содержание холестерина в крови могут влиять различные сопутствующие заболевания и факторы риска. В частности, курение и низкая физическая активность способствуют повышению уровня холестерина в крови. Снижение функции щитовидной железы является нередко причиной гиперхолестеринемии.
Ранее высказывалось мнение, что повышение уровня холестерина в крови является защитной компенсаторной реакцией организма и поэтому не всегда требует мер по его снижению. Более того, предполагалось, что значительное снижение содержания холестерина в крови может предрасполагать к развитию ряда других заболеваний, в первую очередь онкологических. Однако исследования показали, что зарегистрированная повышенная смертность больных некардиологическими заболеваниями при сниженном уровне холестерина в крови лишь отражает тяжесть этих заболеваний и что пониженный уровень холестерина ни в коем случае не является причиной повышения смертности.
В настоящее время стало очевидным, что в любом случае повышение холестерина в крови требует принятия мер по его нормализации. Однако активность этих мер в значительной степени определяется наличием или отсутствием клинических признаков атеросклероза. Если у лиц с гиперхолестеринемией и отсутствием признаков сердечно-сосудистых заболеваний врач должен, в первую очередь, использовать меры немедикаментозного воздействия, то у больных с уже имеющимися заболеваниями (ишемической болезнью сердца, гипертонической болезнью, сахарным диабетом) и тем более при наличии осложнений этих заболеваний (инфаркта миокарда, инсульта) врач обязан в дополнение назначить препараты, снижающие уровень холестерина в крови.
Роль диеты и других немедикаментозных воздействий
Снижения уровня холестерина в крови можно добиться, используя меры немедикаментозного воздействия. К ним относятся модификация диеты, уменьшение массы тела, увеличение физической активности, отказ от курения.
Коррекция диеты подразумевает снижение общей калорийности пищи и потребления животных жиров плюс одновременное увеличение потребления растительных жиров, клетчатки. Показано, что с помощью диеты можно снизить содержание холестерина в крови в среднем на 10—15%. В ряде исследований ставилась задача оценить, можно ли с помощью модификации диеты уменьшить риск сердечно-сосудистых осложнений. Так, в ходе исследования, проводившегося в США в 80-х гг. ХХ в. (The Los Angeles Veterans Administration study), 846 лиц (возраст — 55—89 лет) с повышенным уровнем холестерина в крови (у 25% были признаки ИБС) с помощью рандомизации разделили на 2 группы: одна группа (контрольная) продолжала соблюдать обычную диету, содержащую в среднем 40% жира (большую часть из которого составляют насыщенные жирные кислоты); другой группе (экспериментальной) рекомендовали диету со сниженным на 50% содержанием холестерина и с соотношением полиненасыщенных жирных кислот к насыщенным жирным кислотам 2:1. Через 8 лет наблюдения было отмечено, что уровень холестерина в экспериментальной группе снизился на 13%. Коронарные события реже регистрировались в экспериментальной группе, однако различие с контрольной группой оказалось статистически недостоверным. Различий в смертности между группами также выявлено не было, более того, наблюдалась тенденция к более высокой смертности от некардиологических причин в группе, получавшей гипохолестериновую диету.
В исследовании, проводившемся в Норвегии (The Oslo Study Diet and Antismoking Trial), у 1232 здоровых мужчин среднего возраста с повышенным уровнем холестерина в крови (290—380 мг/дл), в экспериментальной группе, которой рекомендовали соблюдать диету со сниженным содержанием холестерина, отказаться от курения и нормализовать уровень артериального давления, частота инфаркта миокарда (как фатального, так и нефатального) и внезапной смерти оказалась достоверно (на 47%) ниже, чем в контрольной группе. Этот эффект объяснили, в первую очередь, снижением содержания холестерина в крови (в среднем на 13%), а также уменьшением частоты курения.
Таким образом, имеющиеся на сегодняшний день данные указывают на то, что только модификацией диеты и борьбой с факторами риска можно добиться определенного результата в отношении снижения вероятности коронарных событий. Однако строгих исследований по изучению возможности с помощью одной лишь диеты снизить риск осложнений у больных с уже имеющимися признаками атеросклеротических заболеваний нет и вряд ли могут быть, так как на сегодняшний день уже очевидно, что в таких случаях необходима дополнительная лекарственная терапия.
Лекарственная терапия
Препараты, позволяющие снижать уровень холестерина в крови, стали доступны с 60-х гг. ХХ в. Для проверки их действия в клинике требуется проведение крупных рандомизированных контролируемых исследований с участием большого количества больных, причем эти исследования должны продолжаться достаточно долго (до 10 лет). Такие исследования позволили подтвердить значимость холестериновой теории атеросклероза. Одно из первых подобных исследований было проведено в Швеции (The Stockholm Heart Disease Secondary Prevention Study) на 555 больных, перенесших инфаркт миокарда. С помощью рандомизации пациенты были разделены на 2 группы, одной из которых рекомендовали только специальную диету, а другой группе в дополнение к этой диете назначали клофибрат (2 г в день) в комбинации с никотиновой кислотой (3 г в день). Активное лечение способствовало снижению уровня холестерина в крови на 13%, а также снижению общей смертности и смертности от ИБС.
Результаты других исследований, однако, не вызывают особого оптимизма. В исследовании WHO (World Health Organization Trial) назначение клофибрата более чем 15 тыс. больным способствовало существенному снижению уровня холестерина в крови и значительному снижению частоты нефатальных инфарктов миокарда. Однако общая смертность в группе принимавших клофибрат сильно возросла (на 25%) за счет увеличения числа смертей, не связанных с сердечно-сосудистыми заболеваниями; кроме того, в этой группе значительно чаще выполнялись операции холецистэктомии. Такой неблагоприятный эффект был расценен как побочное действие клофибрата. В исследовании CDP (Coronary Drug Project) для снижения уровня холестерина у более чем 8 тыс. больных, перенесших инфаркт миокарда, изучали действие нескольких препаратов — никотиновой кислоты, клофибрата, эстрогена и декстротироксина. Исследование было прервано досрочно из-за увеличения смертности, вызванного побочными действиями используемых лекарств. Последующий анализ показал, что в группе, получавшей никотиновую кислоту, частота нефатального инфаркта миокарда была на 27% меньше, чем в группе, получавшей плацебо. Смертность в этой группе оказалась на 10% меньше таковой в группе плацебо.
В исследовании CPPT (Coronary Primary Prevention Trial) для снижения уровня холестерина в крови использовали холестирамин, препарат, способный связывать желчные кислоты, который в течение 10 лет назначали больным с уровнем холестерина в крови выше 265 мг/дл. Наряду со снижением уровня холестерина ЛПНП (на 12,6%) в группе лечения регистрировали уменьшение вероятности смерти от ИБС (на 24%) и нефатального инфаркта миокарда (на 25%). Специальные расчеты, проведенные по результатам этого исследования, показали, что снижение уровня холестерина в крови на 25% уменьшает риск ИБС на 49%.
В Хельсинкском исследовании (The Helsinki trial) изучали влияние гемфиброзила, препарата из группы фибратов, на частоту осложнений ИБС у здоровых мужчин среднего возраста с повышенным уровнем холестерина ЛПНП или ЛПОНП.
В группе лечения этим препаратом наблюдали достоверное (на 37%) уменьшение риска нефатального инфаркта миокарда.
Таким образом, названные выше исследования подтвердили возможность фармакологического снижения уровня холестерина в крови (по данным всех этих исследований, в среднем на 10%), что сопровождалось достаточно существенным уменьшением вероятности осложнений ИБС. Однако побочные действия препаратов или плохая переносимость не позволяли рекомендовать их к использованию в качестве традиционной терапии. Ни в одном из этих исследований не было зарегистрировано снижения общей смертности на фоне лечения гиполипидемическими препаратамии. Вот почему в конце 80-х гг. ХХ в. многие авторы выражали сомнение в целесообразности широкого применения гиполипидемических препаратов. Ситуация изменилась после того, как появились так называемые статины. Гиполипидемический эффект этих препаратов впервые был описан в 1976 г., а в клинической практике их стали использовать лишь с конца 80-х гг.
В настоящее время доступны 6 препаратов этой группы. 2 из них — ловастатин и правастатин — являются продуктами жизнедеятельности грибков, симвастатин представляет собой полусинтетический препарат, остальные — флувастатин, аторвастатин и розувастатин — синтетические препараты.
Гиполипидемический эффект статинов был доказан в многочисленных исследованиях. Показано, что эти препараты способны снизить содержание ЛПНП на 20—30%, максимально — до 60%. Данный эффект статинов зависит от дозы. Снижение уровня ЛПНП под влиянием статинов сопровождается снижением уровня общего холестерина и некоторым повышением уровня холестерина ЛПВП. Содержание триглицеридов также несколько снижается, этот эффект в большей степени присущ препаратам нового поколения.
Очень важно, что в ряде крупных контролируемых исследований была доказана способность статинов снижать смертность. Это их действие было продемонстрировано в исследованиях как по вторичной, так и по первичной профилактике. Первой из таких работ было исследование 4S (Scandinavian Simvastatin Survival Study), в котором симвастатин назначали больным с доказанной ИБС и умеренным повышением уровня холестерина в крови в течение 5 лет. Было показано, что лечение симвастатином (в дозе 20—40 мг/сут) сопровождалось снижением уровня холестерина ЛПНП в среднем на 35%, одновременно регистрировали уменьшение общей смертности на 30% и снижение риска главных коронарных событий на 34%.
Эти данные были подтверждены в исследованиях CARE (Cholesterol and Recurrent Events) и LIPID (Long-term Intervention with Pravastatin in Ischemic Disease), в обоих из них использовали правастатин. Результаты исследования CARE продемонстрировали, что уровень холестерина ЛПНП у больных ИБС в 115—175 мг/дл, безусловно, можно считать повышенным и что его уменьшение ниже этого уровня приводит к существенному улучшению прогноза заболевания. Поэтому стало понятным, что назначение статинов больным с подтвержденным диагнозом ИБС и нормальным уровнем холестерина необходимо.
В исследовании LIPID было показано, что назначение правастатина (40 мг/сут) в течение 6 лет больным с подтвержденной ИБС способствовало снижению смертности от ИБС с 8,3% (при приеме плацебо) до 6,4%. Общая смертность под влиянием правастатина снизилась на 23%.
Значительный интерес представляют результаты исследования AVERT (Atorvastatin Versus Revascularization Treatments), в котором было продемонстрировано, что назначение аторвастатина в дозе до 80 мг/сут позволяло предупреждать осложнения ИБС более эффективно, чем первичное проведение коронарной ангиопластики.
В последнее время было показано, что назначение статинов способно существенно улучшить прогноз жизни больных артериальной гипертонией. Так, в ходе исследования The ASCOT (Anglo-Scandinavian Cardiac Outcomes Trial) удалось выявить, что назначение аторвастатина в дозе 10 мг в течение 3,5 лет способствовало снижению частоты фатальной ИБС и нефатального инфаркта миокарда на 36%.
Первым исследованием, в котором статины использовали в качестве первичной профилактики, было исследование WOSCOPS (The West of Scotland Coronary Prevention Study). В этом исследовании правастатин (40 мг/сут) назначали в течение 5 лет мужчинам с первичной гиперхолестеринемией. Было показано, что лечение способствовало уменьшению уровня холестерина ЛПНП на 20% и общего холестерина на 26%. Под влиянием статина риск определенного нефатального инфаркта миокарда уменьшался на 31%, риск смерти от ИБС — на 33%. Общая смертность под влиянием правастатина снижалась на 22%.
В исследовании AFCAPS/TexCAPS (Air Force/Texas Coronary Atherosclerosis Prevention Study) ловастатин (20—40 мг в день в течение 5 лет) назначали здоровым людям (мужчинам старше 45 лет, женщинам старше 55 лет) с уровнем холестерина ЛПНП 130—190 мг/дл. Различий в общей смертности между лицами, получавшими и не получавшими ловастатин, выявлено не было, однако среди лиц, получавших статин, регистрировалось достоверное уменьшение вероятности развития острых главных коронарных событий (на 37%).
Все названные выше исследования продемонстрировали также в целом высокую безопасность длительного назначения статинов и небольшую вероятность проявления их побочных эффектов.
Кому назначать гиполипидемическую терапию
В настоящее время принято считать, что терапия гиполипидемическими препаратами должна проводиться практически всем больным с установленным диагнозом ИБС.
Менее ясен вопрос о необходимости гиполипидемической терапии у лиц с повышенным уровнем холестерина и отсутствием значимых атеросклеротических изменений. В этом плане значительную помощь оказывает оценка риска сердечно-сосудистых осложнений. В настоящее время созданы специальные таблицы, которые позволяют количественно оценить риск сердечно-сосудистых осложнений (в том числе смертельных). Для этого достаточно знать возраст пациента, уровень его артериального давления, содержание холестерина в крови, а также то, курит он или нет.
Критерии эффективностии безопасности лечения гиполипидемическими препаратами
Назначая статины, врач должен обязательно контролировать уровень холестерина в крови. У пациентов с ишемической болезнью сердца целевой уровень общего холестерина при назначении статинов — менее 190 мг/дл (5,0 ммоль/л), целевой уровень холестерина ЛПНП — менее 115 мг/дл (3,0 ммоль/л). Для достижения такого уровня холестерина обычно требуется доза симвастатина в 20 мг. В ряде случаев дозу препарата приходится увеличивать, максимально допустимая доза — 80 мг.
Статины являются безопасными препаратами, возможность появления их побочных действий невелика. Их распространенность составляет от 1 до 4%. Чаще всего они заключаются в тех или иных признаках гепатотоксичности, это проявляется повышением содержания трансаминаз в крови. Показано, что вероятность такого действия прямо зависит от использованной дозы статина. Так, увеличение уровня аланиновой или аспараггиновой трансаминазы в 3 раза и более наблюдается примерно у 0,1% больных, получающих ловастатин в дозе 20 мг в день, и у 0,9% пациентов, получающих ловастатин в дозе 40 мг в день. Увеличение печеночных ферментов почти всегда происходит бессимптомно и полностью исчезает после прекращения приема статинов.
Намного реже при применении статинов возникает миопатия, с последующим рабдомиолизом и развитием почечной недостаточности. Небольшое увеличение уровня креатинфосфокиназы встречается чаще. Вероятность появления миопатии возрастает, если статины назначаются совместно с эритромицином, циклоспорином, никотиновой кислотой, фибратами.
Врач обязан контролировать безопасность лечения, определяя 1 раз в 3—6 мес. уровень трансаминаз в крови, а при возникновении мышечных болей (наиболее типичного побочного действия статинов) также и уровень креатинфосфокиназы крови.
Проблема дженериков
К сожалению, статины — недешевые препараты. Стоимость лечения оригинальным препаратом симвастатина составляет, в зависимости от дозы, от 1000 до 2000 руб. в месяц. Ситуация улучшилась после появления на рынке так называемых дженериков — препаратов, идентичных по химической структуре оригинальному симвастатину, но произведенных другими компаниями. Их стоимость в 2-2,5 раза ниже. Одним из таких препаратов является симвастол, выпускаемый компанией «Гедеон Рихтер-Рус».
Необходимым условием возможности использования дженериков является их полная или почти полная идентичность оригинальному препарату. Для доказательства эквивалентности дженерика оригинальному препарату в первую очередь проводят исследования по изучению профиля концентрации 2 препаратов после их назначения здоровым добровольцам (так называемая фармакокинетическая эквивалентность, или биоэквивалентность). Безусловно, изучение фармакокинетической эквивалентности, являющееся обязательным условием сравнительной оценки оригинального препарата и препарата-дженерика, должно быть дополнено изучением их клинической идентичности.
Заключение
Имеющиеся на сегодняшний день данные, безусловно, свидетельствуют о том, что повышенный уровень холестерина, в первую очередь холестерина ЛПНП, свидетельствует о повышенном риске атеросклероза. В сочетании с другими факторами риска, повышенный уровень холестерина приводит к развитию атеросклероза артерий, прежде всего коронарных и мозговых, и является причиной таких тяжелых осложнений, как инфаркт миокарда и мозговой инсульт. Снижение уровня холестерина в крови с помощью лекарственных препаратов, в первую очередь статинов, способно затормозить процесс развития атеросклероза и предупредить возможность развития его осложнений. Это, кроме того, позволяет улучшить прогноз заболевания и снизить риск смерти.
С. Ю. Марцевич, доктор медицинских наук
Государственный научно-исследовательский центр профилактической медицины, Москва
Атеросклероз сосудов нижних конечностей и головного мозга: симптомы и лечение
Атеросклероз (греч. αθήρα, кашица + σκλήρωσις, затвердевание) — системное заболевание, вызванное образованием холестериновых бляшек в артериях. Это приводит к закупорке сосудов, что нарушает кровообращение и ухудшает питание внутренних органов необходимыми микроэлементами.
Атеросклероз сосудов нижних конечностей относится к группе опасных заболеваний, способных вызвать внезапную смерть вследствие осложнений. Предупредить развитие этой патологии можно только за счет коррекции образа жизни.
Атеросклероз имеет код по МКБ 10 (Международная классификация болезней): I70

Причины развития
Болезнь развивается на фоне сочетания нескольких факторов. Основной причиной возникновения атеросклероза считаются генетические изменения, провоцирующие формирование холестериновых бляшек. В этом случае предупредить развитие патологического процесса нельзя, а вероятность появления осложнений резко возрастает.
Атеросклеротические бляшки образуются на фоне течения гиперхолестеринемии, при которой липиды, перемещающиеся вместе с кровью по организму, плохо усваиваются внутренними органами (в основном печенью). Данный процесс протекает в несколько этапов, каждый из которых длится не один год.
Несмотря на то что подобные патологические изменения развиваются вследствие генетических нарушений, спровоцировать атеросклероз способен неправильный образ жизни. Бляшки, вызывающие сужение сосудов, формируются на фоне превышения допустимой нормы холестерина. Происходит это при обильном потреблении продуктов, содержащих данное вещество. При таком образе жизни организм перестает усваивать весь вырабатываемый холестерин, из-за чего сужаются артерии.
Спровоцировать подобные последствия также способны:
- сахарный диабет;
- курение;
- хронический воспалительный процесс;
- пальмовое масло, фаст-фуд и другие продукты.
Воздействие указанных факторов вызывает повреждение сосудистых стенок, что приводит к увеличению концентрации липидов в крови.
Симптомы
Обнаружить болезнь на ранней стадии развития удается случайно, так как патологический процесс в течение многих лет протекает бессимптомно. Клиническая картина при подобных поражениях определяется локализацией бляшек. То есть характер симптомов зависит от того, какой орган испытывает недостаток питательных веществ, вызванный сужением артерий. По этому критерию патология классифицируется на 3 типа:
- коронарных артерий;
- артерий нижних конечностей;
- головного мозга;
- почечной артерии.
При нарушениях первого типа отмечаются следующие симптомы:
- болевые ощущения или дискомфорт в грудной клетке;
- тяжесть, жжение или сдавливание в груди при физической нагрузке.
Второй тип характеризуется следующими проявлениями:
- боль в ногах;
- жжение в нижних конечностях;
- быстрая мышечная утомляемость ног.
Эти клинические проявления беспокоят периодически. То есть боль или жжение исчезают быстро, но возвращаются во время физической активности.
При поражении сосудов головного мозга могут возникнуть ишемический инсульт и транзиторная ишемическая атака. Симптоматика в обоих случаях сходна между собой. Но при ишемическом инсульте клинические проявления беспокоят более суток, когда как при атаке состояние пациента улучшается менее чем за 24 часа.
Симптомы при поражении головного мозга могут иметь следующий характер:
- слабость мышц лица или конечностей (в основном проявляется с одной стороны);
- чувство онемения;
- внезапное нарушение речи или понимания того, что говорит собеседник;
- внезапные зрительные расстройства;
- нарушение координации движения и головокружения;
- беспричинная и интенсивная головная боль.
Характер клинической картины при таком поражении зависит от локализации поражения и не исчерпывается приведенными симптомами. В случае если бляшки формируются в артерии, питающей печень, то у пациента могут наблюдаться следующие проявления болезни:
- головные боли;
- головокружение;
- мелькание перед глазами;
- тошнота;
- нарушение координации и другие.
Опасность такого поражения заключается в том, что при поражении почечной артерии возможен гипертонический криз, характеризующийся резким ухудшением состояния человека.
Стадии развития
Патологический процесс развивается в течение нескольких лет или десятилетий. На начальных этапах болезнь никак не проявляет себя и диагностируется случайно, в ходе осмотра артерий. Первые симптомы появляются при условии, если атеросклеротическая бляшка закрыла не менее 70% просвета сосуда либо произошел разрыв таких образований. Во втором случае образуется тромб, нарушающий кровоток к отдельным органам.

Возможные осложнения
Характер осложнений также напрямую зависит от того, где сформировались липидные отложения. При этом выделяют 2 варианта последствий, которые возникают при таком заболеваний. В первом случае по мере увеличения размеров подобных образований ухудшается работа пораженного органа, что проявляется в медленном нарастании интенсивности клинических проявлений и увеличения числа симптомов.
Вследствие разрушения бляшек патологические процессы развиваются быстро вследствие тромбоза сосудов. Во втором случае высока вероятность возникновения:
- инфаркта миокарда;
- гангрены нижних конечностей;
- инсульта.
При данной болезни возможны и другие последствия. В частности, при нарушении кровотока в головном мозге не исключены психические и моторные расстройства (нарушение сознания и восприятия, снижение подвижности конечностей и другое).
Вероятность развития осложнений (включая смерть) зависит от следующих факторов:
- мужской пол;
- возраст;
- повышенные уровень холестерина и артериального давления;
- курение;
- сахарный диабет;
- ожирение и другие.
Сочетание указанных факторов увеличивает риск наступления смерти.
Методы диагностики
Первичная диагностика проводится на основании результатов анализа крови. На наличие этого заболевания указывает повышенное содержание холестерина липопротеинов низкой плотности. Дополнительно проводится биохимический анализ крови, или липидограмма. В этом случае определяется распределение холестерина по двум (реже — трем) фракциям: липопротеинов низкой и высокой плотности. Данный анализ позволяет выявить уровень риска развития как атеросклероза, так и осложнений.
Для определения локализации бляшек применяются инструментальные методы исследования. Способы подбираются, исходя из предполагаемой локализации подобных образований. Часто для подтверждения предварительного диагноза проводится ультразвуковое исследование сонных артерий (триплексное сканирование брахиоцефальных артерий). Выбор в пользу этого метода обусловлен тем, что, согласно множеству исследований, атеросклеротические бляшки в основном локализуются именно в данных сосудах.
При необходимости применяют другие варианты диагностических процедур. Выявить бляшки сложнее при локализации последних в коронарных сосудах. Чтобы подтвердить наличие этих образований в указанной области назначаются исследования с физическими нагрузками:
- электрокардиограмма;
- эхокардиограмма;
- сцинтиграфическое обследование.
При необходимости указанные исследования дополняются коронароангиографией, в рамках которой проводится рентген сосудов сердца с введением контрастного вещества. Этот анализ помогает выявить степень сужения артерий и определить необходимость операции.
Варианты лечения
Тактика лечения подбирается, исходя из характера поражения. Если результаты диагностики показали наличие предрасположенности к развитию атеросклероза, то применяются методы, направленные на профилактику. При наличии выраженной симптоматики проводятся диагностические мероприятия, направленные на выявление локализации патологических образований. Дальнейшее лечение в данном случае определяет врач:
- кардиолог (если выявлено поражение сердца);
- невролог (головного мозга);
- сосудистый хирург (нижних конечностей).
Для предупреждения развития заболевания и снижения риска возникновения осложнений назначаются препараты, основанные на статинах:
- «Аторвастатин»;
- «Розувастатин»;
- «Симвастатин»;
- «Питавастатин».
- снизить скорость разрастания атеросклеротических бляшек;
- уменьшить риск развития инфаркта миокарда и других опасных последствий;
- увеличить продолжительность жизни.
Препараты данной группы рекомендуется принимать в течение нескольких лет в дозировке, который врач рассчитывает индивидуально под каждого пациента. Такие лекарства считаются наиболее эффективными в терапии и профилактике атеросклероза. Однако в лечении этой болезни применяются и другие медикаментозные средства.
Доказанной эффективностью против бляшек обладает эзетимиб, который препятствует всасыванию стенками кишечника холестерина, попадающего в организм вместе с пищей. Дополнительно для этих целей назначаются кумабы, или специальные антитела. Фермент регулирует скорость поглощения холестерина клетками печени.
В сложных случаях при атеросклерозе рекомендовано оперативное вмешательство, в рамках которого расширяются стенки пораженных сосудов. Такая процедура назначается при:
- сахарном диабете;
- хронической обструктивной болезни легких;
- хронической сердечной недостаточности и других заболеваниях.
При необходимости в ходе операции устанавливаются шунты, формирующие пути обходного кровотока в сердце. Эта процедура рекомендована в случаях, когда установка стентов, расширяющих сосуды, невозможна либо не способна достичь нужного эффекта.
При наличии генетической предрасположенности или при диагностировании повышенного содержания холестерина пациентам показана специальная диета, предполагающая отказ от потребления пищи, которая содержит насыщенные жиры и трансжиры. Лечение данной болезни народными методами невозможно и опасно.
Прогноз
Для контроля уровня холестерина в организме рекомендуется:
- отказаться от курения;
- изменить диету, отказавшись от вредной пищи;
- довести вес тела до нормальных показателей;
- вести активный образ жизни.
Также рекомендуется проводить профилактические мероприятия, которые предупреждают повышение артериального давления. В запущенных ситуациях, когда проявляются основные симптомы поражения внутренних органов, часто назначается оперативное лечение атеросклероза. Прогноз в подобных обстоятельствах зависит от:
- степени запущенности случая;
- характер поражения органа;
- наличия сопутствующих заболеваний и других факторов.
Такие операции не способны излечить пациента от патологии. При наличии предрасположенности или повышенной концентрации холестерина человеку необходимо в обязательном порядке скорректировать образ жизни.
Эта запись была размещена в А,Справочник заболеваний. Добавить в закладки постоянная ссылка.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Источник https://medportal.ru/enc/vessels/atherosclerosis/ateroskleroz-sosudov-golovnogo-mozga/
Источник https://www.lvrach.ru/2004/02/4531049
Источник https://el-klinika.ru/ateroskleroz-sosudov-nizhnih-konechnostej-i-golovnogo-mozga-simptomy-i-lechenie/