Болезни крови и лимфоузлов
Хроническая лимфоцитарная лейкемия — клиника, стадии
Различают две формы хронической лейкемии: хроническая лимфоцитарная (лимфатическая) лейкемия (ХЛЛ) и ХГЛ. В исключительно редких случаях они возникают у людей моложе 40 лет, в то время как после 40 лет могут проявиться у людей любой возрастной группы, будь то представители среднего или пожилого возраста.
Хроническая лимфоцитарная лейкемия почти всегда является хронической неопластической пролиферацией малых В-лимфоцитов. Эти В-клетки, возможно, являются ранними предшественниками в пути дифференциации В-клеток. Иммуноглобулины классов IgM и IgD присутствуют в небольших количествах в клеточной мембране, но цитоплазматические иммуноглобулины не определяются.
У многих пациентов в моче обнаруживают свободные легкие цепи иммуноглобулинов. С того момента, как начинается клональная пролиферация опухоли, каждая клетка клона несет на своей поверхности сходные молекулы иммуноглобулинов со сходным типом легких цепей.
Фенотипически эти В-клетки сходны с В-клетками оболочки лимфатических узлов. Хромосомные нарушения представлены трисомией 12 и делецией 13q14 (ген ретинобластомы). Оба случая прогностически неблагоприятны. Суперэкспрессия гена bcl-2 приводит к подавлению апоптоза.

Клиническая картина хронической лимфоцитарной лейкемии
На момент постановки диагноза свыше 25% пациентов не имеют симптомов. Эту болезнь обнаруживают, потому что лимфоцитоз указывает на незначительные изменения в количестве клеток крови или потому, что при осмотре выявляют увеличение лимфоузлов или селезенки.
У других пациентов проявляются симптомы из-за значительного увеличения шейных и других лимфоузлов, появляются утомляемость и недомогание из-за умеренной анемии, инфекции как следствие снижения иммунитета, болезненность увеличенной селезенки или синяки и кровотечения по причине тромбоцитопении.
При врачебном осмотре выявляются безболезненные увеличенные лимфоузлы, резиноподобные и подвижные. Многие группы лимфоузлов поражены болезнью (в отличие от большинства лимфом), и селезенка часто пальпируема. Тяжелая спленомегалия нетипична, инфаркт селезенки встречается гораздо менее часто, чем при ХГЛ.
Диагноз ставят на основании подсчета элементов крови. Он показывает повышенный тотальный WBC, который может быть даже очень высоким — 500-1000 х 10 9 /л, но чаще ниже 100 х 10 9 /л. Диагноз должен рассматриваться, когда число лейкоцитов превышает 10 х 10 9 /л.

Дифференциальный подсчет показывает чрезмерно повышенное содержание малых лимфоцитов, которые обычно имеют нормальную морфологию, но иногда выглядят несколько крупнее с более мелкими зрелыми ядрами. Наличие разрушенных клеточных ядер дает основание предполагать скорее диагноз лимфомы из клеток фолликулярного центра (фолликулярная лимфома), чем ХЛЛ.
Пролимфоцитные лейкемические клетки крупнее, с более развитой цитоплазмой и отдельным заметным ядром. Ворсистые клетки обычно легко различимы. Иногда необходима биопсия лимфоузлов.
При ХЛЛ биопсия выявляет диффузные инфильтраты с мелкими, хорошо дифференцированными лимфоцитами. Аспирация и биопсия костного мозга при ХЛЛ показывает явное диффузное увеличение количества малых хорошодифференцированных лимфоцитов. Анализа крови в большинстве случаев для диагноза достаточно.
Иногда лимфоцитоз проявляется незначительно и поэтому не ясно, чем болен пациент — ХЛЛ или это реактивный лимфоцитоз? Такую проблему сейчас в большинстве случаев можно решить, исследуя поверхность клеток на наличие обрывков легких цепей и присутствие белка CD5. При ХЛЛ все клетки идентичны и образуют обрывки легких цепей одного типа (к или 1), в то время как при реактивном лимфоцитозе присутствуют оба типа легких цепей иммуноглобулинов.
Наличие анемии варьирует и, когда она есть, выявляются распространенные инфильтраты костного мозга. Иногда присутствует аутоиммунная гемолитическая анемия. Число тромбоцитов бывает снижено в результате инфильтрации в костном мозге, увеличения селезенки и химиотерапии, а иногда и по причине аутоиммунной тромбоцитопении. У многих пациентов отмечается подавление синтеза иммуноглобулинов с выраженной гипогаммоглобулинемией, которая приводит к возрастанию восприимчивости к инфекциям.
Стадии хронической лимфоцитарной лейкемии
Может показаться противоречивым разбиение лейкемии на стадии. Однако показано, что простейшая классификация стадий, базирующаяся на клинических симптомах и подсчете элементов крови, имеет прогностическое значение. Эти обозначения стадий приведены в таблице ниже. Худшие прогностические категории (III—IV) имеют большую степень повреждения костного мозга.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Классификация и морфология острых лейкемий
- Хромосомные нарушения при лейкемиях — варианты, частота
- Острая лейкемия у детей — клиника, диагностика
- Лечение острой лейкемии у ребенка и ее прогноз
- Острая лимфобластная лейкемия у взрослых — клиника, лечение
- Острая миелоидная лейкемия у взрослых — клиника, лечение
- Миелодиспластические синдромы — клиника, лечение
- Хроническая лимфоцитарная лейкемия — клиника, стадии
- Лечение хронической лимфоцитарной лейкемии и ее прогноз
- Хроническая Т-клеточная лимфоцитарная лейкемия — диагностика
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Хронический лимфолейкоз

Хронический лимфолейкоз – это онкологическое заболевание, сопровождающееся накоплением атипичных зрелых В-лимфоцитов в периферической крови, печени, селезенке, лимфоузлах и костном мозге. На начальных стадиях проявляется лимфоцитозом и генерализованной лимфоаденопатией. При прогрессировании хронического лимфолейкоза наблюдаются гепатомегалия и спленомегалия, а также анемия и тромбоцитопения, проявляющиеся слабостью, утомляемостью, петехиальными кровоизлияниями и повышенной кровоточивостью. Отмечаются частые инфекции, обусловленные снижением иммунитета. Диагноз устанавливается на основании лабораторных исследований. Лечение – химиотерапия, пересадка костного мозга.
МКБ-10
C91.1 Хронический лимфоцитарный В-клеточный лейкоз

- Причины
- Патогенез
- Классификация
- Симптомы хронического лимфолейкоза
- Осложнения
- Диагностика
- Лечение хронического лимфолейкоза
- Прогноз
- Цены на лечение
Общие сведения
Хронический лимфолейкоз – заболевание из группы неходжкинских лимфом. Сопровождается увеличением количества морфологически зрелых, но неполноценных В-лимфоцитов. Хронический лимфолейкоз является самой распространенной формой гемобластозов, составляет треть всех лейкозов, диагностируемых в США и странах Европы. Мужчины страдают чаще женщин. Пик заболеваемости приходится на возраст 50-70 лет, в этом периоде выявляется около 70% от общего количества хронических лимфолейкозов.
Пациенты молодого возраста страдают редко, до 40 лет первые симптом болезни возникают всего у 10% больных. В последние годы специалисты отмечают некоторое «омоложение» патологии. Клиническое течение хронического лимфолейкоза очень вариативно, возможно как продолжительное отсутствие прогрессирования, так и крайне агрессивный вариант с летальным исходом в течение 2-3 лет после постановки диагноза. Существует ряд факторов, позволяющих прогнозировать течение заболевания. Лечение осуществляют специалисты в области онкологии и гематологии.

Хронический лимфолейкоз
Причины
Причины возникновения окончательно не выяснены. Хронический лимфолейкоз считается единственным лейкозом с неподтвержденной связью между развитием заболевания и неблагоприятными факторами внешней среды (ионизирующим излучением, контактом с канцерогенными веществами). Специалисты считают, что основным фактором, способствующим развитию хронического лимфолейкоза, является наследственная предрасположенность. Типичные хромосомные мутации, вызывающие повреждения онкогенов на начальной стадии болезни, пока не выявлены, однако исследования подтверждают мутагенную природу заболевания.
Патогенез
Клиническая картина хронического лимфолейкоза обусловлена лимфоцитозом. Причиной лимфоцитоза становится появление большого количества морфологически зрелых, но иммунологически дефектных В-лимфоцитов, неспособных к обеспечению гуморального иммунитета. Ранее считали, что аномальные В-лимфоциты при хроническом лимфолейкозе являются долго живущими клетками и редко подвергаются делению. В последующем эта теория была опровергнута.
Исследования показали, что В-лимфоциты быстро размножаются. Ежедневно в организме больного образуется 0,1-1% от общего количества атипичных клеток. У разных больных поражаются различные клоны клеток, поэтому хронический лимфолейкоз можно рассматривать как группу близкородственных заболеваний с общим этиопатогенезом и сходной клинической симптоматикой.
При изучении клеток выявляется большое разнообразие. В материале могут преобладать широкоплазменные либо узкоплазменные клетки с молодыми либо сморщенными ядрами, почти бесцветной либо ярко окрашенной зернистой цитоплазмой. Пролиферация аномальных клеток происходит в псевдофолликулах – скоплениях лейкозных клеток, располагающихся в лимфоузлах и костном мозге.
Причинами цитопении при хроническом лимфолейкозе являются аутоиммунное разрушение форменных элементов крови и подавление пролиферации стволовых клеток, обусловленное повышением уровня Т-лимфоцитов в селезенке и периферической крови. Кроме того, при наличии киллерных свойств разрушение кровяных клеток могут вызывать атипичные В-лимфоциты.
Классификация
С учетом симптомов, морфологических признаков, скорости прогрессирования и реакции на терапию различают следующие формы болезни:
- Хронический лимфолейкоз с доброкачественным течением. Состояние больного долго остается удовлетворительным. Отмечается медленное увеличение количества лейкоцитов в крови. С момента постановки диагноза до стабильного увеличения лимфоузлов может пройти несколько лет или даже десятилетий. Больные сохраняют трудоспособность и привычный образ жизни.
- Классическая (прогрессирующая) форма хронического лимфолейкоза. Лейкоцитоз нарастает в течение месяцев, а не лет. Отмечается параллельное увеличение лимфоузлов.
- Опухолевая форма хронического лимфолейкоза. Отличительной особенностью этой формы является нерезко выраженный лейкоцитоз при выраженном увеличении лимфоузлов.
- Костномозговая форма хронического лимфолейкоза. Выявляется прогрессирующая цитопения при отсутствии увеличения лимфатических узлов, печени и селезенки.
- Хронический лимфолейкоз с увеличением селезенки.
- Хронический лимфолейкоз с парапротеинемией. Отмечаются симптомы одной из вышеперечисленных форм заболевания в сочетании с моноклональной G- или M-гаммапатией.
- Прелимфоцитарная форма хронического лимфолейкоза. Отличительной особенностью этой формы является наличие лимфоцитов, содержащих нуклеолы, в мазках крови и костного мозга, образцах ткани селезенки и лимфоузлов.
- Волосатоклеточный лейкоз. Выявляются цитопения и спленомегалия при отсутствии увеличения лимфоузлов. При микроскопическом исследовании обнаруживаются лимфоциты с характерным «моложавым» ядром и «неровной» цитоплазмой с обрывами, фестончатыми краями и ростками в виде волосков либо ворсинок.
- Т-клеточная форма хронического лимфолейкоза. Наблюдается в 5% случаев. Сопровождается лейкемической инфильтрацией дермы. Обычно быстро прогрессирует.
Выделяют три стадии клинических стадии хронического лимфолейкоза: начальную, развернутых клинических проявлений и терминальную.
Симптомы хронического лимфолейкоза
На начальной стадии патология протекает бессимптомно и может выявляться только по анализам крови. В течение нескольких месяцев или лет у больного хроническим лимфолейкозом выявляется лимфоцитоз 40-50%. Количество лейкоцитов приближено к верхней границе нормы. В обычном состоянии периферические и висцеральные лимфоузлы не увеличены. В период инфекционных заболеваний лимфатические узлы могут временно увеличиваться, а после выздоровления снова уменьшаться. Первым признаком прогрессирования хронического лимфолейкоза становится стабильное увеличение лимфоузлов, нередко – в сочетании с гепатомегалией и спленомегалией.
Вначале поражаются шейные и подмышечные лимфоузлы, затем – узлы в области средостения и брюшной полости, потом – в паховой области. При пальпации выявляются подвижные безболезненные плотноэластические образования, не спаянные с кожей и близлежащими тканями. Диаметр узлов при хроническом лимфолейкозе может колебаться от 0,5 до 5 и более сантиметров. Крупные периферические лимфоузлы могут выбухать с образованием видимого косметического дефекта. При значительном увеличении печени, селезенки и висцеральных лимфоузлов может наблюдаться сдавление внутренних органов, сопровождающееся различными функциональными нарушениями.
Пациенты с хроническим лимфолейкозом жалуются на слабость, беспричинную утомляемость и снижение трудоспособности. По анализам крови отмечается увеличение лимфоцитоза до 80-90%. Количество эритроцитов и тромбоцитов обычно остается в пределах нормы, у некоторых больных выявляется незначительная тромбоцитопения. На поздних стадиях хронического лимфолейкоза отмечаются снижение веса, ночные поты и повышение температуры до субфебрильных цифр. Характерны расстройства иммунитета. Больные часто страдают простудными заболеваниями, циститом и уретритом. Наблюдается склонность к нагноению ран и частое образование гнойников в подкожной жировой клетчатке.
Причиной летального исхода при хроническом лимфолейкозе часто становятся тяжелые инфекционные заболевания. Возможны воспаления легких, сопровождающиеся спаданием легочной ткани и грубыми нарушениями вентиляции. У некоторых больных развивается экссудативный плеврит, который может осложняться разрывом или сдавлением грудного лимфатического протока. Еще одним частым проявлением развернутого хронического лимфолейкоза является опоясывающий лишай, который в тяжелых случаях становится генерализованным, захватывая всю поверхность кожи, а иногда и слизистые оболочки. Аналогичные поражения могут наблюдаться при герпесе и ветряной оспе.
Осложнения
В числе возможных осложнений хронического лимфолейкоза – инфильтрация преддверно-улиткового нерва, сопровождающаяся расстройствами слуха и шумом в ушах. В терминальной стадии хронического лимфолейкоза может наблюдаться инфильтрация мозговых оболочек, мозгового вещества и нервных корешков. По анализам крови выявляются тромбоцитопения, гемолитическая анемия и гранулоцитопения.
Возможна трансформация хронического лимфолейкоза в синдром Рихтера – диффузную лимфому, проявляющуюся быстрым ростом лимфоузлов и формированием очагов за пределами лимфатической системы. До развития лимфомы доживает около 5% пациентов. В остальных случаях смерть наступает от инфекционных осложнений, кровотечений, анемии и кахексии. У некоторых больных хроническим лимфолейкозом развивается тяжелая почечная недостаточность, обусловленная инфильтрацией почечной паренхимы.
Диагностика
В половине случаев патологию обнаруживают случайно, при обследовании по поводу других заболеваний или при проведении планового осмотра. При постановке диагноза учитывают жалобы, анамнез, данные объективного осмотра, результаты анализов крови и иммунофенотипирования. Диагностическим критерием хронического лимфолейкоза является увеличение количества лейкоцитов в анализе крови до 5×109/л в сочетании с характерными изменениями иммунофенотипа лимфоцитов. При микроскопическом исследовании мазка крови выявляются малые В-лимфоциты и тени Гумпрехта, возможно – в сочетании с атипичными или крупными лимфоцитами. При иммунофенотипировании подтверждается наличие клеток с абберантным иммунофенотипом и клональность.
Определение стадии хронического лимфолейкоза осуществляют на основании клинических проявлений заболевания и результатов объективного осмотра периферических лимфоузлов. Для составления плана лечения и оценки прогноза при хроническом лимфолейкозе проводят цитогенетические исследования. При подозрении на синдром Рихтера назначают биопсию. Для определения причин цитопении выполняют стернальную пункцию костного мозга с последующим микроскопическим исследованием пунктата.
Лечение хронического лимфолейкоза
На начальных стадиях хронического лимфолейкоза применяют выжидательную тактику. Пациентам назначают обследование каждые 3-6 месяцев. При отсутствии признаков прогрессирования ограничиваются наблюдением. Показанием к проведению активного лечения является увеличение количества лейкоцитов вдвое и более в течение полугода. Основным методом лечения хронического лимфолейкоза является химиотерапия. Наиболее эффективной комбинацией лекарственных препаратов обычно становится сочетание ритуксимаба, циклофосфамида и флударабина.
При упорном течении хронического лимфолейкоза назначают большие дозы кортикостероидов, осуществляют пересадку костного мозга. У больных пожилого возраста с тяжелой соматической патологией использование интенсивной химиотерапии и пересадка костного мозга могут быть затруднены. В подобных случаях проводят монохимиотерапию хлорамбуцилом или применяют данный препарат в сочетании с ритуксимабом.
При хроническом лимфолейкозе с аутоиммунной цитопенией назначают преднизолон. Лечение осуществляют до улучшения состояния больного, при этом продолжительность курса терапии составляет не менее 8-12 месяцев. После стабильного улучшения состояния пациента лечение прекращают. Показанием для возобновления терапии является клиническая и лабораторная симптоматика, свидетельствующая о прогрессировании болезни.
Прогноз
Хронический лимфолейкоз рассматривается как практически неизлечимое длительно текущее заболевание с относительно удовлетворительным прогнозом. В 15% случаев наблюдается агрессивное течение с быстрым нарастанием лейкоцитоза и прогрессированием клинической симптоматики. Летальный исход при этой форме хронического лимфолейкоза наступает в течение 2-3 лет. В остальных случаях отмечается медленное прогрессирование, средняя продолжительность жизни с момента постановки диагноза колеблется от 5 до 10 лет. При доброкачественном течении срок жизни может составлять несколько десятилетий. После прохождения курса лечения улучшение наблюдается у 40-70% больных хроническим лимфолейкозом, однако полные ремиссии выявляются редко.
Увеличенные лимфоузлы. Вам к онкологу или к терапевту?

Каждое третье обращение к онкологу в социальных сетях или на порталах удаленного консультирования формулируется примерно так: «спасите-помогите, у меня увеличенные лимфоузлы».
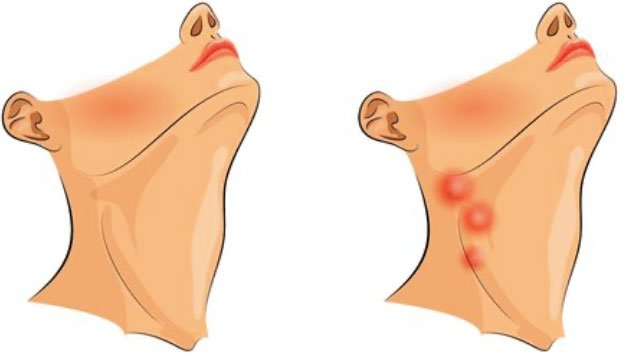
Как правило, пишут молодые люди, обычно от 18 до 25 лет, и я не помню случая, когда в итоге выяснялось, что ситуация требует лечения у онколога. Чаще всего увеличение лимфоузлов вызывали больной зуб, горло, конъюнктивит и так далее. Лимфоузлы, увеличившиеся внезапно, болезненные на ощупь, — это чаще всего признак того, что организм борется с инфекцией. В зависимости от причины (абсцесс зуба, ретинированный зуб, гингивит, ушные инфекции, тонзиллит, синусит, простуда, грипп, ИППП, туберкулез, кожные инфекции) вы можете также заметить следующие симптомы: насморк, боль в горле, лихорадка, повышенное потоотделение и другие.
Понятно, что страх и опасения за свое здоровье в таких случаях заставляют сразу же бежать к онкологу.
Однако так ли все просто, и стоит ли закатывать глаза по поводу любого обращения с увеличенным л/узлом?
Моя личная статистика показывает: если человек пришел на очную консультацию, он уже один из тех немногих, у кого ситуация не ограничилась банальным «поболело и прошло».
Разберем подробнее, как устроена лимфатическая система и поймем природу увеличенных лимфоузлов.
Факт №1
Лимфатические узлы — неотъемлемая часть нашего организма.
Всего их порядка нескольких сотен и располагаются они обычно вдоль лимфатических сосудов, которые обычно проходят вдоль крупных венозных сосудов.
Лимфатические сосуды дренируют лимфу (межтканевая жидкость) и «фильтруют» ее через лимфатические узлы, где армия лимфоцитов готова расправиться почти с любой заразой.
Факт №2
Лимфатические сосуды — это не что-то абстрактное.
Стоит пересечь или перевязать их, например, при операции на подмышечных лимфатических узлах по поводу рака молочной железы, и с большой вероятностью разовьется лимфостаз — отек конечности, который, опять-таки, с большой вероятностью не пройдет.
Наиболее видимые для нас с точки зрения осмотра — так называемые периферические лимфатические узлы (на шее, надключичные, подмышечные и паховые) могут увеличиваться, и это в большинстве случаев проявления реактивной лимфаденопатии — воспалительной реакции, свидетельствующей о борьбе с инфекцией.
Факт №3
Чаще всего воспаляются шейные и подчелюстные л/узлы, потому что в лицевом отделе черепа множество открытых слизистых и связанных с ними инфекций.
Воспаленное горло, кариозные или гнилые зубы, ушные и глазные бактериальные и вирусные инфекции — наиболее частые причины шейной лимфаденопатии. По тому же принципу реагируют подмышечные и паховые л/узлы.
Поэтому, если беспокоит лимфатический узел, в первую очередь нужно пойти к терапевту, стоматологу, ЛОР-врачу.
При непонятном генезе лимфаденопатии врач назначит УЗИ, и в процессе этого исследования внимание будет направлено в основном не на размер л/узла, а на его форму и дифференцировку структуры.
Факт №4
Понять природу увеличения лимфатических узлов по вотсапу или во время телемедицинской консультации невозможно.
Увеличение лимфатического узла даже до 1,5-2 см в отсутствие нарушения дифференцировки.
Факт №5
Лимфатические узлы увеличиваются при онкологических заболеваниях, потому что в лимфатические сосуды, дренирующие определенную зону, попадают раковые клетки, которые потом оседают в «фильтрах» (лимфатических узлах) в виде метастазов и начинают там расти.
Такие лимфатические узлы не уменьшаются после лечения инфекционных заболеваний, а только увеличиваются, сливаясь с другими лимфатическими узлами в конгломераты, выходят за пределы л/узла и фиксируют его в окружающих тканях. Такие лимфатические узлы редко болезненны, они плотные, очень плотные, не смещаются при надавливании.
Часто при онкологических заболеваниях лимфоузлы поражаются «цепочкой», хорошо определяемой при пальпации. При лимфомах конгломераты часто видны со стороны. Конечно, с такими проявлениями надо идти к онкологу и гематологу. Особенно если увеличение лимфоузлов произошло без очевидной причины, они продолжают увеличиваться в размере или не уменьшаются спустя 2–4 недели, при прикосновении узел болезненный, из него выделяется гнойный экссудат, наблюдается длительная лихорадка, ночная потливость, снижается вес без очевидной причины.
При подозрительных узлах в отсутствие других причин будет выполнена биопсия. Это либо прокол иглой с забором материала, либо операция по полному удалению лимфатического узла для проведения гистологического исследования.
Подведем итоги
Большинство случаев увеличения лимфатических узлов связано с воспалительными процессами. УЗИ позволяет оценить структуру лимфатического узла и помогает доктору решить вопрос о необходимости биопсии.
И самое главное — прежде чем отправиться с увеличенным лимфатическим узлом к врачу-онкологу, необходимо обратиться хотя бы к терапевту, который проведет осмотр и попытается исключить банальные вещи.
Не болейте!
Почитать Instagram Руслана Абсалямова можно здесь.
Источник https://meduniver.com/Medical/onkologia/xronicheskaia_limfocitarnaia_leikemia.html
Источник https://www.krasotaimedicina.ru/diseases/oncologic/chronic-lymphocytic-leukemia
Источник https://klinikarassvet.ru/patients/articles/uvelichennye-limfouzly-vam-k-onkologu-ili-k-terapevtu/