Болезнь и синдром Рейно
Болезнь Рейно — заболевание, характеризующееся приступообразными расстройствами артериального кровоснабжения преимущественно кистей и стоп, а также лица (подбородок, нос, уши) под воздействием холода или эмоционального волнения, приводящими к трофическим нарушениям тканей.
Синдром Рейно — аналогичный по клиническим проявлениям (болезни Рейно) вторичный симптомокомплекс при различных по своей природе заболеваниях или внешних повреждающих воздействиях (заболевания сосудистой системы, коллагенозы, патология крови, заболевания с компрессионным нейрососудистым синдромом, отравления и повышенная чувствительность к лекарственным средствам, неврологические заболевания, реже при гипотиреозе, первичной легочной гипертензии, первичном билиарном циррозе печени, остеохондропатиях).
Составляет 70-85% от общего числа больных с приступообразными расстройствами кровообращения в конечностях.
Причины и факторы риска развития болезни и синдрома Рейно
Предраспологающими факторами являются:
- наследственность,
- конституциональный дефицит сосудодвигательной иннервации концевых сосудов,
- психогенные факторы,
- травмы центральной нервной системы,
- хронические отравления никотином, алкоголем,
- эндокринные расстройства,
- инфекционные заболевания,
- переутомление и перегревание.
Особое значение играют метеотропные воздействия и профессиональные вредности:
- люди живущие в условиях сырого и холодного климата,
- рабочие химических производств,
- шахтеры, рыбаки, заготовители леса.
Также высокая заболеваемость наблюдается у людей, часто перенапрягающие кисти и пальцы рук: доярки, машинистки, пианисты и др.
Симптомы болезни и синдрома Рейно
Болезнь Рейно наблюдается преимущественно у молодых женщин (более 90%) в возрасте 25-35 лет, очень редко у детей и пожилых лиц./
Для болезни Рейно характерна строгая симметричность поражения. Руки поражаются раньше чем ноги.
При I стадии отмечаются кратковременные приступы в ответ на холодовое или психоэмоциональное воздействие, в виде: похолодания, бледности и потери чувствительности пальцев. В них появляется ломящая боль, чувство жжения.
При прекращении воздействия холода и согревании симптомы проходят.
II стадия наступает в среднем через 6 месяцев и отличается от первой увеличением продолжительности приступов, резко возрастает чувствительность к холоду.
После бледности наступает глубокая синюшность пальцев, иногда с умеренной отечностью. Боль интенсивная, жгучая или разрывающая.
III стадия наступает через 1-3 года от начала заболевания и наблюдается у меньшей части больных.
Сопровождается всеми, но более выраженными симптомами предыдущей стадии. Отличительной особенностью являются значительные трофические нарушения:
- болезненные язвочки на кончиках пальцев,
- повышенная ранимость пальцев,
- абсолютная непереносимость низких температур.
IV стадия характеризуется постоянным болевым синдромом и интоксикацией. Пораженные пальцы утолщены, суставы тугоподвижны, синюшность кожи постоянная, нередко возникает сухой некроз ногтевых фаланг.
Диагностика болезни и синдрома Рейно
Главная задача — отличить болезнь от синдрома Рейно.
- холодовая проба,
- рентгенография костей,
- тепловидение,
- капилляроскопия,
- реовазо- и плетизмография,
- диагностика заболеваний, сопровождающимися вазоспастическими нарушениями.
Лечение болезни и синдрома Рейно
Консервативная терапия включает в себя:
- устранение факторов риска,
- седативная терапия,
- устранение сосудистого спазма,
- борьба с болью,
- улучшение микроциркуляции,
- коррекция реологических нарушений,
- борьба с аутосенсибилизацией и коррекция иммунодефицита,
- улучшение питания тканей и укрепление сосудистой стенки.
Следует помнить беременность и роды нередко приводят к спонтанному излечению болезни Рейно.
Немедикаментозные методики лечения синдрома Рейно включают: психотерапию, рефлексотерапию, физиотерапию, гипербарическую оксигенацию, экстракорпоральную гемокоррекцию.
При неэффективности консервативного лечения ставят показания к хирургическим вмешательствам:
- Десимпатизация:
- Открытое вмешательство,
- Эндоскопичекие методы.
Течение синдрома Рейно относительно благоприятное. Приступы ишемии могут спонтанно прекратиться после смены привычек, климата, профессии, проведения санаторного лечения и т. д.
Для получения дополнительной информации о болезни и синдроме Рейно, а также диагностике и вариантах лечения, пожалуйста, свяжитесь с центром сосудистой хирургии клинической больницы № 122.
Запишитесь на прием
Сосудистый центр им. Т.Топпера оказывает квалифицированную помощь по всем видам заболеваний сосудов.
Для того, чтобы попасть на прием к сосудистому хирургу или пройти обследование просто позвоните по телефону +7 (812) 962-92-91 и согласуйте удобное для вас время.
Как подготовиться к операции
Вам предстоит оперативное лечение в нашем Центре. Подготовка к хирургическому вмешательству заключается в выполнении комплекса предоперационного обследования. По указанным ниже ссылкам Вы можете ознакомиться с перечнем необходимых исследований.

- Перечень обязательных для госпитализации анализов и обследований
- Подготовка к оперативному лечению
- Подготовка к ультразвуковому исследованию
- Порядок госпитализации
Синдром Рейно
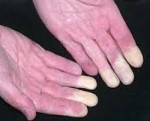
Синдром Рейно – вазоспастическое заболевание, характеризующееся пароксизмальным расстройством артериального кровообращения в сосудах конечностей (стоп и кистей) под воздействием холода или эмоционального волнения. Синдром Рейно развивается на фоне коллагенозов, ревматоидного артрита, васкулитов, эндокринной, неврологической патологии, болезней крови, профессиональных заболеваний. Клинически синдром Рейно проявляется приступами, включающими последовательное побледнение, цианоз и гиперемию пальцев рук или ног, подбородка, кончика носа. Синдром Рейно приводит к постепенным трофическим изменениям тканей. Консервативные меры включают прием вазодилататоров, хирургическое лечение заключается в симпатэктомии.
МКБ-10
I73.0 Синдром Рейно
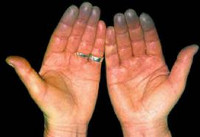
- Симптомы синдрома Рейно
- Диагностика синдрома Рейно
- Лечение синдрома Рейно
- Прогноз и профилактика синдрома Рейно
- Цены на лечение
Общие сведения
Синдром Рейно является вторичным состоянием, развивающимся на фоне ряда заболеваний: диффузной патологии соединительной ткани (склеродермия, системная красная волчанка), системных васкулитов, ревматоидного артрита, заболеваний симпатических ганглиев, эндокринных и гематологических нарушений, диэнцефальных расстройств, компрессии сосудисто-нервных пучков. Кроме того, синдром Рейно может быть спровоцирован воздействием профессиональных вредностей (охлаждением, вибрацией).
В патогенезе синдрома Рейно ведущая роль отводится эндогенным вазоконстрикторам – катехоламинам, эндотелину, тромбоксану А2. В развитии синдрома Рейно выделяют три последовательные фазы: ишемическую, цианотическую и гиперемическую. Фаза ишемии развивается вследствие спазма периферических артериол и полного опорожнения капилляров; проявляется локальным побледнением кожного покрова. Во второй фазе, обусловленной задержкой крови в венулах и артериовенулярных анастомозах, побледнение кожи сменяется цианозом (синюшностью). В последней фазе – реактивно-гиперемической отмечается покраснение кожи.
При отсутствии этиофакторов, характерных для синдрома Рейно, предполагают наличие болезни Рейно. В возникновении болезни Рейно установлена роль наследственности, эндокринных дисфункций, психических травм, хронической никотиновой и алкогольной интоксикации. Болезнь Рейно более распространена среди женщин 20-40 лет, страдающих мигренью.

Синдром Рейно
Симптомы синдрома Рейно
Симптоматика синдрома Рейно обусловлена пароксизмальным вазоспазмом и развивающимися вследствие этого повреждениями тканей. В типичных случаях при синдроме Рейно поражаются IV и II пальцы стоп и кистей, иногда – подбородок, уши и нос. Приступы ишемии вначале кратковременны, редки; возникают под воздействием холодовых агентов, вследствие волнения, курения и т. д. Внезапно развивается парестезия, похолодание пальцев, кожа становится алебастро-белого цвета. Онемение сменяется жжением, ломящей болью, чувством распирания. Приступ завершается резкой гиперемией кожи и ощущением жара.
Прогрессирование синдрома Рейно приводит к удлинению времени приступов до 1 часа, их учащению, спонтанному возникновению без видимых провокаций. После высоты пароксизма наступает цианотическая фаза, появляется незначительная отечность тканей. В промежутки между приступами стопы и кисти остаются холодными, цианотичными, влажными. Для пароксизмов ишемии при синдроме Рейно характерно симметричное и последовательное развитие проявлений: сначала на пальцах кистей, затем — стоп. Последствиями ишемии тканей в случае длительного и тяжелого течения синдрома Рейно могут стать трофические изменения в виде плохо заживающих трофических язв, участков некрозов, дистрофических поражений ногтевых пластин, остеолиза и деформации фаланг, гангрены.
Диагностика синдрома Рейно
Пациента с синдромом Рейно направляют на консультацию ревматолога и сосудистого хирурга. При синдроме Рейно выявить изменения в дистальных отделах артерий позволяет ангиография периферического сосудистого русла, при которой определяются участки неравномерного стеноза и тотальной обструкции сосудов, отсутствие капиллярных сетей и коллатералей. При капилляроскопии ногтевого ложа и передней поверхности глаза обнаруживаются морфологические изменения микрососудистого рисунка, свидетельствующие о нарушения перфузии.
Лазерная доплеровская флоуметрия, применяемая для оценки периферической микроциркуляции, выявляет дефекты метаболической и миогенной регуляции кровообращения, снижение вено-артериальных реакций и симпатической активности. В период между приступами при синдроме Рейно спровоцировать вазоспазм и оценить состояние кровотока позволяет проведение холодовой пробы.
Лечение синдрома Рейно
Первым принципом терапии синдрома Рейно служит исключение провоцирующих моментов – курения, охлаждения, вибрации и других бытовых и производственных факторов. Проводится выявление и лечение первичного заболевания, обусловившего развитие синдрома Рейно. Среди вазодилататоров при синдроме Рейно эффективно назначение антагонистов кальция — нифедипина, алпростадила, селективных блокаторов кальциевых каналов — верапамила, никардипина дилтиазема. При необходимости применяются ингибиторы АПФ (каптоприл), селективные блокаторы HS2-серотониновых рецепторов (кетансерин).
При синдроме Рейно производится назначение антиагрегантных препаратов — дипиридамола, пентоксифиллина, низкомолекулярных декстранов (реополиглюкина). Прогрессирование и резистентность синдрома Рейно к лекарственной терапии служит показанием к проведению хирургической симпатэктомии или ганглиэктомии. При развившемся ишемическом приступе неотложными мерами является согревание конечности в теплой воде, массирование с помощью шерстяной ткани, предложение пациенту горячего питья. При затяжном приступе назначают инъекционные формы спазмолитиков (дротаверина, платифиллина), диазепама, блокады.
При синдроме Рейно используются немедикаментозные методики — психотерапия, рефлексотерапия, физиотерапия, гипербарическая оксигенация. При синдроме Рейно, обусловленном системными коллагенозами, показано проведение сеансов экстракорпоральной гемокоррекции. Новым словом в лечении синдрома Рейно является терапия с использованием стволовых клеток, направленная на нормализацию периферического кровотока. Стволовые клетки способствуют открытию новых коллатералей в сосудистом русле, стимулируют регенерацию поврежденных нервных клеток, что в итоге ведет к прекращению пароксизмов вазоконстрикции.
Прогноз и профилактика синдрома Рейно
Прогноз синдрома Рейно зависит от прогрессирования основной патологии. Течение синдрома относительно благоприятное, приступы ишемии могут спонтанно прекратиться после перемены привычек, климата, профессии, проведения санаторного лечения и т. д.
Отсутствие первичных профилактических мер позволяет говорить только о вторичной профилактике синдрома Рейно, т. е. об исключении пусковых факторов, ведущих к вазоспазму — переохлаждения, вибрации, курения, психоэмоциональных нагрузок.
Синдром Рейно — симптомы и лечение
Что такое синдром Рейно? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, ревматолога со стажем в 29 лет.
Над статьей доктора Бабинцевой Марины Юрьевны работали литературный редактор Юлия Липовская , научный редактор Елена Беляева и шеф-редактор Маргарита Тихонова

Ревматолог Cтаж — 29 лет
Клиника «Династия» на Академика Шварца
Клиника «Династия» на Мамина-Сибиряка
Дата публикации 1 февраля 2022 Обновлено 14 июля 2022Определение болезни. Причины заболевания
Синдром Рейно (Raynaud’s syndrome) — это спазм сосудов кистей или стоп в ответ на холод или эмоциональный стресс. Из-за спазма в ткани пальцев перестаёт поступать кровь, поэтому при синдроме Рейно пальцы на короткое время немеют, становятся бледными, холодными и теряют чувствительность.
Синонимы — болезнь Рейно, феномен Рейно.
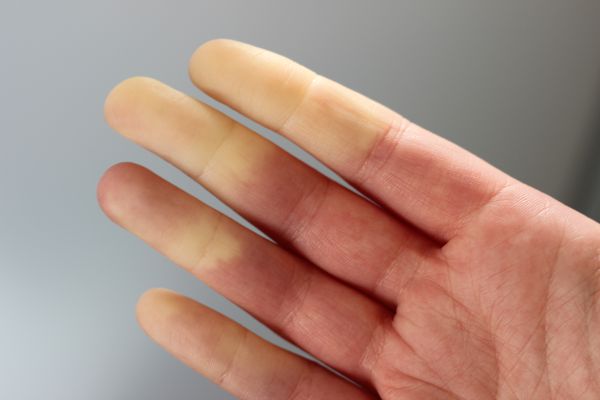
Распространённость синдрома Рейно
Синдромом Рейно страдает в среднем 3–5 % населения. Больше всего заболевших выявляется в возрасте 20–30 лет. Женщины болеют чаще мужчин, по данным разных авторов, в 2–9 раз. При этом среди детей и людей старше 50 соотношение мужчин и женщин с этой патологией примерно одинаковое [1] [2] [4] .
Синдром Рейно бывает первичным и вторичным:
- первичный синдром (идиопатический, или болезнь Рейно) развивается как самостоятельное заболевание и встречается более чем в 80 % случаев;
- вторичный синдром — это проявление или осложнение других патологий.
Причины синдрома Рейно
Первичный синдром связан с нарушениями в работе автономной нервной системы, но причины этих нарушений до конца не ясны [2] [3] .
Возможные причины вторичного синдрома:
- системные заболевания соединительной ткани: системная склеродермия (синдром Рейно присутствует в 95 % случаев этого заболевания), системная красная волчанка, синдром Шёгрена, дерматомиозит, полимиозит и др.;
- васкулиты: гранулематоз с полиангиитом (гранулематоз Вегенера), узелковый полиартериит , синдром Чёрджа — Стросса, гигантоклеточный артериит и др.;
- другие сосудистые заболевания: атеросклероз, артериовенозная фистула, синдром вибрации руки, синдром канала Гийона и др.;
- гематологические нарушения: множественная миелома, полицитемия, криоглобулинемия, антифосфолипидный синдром и др.;
- злокачественные опухоли: рак лёгких, кишечника, женских половых органов, предстательной железы и др.;
- болезни нервной системы и нейровегетативные расстройства: идиопатическая периферическая нейропатия, синдром запястного канала, рефлекторная симпатическая дистрофия и др.;
- эндокринные заболевания: гипотиреоз, сахарный диабет, акромегалия, феохромоцитома и др.;
- воздействие лекарственных средств и токсических веществ: химиотерапии, Циклоспорина, симпатомиметиков, наркотиков, никотина, мышьяка, органических растворителей и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдром Рейно
У классического приступа синдрома Рейно три фазы. Вначале пальцы белеют, затем становятся синюшными (цианотичными), а в конце приступа — ярко-красными. Но так бывает только у 15 % больных, у остальных 85 % приступы протекают в одну или две фазы. Причём чаще всего наблюдается цианоз пальцев кистей [4] .
![Цианоз пальцев при синдроме Рейно [14]](https://probolezny.ru/media/bolezny/sindrom-ryayno/cianoz-palcev-pri-sindrome-ryayno-14_s.jpeg)
Во время приступа видно границу между здоровыми тканями и зонами с изменённой окраской кожи. На коже рук и ног при спазме сосудов наблюдается мраморная окраска — сетчатое ливедо [2] . Пациенты при этом отмечают различные чувствительные нарушения: онемение, покалывание, боль, жжение.
Чаще поражаются пальцы рук (процесс начинается со II–IV пальцев), реже — стоп. Симптомы возникают симметрично, т. е. на обеих руках или на обеих ногах. У 40 % больных приступ наблюдаются одновременно на кистях и стопах, а у 8 % приступы затрагивают кончик носа, подбородок и ушные раковины. В редких случаях патологический процесс локализуется в артериях кончика языка. Тогда у пациента немеет язык, речь становится невнятной и смазанной.
У 60 % больных приступы повторяются ежедневно, у 10 % — 1–3 раза в месяц, а у 1 % пациентов возникает 1–3 приступа в год [3] .
Если заболевание прогрессирует, в период между приступами может сохраняться отёчность поражённых тканей и повышенное потоотделение. Затем присоединяются трофические изменения: появляются болезненные поверхностные язвочки на кончиках пальцев; ногти утолщаются и деформируются, отделяются от ногтевого ложа и вдавливаются; кожа пальцев утолщается и уплотняется.
![Язва на кончике пальца [15]](https://probolezny.ru/media/bolezny/sindrom-ryayno/yazva-na-konchike-palca-15_s.jpeg)
Пальцы становятся очень ранимыми и не переносят холод. При этом спазм сосудов возникает даже при незначительном снижении температуры воздуха. Примерно через 1–3 года без лечения трофические изменения прогрессируют, вплоть до гангрены и некроза (ометрвения) кончиков пальцев с их самопроизвольным отторжением.
Патогенез синдром Рейно
Механизм развития синдрома Рейно до конца не изучен. Считается, что сосуды спазмируются из-за нарушения механизма, который регулирует их сужение и расширение [5] .
Главную роль в патогенезе синдрома Рейно играет эндотелий — внутренняя стенка сосудов. Эндотелий вырабатывает в азодилататоры , расширяющие просвет сосудов, и вазоконстрикторы, которые сужают сосуды. В норме сохраняется баланс между этими веществами. При синдроме Рейно баланс нарушается: под воздействием холода и стресса повышается выработка вазоконстрикторов: серотонина, тромбоксана и ангиотензина.
Из-за неправильной работы эндотелия может развиваться атеросклероз, повышаться свёртываемости крови и возникать тромбоз артерий. Из-за этого сосудистая стенка повреждается и утолщается, преимущественно это происходит в мелких артериях и капиллярах. Повреждённые сосуды начинают неадекватно реагировать на холодовые и стрессовые раздражители — они сильно сужаются [5] [6] .
Нарушаются свойства тромбоцитов и эритроцитов, увеличивается количество эритроцитов в крови, из-за этого повышается её вязкость, кровь хуже проходит по капиллярам, клетки получают меньше кислорода и питательных веществ.
В результате различных патологических процессов (артериальной гипертензии, атеросклероза, сахарного диабета, васкулитов и др.) нарушается ауторегуляция кровообращения, т. е. защитная реакция организма, которая помогает кровоснабжать головной мозг, несмотря на нарушения. В этих условиях, если снижается артериальное давление, то ухудшается кровоснабжение головного мозга. Нарушение мозгового кровообращения вызывает целый каскад биохимических реакций, в частности в сосудах: сначала происходит чрезмерный спазм сосудов с медленным расширением, а затем возникают необратимые изменения: стенки сосудов утолщаются.
Особую форму представляет синдром Рейно при системной склеродермии. Стенки мелких сосудов при этой болезни уплотняются и утолщаются, их просвет сужается. Прогрессирующее сужение сосудов, вплоть до полного их перекрытия, и необратимое нарушение периферического кровотока приводит к тяжёлым трофическим нарушениям — язвам и некрозам. Синдром Рейно обычно бывает первым ранним симптомом системной склеродермии [13] .
В происхождении первичного синдрома Рейно основное значение имеет симпатическая нервная система. Просвет кожных сосудов целиком регулируется нервной системой, причём эти сосуды чрезмерно чувствительны к симпатическому влиянию и действию катехоламинов.
Одним из объяснений происхождения первичного синдрома Рейно является теория локального дефекта на уровне пальцевых артерий. Локальный дефект объясняется возбуждением α2-рецепторов, которые участвуют в сужении сосудов. Сущность дефекта заключается в том, что при недостатке кислорода, который возникает из-за спазма сосудов и снижения кровотока, не вырабатываются сосудорасширяющие вещества, хотя в норме они должны выделяться, чтобы нормализовать давление и восстановить кровоток. Дополнительно сосуды сужает повышенный серотонин. Кроме того, при первичном синдроме Рейно нарушена выработка специфического нейропептида, который оказывает мощное сосудорасширяющее действие [2] .
Классификация и стадии развития синдром Рейно
С точки зрения причин болезни и механизма её развития наиболее точной является классификация синдрома Рейно 1959 года, предложенная французскими врачами L. и P. Langeron, L. Croccel. С современными изменениями и дополнениями классификация выглядит так:
- Синдром Рейно локального происхождения. Возникает из-за артериитов пальцев рук и ног, травмы, в том числе профессиональной, например при воздействии общей или локальной вибрации и др.
- Синдром Рейно регионарного происхождения. Связан с повреждением регионарных сосудов: подключичной, подмышечной артерии и т. д. Возможные причины таких повреждений: дополнительные рёбра, отходящие от шейных позвонков; сдавление подключичной артерии из-за спазма передней лестничной мышцы; дегенерация или аномалии развития межпозвоночных дисков и др.
- Синдром Рейно сегментарного происхождения. Наблюдается при частичном или полном перекрытии просвета сегментарных артерий, в частности, при облитерирующем атеросклерозе сосудов рук и ног.
- Синдром Рейно в сочетании с системным заболеванием: васкулитами, гипертонической болезнью, первичной лёгочной гипертензией.
- Синдром Рейно при недостаточности кровообращения. Возникает из-за тромбозов, воспаления и травмы вен, сердечной недостаточности, спазме сосудов головного мозга и др.
- Синдром Рейно при неврологической патологии. Наблюдается при полинейропатии, демиелинизирующих заболеваниях (синдроме Гийена — Барре, невральной амиотрофии Шарко — Мари — Тута) и др.
- Сочетание синдрома Рейно с болезнями пищеварительной системы:язвенной болезнью желудка, первичным билиарным циррозом печени и др.
- Синдром Рейно в сочетании с гормональными нарушениями:акромегалией, гипотиреозом, сахарным диабетом и др.
- Синдром Рейно при болезнях крови: полицитемии, пароксизмальной ночной гемоглобинурии и др.
- Синдром Рейно при криоглобулинемии, т. е. при системных васкулитах, которые характеризуются образованием иммунных комплексов, выпадающих в осадок при определённых температурах.
- Синдром Рейно присклеродермии.
- Истинная болезнь Рейно[5][12] .
Стадии синдрома Рейно:
- I стадия — приступы длятся несколько минут, возникают редко, особенно в тёплое время года. На этой стадии нет никаких трофических изменений в пальцах (кожных язв, изменений ногтей и т. д.).
- II стадия — продолжительность приступов увеличивается (может длиться до часа), промежутки между приступами сокращаются, появляются сильные «разрывающие» боли. II стадия наступает примерно через полгода от начала заболевания. У большинства больных синдром Рейно на этой стадии стабилизируется на многие годы, т. е. III стадия у них может вообще не наступить. Это особенно характерно для первичного синдрома Рейно.
- III стадия — боль во время приступов усиливается, в пальцах появляются трофические изменения: болезненные язвочки и разрушение костей кончиков пальцев, дистрофические изменения ногтей и др. III стадия наблюдается через 1–3 года от начала заболевания.
- IV стадия (выделяется не всеми авторами) — боль становится постоянной, пациент физически и психически истощён. В пальцах различные трофические изменения, вплоть до некроза (отмирания) ногтевых фаланг [2][3] .
Осложнения синдром Рейно
Основные осложнения синдрома Рейно связаны с тем, что в течение длительного времени (более трёх лет) тканям пальцев не хватает кислорода. Из-за этого в них происходят изменения: появляются кожные язвы, кости кончиков пальцев разрушаются, кожа пальцев утолщается и уплотняется, суставы теряют подвижность [2] .
Нарушение кровообращения и критический недостаток кислорода (ишемия) может привести к сухой гангрене кончиков пальцев. Независимыми факторами риска развития гангрены являются курение, наличие трёх и более кожных язв на кончиках пальцев, а также выполненная ранее симпатэктомия (пересечение нервов, которые регулируют тонус сосудов).
![Сухая гангрена кончиков пальцев [16]](https://probolezny.ru/media/bolezny/sindrom-ryayno/suhaya-gangrena-konchikov-palcev-16_s.jpeg)
Кожные язвы на пальцах сохраняются от 3 до 6 и более месяцев, они очень болезненны, часто инфицируются и плохо поддаются лечению. Если в язву попала инфекция, есть большой риск, что поражённую часть придётся ампутировать (отсечь). 40–50 % больных хотя бы однократно отмечали у себя кожные язвы, а у 31–71 % из них такие язвы появляются снова и снова [3] .
Из-за утолщения стенок сосудов развивается остеопороз, кости пальцев разрушаются, а мягкие ткани становятся толще и грубее. Трофические поражения сухожильно-связочного аппарата приводят к тугоподвижности суставов.
Вторичный синдром Рейно может сопровождаться хронической ишемией головного мозга, при которой возникают когнитивные нарушения: пациентам требуется больше времени на решение обычных задач, им трудно сосредоточиться, трудно переключиться с одного вида деятельности на другой. Без лечения процесс прогрессирует: у человека ухудшается память на текущие события, возникают эпизоды преходящей амнезии, при которой пациент растерян, дезориентирован и на некоторое время перестаёт что-либо запоминать [3] .
Диагностика синдром Рейно
При подозрении на синдром Рейно нужно обратиться к хирургу (общему или сосудистому) или ревматологу.
Сбор жалоб и анамнеза
Диагностика синдрома Рейно основывается на сборе жалоб и анамнеза пациента. Пациент обычно жалуется, что в ответ на холод кожа пальцев меняет цвет: бледнеет или становится синюшной. Основным критерием диагностики при этом является именно бледный или синюшный цвет кожи, а не просто слова пациента о том, что у него повышена чувствительность к холоду. Побеление пальцев — это характерный признак болезни [4] [5] [6] .
Осмотр
Если пациент жалуется на чувствительность пальцев к холоду, при осмотре выполняется холодовая проба. Сначала измеряется исходная температура в пальцах, затем пациент погружает кисть в холодную воду (5 °С) на пять минут. Через 10–12 минут врач снова меряет температуру. У здоровых людей за это время температура в пальцах восстанавливается, а при синдроме Рейно — нет.
Дифференциальная диагностика
Если у человека есть признаки синдрома Рейно, нужно определить, первичный он или вторичный. У пациента спрашивают:
- есть ли у него какие-либо диагностированные болезни, которые могли стать причиной вторичного синдрома Рейно;
- воздействует ли на него вибрация или иные травмирующие сосуды факторы;
- принимает ли определённые препараты.
Чтобы исключить патологии, которые могут стать причиной синдрома Рейно, за пациентом необходимо наблюдать не менее двух лет [2] [4] .
На вторичный синдром Рейно может указывать позднее начало заболевания (после 40 лет), асимметричный характер поражения (при истинной болезни Рейно атаки всегда симметричные), выраженная ишемия и трофические изменения. При истинной болезни Рейно трофические изменения чаще всего не развиваются.
Лабораторная диагностика
Лабораторные методы для выявления синдрома Рейно малоинформативны. Они применяются, когда нужно определить возможные причины вторичного синдрома.
На III – IV стадии болезни Рейно может наблюдаться повышенный титр холодовых и противососудистых антител, а также повышенная вязкость крови. Чтобы определить эти показатели, нужно провести иммунологическое исследование и выполнить коагулограмму.
Инструментальная диагностика
Из инструментальных методов используются: капилляроскопия, рентгенография, лазерная допплеровская флуометрия, термография, реовазо- и плетизмография.
Капилляроскопия ногтевого ложа наиболее информативный метод. Он позволяет исследовать структуру капилляров, локальную капиллярную сеть и оценить нарушение кровотока. К плюсам этого метода можно отнести его доступность и неинвазивность [2] [3] [4] [8] .
![Капилляроскопия со стационарным микроскопом и ручным датчиком [17]](https://probolezny.ru/media/bolezny/sindrom-ryayno/kapillyaroskopiya-so-stacionarnym-mikroskopom-i-ruchnym-datchikom-17_s.jpeg)
Рентгенография. Применяется при подозрении на поражение кости кончиков пальцев: снижение плотности кости (остеопороз), её рассасывание (остеолизис) и разрушение (о стеонекроз ) . С помощью специальной плёнки и «мягкого» рентгеновского излучения можно увидеть отёк и фиброз подкожной клетчатки на поражённых пальцах, подкожная клетчатка становится ячеисто-фиброзной, её контуры не определяются.
Лазерная допплеровская флуометрия. Позволяет оценить кожный кровоток. При выполнении провокационных проб сосуды резко сужаются и медленно расширяются.
Термография. Используется с холодовыми пробами, при этом врач оценивает время восстановления температуры в пальцах после охлаждения и измеряет температуру вдоль пальца.
Реовазография. Помогает исследовать эластичность сосудов.
Плетизмография. Позволяет измерить давление в артерии пальца. Снижение давления на 70 % при охлаждении характерно для вторичного синдрома Рейно [3] [4] .
Лечение синдром Рейно
Лечение синдрома Рейно включает консервативные и хирургические методы.
Консервативное лечение
Терапию всегда начинают с консервативных методов и продолжают не менее двух лет. Один курс длится не меньше двух месяцев, в год нужно проводить два курса.
При вторичном синдроме Рейно в первую очередь лечат основное заболевание, которое вызывает спазм сосудов пальцев. Терапия при этом проводится длительно, часто препараты нужно принимать всю жизнь [2] [3] [6] .
При синдроме Рейно назначают препараты, которые помогают снять спазм и расширить просвет сосудов, уменьшить воспаление сосудистой стенки, улучшить кровообращение в капиллярах и питание тканей, снять боль и укрепить сосудистую стенку.
Из сосудорасширяющих препаратов в первую очередь назначают блокаторы кальциевых каналов дигидропиридиновой группы: Нифедипин, Амлодипин, Фелодипин. Примерно у третьей части пациентов могут возникать побочные эффекты: учащённое сердцебиение, снижение артериального давления, головная боль, отёки ног. При непереносимости дигидропиридинов назначаются другие блокаторы кальциевых каналов: Дилтиазем, Верапамил, Флуоксетин, однако они менее эффективны.
Ингибиторы обратного захвата серотонина (Флуоксетин, Кетансерин) назначают, если синдром Рейно связан с эмоциональным стрессом [1] [2] [3] . Хороший результат даёт также применение препаратов из групп симпатолитиков (Изобарин, Резерпин, Допегит и др.) и альфа-адреноблокаторов (Празозин). Эти препараты блокируют симпатическую нервную систему, которая вызывает спазм сосудов.
Сосудорасширяющие лекарства различных групп могут применяться вместе, если лечение препаратом одной группы недостаточно эффективно.
Если болезнь прогрессирует, а сосудорасширяющие препараты первого ряда не помогают, больным внутривенно вводят стабильные аналоги простагландинов (простаноидов). В России зарегистрированы два препарата из этой группы: Илопрост и Алпростадил. Простаноиды оказывают выраженный сосудорасширяющий эффект, предотвращают слипание тромбоцитов, уменьшают воспаление сосудистой стенки и сосудистую проницаемость. Илопрост оказался эффективнее блокаторов каналов кальция, особенно у пациентов с язвами на пальцах. Но простаноиды значительно повышают риск развития инфаркта миокарда и инсультов, поэтому перед их применением нужно оценивать возможность кардиоваскулярных осложнений [1] [2] [3] [10] .
При неэффективности простаноидов применяются антагонисты эндотелина-1, которые блокируют сужение сосудов: Бозентан, Мацитентан и Амбризентан. Возможна комбинированная терапия простаноидами и антагонистами эндотелина-1.
При выраженном синдроме Рейно, если терапия недостаточно эффективна, могут применяться ингибиторы фосфодиэстеразы-5. Они применяются под контролем кардиолога из-за высокого кардиваскулярного риска.
Статины (препараты, снижающие уровень холестерина) целесообразно назначать пациентам с атеросклерозом. Эти препараты защищают стенки сосудов от повреждений [3] .
В комплексной терапии синдрома Рейно используются ангиопротекторы и антиагреганты. Они улучшают состояние эндотелия, уменьшают вязкость крови и увеличивают кровоток в мелких сосудах.
Если лечение помогло уменьшить выраженность атак и предотвратить новые повреждения тканей, терапия считается успешной. Однако курс обязательно нужно пройти до конца, чтобы закрепить эффект лечения и снизить вероятность рецидива.
Хирургическое лечение
Показаниями к оперативному лечению считается ишемия III или IV степени с трофическими изменениями фаланг пальцев, не поддающаяся консервативной терапии в течение двух лет [11] . Среди хирургических методов применяют десимпатизацию (симпатэктомию) и ампутацию.
Десимпатизация — это пересечение нервов, которые отвечают за сужение и расширение сосудов. Эффективность симпатэктомии до сих пор является предметом спора, поэтому выполняют её нечасто.
Менее чем у 1 % больных приходится ампутировать поражённые пальцы — это крайняя и вынужденная мера [2] .
Прогноз. Профилактика
При первичном синдроме (болезни) Рейно прогноз относительно благоприятный, если проводить адекватное лечение и соблюдать меры профилактики. Сочетание консервативного и хирургического лечения даёт положительные результаты у 79–93 % больных [2] .
При вторичном синдроме Рейно прогноз зависит от основного заболевания, которое стало причиной поражения сосудов пальцев. При этом у 13 % пациентов признаки основной болезни могут развиться в течение 10 лет после того, как впервые появились симптомы синдрома Рейно. Поэтому все пациенты с синдромом должны находиться под диспансерным наблюдением и проходить осмотры у общего или сосудистого хирурга не реже одного раза в год. Если у пациента появляются новые симптомы, нужно обратиться к врачу внепланово, так как они могут говорить о развитии таких заболеваний, как системная склеродермия, системная красная волчанка, лимфома и др. [4]
Профилактика синдрома Рейно
Первичной профилактики, которая позволила бы предотвратить развитие болезни, на сегодняшний день не существует. Однако можно уменьшить количество приступов, для этого нужно избегать факторов риска сосудистого спазма:
- отказаться от курения, употребления алкоголя, кофе и кофеинсодержащих напитков;
- ограничить время пребывания на холоде, в том числе в холодных и влажных помещениях, по возможности переехать в местность с мягким и тёплым климатом;
- носить рукавицы вместо перчаток, теплосберегающее бельё, тёплые шапки;
- отказаться от работы, связанной с локальным или местным переохлаждением, вибрацией или перенапряжением кистей рук;
- не принимать препараты, которые могут вызвать уменьшение просвета сосудов (симпатомиметиков, Клонидина и др.);
- избегать эмоциональных перегрузок, при необходимости принимать седативные средства (Реланиум, Элениум, Сибазон и др.), использовать психотерапию, гипноз, аутотренинг.
Если приступ всё же случился, необходимо по возможности ограничить его длительность, для этого нужно согреть руки: опустить в тёплую воду, сделать несколько быстрых круговых движений кистями и др.
Список литературы
- Ассоциация ревматологов России. Ревматология: клинические рекомендации / под ред. Е. Л. Насонова. — М.: ГЭОТАР-Медиа, 2008. — 288 с.
- Клиническая ангиология: руководство / под ред. А. П. Покровского. В двух томах. Т. 2. — М.: Медицина, 2004. — 888 с.
- Гайсин И. Р., Багаутдинова З. Р. Современные тенденции в определении и лечении феномена Рейно // Лечащий врач. — 2019. — № 2 — С. 38–43.
- Алекперов Р. Т. Синдром Рейно как мультидисциплинарная проблема // Альманах клинической медицины. — 2014. — № 35. — С. 94–100.
- Путилина М. В. Феномен Рейно в практике врача-интерниста // Фарматека. — 2015. — № 20 — С. 24–31.
- Алекперов Р. Т., Старовойтова М. Н. Синдром Рейно в практике терапевта // РМЖ. — 2010. — № 27. — С. 1695.
- Багаутдинова З. Р., Гайсин И. Р., Иванова Л. В. и др. Клиническая и эпидемиологическая характеристика и лечение феномена Рейно при ревматических заболеваниях // Практическая медицина. — 2018. — Вып. 16, № 6. — С. 178–184.
- Невская Т. А., Гусева Н. Г. Характеристика микроциркуляторных нарушений у больных первичным синдромом Рейно по данным видеокапилляроскопии // Научно-практическая ревматология. — 2003. — № 3. — С. 11–15.
- Путилина М. В. Хроническая ишемия головного мозга, ассоциируемая с феноменом Рейно // Журнал неврологии и психиатрии. — 2015. — № 6. — С. 90–96.
- Волков А. В., Юдкина Н. Н. Внутривенный илопрост в комплексной терапии сосудистых нарушений у пациентов с системными заболеваниями соединительной ткани // Современная ревматология. — 2013. — № 2 — С. 70–74.
- Пулатов О. Н., Рахматуллаев Р., Абдувохидов Б. У. Периартериальная дигитальная симпатэктомия в лечении феномена Рейно // Вестник Авиценны. — 2017. — № 3. — С. 373–378.
- Langeron L., Langeron Р., Croccel L. Raynaud’s phenomenon; attempted etio-pathogenic classification // Presse Med. — 1959. — Vol. 67, № 21. — Р. 846–848.
- Гусева Н. Г. 40 лет изучения системной склеродермии (по данным Института ревматологии РАМН) // Вестник РАМН. — 1998. — № 12. — С. 27–29.
- Teo K. K. Raynaud Syndrome // Medicine.com. — 2021.
- Letamendia A., Lоpez-Romаn J., Bustamante-Munguira J., Herreros J. Digital periarterial sympathectomy in the management of post-traumatic Raynaud syndrome // Journal of Vascular Surgery. — 2016. — Vol. 63, № 2. — Р. 459–465.ссылка
- Kopterides P., Tsavaris N., Tzioufas A. et al. Digital gangrene and Raynaud’s phenomenon as complications of lung adenocarcinom // The Lancet. — Vol. 5, № 9. — Р. 549.ссылка
- Dinsdale G., Herrick A. L. Vascular diagnostics for Raynaud’s phenomenon // Journal of Vascular Diagnostics and Interventions. — 2014. — Vol. 2. — P. 127–139.
Источник https://top122.ru/arterii/sindrom_reino/
Источник https://www.krasotaimedicina.ru/diseases/rheumatology/raynaud-syndrome
Источник https://probolezny.ru/sindrom-ryayno/