Петехии: понятие, как и почему возникает, формы, симптоматика, как лечить
Петехии – точечные геморрагии, имеющие округлую форму и возникающие при разрыве мелких кровеносных сосудов под кожей. Красные, пурпурные и фиолетовые пятна появляются в результате выхода эритроцитов из кровеносного русла в межтканевое пространство. Петехии — как крошечные ушибы, достигающие в диаметре 1 или 2 мм. Они не пальпируются и не выделяются над поверхностью кожи. Петехиальные кровоизлияния бывают единичными и множественными. Одномоментно появляется сразу несколько плоских пятен, которые не изменяют свой цвет и не исчезают при нажатии пальцем или растягивании кожи.
Петехии — симптом целого ряда патологий, среди которых преобладают болезни крови, системные аутоиммунные заболевания, некоторые инфекции.
У здоровых людей высыпания могут появляться из-за чрезмерного напряжения. Со временем пятнышки бледнеют и исчезают, оставляя после себя небольшую пигментацию.Локализация петехий различна: кожа рук, ног, туловища, лица, слизистая оболочка ротовой полости, конъюнктива глаз.
Этиология
Перед тем, как приступить к лечению петехий, необходимо выявить и исключить причины их появления!
Физиологические причины
- Наиболее распространенной причиной образования петехиальной сыпи у здоровых людей является травма — сильное физическое воздействие на кожу. Капилляры разрываются, кровь вытекает под кожу. У взрослых петехии чаще образуются после удара, а у детей – во время игр или падения. На слизистой оболочке полости рта геморрагии появляются при употреблении твердой пищи.
- Чрезмерное перенапряжение, возникающее во время приступов кашля, эмоционального плача или рвоты, может привести к разрыву капилляров возле глаз и на других участках лица.
- Нередко петехии можно увидеть после родов у женщины и новорожденного. Сильное перенапряжение и стресс оказывают негативное воздействие на кожу матери и ребенка.
- Единичные петехии появляются во время занятий некоторыми видами спорта — тяжелой атлетикой.
- Тесная и неудобная одежда — причина появления петехий.
- Петехии могут появиться при натягивании жгута или в следствие повышенного давления на мягкие ткани. Точечные геморрагии в таких случаях не представляют особой опасности для здоровья и бесследно исчезают через несколько дней.
- Старение кожи.
Патологические причины
В результате большинства гематологических и аутоиммунных заболеваний нарушаются процессы образования и функционирования тромбоцитов, что клинически проявляется появлением на коже петехий. Диссеминированная внутрисосудистая коагуляция также является причиной геморрагической сыпи бактериального происхождения.

- Аутоиммунные заболевания — СКВ, склеродермия, спондилоартрит, тромбоцитопеническая пурпура, геморрагический васкулит; примеры петихий при тромбоцитопенической пурпуре, характерной для детей
- Инфекционные болезни — эндокардит, тиф, оспа, сепсис, мононуклеоз, скарлатина, ангина, менингит, цитомегаловирусная инфекция;
- Гиповитаминозы — недостаток витаминов К, С;
- Капилляротоксикоз;
- Гормональная дисфункция — гиперкортицизм;
- Гематологические нарушения – тромбоцитопения и лейкопения;
- Опухоли;
- Наркотики;
- Длительное применение некоторых лекарственных препаратов: антикоагулянтов – «Варфарина», «Гепарина», «Напроксена», «Пенициллина», «Индометацина», «Атропина»;
- Химиотерапия и лучевая терапия;
- Детская цинга развивается при недостаточном уходе, несбалансированном питании и проявляется появлением на коже ротовой полости рассеянных точечных геморрагий.
Патогенез

В результате травматического повреждения капилляров тромбоциты собираются вместе, чтобы помочь крови свернуться. Группы тромбоцитов вступают в реакцию с факторами свертывающей системы крови, кровь застаивается в пораженном месте, образуется тромб. У лиц с имеющимися в организме нарушениями свертывающая система крови работает менее эффективно, на коже появляются мелкие кровоподтеки — петехии.
- Первичные петехии — это мелкие точки, которые вначале имеют пурпурную или голубовато-черную окраску, а в последующем изменяют цвет до коричневого или желто-коричневого. Это объясняется образованием гемосидерина в тканях. Постепенно очертания петехий становятся размытыми, а их цвет тускнеет.
- Механизм образования вторичных петехий — просачивание клеток крови в смежные ткани. Такие геморрагии не проходят самостоятельно. Больные нуждаются в оперативном вмешательстве.
Некоторые инфекционные заболевания проявляются появлением петехий на коже. Особенно это касается детей с еще неокрепшим иммунитетом. У ребенка инфекционный синдром проявляется жаром, тахикардией, одышкой. Патогенные микроорганизмы вырабатывают токсины, которые поражают стенки сосудов. Подкожные кровоизлияния или геморрагическая сыпь — характерный признак сепсиса. В тяжелых случаях сыпь быстро распространяется по всему телу, возникают обморочные, судорожные и бредовые состояния.
При системных заболеваниях собственные сосуды воспринимаются организмом как чужеродные. Иммунная система вырабатывает антитела, образуются иммунные комплексы, которые циркулируют в крови, оседают на стенках сосудов и поражают их. У больных появляется общая и специфическая симптоматика: одышка, гипергидроз, кардиалгия, боль в мышцах и суставах.
Если петехии сопровождаются недомоганием и лихорадкой, распространяются по всему телу, приобретая большие размеры, и выглядят, как синяки, необходимо немедленно обратиться к врачу.
Основные виды петехий при различных заболеваниях
Менингит
Менингит проявляется геморрагической сыпью, элементы которой имеют звездчатую форму и бледный цвет. Это ранний симптом заболевания, появляющийся в первые часы и сутки и очень быстро распространяющийся по телу. Петехии локализуются на бедрах, голенях, ягодицах, стопах, нижней части живота. Они имеют в центре везикулу и часто сливаются друг с другом, образуя обширные экхимозы, которые в дальнейшем часто подвергаются некрозу.
Гонорея
При гонорее высыпания локализуются на дистальных отделах конечностей, над крупными суставами. Они напоминают пустулы с геморрагическим содержимым и сочетаются с характерной клинической симптоматикой — признаками поражения мочеполового аппарата, аноректальной области и глотки.
Стафилококковая инфекция
Стафилококковая инфекция проявляется гнойными петехиями, при исследовании которых обнаруживают скопления грамположительных кокков. При стафилококковом сепсисе повышается проницаемость сосудистых стенок под воздействием микробных токсинов. На коже, слизистой рта и склерах появляются геморрагии в виде точечных петехий.
Аутоиммунные заболевания, васкулиты
При аутоиммунных заболеваниях возникает петехиальная экзантема на руках и ногах, а спустя 2—4 дня на ней появляются множественные петехии. Их появление сопровождается признаками интоксикационного синдрома: жаром, малгией, артралгией, недомоганием. Петехии спустя несколько дней исчезают, а на их месте остаются пигментированные участки и зоны шелушения.

геморрагии при различных васкулитах
Петехиальная сыпь при геморрагическом васкулите сопровождается поражением суставов и болью в животе. Чаще всего воспаляются крупные суставы ног — голеностопный или коленный. Боль в эпигастрии носит умеренный характер без явных признаков диспепсии. В тяжелых случаях внезапная, приступообразная, напоминающая кишечную колику боль в животе сопровождается диареей, рвотой, лихорадкой.
Болезнь Шамберга
Болезнь Шамберга — гемосидероз кожи, возникающий из-за аутоиммунного воспаления кожных капилляров. На коже больных появляются мелкие точки, как от укола иглой. Сначала они имеют бурую или коричневую окраску, а затем светлеют и исчезают на некоторое время. Высыпания располагаются на теле симметрично, но морфологически они разнообразны. Это связано с одновременным возникновением на коже свежих и застарелых элементов. Эта болезнь имеет доброкачественное течение, поскольку поражаются только кожные капилляры. Подвержены патологии в большей степени мужчины. Петехии располагаются на бедрах и голенях, имеют различный размер и неровный контур.
Энтеровирусная инфекция
Энтеровирусная инфекция проявляется лихорадкой, болью в мышцах, воспалением мягких мозговых оболочек, герпетической ангиной, желудочно-кишечной дисфункцией. После появления петехиальной сыпи на коже состояние больных заметно улучшается, температура тела нормализуется. Сыпь появляется в течение одного дня. Она располагается на лице и туловище и исчезает бесследно к концу вторых суток.
Диагностика заболеваний, проявляющихся петехиальной сыпью, включает сбор жалоб, опрос больного, проведение лабораторных испытаний и диагностических тестов:
- Коагулограмма,
- Общий анализ крови,
- Биопсия костного мозга.
Диагностика и лечение
Петехии, возникающие спонтанно и не сопровождающие клинической симптоматикой, проходят самостоятельно и не требуют специального лечения. Но несмотря на это, лицам, не имеющим каких-либо заболеваний, необходимо убедиться в отсутствии скрытых причин кровоизлияний.
- Если причиной петехиальной сыпи стала травма, поможет холодный компресс. Он уменьшит воспаление и предотвратит дальнейшее распространение высыпаний. Для этого лед заворачивают в полотенце и прикладывают к пораженной области на 15 минут.
- При инфекционном процессе больным назначают большие дозы антибиотиков с учетом чувствительности выделенных микробов. Проводят противовирусную, иммуностимулирующую, дезинтоксикационную, сенсибилизирующую и симптоматическую терапию.
- Если петехиальная сыпь имеет аллергическое происхождение, устраняют аллерген и проводят десенсибилизацию. При выраженном зуде назначают антигистаминные препараты – «Супрастин», «Зодак», «Зиртек».
- При системных аутоиммунных патологиях назначают десенсибилизирующие препараты, кортикостероиды, сосудоуплотняющие лекарственные средства – «Аскорбиновая кислота», «Кальция хлорид», «Рутин». Курс лечения длительный – 4-8 недель.
- Общеукрепляющая терапия ослабленных больных заключается в назначении витаминов группы К, Р, С, экстракта печени, переливании эритроцитарной массы или крови, введении глобулинов.
Геморрагический васкулит: причины, диагностика, лечение

Геморрагический васкулит представляет собой редкое заболевание мелких сосудов. Причиной чаще всего является перенесенная простудная инфекция. Как заподозрить эту болезнь и правильно лечить?
Аутоиммунные заболевания одни из наиболее тяжелых среди всех внутренних болезней. Точные причины их неизвестны, поэтому и защититься от них невозможно. Одним из них является геморрагический васкулит, встречающийся у взрослых и детей. Что это за заболевание, кто занимается такими больными, какова диагностика и лечение геморрагического васкулита? Все об этом тяжелом недуге.

Каковы ваши шансы достичь долголетия: пройдите тест от ученых
Что такое геморрагический васкулит
Геморрагический васкулит – это заболевание, при котором развивается асептический воспалительный процесс в самых мелких сосудах человеческого тела. Преимущественно они поражаются в коже, суставах, почках и кишечнике. Остальные страдают в меньшей степени. Другое название этого недуга – болезнь Шенлейн Геноха или аллергическая пурпура, именно под последним названием этот недуг можно обнаружить в Международной классификации болезней (МКБ) 10 пересмотра.
Сыпь при геморрагическом васкулите бывает настолько характерной и специфической, что врачи обычно достаточно быстро могут заподозрить это заболевание. Диагностикой и лечением занимается врач-ревматолог.
Геморрагический васкулит у детей встречается гораздо чаще, чем у взрослых, поэтому врачи-педиатры более знакомы с этим тяжелым заболеванием. Болезнь эта очень непредсказуема: она может самопроизвольно пройти без каких-либо последствий, либо привести к быстрой гибели.
Геморрагический васкулит у детей
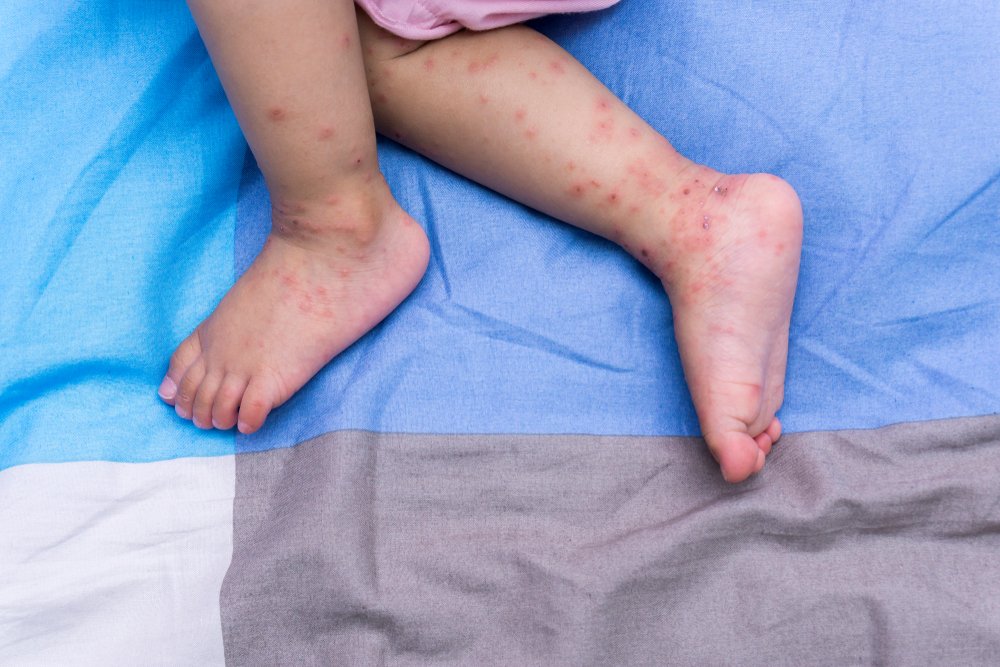
Геморрагический васкулит у детей встречается относительно редко: распространенность составляет около 25 случаев на 10 тысяч детского населения. Наиболее подвержены ему дети младшего и среднего школьного возраста: от 7 до 12 лет. Малыши в возрасте младше 5 лет крайне редко страдают от симптомов геморрагического васкулита: зафиксированы лишь единичные случаи. У подростков старше 12 лет эта болезнь также редкость.
Если возник геморрагический васкулит у детей, лечение проводится исключительно в стационаре под контролем врачей. Никакое самолечение недопустимо, ведь болезнь может быть смертельно опасна. Применяются различные группы препаратов в зависимости от того, какая группа симптомов преобладает.
Геморрагический васкулит у взрослых
Геморрагический васкулит у взрослых – это редкость. Большинство заболевших – это мужчины с нарушением метаболизма. Однако и женщины могут страдать от этого недуга: нередко он начинается в период беременности или кормления грудью, при серьезных гормональных перестройках. До сих пор неизвестно почему, но часто дебют начала геморрагического васкулита у взрослых приходится на весенний период. Иногда у больного имеются и другие заболевания из группы аутоиммунных: ревматоидный артрит, системная красная волчанка, неспецифический язвенный колит.
Если развивается геморрагический васкулит, лечение у взрослых проводится в отделении ревматологии круглосуточного стационара. Врач в индивидуальном порядке подбирает необходимые лекарства и курс.
Геморрагический васкулит причины
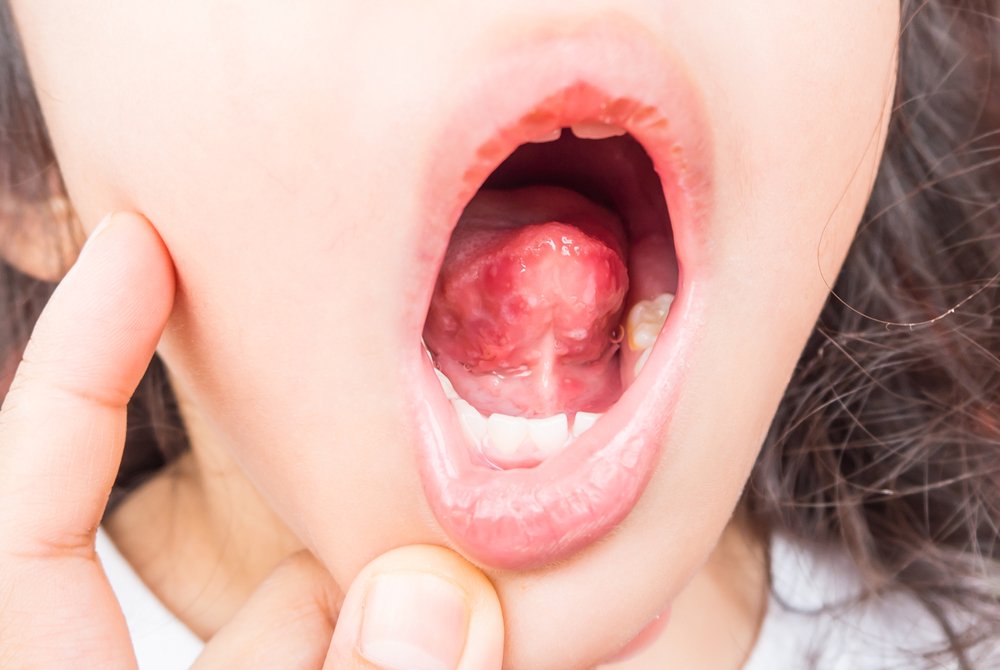
Если у человека возник геморрагический васкулит, причины его до сих пор точно науке неизвестны. Есть несколько теорий, среди которых на первом месте стоит инфекционно-аллергическое происхождение этого заболевания. Не случайно чаще всего оно возникает ранней весной, в период эпидемии гриппа и других простудных болезней.
Таким образом причиной геморрагического васкулита многие врачи считают чрезмерно активную реакцию иммунной системы на попадание в организм возбудителей вирусных и бактериальных инфекций (стрептококки, стафилококки, кишечная палочка, вирус простого герпеса и аденовирусы). Вместе с чужеродными агентами иммунитет начинает вырабатывать антитела против клеток собственных капилляров.
Сотрудники Ростовского государственного университета в 2014 году провели исследование, в котором выявили очень большой процент положительных результатов на герпетическую инфекцию у больных геморрагическим васкулитом. Особенно высок он был среди тех, у кого отмечались осложнения со стороны почек.
Специалисты Самарского государственного университета в 2012 году высказали гипотезу о зависимости тяжести данного заболевания от генетически детерминированных особенностей свертывающей системы крови.
Если у больного начался геморрагический васкулит, причины болезни могут быть и иными:
- лекарственная болезнь – поражение сосудов возникает вследствие активации иммунной системы различными лекарственными средствами (антибиотики, анальгетики, противоаритмические средства),
- аллергический анамнез – сочетание данного недуга с различными прочими аллергическими болезнями (атопический дерматит, бронхиальная астма, ринит, конъюнктивит),
- провоцирующие факторы внешней среды: переохлаждение или перегрев, укус насекомого, обострение хронических болезней, травмы и др.
Геморрагический васкулит патогенез
Если у больного развился геморрагический васкулит, патогенез заболевания заключается в поражении мелких капилляров кожи, почек, суставов и кишечника аутоантителами. Комплексы антиген-антитело, которые образуются при активном воспалительном процессе (чаще всего, вирусная или бактериальная респираторная инфекция), циркулируют в крови и откладываются в просвете самых мельчайших сосудов.
Далее, когда у больного прогрессирует геморрагический васкулит, патогенез заключается в их закупорке и появлении микротромбов, приводящих к нарушению микроциркуляции, кислородному голоданию тканей, которые в норме эти сосуды кровоснабжают.
Патогенез геморрагического васкулита связан с воспалительным процессом во всех мелких сосудах: капиллярах, венулах, артериолах, и он обуславливает все клинические проявления этого недуга.
Геморрагический васкулит симптомы
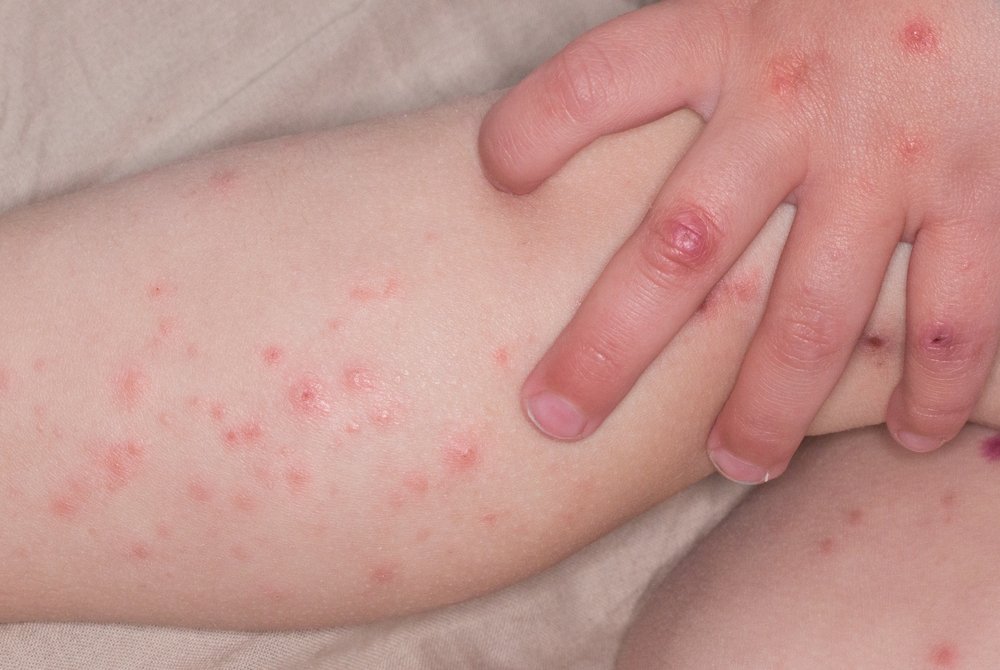
Если у больного начался геморрагический васкулит, симптомы болезни могут быть очень разнообразными. Нередко заболевание начинается с лихорадки, но это не обязательно. При повышении температуры при геморрагическом васкулите появляются симптомы интоксикации: ломота, боль в суставах, костях, мышцах, головная боль, слабость, головокружение. Помимо этого присутствует три основные группы симптомов.
Сыпь при геморрагическом васкулите
Сыпь при геморрагическом васкулите бывает у 100% больных. Это патогномоничный симптом, без него поставить такой диагноз нельзя. Высыпания имеют пятнисто-папулезный геморрагический характер, маленькие размеры. Характерной особенностью сыпи при геморрагическом васкулите является то, что она не исчезает при надавливании. При тяжелом течении болезни в центре элемента может появиться некроз или язва, которая долго не заживает, а после заживления оставляет пигментацию.
Основная локализация – бедра, ягодицы, голень, реже – руки и область крупных суставов. Они имеют симметричный характер. Тяжесть заболевание определяют именно по характеру высыпаний, по их интенсивности, объёму пораженной площади кожного покрова.
Суставной синдром
Поражение суставов встречается у 70% больных. Характерны кратковременные боли в крупных суставах, иногда они становятся яркими, отечными. Процесс никогда не приводит к их деформации, после излечения артралгии проходят бесследно.
Поражение почек
При геморрагическом васкулите у каждого четвертого больного развивается поражение почек. Оно проявляется клинической картиной острого гломерулонефрита. Возможно появление темного окрашивания мочи (цвет мясных помоев), отечности на лице, повышения артериального давления. Некоторые больные отмечают появление болей в пояснице.
Поражение кишечника

Симптомом поражения кишечника является боль в животе. Причем больные не могут точно указать ее локализацию, просто говорят, что у них болит живот. Неприятные симптомы не связаны с приемом пищи и дефекацией, иногда им сопутствует тошнота и рвота. Боль начинается сама и самопроизвольно проходит.
Помимо этих основных четырех групп симптомов возможны и более редкие: признаки поражения легких (геморрагическая пневмония), сердца (геморрагический перикардит, миокардит), нервной системы (приступы эпилепсии, геморрагический менингит). Они более опасны и при неблагоприятном течении могут привести даже к летальному исходу.
Геморрагический васкулит диагностика
Если у человека или доктора есть подозрение на геморрагический васкулит, диагностика должна быть начата как можно раньше. Особенно, когда речь идет о детях. Таким больными занимается врач-ревматолог, в детской поликлинике иногда работает данный специалист, но чаще всего больного с подозрениями на этот недуг отправляют в ревматологическое отделение стационара. Детям, у которых не исключается геморрагический васкулит, диагностика осуществляется в больнице обязательно, чтобы вовремя оказать помощь при развитии серьезных осложнений со стороны сердца, легких и нервной системы.
Во время первого визита врач беседует с больным, спрашивает, что его беспокоит, как давно появились эти симптомы, не было ли у него в недавнем прошлом простудного заболевания, не принимал ли он антибиотики, либо жаропонижающие. После беседы он приступает к осмотру высыпаний, оценивает их характер, локализацию, осматривает суставы. Далее врач дает направления, какие анализы при геморрагическом васкулите позволят подтвердить или опровергнуть этот диагноз.
Анализы при геморрагическом васкулите
В первую очередь при подозрении на геморрагический васкулит дают направления на следующие анализы:
- общий анализ крови (лейкоцитоз, увеличение СОЭ, иногда повышение уровня эозинофилов),
- общий анализ мочи (увеличение уровня белка и появление эритроцитов говорят о поражении клубочков),
- белки острой фазы (СРБ, фибриноген и другие повышаются),
- коагулограмма – эти анализы при геморрагическом васкулите не выявляют патологии в отличие от болезней крови,
- исследование кала на скрытую кровь,
- ультразвуковое исследование почек, печени, почечных сосудов,
- гастро- или колоноскопия при появлении кишечного кровотечения,
- бронхоскопия при поражении бронхов и легких,
- рентгеновское исследование органов грудной клетки,
- ЭКГ и УЗИ сердца.
Если врачу никак не удается поставить правильный диагноз, результаты всех исследований неоднозначны, тогда прибегают к биопсии кожи или почек. Материал берут для гистологической оценки, где точно выявляют, если ли поражение мелких сосудов аутоиммунного характера.
Геморрагический васкулит лечение
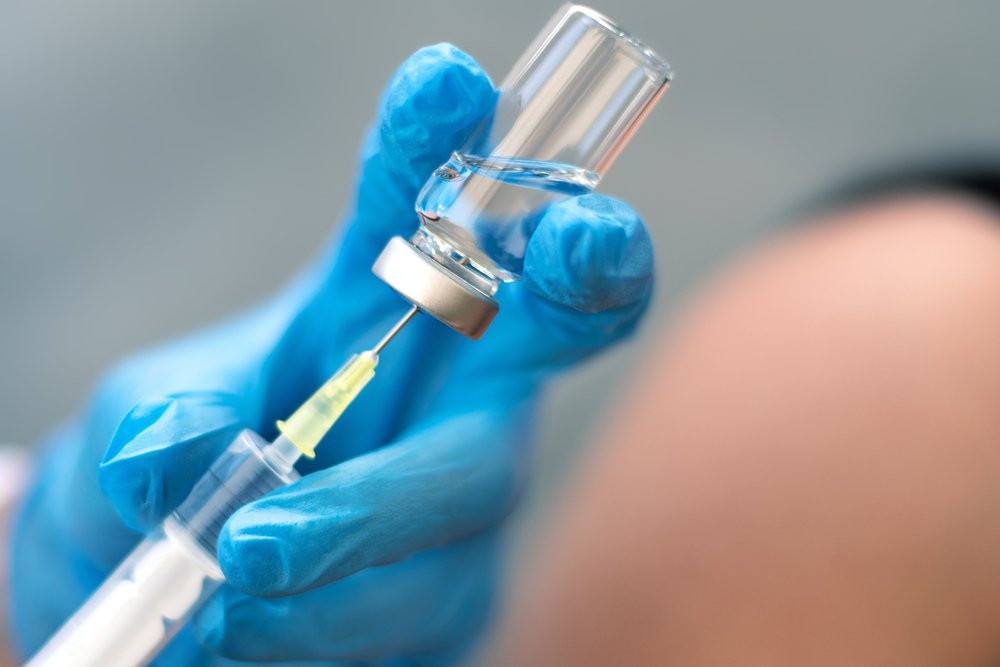
Если у больного развился геморрагический васкулит, лечение будет напрямую зависеть от того, какие симптомы у него преобладают в большей степени. К сожалению универсального лекарства, которое бы за пару дней полностью избавило от этого недуга, не существует. Удалить из сосудов микротромбы и снизить активность воспалительного процесса медикаментозным путем тоже достаточно сложно. Поэтому, случае, когда у человека начался геморрагический васкулит, лечение проводится симптоматически различными группами препаратов.
Геморрагический васкулит у детей: лечение, необходимые лекарства
При такой болезни, как геморрагический васкулит у детей лечение проводится комплексно. Оно включает в себя обязательный постельный режим, специальную диету и определенный перечень лекарств. В каждом случае врач делает выбор индивидуально, опираясь на ведущие у конкретного больного симптомы.
Применяются следующие группы лекарств:
- средства, разжижающие кровь (гепарин, фраксипарин и др.),
- дезагреганты (дипиридамол, пентоксифиллин),
- активаторы фибринолиза (никотиновая кислота),
- короткие курсы кортикостероидов (преднизолон, метипред),
- цитостатики (метотрексат, сульфасалазин и др.,),
- обезболивающие противовоспалительные средства (ибупрофен, парацетамол), однако необходимо использовать их очень аккуратно, чтобы не спровоцировать развитие лекарственной болезни,
- при поражении почек применяют ингибиторы АПФ, блокаторы рецепторов ангиотензина 2 (у детей этот вопрос очень спорный),
- инфузионная терапия с форсированием диуреза мочегонными препаратами при вторичном поражении почек,
- обработка кожи в области сыпи при не тяжелом течении не нужна, если образовались язвы и некрозы, прибегают к ревизии раны, обработке растворами антисептиков.
У детей лечение геморрагического васкулита проводится в стационаре в обязательном порядке. Госпитализация может быть достаточно длительной, однако она необходима. При развитии осложнений со стороны сердца, легких и нервной системы есть риск для жизни и только в больнице смогут вовремя распознать их и оказать помощь.
Сотрудники Белгородского государственного университета в 2011 году описали успешный опыт применения в лечении геморрагического васкулита свежезамороженной плазмы.
Геморрагический васкулит лечение у взрослых
Говоря о болезни геморрагический васкулит, лечение у взрослых проводится по тем же принципам, что и у детей. В подавляющем большинстве случаев пациентов госпитализируют. Им также необходим строгий постельный режим, чтобы избежать дополнительного механического травмирования сосудов.
В лечении геморрагического васкулита у взрослых применяют все те же группы лекарств, что и у детей. Выбор делается на основании того, какой из симптомов у конкретного больного преобладает.
Диета при геморрагическом васкулите

Диета при геморрагическом васкулите должна соблюдаться неукоснительно. Заболевание имеет аллергическую природу, то есть прием в пищу продуктов-аллергенов может провоцировать ухудшение или обострение. Диета при геморрагическом васкулите предполагает исключение молочных продуктов, орехов, цитрусовых, ярких ягод и фруктов, рыбы и морепродуктов, острых блюд, специй. При абдоминальном синдроме желательно несколько дней питаться протертыми пюре, кашами. Диета при геморрагическом васкулите – это один из важнейших компонентов лечения, поэтому не стоит относиться к ней снисходительно.
Читайте далее

Какие проблемы с кожей помогут решить средства с гиалуроновой кислотой?
Сухость кожи, чувство стянутости — всё это и другие проблемы, которые решают средства с гиалуроновой кислотой.
Сосудистые поражения кожи
Обновлено: 08.06.2023 Пятно (по латыни — macula) — ограниченный участок кожи с изменённой окраской; первейший элемент кожной сыпи. Пятно на коже проявляется только изменением цвета участка, на котором находится. Пятно располагается на одном уровне с окружающей кожей, при осмотре не пальпируется. Пятна на коже бывают разной природы, некоторые представляют опасность для носителя, другие нет. Все пятна можно разделить на три большие группы — сосудистые, пигментные и искусственные. Перечисленные группы делятся на подгруппы.
Сосудистые
К группе сосудистых кожных пятен относят гиперемические, телеангиэктатические и геморрагические.
Гиперемические
Гиперемические (от слова «гиперемия» — перенасыщение кровью) пятна бывают воспалительные и не воспалительные. Воспалительные гиперемические пятна на коже отличаются способностью к временному расширению кровеносных сосудов в дерме. Расширение ведёт к изменению цвета пятна. Если нажать на воспалительное пятно на коже, то этот участок из-за сжатия кровеносных сосудов поменяет цвет. Окраска станет интенсивнее или, наоборот, пятно совершенно исчезнет на время, и появится вновь после окончания давления. После воспалительных пятен места их возникновения могут покрываться чешуйками, менять цвет или бесследно исчезать. Воспалительные кожные пятна делятся по размеру на розеолы (пятна, не превышающие 2-ух сантиметров в диаметре) и эритемы (от 2 см. в диаметре и больше). Невоспалительные пятна на коже характеризуются отсутствием воспалительных явлений, отёчности и шелушения. Подобные пятна могут образовываться из-за расширения сосудов при эмоциональных реакциях. Они чаще всего проявляются на лице, шее, груди большими розовыми, розовато-синюшными участками. Невоспалительные пятна на коже в соответствии с чувствами их вызвавшими называют эритемой гнева, смущения или стыдливости.
Телеангиэктатические пятна
Телеангиэктатические пятна (телеангиэктазии — сосудистые звёздочки) возникают на тех участках кожи, где неправильно развиваются кровеносные сосуды. Возникновение телеангиэктатических пятен на коже обусловлено кратковременными или стойкими расширениями сосудов. Телеангиэктатические пятна делятся на врождённые и приобретенные. Причиной приобретённых телеангиэктатических пятен на коже может быть действие солнца или мороза, нервнорефлекторного возбуждения в период полового созревания у подростков, большого физического усилия.
Геморрагические пятна
- точечные кровоизлияния — петихии;
- кровоизлияние величиной до 2 см — пурпура;
- величина от 2 см и больше — экхимозы;
- линейные кровоизлияния;
- значительные кровоподтёки.
Пигментные
Пигментные пятна на коже — это пятна, появившиеся вследствие увеличения или уменьшения количества пигмента меланина. В случае увеличения пигментации пятна носят название гиперпигментированных, в случае недостатка пигмента или его отсутствия депигментированных или гипопигментированных.
Гиперпигментированные пятна на коже делятся на:
- врождённые (к ним относятся родимые пятна, лентиго);
- приобретенные (веснушки, хлоазма).
Депигментированные пятна делятся на:
- врождённые (например, альбинизм);
- приобрётенные (витилиго, лейкодерма).
Вторичная депигментация может возникнуть у больных псориазом, экземой, розовым или отрубевидным лишаём на месте первичных болезненных высыпаний. Эти высыпания бледнеют на фоне загоревших участков кожи поскольку в области очагов воспаления способность меланоцитов к выработке пигмента ослаблена. Такие участки депигментации называются вторичной лейкодермой, или псевдолейкодермой.
Искусственные
Искусственными пятнами на коже называют пятна, которые появились при искусственном введении в кожу красящих веществ. К таким пятнам относятся татуировки, контурный макияж.
Любые пятна на коже требуют пристального внимания. Они могут меняться с течением времени, озлокачествляться и становиться угрозой для жизни. Особенно это касается так называемых родинок. Поэтому специалисты Клиники дерматологии советуют быть с пятнами настороже и в случае их трансформации — увеличения, изменения формы и цвета, появления зуда — немедленно обратиться к врачу-дерматологу.
Какие сосудистые кожные образования у детей бывают, кроме гемангиомы?
Сосудистые поражения кожи можно поделить на гемангиомы, врождённые опухоли, истинные сосудистые опухоли и сосудистые мальформации. Мальформации — это пороки развития сосудов, которые расположены в поверхностных слоях кожи. Сосудистые поражения кожи похожи клинически, но имеют разный характер развития, роста и влияния на ткани, на которых они локализуются.
Большую группу заболеваний можно поделить на две части: инфантильную гемангиому или гемангиому младенцев, и образования, которые являются пороком развития сосудов врождённого характера, возникающие на этапах закладки мезенхимы, в тот момент, когда происходит закладка сосудистой системы у ребёнка. Последние распространены, но встречаются реже, чем гемангиомы.
Гемангиома имеет потенциальную опасность своего развития и роста как вширь, так и вглубь. Она в ряде случаев может врастать в окружающие ткани. Однако при сосудистых мальформациях, то есть образованиях, которые возникают локально на коже и развиваются пропорционально росту ребёнка, имеется ряд синдромов, связанных с поражением тех или иных органов и систем, которые ассоциированные с этими образованиями. Поэтому они требуют большего внимания. Если рост гемангиомы в случае его активации можно остановить, воздействуя на нее и тем самым предотвращая дальнейшее развитие, то при сосудистых мальформациях, расположенных на открытом или закрытом участке тела, они удаляются.
Вопрос своевременной диагностики гемангиом и сосудистых мальформаций актуален. Существует международное общество по его изучению, которое работает над тем, чтобы предложить общие регламенты для врачей, так как существуют разногласия между ними по поводу диагностики этого заболевания. Эти разногласия связанны не только с терминологией, но и с дальнейшей тактикой лечения.
Почему риск появления гемангиом и других образований у недоношенных детей возрастает?
Ряд работ в России и за рубежом, посвященных изучению течения беременности на предмет внутриутробной гипоксии плода подтвердили, что гемангиома активно развивается у незрелых детей, у которых присутствует. читать далее
Какие предпосылки возникновения гемангиом, кроме внутриутробной гипоксии, существуют?
Ряд исследователей утверждают, что развитие гемангиом связано с определённым ключевым геном. Есть сосудистый фактора роста, ответственный за пролиферацию, то есть за размножение этих сосудистых кровеносных. читать далее
Как часто встречаются гемангиомы у детей?
Гемангиома — самая распространённая опухоль у детей первого года жизни. Некоторые исследователи называют гемангиому опухолью, однако есть те, кто считает, что это гиперплазия, то есть разрастание сосудов. . читать далее
Где чаще всего возникает гемангиома?
Наиболее частые локализации гемангиом — области наибольшего кровоснабжения, то есть места, где на единицу площади приходится максимально количество сосудов. Такими областями являются голова, шея, промежность. читать далее
Сосудистые поражения кожи
Купероз — это нарушение кровообращения в кожном покрове, требующее дерматологического и косметического лечения.
Чувствительность кожи — фактор предрасположенности к куперозу.
Чувствительная кожа в силу своей особой восприимчивости отвечает на вредные внешние воздействия ощущением жжения, покалыванием, зудом, иногда возникновением покраснений или даже воспалением. Подобные покраснения однородны, не имеют четких границ, возникают, как правило, на щеках, на носу, на лбу, подбородке. В начальный период заболевания покраснение и ощущение жжения могут быть временными.
Впоследствии сосуды расширяются и теряют эластичность: краснота становится постоянной и приобретает более интенсивный оттенок. Это и есть та самая стадия купероза, при которой окружающие уже видят расширенные мелкие сосуды кожного покрова, называемые телеангиэктазиями.
Купероз возникает чаще у женщин, чем у мужчин, и характерен в большей степени для светлой кожи, чем для смуглой. Сопровождаемое неприятным ощущением жжения заболевание может создать для человека трудности в социальном и профессиональном плане. Однако женщин, страдающих куперозом, естественно, особенно волнует эстетическая сторона проблемы.
Итак, что же приводит к расширению сосудов?
Поскольку купероз имеет сосудистую природу, любые факторы, под воздействием которых возникает венозный застой, способствуют развитию этого заболевания. Так, покраснение может быть спровоцировано:
- употреблением острой или слишком горячей пищи;
- алкоголя;
- курением;
- резкими перепадами температуры.
Проблемы, связанные с сосудами, могут быть усугублены воздействием ультрафиолетового излучения, гормональными нарушениями. Наконец, стресс также оказывает неблагоприятное воздействие на развитие купероза.
Как предотвратить появление купероза?
Если ваша кожа предрасположена к куперозу и розацеа (розовым угрям, которые нередко сопровождаются сосудистой патологией), обратите внимание на следующие советы:
1. Перечень продуктов, которые могут спровоцировать обострение купероза и розацеа и, по возможности, их употребление следует сократить до минимума:
- печень, йогурт, сметана, сыр;
- шоколад, ваниль, соевый соус, дрожжевые продукты (за исключением хлеба);
- маринады, авокадо, шпинат;
- бобовые;
- цитрусовые, томаты, бананы, красные сливы, изюм, фиги;
- острые и очень горячие блюда.
- алкоголь, особенно красное вино, пиво, виски, джин, водка, шампанское;
- горячие напитки, включая горячий сидр, горячий шоколад, кофе и чай.
- каждый день необходимо начинать с тщательной и нежной очистки кожи;
- необходимо использовать только щадящие косметические средства. Не рекомендуется применять очищающие средства, содержащие гранулы или абразивные вещества.
- при чувствительной коже, от природы предрасположенной к появлению купероза, необходимо использовать специальные косметические продукты, которые не нарушают эпидермис и защищают кожу от неблагоприятных внешних воздействий. В качестве примера можно привести польскую косметику Dr. Irena Eris, лаборатории которой разработали специальную линию — Pharmaceris N, которая позволяет в полной мере и безопасно ухаживать за кожей с хрупкими, трескающимися капиллярами, со склонностью к подкожным кровоизлияниям, румянцу и в начальной стадии розового акне (розацеа). Препараты этой линии не только укрепляют стенки кровеносных сосудов, но и защищают от внешних факторов, увеличивающих их хрупкость. Также позволяет бороться с куперозом линия C-Normalizer компании KORFF. Косметическое молочко предназначается для снятия макияжа, ночной крем обладает восстанавливающим действием, дневной крем хо рошо увлажняет и защищает кожу от действия неблагоприятных факторов, маскирующий карандаш питает кожу и выравнивает ее тон.
- препараты необходимо наносить на кожу лица только кончиками пальцев, не используя специальных приспособлений (косметические варежки, массажные щеточки и т. п.);
- умывать лицо теплой водой;
- избегать употребления очищающих пенок;
- применять молочко и тоник, не содержащие алкоголя, ацетона, масел;
- в конце процедуры очистки лучше дать коже высохнуть самостоятельно на воздухе или можно протереть лицо насухо тонкой бумажной салфеткой;
- очищать лицо нужно 2 раза в день: утром и вечером.
3. Старайтесь не растягивать, не царапать кожу лица. Следует избегать грубых полотенец, щеток и губок.
4. После умывания перед нанесением любых лекарственных препаратов или продуктов по уходу за кожей нужно дождаться полного самостоятельного высыхания воды на коже.
Перед нанесением местных препаратов следует оставить лицо в покое на несколько минут. Дайте такому препарату полностью впитаться в течение 5-10 минут после нанесения, и лишь затем наносите любые увлажняющие средства или декоративную косметику.
5. Мужчинам необходимо использовать электрические бритвы, отдавая им предпочтение перед станками и лезвиями.
Если станковое бритье для вас предпочтительнее, не допускается использование тупых лезвий, что может вызвать дополнительные порезы при тщательном бритье. Следует избегать спиртосодержащих лосьонов после бритья, вызывающих жжение.
6. Применяйте солнцезащитные препараты.
Если вы живете в солнечном районе, то наносить солнцезащитные препараты следует круглый год с SPF 15 или выше. По возможности нужно максимально снижать продолжительность пребывания на солнце с 10 до 14 часов во время месяцев интенсивного солнечного излучения.
7. Для того чтобы избежать раздражения, рекомендуется применять специальные препараты, созданные для чувствительной кожи или для ухода за детской кожей.
8. Важно следить за тем, чтобы кожа не перегревалась.
Если нет возможности находиться в прохладном, хорошо проветриваемом помещении в жаркие, влажные дни, то нужно носить всегда при себе холодные напитки и пить их постоянно маленькими глотками. При необходимости, можно прикладывать кусочек льда для снижения температуры кожи лица или пользоваться холодной водой из спрея.
9. Увлажняющий крем.
Наносить крем нужно так часто, как коже необходимо увлажнение. При использовании наружных лекарственных препаратов, увлажняющий крем можно наносить после аппликации лекарств, дождавшись их полного впитывания.
10. Следует применять декоративную косметику для камуфлирования пятен и красноты на коже.
В большинстве косметических отделов доступны косметические средства зеленых оттенков для маскировки красноты. Далее может быть нанесен тональный крем в тон кожи. Рекомендуется избегать пудры, которая может подчеркнуть сухость кожи и привести к мелкопластинчатому шелушению.
11. Витаминотерапия — очень важный момент оздоровления кожи.
Если у вас розацеа (розовые угри), витаминные комплексы обязательно должны включать цинк и не должны содержать никаких компонентов водорослей или морских экстрактов, йодидов или солей моря, способных провоцировать угревые высыпания.
Сосудистая патология: причины появления и способы устранения

Сосудистая патология кожи распространена и встречается у 5% людей, живущих на планете. Как правило, это заболевание не причиняет боль. Тем не менее, оно может влиять на текущую жизнь человека. На сосудистую патологию стоит обращать внимание, потому как она может вызвать серьезные последствия. Лучше выявить проблему на ранней стадии и решить ее сразу.
Сосудистая патология: какие факторы ее вызывают?
Факторы риска, связанные с плохим кровообращением, включают:
- гипертония;
- высокий уровень в крови триглицеридов и «плохого» холестерина (ЛПНП);
- низкий уровень в крови «хорошего» холестерина (ЛПВП);
- курение;
- сахарный диабет;
- ожирение;
- физическое бездействие.

Для предотвращения сосудистых заболеваний рекомендуется соблюдать здоровое питание, употреблять фрукты и овощи, свести к минимуму потребление жиров и сахара. Также следует бросить курить и вести активный образ жизни, периодически делать физические упражнения. Это действительно полезно для кровообращения и борьбой с венозной недостаточностью.
Сосудистые заболевания, сосудистая патология
Циркуляция крови в организме происходит по сложной системе сосудов. Эта система состоит из вен, артерий и капилляров. Малейший сбой в ней — и вот уже на коже появились невусы (винное пятно), сеточка, звездочки и пр. Сосудистая патология может быть как врожденной, так и приобретенной.
Проблемы с сосудами возникают при их полной или частичной закупорке. Это может произойти из-за жировых отложений, так называемых атеросклеротических бляшек. Нарушение нормального кровообращения может привести к таким серьезным проблемам, как ишемия, инсульт и аневризмы. Среди сосудистых заболеваний встречаются: телеангиэктазия, пламенеющий невус, гемангиома и др. В этой статье мы расскажем о некоторых из них.
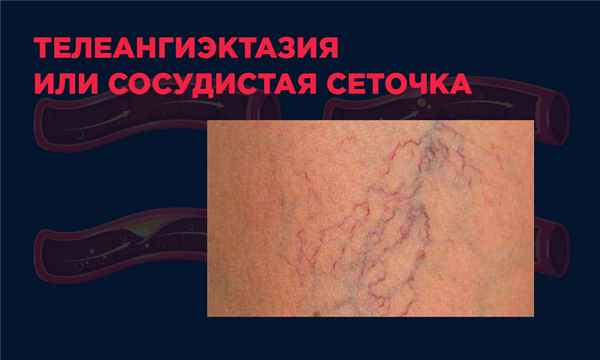
Телеангиэктазия или сосудистая сеточка
Телеангиэктазия проявляется в виде звездочек, пятен и сеточек из венок на коже. Протекает безболезненно, имеет невоспалительный характер, отчасти безопасна (кроме случаев проявления патологии).
Появления телеангиэктазии не всегда показатель наличия сосудистого заболевания.
- беременность;
- дефицит витамина C или K, либо кремния и меди;
- варикоз;
- гормональный сбой;
- цирроз печени;
- сахарный диабет;
- ожирение;
- наследственность;
- аутоиммунные заболевания и патологии;
- прием оральных контрацептивов или глюкокортикостероидных препаратов.
Помимо внутренних факторов, играют роль и внешние. К внешним факторам относятся:
- травмы;
- тяжелые нагрузки;
- курение и употребление алкоголя;
- резкие перепады температуры;
- избыток УФ-лучей;
- стресс.
Сосудистая сеточка, возникшая от влияния внешних воздействий, может исчезнуть и самостоятельно, но в большинстве случаев требуется косметическое вмешательство.
Телеангиэктазия может быть симптомом болезни. Например, болезнь Рондю-Ослера, синдром Луи-Бар Розацеа и др.
Заболевания соединительной ткани (красная волчанка, дерматомиозит, склеродермия) также могут проявиться в виде телеангиэктазий.
Хроническая венозная недостаточность — при этой патологии телеангиэктазия является признаком 1 стадии.
Удалить этот эстетический дефект позволяет лазер. Лазерный луч воздействует только на нужный участок кожи, не затрагивая окружающую ткань.
Пламенеющий невус
Его еще называют “винное пятно” или невус пламенеющий. Представляет собой сосудистую патологию в виде сосудистых родинок. Они образуют неровное пятно характерного фиолетового или красноватого цвета. Чаще всего проявляется на лице с рождения, пятно увеличивается в размере по мере взросления. Но может появиться и в другом возрасте и на любом участке тела.
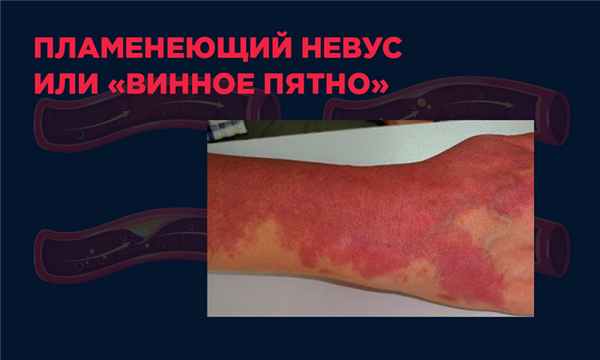
Помимо эстетической непривлекательности, невус, как сосудистая патология, может мешать полноценной жизни, влиять на окружающие ткани.
Удаление пламенеющего невуса также происходит с помощью лазера. Луч не нагревает обрабатываемой участок и кожа не травмируется. После удаления практически нет побочных эффектов, процедура безболезненна и безопасна.
Курс удаления невуса может состоять из нескольких сеансов, в зависимости от глубины залегания сосудов и других факторов.
Гемангиома
Так называется доброкачественное образование, которое появляется под кожей и на ее поверхности из сосудов и капилляров.
Точные причины появления гемангиомы достоверно назвать на данный момент нельзя. В основном считается, что это заболевание появляется при:
- наследственной предрасположенности;
- нарушении внутриутробного развития из-за вирусной инфекции;
- уф-излучении;
- нарушении сосудистой системы.
Удаление происходит как по эстетическим, так и медицинским показаниям. Возможен риск перехода в злокачественное образование; нарушения работы органов и нормальной циркуляции крови. Гемангиома легко повреждается и, даже если нет медицинских показаний, можно занести инфекцию при кровотечении.
Самый простой способ удаления гемангиомы — воздействие лазерным излучением. Этот способ имеет минимальные побочные эффекты и безболезнен. Чаще всего удаление происходит за 1 сеанс.
Сосудистые заболевания
Вы ищете опытного специалиста или клинику для лечения сосудистых заболеваний? Здесь вы найдете врачей и клиники, специализирующиеся исключительно на лечении сосудистых заболеваний. Обратитесь к нашим специалистам по поводу лечения сосудов или узнайте о таких заболеваниях и возможных осложнениях.

Специалисты и клиники в Германии, Швейцарии и Австрии

Проф., д-р мед. наук Эрнст Вайганг, МВА
Сосудистая хирургия
Берлин


Проф. д-р мед. наук Александр Циммерманн
Сосудистая хирургия
Цюрих

Проф. д-р мед. Юрг Шмидли
Сосудистая хирургия
Берн
Информация о лечении в Германии, Швейцарии и Австрии
Что такое сосудистое заболевание?
Сосудистые нарушения, также называемые ангиопатиями на медицинском языке, в основном понимаются как заболевания артериальных, венозных и лимфатических сосудов.
В промышленно развитых странах заболевания, связанные с артериями, а также кровотоком, идущим от сердца, являются одной из главных причин смерти населения. В случае артериальных сосудистых заболеваний проводится различие между сужением (стенозом) или окклюзией (обтурацией) и расширением (делитацией) сосуда или расслоением (рассечением) его стенки. Увеличение толщины стенки сосуда является наиболее распространенным явлением при сосудистых заболеваниях артерий. Это обычно вызвано атерослерозом и может привести к полному или частичному закрытию сосуда.
Вены - кровеносные сосуды, несущие кровь к сердцу. Заболевания вен очень распространены и относятся к болезням века. Они в основном поражают ноги. Основными заболеваниями вен являются варикозное расширени вен и тромбоз .
Болезни лимфатических сосудов также относятся к сосудистым заболеваниям. Здесь наиболее серьёзной проблемой считается лимфедема , которая возникает из-за застоя лимфатической жидкости.
Какие сосудистые заболевания существуют?
Артериальные сосудистые заболевания
Сосудистый стеноз и обтурация: сужение и, в конечном итоге, полная окклюзия артериального кровеносного сосуда могут иметь разные причины. Атеросклероз является наиболее распространенной формой повреждения кровотока. На разговорном языке его также называют отвердением артерий. Он вызван воспалительной реакцией стенки сосуда. В развитии атеросклероза играют роль многие факторы. Они включают высокое кровяное давление, потребление никотина, диабет, отсутствие физических упражнений или расстройство метаболизма липидов.
В среднем у мужчин атеросклероз развивается раньше, чем у женщин, и с возрастом усиливается. Кровь переносит кислород и питательные вещества в клетки нашего организма. Из-за сужения или закупорки сосуда кровоснабжение тканей сокращается или прекращается, приводя к нехватке питания. Атеросклероз возникает в разных областях сосудистой системы и может вызывать различные симптомы в зависимости от местоположения. Это приводит ко многим различным последствиям.
Стеноз артерий может иметь и другие причины помимо артериосклероза. Например, он может быть вызван воспалением сосудов, повреждением стенки сосуда внешними факторами (лекарствами, лучевой терапией, поражением тока) или врожденным нарушением строения стенки сосуда.
Сосудистая дилатация и расслоение: патологическое расширение сосудов возникает, когда дестабилизация сосудистой стенки приводит к увеличению диаметра сосудов. Расслоение сосудов связано с расщеплением слоев их стенки. Опять же, основной причиной является атеросклероз, описанный выше.
Неатеросклеротические причины включают врожденные заболевания, такие как синдром Марфана или синдром Элерса-Данлоса. Они вызывают изменение соединительной ткани и, таким образом, также влияют на состояние стенок кровеносных сосудов. Кроме того, в развитии растяжения и расслоения артерий важную роль играет гипертония .
Венозные заболевания
Повышенное давление в венах может привести к их варикозному расширению. Сгустки крови, которые прилипают в венах и забивают их, способны вызвать тромбоз.
Какие последствия могут возникнуть и какие симптомы они вызывают?
Стенокардия
Стенокардия - этот термин относится к повторяющимся симптомам, которые являются результатом недостаточного кровоснабжения сердечной мышцы. Причиной часто является сужение коронарных артерий при атеросклерозе. Коронарные артерии снабжают сердечную мышцу кровью. Боль в груди описывается пациентами как чувство тяжести, давления, сжатия или удушения.
Хотя отдельные эпизоды стенокардии обычно вызваны физическими упражнениями или сильными эмоциями, а также расслабления, они также могут возникать в периоды отдыха или во время сна. Запущенная стенокардия опасна, поскольку она может привести к полному закрытию коронарных артерий и, следовательно, сердечному приступу.
Инфаркт миокарда
Инфаркт миокарда - опасное для жизни состояние. Оно вызвано полной окклюзией коронарного сосуда, которая может произойти, например, из-за серьезного сужения или сгустков крови. Из-за окклюзии пораженной коронарной артерии сердечная мышцы больше не может снабжаться кислородом. Если просвет поврежденного кровеносного сосуда не восстанавливается в течение нескольких часов, истощенная мышечная ткань умирает. Такая мертвая ткань называется площадью инфаркта. Чем больше закупоренный коронарный сосуд, тем больше площадь инфаркта.
Симптомы сердечного приступа могут сильно различаться от человека к человеку. Типичными являются стойкая боль в грудной клетке, которая может иррадиировать в шею, нижнюю челюсть, плечевую область и левую руку. При этом также часто наблюдается чувство слабости, беспокойства, потливости, тошноты и рвоты.
Инсульт
Инсульт вызывают нарушения кровообращения головного мозга в результате закрытия или разрыва сосуда, что приводит в внезапной потери функций некоторых областей мозга. Причиной нарушения кровообращения обычно является патологическое изменение кровотока в головном мозге (например, при атеросклерозе).
Характерными симптомами являются расстройства языка, движения, сенсорного восприятия, сознания и психики. В этом случае соответствующее лицо должно как можно скорее обратиться за медицинской помощью.
Заболевание периферических артерий
Облитерирующий атеросклероз периферических артерий (ОАПА) - это состояние, вызванное сужением аорты или артерий. Болезнь также называется перемежающейся хромотой или «витринной болезнью», потому что пациент часто останавливается из-за повторяющейся боли, а выглядит это так, как будто он рассматривает витрины магазинов.
При сужении артерий ноги не снабжаются достаточным объемом крови, и при физической нагрузке возникает боль. Если болезнь прогрессирует, боль может также появляться в состоянии покоя. У большинства людей с ОАПА также сужены сосуды сердца и мозга.
Аневризма
Аневризма - это патологическое мешковидное или веретенообразное расширение кровеносного сосуда. Она может развиваться в течение жизни в слабых точках стенки сосуда и является необратимой. Аневризмы вызваны врожденным или приобретенным изменением сосудов. Риск развития аневризмы заключается в том, что они могут разрываться. Если это произойдет, возникнет угрожающее жизни внутреннее кровотечение.
Варикозное расширение вен
Варикоз вен, также известный как варикозное расширение вен, представляет собой появление расширенных, извилистых поверхностных вен. Их хорошо видно, поскольку они обычно расположены непосредственно под кожей. Если пациент страдает от варикоза, то говорят, что он имеет варикозные вены. Такое состояние является наиболее распространенным из всех венозных заболеваний, затрагивающих примерно 20 % всех взрослых.
Задача вен заключается в переносе крови из сосудистой системы обратно в сердце. В ногах кровь должна накачиваться против силы тяжести. Это происходит в конечностях благодаря напряжению мышц. Когда мышцы снова расслабляются, кровь в ногах опускается. По этой причине внутри вен есть называемые венозные клапаны, которые можно сравнить с вентилями. Они не дают крови течь обратно. Когда венозные клапаны не закрываются должным образом, кровь течет медленнее, накапливается в сосудах, и они становятся видимыми под кожей.
Варикозные вены - это не просто косметическая проблема. Симптомы часто включают тупую боль или ощущение тяжести в ногах после долгой нагрузки.
Развивается усталость, тяжесть и напряжение в ногах, которые проходят после того, как пациент полежит или подвигается. Ночью в ногах могут появляться судороги. Иногда возникает так называемый отек, то есть опухание голени и лодыжек. При сильном расширении вен могут появляться язвы кожи над лодыжками, кровотечение и тромбоз.
Тромбоз
Тромбоз -это закупорка вены кровяным сгустком. Сгустки крови медицинским языком называются тромбами. Они вызваны защитной функцией нашего организма в результате свертывания крови. При повреждении данный механизм защищает организм от кровотечения, заставляя кровь сгущаться, закрывая рану. Когда такие сгустки попадают в кровоток, они могут закрыть просвет сосуда и вызвать осложнения. В основном это тромбоз вен, особенно глубоких вен нижних конечностей.
Если способность крови к свёртываемости в организме возрастает, риск тромбоза также увеличивается. Факторами риска здесь является прием противозачаточных таблеток, курение, беременность, обезвоживание, избыточный вес и т.д.
Симптомы тромбоза вен нижних конечностей включают боль, отек, тяжесть и напряжение, перегрев и покраснение или синеватость ног.
Наиболее опасным осложнением тромбоза является то, что тромб может оторваться и мигрировать в легкие. Это заболевание называется легочной эмболией, которая способна привести к смерти.
Какие врачи являются специалистами в сосудистых заболеваниях?
Специалистами по диагностике и лечению заболеваний кровеносных сосудов являются ангиологи и ссосудистые хирурги. Ангиология является разделом внутренней медицины и изучает функции и заболевания артериальных, венозных и лимфатических сосудов. Сосудистые хирурги являются специалистами в области сосудистой хирургии.
Опрос пациентов, тщательный осмотр и дополнительные методы обследования с помощью медицинских приборов позволяют установить диагноз. К обследованиям с помощью специальной медтехники относятся ультразвуковые и другие методы визуализации, такие как ангиография, магнитно-резонансная и компьютерная томография.
Ангиологи и сосудистые хирурги очень часто сотрудничают с кардиологами, неврологами, дерматологами и специалистами по лимфатической системе.
Читайте также:
- Неврологические расстройства
- Проглатывание щелочей
- Поражения электрическим током
- Синдром неадекватной секреции антидиуретического гормона
- Туберкулез суставов. Туберкулез костей.
Источник https://clinic-a-plus.ru/articles/sosudi-veni/1991-petekhii-petekhialnaya-syp-ponyatie-kak-vyglyadit-prichiny.html
Источник https://medaboutme.ru/articles/gemorragicheskiy_vaskulit_prichiny_diagnostika_lechenie/
Источник https://muzoktcrb.ru/blog/sosudistye-porazheniya-kozhi.html