Фурункул у ребенка
Фурункул у ребенка — это острое гнойно-некротическое воспаление волосяного фолликула и окружающих тканей. Причины патологии — инфицирование бактериями (стафилококками, стрептококками) на фоне снижения иммунитета, кожных повреждений, хронических состояний. Заболевание протекает в 3 стадии: покраснение и инфильтрация, формирование некротического стержня и гнойное расплавление, отторжение омертвевших тканей и рубцевание дефекта. Диагностика включает осмотр ребенка, дерматоскопию, исследование крови, бакпосев отделяемого. Лечение проводится местными препаратами, по показаниям дополняется иммунокоррекцией, системными антибиотиками, хирургическим вмешательством.
МКБ-10
L02 Абсцесс кожи, фурункул и карбункул
- Причины
- Патогенез
- Симптомы фурункула у ребенка
- Осложнения
- Диагностика
- Лечение фурункула у ребенка
- Консервативная терапия
- Хирургическое лечение
Общие сведения
Фурункулы — самое распространенное гнойное поражение кожи в детской хирургии, частота встречаемости которого остается стабильной на протяжении многих лет. Оно развивается в любом возрасте, зачастую наблюдается у подростков с проблемной кожей лица или хроническими метаболическими расстройствами. Воспаление в 65% случаев локализовано на лице, причем самой опасной считается зона носогубного треугольника. Особенности патологии у детей: склонность к быстрому распространению процесса на соседние ткани и высокий риск осложнений.

Фурункул у ребенка
Причины
Основной возбудитель заболевания — золотистый стафилококк, который составляет до 90% всех случаев этиологии фурункулов, выявляемых у детей. Реже патология вызвана белым стафилококком или инфекциями стрептококковой группы. В норме у ребенка присутствует стафилококковая флора на коже, но под действием неблагоприятных факторов равновесие сдвигается в сторону патогенных видов этих микроорганизмов. Образованию фурункулов способствуют следующие причины:
- Повреждения кожи. Микротрещины, царапины и расчесы служат входными воротами для золотистого стафилококка, что имеет особое значение у детей, которые хуже соблюдают правила гигиены, чем взрослые. Развитие фурункула провоцируют дерматологические болезни: экзема, атопический дерматит, паховая эпидермофития.
- Снижение иммунитета. Активация патогенной флоры происходит при угнетении защитных сил организма, что может быть обусловлено как временными факторами (перенесенное ОРВИ, операция или травма), так и врожденными формами иммунодефицитов.
- Сахарный диабет. Нарушения обмена углеводов у детей и подростков — основные причины формирования рецидивирующих и множественных фурункулов. Это связано со снижением естественной реактивности и изменением физико-химических свойств кожного покрова.
- Хронические инфекции. Фурункулы у ребенка развиваются при наличии в организме персистирующего инфекционного очага, что наблюдается при туберкулезе, хроническом пиелонефрите, синусите или бронхите. Гнойники слухового прохода могут формироваться вследствие мацерации кожи воспалительным экссудатом при наружном или среднем отите.
Патогенез
Независимо от причины, в начале заболевания гнойное воспаление возникает в устье волосяного фолликула (остиофолликулит). В месте поражения формируется небольшая пустула, которая содержит лейкоциты, фибриновые отложения и патогенные микроорганизмы. Далее бактерии распространяются по всей фолликулярной полости, вызывая тотальное воспаление, образование инфильтрата и некроз окружающих мягких тканей.
Следующая стадия — расплавление зоны некроза и формирование большого гнойного очага вокруг волосяного фолликула. Спустя несколько дней покрышка фурункула истончается, поэтому гнойное содержимое вместе с некротическим стержнем выходит наружу. Образовавшийся дефект тканей замещается соединительной тканью. При этом у ребенка формируется рубец различной величины, что зависит от размера фурункула, особенностей кожной регенерации.
Симптомы фурункула у ребенка
У детей развитие фурункула включает 3 последовательные стадии: инфильтрацию, некроз и нагноение, заживление. На начальном этапе на коже появляется небольшой гнойный прыщ, который окружен венчиком покраснения. Ребенка беспокоят зуд и покалывание в зоне поражения, но болевых ощущений у него нет. К концу 2-х суток образуется выступающий над поверхностью кожи красный инфильтрат, при прикосновении к которому чувствуется боль.
Постепенно в центре покраснения выделяется желтое пятно с темной точкой некроза, что указывает на формирование стержня с переходом фурункула во вторую стадию. Она длится в течение 3-7 дней, после чего пустула вскрывается, и гнойно-некротические массы выделяются наружу. Затем начинается 3 стадия — отечность и покраснение постепенно уменьшаются, рана подсыхает и затягивается с формированием белесого рубца.
При небольших единичных гнойниках общее состояние остается удовлетворительным. Крупные фурункулы на лице и множественные высыпания (фурункулез) — причины появления системных симптомов: недомогания, ухудшения аппетита, повышения температуры тела. Если гнойник расположен в носу или наружном слуховом проходе, ребенок жалуется на невыносимую боль.
Осложнения
У детей гнойные процессы быстрее распространяется по подкожной клетчатке, поэтому даже небольшие фурункулы могут спровоцировать обширное воспаление и возникновение флегмоны. Наиболее тяжелое течение болезни характерно для гнойников, расположенных на лице, поскольку по хорошо развитой венозной и лимфатической сети микроорганизмы могут распространяться на венозные синусы твердой мозговой оболочки, вызывая у ребенка менингит.
У подростков прогрессирующий тромбоз вен и сепсис зачастую связаны с насильственными попытками «выдавить» гнойник, который сначала принимают за обычное угревое высыпание. При любой локализации фурункула возможны лимфангиты, регионарные лимфадениты. При множественных гнойниках в разных анатомических зонах тела говорят о фурункулезе.
Диагностика
Обследованием занимается детский дерматолог, а при серьезном и обширном поражении в области лица требуется участие хирурга или ЛОР-хирурга. Постановка диагноза не представляет трудностей, проводится при стандартном физикальном осмотре и дерматоскопии. Для уточнения диагноза и выяснения причины (при фурункулезе и рецидивирующих вариантах) назначаются:
- Микробиологический анализ. Микроскопия отделяемого фурункула и бакпосев требуются для установления вида возбудителя, чтобы подобрать адекватное лечение. Процедура обязательно рекомендуется детям с иммунодефицитами и частыми рецидивами болезни, поскольку у них гнойники могут быть вызваны атипичной флорой.
- Анализы крови. Проводится стандартная гемограмма и биохимическое исследование, чтобы выявить признаки хронического воспалительного процесса или другие отклонения работы организма. Выполняется анализ крови на сахар, при необходимости ребенку делают глюкозотолерантный тест. Больным с фурункулезом показана расширенная иммунологическая диагностика.
- Визуализационные методы. Для выявления причины частого появления фурункулов у ребенка делают ультразвуковое сканирование органов брюшной полости и почек, риноскопию и фарингоскопию, рентгенографию органов грудной клетки. В сомнительных случаях необходима консультация гастроэнтеролога, пульмонолога, эндокринолога, других специалистов.
Лечение фурункула у ребенка
Консервативная терапия
Детей с небольшими фурункулами можно лечить в амбулаторных условиях, обязательной госпитализации подлежат пациенты с гнойниками, расположенными на лице, в области крупных суставов. При отсутствии осложнений врачи ограничиваются местной терапией кожного поражения, которая подбирается дифференцировано с учетом стадии заболевания:
- На инфильтративной стадии очаг смазывают спиртовыми растворами и йодной настойкой, используют сухое тепло, накладывают влажно-высыхающие повязки с мазями, ускоряющими созревание гнойника.
- При переходе в стадию гнойно-некротического расплавления назначают антибактериальные мази, повязки, пропитанные протеолитическими ферментами, регулярную обработку раны антисептиками для более быстрого очищения полости фурункула.
- На стадии заживления для профилактики осложнений продолжают применять местные противомикробные средства в комбинации с мазевыми составами, улучшающими регенерацию поврежденных тканей.
Фурункулы лица требуют системной интенсивной терапии. Чтобы предотвратить распространение микроорганизмов на мозговые сосуды, ребенку перорально или внутривенно назначаются антибиотики. При признаках внутричерепных осложнений рекомендовано интракаротидное введение препаратов. В подобных случаях показан строгий постельный режим, ребенку запрещают жевать и разговаривать.
Для предупреждения обострений при хроническом рецидивирующем фурункулезе необходимо устранить причины заболевания. Для этого применяют иммуномодулирующую терапию. Она направлена на улучшение работы фагоцитарного звена иммунитета, стимуляцию выработки иммуноглобулинов и повышение их связывающей способности. Для повышения иммунитета также эффективны аппаратные методы: ВЛОК и УФОК, аутогемотерапия.
Хирургическое лечение
Показаниями к неотложному оперативному вмешательству являются местные осложнения фурункулов у ребенка — абсцессы, флегмоны. Хирургическая помощь необходима для вскрытия и дренирования участка гнойного воспаления, чтобы ускорить заживление и не допустить системного распространения инфекции. Лечение осложнившегося фурункула проводится по общим принципам гнойной хирургии, в послеоперационном периоде продолжают местную терапию антибиотиками и ранозаживляющими средствами.
Прогноз и профилактика
Неосложненные фурункулы заживают за несколько недель, оставляя практически незаметный рубец. Менее благоприятный прогноз при рецидивирующем течении фурункулеза с обострениями чаще 1-2 раз в год. При развитии тромбофлебита и внутричерепных осложнений без экстренной терапии летальность достигает 9%. С профилактической целью необходимо соблюдать гигиену кожи, обеспечить коррекцию хронических болезней и иммунных нарушений.
Литература
1. Структура и особенности течения фурункула лица в детском возрасте/ Р.О. Фалчари// Актуальные проблемы экспериментальной и клинической медицины. — 2017.
2. Фурункул носа у детей/ Е.С. Ковалец, Е.Ю. Радциг, А.П. Китайгородский// Педиатрия. — 2011.
3. Детская хирургия/ А.А. Лосев. — 2009.4. Принципы диагностики и лечения хронического рецидивирующего фурункулеза/ Н.Х. Сетдикова, К.С. Манько, Т.В. Латышева// Лечащий врач. — 2005.
Фурункул

Бывают такие случаи, когда на теле человека появляются фурункулы. Причинами их возникновения являются авитаминоз, снижение иммунитета, сахарный диабет, истощающие хронические болезни.
Внедрение инфекции в организм происходит через повреждённый кожный покров (трещины, ранки).
Развитие фурункулов не происходит на лишённой волос коже (ладони, подошвы). Чаще всего они наблюдаются на кожных участках, подверженных загрязнению (тыльная поверхность кисти рук, предплечья), а также трению (поясница, шея, ягодичная область бедра).
В единичном числе фурункул, как правило, не способствует возникновению интоксикаций. Однако при расположении в таких местах, как в носу, слуховом проходе, на лице, шее, самочувствие может стать хуже, появится озноб, жар, ухудшение зрения, боль и напряжение затылочных мышц.
Что же делать при возникновении фурункула?
Главное – его содержимое не стоит выдавливать, поскольку это может поспособствовать распространению инфекции. Массировать зону вокруг образования также не стоит.
Маленький прыщ может зажить за 7 дней и без лечения, но частенько на данном кожном участке появляются остаточные шрамы. Большие фурункулы, а ещё и те, которые располагаются на лице, нуждаются в профессиональном лечении, в противном случае инфекция может сильно распространиться и затронуть головной мозг, да ещё и довести процесс до гнойного менингита.
В каких ещё случаях необходимо обращаться к медикам?
Фурункул спустя несколько суток ещё не созрел и уже начал формироваться стержень? Нужно сделать вскрытие нарыва и убрать гной.
Если фурункул находится в несподручной области (на ягодицах и т.п.) или же фурункулов сформировалось несколько, хирург удалят гной и назначит антибиотики, которые поспособствуют наиболее скорой ликвидации инфекции.
В лёгких случаях могут назначаться мази с антибиотиком и сульфаниламидными средствами. На ранней ступени развития фурункул ещё можно обложить антибиотиком вместе с новокаином или сделать электрофорез. Если у вас высокая температура, то назначается строгий постельный режим.
Заразен ли фурункул?
При его созревании и дальнейшем раскрытии выделяется гной, который инфицирует кожные покровы и вызывает формирование новых фурункулов. А также он способен попадать в кровь и таким образом распространяться на все части тела.
Если гнойные образования всё время повторяются, то лучше сдать анализ крови для проверки уровня сахара, поскольку это может быть признаком диабета.
При множественном появлении фурункулов, помимо местного лечения, назначают ещё и аутогемотерапию (в/м инъекции собственной крови по 5 мл через день).
А вот при профилактике самым главным будет уже соблюдение личной гигиены, обработка кожных микротравм, поддержка иммунитета витаминно-минеральными комплексами, ну и, конечно же, физкультура.
Постарайтесь следовать данным советам, и многих проблем вам удастся избежать.
Фурункул — симптомы и лечение
Что такое фурункул? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кудряшовой Елены Александровны, стоматолога-хирурга со стажем в 10 лет.
Над статьей доктора Кудряшовой Елены Александровны работали литературный редактор Вера Васина , научный редактор Вячеслав Михайличенко и шеф-редактор Маргарита Тихонова

Стоматолог-хирург Cтаж — 10 лет
«Клиника Эксперт» на Октябрьском
Стоматология «Зубной Дозор»
Медицинский центр «Маяк»
Стоматология «Золотое сечение»
Городская больница №1 им. Уcпенского
Дата публикации 14 октября 2022 Обновлено 14 октября 2022Определение болезни. Причины заболевания
Фурункул (Furuncle) — это это гнойно-некротическое воспаление волосяного фолликула, а также соединительной ткани и жировой клетчатки вокруг него. В быту его называют чирием или нарывом.
Фурункулы развиваются из-за инфекции: в 95,4 % случаев они вызваны золотистым стафилококком. У 4,6 % пациентов, кроме этой бактерии, выявляют и другие микроорганизмы [12] [16] .
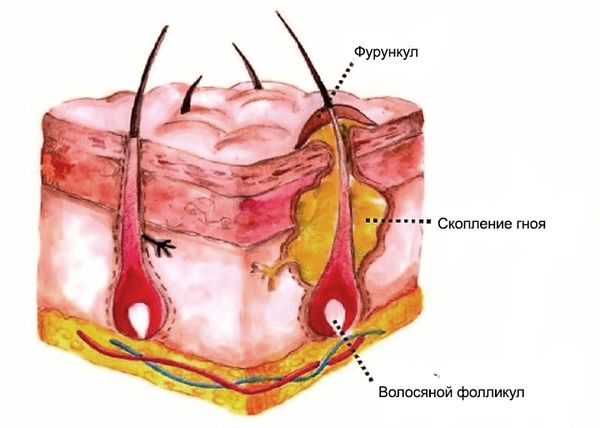
Вначале заболевания вокруг волосяного фолликула появляется небольшой красноватый, слегка болезненный узелок — это реакция на внедрение бактерий. В дальнейшем припухлость нарастает, приобретает форму пирамиды или конуса, который возвышается над поверхностью кожи. Боль при этом усиливается, и вокруг волоса появляется гной.
Фурункулы чаще всего развиваются на участках, где много волос: в области усов, бороды, головы, задней поверхности шеи, предплечья, кистей, внутренней части бёдер, на пояснице и ягодицах. Фурункулы не возникают в полости рта, на ладонях и подошвах.
К развитию фурункула может привести фолликулит — воспаление, ограниченное волосяным фолликулом, которое выглядит как небольшой желтоватый пузырёк, в центре которого расположен волос. При выдавливании пузырька инфекция может распространиться на окружающие ткани и разовьётся фурункул. Также он может появиться при выдавливании угрей.
Распространённость фурункулов
Большинство исследователей считают, что фурункулы одинаково распространены среди мужчин и женщин. Но есть наблюдения, что у мужчин заболевание возникает чаще — в 67,3 % случаев, особенно ему подвержены молодые люди в возрасте 14–35 лет [3] [13] . Возможно, это связано с более частым заражением золотистым стафилококком или сочетанием других неблагоприятных факторов.
В 60 % случаев фурункулы появляются зимой, но наиболее тяжёлые формы распространены весной и осенью [13] .
Факторы риска
К развитию фурункулов предрасполагает:
- Загрязнение кожи, например при несвоевременной смене полотенец, нательного и постельного белья, редком мытье рук, совместном использовании бритвы, полотенца и губки с другими членами семьи. Если фурункул уже развился, нужно мыть поражённую кожу с мылом или очищающим средством с низким pH и ежедневно менять постельное бельё, одежду и полотенца [15] .
- Микротравмы из-за трения одежды или расчёсов кожи, зудящих дерматозов, порезов и царапин.
- Повышенная влажность при высокой температуре воздуха.
- Переохлаждение или перегревание организма.
- Нарушения иммунной и эндокринной систем — ВИЧ-инфекция и другие иммунодефицитные состояния, сахарный диабет, гормональный дисбаланс и ожирение.
- Хронические заболевания, такие как атеросклероз и сердечно-сосудистая недостаточность[2][13] .
- Носительство золотистого стафилококка в полости носа[17] .
Кроме того, из-за ухудшения экологии, а также массового бесконтрольного и часто неграмотного приёма антибиотиков и противовоспалительных средств нарушается равновесие в микробных сообществах и начинает преобладать условно-патогенная микрофлора [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы фурункула
Заболевание обычно начинается после переохлаждения, простуды, микротравмы или загрязнения кожи [13] .
В области волосяного фолликула внезапно появляется боль, покраснение и конусовидная припухлость. Через несколько дней она увеличивается, и в центре вокруг фолликула образуется гнойно-некротический стержень синюшно-багрового цвета. Внешне он напоминает жерло вулкана, который вот-вот взорвётся. Боль становится постоянной, интенсивной, дёргающей и пульсирующей. Размер фурункула может быть от нескольких миллиметров до сантиметра и более.
Затем в центре фурункула возникает пузырёк с гноем. Когда он лопается, на его месте появляется гнойная корка, после удаления которой виден гнойно-некротический стержень.
![Фурункул [28]](https://probolezny.ru/media/bolezny/furunkul/furunkul-28_s_LcY2Aul.jpeg)
Далее в течение 3–5 дней происходит гнойное расплавление окружающих тканей. Гнойно-некротический стержень отторгается и образуется открытая, глубокая рана небольшого диаметра, из которой выделяется гной. Нередко, особенно при фурункулах на лице, страдает и общее состояние: повышается температура, болит голова, появляется слабость и озноб.
Патогенез фурункула
Развитию на коже патогенных микробов противостоят мощные защитные механизмы организма. Так, секрет потовых и сальных желёз поддерживает pH кожи на уровне 4,2–5,6, что неблагоприятно для инфекции. Размножение микробов также контролирует нормальная флора кожи, например непатогенные стафилококки выделяют ненасыщенные жирные кислоты, которые угнетают золотистый стафилококк.
Барьерная функция кожи нарушается при избытке кожного сала, изменениях в микробиоме коже и уровне pH, гормональных нарушениях, микротравмах, снижении местного и общего иммунитета. В результате на коже и внутри волосяных фолликулов создаются благоприятные условия для роста патогенных микроорганизмов [2] [12] .
Микробы могут повредить кожу, что приводит к воспалению. Его выраженность зависит от количества и патогенности проникших в организм бактерий, а также от того, насколько у человека крепкий иммунитет и есть ли очаги хронической инфекции. При воспалении в повреждённых участках расширяются сосуды, что проявляется покраснением и отёком. Иммунные клетки организма покидают сосудистое русло и скапливаются в межклеточном пространстве — возникает инфильтрация, т. е. уплотнение в зоне воспаления.
Затем иммунные клетки вступают в бой с бактериями. Погибшие защитники организма (лейкоциты и макрофаги) вместе с уничтоженными микробами образуют гной, который расплавляет окружающие ткани. Он распространяется в подкожно-жировую клетчатку и вглубь мягких тканей, при этом может развиться абсцесс, флегмона или сепсис — распространение инфекции по всему организму. Из-за этих осложнений пациент может погибнуть.
Риск осложнений повышается при попытке самостоятельно выдавить фурункул, особенно на лице. Возникает открытая рана, что позволяет бактериям из фурункула попасть в кровоток и распространиться по организму. Когда инфекция проникает в близлежащие участки кожи и поражает соседние волосяные фолликулы, развивается карбункул — гнойно-некротическое воспаление кожи и подкожной клетчатки вокруг группы волосяных мешочков и сальных желёз.
Классификация и стадии развития фурункула
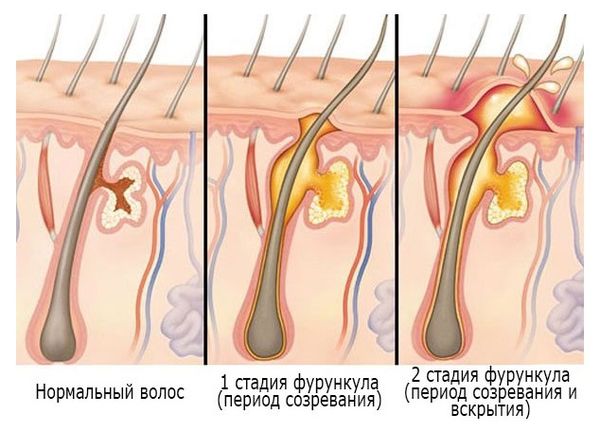
Течение фурункула проходит в три стадии:
- Инфильтрация (созревание фурункула). На коже вокруг волосяного фолликула появляется болезненный узелок. Через 24–48 часов в устье волосяного фолликула формируется жёлтый пузырёк — пустула. На этой стадии фурункул ещё обратим, воспаление может стихнуть, а инфильтрат рассосаться.
- Формирование и отторжение гнойно-некротического стрежня (вскрытие фурункула). Волосяной фолликул подвергается гнойному расплавлению: увеличивается зона отёка, инфильтрат возвышается над кожей в виде пирамиды, а в её центре появляется гнойно-некротический стрежень. Кожа над ним постепенно расплавляется, а через несколько дней некротические массы отторгаются наружу и образуется язва, из которой отделяется гной.
- Рубцевание. Гной перестаёт отделяться, язва быстро заполняется зернистой тканью и постепенно заживает, образуется рубец.
Длительность развития фурункула составляет от одной до двух недель и зависит от расположения и индивидуальных особенностей организма [3] .
Если фурункулов несколько, они расположены на разных участках тела и находятся на одной стадии развития, то такое состояние называют множественным фурункулом. Наличие нескольких фурункулов в разных участках тела и на разных стадиях говорит о фурункулёзе. При этом заболевании повышается риск распространения инфекции по организму, особенно на фоне ослабленного иммунитета.
Фурункулёз считается рецидивирующим, если в течение года происходит три или более приступов. К рецидивам может приводить заселение золотистым стафилококком передних отделов носа и тёплых влажных складок кожи, например за ушами, под отвисшей грудью и в паху [22] .
Осложнения фурункула
Почти в трети случаев фурункулы приводят к развитию осложнений:
- абсцесса;
- воспаления, гнойного расплавления близлежащих лимфатических узлов и окружающей жировой клетчатки;
- воспаления вен, особенно опасно поражение угловой вены лица;
- воспаления хряща уха или носа, но это нетипичное расположение для фурункула.
Такое разнообразие осложнений связано с анатомическими особенностями различных областей лица и туловища, на которых возник фурункул. Так, в области верхней губы и подбородка сальные железы наиболее многочисленны и залегают глубоко в подкожно-жировой клетчатке, что объясняет частое абсцедирование фурункула этих областей.
Если фурункул расположен в области носа, могут воспалиться хрящи носа. Особого внимания заслуживают фурункулы, расположенные в области носогубного треугольника — его ещё называют «треугольником смерти». Венозный и лимфатический отток от этих областей направляется в угловую вену, которая идёт к углу глаза, а от неё через глазную вену прямо в головной мозг. Перемещение микробного эмбола по этим сосудам может привести к тромбозу вен в головном мозге с абсцессом, воспалением оболочек и вещества мозга, а также к сепсису.
Осложнения часто развиваются при попытке самостоятельно выдавить фурункул, что невозможно, так как гнойно-некротический стержень расположен глубоко в мягких тканях — на границе кожи с подкожно-жировой клетчаткой. Попытка выдавить этот стержень приводит к распространению микробных эмболов по кровотоку и тканям. Грозный симптом в таком случае — болезненное уплотнение и покраснение по ходу лицевой вены [1] [3] .
Диагностика фурункула
При сборе анамнеза врач выясняет, когда пациент пытался выдавить прыщ или носил тесную одежду, в которой преет кожа. Диагноз ставится при осмотре, во время которого видно болезненное покраснение и уплотнение пирамидальной формы с волосяным фолликулом или гнойно-некротическим стрежнем в центре.
Чтобы определить тяжесть состояния, проводят общий развёрнутый анализ крови [5] . При тяжёлом течении увеличивается скорость оседания эритроцитов, повышается уровень С-реактивного белка, лейкоцитов и нейтрофилов, особенно молодых форм — палочкоядерных лейкоцитов (сдвиг лейкоцитарной формулы влево).
Для выявления сахарного диабета и нарушений углеводного обмена, которые могли способствовать развитию фурункула, проводят биохимический анализ крови.
Чтобы обнаружить возбудителя инфекции и назначить антибиотики, потребуется мазок с поверхности фурункула на чувствительность к антибактериальным препаратам [5] [6] [14] .
В стандарт медицинской помощи при фурункуле также входят:
- реакция Вассермана (RW) — определение антител к бледной трепонеме для дифференциальной диагностики с сифилисом;
- определение антигена к вирусу гепатита В и С;
- определение антител классов М и G к ВИЧ;
- коагулограмма (исследование системы свёртывания крови) [5][20] .
Также часто требуются консультации терапевта, дерматолога и эндокринолога, особенно при множественном фурункуле и фурункулёзе. Врачи смогут исключить сахарный диабет, ожирение, ВИЧ-инфекцию, вирусные гепатиты и другие заболевания, которые могли стать причиной фурункулёза [5] .
Дифференциальная диагностика
Фурункулы следует отличать от рожистого воспаления, которое вызвано стрептококком и никогда не переходит на волосяные фолликулы и сальные железы. Также дифференциальную диагностику проводят с гидраденитом — воспалением потовых желёз, которое зачастую развивается в подмышечной впадине. Кроме того, на ранних стадиях фурункул следует отличать от нагноившейся атеромы и от конглобатных угрей — тяжёлой формы акне.
Лечение фурункула
В зависимости от расположения фурункула и его стадии, лечение может проводиться амбулаторно или в стационаре, может ограничиваться консервативными методами или включать хирургические.
При фурункулах на лице необходима госпитализация в челюстно-лицевой стационар, так как могут развиться опасные для жизни осложнения. Фурункулы, расположенные на других участках тела, можно лечить амбулаторно.
На первой стадии фурункул успешно поддаётся консервативному лечению. Растворить инфильтрат можно комбинированными препаратами, например Тридермом, который содержит антибиотик, антимикотик и глюкокортикостероид. Эффективны повязки с антибактериальными мазями, например Левомеколем и Левосином. Также местно могут применяться Фузидовая кислота, Мупироцин, Неомицина сульфат, Бацитрацин, Хлоргексидин и Перекись водорода [15] .
На стадии формирования и отторжения гнойно-некротического стержня, кроме консервативного лечения, требуется хирургическое вмешательство. Во время операции фурункул рассекают под пенициллин-новокаиновой блокадой или местной анестезией. Затем гнойно-некротический стержень удаляют, а рану дренируют до тех пор, пока из неё не прекратит отделяться гной.
При выборе антибиотиков, принимаемых внутрь, следует учитывать чувствительность возбудителя к антибактериальным препаратам, которую определяют при микробиологическом исследовании.
Системные антибиотики рекомендуются:
- при фурункулах больше 5 мм;
- множественных фурункулах;
- признаках распространяющейся флегмоны;
- нарушении иммунитета;
- риске развития эндокардита;
- лихорадке.
Антибиотики не назначают при одиночном фурункуле меньше 5 мм и нормальной температуре тела.
Дозировка лекарства зависит от степени тяжести инфекции. Препаратом первой линии является Амоксициллин + клавулоновая кислота. Также могут применяться Доксициклин и Цефалексин, а при непереносимости — Клиндамицин. Курс лечения составляет 7–10 дней.
Когда рана очистилась от некротических масс, гнойное отделяемое сменилось сукровичным, а затем и вовсе прекратилось, применяют кератопластические препараты. Они рассасывают воспалительный инфильтрат и ускоряют заживление кожи. Когда рубец уже сформировался, применяют фото- и лазерную терапию, может потребоваться помощь косметолога.
В стадию заживления может проводиться плазмолифтинг, при котором в поражённый участок кожи вводят собственную плазму, богатую факторами роста нервов, эндотелия и лишённую эритроцитов. Плазма нормализует тканевое дыхание, регулирует водный баланс, стимулирует образование коллагена, эластина и межклеточного вещества. Плазмолифтинг позволяет активировать защитную систему кожи, ускорить заживление и повысить местный иммунитет, но такой метод противопоказан при активном воспалении [24] .
Из-за растущей устойчивости микроорганизмов к антибиотикам перспективны бактериофаги — «пожиратели бактерий», например стафилококковые бактериофаги. Их применяют как внутрь, так и местно на послеоперационной повязке [25] [27] .
Прогноз. Профилактика
Зачастую при своевременном и адекватном лечении прогноз благоприятный, но в 3–8 % случаев терапия неэффективна [17] .
Без лечения нагноившийся фурункул может прорваться наружу или распространиться вглубь тканей, расплавляя подкожно-жировую клетчатку и оставляя впоследствии грубые рубцы. Также заболевание может осложниться абсцессом или флегмоной. Реже фурункул спонтанно вскрывается с отделением гнойно-некротического стержня и последующим рубцеванием образовавшейся язвы.
Если фурункул лица осложнился тромбозом вен, абсцессом, воспалением головного мозга или сепсисом, то без лечения антибиотиками погибает 80–100 % пациентов, при применении антибиотиков — 20–30 %. Слепота, снижение силы мышц в одной половине тела и потеря слуха встречаются у 18–37 % заболевших [23] .
Кроме того, появление фурункула на лице усложняет хирургическое лечение и прогноз, так как даже при благоприятном исходе могут оставаться заметные шрамы и рубцы.
Если фурункулы возникают повторно, нужно исключить носительство золотистого стафилококка в области носа. Эти бактерии — часть нормальной кожной флоры, но они могут заселять ноздри, подмышечные впадины или другие кожные складки, приводя к развитию фурункулов [17] .
При рецидивах для борьбы с инфекцией врач может рекомендовать:
- в течение 5–10 суток дважды в день вводить в нос Мупироцин;
- ежедневно в течение 5–14 дней мыть тело 4 %-м хлоргексидиновым мылом и три раза в день полоскать рот 0,2 %-м раствором Хлоргексидина;
- ежедневно стирать полотенца, простыни и одежду;
- лечить всех членов семьи с симптомами и пользоваться индивидуальными полотенцами, губками и бритвами [19][20] .
Пациентам с рецидивирующим фурункулом также рекомендуется мыть руки гелем на спиртовой основе, особенно после прикосновения к заражённой коже или предмету, который непосредственно контактировал с дренированной раной.
Также пациентам с рецидивирующим фурункулёзом следует лечить предрасполагающие заболевания, такие как диабет и ожирение, не работать на пыльном производстве, носить свободную одежду и избегать высокой влажности. Если рецидивы абсцессов начались в раннем детстве и продолжаются во взрослом возрасте, нужно обследоваться на нейтрофильные расстройства [21] [22] . В таких случаях может потребоваться коррекция иммунитета совместно с врачом-иммунологом.
Список литературы
- Бородулина И. И., Климова И. С., Варванович М. С. Эпидемиология фурункула лица // Здоровье и образование в XXI веке. — 2006. — № 3. — С. 117.
- Климова И. С. Особенности патогенеза фурункула челюстно-лицевой области // Академический журнал Западной Сибири. — 2014. — № 2. — С. 75.
- Петров С. В. Общая хирургия. — 2-е издание, переработанное и дополненное. — СПб.: Питер, 2002. — 750 с.
- Общая хирургия. Том 2 / под ред. Г. П. Рычагова, П. В. Гарелика. — Минск: Вышэйшая школа, 2008. — 490 с.
- Дерматовенерология: национальное руководство / под ред. Ю. К. Скрипкина, Ю. С. Бутова, О. Л. Иванова. — М.: ГЭОТАР-Медиа, 2011. — 1052 с.
- Кожные и венерические болезни: руководство для врачей. Том 1. — 2-е издание, переработанное и дополненное / под ред. Ю. К. Скрипкина, В. Н. Мордовцева. — М.: Медицина, 1999. — С. 213–256.
- Российское общество дерматовенерологов и косметологов. Федеральные клинические рекомендации по ведению больных пиодермиями. — М., 2015. — 25 с.
- Руководство по челюстно-лицевой хирургии и хирургической стоматологии / под ред. А. А. Тимофеева. — М., 2012.
- Хирургическая стоматология и челюстно-лицевая хирургия: национальное руководство / под ред. А. А. Кулакова, Т. Г. Робустовой, А. И. Неробеева. — М.: ГЭОТАР-Медиа, 2010. — 928 с.
- Ефимов Ю. В. Фурункулы и карбункулы челюстно-лицевой области. — М.: Мед. книга, 2012. — 48 с.
- Rehmus W. E. Furuncles and Carbuncles // MSD Manual. — 2022.
- Бородулина И. И., Климова И. С., Железнова Е. А., Соловьёва Т. Л. Микробный пейзаж кожи при фурункуле лица // Забайкальский медицинский вестник. — 2009. — № 2. — С. 22–24.
- Никольский В. Ю., Имбряков К. В. Фурункулы и карбункулы лица // Российский стоматологический журнал. — 2013. — № 5. — С. 52–56.
- Министерство здравоохранения РФ. Стандарт первичной медико-санитарной помощи больным с абсцессом кожи, фурункулом и карбункулом: приказ от 18.12.2021 № 774.
- Салава А. Абсцесс кожи и фолликулит // Справочная система для врачей на основе доказательной медицины «Алгом». — 2022.
- Абсцессы кожи, фурункулы и карбункулы // Справочная система для врачей на основе доказательной медицины «Алгом». — 2021.
- Mistry R. D. Skin and soft tissue infections // Pediatr Clin North Am. — 2013. — № 5. — Р. 1063–1082. ссылка
- Stevens D. L., Bisno A. L., Chambers H. F. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the Infectious Diseases Society of America // Pediatr Clin North Am. — 2013. — № 5. — Р. 1063–1082.ссылка
- Liu С., Bayer А., Cosgrove S. E. et al. Clinical practice guidelines by the infectious diseases society of america for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children // Clin Infect Dis. — 2011. — № 3. — Р. e18–55. ссылка
- Министерство здравоохранения РФ. Стандарт специализированной медицинской помощи при абсцессе, фурункуле, карбункуле кожи: приказ от 9.11.12. № 838н.
- Stevens D. L., Bisno A. L., Chambers H. F. et al. Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2014 Update by the Infectious Diseases Society of America // Clinical Infectious Diseases. — 2014. — Vol. 59. — P. e10–e52.ссылка
- Ibler K., Kromann C. Recurrent furunculosis — challenges and management: a review // Clin Cosmet Investig Dermatol. — 2014. — № 7. — Р. 59–64. ссылка
- Khatri I. A., Wasay M. Septic cerebral venous sinus thrombosis // J Neurol Sci. — 2016. — P. 221–227. ссылка
- Айвазян А. А., Липова Е. В., Просянникова Н. В. Морфометрическая оценка эффективности применения обогащённой тромбоцитами плазмы для лечения длительно незаживающих ран кожи // Экспериментальная и клиническая дерматокосметология. — 2014. — № 1. — С. 3–5.
- Касенова Н. С. Клинический опыт применения бактериофагов в комплексном лечении фурункулов и карбункулов челюстно-лицевой области // Здравоохранение Кыргызстана. — 2012. — № 5. — С. 44–46.
- Чушков Ю. В. Бактериофаги в лечении и профилактике инфекционных заболеваний // Фарматека. — 2011. — № 6. — С. 34–41.
Источник https://www.krasotaimedicina.ru/diseases/children/furuncle
Источник https://premium-clinic.ru/furunkul/
Источник https://probolezny.ru/furunkul/