Как выглядит подкожный клещ: причины и симптомы болезни, как быстро вылечить
Причинами различных заболеваний человека могут выступать не только бактерии и вирусы, но и паразиты. Одни из них поражают внутренние органы, другие – кожу и волосы. Некоторые паразиты, такие как клещ демодекс, живут в симбиозе с человеком и только под воздействием различных факторов начинают причинять вред хозяину.
Большинство людей не знают, как выглядит подкожный клещ, поскольку он очень маленький. Но несмотря на микроскопические размеры, паразит способен нанести огромный вред, поэтому не лишним будет знать о симптомах и лечении болезни, которую он вызывает.
Что такое подкожный клещ
Паразитарное заболевание демодекоз, при котором поражается кожа и волосы человека могут вызывать два вида клеща: Demodex brevic и Demodex folliculorum. Последний в основном встречается на лице. Эктопаразит является подкожным, он живет внутри луковицы волоса. Наиболее распространен вокруг глаз, поражает века и ресницы, вызывая блефариты.
Демодекс питается отмершими клетками, секретом сальных желез, гормонами, накапливающихся в волосяных фолликулах. Он чаще встречается у мужчин, чем у женщин, как правило в возрасте 20-30 лет.
Как выглядит подкожный клещ

Эктопаразит Demodex folliculorum впервые был обнаружен в 1842 году. Сейчас известно более 60 видов, но человека поражают только 3 из них, остальные вызывают патологию у животных и для людей не опасны.
Демодекс – сапрофитный (получающий питание из разлагающихся тканей, клеток) клещ, относящийся к семейству Demodicidae, классу Arachnida и отряду Acarina. Взрослые особи имеют длину 0,3-0,4 мм, причем самки более короткие и круглые. Это делает их невидимыми для невооруженного глаза, рассмотреть их может дерматолог под микроскопом.
Эктопаразиты имеют полупрозрачное удлиненное тело, состоящее из слитых сегментов. Восемь коротких ножек прикреплены к первому сегменту. Demodex способен двигаться до 8-16 мм/ч. Он активен в ночное время, при ярком свете прячется в фолликул.
Тело покрыто чешуей, с помощью которой он закрепляется к луковице. Особи имеют булавкообразные ротовые части, которыми поедают клетки кожи.
Откуда берется подкожный клещ
Женские и мужские особи спариваются в отверстии фолликула, яйца самки откладывают там же или в сальных железах. Через 3-4 дня вылупляются личинки, а через 7 дней вырастают полноценные особи. Жизненные цикл эктопаразитов 14 дней. Мертвые клещи разлагаются внутри луковиц или сальных желез. Наличие небольшого числа безвредно для человека. Проблемы вызывает увеличение численности сапрофитов.
Пусковой механизм стремительного размножения демодекса до конца не изучен.
Основными причинами служат:
- Ослабление иммунитета. Организм гуже противостоит воздействию негативных факторов, в том числе и паразитам.
- Использование косметики, содержащей стероиды. Гормоны являются излюбленной пищей демодекса, частое применение таких средств способствует увеличению численности паразитов.
- Злоупотребление жирными кремами. Чрезмерное использование маслянистых препаратов создает для сапрофитов дополнительное липидное питание.
- Постоянные стрессы. При таком состоянии активизируется выработка себума, которым питаются сапрофиты.
- Угревая сыпь, розацеа. При данных патологиях на лице появляются гнойнички, наблюдается нарушение отслоения эпителия, которым и питается Demodex.
Группу риска составляют мужчины и женщины с чувствительной кожей. У мужчин появление патологии часто связано с бритьем. При практически ежедневном срезании рогового слоя паразит укрепляется в глубоких слоях дермы.
Лицевой клещ: симптомы

Демодексы присутствуют у здоровых людей и могут играть патогенную роль, только при высокой плотности.
О появлении демодекоза свидетельствует наличие ряда симптомов:
- воспалительные процессы на различных участках лица, в основном на лбу, подбородке, вокруг глаз;
- красные прыщи, избавиться или даже уменьшить которые не могут привычные противоугревые препараты;
- повышенная сальность, вызываемая гиперактивностью сальных желез;
- воспаление, отек реснитчатой кромки век;
- слипание, выпадение ресниц;
- кожный зуд, усиливающийся в ночное время;
- утолщение, инфильтрация эпидермиса;
- нездоровый оттенок лица от серого до красно-фиолетового.
Зуд вызывает желание почесать кожу. В результате появляются травмы, через которые заносится патогенные микробы, возникает вторичная инфекция.
Стадии болезни и диагностика

Поскольку большинство симптомов демодекоза схожи с клиническими проявлениями других патологий, диагностикой заболевания должен заниматься врач.
Диагностика включает различные методы:
- соскоб с кожи;
- выдавливание содержимого желез;
- эпиляция ресниц;
- «скотч-проба»;
- Кожная биопсия с дальнейшей гистологией.
В дерматологии выделяют 3 стадий демодекоза, основанных на симптомах:
- Начальная стадия характеризуется практически бессимптомным течением. Кожа чистая, цвет ровный, наблюдается лишь повышенная сальность. Основной диагностический метод – соскоб показывает небольшое количество паразитарных особей.
- Средняя стадия. Для нее характерны огрубление дермы, повышенная жирность, отечность. «Скотч-пробы» показывают наличие большого числа паразитов в слое эпидермиса, себуме.
- Тяжелая стадия. На лице появляются гнойники, узелковые образования. При таком запущенном состоянии соскоб отправляют на гистологическое исследование. По анализу определяют степень инфильтрации, гиперплазии, кератинизации.
Анализ берут с разных точек: лба, подбородка, крыльев носа. Это позволяет объективно оценить состояние пациента и назначить грамотную терапию.
Лицевой клещ демодекс: лечение
Демодекоз относится к хроническим заболеваниям, избавиться полностью от которого сложно. Основная трудность при лечении патологии – слабая эффективность классических противопаразитарных препаратов. Для устранения демодекоза необходимо комплексное лечение с последующим специфическим уходом.
Мази для лечения демодекса

Поскольку Demodex – это эктопаразит, для его устранения целесообразно использовать средства для наружного применения:
- Крем Демалан – натуральное средство, обладающее дерматотропными, противовоспалительными свойствами.
- Серная мазь оказывает противомикробное, противопаразитарное действие.
- Ниттифор – инсектицидное средство, способствующее стойким ремиссиям при демодекозе.
- Бензилбензоата медицинская мазь.
- Цинковая мазь.
Схема и курс лечения определяются индивидуально.
Народные методы

Кроме традиционных методов лечения можно использовать народные. Но настоятельно рекомендуется предварительно проконсультироваться с врачом.
Наиболее эффективными считаются следующие средства:
- Мазь на основе трав. Измельчают по 2 ст. л. цветков полыни и пижмы, смешивают со ст. л. животного жира или вазелина. Состав подогревают на водяной бане до образования однородной массы. Мазь наносят дважды в день.
- Отвар можжевельника. Стакан сухих плодов можжевельника заливают горячей водой, варят четверть часа, настаивают 30 минут. профильтрованным отваром обрабатывают пораженную область.
- Маска. Яблоки и хрен пропускают через мясорубку. Смешивают 2 ст. л. яблочного пюре и ч. л. хрена. Маску наносят на кожу на полчаса, смывают теплой водой.
Народные средства, как и традиционные требуют курсового применения.
Профилактика демодекоза
Профилактические меры заключаются в правильном уходе за кожей, повышении иммунитета лица и включают следующее:
- соблюдение режима питания, употребление витаминов;
- тщательная гигиена лица с правильно подобранной косметикой;
- избегания длительного воздействия солнечных лучей, холода, ветра;
- теплые компрессы на веки;
- еженедельный массаж лица.
Переболевшие паразитарным заболеванием люди должны регулярно обследоваться у дерматолога.
Заключение
Демодекоз серьезное заболевание, трудно поддающееся лечению в запущенных формах. Своевременное обращение внимания на специфические симптомы, обращение к врачу позволят добиться стойкой ремиссии.
Демодекоз

Рассмотрена проблема возникновения демодекоза, обсуждена роль клеща Demodex в формировании папул и пустул на коже лица, приведены методы диагностики и подходы к лечению пациентов, меры профилактики.
2014-11-19 13:27
170893 прочтения
Demodecosis
The problem of demodecosis occurrence was considered, the role of Demodex tick in formation of papula and pustula on the skin of the face was discussed, methods of the diagnostics and approaches to the treatment of the patients were given, as well as the preventive measures.
Папулопустулезные дерматозы, основной локализацией которых является кожа лица (акне, розацеа, периоральный дерматит), остаются актуальной проблемой в дерматовенерологии. Среди различных причин возникновения этих заболеваний определенная роль отводится паразитарной теории [1]. Согласно ей, формированию папул и пустул на коже лица способствует клещ-железница (Demodex). Клещ принадлежит роду Demodex, семейству Demodicidae, подотряда Trombidiformes, отряда Acariformes. Впервые клеща выявил F. Berger в ушной сере слухового прохода человека в 1841 году, в том же году F. Henle обнаружил клеща на коже человека. Через год, в 1842 году, G. Simon установил наличие паразита в волосяных фолликулах и впервые описал морфологические свойства, назвав их Acarus folliculorum (от греч. — «сальное животное»). Позже G. Simon (1842) и R. Owen (1843) отнесли найденных клещей к роду Demodex. Намного позднее, более чем через полвека, английский акаролог S. Hirst (1917–1923) выделил 21 вид и несколько подвидов клещей рода Demodex у животных. Впоследствии, изучая паразитирование клеща на коже человека, Л. Х. Акбулатова (1970) обнаружила и описала две формы: Demodex folliculorum longus и Demodex folliculorum brevis [2].
Демодекоз (Demodecosis) — распространенное хроническое заболевание, преимущественно кожи лица. По разным данным, заболеваемость демодекозом составляет от 2% до 5% и стоит на седьмом месте по частоте среди кожных болезней [3, 4]. В структуре акнеформных дерматозов демодекоз составляет 10,5% [5]. Частота осложнений демодекозом у больных розацеа встречается в 88,7%, а периоральным дерматитом в 58,8% случаев [6].
Клещи рода Demodex одинаково распространены среди всех рас и всех возрастных групп [7]. Описаны редкие случаи обнаружения клеща у новорожденных [8], и в целом у детей регистрируется невысокий уровень обсемененности. По всей вероятности, это связано с более низкой выработкой кожного сала у детей по сравнению с взрослыми людьми [9]. Так, у пациентов моложе 20 лет распространенность клещей Demodex составляет 13–20%, а к 70 годам увеличивается до 95–100% [6]. У больных после 45 лет активность клещей поддерживается возрастными изменениями кожи и желез, климактерическими гормональными перестройками, а также различной соматической патологией. Наибольшее количество случаев поражения демодекозом отмечается у людей в возрастной группе 20–40 лет [10]. В лабораторных исследованиях Demodex folliculorum longus выявляется чаще, чем Demodex folliculorum brevis [1], в соотношении у мужчин — 4:1, у женщин — 10:1 [11].
Этиология и патогенез демодекоза
Как демонстрируют многие исследования, даже при наличии на кожном покрове клещей, клиническая картина заболевания развивается не всегда. Исходя из этого, можно утверждать, что клещи рода Demodex являются условно-патогенными паразитами [7]. До настоящего времени не установлены точные причины, приводящие к патогенности клещей рода Demodex, существующие теории разнообразны и противоречивы [12].
Самое распространенное мнение, что одним из пусковых факторов развития заболевания является нарушение микрофлоры кожного покрова. Следуя данной теории, развитию патогенности клеща благоприятствуют изменения функций сальных желез с последующим изменением состава кожного сала и микробиоценоза, что приводит к дисбактериозу кожи. Пусковым фактором для развития заболевания является нарушение симбиоза коринобактерий и условно-патогенной микрофлоры [5], а также усиление микробной колонизации вследствие изменения количества поверхностных липидов [13].
Согласно мнению многих авторов, успех терапии метронидазолом, не обладающим прямым антипаразитарным действием, связан с тем, что Demodex проявляет свои патогенные свойства в качестве переносчика микробов и вирусов в более глубокие отделы волосяных фолликулов и сальных желез [14]. Дополнительным фактором для развития воспалительного гнойно-некротического процесса является возможность занесения патогенных пиококков и Pityrosporum spp. в глубокие слои фолликул и сальных желез при перемещении клещей [14, 15].
Заслуживают внимания и другие теории развития воспаления в коже при демодекозе. Бацилла (Bacilluss oleronius), найденная на поверхности клеща, в результате своей жизнедеятельности способна повышать активность самих клещей, а также стимулировать другие микроорганизмы (стрептококки, стафилококки, Propionibacterium acnes, грибы рода Malassezia) [16], вырабатывать провоспалительные белки 62-Da и 83-Da, запуская каскад иммунных реакций [17].
Благоприятным фактором для возникновения демодекоза является наличие очагов хронической инфекции, нарушения функций желудочно-кишечного тракта, печени, нервной системы, эндокринных желез, длительного применения топических кортикостероидов [18–20]. Многими авторами отмечена связь подъема заболеваемости в весенне-летний период с повышенной инсоляцией, изменением температуры внешней среды [18]. Скорее всего, это можно объяснить тем, что выработка витамина D под действием ультрафиолетового излучения вызывает повышенный синтез кателицидинов (LL-37), поддерживающих активность воспалительного процесса [21, 22].
Большую роль в развитии инвазии клещами рода Demodex играет реактивность иммунной системы. Ряд авторов показали, что Demodex folliculorum встречается чаще у пациентов декретированных групп, например, при гемодиализе и Т-клеточных лимфомах [23], первичном или вторичном иммунодефиците [24], вирусе иммунодефицита человека, острой лимфобластной лейкемии и других злокачественных новообразованиях [25], после кортикостероидной [26] или цитостатической терапии [27].
Фактором для развития клещевой инвазии, поддержания активности патологического процесса, а также неэффективности проводимой терапии, по мнению большинства авторов, является дисбаланс в цитокиновом каскаде [3, 13, 28–30]. Обнаружено наличие инфильтратов вокруг клещей Demodex из эозинофилов и типичных гранулем, состоящих из CD4+ Т-хелперов [31], повышение готовности лимфоцитов к апоптозу и увеличенное количество NK клеток с Fc-рецепторами [32], снижение абсолютного числа лимфоцитов и увеличение уровня IgM [33].
Клиническая картина заболевания
Источником заражения демодекозом является человек (больной или носитель) и домашние животные. Клещи паразитируют у собак, лошадей, крупного рогатого скота. Демодекоз может быть первичным и протекать как самостоятельное заболевание и вторичным, как следствие уже имеющихся болезней кожи (розацеа, периоральный дерматит, себорейный дерматит и др.) [34].
Основная локализация клещей — сальные железы кожи лица, ушных раковин, спины, груди, мейбомиевые железы, фолликулы кожи в области сосков, редко — в области спины [2]. Атипичные локализации, где может быть найден Demodex, — половой член, ягодицы, эктопические сальные железы, слизистая оболочка рта. N. Stcherbatchoff (1903), обнаружив клещей в ресничных фолликулах век человека, доказала роль клеща в развитии блефаритов и блефароконъюнктивитов. Этиопатогенетическое влияние клещей при заболеваниях глаз достаточно велико и в настоящее время описывается многими авторами [35].
Заболевание возникает внезапно. Субъективно у больных появляются ощущения зуда, жжения, ползания, распирания и жара. Патологический кожный процесс локализуется преимущественно в области Т-зоны лица. Классические клинические проявления демодекозной инфекции — Pityriasis folliculorum, сопровождаются ощущениями зуда и жара, кожа становится истонченной, приобретая вид папирусной бумаги [1]. Акнеформный тип характеризуется преобладанием папул на коже лица, а наличие папулопустулезных элементов и диффузной эритемы говорят о розацеоподобном типе [1]. Клиническая картина demodicosis gravis имеет схожесть с гранулематозной формой розацеа, также характеризующейся наличием гранулем в дерме [1].
Интересно, что разные виды клеща вызывают различную клиническую картину, что связано, предположительно, с размерами самих клещей. При обнаружении Demodex folliculorum чаще наблюдается эритема и десквамация эпителия, при выявлении Demodex brevis — симметричные папулопустулезные элементы [36].
При поражении глаз отмечается гиперкератоз с наличием чешуек на ресничном крае и «воротничка» вокруг ресниц [37, 38]. Пациенты жалуются на чувство зуда и ощущение инородного тела в глазах [39].
В научной литературе существует предположение о роли Demodex в формировании андрогенной алопеции [40]. Возможно, механизм развития облысения связан с формированием инфильтрата в волосяном фолликуле, вызванным присутствием клещей Demodex. Активированные воспалением Т-лимфоциты индуцируют синтез коллагена, что, в конечном счете, приводит к фиброзному перерождению волосяного фолликула [35].
Длительное хроническое течение демодекоза характеризуется утолщением кожи, чувством стягивания, уменьшением эластичности и мягкости, наличием серозных или кровянисто-гнойных корочек. Присоединение вторичной пиококковой инфекции сопровождается возникновением крупных пустул, нодулярных элементов, макроабсцессов, что может приводить к обезображиванию лица [34].
Диагностика демодекоза
Диагностика демодекоза может проводиться несколькими методами. Лабораторная диагностика является наиболее простым методом. В ходе нее составляется акарограмма, которая основывается на подсчете личинок, нимф, яиц и имаго. Клеща возможно обнаружить на поврежденном участке кожи, при экстракции содержимого фолликула или извлечении ресниц или бровей без повреждения волосяных фолликулов [41]. Исследуемый материал помещают на предметное стекло с 10% раствором щелочи (с целью определения активности клещей применяют глицерин), накрывают предметным стеклом и просматривают под малым увеличением микроскопа. Для более точного микроскопического подсчета обнаруженных клещей рекомендуется добавлять в исследуемый материал раствор красителя флюоресцеина [42]. Микроскопический метод является единственным для определения наличия клещей в волосяных фолликулах. Критерием клещевой активности служит количество более 5 взрослых особей, личинок или яиц на 1 см2 [34]. При диагностике демодекоза ресниц нормой считается обнаружение одного клеща на 2–4 ресницах [43].
Преимущество методики заключается в возможности анализа сразу нескольких участков поражения, а также извлечении клещей не только с поверхности кожного покрова, но и непосредственно из сальных желез. Здесь возникает другая проблема — не всегда удается добраться до клещей в глубине сальных желез. В связи с этим соскоб не является высокоинформативным методом и не доказывает отсутствие клещей [44]. К недостаткам метода также относятся травматизация эпителия, обследование небольших по величине участков поражения, относительная болезненность процедуры и дискомфорт пациентов после эпиляции [45].
Для оценки проводимой терапии делают повторные акарограммы, с целью подсчета количества и определения активности клещей [45]. Если в соскобе обнаружены исключительно продукты жизнедеятельности и пустые яйцевые оболочки, проводят повторное исследование, т. к. в процессе лечения Demodex перемещается в зоны, необработанные акарицидными средствами. В таких случаях чаще всего клещи локализуются у кромки волосистой части головы [5].
Другим модифицированным методом диагностики является проведение поверхностной биопсии («скотч-проба») [44]. На обезжиренное покровное стекло наносят каплю клея цианокрилата (БФ-6, сульфакрилат), затем приклеивают к пораженной поверхности на 1 минуту. Во втором варианте используют скотч, размером 1 см 2 , который после снятия приклеивается к покровному стеклу. При удалении покровного стекла или скотча на их поверхности остается слой эпидермиса, содержимое сальных желез с имеющимися там клещами. Затем наносится раствор щелочи, накрывается поверх покровным стеклом и рассматривается под микроскопом на малом увеличении. В сравнении с прямым микроскопическим исследованием данный метод позволяет диагностировать демодекоз в большем числе случаев [46]. Преимущество метода — это проведение процедуры на любом участке кожного покрова, а также простота применения. Травматизация эпителия, трудность получения материала с крыльев носа, неполная стерильность получаемых препаратов являются недостатками метода [45].
М. В. Камакина (2002) выявила достоверную статистическую вероятность отрицательного результата лабораторного анализа на наличие клещей на коже при выраженной клинической картине заболевания, которая составила 1,5% [47]. Следовательно, лабораторные методы не являются абсолютно достоверными.
Более информативным методом диагностики демодекоза является проведение кожной биопсии с последующей гистологией полученных препаратов. С этой целью пункционным (панч) или эксцизионным (скальпель) методом берут небольшой участок кожи, фиксируют его в течение суток 10% нейтральным раствором формалина, уплотняют парафином и окрашивают гематоксилин-эозином. Гистологическое исследование дает массу преимуществ. В частности, можно полностью посмотреть сальную железу и окружающие ее участки. При ретроспективном патоморфологическом исследовании биоптатов кожи головы в 15% случаев наблюдалось сочетание демодекоза с грибковыми, воспалительными поражениями, невусами, фиброзом [48]. Главным недостатком метода является травматизация кожи с образованием рубца, а также невозможность обследования большой поверхности кожного покрова [45].
В качестве диагностического инструмента для выявления Demodex R. Segal и соавт. (2010) предложили использовать дерматоскоп. Метод дерматоскопии позволяет визуализировать клещей на поверхности кожного покрова, а также расширенные сосуды кожи [49]. Другим неинвазивным методом оценки наличия клещей Demodex является применение оптической когерентной томографии, позволяющей в режиме реального времени оценить состояние кожи больных в двух проекциях [50].
С появлением конфокального лазерного микроскопа стал доступен новый метод обследования больных на наличие клещей Demodex. Конфокальная лазерная сканирующая микроскопия позволяет визуализировать поверхностные слои кожного покрова in vivo, а также получить объемное четырехмерное изображение [51]. Преимуществами метода является высокая информативность, неинвазивность и, как следствие, отсутствие дискомфорта у пациентов.
Лечение демодекоза
При выборе терапии демодекоза необходимо учитывать клиническую картину заболевания, тяжесть процесса, а также сопутствующую патологию пациента [52, 67–69].
До сих пор на протяжении многих лет самым эффективным препаратом в терапии демодекоза остается метронидазол, являющийся производным нитроимидазольной группы [53]. Метронидазол обладает выраженным противовоспалительным [22], противоотечным [54], иммуномодулирующим действием [55]. Стандартная схема лечения метронидазолом — 250 мг 3 раза в день в течение 2–4 недель [52].
Другим препаратом выбора является орнидазол, назначаемый по схеме 500 мг два раза в день курсами по 10 дней [52]. Препарат имеет как противопаразитарное, так и бактериостатическое действие, повышает активность нейтрофилов, стимулирует адренергические структуры, усиливает репаративные процессы [52, 56].
Наружная терапия также должна включать антипаразитарные средства. Наиболее часто используется метронидазол (Клион, Метрогил) в виде мази или геля 2%, применяемый в течение 14 дней. В качестве альтернативной терапии возможно применение мази бензилбензоат [1, 10, 43, 57].
С целью достижения элиминации клещей назначают акарицидные препараты. Из фармакологической группы пиретроидов, обладающих антипаразитарными свойствами, доказал свою эффективность перметрин [4, 58]. Небольшое количество мази тонким слоем наносят на пораженные участки кожи. Мазь смывают водой через 24 часа. В большинстве случаев достаточно однократного применения, но при недостаточной эффективности (появление новых элементов сыпи, сохранение зуда) процедуру рекомендуется повторить через 14 дней.
Хорошо переносится и не вызывает серьезных нежелательных лекарственных реакций препарат Спрегаль, содержащий раствор эсдепалетрина и пиперонила бутоксида [18, 59].
При наличии папулопустулезных высыпаний показано назначение классических редуцирующих мазей и паст (цинк-ихтиоловая [60], 1–2% дегтярная и 1–2% ихтиоловая мази, 1% ихтиол-резорциновая паста) [61].
Некоторые авторы высоко оценивают терапевтическую эффективность геля Демотен (сера, гиалуроновая кислота, сок алоэ вера, поливинилпирролидон) [62].
Однако, несмотря на успешную терапию с применением классических средств, в практике дерматовенеролога все чаще встречаются резистентные к терапии и рецидивирующие формы демодекоза. В связи с этим разрабатываются новые методы и методики лечения. Например, Л. Р. Беридзе (2009) рекомендует использовать сочетанную методику криотерапии с кремом Розамет (метронидазол 1%) [57].
В случае акнеформного типа демодекоза или резистентности к антипаразитарным препаратам целесообразно использовать системные ретиноиды (изотретиноин) в дозировке 0,1–0,5 мг/кг массы тела в сутки в течение 2–4 месяцев [63].
При лечении демодекоза глаз используются антихолинэстеразные средства (холиномиметики): физостигмин, 0,02% фосфакол, 0,01% армин, 0,5% тосмилен [38]. Хорошие результаты лечения наблюдаются при применении Блефарогеля 1 и 2, Блефаролосьона [64].
Из физиотерапевтических методик рекомендуется использовать свойства узкополосного синего света (405–420 нм). Длины волн голубого света несколько больше длин волн ультрафиолетового излучения, поэтому узкополосный синий свет достигает сетчатого слоя дермы, проникая на глубину до 2,5 мм, соответствующей расположению сальных желез. Единичные наблюдения свидетельствуют о высокой эффективности данного метода при лечении акне, осложненных демодекозом [65].
Меры профилактики сводятся к соблюдению общегигиенических правил, адекватного и рационального ухода за кожей лица, полноценного питания и отдыха. Важно применение защитных средств против ультрафиолетового излучения, а также ограничение пребывания на солнце [66].
Таким образом, несмотря на то, что демодекоз часто встречающееся заболевание, до сих пор не раскрыты этиологические факторы, приводящие к патогенности клеща, и не установлен точный механизм развития воспаления кожи, не оценена роль Demodex в возникновении воспалительных дерматозов на коже лица. Противоречивость мнений различных авторов вызывает много споров и вопросов, требующих дальнейшего исследования. Лечение антипаразитарными средствами не всегда эффективно и часто провоцирует развитие хронически резистентных к терапии форм.
Литература
- Baima B., Sticherling M. Demodicidosis revisited // Acta Derm Venereol. 2002; 82: 3–6. [PubMed: 12013194].
- Акбулатова Л. Х. Морфология двух форм клеща Demodex folliculorum hominis и его роль в заболеваниях кожи человека. Автореф дис. канд. мед. наук. Ташкент, 1968.
- Бутов Ю. С., Акилов О. Е. Факторы успешной колонизации клещами Demodex spp. кожи человека // Вестн. последипломн. мед. образ. 2002; 1: 87.
- Верхогляд И. В. Современные представления о демодекозе // Лечащий Врач. 2011; 5.
- Сюч Н. И. Лабораторная диагностика чесотки и демодекоза. Учебное пособие. М.: РМАПО, 2003. 25 с.
- Елистратова Л. Л. Клинико-микробиологические особенности акнеподобных дерматозов, осложненных демодекозом. Автореф. дис. канд. мед. наук. СПб, 2013. 20 с.
- Lacey N., Kavanagh K., Tseng S. C. Under the lash: Demodex mites in human diseases // Biochem (Lond). 2009. 31, 2–6.
- Gutierrez Y. Diagnostic Pathology of Parasitic Infections with Clinical Correlations, 2 nd ed. New York, NY: Oxford University Press; 2000.
- Ozdemir M. H., Aksoy U., Sonmez E., Akisu C., Yorulmaz C., Hilal A. Prevalence of Demodex in health personnel working in the autopsy room // Am J Forensic Med Pathol. 2005. 26, 18–23.
- Адаскевич В. П. Акне и розацеа. СПб: Ольга, 2000. С. 97, 112–113.
- Bohdanowicz D., Raszeja-Kotelba B. Demodex in the pathogenesis of certain skin diseases // Post Dermatol Alergol. 2001. 18, 51–53.
- Whitfeld M., Gunasingam N., Leow L. J., Shirato K., Preda V. Staphylococcus epidermidis: a possible role in the pustules of rosacea // J Am Acad Dermatol. 2011. 64, 49–52.
- Бутов Ю. С., Акилов О. Е. Роль иммунных нарушений в патогенезе демодикоза кожи // Рос. журн. кожных и венерич. бол. 2003; № 3, с. 65–68.
- Wolf R., Ophir J., Avigad J., Lengy J., Krakowski A. The hair follicle mites (Demodex spp.). Could they be vectors of pathogenic microorganisms? // Acta Derm. Venereol. 1988; 68: 535–537. [PubMed: 2467494].
- Clifford C. W., Fulk G. W. // J Med Entomol. 1990. Vol 27, № 4, p. 467–470.
- O’Reilly N., Bergin D., Reeves E. P., McElvaney N. G., Kavanagh K. Demodex-associated bacterial proteins induce neutrophil activation // Br J Dermatol. 2012; 166: 753–760. [PubMed: 22098186].
- Li J., O’Reilly N., Sheha H., Katz R., Raju V. K., Kavanagh K., Tseng S. C. Correlation between ocular Demodex infestation and serum immunoreactivity to Bacillus proteins in patients with Facial rosacea // Ophthalmology. 2010; 117: 870–877.
- Данилова А. А., Федоров С. М. Паразитарные болезни кожи. Демодекоз // Русский медицинский жернал. 2001. Т. 8, № 6, с. 249–254.
- Коган Б. Г. Клинико-иммунопатологические особенности, диагностика и лечение демодикоза. Автореф. дис. канд. мед. наук. К., 1995, 23 с.
- Кошевенко Ю. Н. Кожа человека. Руководство для врачей и студентов. М.: Изд-во «Медицина», 2008. 753 с.
- Peric M., Lehmann B., Vashina G., Dombrowski Y., Koglin S., Meurer M. et al. UV-B-triggered induction of vitamin D3 metabolism differentially affects antimicrobial peptide expression in keratinocytes // J Allergy Clin Immunol. 2010; 125: 746–749. [PubMed].
- Persi A., Rebora A. Metronidazole in the treatment of rosacea // Arch Dermatol. 1985; 121: 307–308.
- Nakagawa T., Sasaki M., Fujita K., Nishimoto M., Takaiwa T. Demodex folliculitis on the trunk of a patient with mycosis fungoides // Clin Exp Dermatol. 1996; 21: 148–150. [PubMed: 8759206].
- Gothe R. Demodicosis of dogs — a factorial disease? // Berl Munch TierarztlWochenschr. 1989; 102: 293–297. [PubMed: 2679540].
- Kaya S., Selimoglu M. A., Kaya O. A., Ozgen U. Prevalence of Demodex folliculorum and Demodex brevis in childhood malnutrition and malignancy // PediatrInt. 2013. 55 (1): 85–9. [PubMed].
- Boge-Rasmussen T., Christensen J. D., Gluud B., Kristensen G., Norn M. S. Demodexfolliculorum hominis (Simon): Incidence in a normomaterial and in patients under systemic treatment with erythromycin or glucocorticoid // Acta Derm Venereol. 1982; 62: 454–456. [PubMed: 6183907].
- Bosch R. J., Fernandez F., Sunchez P. et al. Abstract of the 19-th World Congress of Dermatology. Sydney. 1997. P. 4101.
- Кусая Н. В. Особенности иммунного и цитокинового статуса у пациентов с демодекозом кожи. Автореф. дис. канд. мед. наук. Владивосток, 2009. 22 с.
- Сюч Н. И. Паразитарные болезни кожи. Демодекоз: этиология, патогенез, клиника, лаборатоная диагностика // Consilium medicum. 2004. T. 6, № 3, c. 191–194.
- Юцковская Я. А., Кусая Н. В., Ключник С. Б. Обоснование патогенетической терапии при акнеподобных дерматозах, осложненных клещевой инвазией Demodex folliculorum // Клинич. дерматол. и венерол. 2010. № 3, с. 60–63.
- Rufli T., Buchner S. A. T-cell subsets in acne rosacea lesions and the possible role of Demodex folliculorum // Dermatologica. 1984; 169: 1–5.
- Akilov O. E., Mamcuoglu K. Y. Immune response in demodicosis // Eur Acad Dermatol Venereol. 2004; 18: 440–444. [PubMed: 15196158].
- El-Bassiouni S. O., Ahmed J. A., Younis A. I., Ismail M. A., Saadawi A. N., Bassiouni S. O. A study on Demodex folliculorum mite density and immune response in patient with facial dermatoses // J Egypt Soc Parasitol. 2005; 35: 899–910. [PubMed: 16333898].
- Бутов Ю. С., Акилов О. Е. Клинические особенности и вопросы классификации демодикоза кожи // Рос. журн. кожных и венерич. бол. 2003; № 2, с. 53–58.
- Whiting D. A. Diagnostic and predictive value of horizontal sections of scalp biopsy specimen in male pattern androgenetic alopecia // J Am Acad Dermatol. 1993; 28: 755–63. [PubMed: 8496421].
- Akilov O. E., Butov Y. S., Mamcuoglu K. Y. A clinic-pathological approach to the classification of human demodicosis // J Dtsch Dermatol Ges. 2005. 3, 607–614.
- Березнюк Л. Г., Сакович В. К., Татаринова В. В. // Офтальмологический журнал. 1995. № 3. С. 186–187.
- Парпаров А. Б., Величко М. А., Жилина Г. С. // Офтальмологический журнал. 1988. № 5. С. 278–279.
- Kheirkhah A., Casas V., Li W., Raju V. K., Tseng S. C. Corneal manifestations of ocular Demodex infestation // Am J Ophthalmol. 2007; 143: 743–749.
- Mahé Y. F. Inflammatory perifollicular fibrosis and alopecia // Int J Dermatol. 1998; 37: 416–417. [PubMed: 9646123].
- Hom M. M., Mastrota K. M., Schachter S. E. Demodex // Optom Vis Sci. 2013, Jul; 90 (7): e198–205. [PubMed: 23748846].
- Kheirkhah A., Blanco G., Casas V., Tseng S. C. Fluorescein dye improves microscopic evaluation and counting of demodex in blepharitis with cylindrical dandruff // Cornea. 2007, Jul; 26 (6): 697–700. [PubMed: 17592319].
- Азнабаев М. Т., Мальханов В. Б., Гумерова Е. И. Демодекоз глаз. Уч.-метод. пос. Уфа, 2002. 8 с.
- Crawford G. H., Pelle M. T., James W. D. Rosacea: Etiology, pathogenesis, and subtype classification // J Am Acad Dermatol. 2004; 51: 327–344. [PubMed: 15337973].
- Сирмайс Н. С., Абесадзе Г. А., Устинов М. В. Демодекоз: патогенетические аспекты при различных дерматозах лица. Метод пособие. М., 2013. 26 с.
- Askin U., Seçkin D. Comparison of the two techniques for measurement of the density of Demodex folliculorum: standardized skin surface biopsy and direct microscopic examination // Br J Dermatol. 2010, May; 162 (5): 1124–1126. [PubMed: 20199545].
- Камакина М. В. Акне у взрослых. Автореф. дис. канд. мед. наук. М., 2002. 27 с.
- Karaman U., Celik T., Calik S., Sener S., Aydin N. E., Daldal U. N. Demodex spp. in hairy skin biopsy specimens // Turkiye Parazitol Derg. 2008; 32 (4): 343–345. [PubMed: 19156609].
- Segal R., Mimouni D., Feuerman H., Pagovitz O., David M. Dermoscopy as a diagnostic tool in demodicidosis // Int J Dermatol. 2010; 49 (9): 1018–1023. [PubMed: 20931672].
- Maier T., Sattler E., Braun-Falco M., Ruzicka T., Berking C. High-definition optical coherence tomography for the in vivo detection of demodex mites // Dermatology. 2012; 225 (3): 271–276. [PubMed: 23257730].
- Митрошина Е. В. Оптический имиджинг в приложении к исследованию нейробиологических систем мозга Электронное учебно-методическое пособие. Нижний Новгород: Нижегородский госуниверситет, 2012. 40 с.
- Франкенберг А. А., Шевченко В. А., Кривко С. В., Шляхова В. К. Опыт применения препарата «Орнизол» в комплексной терапии демодикоза // Червень. 2007. № 2, с. 10–12.
- Patrizi A., Neri I., Chieregato C. Demodicosis in immunocompetent young children: report of eight cases // Dermatology. 1997; 195: 239–242.
- Jansen T., Plewig G. Klinik und Therapie der Rosazea. H+G. В 71, H 2, 1996; 88–95.
- Тодор Г. Ю., Завгородняя В. П., Чеибер З. Т. и др. // Офтальмологический журнал. 1990. № 7, с. 443–445.
- Barnhorst D., Foster J., Chern K. The efficacy of topical metronidazole in the treatment of ocular rosacea // Ophthalmology. 1996; 103 (11): 1880–1883.
- Beridze L. R., Katsitadze A. G., Katsitadze T. G. Cryotherapy in treatment of skin demodecosis // Georgian Med News. 2009. [PubMed: 19556638].
- Forton F., Seys B. Density of Demodex folliculorum in rosacea: a case-control study using standardized skin-surface biopsy // Br J Dermatol. 1993; 128 (6): 650–659.
- Коган Б. Г. Современные аспекты патогенеза и клинического течения демодикоза // Украинский журнал дерматологии, венерологии, косметологии. 2002, № 6.
- Fulk G. W., Clifford C. // J Am Optom Assoc. 1990. Vol. 61, № 8. P. 637–639.
- Junk A. K., Lucask A., Kampik A. // Klin. Monatbl. Augenheilkd. 1998. Vol. 213. P. 48–50.
- Сирмайс Н. С., Устинов М. В. Клиническая эффективность геля «Демотен» в комплексном лечении и профилактике демодикоза и розацеа // Вестник дерматологии и венерологии. 2011, № 6, с. 85–90.
- Forton F. M. N. Papulopustular rosacea, skin immunity and Demodex: pityriasis folliculorum as a missimg link // JEADV. 2012. 26, 19–28.
- Полунин Г. С., Сафонова Т. Н., Федоров А. А., Полунина Е. Г., Пимениди М. К., Забегайло А. О. Роль хронических блефароконъюнктивитов в развитии синдрома сухого глаза // Бюллетень СО РАМН. 2009, № 4 (138), с. 123–126.
- Махмудов А. В. Фототерапия синим светом угревой болезни с учетом изучения антимикробного пептида LL-37 и ультразвукового дермасканирования кожи. Автореф дис. канд. мед. наук. М., 2012.
- Wang T. T., Nestel F. P., Bourdeau V., Nagai Y., Wang Q., Liao J. et al. Cutting edge: 1,25-dihydroxyvitamin D3 is a direct inducer of antimicrobial peptide gene expression // J Immunol. 2004; 173: 2909–2912. [PubMed].
- Schauber J., Gallo R. L. The vitamin D pathway: a new target for control of the skin’s immune response? // Exp Dermatol. 2008; 17: 633–639. [PubMed].
- Акилов О. Е. Клиническая оценка взаимосвязи нарушения иммунной системы и особенности HLA-гистиотипа у больных демодекозом кожи. Автореф. дис. канд. мед. наук. М., 2002.
- Батыршина С. В., Гордеева А. М., Богданова М. А., Булгакова Д. Р. Эффективность геля скинорен в наружной терапии больных угревой болезнью и розацеа // Вестн. дерматол. и венерол. 2005; 4: 44–46.
А. А. Кубанов, доктор медицинских наук, профессор
Ю. А. Галлямова, доктор медицинских наук, профессор
А. С. Гревцева 1
ГБОУ ДПО РМАПО МЗ РФ, Москва
Демодекоз

Демодекоз является хроническим заболеванием кожи. Его возбудитель – клещ Демодекс. Для данного заболевания характерны периоды вспышек и ремиссий. Чаще демодекоз кожи активизируется с началом весны и продолжается до наступления осени. Возбудитель заболевания присутствует на коже всех людей, независимо от возраста, пола или цвета кожи. Но при появлении благоприятных условий он активизируется. Лечение проводит дерматолог после предварительного обследования.
Причины
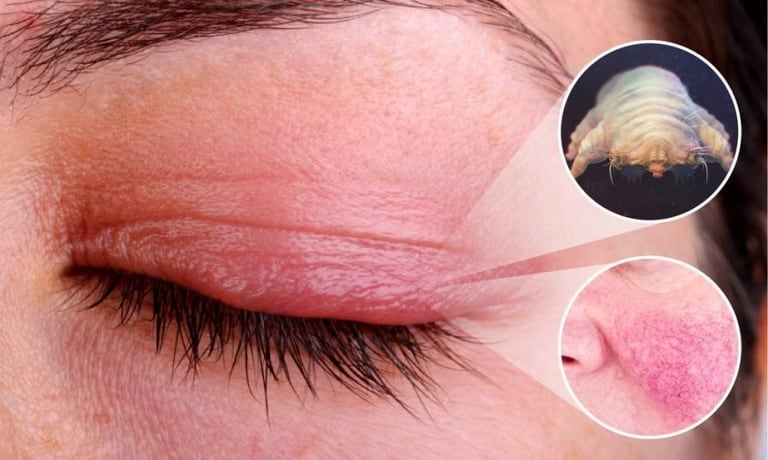
Демодекоз на лице развивается при ослабевании иммунной системы. Он может передаться от больного человека к здоровому. Чаще он появляется на надбровных дугах, веках, подбородку, лбу, носогубных складках, спине, груди, наружном слуховом проходе. Есть экзогенные и эндогенные факторы, которые способствуют активизации жизнедеятельности клеща Демодекса. Среди экзогенных факторов самыми частыми являются:
- Ухудшение естественных резистентных функций организма, при котором ему становится сложно отражать атаки вирусов, грибков и болезнетворных микроорганизмов.
- Истощение организма, которое может быть вызвано несбалансированным питанием, перенесенными заболеваниями, стрессовыми ситуациями, психоэмоциональным перенапряжением.
- Заболевания вирусного и микробного характера, которые присутствуют в организме в хронической форме. Среди них можно выделить развитие туберкулеза, гепатита, хламидиоза, уреаплазмоза, токсоплазмоза.
- Гельминтная инвазия. При паразитарном заболевании также ослабевает организм, истощается иммунная система.
- Болезни аутоиммунного характера – сахарный диабет, ревматоидный артрит, системная красная волчанка.
- Онкологические процессы в организме.
- Заболевания органов пищеварительной системы. Гастрит и язвенное заболевание часто развивается под влиянием бактерии Хеликобактер пилори. При развитии болезней желудочно-кишечного тракта также ослабевает организм, это благотворно влияет на развитие демодекоза.
- Дерматологические заболевания – себорейный дерматит, купероз, розацеа, акне. При нарушении барьерных свойств кожи, при наличии воспалительных процессов создаются благоприятные условия для активизации возбудителя демодекоза.
- Нарушения в гормональном фоне. Чаще это связано с пубертатным периодом, вынашиванием ребенка, грудным вскармливанием, менопаузой или заболеваниями органов репродуктивной системы.
Среди эндогенных факторов, которые способствуют развитию демодекоза можно выделить:
- климатические условия – чем выше температура воздуха, тем более высокая вероятность активизации клеща;
- ведение нездорового образа жизни – наличие вредных привычек, отсутствие сбалансированного питания, частое влияние стрессов;
- применение некачественных, неподходящих косметических средств;
- плохая экология, которая негативно сказывается на защитном барьере кожи.
Нередко сочетаются внешние и внутренние неблагоприятные факторы.
Виды

Демодекоз на лице является паразитарным заболеванием кожи. Есть первичный и вторичный демодекоз. Диагноз первичный демодекоз ставится по таким признакам:
- активизация сразу нескольких возбудителей;
- отсутствие дерматологических заболеваний;
- успешное лечение с применением антипаразитарных препаратов.
Вторичный демодекоз диагностируют, если имеются сопутствующие дерматологические заболевания, если в организме есть системные болезни. Чаще вторичная форма развивается на фоне значительно ослабленной иммунной системы, недостаточности почечной функции, при влиянии радиоактивного излучения. В зависимости от симптомов демодекоза, выделяют такие формы болезни:
- акнеморфная – для нее характерно присутствие папул и пустул;
- розацеаподобная – присутствуют обширные эритемы и покраснения;
- себорейная – помимо высыпаний, на поверхности эпидермиса присутствует пластинчатое шелушение;
- офтальмологическая – проявляется воспалением век, ощущается инородное тело в глазах.
Симптомы
Симптомы демодекоза могут отличаться, в зависимости от формы болезни. Если появляется демодекоз на лице, главными проявлениями являются:
- высыпания, которые напоминают угревые, узелки, гнойнички, розацеа;
- зуд, выраженный дискомфорт, особенно интенсивно эти симптомы ощущаются вечером и ночью;
- высокая жирность кожного покрова;
- покраснения на поверхности кожи.
Если развивается офтальмологическая форма болезни, для нее характерна другая клиническая картина:
- глаза постоянно устают;
- ресницы выпадают;
- ресницы слипаются;
- веки краснеют и воспаляются.
Чтобы поставить точный диагноз, нужно предварительное обследование.
Диагностика
Чтобы поставить точный диагноз, нужно обратиться к дерматологу. Специалист проводит внешний осмотр, собирает анамнестические данные, направляет на соскоб. После того, как в лаборатории берут соскоб из поврежденного участка кожи, его исследуют под микроскопом. Перед обследованием нельзя использовать косметические средства.
Чтобы определить глазную форму болезни, берется соскоб из ресниц. Результаты исследования будут готовы через несколько минут.
Лечение
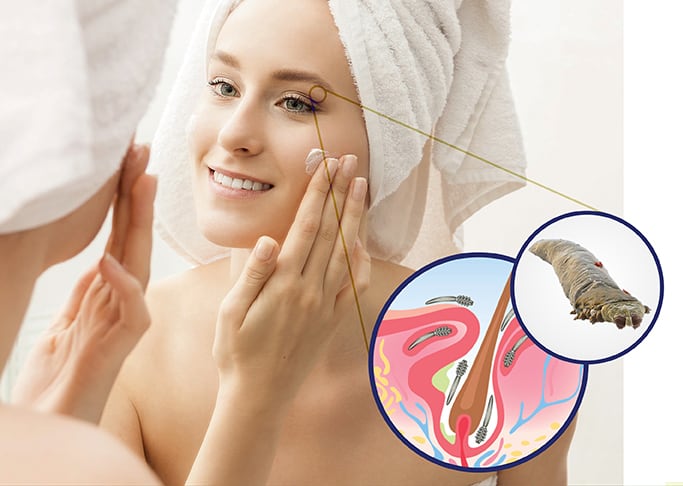
Лечение демодекоза должен назначать только врач после предварительного обследования. Продолжительность терапии достаточно длительная – от одного до трех месяцев. В большинстве случаев лечение ограничивается использованием местных лекарственных средств. В некоторых случаях дополнительно врачом назначаются препараты, которые обладают иммунностимулирующим свойством, а также поливитаминные комплексы для укрепления иммунитета. При обнаружении инфекционного процесса и в запущенном случае нужно будет пройти курс антибиотикотерапии.
Если диагностируется демодекоз век, лечение проводится у офтальмолога. При первичном демодекозе лечение несложное, но длительное. В течение полутора-двух месяцев нужно будет принимать пероральные акарицидные средства и наносить на кожу местные акарицидные препараты, которые будут уничтожать возбудителя в крови и на коже.
Терапия при вторичном демодекоза немного сложнее. Она обязательно должна быть комплексной и включать избавление от сопутствующих болезней. Если имеются выраженные папулопустулезные высыпания, помимо основных назначений, добавляются цинковые или ихтиоловые мази. При акнеформной форме помимо антипаразитарных лекарственных препаратов назначаются системные ретиноиды, физиотерапевтические процедуры. Если ставится диагноз демодекоз век, добавляют антихолинестеразные лекарства, которые будут парализовать клещей и не дадут им размножаться.
Дополнительными методами лечения являются:
- криомассаж;
- озонотерапия;
- лазерное лечение;
- электрофорез.
Перечисленные методы помогут избавиться от последствий демодекоза – рубцы, шрамы, пигментные пятна.
Профилактика

Чтобы предупредить активизацию клещей, нужно выполнять простые рекомендации дерматологов:
- правильно ухаживать за кожей, используя только качественные и сертифицированные косметические средства;
- укреплять иммунную систему;
- при необходимости проходить курс приема поливитаминных препаратов;
- наладить рацион;
- ограничить использование средств, в состав которых входят гормоны;
- не заниматься самостоятельным лечением;
- не касаться лица грязными руками;
- раз в полгода делать ультразвуковую чистку лица у косметолога;
- вовремя лечить дерматологические и прочие хронические заболевания.
- Консультация врача-гастроэнтеролога
- Гастрит
- Холецистит
- Желчекаменная болезнь
- Дуоденит
- Цирроз печени
Источник https://medcentrls.ru/articles/dermatologiya/7261-kak-vyglyadit-podkozhnyj-klesch-prichiny-i-simptomy-bolezni.html
Источник https://www.lvrach.ru/2014/11/15436085
Источник https://klinik.by/stati-o-terapii/demodekoz/