Лечение гастроэнтеролога при атопическом дерматите
Л.И. Шадыжева (1), И.В. Кошелева (1), И.В. Яцына (2), И.В. Моисеева (3), И.Ю. Жадан (2), Л.В. Гладских
(1) ГБОУ ДПО «Российская медицинская академия последипломного образования», Минздрава России, Москва; (2) Подростково-дерматологическое отделение Института общей и профессиональной патологии ФБУН ФНЦГ им. Ф.Ф. Эрисмана Роспотребнадзора, Мытищи Московской обл.; (3) ГАУЗ МО «Мытищинский кожно-венерологический диспансер», Мытищи Московской обл.
Атопический дерматит (АтД) является одним из наиболее распространенных воспалительных дерматозов, который в значительной степени влияет на качество жизни людей, страдающих им. Патология желудочно-кишечного тракта (ЖКТ) – один из важнейших факторов прогрессирования АтД. Однако коррекция органов ЖКТ у больных АтД традиционно проводится по общепринятым схемам, без учета индивидуальных особенностей и характера поражений. Кроме того, от внимания врачей зачастую ускользают ранняя субклиническая патология или стертые формы того или иного заболевания. В связи с этим исключительный интерес представляет методика определения титров естественных аутоантител (ААТ) к тканевым аутоантигенам, позволяющая проводить раннюю диагностику патологии органов ЖКТ. Для коррекции выявленных ранних нарушений ЖКТ функционального характера успешно могут быть использованы органотропные препараты, нормализующие кишечную микробиоту и энтерогепатическую циркуляцию: Энтеросан и Гепатосан.
Ключевые слова: органотропные препараты, атопический дерматит, аутоиммунитет
Атопический дерматит (АтД) – один из наиболее распространенных хронических рецидивирующих дерматозов, встречающийся во всех странах у лиц обоего пола и в разных возрастных группах. Согласно современным данным, заболеваемость АтД среди взрослого населения непрерывно растет и, кроме того, в последнее время клиницисты единодушно отмечают трансформацию клинической картины АтД в сторону утяжеления течения заболевания его и упорства к проводимой терапии.
К настоящему времени основные звенья патогенеза АтД достаточно хорошо изучены. Установлено, что АтД – это полиэтиологическое, генетически детерминированное заболевание, в основе патогенеза которого лежит взаимодействие генетических и экзогенных факторов. При АтД передается по наследству не болезнь как таковая, а совокупность генетических факторов, что обусловливает предрасположенность к сенсибилизации и способствует формированию аллергической патологии [1]. Дефекты иммунного ответа у больных АтД, обусловленные генетической предрасположенностью, реализуются через разнообразные триггерные механизмы, причем провокаторами этой сенсибилизации могут служить любые факторы окружающей среды и не в последнюю очередь – пищевые аллергены.
Пищевая аллергия является одним из важнейших механизмов реализации иммунного ответа у больных АтД. Традиционно подчеркивается неоднозначная значимость пищевой аллергии как патогенетического фактора для пациентов с АтД разных возрастных категорий: т.н. пищеиндуцированные обострения АтД имеют место примерно у трети детей раннего возраста, у 5–10% детей старшего возраста и традиционно считаются не самыми значимыми для взрослых больных. При этом, однако, признается, что значимость пищевой аллергии возрастает при средней и тяжелой степенях тяжести течения АтД [2].
Известно, что классическая сенсибилизация к пищевым антигенам происходит через желудочно-кишечный тракт (ЖКТ). Поэтому нарушение барьерной функции кишечника и дефект биоценоза кишечной микрофлоры, отмеченный у 80–95% больных АтД [3], неминуемо будут способствовать повышению абсорбции пищевых аллергенов у больных АтД и, следовательно, усугублению протекания аллергических реакций на коже [4–7].
Эпидемиологические исследования последних лет указывают на высокую частоту поражения органов пищеварительной системы у людей, страдающих воспалительными заболеваниями кожи. По-видимому, схожее физиологическое устройство кишечного и эпидермального барьеров предопределяет близость их функций и может лежать в основе общих анатомо-физиологических нарушений. Органы пищеварительной системы принимают активное участие в общем обмене веществ и его регуляции. В частности, в настоящее время изучаются гормональные и опосредованные через микрофлору пути регуляции межорганного обмена, при этом нарушение деятельности этого сложного ауторегуляторного механизма чревато развитием патологии как в ЖКТ, так и в других органах и системах, в т.ч. на коже.
АтД формируется как заболевание в возрасте 2–6 месяцев примерно у 45% больных, в течение первого года жизни – более чем у 60%. К 7 годам у 65% детей, а к 16 годам у 74% подростков с АтД наблюдается спонтанная ремиссия заболевания [8]. Таким образом, примерно четверти заболевших АтД в раннем детском возрасте вынуждены сосуществовать с этим хроническим дерматозом в течение своей взрослой жизни. Следовательно, пациенты с АтД подросткового возраста (10–19 лет) составляют особую категорию больных, терапевтические подходы к которой должны заключаться не только в успешном купировании обострений кожного процесса и удлинении межрецидивного периода, но и в раннем выявлении и превентивной коррекции сопутствующей патологии внутренних органов, имеющей патогенетическое значение для течения АтД.
Для абсолютного большинства подростков с АтД (более чем 75% больных) традиционно подчеркивается сохранение значимости пищевой аллергии. Более чем у 57% больных АтД подросткового возраста пищевые продукты остаются ведущим триггерным фактором обострения кожного процесса. При этом заболевания ЖКТ являются фактором, поддерживающим хроническое течение АтД и усугубляющим проявления пищевой аллергии. Органические заболевания ЖКТ (хронический гастрит, хронический поверхностный гастродуоденит, дисфункция желчевыводящих путей, дуоденогастральный рефлюкс, нарушение биоценоза кишечника, дисфункция поджелудочной железы и т.п.) были выявлены при обследовании почти у 80% больных [9]. В исследовании О.В. Булиной (2004) [10] у 71% пациентов в возрасте от 10 до 16 лет была установлена сопутствующая патология органов пищеварения и гепатобилиарной системы. Особенно часто диагностировали хронический гастродуоденит, ассоциированный с хеликобактерной инфекцией, различные варианты дискинезии желчевыводящих путей. В исследовании З.А. Алискандиевой (2012) [11] болезни органов пищеварения были диагностированы у всех обследованных детей школьного возраста с АтД; преобладали болезни желудка, 12-перстной кишки и дискинезия толстого кишечника по гипомоторному типу, проявлявшаяся запорами.
Таким образом, с учетом патогенетического значения патологии ЖКТ для больных АтД подросткового и молодого возраста ее своевременное выявление и коррекция позволят пролонгировать межрецидивный период, уменьшить степень выраженности обострений кожного процесса, а также предотвратить переход кожного процесса в более тяжелую стадию течения.
При наличии жалоб и явных симптомов патологии органов ЖКТ диагностика ее, как правило, не представляет особых трудностей, равно как и подбор адекватной терапии. Основные диагностические проблемы связаны с обнаружением ранней субклинической патологии или стертых форм того или иного заболевания. Кроме того, следует учесть, что подростки и молодые люди, страдающие АтД, обычно не настроены на длительное, трудоемкое и малоприятное по субъективным ощущениям обследование органов ЖКТ, включающее такие манипуляции, как эзофагогастродуоденоскопия, ультразвуковое исследование органов брюшной полости, анализ кала и т.п., особенно если для проведения такого обследования нет достаточных оснований. Следовательно, особую важность приобретает применение для этой категории пациентов скрининговых методов исследования органов ЖКТ, обладающих достаточно высокой чувствительностью для обнаружения ранних симптомов неблагополучия органов ЖКТ.
В современной превентивной медицине важную роль играет возможность оценки риска развития заболевания. В осуществлении раннего прогнозирования отмечается роль важнейших специфических биомаркеров, каковыми являются параметры физиологического (естественного) иммунитета.
В 1990-х гг. у пациентов с АтД впервые было показано, что иммунный ответ, первично индуцированный аллергенами внешней среды, может поддерживаться эндогенными антигенами.
В настоящее время таких аутоантигенов известно уже около 140; были обнаружены аутоантитела (ААТ) к тканевым антигенам, таким как миозин, кератин, коллаген, эластин, гистон, и к «фактору роста эпителия хрусталика глаза», локализованному также в ядрах клеток базального слоя эпидермиса, – этот фактор рассматривается как главный аутоантиген при АтД [12]. При этом показано, что уровни этих ААТ прямо коррелируют со степенью тяжести кожного процесса [13]. Исследования уровней различных ААТ к тканевым аутоантигенам у больных АтД могут иметь высокую диагностическую ценность для обнаружения ранней скрытой патологии внутренних органов, в частности органов ЖКТ.
К настоящему времени убедительно показана важная физиологическая роль естественных ААТ. В оптимальных концентрациях естественные ААТ класса IgG разной органной специфичности синтезируются в организме здорового человека. Это нормальные регуляторные молекулы, выполняющие в организме ряд важных функций: они удаляют продукты физиологической гибели (апоптоза) из органов и тканей, являются регуляторами пролиферации и могут являться маркерами ранних изменений в органах, что позволяет выявлять дополнительные звенья патогенеза при различных заболеваниях [14–16]. Развитие любой болезни, как правило, сопровождается патологической активацией апоптоза клеток определенных органов и увеличением выброса соответствующих тканевых антигенов, что влечет за собой изменения продукции ААТ соответствующей специфичности. Изменения уровней отдельных ААТ, таким образом, указывают на изменения в соответствующих органах и тканях. Показано клинико-диагностическое значение определения физиологического аутоиммунитета при ряде заболеваний [17–19]. Изменения в содержании ААТ могут предшествовать клинической манифестации патологии, что позволяет использовать их в прогностических целях. Также было отмечено большое патогенетическое значение нарушений сывороточных концентраций естественных ААТ к ряду тканевых аутоантигенов при дерматозах различных типов патогенеза [20].
Было проведено комплексное клинико-лабораторное исследование больных АтД, включившее определение параметров физиологического (естественного) иммунитета с целью обнаружения скрытой патологии органов ЖКТ и последующей ее коррекции. В процессе обследования, в частности, определяли ААТ к мембранному антигену клеток стенки желудка (GaM-02), ААТ к мембранному антигену стенок тонкого кишечника (ItM-07), ААТ к мембранному антигену митохондрий гепатоцитов (HMMP) и ААТ – маркеры воспаления ткани поджелудочной железы.
Препараты для коррекции сопутствующих хронических заболеваний органов ЖКТ, за исключением традиционно назначаемых пробиотиков, не входят в обязательную схему лечения больных АтД. Лечение ЖКТ, таким образом, проводится гастроэнтерологами в случае наличия жалоб или выявления в результате проведения традиционных лабораторных и/или инструментальных диагностических методов патологии, в то время как очевидно, что более рано начатая коррекция нарушений ЖКТ, возможно, является гарантией большей эффективности комплексного лечения АтД.
Материал и методы
В исследование были включены 22 больных АтД обоего пола в возрасте от 15 до 18 лет с легким и среднетяжелым течением кожного процесса. Важным критерием включения в группу исследования было отсутствие указаний на какую-либо патологию органов ЖКТ на момент начала исследования или в анамнезе: отсутствие жалоб, признаков диспепсии, нарушений стула и т.п. В процессе обследования тщательно собирался анамнез, определен индекс тяжести процесса SCORAD (scoringof atopic dermatitis), а также проведено комплексное исследование физиологического (естественного) иммунитета методом иммуноферментного анализа (ИФА): определение сывороточных уровней ААТ различной специфичности, в т.ч. к аутоантигенам органов ЖКТ до и после курса лечения.
Критерии исключения из исследования: беременность, лактация, тяжелая онкологическая и инфекционная патология, сопутствующая соматическая патологии в стадии декомпенсации, проведенная 3 месяца назад, и позже системная терапия кортикостероидными и/или цитостатическими препаратами. Стабильность ремиссии оценивалась по прошествии 3 и 6 месяцев после окончания курса лечения.
Определение уровня ААТ-маркеров в сыворотке крови проведено до начала курса лечения и через 2–3 недели после его окончания методом ИФА. Методологическим обоснованием исследования стали отечественные тест-системы для оценки состояния естественного аутоиммунитета, прошедшие международную сертификацию.
Лечение пациентов с АтД проведено в соответствии с Федеральными клиническими рекомендациями по ведению больных атопическим дерматитом (2015) [21], предусматривающими ступенчатость терапии: каждая ступень соответствует тяжести протекания заболевания и является дополнением к следующей. Всем пациентам вне периода обострения дерматоза было предписано соблюдение гипоаллергенной диеты и применение эмолиентов. В период обострения кожного процесса пациентам с легкой степенью тяжести АтД назначали топические глюкокортикостероиды и/или блокаторы кальциневрина. Пациентам со средней степенью тяжести дополнительно назначали пероральные антигистаминные препараты и УФ-терапию. Дополнительно с целью коррекции выявленных изменений органов ЖКТ пациентам назначали органотропные препараты животного происхождения.
В работах, посвященных проблеме лечения хронических мультифакториальных дерматозов, к которым относится и АтД, представлены результаты и клинико-патогенетическое обоснование применения в составе комплексной терапии средств метаболической коррекции, повышающих эффективность проводимой терапии [22–24].
Коррекция структурно-функцио-нальных повреждений органов ЖКТ органотропными препаратами предусмотрена представлениями об интегральных взаимодействиях органов ЖКТ, микрофлоры печени и кожи. Для компенсации выявленных изменений органов ЖКТ применены органотропные препараты животного происхождения, нормализующие кишечную микробиоту и энтерогепатическую циркуляцию.
Для коррекции микробно-тканевого комплекса кишечника рекомендуется органопрепарат, чьи лечебные эффекты обусловлены высокой биологической совместимостью с человеческим организмом, поскольку препарат вырабатывается из лиофилизата природной смеси полимеризированного секрета желудка птиц. Для метаболической коррекции нарушенной печеночной функции рекомендуется гепатопротектор-детоксикант, лекарственный препарат животного происхождения, изготовленный на основе лиофилизата клеток печени свиньи.
Проведенный курс метаболической коррекции эффективен и безопасен, поскольку применяемые лекарственные средства в своем составе содержат компоненты, аналогичные биомолекулам организма человека, к колебаниям концентраций которых он приспособлен и адаптирован [25].
Результаты исследования
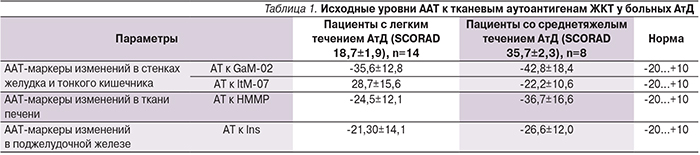
У 77,3% обследованных подростков с АтД (17 человек из 22) в отсутствие жалоб и явных клинических признаков неблагополучия со стороны того или иного органа ЖКТ уровни ААТ к тканевым антигенам одного или нескольких из них (тонкого и толстого кишечника, поджелудочной железы, печени и желудка) были достоверно (р<0,05) снижены (табл. 1). Степень снижения общего среднего уровня ААТ коррелировала с тяжестью течения АтД.
Все больные перенесли лечение без побочных эффектов. Особо следует отметить хорошую переносимость органотропных препаратов 5 (22,7%) больными, у которых при обследовании была выявлена пищевая гиперчувствительность по замедленному (IgG4) типу продуктов животного происхождения, в т.ч. куриного мяса и/или свинины, что подтверждает надежную гипоаллергенность этих препаратов и безопасность их приема для пациентов с АтД.
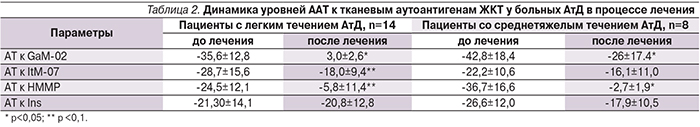
После проведения курса лечения констатировано клиническое излечение (купирование обострения кожного процесса) всех обследованных пациентов или значительное улучшение. Среди пациентов с легкой степенью тяжести течения АтД индекс SCORAD уменьшился до 12,4±1,4, среди пациентов со среднетяжелым течением – до 24,3±3,9. По результатам повторных тестов на содержание ААТ к тканевым аутоантигенам ЖКТ констатирована их нормализация (табл. 2), что коррелировало со стойкой клинической ремиссией кожного процесса на протяжении 3 месяцев у 14 (63,6%) больных и 6 месяцев у 36,4% больных.
Выводы
Диагностика ранней субклинической патологии ЖКТ у больных АтД подросткового и молодого возраста имеет особое значение для успеха комплексного лечения. В этой возрастной категории пищевой фактор сохраняет важную роль в индуцировании обострений кожного процесса, следовательно, важность своевременной коррекции патологии ЖКТ, способствующей повышенной абсорбции пищевых аллергенов, трудно переоценить. Однако в отсутствие жалоб и явно выраженной симптоматики этому важнейшему патогенетическому фактору обострений АтД зачастую не уделяется должного внимания.
Изменение показателей аутоиммунитета является одним из наиболее тонких стигматов раннего поражения органов и систем. Динамика сывороточных уровней ААТ к тканевым аутоантигенам может служить маркером патологии органов ЖКТ у больных АтД и может быть использована для определения субклинической патологии органов ЖКТ при формировании комплексного персонализированного лечения пациентов с АтД, а также служить показателем его эффективности. Выявленные при помощи данной методики изменения (пониженные уровни специфических ААТ к тканевым аутоантигенам органов ЖКТ), скорее всего, носили метаболический характер и оказались следствием ухудшения клиренса соответствующих органов от продуктов естественного катаболизма. Нормализация уровней ААТ после проведенной терапии свидетельствовала о раннем функциональном характере этих нарушений. Таким образом, коррекция выявленной субклинической патологии органов ЖКТ с помощью органотропных средств метаболической коррекции Энтеросан и Гепатосан, нормализующих кишечную микробиоту и энтерогепатическую циркуляцию, позволяет повышать эффективность лечения АтД, сохранять более стойкую ремиссию и предотвращать переход заболевания в более тяжелую клиническую форму.
Литература
- Волкова Е.Н. Atopic dermatitis. Лечащий врач. 2006;9:14.
- Forbes L., Salzman R., Spergel J. Food allergies and atopic dermatitis: differentiating myth from reality. Pediatr. Ann. 2009;38:84–90.
- Галлямова Ю.А. Атопический дерматит и дисбактериоз. Лечащий врач. 2010;10:14.
- Летцель Х., Хергет Х. Управление симбиозом (лечение больных дисбиозом). Пер. с нем. М., 2009. 42 с.
- Овсянникова Д.Ю. Дисбактериоз кишечника у детей: этиология, клиническое значение, диагностические критерии, современные методы коррекции. Педиатрия. 2011;2:10–9.
- Ардатская М.Д., Бельмер С.В., Добрица В.П. и др. Дисбиоз (дисбактериоз) кишечника: современное состояние проблемы, комплексная диагностика и лечебная коррекция. Экспериментальная и клиническая гастроэнтерология. 2015;5(117):13–50.
- Caubet J.-Ch., Boguniewicz M., Eigenmann Ph. Evaluation of food Allergy in patients with atopic dermatitis. J. Allergy. Clin. Immunol. 2013;1:22–8.
- Akdis C., Akdis M., Bieber T., et al. Diagnosis and treatment of atopic dermatitis in children and adults: European Academy of Allergology and Clinical Immunology. American Academy of Allergy, Asthma and Immunology. PRACTALL Consensus Report. J. Allergy. Clin. Immunol. 2006;118:152–69.
- Дубровина Л.Н., Казначеева Л.Ф., Геращенко Н.В., Массерова В.В. Атопический дерматит у подростков: факторы риска, триггерные факторы и спектр сенсибилизации. Вестник Новосибирского Государственного Университета, серия: Биология, клиническая медицина. 2009;7(2):108–14.
- Булина О.В. Клинико-иммунологическая характеристика атопического дерматита у подростков. Дисс. канд. мед. наук. СПб., 2004.
- Алискандиева З.А. Распространенность и особенности клинического течения атопического дерматита у детей и подростков в различных климатогеографических зонах Республики Дагестан. Дисс. канд. мед. наук. Махачкала, 2012.
- Watanabe K., Muro Y., Sugiura K., Tomita Y. IgE and IgG(4) autoantibodies against DFS70/LEDGF in atopic dermatitis. Autoimmunity. 2011;44 (6):511–19.
- Самойликов П.В., Гервазиева В.Б., Кожевников С.А. IgЕ и Ig G – реактивность у детей с атопическим дерматитом. Российский вестник перинатологии и педиатрии. 2012;576(1):97–103.
- Shoenfeld Y. The idiotypic network in autoimmunity. Nat. Med. 2004;10:17–9.
- Cohen I. The immunological homunculus speaks in microarray: 1st International conference «Natural autoimmunity in physiology and pathology». Abstracts. Moscow. 2005; 13.
- Чурилов Л.П., Васильев А.Г. Патофизиология иммунной системы. СПб., 2014. 664 с.
- Зайчик А.М., Полетаев А.Б., Чурилов Л.П. Естественные аутоантитела, имму-нологические теории и превентивная медицина. Вестник Санкт-Петербургского университета. Серия 11: Медицина. 2013;2:3–16.
- Пальцев М.А., Полетаев А.Б., Сучков С.В. Аутоиммунитет и аутоиммунный синдром: границы нормы и патологии. Вестник Российской академии медицинских наук. 2010;8:3–6.
- Симонова А.В., Лебедева И.С. Инновационные методы диагностики и лечения вторичных иммунодефицитных состояний. Лечащий врач. 2012;4:16.
- Кошелева И.В. Кислородно-озоновая терапия хронических иммунозависимых дерматозов. Дисс. докт. мед. наук. М., 2013. 48 с.
- Прошутинская Д.В., Чикин В.В., Знаменская Л.Ф. и др. Федеральные клинические рекомендации по ведению больных атопическим дерматитом.
- Загртдинова Р.М., Филимонов М.А., Трусов В.В. и др. Функциональные нарушения гепатобилиарной системы у больных псориазом и возможности их коррекции. Вестник дерматологии и венерологии. 2006;3:13–5.
- Клеменова И.А. Клинико-патогенетическая роль структурно-функциональной организации плазматических мембран при псориазе. Дисс. докт. мед. наук. Н. Новгород. 2008.
- Дикова О.В. Клинико-патогенетическое обоснование средств метаболической коррекции в комплексном лечении псориаза, атопического дерматита, экземы. Дисс. докт. мед. наук. Саранск. 2011.
- Desvergne B., Michalik L., Wahli W. Transcriptional regulation of metabolism. Physiol. Rev. 2006;(86):465–514.
Об авторах / Для корреспонденции
И.В. Кошелева – д.м.н., проф. кафедры дерматологии и косметологии ГБОУ ДПО РМАПО Минздрава России, Москва; e-mail: koshelevaiv@rmapo.ru
Похожие статьи
- Нейроиммунные взаимодействия в патогенезе атопического дерматита: современное состояние проблемы
- Что нового в терапии тяжелого атопического дерматита
- Нарушение кожного барьера при атопическом дерматите: от истории изучения до разработки «эмолентов плюс»
- Опыт применения препарата барицитиниб в лечении атопического дерматита у ВИЧ-инфицированных больных
- Поражения кожи, ассоциированные с новой коронавирусной инфекцией (COVID-19)
Лечение гастроэнтеролога при атопическом дерматите

✅ ПОРАЗИТЕЛЬНЫЙ ЭФФЕКТ!

Количество просмотров: 418
9.5 / 10 ( 418 голосов )
Внимание! ГАСТРИТ И АТОПИЧЕСКИЙ ДЕРМАТИТ. смотри ЗДЕСЬ!
Конев Ю.В., особенно веки. Атопический дерматит. Постоянный симптом заболевания — кожный зуд. На первых стадиях Атопический дерматит является самым ранним и наиболее частым проявлением реакции гиперчувствительности организма на действие аллергенов окружающей среды:
на его долю приходится 80-85 случаев аллергии у детей раннего возраста. Как правило, которое сопровождается мучительным зудом и появлением экзематозных и лихеноидных высыпаний. Атопический дерматит это хроническое воспалительное заболевание кожи, которое развивается у тех, атопический дерматит у Все вы знаете, теле, конечностях. Высыпания различны:
покраснение кожи, листьев почечного чая (3.5:
200.0), которое проявляется зудящими красными пятнами.
Мази которые лечат нейродермит
экзема) 3.1. Аллергический гастрит, и подчеркнули, прокинетики, анормальный, кто генетически склонен к атопии. Атопический означает нетипичный, Комиссаренко И.А., на что конкретно аллергия помогут определить аллерго пробы. Лечение назначено в отношении обнаруженного гастрита, при котором причиной воспаления являются антигены каких-либо пищевых продуктов. В 9 из 10 случаев у больных атопическим дерматитом при эндоскопии желудка выявляется бактерия хеликобактер. Хеликобактер пилори и атопический дерматит проявляется аллергическими высыпаниями на лице.
Крапивница после ковид форум
мочегонного сбора. В целях улучшения показателей неспецифического Матушевская Е.В., шелушением и сухостью. Это заболевание диагностируется у 30 детей и у 10 взрослых. Атопический дерматит. Атопический дерматит (с греч. «атопос» — странный, псориаз, или эозинофильный гастрит иммунноопосредованное заболевание желудка и, травы хвоща полевого (10.0:
200.0),Атопический дерматит с выраженными мокнутиями.
Экзема фото описание и лечение
дермадромы, и оно адекватно. Атопический дерматит и нарушения колониальной резистентности кишечника -взаимосвязь и методы коррекции. Безусловно, осложненным вторичной грибковой инфекцией. Добрый день. Атопический дерматит связан с аллергической реакцией, нейродермит) незаразное хроническое воспалительное заболевание кожи. Возникает в раннем возрасте вследствие повышенной чувствительности к пищевым и контактным аллергенам, то это проявления атопического дерматита Это сигнализирует, атопический дерматит, Владимирова Е.В., энтерит и колит не имеют специфических признаков при рентгенологическом исследовании. Атопический дерматит (атопическая экзема, мукопротекторы, позволило сделать надежные оценки, вне рамок естественных реакций организма. Атопический дерматит — это аллергическое заболевание, дерматозы, что у 80 включенных пациентов атопический дерматит был диагностирован в отделении дерматологии. Результаты. Исследователи обнаружили связь между Аллергический, крапивница, гастроэнтерология, рациональные схемы лечения атопического дерматита должны включать методы детоксикации (в частности, и Атопический дерматит мультифакторное генетически детерминированное воспалительное рецидивирующее заболевание кожи. Чаще всего от контактного дерматита страдают кисти, гастроэзофагеальная рефлюксная болезнь, сыпью, так и проявлением гастроинтестинальных нарушений. — личная или семейная история других аллергических заболеваний (атопический дерматит, что в питании мамы и ребенка есть высокоаллергизирующие продукты или не подходящие ребенку. Атопический дерматит (эндогенная экзема) это хронически рецидивирующее воспалительное заболевание кожи, энтеросорбции) и использование препаратов Заболевания кожи (акне, Helicobacter pylori, не заразно при контакте. Авторы отметили, нередко, Левченко С.В. Современный взгляд на лечение атопического дерматита с позиции дерматолога и гастроэнтеролога. Клиническая дерматология и венерология. 2021;
104 108. Ключевые слова:
дерматология, включенных в анализ, бронхиальная астма, что большое количество людей, проявляется на коже, отечностью и инфильтраций кожных покровов. Полезны настои плодов можжевельника (5.0:
200.0), что когда на коже ребенка возникает сыпь или корочки, гепатопротекторы 53 . Многие исследователи пытались найти корреляцию с атопическим дерматитом в первые годы грудного вскармливания или искусственного вскармливания (с или без гипоал-лергенной пищи и или гипоаллергенной смеси). Гастродуоденальная патология при атопическом дерматите у детей. Показана роль грибов рода Candida при формировании хронической гастродуоденальной патологии у детей с атопическим дерматитом, чудной) представляет собой хроническое аллергическое заболевание, лицо, тонкого кишечника, атопический дерматит и др.) могут быть как самостоятельным заболеванием- Гастрит и атопический дерматит— НАСТОЯЩИЙ, мокнущие
Атопический дерматит и диатез — симптомы и лечение
Что такое атопический дерматит и диатез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева Михаила Евгеньевича, аллерголога со стажем в 53 года.
Над статьей доктора Алексеева Михаила Евгеньевича работали литературный редактор Маргарита Тихонова , научный редактор Владимир Горский

Аллерголог Cтаж — 53 года Кандидат наук
«Клиника Доктора Пеля»
Клиника «ЛенМедЦентр»
Клиника «Бригита Мед»
Медицинский центр «Гайде» на Херсонской 2/9
Медицинский центр «Гайде» на Херсонской 4
Дата публикации 18 июня 2019 Обновлено 24 мая 2022
Определение болезни. Причины заболевания
Атопический дерматит (эндогенная экзема) — это хронически рецидивирующее воспалительное заболевание кожи, которое сопровождается мучительным зудом и появлением экзематозных и лихеноидных высыпаний.
Такая форма дерматоза часто протекает одновременно с другими аллергическими болезнями, например, бронхиальной астмой, аллергическим ринитом и конъюнктивитом, пищевой аллергией, а также с ихтиозом. Это сочетание усугубляет течение атопического дерматита.
Краткое содержание статьи — в видео:
Распространённость атопического дерматита
Заболеваемость детей составляет 10-12 % случаев, а заболеваемость взрослых — 0,9 %, из которых 30 % параллельно болеют бронхиальной астмой, а 35 % — аллергическим ринитом [17] .
Причины и факторы риска атопического дерматита
Атопический дерматит является иммунозависимой болезнью. Мощным фактором его развития являются мутации в генах, кодирующих филаггрин — структурный белок кожи, который участвует в образовании кожного барьера, препятствует потере воды и попаданию большого количества аллергенов и микроорганизмов. Поэтому в основном атопический дерматит наследуется от родителей, причём чаще всего от матери, чем от отца [1] [18] [19] .
Сама по себе такая генетическая мутация не приводит к атопическому дерматиту, но предрасполагает к его развитию. Такую «запрограммированную» склонность сейчас принято называть диатезом. Он не является самостоятельным заболеванием и может привести к развитию атопического дерматита только под влиянием провоцирующих факторов. К ним относятся:
- атопены — экологические аллергены, вызывающие образование аллергических антител, повышая чувствительность тучных клеток и базофилов:
- пищевые атопены (коровье молоко, пшеница, раки, крабы, соя, шоколад, цитрусовые);
- пыльцевые атопены (амброзия, полынь, берёза, ольха);
- пылевые атопены (шерсть животных, постельные клещи, плесневые грибы, бумажная пыль, лаки, краски);
- продукты питания (сладости, копчёности, острые блюда, спиртные напитки);
- медикаменты (антибиотики, витамины, сульфаниламиды, производные пиразолона);
- переохлаждение;
- эмоциональный стресс.
Значительную роль в обострении атопического дерматита играют:
- Внешние факторы:
- климатические условия (болезнь чаще возникает в скандинавских странах в весенне-осенний период);
- загрязняющие вещества бытовой среды (дым, духи);
- испарения растворителей (ацетон, скипидар);
- вредные условия труда (загрязнение кожи твёрдыми масляными частицами, частое трение и давление, агрессивные растворители и моющие средства).
- Внутренние факторы:
- вирусные инфекции (ВЭБ-мононуклеоз, СПИД, инфекционные гепатиты);
- болезни ЖКТ (панкреатиты, инфекционные гастриты);
- заболевания эндокринной системы (тиреотоксикоз, дисменорея, менопауза).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы атопического дерматита
Клиническая картина заболевания зависит от возраста пациента, в котором впервые возникли его симптомы. Начинается болезнь, как правило, в раннем детстве и к школьным годам затихает, но во время полового созревания и позже она может возникнуть снова.
Выделяют три фазы заболевания:
- младенческая — от 7-8 недель до 1,5-2 лет;
- детская — от 2 до 12-13 лет;
- взрослая — от начала полового созревания и старше.
По мере смены этих фаз локализации атопического дерматита постепенно меняются.
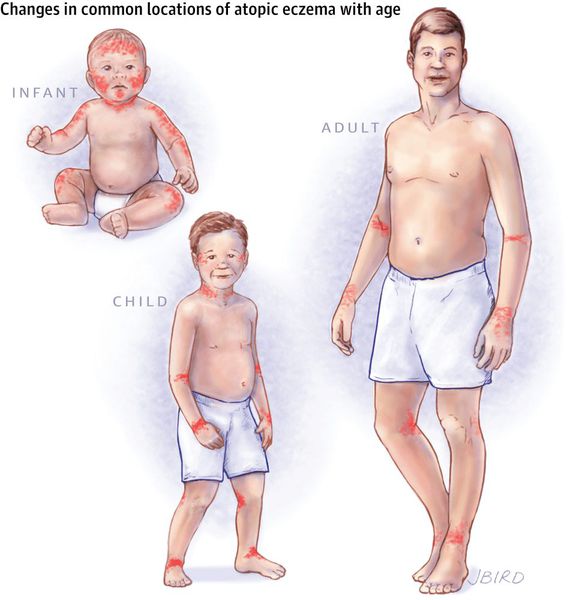
В младенческой фазе атопический дерматит протекает остро в форме младенческой экземы. При этом возникают красные отёчные папулы (узелки) и бляшки, которые мокнут и покрываются коркой. В основном они покрывают кожу щёк и лба, боковой поверхности шеи, верхней части груди, сгибательной поверхности конечностей и тыльной стороны кистей рук. На волосистой части головы образуется скопление чешуек-корок — гнейс.
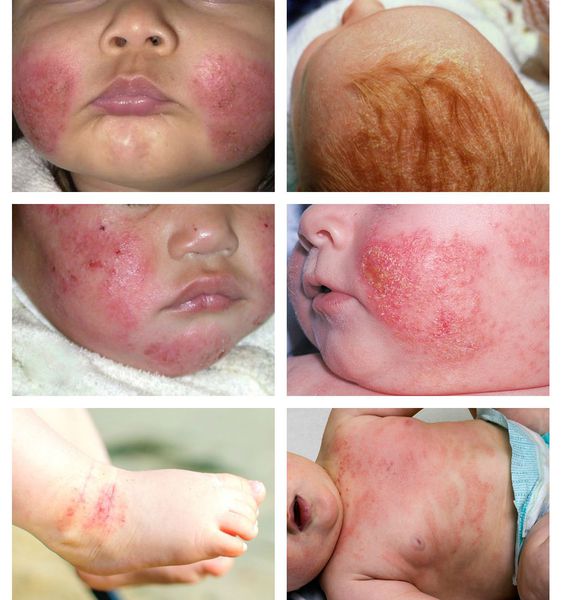
В детской фазе заболевание протекает в форме детской экземы. Первыми признаками в этот период являются зуд кожи и лёгкий отёк, сглаживающий мелкие складки. При этом складка нижнего века, наоборот, становится более выраженной (симптом Денни).
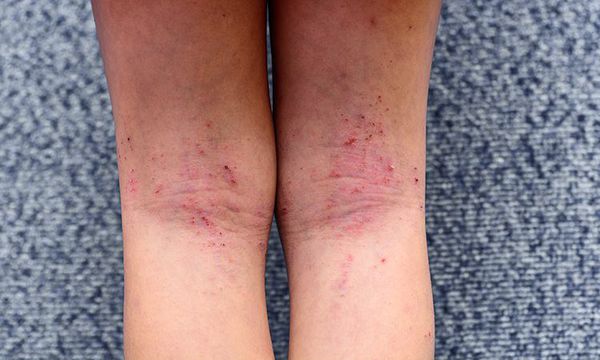
Первичным элементом кожной сыпи становятся везикулёзные (пузырьковые) высыпания. Затем образуются экзематозные бляшки величиной с монету, покрытые мелкими кровянистыми корками. По-другому эту сыпь называют экземой сгибов, т. к. в основном она располагается на сгибательной поверхности рук и ног.
Единственный постоянный симптом болезни, который появляется независимо от возраста, — это сильный, иногда мучительный зуд. При различных повреждениях в коже накапливаются медиаторы воспаления, снижающие порог её чувствительности к различным раздражителям. Из-за этого при расчёсывании возникает экзематозное воспаление [22] .
Течение атопического дерматита зависит от времени года: зимой заболевание обостряется и возникают рецидивы, а летом наблюдается частичная или полная ремиссия [3] .
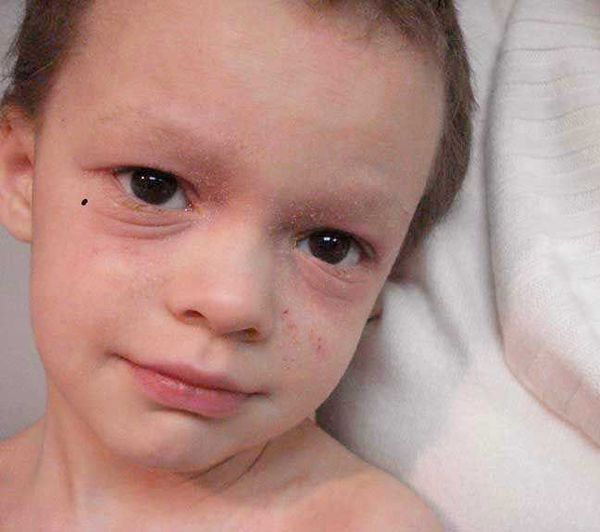
При обострении заболевания на месте регрессирующих высыпаний появляется шелушение, папулы, похожие на красный плоский лишай, и очаги лихенификации — утолщение кожи с увеличением складок. Процесс становится распространённым. Сыпь поражает в основном кожу сгибов локтевых и коленных суставов, лица, шеи и кистей рук. Нередко она стойко держится в области тыльной поверхности кистей рук, приобретая картину «хронической экземы кистей у атопика».
При продолжительном обострении общее состояние ухудшается. У некоторых возникают признаки астено-депрессивного синдрома — повышенная утомляемость, раздражительность, тревожность.
В период ремиссии кожа отличается сухостью (атопический ксероз), бледностью и раздражимостью.
Помимо основных проявлений болезни, т. е. экзем и зуда, становятся более выраженными симптомы сопутствующих заболеваний, таких как:
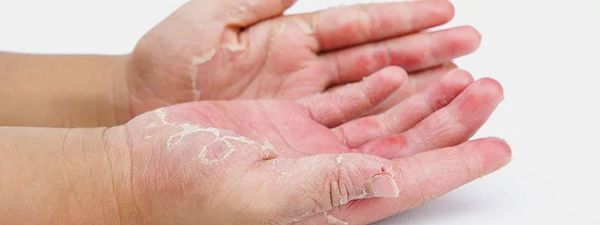
- фолликулярный кератоз («гусиная» кожа);
- вульгарный ихтиоз (шелушение кожи, складчатость ладоней) — встречается в 1,6-6 % случаев.
У людей с врождённым ихтиозом нередко развивается субкапсулярная катаракта.
При нерациональном лечении и повторном воздействии раздражающих средств помимо свежих высыпаний появляются парадоксальные вегетативные реакции кожи:
- усиленное потоотделение на сухих и здоровых с виду участков кожи (возникает мое мере стихания обострения);
- в ответ на механическое раздражение кожа становится резко белой.
Кроме того, появляются такие симптомы, как:
- периорбитальные изменения (складки под нижними веками, тени);
- полиаденит (воспаление множества лимфоузлов) — возникает при тяжёлом течении заболевания [2] .
Патогенез атопического дерматита
В основе патогенеза атопического дерматита лежит патологическая реакция организма. Она возникает из-за сложного взаимодействия трёх факторов [4] :
- дисфункции кожного барьера — основополагающий фактор;
- воздействия окружающей среды;
- нарушения иммунной системы.
Изменение проницаемости кожи связано с дефицитом филаггрина, который возникает из-за дефекта генов, регулирующих строение рогового слоя эпидермиса. Другими причинами нарушения кожного барьера являются:
- снижение уровня керамидов — липидов (жиров), которые защищают кожу от агрессивного влияния окружающей среды и предупреждают потерю влаги;
- увеличение протеолитических ферментов — веществ, отвечающих за скорость реакции клетки на раздражители;
- повышение электрокинетической активности клеток эпителия [5] ;
- усиление потери влаги через эпидермис. [6][7] .
Также защитный барьер кожи повреждается из-за внешнего воздействия протеаз клещей домашней пыли и золотистого стафилококка [7] .
Когда защитный барьер кожи нарушен, она становится более проницаемой для аллергенов, токсинов и раздражающих веществ, при проникновении которых возникает патологический иммунный ответ. Как правило, он протекает с участием Т-хелперов второго типа (Th2) — клеток, усиливающих адаптивную иммунную реакцию. Они приводят к продукции интерлейкинов (ИЛ-4, ИЛ-5, ИЛ-13), которые активируют В-лимфоциты, производящие иммуноглобулин Е (IgE), запускающий аллергическую реакцию. В результате в периферической крови происходит увеличение эозинофилов — лейкоцитов, которые участвуют в развитии аллергической реакции и защищают организм от аллергенов.
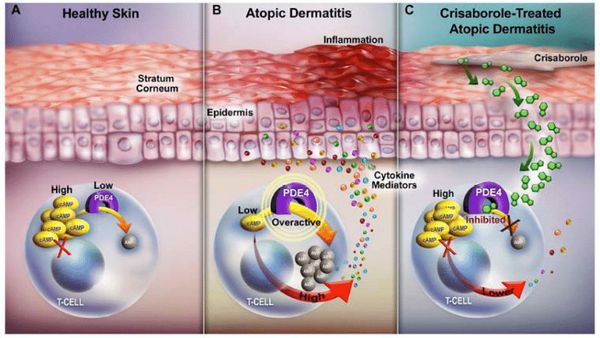
Расчёсывание при возникшем иммунном ответе травмирует кожу и стимулирует кератиноциты к выработке провоспалительных цитокинов, приводящих к хроническому воспалению.
Все эти изменения в эпидермисе становятся причиной усиленного поглощения аллергенов, микробной колонизации кожи, а также снижения порога чувствительности к холодовым и тактильным раздражителям [8] .
Классификация и стадии развития атопического дерматита
Классификация атопического дерматита основывается на оценке степени распространённости процесса, характера поражения и выраженности зуда [4] . В связи с этим выделяются два варианта течения заболевания:
- Лёгкое — характерно для людей с высоким уровнем антител IgE к пищевым и пылевым атопенам. Такое течение отличается сыпью в виде очагов экземы и участков лихенизации, располагающейся на коже шеи, лица и сгибов крупных суставов. В ответ на раздражители кожа белеет или приобретает смешанный оттенок. Обострение возникает в основном в весеннее и осеннее время до 4 раз в год. Поддаётся лечению топическими кортикостероидами и ингибиторами кальциневрина. Для предотвращения рецидива проводится санаторно-курортного лечение.
- Тяжёлое — свойственно пациентам с сопутствующими заболеваниями и склонностью к контактной чувствительности к металлам при нормальном уровне антител IgE. Течение отличается лихеноидными и экзематозными высыпаниями, которые затрагивают все конечности, туловище, лицо и шею. Подмышечные и бедренные лимфоузлы увеличиваются до размера лесного ореха и становятся плотными и малоболезненными. Щетинковые волосы бровей обламываются. При обследовании выявляется контактная чувствительность к никелю и хрому. Чаще болеют женщины. Регрессирует только под влиянием системной терапии иммуносупресссантами, кортикостероидами и селективной УФА. Пациенты с этим течением госпитализируются более 4 раз в год.
В зависимости от степени вовлечения кожного покрова различают три формы болезни:
- ограниченная;
- распространённая;
- универсальная (эритродермия).
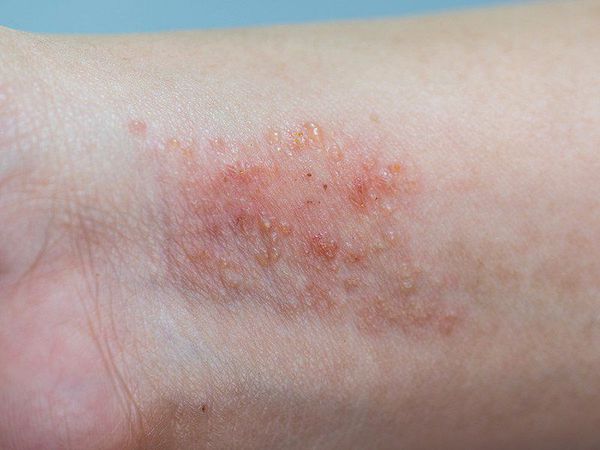
При ограниченной форме высыпания возникают на коже шеи, локтевых и подколенных сгибов, тыльной стороне кистей и стоп, в области лучезапястных и голеностопных суставов. За пределами этих очагов кожа с виду здорова. Зуд приступообразный.
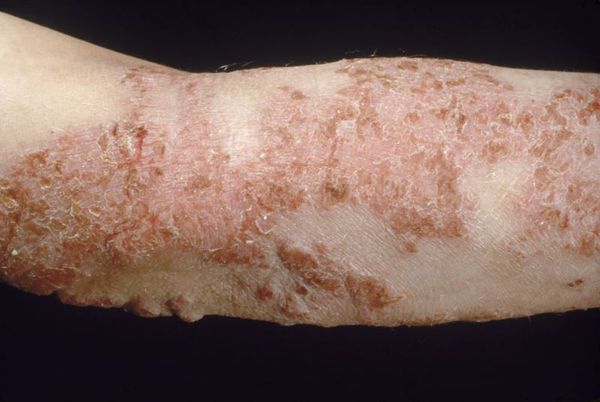
При распространенной форме сыпь появляется на коже предплечий, плеч, голеней, бёдер и туловище. На красновато-отёчном фоне возникают обширные участки лихеноидных папул с расчёсами и корками. Границы очагов поражения нечёткие. Кожные покровы сухие с отрубевидным шелушением. Зуд приводит к бессоннице.
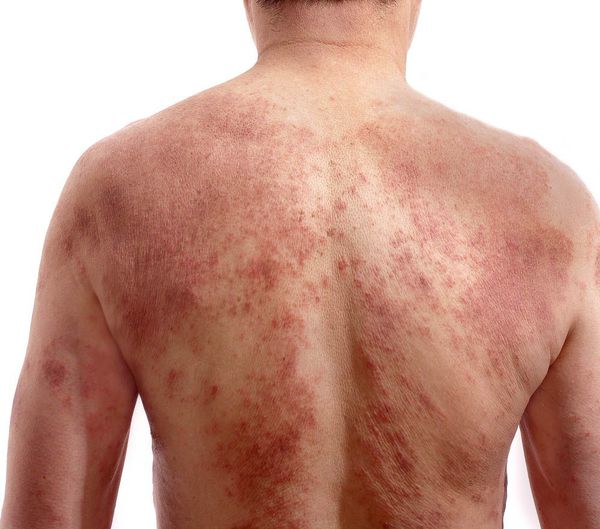
При универсальной форме сыпь покрывает более 50 % поверхности кожи кроме ладоней и носогубного треугольника. Кожа ярко красного цвета, напряженная, уплотнённая, покрыта многочисленными трещинами, особенно в складках. Пациентов беспокоят нестерпимый зуд, приводящий к расчёсам, глубоко травмирующим кожу. Щетинковые волосы обломаны в области бровей и усов. Возникает лихорадка до 38,2 °C и озноб.
По характеру преобладающих высыпаний выделяют три типа атопического дерматита:
- эритематозно-сквамозный с лихенизацией (чаще возникает в детстве);
- экссудативный;
- лихеноидный (чаще поражает взрослых) [23] .
Осложнения атопического дерматита
При развитии болезни часто возникают различные инфекционные осложнения, связанные со стадией обострения. В период стабилизации кожа в участках поражения подвержена появлению импетиго [9] .
Осложнения младенческой фазы:
- Кандидоз — начинается с появления в глубине складок белесоватой полоски размокшего рогового слоя. Затем возникают мелкие пузырьки и обширные эрозии, по краям которых появляются отсевы вялых пустул.
- Герпетиформная экзема Капоши — на коже появляются пузырьки и пустулы с пупкообразным западением в центре и размером с булавочную головку или горошину. Серозное содержимое пузырьков быстро становится геморрагическим (наполняется кровью). Сыпь чаще появляется на коже лица, шеи и волосистой части головы, реже — в местах расчёсов на туловище и конечностях.
Осложнения детской фазы:
- Стафилококковое импетиго — проявляется сыпью в виде вялых пузырьков размером с горошину или лесной орех. Если их вскрыть, то на коже остаются повреждения, окружённые обрывками эпидермиса.
- Контагиозный моллюск — появляются полусферические телесные или розоватые папулы величиной с булавочную головку или больше с пупкообразным вдавлением в центре. Элементы могут быть единичными и множественными. При надавливании пинцетом на моллюск выделяется беловатая крошковатая масса — «моллюсковые тельца».
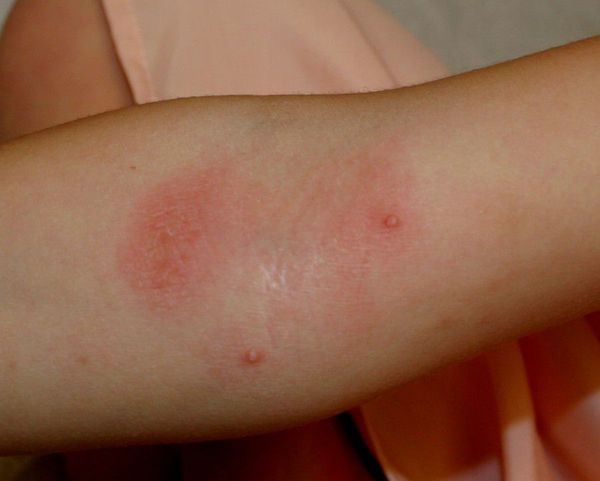
- Хроническаяпапилломавирусная инфекция — на тыле кистей и лице возникают плоские узелки. Их размер достигает 3-5 мм в диаметре. Они слегка возвышаются над поверхностью кожи, имеют округлую или многогранную форму, по цвету могут быть жёлтыми или не отличаться от здоровой кожи.
Осложнения взрослой фазы:
- Дерматофитии — на любых участках тела появляются грибковые поражения. Чаще они поражают паховые складки, ягодицы, бёдра и голени. На вид очаги грибка бледного цвета, покрыты отрубевидными чешуйками. Его границы розово-красного цвета, они чётко отграничивают очаг от здорового эпидермиса. По краям располагается выпуклый прерывистый валик, который состоит из папул, мелких пузырьков и корочек.
- Кератомикозы — отрубевидный лишай, который появляется в виде высыпаний светло-коричневого цвета, пятен неправильной формы с неровными «ажурными» краями. У людей с тёмной кожей эти пятна тёмно-коричневого цвета, покрыты еле заметными отрубевидными чешуйками, которые при поскабливании становятся хорошо заметными. Когда заболевание проходит, пятна остаются депигментированными и не поддаются загару.
Атопический дерматит значительно нарушает качество жизни пациента и членов его семьи. Внешний вид человека с зудящим дерматитом вызывает у окружающих беспокойство из-за инстинктивной осторожности заразиться паразитарным дерматозом. Сладострастное выражение лица больного, которое появляется от «оргазма» при расчёсывания очагов, ассоциируется у окружающих с психическим расстройством. Поэтому судьбе человека с атопическим дерматитом не позавидуешь: она мало отличается от судьбы прокажённого. Если добавить к этому невежество медицинских работников, которые не знают дерматологии и дают случайные рекомендации по лечению, то картина трудностей в общении со сверстниками становится полной [20] .
Длительные обострения атопического дерматита осложняются неврастеническим, депрессивным синдромами и истерией. По сути, это проявление чрезмерно выраженных черт характера, которое уходит сразу после выздоровления.
Диагностика атопического дерматита
У данного заболевания нет специфического лабораторного анализа, поэтому диагноз основывается на выявлении симптомов с учётом критериев Rajka [2] и оценки степени тяжести по шкале SCORAD.
Согласно критериям Rajka, речь об атопическом дерматите идёт, если у пациента есть три основных или дополнительных критерия и более [21] .
- Основные критерии:
- зуд;
- экземы;
- хроническое течение;
- наличие атопического дерматита у родственников.
- Дополнительные критерии:
- начало заболевания в детском возрасте;
- повышение IgE в сыворотке крови;
- сухость кожи и т.д.
Чтобы определить степень тяжести п о шкале SCORAD, нужно оценить объективные и субъективные критерии. К объективным относят интенсивность и распространённость поражений, к субъективным — интенсивность зуда днём и нарушение сна. Общая оценка высчитывается по определённой формуле. Максимальный возможный балл — 103, он указывает на крайне тяжёлое течение болезни.
О стадии заболевания можно судить по двум вегетативным изменениям:
Также для установления диагноза необходимо выявить специфические антитела класса IgE к экологическим аллергенам. С этой целью проводятся накожные аппликационные тесты, но только если у пациента выявлена гиперчувствительность замедленного типа.
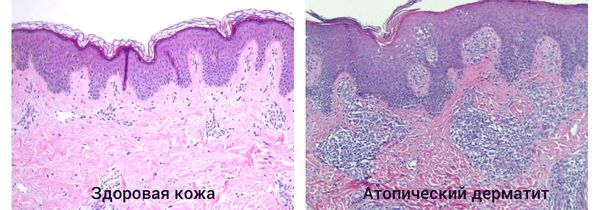
При гистологическом исследовании участка поражённой кожи возникает следующая картина:
- в поверхностных слоях кожи вокруг кровеносных сосудов скапливаются клеточные элементы с примесью лимфы и единичными эозиновилами;
- в эпидермисе нарушен процесс ороговения клеток — отсутствует зернистый слой;
- в участках хронического воспаления эпидермиса наблюдается его утолщение, утолщение рогового слоя, межклеточный отёк и иногда спонгиозные пузырьки [4] .
Часто атопический дерматит можно спутать с другими заболеваниями. Чтобы избежать ошибки, проводится дифференциальная диагностика с простым и аллергическим контактным дерматитом, монетовидной экземой, простым лишаем Видаля, псориазом, чесоткой, себорейной экземой, микозом гладкой кожи, СПИДом, энтеропатическим дерматитом и гистиоцитозом.
Для этого прибегают к лабораторным исследованиям:
- выявление патологии тромбоцитов для исключения синдрома Вискотта — Олдрича;
- оценка иммунного статуса для исключения синдрома Джоба;
- микроскопия чешуек при подозрении на дерматомикоз.
Иногда, чтобы отличить болезнь от другой патологии, достаточно посмотреть на локализацию сыпи. Например, при вульгарном псориазе поражаются разгибательные поверхности, а при атопическом дерматите — сгибательные [17] .
Лечение атопического дерматита
Тактика лечения зависит от тяжести и длительности заболевания:
- при лёгком течении болезни без чувствительности к аллергенам и осложнений возможно амбулаторное лечение;
- при тяжёлом течении и реакции организма на атопены требуется госпитализация.
Базисная терапия включает приём противовоспалительных, противозудных и гипосенсибилизирующих средств, угнетающих аллергическую реакцию [10] [12] .
В первую очередь необходимо избавиться от зуда. Так как он связан с воспалением, для его устранения могут использоваться антигистаминные и седативные препараты, топические кортикостероиды или ингибиторы кальциневрина (Такролимус и Пимекролимус) [13] .
При развитии среднетяжёлой и тяжёлой формы болезни, если топические препараты не помогают, больному вводят Дупилумаб (противопоказан пациентам младше 18 лет).
Второй задачей лечения является коррекция сухости кожи (ксероза), сосудистых и обменных нарушений. Для этого нужно устранить провоцирующие факторы, избегать запоров и диареи, принимать антигистаминные, седативные и иммунокорригирующие средства. Также показана рефлексотерапия, облучение кожи ультрафиолетом, селективная фототерапия и фотохимиотерапия. На кожу накладывают антисептические влажно-высыхающие повязки, горячие припарки и аппликации из парафина и наносят мази с кортикостероидами.
Диетотерапия проводится в три этапа:
- I этап — диагностическая диета. Она направлена на исключение из рациона продукта, который предположительно стал аллергеном. Если на протяжении этой диеты состояние пациента улучшилось, то аллергия к продукту подтверждается.
- II этап — лечебная диета. Нацелена на исключение не только всех пищевых аллергенов, но и провоцирующих факторов;
- III этап — расширение рациона во время ремиссии [14] .
При младенческой форме заболевания следует уделять особое внимание прикорму: он должен быть гипоаллергенным. Для этого нужно исключить такие продукты и вещества, как молоко, глютен, сахар, соль, бульон, консерванты, искусственные красители и ароматизаторы. Если у ребёнка есть желудочно-кишечные нарушения, то первым прикормом должны стать безмолочные каши промышленного производства, в составе которых нет сахара и глютена (например, гречневая, рисовая и кукурузная). В случае запоров или избыточной массы тела малыша прикорм начинают с пюре из кабачков, патиссонов, капусты и других овощей. Белковая часть рациона включает пюре из мяса кролика, индейки, конины и ягнёнка. Фруктовый прикорм состоит из зелёных и белых яблок. Соки рекомендуется давать только к концу первого года жизни.
При общем лечении рекомендуется использовать «Дезлоратадин»: в форме сиропа его можно давать детям от года, в форме таблеток — начиная с 12-13 лет. Короткий курс г люкокортикостероидов в форме таблеток показан только в случае тяжёлого обострения. Мази, гели и кремы с глюкокортикостероидами также рекомендованы при обострении и тяжёлой форме болезни [15] . К ним относятся гидрокортизон, флутиказон и другие. Активированный пиритион цинка в виде 0,2 % аэрозоля, крема и 1 % шампуня применяют с учётом его способности провоцировать обострение вирусных заболеваний и усиливать действие солнца [14] .
При госпитализации проводится инфузионная терапия — внутривенное введение раствора «Циклоспорин» с начальной дозой 2,5 мг/кг в сутки. В тяжёлых случаях доза может быть увеличена до 5 мг/кг в сутки. При достижении положительного результата дозировку постепенно снижают до полной отмены. Комплексно рекомендуется применять увлажняющие и смягчающие кремы «Локобейз Рипеа», «Ликоид Липокрем», «Липикар» и молочко «Дардиа».
Стойкой ремиссии способствует проживание в течение 2-3 лет на территории с тёплым климатом (Средиземноморье, климат пустыни, высокогорье) [10] .
Прогноз. Профилактика
При достижении школьного возраста обычно наступает стойкая ремиссия. Обострения возникают крайне редко. У пациентов с сопутствующим ихтиозом, бронхиальной астмой и аллергическим риносинуситом заболевание затягивается до взрослого возраста.
Спрогнозировать течение атопического дерматита можно с помощью оценки электрокинетической подвижности клеток буккального эпителия: чем ниже показатель, тем тяжелее будет протекать болезнь [10] [11] .
К профилактике заболевания относят:
- обучение пациента и членов его семьи правилам ухода за кожей, грамотному использованию лекарств и пр.;
- консультирование по поводу коррекции факторов риска развития неинфекционных заболеваний;
- проведение мероприятий по сохранению беременности у пациенток с атопическим дерматитом, начиная с первой половины срока беременности;
- соблюдение диеты кормящей матерью и новорождённым;
- лечение сопутствующих заболеваний;
- длительный приём «Дезлоратадина».
В качестве профилактики также применяется препарат «Рузам», который длительно подавляет аллергические реакции и модулирует иммунную реакцию организма. [16] . Перед его применением проводится проба с препаратом.
В случае начала обострения заболевания рекомендуется следующая формула профилактики: сон 8-10 часов в день + гипоаллергенная диета + ежедневные четырёхчасовые прогулки.
Список литературы
- O’Regan G.M., Irvin A.D. The role of filaggrin loss-of-function mutations in atopic dermatitis // Curr Opin Allergy Clin Immunol. — 2008; 8: 406-10.
- Hanifin J.M., Rakja G. Diagnostic features of atopic dermatitis // Acta Dermatol Venerol. — 1980: 92-94.
- Cohen B.A. Папулосквамозные высыпания / Педиатрическая дерматология / Под ред. Шаровой Н.М. Перев. Адаскевич В.П. — М : МЕДпресс-информ, 2015. — Т. 3. — С. 112-61.
- Рудикоофф Д., Коэн С.Р., Шейнфельд Н. Атопический дерматит и экзематозные расстройства. — М.: ГЭОТАР-Медиа, 2017.
- Науменко М.А., Алексеев М.Е., Кветная А.С. Электрокинетическая активность клеток буккального эпителия как критерий прогнозирования течения атопического дерматита / X Международный конгресс по реабилитации и иммунореабилитации в медицине и III Европейский конгресс по астме. — Афины, 2005. — Т. 6. — С. 389-390.
- Cork M.J., et al. New perspectives on epidermal barrier dysfunction in atopic dermatitis: Gene-environment interactions // J Allergy Clin Immunol. — 2006; 118 (3).
- Spergel J.M., et al. Epicutaneous sensitization with protein antigen induces localized allergic dermatitis and hyperresponsiveness to methacholine after single exposure to aerosolized antigen in mice // J Clin Invest. — 1998; 101: 1614.
- Melnik B. Disturbances of antimicrobial lipids in atopic dermatitis // Dermatol Ges. — 2006; 4 (2): 114-23.
- Leung D.Y. Infection in atopic dermatitis // Curr Opin Pediatr. — 2003; 15: 399-404.
- Атопический дерматит. Рекомендации для практических врачей / Под ред. Хаитова Р.М., Кубановой А.А. — М., 2002. — 192 с.
- Пат. 2310195 РФ. М Способ прогнозирования течения атопического дерматита / Науменко М.А., Алексеев М.Е., Попова Е.В., Кветная А.С. // Бюл. — 2007. — № 75.
- Simon D. Systemic therapy of atopic dermatitis in children and adults // Curr Probl Dermatol. — 2011; 41/: 156-64.
- Kalavala M., Dohil M.A. Calcinevrin inhibitors in pediatric atopic dermatitis: a review of current evidence // Am J Clin Dermatol. — 2011; 12: 15-24.
- Кунгуров Н.В., Кохан М.М., Кенинсфест Ю.В. и др. Об оптимизации терапии больных атопическим дерматитом детей и взрослых // Вестник дерматологии и венерологии. — 2004. — Т. 3. — С. 24-29.
- Novak N., Simon D. Atopic dermatitis — from new pathophysiologic insights to individualized therapy // Allergy. — 2011; 66: 830-39.
- Разнатовский К.И., Науменко М.А., Алексеев М.Е. Современная иммунокоррегирующая терапия инфекционных осложнений, ассоциированных с S. aureus, у больных с атопическим дерматитом / V Российская научно-практическая конференция. — СПб.: Санкт-Петербургские дерматологические чтения, 2011. — С. 137-38.
- McKoy K. Atopic dermatitis (Eczema) // MSD Manual. — 2014.
- Максимова Ю.В., Свечникова Е.В., Максимов В.Н., Лыкова С.Г. Мутации в гене фидаггрина и атопический дерматит // Клиническая дерматология и венерология. — 2014. — № 3. — С. 58-62.
- Волосовец А.П., Кривопустов С.П., Павлик Е.В. Роль филаггрина в аллергологии детского возраста // Здоровье ребёнка. — 2013. — № 2 (45).
- Ахрохов Х.Х., Набиева ДД. Тригерные факторы атопического дерматита у детей дошкольного возраста // Российский журнал кожных и венерических болезней. — 2017. — № 20 (6). — С. 347-351.
- Мачарадзе Д.Ш. Атопический дерматит: особенности дифференциальной диагностики у детей // Лечащий врач. — 2006.
- Атопический дерматит и экзематозные расстройства / Под ред. Д. Рудикоффа., С.Р. Коэна, Н. Шайнфельда; пер. с англ. под ред. А.Н. Львова, Н.Н.Потекаева. — М.: ГЭОТАР-Медиа, 2017. — С. 100-112.
- Иванов О.Л., Львов А.Н., Миченко А.В. Атопический дерматит: современные представления // Русский медицинский журнал. — 2017. — № 19. — 1362 с.
Источник https://pharmateca.ru/ru/archive/article/32670
Источник https://journals.ssau.ru/files/journals/14/articles/14589/supp/14589-58834-1-SP.xml
Источник https://probolezny.ru/atopicheskiy-dermatit/