Хутиева М.С., Цветкова Л.Н., Ильенко Л.И., Цветков П.М. Особенности питания детей в раннем возрасте как фактор риска формирования ГЭРБ // Вопросы детской диетологии. – 2015. – Т. 13. — №5. С. 24-31.
Цель. Изучить особенности питания детей с гастроэзофагеальной рефлюксной болезнью (ГЭРБ) в первые 24 месяца жизни во взаимосвязи с физическим развитием, сроками появления и длительностью синдрома срыгивания и рвоты, а также дебютом ГЭРБ.
Пациенты и методы. Проведен анализ питания в раннем возрасте (24 месяца жизни) 158 детей — 35 девочек и 123 мальчиков в возрасте от 4 до 17 лет с ГЭРБ (основная группа — ОГ) и 122 детей — 31 девочка и 91 мальчик того же возраста (контрольная группа — КГ), у которых был диагностирован гастрит/гастродуоденит без признаков рефлюксных нарушений. Исследование включало сбор анамнеза и общеклиническое обследование больного; лабораторную диагностику (общий анализ крови и мочи, биохимический анализ крови, анализ кала на яйца гельминтов и простейшие); фиброэзофагогастродуоденоскопию; контрастную рентгеноскопию верхних отделов пищеварительного тракта по показаниям; суточный рН-мониторинг пищевода и желудка аппаратом «Гастроскан-24»; УЗИ органов брюшной полости.
Результаты. На искусственном вскармливании находились одинаковое количество детей обеих групп (20,5 и 20,3% соответственно). Наибольшее количество детей как ОГ, так и КГ получали естественное вскармливание: 60,3 и 53,6% соответственно. Длительность кормления грудным молоком до 1,5 лет имела место у 44 детей (21,5%) ОГ и 18 детей (14,8%) КГ, а до 2 лет у 3 детей (2,5%) КГ и 13 детей (8,2%) ОГ. Ночные кормления после 6 месяцев продолжались у 50,6% детей ОГ и у 31,1% детей КГ (р = 0,0208). В ОГ достоверно чаще, чем в КГ, отмечалось позднее введение прикорма. Синдром срыгивания и рвоты имел место у 32,1% детей КГ и у 50,6% детей ОГ (р = 0,0450), сохранялся до 12 месяцев у 25,3% детей ОГ, что достоверно чаще, чем у детей КГ (13,9%) р = 0,0001. Показатели физического развития (средний рост и масса тела) у детей ОГ и КГ при рождении не имели статистически значимых различий, однако прибавка массы тела на 1-м месяце жизни у детей ОГ была достоверно больше, чем у детей в КГ (р = 0,00011). В возрасте 1 года средняя масса детей в ОГ была несколько выше, чем в КГ. На основании полученных данных мы провели моделирование, позволившее составить схему прогнозирования развития ГЭРБ у наблюдаемых детей по ряду анализируемых показателей.
Заключение. Таким образом, из достаточно большого спектра уже известных факторов риска формирования ГЭРБ необходимо выделить питание детей в раннем возрасте. Следует ориентировать родителей на важность соблюдения правил питания, а именно на недопущение перекорма ребенка, отказ от ночных кормлений не позднее первых 3-6 месяцев жизни, своевременное введение прикорма и постепенное замещение грудного молока или смеси полноценными продуктами питания к 1,5 годам жизни ребенка.
Ключевые слова: вскармливание, гастроэзофагеальная рефлюксная болезнь, дети раннего возраста, факторы риска, физическое развитие
Specificities of nutrition in infancy as a risk factor for formation of gastroesophageal reflux disease
M.S. Khutieva, L.N. Tsvetkova, L.l. ll’enko, P.M. Tsvetkov
N.I. Pirogov Russian National Research Medical University, Moscow, Russian Federation
The objective. To study specificities of nutrition in children with gastroesophageal reflux disease (GERD) during the first 24 months of life in their interrelations with physical development, terms of manifestation and duration of regurgitation syndrome and vomiting, and also with the onset of GERD.
Patients and methods. We analysed nutrition in infancy (24 months of life) of 158 children — 35 girls and 123 boys aged 4 to 17 years with GERD (basic group — BG) and 122 children — 31 girls and 91 boys of the same age (control group — CG), who were diagnosed with gastritis/gastroduodenitis without signs of reflux disorders. The study included collection of medical history data and general clinical examination of patients; laboratory diagnostics (complete blood count and urine analysis, blood biochemical profile, stool test for helminth eggs and protozoa); fibroesophagogastroduodenoscopy; contrast x-ray of the upper parts of the digestive tract according to indications; 24-hour pH-monitoring of the oesophagus and stomach on the device «Gastroscan-24»; US of the abdominal organs.
Results. Similar numbers of children of both groups received formula feeding (20.5 and 20.3%, respectively). Most children both of BG and of CG received natural feeding: 60.3 and 53.6%, respectively. Breastfeeding lasted until 1.5 years in 44 children (21.5%) of BG and 18 children (14.8%) of CG, and until 2 years in 3 children (2.5%) of CG and 13 children (8.2%) of BG. Night feeding after 6 months continued in 50.6% of children of BG and in 31.1% of children of CG (p = 0.0208). A later introduction of supplementary foods was noted in BG significantly more often than in CG. Regurgitation and vomiting syndrome occurred in 32.1% of children of CG and in 50.6% of children of BG (p = 0.0450), persisted till 12 months in 25.3% of children of BG, which is significantly more often than in children of CG (13.9%), p = 0.0001. Parameters of physical development (mean height and body weight) in children of BG and CG at birth did not have statistically significant differences but the body weight increment in children of BG during the first month of life was significantly higher than in children of CG КГ (p = 0.00011). At the age of 1 year, the mean body mass of children in BG was somewhat higher than in CG. Based on the obtained results, we performed modelling which permitted to make a scheme for prediction of the development of GERD in the children under of observation by a number of analysed parameters.
Conclusion. Therefore, children’s nutrition in infancy should be singled out of a wide range of the already known risk factors of development of GERD. Parents should be oriented to the importance of following the nutritional rules, namely to exclude a child’s overeating, renounce night feeding later than the first 3-6 months of life, introduce supplementary feeding in due time and to gradually replace breast milk or formulas by full-value nutritional products by 1.5 years of a child’s life.
Key words: feeding, gastroesophageal reflux disease, infants, risk factors, physical development
Ha XX Конгрессе детских гастроэнтерологов России и стран СНГ 19-21 марта 2013 г. был принят отечественный протокол диагностики и лечения гастроэзофагеальной рефлюксной болезни (ГЭРБ) у детей. Согласно данному протоколу, ГЭРБ — это многофакторное заболевание, непосредственной причиной которого является гастроэзофагеальный рефлюкс (ГЭР) — непроизвольное забрасывание желудочного либо желудочно-кишечного секрета в пищевод, что сопровождается поступлением в него несвойственного содержимого, способного вызвать физико-химическое повреждение слизистой оболочки [1].
По данным Л.А. Семенюк (2007), патология пищевода встречается у 1/3 детей и подростков гастроэнтерологического профиля. С возрастом удельный вес хронических эзофагитов при заболеваниях желудочно-кишечного тракта (ЖКТ) увеличивается с 7,5% в 6-7 лет до 35,7% в 16-18 лет. Параллельно с этим утяжеляется и характер патологии [2]. О.Н. Солодчук (2003) в своей работе показала рост удельного числа детей с рефлюкс-эзофагитом (РЭ) в возрасте от 0 до 7 лет с 9 до 14,7% [3].
Роль питания как пускового механизма и фактора, способствующего неблагоприятному течению ГЭРБ, достаточно широко дискутируется в научной литературе и на сегодняшний день не вызывает сомнений. Однако эта проблема чаще всего обсуждается с позиции питания детей школьного возраста, что вполне обосновано. В этот период жизни выбор продуктов питания детьми, которые получили определенную самостоятельность, все больше начинает соответствовать личным предпочтениям и трудно контролируется взрослыми. К этому моменту выработанные раннее пищевые привычки, подкрепленные семейными традициями, являются благодатной почвой для формирования своего образа питания, неблагоприятно влияющего на развитие и прогрессирование ГЭРБ.
Дети первых месяцев жизни находятся в группе высокого риска по развитию как первичного патологического ГЭР вследствие функционального нарушения верхних отделов пищеварительного тракта (ВОПТ), так и вторичного патологического ГЭР, развивающегося на фоне возможной структурной, инфекционной, метаболической, неврологической или аллергической патологии, требующей специализированного лечения.
По данным исследователей, патологический ГЭР на первом году жизни в 8-10% случаев формируется у детей, родившихся недоношенными, перенесших внутриутробную гипоксию, асфиксию в родах, натальную травму шейного отдела позвоночника, а также страдающих пищевой аллергией и лактазной недостаточностью, имеющих отягощенную наследственность по заболеваниям ВОПТ [4-9].
В.Ф. Приворотский (2001), говоря о факторах риска формирования патологического ГЭР у детей раннего возраста, подчеркивает, что становление сфинктерного аппарата происходит в среднем к 5-7-летнему возрасту. Его несостоятельность на 1-м году жизни во многом определяется анатомо-физиологическими особенностями пищевода и нижнего пищеводного сфинктера (НПС). Дисфункция последнего усугубляется перинатальной патологией (у 72,5% детей), отягощенным аллергоанамнезом (49,6%) и ранним искусственным вскармливанием (37,4%) [10].
По данным Н.В. Басалаевой (2013), дети с ГЭРБ раньше, чем дети с гастродуоденитом и дети без патологии ВОПТ, переводятся на искусственное вскармливание. Только 9,6% из них получали грудное молоко до 4 мес [11]. Ранний перевод ребенка на смешанное или искусственное вскармливание приводит к преждевременному созреванию секреторного аппарата органов пищеварения, а затем к истощению его резервных возможностей, что сказывается на функционировании ЖКТ в целом, и его моторно-эвакуаторной функции, в частности [12]. Однако такие последствия возможны и при естественном вскармливании, когда увеличивается частота и объем принимаемого грудного молока, что часто имеет место при свободном неконтролируемом вскармливании ребенка.
По данным D.K.Chitkara et al. (2005), наблюдавших 5718 детей первых лет жизни, частота случаев ГЭРБ среди детей до 5 лет составила 24%, в то время как запора и абдоминальной боли — 19% и 11% [13]. A.J.Martin et al. (2002) впервые проследил взаимосвязь частых срыгиваний на первом году жизни и вероятности развития типичных симптомов ГЭРБ у этих детей в дальнейшем. В исследование были включены 693 ребенка, которые наблюдались с первого года жизни в течение 9 лет. Выявлено, что наиболее частыми срыгиваниями страдали дети до 3-4 мес — 41%, а при дальнейшем наблюдении у большинства из них к 9-10 годам отмечались типичные проявления ГЭРБ. Риск развития кислой отрыжки в этой группе детей был выше в 4,7 раза, изжоги — в 4,6 раза, а повторной рвоты — в 2,7 раза [14].
Появлению симптомов недостаточности физиологических сфинктеров и, как следствие, ГЭР способствует бурный рост ребенка, приводящий к диспропорции отдельных органов и систем. Интенсивная прибавка в росте и массе тела на первом году жизни считается достоверным фактором риска избыточной массы тела (ИзМТ) и ожирения в последующем, что, в свою очередь, является неблагоприятным фактором для формирования и прогрессирования ГЭРБ [15].
Высокой прибавке массы тела в грудном и раннем возрасте способствует избыточное потребление белка, что стимулирует выброс инсулина и инсулиноподобного фактора роста, формируя у детей стойкое нарушение пищевого поведения [16]. Выявлено, что при ИзМТ частота постпрандиальных спонтанных релаксаций НПС увеличивается даже при отсутствии диафрагмальных грыж, неэрозивной ГЭРБ и эрозивном РЭ [17].
Известно, что формирование ядер гипоталамуса, реагирующих на уровень лептина в крови, продолжается в первые месяцы постнатального периода. Избыточное питание в этот период может нарушать адекватную реакцию ЦНС на содержание лептина в плазме крови, формируя резистентность к нему на уровне структур головного мозга, вследствие этого повышается уровень лептина в крови, который не приводит к снижению аппетита [18]. По мнению М.И. Дубровской (2010), причиной интенсивного роста и прибавки массы тела в первом полугодии жизни, вероятнее всего, является перекорм ребенка, особенно учитывая режим свободного вскармливания, когда число кормлений не регламентировано и может достигать 10-12 раз в сутки. Часто на любое беспокойство ребенка мать предлагает ему грудь или смесь (при искусственном вскармливании). После 6 мес и особенно на 2-м году жизни перекорм ребенка обусловлен привычками родителей кормить ребенка большими объемами пищи, особенно в семьях с избыточной массой тела, формируя тем самым нездоровые привычки питания [19].
Появление симптомов ГЭРБ, по данным ряда авторов, прогрессивно нарастает вместе с увеличением массы тела, что определяет повышение риска развития эрозий пищевода в 1,9 раз при ИзМТ и в 3,5 раз при ожирении. При этом было показано, что среди 20-летних пациентов с ИзМТ высокий темп прибавки массы в первые 6 месяцев жизни отмечался у 29% [20-22]. Таким образом, перекорм ребенка при любых видах вскармливания приводит к стимулированию более интенсивных темпов физического развития, которые следует трактовать как ранний предиктор ожирения, особенно в семьях с отягощенной наследственностью по данной патологии и наличием других факторов риска развития ГЭРБ.
Вопросам питания детей в раннем возрасте уделяется большое внимание, так как именно в этом периоде жизни у ребенка отмечаются наиболее выраженные темпы роста, дифференцировки органов и тканей. Высокая скорость обмена веществ, значительные энерготраты, преобладание анаболических процессов, отсутствие или ограниченные запасы нутриентов в депо требуют постепенного, но своевременного поступления с пищей достаточного количества пищевых веществ высокого качества.
Научные исследования последних десятилетий доказали, что питание детей первых двух лет жизни оказывает существенное влияние не только на обменные процессы, функционирование многих систем и, в первую очередь, органов пищеварения, но и на формирование физического и психического здоровья ребенка как на раннем этапе развития, так и в последующие годы жизни (концепция пищевого программирования). Согласно этой концепции, дефицит, избыток, дисбаланс нутриентов и нерегулярность их поступления у детей раннего возраста программируют особенности метаболизма, пищеварительную и моторно-эвакуаторную функцию ЖКТ на протяжении всей последующей жизни и, как следствие, увеличивают риск развития целого ряда заболеваний, таких как ожирение, сахарный диабет, аллергические состояния, функциональные заболевания ЖКТ и др. [23].
Механизм долгосрочного влияния нарушения питания детей раннего возраста мало изучен и вызывает интерес, в том числе и с позиции формирования ГЭРБ. При этом в зарубежных и отечественных исследованиях отводится ведущая роль искусственному вскармливанию как одному из неблагоприятных факторов развития заболевания.
В середине 80-х годов XX века в большинстве развитых стран по инициативе и при поддержке ВОЗ/ЮНИСЕФ возникло движение за возрождение грудного вскармливания. В 1989 г. была принята совместная декларация «Охрана, поощрение и поддержка грудного вскармливания», а затем программа под названием «Baby friendly hospital», в которой были пересмотрены многие позиции в практике вскармливания новорожденного ребенка и сформулированы «Десять принципов успешного грудного вскармливания».
В России движение за возрождение грудного вскармливания началось с середины 90-х годов, что принесло свои плоды. В среднем по России в 2008 г. в зависимости от региона проживания на грудном вскармливании находилось от 40 до 48% детей от 3 мес до конца первого года жизни. В 2009 г. в России была создана «Национальная программа вскармливания детей первого года жизни», утвержденная Союзом педиатров России и Национальной ассоциацией диетологов и нутрициологов, в которой отражены вопросы организации грудного, искусственного и смешанного вскармливания на современном этапе, принципы введения прикорма, а также особенности питания детей с отклонениями в состоянии здоровья [24].
Грудное вскармливание является единственным физиологическим источником питания после рождения ребенка. В настоящее время предпочтение отдается свободному вскармливанию или вскармливанию по требованию, когда мать прикладывает ребенка к груди столько раз и в такое время, как этого требует ребенок, включая ночные часы. Продолжительность кормлений также определяет ребенок. Подобное питание должно проводиться в первые месяцы жизни и при исключительно грудном вскармливании.
Регламентированное вскармливание-это режим питания ребенка 1-го года жизни, когда кормление осуществляется в более или менее фиксированные часы, кратность и объем кормлений рекомендует врач, учитывая возраст, массу тела, аппетит и индивидуальные особенности ребенка. Чаще проводится после 1-2 мес жизни, особенно при смешанном варианте вскармливания.
Свободное вскармливание стимулирует лактацию и способствует ее устойчивости, которая формируется от 2-3 недель до 1,5-2 месяцев. Частота кормления за этот период уменьшается с 10-15 кормлений до 7-8 с сохранением одного ночного кормления или без него, а средний интервал между кормлениями приближается к 3 часам. С 1-2 мес начинается основной период грудного вскармливания, который продолжается до введения первого блюда прикорма (до 4-6 мес). Частота прикладывания к груди в среднем уменьшается до 6 раз с интервалом между кормлениями в 3,5 часа. При полноценной лактации и хорошей прибавке массы в этот период желательно закончить ночные кормления.
Следующий период грудного вскармливания — период прикорма, когда свободное вскармливание по существу не отличается от регламентированного и характеризуется постепенным снижением потребления грудного молока и отлучением ребенка от груди матери. Число кормлений при этом сохраняют до 5 раз в сутки, а промежутки между кормлениями составляют приблизительно 4 часа. Отечественные нутрициологи считают, что лактация должна прекратиться на втором году естественным путем, лучше до 1,5 лет жизни ребенка.
Прикорм — пища переходного периода — «мост» между чисто молочным питанием и общим семейным столом, к которому ребенок становится достаточно подготовленным и зрелым в дошкольном возрасте. В начале введения прикорма продукты пюреобразные, при этом ребенок пассивно глотает вложенную в рот пищу. Впоследствии, по мере увеличения числа зубов и уплотнения пищи, ребенка следует приучать к кусанию и жеванию. Своевременное введение прикорма является важнейшим этапом дальнейшего развития и тренировки пищеварительной системы. Позднее введение прикорма неблагоприятно сказывается на формировании вкусовых навыков, а также навыков потребления пищи более густой и плотной консистенции, что приводит к отказу от пережевывания и глотания плотной пищи на длительный срок, может сопровождаться появлением рвоты и ряда других нарушений моторно-эвакуаторной функции ЖКТ.
- возрастанием физиологической емкости желудка с 250 мл в 1 год до 350 мл в 2 года, при этом опорожнение желудка зависит от состава пищи и в среднем происходит через 4 часа;
- продолжением формирования рефлексов и навыков употребления пищи (табл. 1);
- выработка ферментов и секретов после года не только продолжает возрастать, но и отличается большей подвижностью и меньшей инертностью, что позволяет быстрее вводить новые продукты питания;
- к 2 годам жизни верхняя граница пищевода опускается до IV-V шейных позвонков, пищевод удлиняется, и его переход в желудок определяется на уровне X-XI грудных позвонков, продолжается развитие кругового мышечного слоя кардиального отдела пищевода, которая более полно охватывается Виллизиевой петлей, а угол Гиса становится более выраженным, увеличивается ширина зоны повышенного давления в дистальном отделе пищевода, что способствует замыкательной функции нижнего отдела пищевода, хотя окончательное его формирование продолжается до 5-7 лет.
Таблица 1. Формирование рефлексов и навыков употребления пищи
| Возраст | Сложившиеся рефлексы/навыки | Типы продуктов | Примеры продуктов |
| 0-6 мес | Сосание/сосание груди и глотание | Жидкости | Грудное молоко |
| 4-7 мес | Появление первых жевательных движений. Растет сила сосания. Перемещение рвотного рефлекса от середины к задней трети языка | Пища в виде пюре | Овощные (например, морковное) или фруктовые (например, банановое) пюре; картофельное пюре; зерновые без клейковины (например, рис) |
| 7-9 мес | Очищение ложки губами | Протертая пища | Хорошо проваренные или прокрученные на мясорубке печень и мясо |
| 10-12 мес | Кусание и жевание, боковые движения языка и перемещение пищи к зубам | Растертые или мелкорубленые блюда и продукты | Хорошо проваренные или прокрученные на мясорубке печень и мясо; растертые вареные овощи и фрукты; рубленые сырые овощи и фрукты (например, банан, яблоко); зерновые (например, пшеница, овес) и хлеб |
| 12-24 мес | Вращательные жевательные движения. Стабильность челюстей | Мелкие и более крупные кусочки | Рубленое мясо в виде котлеты, фрикадельки, зразы, детские сосиски |
Соблюдение принципов питания на 2-м году жизни способствует адекватному развитию моторной функции ЖКТ, а их нарушения являются частой причиной формирования функциональной патологии органов пищеварения.
Частота приема пищи ребенком в возрасте от 1 до 1,5 лет в среднем составляет 5 раз, а далее 4 раза в сутки с 8-часовым ночным промежутком (что соответствует циркадному ритму выработки пищеварительных соков желудком, поджелудочной железой, печенью и т. д.). Качество пищи должно соответствовать представленным в табл. 1 показателям.
В связи с вышеизложенным мы предприняли попытку проанализировать характер питания детей с ГЭРБ в первые 24 мес жизни.
Цель исследования: изучить особенности питания детей с ГЭРБ в первые 24 месяца жизни во взаимосвязи с физическим развитием, сроками появления и длительностью синдрома срыгивания и рвоты, а также дебютом ГЭРБ.
Пациенты и методы
Для решения поставленной задачи мы провели анализ питания в раннем возрасте (24 мес жизни) 158 детей — 35 девочек и 123 мальчиков в возрасте от 4 до 17 лет с ГЭРБ (основная группа — ОГ) и 122 детей — 31 девочка и 91 мальчика того же возраста (контрольная группа — КГ), которым в результате комплексного клинико-лабораторного и инструментального обследования был диагностирован гастрит/гастродуоденит без признаков рефлюксных нарушений. Диагноз гастрит/гастродуоденит выставлялся на основании жалоб, клинического обследования и данных эндоскопического исследования, показаниями для проведения которого были жалобы на боли в животе.
- сбор анамнеза и общеклиническое обследование больного;
- лабораторная диагностика (общий анализ крови и мочи, биохимический анализ крови, анализ кала на яйца глистов и простейшие);
- фиброэзофагогастродуоденоскопия;
- контрастная рентгеноскопия ВОПТ при подозрении на структурные изменения ЖКТ, предрасполагающие к ГЭР, грыжу пищеводного отверстия диафрагмы;
- суточный рН-мониторинг пищевода и желудка аппаратом «Гастроскан-24»;
- УЗИ органов брюшной полости.
Статистическая обработка полученных данных проводилась с использованием стандартных параметрических и непараметрических методов.
Результаты исследования и их обсуждение
Анализ характера вскармливания наблюдаемых детей на первом году жизни представлен на рисунке. На искусственном вскармливании (ИВ) находилось одинаковое количество детей обеих групп (20,5 и 20,3% соответственно), смешанное вскармливание (СмВ) несколько чаще получали дети КГ — 25,4% по отношению к детям ОГ (19,6%), однако разница была недостоверной (р = 0,2473).

Рис. Характер вскармливания детей на первом году жизни. ЕВ — естественное вскармливание, ЕРВ — естественное регламентированное вскармливание, ЕСВ — естественное свободное вскармливание, СмВ — смешанное вскармливание, ИВ — искусственное вскармливание
Наибольшее количество детей как ОГ, так и КГ получали естественное вскармливание (ЕВ) 60,3 и 53,6% соответственно (р = 0,0344). При этом дети ОГ достоверно чаще находились на свободном ЕВ (34,8 и 21,3% соответственно, р = 0,0151), а дети КГ на регламентированном ЕВ — 32,1 и 25,3% (р = 0,02201).
На следующем этапе мы проанализировали характер питания наблюдаемых детей по ряду параметров (табл. 2). Длительность кормления грудным молоком до 1,5 лет имела место у 44 детей (21,5%) ОГ и у 18 детей (14,8%) КГ (р = 0,0089), а до 2 лет — 3 детей (2,5%) КГ и 13 детей (8,2%) ОГ соответственно (р = 0,0392). Интерес представляет и тот факт, что ночные вскармливания после 6 мес продолжались у 50,6% детей ОГ и у 31,1% детей КГ (р = 0,0208).
Таблица 2. Особенности питания детей исследуемых групп в раннем возрасте
| Показатели | Контрольная группа (n = 122) | Основная группа (n = 158) | Р | ||
| % | абс. | % | абс. | ||
| Естественное регламентированное вскармливание | 32,1 | 39 | 25,3 | 40 | 0,02201 |
| Естественное свободное вскармливание | 21,5 | 26 | 34,8 | 55 | 0,01510 |
| Смешанное вскармливание | 25,4 | 31 | 19,6 | 31 | 0,2473 |
| Искусственное вскармливание | 20,5 | 25 | 20,3 | 32 | 0,9608 |
| Ночное вскармливание после 6 мес | 31,1 | 38 | 50,6 | 80 | 0,0011 |
| Введение прикорма после 6 мес | 4,1 | 5 | 12 | 19 | 0.0208 |
| Вскармливание грудным молоком до 18 мес | 14,8 | 18 | 21,5 | 44 | 0,0089 |
| Вскармливание грудным молоком до 24 мес | 2,5 | 3 | 8,2 | 13 | 0,0392 |
| Синдром срыгивания и рвоты | 32,1 | 39 | 50,6 | 80 | 0,0450 |
| Синдром срыгивания и рвоты до 12 мес. | 13,9 | 17 | 25,3 | 40 | 0,0075 |
В ОГ достоверно чаще, чем в КГ, отмечалось позднее введение прикорма — 8,2 и 2,5% соответственно (р = 0,0208), что матери наблюдаемых детей объясняли наличием аллергических проявлений, синдрома срыгивания и рвоты или появлением рвоты на продукты прикорма у 11 детей ОГ и у 1 ребенка КГ (р = 0,0001). При этом синдром срыгивания и рвоты имел место у 32,1% детей КГ и у 50,6% детей ОГ (р = 0,0450), который сохранялся до 12 мес у 25,3% детей ОГ, что достоверно чаще, чем у детей КГ (13,9%); р = 0,0001.
Неменьший интерес представляют данные о физическом развитии наблюдаемых детей (табл. 3). Известно, что при ГЭРБ у детей особое внимание придается оценке физического развития, его темпам и гармоничности. Однако работ, посвященных особенностям физического развития детей с ГЭРБ на первом году жизни во взаимосвязи с характером питания, мало, а результаты, полученные при этом, противоречивы, что и послужило поводом для последующего анализа.
Таблица 3. Показатели возраста, дебюта заболевания и физического развития детей контрольной (n = 122) и основной (n = 158) групп
| Показатель | Контрольная группа (КГ) | Основная группа (ОГ) | Р | ||||
| медиана | нижний квартиль | верхний квартиль | медиана | нижний квартиль | верхний квартиль | ||
| Возраст | 15 | 13 | 16 | 13 | 11 | 15 | 0,000027 |
| Дебют заболевания | 13 | 10 | 15 | 10,5 | 7 | 13 | 0,000050 |
| Масса тела при рождении | 3400 | 3100 | 4150 | 3450 | 3150 | 4100 | 0,898790 |
| Длина тела при рождении | 53 | 51 | 55 | 53 | 51 | 55 | 0,518299 |
| Прибавка массы на 1 мес жизни | 900 | 750 | 1000 | 995 | 850 | 1250 | 0,000118 |
| Масса в 1 год | 11,5 | 10,8 | 12 | 11,75 | 10,8 | 12,4 | 0,193248 |
| Рост в 1 год | 76 | 75 | 78 | 77 | 75 | 80 | 0,036440 |
| ИМТ на момент исследования | 20 | 18,4 | 23 | 20,45 | 17,1 | 27,7 | 0,732096 |
Показатели физического развития (средний рост и масса тела) у детей ОГ и КГ при рождении не имели статистически значимых различий. Однако прибавка массы тела на первом месяце жизни у детей ОГ была достоверно больше, чем у детей в КГ (р = 0,00011). В возрасте 1 года средняя масса детей в ОГ несколько превышала этот показатель в КГ (11,78 и 11,5 кг соответственно), но эти различия были недостоверны, р = 0,1993248. При этом средние показатели роста детей ОГ статистически достоверно превышали показатели роста детей КГ (77 и 76 см соответственно, р = 0,03644). Индекс массы тела (ИМТ) на момент исследования у детей ОГ составил 20,45 кг/м2, а у детей КГ -20,0 кг/м 2 (р = 0,732096).
Проведен анализ зависимости показателей физического развития, наличия и длительности синдрома срыгивания и рвоты, а также дебюта заболевания от ряда показателей питания наблюдаемых детей в первые 24 месяца жизни (табл. 4).
Таблица 4. Показатели физического развития детей основной (n = 122) и контрольной (n = 158) групп и особенности питания в раннем возрасте в зависимости от характера вскармливания
Дети на ЕВ чаще получали ночное питание после 6 мес (17,1% на регламентированном — р = 0,0456 и 21,5% на свободном — р = 0,0208). На свободном же вскармливании дети имели более позднее введение прикорма (в среднем 7 мес, р = 0,0045) и более длительное прикладывание к груди (в среднем до 19 мес, р = 0,0151), а частота приема пищи у них в первые 24 мес жизни превышала таковую у детей на других видах вскармливания и колебалась от 12 в первые 3 мес до 6 к концу второго года жизни. Начало появления синдрома срыгивания и рвоты составляло от 0 мес при регламентированном до 2 мес при ИВ. Продолжительность синдрома срыгивания и рвоты была максимальной (до 12 мес, р = 0,0019) у детей ОГ на свободном вскармливании, а дебют заболевания был минимальным у них же (8 лет, р = 0,0392) и у детей ОГ на СмВ (8,5 лет, р = 0,0392).
На основании данных, полученных при анализе особенностей питания детей в первые 24 месяца жизни, мы провели моделирование, позволившее составить схему прогнозирования развития ГЭРБ у наблюдаемых детей по ряду анализируемых показателей (табл. 5).
Анализ таких показателей, как прибавка массы тела на 1-м месяце жизни, длительность синдрома срыгивания и рвоты, а также дебют заболевания ВОПТ давали возможность с вероятностью в 94,9-74,6% прогнозировать ГЭРБ у 86 детей ОГ (57,0%) и у 13 детей КГ (9,8%).
Таблица 5. Результаты моделирования и прогнозирования ГЭРБ у наблюдаемых детей
| № | Правило | Объем групп | Риск, % | |
| ОГ | кг | |||
| 1 | Прибавка массы за 1 мес >1140 и рвота >5,5 мес | 39 31 | 8 | 94,9 |
| 2 | Прибавка массы за 1 мес >1140 и дебют заболевания ВОПТ до 10 лет | 63 58 | 5 | 74,6 |
| 3 | Прибавка массы за 1 мес >1140 и рвота s5,5 мес | 32 15 | 17 | 59,4 |
| 4 | Прибавка массы за 1 мес s1140, дебют заболевания ВОПТ после 10 лет, естественное вскармливание до 18 мес | 86 34 | 52 | 46,0 |
| 5 | Прибавка массы за 1 мес s1140, дебют заболевания ВОПТ после 10 лет, естественное вскармливание более 18 мес | 69 29 | 40 | 25,0 |
| ВОПТ — верхние отделы пищеварительного тракта, ОГ — основная группа, КГ — контрольная группа. | ||||
Интерес представляет тот факт, что у 13 детей КГ выявлены также факторы риска формирования ГЭРБ по линии отягощенной наследственности и особенностей течения беременности и родов (соединительнотканная дисплазия у 4 отцов, ГЭРБ у 3 отцов и 1 матери, грыжа пищеводного отверстия диафрагмы — у 2 отцов, желчнокаменная болезнь у 3 матерей, угроза прерывания беременности у 3 матерей, асфиксия в родах у 3 детей и внутричерепная гипертензия у 2 детей).
Подводя итоги вышесказанному, можно сделать вывод, что несоблюдение правил питания в первые 2 года жизни создало условия, которые способствовали реализации факторов риска формирования ГЭРБ у наблюдаемых детей. При этом у 9,8% детей КГ выявлен высокий риск формирования ГЭРБ в последующем, что должно определить тактику их диспансерного наблюдения в амбулаторных условиях.
Таким образом, из достаточно большого спектра уже известных факторов риска формирования ГЭРБ, существенная часть из которых малоконтролируема, необходимо выделить питание детей в раннем возрасте. Несоблюдение его принципов может стать причиной развития разнообразных функциональных нарушений ЖКТ и ГЭРБ. Врач первичного звена здравоохранения, анализируя данные наследственности, особенности течения беременности и родов, уже в первые дни жизни ребенка должен ориентировать мать на важность соблюдения правил питания независимо от вида вскармливания, направленных на недопущение перекорма (частые приемы пищи увеличенного объема), на отказ от ночных кормлений не позднее 3-6 мес жизни, на своевременное введение основного прикорма и постепенное замещение грудного молока или смеси полноценными продуктами питания к 1,5 годам жизни ребенка.
- Бельмер С.В., Приворотский В.Ф. Гастроэзофагеальная рефлюксная болезнь у детей: отечественный рабочий протокол 2013 года. Лечащий врач. 2013; 8:66-71.
- Семенюк Л.А. Диагностика гастроэзофагеальной рефлюксной болезни у детей и подростков. Российский педиатрический журнал. 2007;3:21-4.
- Солодчук О.Н. Нарушения состояния вегетативной нервной системы и их влияние на кислотообразующую и двигательную функции при хронической гастродуоденальной патологии у детей. Автореф. дисс. канд. мед. наук. Иваново, 2003.
- Sacre L, Vandenplas Y. Gastroesophageal reflux associated with respiratory abnormalities during sleep. J Pediatr Gastroenterol Nutr. 1989 Jul;9(1):28-33.
- Vandenplas Y, Goyvaerts H, Helven R, Sacre L. Gastroesophageal reflux, as measured by 24-hour pH monitoring, in 509 healthy infants screened for risk of sudden infant death syndrome. Pediatrics. 1991 Oct;88(4):834-40.
- Sadowska-Krawczenko I, Korbal P, Czerwonka-Szaflarska M. Influence of selected neonatal diseases on the incidence of gastroesophageal reflux in preterm neonates. Med Wieku Rozwoj. 2005 Jul-Sep;9(3 Pt 1):317-24.
- Ратнер А.Ю. Неврология новорожденных. Острый период и поздние осложнения. М.: БИНОМ, 2005.
- Приворотский В.Ф., Луппова Н.Е., Герасимова Т.А., Орлов А.В., Романюк Ф.Т., Антонова Е.А. Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) у детей. Экспериментальная и клиническая гастроэнтерология. 2011;1:14-21.
- Gonsalves N. Food allergies and eosinophilic gastrointestinal illness. Gastroenterol Clin North Am. 2007 Mar;36(1):75-91, vi.
- Приворотский В.Ф. Гетерогенность гастроэзофагеальной рефлюксной болезни у детей. Автореф. дисс. . докт. мед. наук. СПб., 2006.
- Басалаева Н.В. Клинико-патогенетические особенности формирования гастроэзофагеальной рефлюксной болезни у детей. Автореф.дисс. канд. мед. наук. Тверь, 2013.
- Дубровская М.И. Гастроэзофагеальный рефлюкс у детей раннего возраста. Вопросы практической педиатрии. 2010;5(2):92-7.
- Chitkara DK, Fortunato С, Nurko S. Esophageal motor activity in children with gastro-esophageal reflux disease and esophagitis. J Pediatr Gastroenterol Nutr. 2005Jan;40(1):70-5.
- Martin AJ, Pratt N, Kennedy JD, Ryan P, Ruffin RE, Miles H, et al. Natural history and familial relationships of infant spilling to 9 years of age. Pediatrics. 2002 Jun;109(6):1061-7.
- Дарджания Н.В., Дулькан А.А, Балдина Н.С., Самарин О.И. Факторы риска формирования рефлюксной болезни при хронических гастродуоденитах у детей школьного возраста. Тезисы VII съезда Научного общества гастроэнтерологов России, посвященного 40-летию всесоюзного научно-исследовательного института гастроэнтерологии. М.: Анахарсис, 2007;46-7.
- Giinther AL, Remer T, Kroke A, Buyken AE. Early protein intake and later obesity risk: which protein sources at which time points throughout infancy and childhood are important for body mass index and body fat percentage at 7 of age? Am J Clin Nutr. 2007 Dec;86(6):1765-72.
- Wu JC, Mui LM, Cheung CM, Chan Y, Sung JJ. Obesity is associated with increased transient lower esophageal sphincter relaxation. Gastroenterology. 2007 Mar;132(3):883-9. Epub 2006 Dec 19.
- McMillen 1С, Adam CL, Muhlhausler BS. Early origins of obesity: programming the appetite regulatory system. J Physiol. 2005 May 15;565(Pt 1):9-17. Epub 2005 Feb 10.
- Дубровская М.И. Состояние верхних отделов пищеварительного тракта у детей с избыточной массой тела. Автореф. дисс. докт. мед. наук. М., 2010.
- El-Serag НВ, Graham DY, Satia JA, Rabeneck L. Obesity is an independent risk factor for GERD symptoms and erosive esophagitis. Am J Gastroenterol. 2005 Jun;100(6):1243-50.
- Чугунникова Л.И, Минушкин О.Н., Масловский Л.В., Сорокин И.С. Анализ клинической картины и результаты люминесцентной эндоскопии в диагностике гастроэзофагеальной рефлюксной болезни. Актуальные вопросы клинической медицины. Т. 1. М.:ГНИВЦМЦУДПРФ, 2006;122-4.
- Трухманов А.С. Гастроэзофагеальнаярефлюксная болезнь: клинические варианты, прогноз, лечение. Автореф. дисс. . докт.мед. наук. М., 2008.
- Мухина Ю.Г., Дубровская М.И., Цветкова Л.Н., Чубарова А.И. с соавт. Питание здорового ребенка. Современные рекомендации по питанию детей. Под ред. Мухиной Ю.Г., Коня И.Я. В практическом руководстве по детским болезням. Под общ. ред. Коколиной ВФ и Румянцева А.Г. М.: Медпрактика-М, 2010;203-51.
- Национальная программа оптимизации вскармливания детей первого года жизни в Российской Федерации. М., 2010.
- Bel’mer SV, Privorotskii VF. Gastroezofageal’naya reflyuksnaya bolezn’ u detei: otechestvennyi rabochii protokol 2013 goda. Lechashchii vrach. 2013;8:66-71. (In Russian).
- Semenyuk LA. Diagnosis of gastroesophageal reflux disease in children and adolescents. Rossiiskii Pediatricheskii Zhurnal. 2007;3:21-4. (In Russian).
- Solodchuk ON. Narusheniya sostoyaniya vegetativnoi nervnoi sistemy i ikh vliyanie na kislotoobrazuyushchuyu i dvigatel’nuyu funktsii pri khronicheskoi gastroduodenal’noi patologii u detei. Avtoref. diss. kand. med. nauk. Ivanovo, 2003. (In Russian).
- Sacre L, Vandenplas Y. Gastroesophageal reflux associated with respiratory abnormalities during sleep. J Pediatr Gastroenterol Nutr. 1989 Jul;9(1):28-33.
- Vandenplas Y, Goyvaerts H, Helven R, Sacre L. Gastroesophageal reflux, as measured by 24-hour pH monitoring, in 509 healthy infants screened for risk of sudden infant death syndrome. Pediatrics. 1991 Oct;88(4):834-40.
- Sadowska-Krawczenko I, Korbal P, Czerwonka-Szaflarska M. Influence of selected neonatal diseases on the incidence of gastroesophageal reflux in preterm neonates. Med Wieku Rozwoj. 2005 Jul-Sep;9(3 Pt 1):317-24. (In Polish).
- Ratner AYu. Nevrologiya novorozhdennykh. Ostryi period i pozdnie oslozhneniya. Moscow: BINOM, 2005. (In Russian).
- Privorotskii VF, Luppova NE, Gerasimova ТА, Orlov AV, Romanyuk FT, Antonova EA. Gastroefageal’naya reflyuksnaya bolezn’ (GERB) u detei. Eksperimental’naya i klinicrieskaya gastroenterologiya. 2011;1:14-21. (In Russian).
- Gonsalves N. Food allergies and eosinophilic gastrointestinal illness. Gastroenterol Clin North Am. 2007 Mar;36(1):75-91, vi.
- Privorotskii VF. Geterogennost’ gastroezofageal’noi reflyuksnoi bolezni u detei. Avtoref. diss. . dokt. med. nauk. Saint Petersburg, 2006. (In Russian).
- Basalaeva NV. Kliniko-patogeneticheskie osobennosti formirovaniya gastroezofageal’noi reflyuksnoi bolezni u detei. Avtoref. diss. . kand. med. nauk. Tver, 2013. (In Russian).
- Dubrovskaya Ml. Gastroesophageal reflux in infants. Clinical Practice in Pediatrics. 2010;5(2):92-7. (In Russian).
- Chitkara DK, Fortunato C, Nurko S. Esophageal motor activity in children with gastro-esophageal reflux disease and esophagitis. J Pediatr Gastroenterol Nutr. 2005 Jan; 40(1):70-5.
- Martin AJ, Pratt N, Kennedy JD, Ryan P, Ruffin RE, Miles H, et al. Natural history and familial relationships of infant spilling to 9 years of age. Pediatrics. 2002 Jun:109(6):1061-7.
- Dardzhaniya NV, Dul’kan AA, Baldina IMS, Samarin Ol. Faktory riska formirovaniya reflyuksnoi bolezni pri khronicheskikh gastroduodenitakh u detei shkol’nogo vozrasta. Tezisy VII s»ezda Nauchnogo obshchestva gastroenterologov Rossii, posvyashchennogo 40-letiyu vsesoyuznogo nauchno-issledovatel’nogo instituta gastroenterologii. Moscow: Anakharsis, 2007;46-7. (In Russian).
- Onther AL, Remer T, Kroke A, Buyken AE. Early protein intake and later obesity risk: which protein sources at which time points throughout infancy and childhood are important for body mass index and body fat percentage at 7 of age? Am J Clin Nutr. 2007 Dec;86(6):1765-72.
- Wu JC, Mui LM, Cheung CM, Chan Y, Sung JJ. Obesity is associated with increased transient lower esophageal sphincter relaxation. Gastroenterology. 2007 Mar:132(3):883-9. Epub 2006 Dec 19.
- McMillen 1С, Adam CL, Muhlhausler BS. Early origins of obesity: programming the appetite regulatory system. J Physiol. 2005 May 15;565(Pt 1):9-17. Epub 2005 Feb 10.
- Dubrovskaya Ml. Sostoyanie verkhnikh otdelov pishchevaritel’nogo trakta u detei s izbytochnoi massoi tela. Avtoref. diss. . dokt. med. nauk. Moscow, 2010. (In Russian).
- El-Serag HB, Graham DY, Satia JA, Rabeneck L. Obesity is an independent risk factor for GERD symptoms and erosive esophagitis. Am J Gastroenterol. 2005 Jun;100(6):1243-50.
- Chugunnikova LI, Minushkin ON, Maslovskii LV, Sorokin IS. Analiz klinicheskoi kartiny i rezul’taty lyuministsentnoi endoskopii v diagnostike gastroezofageal’noi reflyuksnoi bolezni. Aktual’nye voprosy klinicheskoi meditsiny. T. 1. Moscow: GNIVTs MTs UD PRF, 2006;122-4. (In Russian).
- Trukhmanov AS. Gastroezofageal’naya reflyuksnaya bolezn’: klinicheskie varianty. prognoz, lechenie. Avtoref. diss. dokt. med. nauk. Moscow, 2008. (In Russian).
- Mukhina YuG, Dubrovskaya Ml, Tsvetkova LN, Chubarova Al, et al. Pitanie zdorovogo rebenka. Sovremennye rekomendatsii po pitaniyu detei. Pod red. Mukhinoi YuG, Konya lYa. V prakticheskom rukovodstve po detskim boleznyam. Pod obshch. red. Kokolinoi VF i Rumyantseva AG. Moscow: Medpraktika-M, 2010;203-51. (In Russian),
- Natsional’naya programma optimizatsii vskarmlivaniya detei pervogo goda zhizni v Rossiiskoi Federatsii. Moscow, 2010. (In Russian).
- Цветкова Любовь Никифоровна, доктор медицинских наук, профессор кафедры пропедевтики детских болезней Российского национального исследовательского медицинского университета им. Н.И. Пирогова Адрес: 105077, Москва, ул. 13-я Парковая, 15/48 Телефон: (495) 465-4653
- Ильенко Лидия Ивановна, доктор медицинских наук, профессор кафедры факультетской педиатрии № 2 Российского национального исследовательского медицинского университета им. Н.И. Пирогова Адрес: 117997, Москва, ул. Островитянова, 1 Телефон: (495) 254-2583
- Цветков Павел Маркович, кандидат медицинских наук, доцент кафедры пропедевтики детских болезней Российского национального исследовательского медицинского университета им. Н.И. Пирогова Адрес: 105077, Москва, ул. 13-я Парковая, 15/48 Телефон: (495) 465-4653
Кислотный рефлюкс у ребенка: рекомендации врача

В раннем возрасте дети нередко срыгивают небольшие объёмы пищи, что не считается патологией. Это связано с незрелостью пищеварительной системы и временной слабостью мышечного аппарата в области нижнего пищеводного сфинктера, отделяющего желудок от пищевода. По мере взросления сфинктер дозревает и надежно запирает пищу в желудке после еды и при изменении положения тела. Но у части детей периодически возникают жалобы на боль и жжение в области подложечки и за грудиной, возникает ночной или утренний необъяснимый кашель, неприятный запах изо рта и проблемы зубной эмали. При обращении к врачу и обследовании выявляется кислотный рефлюкс. Что это за диагноз, чем она опасен ребёнку?

Какие проблемы с кожей помогут решить средства с гиалуроновой кислотой?
Сухость кожи, чувство стянутости — всё это и другие проблемы, которые решают средства с гиалуроновой кислотой.
Что такое кислотный рефлюкс у ребёнка
Если у ребёнка периодически возникает боль или дискомфорт после еды, он жалуется на жар в горле или груди, суетится после приема пищи, возможно, что имеется кислотный рефлюкс. Это заброс части содержимого желудка в нижнюю треть пищевода. Иногда заброс содержимого может достигать даже ротовой полости, тогда у ребёнка могут повторяться жалобы на боль в горле без какой-либо явной причины или возникают приступы необъяснимого кашля.
Все эти симптомы связаны с раздражением слизистой пищевода кислым содержимым желудка, а длительное нахождение агрессивного желудочного сока в пищеводе провоцирует воспалительный процесс и боль. Гастроэзофагеальный (он же кислотный) рефлюкс — это функциональное расстройство пищеварение, которое без лечения может грозить серьезными проблемами.
Пищевод — это полая мышечная трубка, которая проводит пищу из ротовой полости в желудок. Если ребёнок здоров, пища движется по пищеварительной трубке только в одном направлении, от рта к анусу. При кислотном рефлюксе содержимое желудка частично возвращается в пищевод. Если у ребёнка постоянно возникают симптомы или они повторяются два раза в неделю или более, считается, что есть гастроэзофагеальная рефлюксная болезнь.
Слабость нижнего пищеводного сфинктера как основа
Нижний сфинктер пищевода — это запирательный механизм, который включает в себя мышечные волокна, расслабляющиеся и сжимающиеся под влиянием импульсов. Сфинктер расположен на стыке желудка и пищевода. Когда ребёнок глотает пищу, сфинктер расслабляется, позволяя содержимому переходить из пищевода в желудок. В оставшееся время сфинктер остается по большей части сомкнутым, что позволяет не перемещать содержимое желудка обратно в пищевод. Тонус сфинктера может быть сниженным, если:
В семье имеются случаи кислотного рефлюкса. Хотя механизм недостаточно хорошо выяснен, может существовать генетическая предрасположенность к слабости мышц;
- Повышено внутрибрюшное давление в силу избыточного веса или ожирения;
- Слабость мышц связана с оперативными вмешательствами на пищеводе или желудке;
- Имеется задержка развития и слабость общего мышечного тонуса;
- Выявлены неврологические расстройства, такие как церебральный паралич;
- Выявлена грыжа пищеводного отверстия диафрагмы, при которой верхняя часть желудка выпирает через дефект в диафрагме;
- Воздействие пассивного курения родителей, приводящее к слабости мышц;
- Влияние некоторых лекарств, например, болеутоляющих.
Каковы симптомы рефлюкса: боль, дискомфорт, кашель

Эпизодический рефлюкс у детей не редкость, но он не приносит боли и дискомфорта, быстро проходит. Однако, сообщается, что патологический кислотный рефлюкс регистрируют у 15% детей, особенно в школьном возрасте. Симптомы рефлюкса являются непостоянными; многие дети не чувствуют никаких явных проявлений. Тем не менее, вот частые общие признаки:
- Некоторые дети ощущают привкус пищи во рту или замечают вкус кислоты или жжение в области глотки;
- Старшие дети могут жаловаться на изжогу — болезненное, жгучее чувство в середине грудины;
- Неприятный запах изо рта;
- Тошнота или рвота;
- Боль в груди или под ложечкой острого, колющего или жгучего характера;
- Проблемы с глотанием, затруднение прохождения плотной пищи;
- Бронхиальная астма с кашлем, которая не отвечает надлежащим образом лекарствам;
- Необъяснимое повреждение эмали задних зубов,
- Боль в горле по утрам, влажный кашель.
Младенцы могут страдать повторными срыгиваниями, а некоторые могут кричать и плакать, беспокоиться из-за боли при рефлюксе.
Как врач ставит диагноз?
Часто врачи диагностируют кислотный рефлюкс на основе симптомов и истории болезни. Если симптомы не улучшаются с помощью диеты, изменения образа жизни и лекарств, для оценки тяжести рефлюкса или других причин могут потребоваться дополнительные тесты.
Рентгенография с контрастом. Врач дает ребёнку выпить бариевую взвесь, которая используется для определения анатомии пищевода, желудка и верхнего отдела тонкого кишечника. У маленьких детей барий можно смешивать со смесью или молоком.
Мониторинг pH и тонуса сфинктера пищевода: небольшая трубка помещается в нижнюю треть пищевода ребёнка и измеряет количество кислоты или жидкости в пищеводе. Нижняя часть трубки имеет монитор, который измеряет, как часто кислота поднимается в пищевод. Другая сторона трубки подключена к записывающему устройству, которое регистрирует измерения и обычно носится в течение дня.
Верхняя желудочно-кишечная эндоскопия с биопсией: осматривает пищевод при помощи гибкой трубки с подсветкой и камерой. Эндоскопия оценивает состояние слизистой пищевода и желудка. Помимо этого, врач может также получить образец ткани для анализа (биопсия).
Методы лечения, устранение рефлюкса

Существует два способа терапии рефлюкса: образ жизни с коррекцией питанием и лекарства.
Стиль жизни и диета включают:
- Исключение острых и раздражающих продуктов, такие как соки, напитки с кофеином и пряные изделия.
- дробное питание и уменьшение объёма жирных блюд.
- Снижение веса, если это возможно.
- Вертикальное положение в течение двух-трех часов после еды.
- Сон под углом, с поднятием головного конца кровати ребёнка за счет подушек на 30-40 см.
У маленьких детей и младенцев изменения в рационе и образ жизни не применимы. Если диета и изменения образа жизни не работают, врач может назначить лекарства. Большинство детей нуждаются в коротких курсах лечения и в дальнейшем могут лечиться с помощью диеты и модификации образа жизни.
Читайте далее

Где можно сдать анализ на гепатит
Можно ли обследоваться на наличие гепатита бесплатно? Какие анализы и где можно сдавать, какие нужны направления и подготовка.

Как выбрать качественный солнцезащитный крем: мнение экспертов
Как подобрать подходящее для своей кожи средство?

Уход за кожей: скрабы для тела и гели для душа
Эффективные продукты для поверхностного и глубокого очищения кожи тела.

Спасение от нежелательных волос — крем для депиляции
Бритва, воск, механический эпилятор… Чем крем для депиляции лучше всех этих средств?

Какие проблемы с кожей помогут решить средства с гиалуроновой кислотой?
Сухость кожи, чувство стянутости — всё это и другие проблемы, которые решают средства с гиалуроновой кислотой.
ГЭРБ у детей
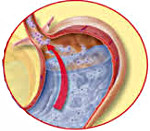
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) у детей – хроническое рецидивирующее заболевание, возникающее при ретроградном забрасывании содержимого желудка и начальных отделов тонкого кишечника в просвет пищевода. Основные эзофагеальные симптомы: изжога, отрыжка, дисфагия, одинофагия. Экстраэзофагеальные проявления: обструкция бронхиального дерева, нарушения работы сердца, дисфункция ЛОР-органов, эрозии зубной эмали. Для постановки диагноза применяются интраэзофагеальная рН-метрия, ЭГДС и другие методики. Лечение зависит от тяжести ГЭРБ и возраста ребенка, заключается в коррекции питания и образа жизни, применении антацидов, ИПП и прокинетиков или проведении фундопликации.
- Причины
- Классификация
- Симптомы ГЭРБ у детей
- Осложнения ГЭРБ у детей
- Диагностика ГЭРБ у детей
- Лечение ГЭРБ у детей
- Прогноз и профилактика ГЭРБ у детей
Общие сведения
Гастроэзофагеальная рефлюксная болезнь – полиэтиологическое заболевание, основной причиной которого является непроизвольное возвращение содержимого желудка или двенадцатиперстной кишки в просвет пищевода. Впервые термин был предложен М. Розетти в 1966 году. ГЭРБ относится к числу наиболее распространенных патологий ЖКТ в педиатрии. Данным заболеванием страдают от 9% до 17% детей. Более чем у 80% пациентов ГЭРБ ассоциирована с бронхиальной астмой. Патология с одинаковой частотой диагностируется у лиц мужского и женского пола. Характерен рост заболеваемости с возрастом: до 5 лет частота ГЭРБ составляет 0,9:1000, с 5 до 15 лет болезнь выявляется у 23% детей. Примерно у 30% больных с подтвержденным диагнозом возникают осложнения. У некоторых пациентов в отдаленном периоде возможно развитие злокачественных новообразований пищевода.

ГЭРБ у детей
Причины
Гастроэзофагеальная рефлюксная болезнь является прямым следствием гастроэзофагеального рефлюкса (ГЭР). В качестве главного патогенетического фактора специалисты указывают контакт желудочного сока и химуса со слизистой оболочкой нижней трети пищевода. Нормальная кислотность в просвете кардиального отдела – нейтральная или слабощелочная (рН 6,0-7,7), реакция содержимого желудка – кислая (рН 1,5-2,0). При контакте кислого содержимого с неадаптированной к подобной среде стенкой пищевода возникает физико-химическое повреждение слизистой оболочки, лежащее в основе заболевания.
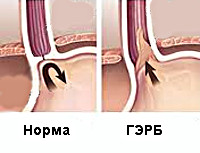
Патогенетически формирование гастроэзофагеального рефлюкса у детей обусловлено недостаточностью кардиального сфинктера пищевода, нарушением клиренса, моторной дисфункцией желудка и кишечника. Основными причинами перечисленных нарушений являются дисфункция вегетативной нервной системы, излишняя масса тела, скользящая грыжа пищеводного отверстия диафрагмы и соединительнотканная дисплазия. В качестве провоцирующих факторов гастроэзофагеального рефлюкса могут выступать нерациональное питание, усиленная секреция желудочного сока, постоянное повышение внутрибрюшного давления (метеоризм, запоры, продолжительные наклоны туловища вперед и т. п.), заболевания дыхательной системы (муковисцидоз, частые бронхиты, бронхиальная астма) и прием ряда медикаментов (холиноблокаторов, нитратов, блокаторов β-адренорецепторов, барбитуратов и пр.).
Классификация
В отечественной педиатрии гастроэзофагеальную рефлюксную болезнь у детей классифицируют с учетом степени поражения пищевода и экстраэзофагеальных проявлений.
По степени поражения пищевода различают:
- ГЭРБ без эзофагита.
- ГЭРБ с эзофагитом. Выделяют 4 степени тяжести. При I степени обнаруживается локальная гиперемия слизистой оболочки и/или ее рыхлость. II степень проявляется тотальной гиперемией, локальными фибринозными налетами и редкими эрозиями на складках. При III степени изменения аналогичны предыдущим, дополнительно возникает большое количество эрозий, расположенных на разных уровнях пищевода. IV степень характеризуется развитием кровоточащей язвы, выраженного стеноза и пищевода Барретта.
- ГЭРБ с нарушением моторики кардиального отдела пищевода. Имеет 3 степени: А, В и С. Степень А проявляется умеренной дисфункцией кардиального сфинктера, кратковременным субтотальным спровоцированным пролапсом на 1-2 см. Степень В сопровождается выраженными признаками недостаточности сфинктера, полным или субтотальным спровоцированным пролапсом на 3 см и более. Степень С характеризуется яркими признаками недостаточности сфинктера, длительным спровоцированным или спонтанным пролапсом выше ножек диафрагмы.
Среди экстраэзофагеальных проявлений различают:
- бронхолегочные – признаки бронхиальной обструкции
- отоларингологические – нарушения голоса, боль и дискомфорт в ЛОР-органах
- кардиологические – аритмии или другие нарушения проводящей системы сердца
- стоматологические – эрозирование зубной эмали.
Симптомы ГЭРБ у детей
Симптомы гастроэзофагеальной рефлюксной болезни у детей делятся на две группы: связанные с ЖКТ (эзофагеальные) и не связанные с ЖКТ (экстраэзофагеальные). У младенцев и больных дошкольного возраста основными клиническими проявлениями ГЭРБ становятся рвота (редко – с прожилками крови), срыгивание и недостаточная прибавка массы тела. В отдельных случаях возникают нарушения деятельности дыхательной системы вплоть до остановки дыхания или внезапной смерти. У подростков и детей старшей возрастной группы более четко прослеживается картина нарушений со стороны ЖКТ, наблюдаются изжога и дисфагия. Независимо от возраста при ГЭРБ могут выявляться метеозависимость, бессонница, головные боли и эмоциональная нестабильность.
Эзофагеальные проявления являются прямым следствием воздействия забрасываемого содержимого на стенку пищевода. Первичный и самый распространенный (но не обязательный) симптом – изжога. В последующем возникают регургитация, отрыжка кислым или горьким. У многих пациентов присутствует симптом «мокрого пятна», при котором после сна на подушке остается беловатый след. Причиной его развития становится гиперсаливация, характерная для нарушения моторики кардиального отдела пищевода. Могут наблюдаться одинофагия (боль за грудиной во время еды) и дисфагия, проявляющаяся ощущением кома в груди. Иногда клинические проявления гастроэзофагеального рефлюкса отсутствуют, изменения выявляются только при инструментальном обследовании. Также возможен противоположный вариант, когда при выраженной клинике ГЭРБ эндоскопических признаков заболевания обнаружить не удается.
Все внепищеводные симптомы гастроэзофагеальной болезни у детей делятся на группы. Чаще всего ГЭРБ сопутствуют бронхолегочные проявления (до 80% случаев). Обычно наблюдаются бронхиальная астма и бронхообструктивный синдром, сопровождающиеся приступообразным кашлем или одышкой после еды и в ночное время. Часто эти симптомы сочетаются с отрыжкой и изжогой. При адекватном лечении ГЭРБ бронхиальная обструкция уменьшается или полностью исчезает. Характерная отоларингологическая симптоматика включает в себя ощущения першения и застревания еды в горле, охриплость голоса, чувство давления в области шеи и верхних отделах груди, боль в ушах и покашливание, не зависящее от еды. Кардиальные проявления ГЭРБ обусловлены эзофагокардиальным рефлексом, который может вызывать синусовые аритмии, экстрасистолии и феномен замедления внутрипредсердной проводимости – увеличение интервала PQ. Одонтогенные симптомы ГЭРБ заключаются в формировании эрозий на зубной эмали.
Осложнения ГЭРБ у детей
При длительном течении и отсутствии адекватной терапии гастроэзофагеальной рефлюксной болезни у детей могут развиваться осложнения в виде стеноза пищевода, постгеморрагической анемии и пищевода Барретта.
Стеноз пищевода – сужение просвета органа, возникающее в результате процесса рубцевания язвенных дефектов слизистой оболочки. Одновременно на фоне хронического воспаления и вовлечения околопищеводных тканей развивается периэзофагит. Постгеморрагическая анемия – клинико-лабораторный симптомокомплекс, появляющийся в результате длительного кровотечения из эрозий пищевода или защемления петель кишечника в пищеводном отверстии диафрагмы. Анемия при ГЭРБ нормохромная, нормоцитарная, норморегенераторная, уровень сывороточного железа несколько снижен. Пищевод Барретта – предраковое состояние, при котором характерный для пищевода плоский многослойный эпителий замещается цилиндрическим. Выявляется у 6% до 14% пациентов. Почти всегда перерождается в аденокарциному или плоскоклеточный рак пищевода.
Диагностика ГЭРБ у детей
Диагностика гастроэзофагеальной рефлюксной болезни у детей базируется на изучении анамнеза, клинико-лабораторных данных и результатах инструментальных исследований. Из анамнеза педиатру удается установить наличие дисфагии, симптома «мокрого пятна» и других типичных проявлений. Физикальное обследование, как правило, малоинформативно. В ОАК могут обнаруживаться снижение уровня эритроцитов и гемоглобина (при постгеморрагической анемии) или нейтрофильный лейкоцитоз и сдвиг лейкоцитарной формулы влево (при бронхиальной астме).
Золотым стандартом в диагностике ГЭРБ считается интраэзофагеальная рН-метрия. Методика дает возможность непосредственно выявить ГЭР, оценить степень поражения слизистой оболочки и уточнить причины развития патологии. Еще одной обязательной диагностической процедурой является ЭГДС, по результатам которой определяют наличие эзофагита, степень выраженности эзофагита (I-IV) и нарушения моторики пищевода (А-С). Рентгенологическое исследование с контрастированием дает возможность подтвердить факт гастроэзофагеального рефлюкса и обнаружить провоцирующую патологию ЖКТ. При подозрении на развитие пищевода Барретта показана биопсия для выявления метаплазии эпителия. В отдельных случаях применяют УЗД, манометрию, сцинтиграфию и импедансометрию пищевода.
Лечение ГЭРБ у детей
Существует три направления лечения гастроэзофагеальной рефлюксной болезни у детей: немедикаментозная терапия, фармакотерапия и хирургическая коррекция кардиального сфинктера. Тактика детского гастроэнтеролога зависит от возраста ребенка и тяжести заболевания. У детей младшего возраста в основе терапии лежит немедикаментозный подход, включающий в себя постуральную терапию и коррекцию питания. Суть лечения положением заключается в кормлении под углом в 50-60 О , сохранении приподнятого положения головы и верхних отделов туловища во время сна. Диета предполагает использование смесей с антирефлюксными свойствами (Нутрилон АР, Нутрилак АР, Хумана АР). Целесообразность медикаментозного лечения определяется индивидуально, зависит от тяжести ГЭРБ и общего состояния ребенка.
План лечения ГЭРБ у детей старшего возраста составляется с учетом тяжести заболевания и наличия осложнений. Немедекаментозная терапия заключается в нормализации питания и образа жизни: сон с приподнятым на 14-20 см головным концом, мероприятия по снижению веса при ожирении, исключение факторов, повышающих внутрибрюшное давление, уменьшение объема потребляемой пищи, уменьшение жиров и увеличение белков в рационе, отказ от использования провоцирующих медикаментов.
Перечень фармакотерапевтических средств, применяемых при ГЭРБ в педиатрии, включает в себя ингибиторы протонной помпы – ИПП (рабепразол), прокинетики (домперидон), нормализаторы моторики (тримебутин), антацидные препараты. Комбинации медикаментов и назначаемые схемы определяются формой и тяжестью ГЭРБ. Хирургическое вмешательство показано при ярко выраженном ГЭР, неэффективности консервативной терапии, развитии осложнений, сочетании ГЭРБ и грыжи пищеводного отверстия диафрагмы. Обычно выполняют фундопликацию по Ниссену, реже – по Дору. При наличии соответствующего оборудования прибегают к лапароскопической фундопликации.
Прогноз и профилактика ГЭРБ у детей
Прогноз при гастроэзофагеальной рефлюксной болезни у большинства детей благоприятный. При формировании пищевода Барретта отмечается высокий риск малигнизации. Как правило, развитие злокачественных новообразований в педиатрии встречается крайне редко, однако более чем у 30% больных в последующие 50 лет жизни на пораженных участках пищевода возникает аденокарцинома или плоскоклеточный рак. Профилактика ГЭРБ предусматривает исключение всех факторов риска. Основными превентивными мерами являются рациональное питание, исключение причин длительного повышения внутрибрюшного давления и ограничение приема провоцирующих медикаментов.
Источник https://www.gastroscan.ru/literature/authors/8737
Источник https://medaboutme.ru/articles/kislotnyy_reflyuks_u_rebenka_rekomendatsii_vracha/
Источник https://www.krasotaimedicina.ru/diseases/children/GERD