Воспаление половых губ ‒ вульвит
![]()

Вульвит (Vulvitis) может проявиться у женщины любого возраста, начиная с первых лет жизни. При этом неприятные симптомы воспаления имеют сильно выраженный характер и доставляют серьезное беспокойство. При подозрении на воспаление половых губ стоит не откладывать визит к гинекологу, так как нелеченный воспалительный процесс в области наружных половых органов имеет свойство распространяться дальше и создавать множество проблем
Симптомы воспаления половых губ
- появление шероховатости малых половых губ, которое представляет собой узелки из увеличенных сальных желез;
- появление белесого налета, бляшек, напоминающих высыпания при псориазе;
- чувство общего недомогания и повышение температуры.
Как и любой другой воспалительный процесс, вагинит подразделяется на острый и хронический. Острая форма характеризуется ярко выраженной симптоматикой, в то время как хронический процесс протекает более вяло и незаметно.
Мнение эксперта
Особенно внимательно стоит относиться к развитию вульвита у маленьких девочек, так как дети склонны замалчивать проблемы, связанные с дискомфортом в интимной зоне. По этой причине необходимо дать понять ребенку, что при любых неприятных ощущениях он должен сообщить об их возникновении старшим.
Врач акушер-гинеколог высшей категории Оксана Анатольевна Гартлеб

Причины вульвита
Для того чтобы четко понять причины вульвита, стоит разделить это заболевание на 2 вида: первичный и вторичный. Первичный вульвит развивается в случае:
- Несоблюдения правил интимной гигиены (нерегулярное подмывание, редкая замена тампонов и прокладок во время менструации, редкая смена нижнего белья, ношение тесного и синтетического белья).
- Резкого переохлаждения или перегрева организма.
- Механических повреждений слизистой вульвы при сексуальных контактах, при постоянном использовании узкой одежды из грубых тканей, при удалении волосяного покрова, при расчесывании.
- Химического воздействия различными препаратами.
- Гормонального дисбаланса и нарушения обменных процессов (ожирение, сахарный диабет, недостаточная функция яичников, нехватка в организме витаминов и минеральных веществ);
- Аллергических реакций.
Вторичный вульвит, вульвовагинит (Vulvovaginitis) возникает вследствие инфицирования наружных половых органов патогенными микроорганизмами, содержащимися в выделениях из влагалища.

Раздражение половых губ может вызвать молочница, кольпит (Vaginitis), эндометрит (Endometritis) и другие заболевания различных органов, необязательно имеющих прямое отношение к слизистым и кожным покровам гениталий. Стоит отметить, что длительный или частый прием антибиотиков может вызвать нарушение микрофлоры влагалища и последующий вульвит.

Как показывает медицинская статистика, у женщин репродуктивного возраста чаще всего встречается вторичный вульвит, в то время как первичное воспаление чаще диагностируется в детском возрасте. Этому способствует склонность детей к диатезу, гельминтозу (Helminthosis) (острицы при неправильной гигиене могут попадать в область половых губ, вызывая воспалительный процесс).
При этом вульвит у девочек может осложниться появлением синехий, которые представляют собой спайки, соединяющие малые половые губы.
Вульвит может возникнуть во время беременности, особенно если женщина не соблюдает правила интимной гигиены или носит неподходящее белье. Вульвит может возникнуть после родов. По мере прохождения плода травмируется влагалище и половые губы, что может вызвать последующее воспаление.
Диагностика вульвита
Для диагностики вульвита в большинстве случаев достаточно простого ручного осмотра врача, а также взятия мазка на бактериологическое, бактериоскопическое и цитологическое исследование. Полученные результаты позволяет не только констатировать наличие воспаления, но и исключить злокачественные образования и установить возбудителя инфекции. Дополнительно врач может назначить анализ кала для выявления гельминтоза.

Диагностическую ценность для врача также будет иметь подробное описание симптомов и начальной стадии заболевания. Это упростит постановку диагноза и даст возможность исключить какие-либо сопутствующие инфекции. Ведь зуд, который вызывает вульвит, приводит (особенно часто у девочек) к появлению расчесов в области наружных половых органов, что также может свидетельствовать о наличии таких заболеваний, как педикулез (Pediculosis), дерматит (Dermatitis) или лишай. Также причиной появления зуда в области половых губ может стать любое заболевание, передающееся через половой путь, что иногда может потребовать консультации дерматовенеролога или проведения дополнительной диагностики.
Лечение вульвита
При обнаружении тревожных симптомов следует незамедлительно обратиться к врачу. Только специалист может диагностировать причину и назначить правильное и быстрое лечение, включающее комплекс мероприятий: снятие воспаления, устранение факторов, являющихся катализаторами процесса.
Основа лечения вульвита – это устранение причин воспалительного процесса и лечение сопутствующих заболеваний, к которым может относиться сахарный диабет (Diabetes mellītus), гонорея (Gonorrhoea), дифтерия (Diphtheria), гельминтоз. После получения данных исследований мазка и проверки чувствительности возбудителя инфекции, врач может назначить медикаментозное лечение, чаще всего это антибактериальные препараты. Вульвит отлично поддается лечению местными средствами, к которым относятся всевозможные мази, гели и свечи.

Параллельно в курсе лечения вагинита могут назначаться витаминные комплексы, включающие витамин А для эффективной защиты эпителиального слоя, а также витамины Е и С, известные своими антиоксидантными свойствами.
Для борьбы с ярко выраженными симптомами могут назначаться другие препараты:
- Антигистаминные, помогающие устранить зуд.
- Гормональные, имеющие место при атрофическом вульвите в постменопаузном периоде.
- Анестетики, устраняющие болевой синдром.
Помимо назначенных врачом лекарственных препаратов, можно использовать Восстанавливающий гель Гинокомфорт. Это средство было создано специалистами фармацевтической компании ВЕРТЕКС и прошло клинические исследования на кафедре дерматовенерологии с клиникой ПСПбГМУ. В ходе апробации геля было доказано, что он является весьма эффективным дополнительным средством в составе комплексной терапии воспалительных процессов женских половых путей.
В качестве дополнительных лечебных мер, которые могут применяться в домашних условиях, стоит упомянуть теплые ванночки с настоем трав.
Отличными противовоспалительными свойствами обладает ромашка, календула, череда, окопник аптечный.
Ванночки помогут не только уменьшить воспаление, но и снять такие симптомы, как зуд, жжение и боль.

Профилактика воспаления половых губ
Для профилактики вульвита необходимо, прежде всего, соблюдать интимную гигиену. Рекомендуется использовать средства, предназначенные специально для ухода за интимными зонами. Для этой цели хорошо подходят Моющие гели для интимной гигиены Гинокомфорт, которые разработаны специалистами фармацевтической компании ВЕРТЕКС с учетом особенностей микрофлоры половых органов. Они не пересушивают слизистую оболочку и не нарушают кислотно-щелочной баланс. Данные средства имеют пакет необходимых документов и сертификатов качества.
Среди других мер профилактики воспалительных процессов в области половых губ можно отметить следующие:
- Правильное осушение половых органов после гигиенических процедур. Оно должно проводиться чистым полотенцем или салфеткой в направлении спереди назад или аккуратными промакивающими движениями.
- Тщательный подбор нижнего белья. Оптимально, если это будет белье из натурального и мягкого материала, которое не будет сдавливать или натирать промежность.
- Общее поддержание иммунитета, что позволит организму самостоятельно бороться с инфекцией и подавлять размножение болезнетворных микроорганизмов.
Воспаление половых губ у женщин, видео
Врач-гинеколог Гаряева Ирина Владимировна про вульвит у женщин. Источник — КВД — кожно-венерологический диспансер
- РОЛЬ ИНФЕКЦИЙ В ГЕНЕЗЕ ЗАБОЛЕВАНИЙ ВУЛЬВЫ. Реуцкая М.А., Кулинич С.И. // Сибирский медицинский журнал (Иркутск). – 2010. – №6. – С. 239-242.
- КЛИНИКО-МОРФОЛОГИЧЕСКИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ВУЛЬВИТОВ. Кулинич С.И., Реуцкая М.А., Покиньчереда Т.В., Ежова И.В. // Acta Biomedica Scientifica. – 2013. – №5 (93). – С.42-48.
- Заболевания шейки матки, влагалища и вульвы: Клинические лекции. Под ред. В.Н. Прилепской. // М.: МЕДпресс. — 1999. — С. 432.
- Рецидивирующий вульвовагинальный кандидоз: этиология, патогенез, лечение. Левончук Е.А. // Мед. новости. — 2001. — №4. — С. 40-43.
- Дистрофические заболевания вульвы. Заболевания шейки матки, влагалища и вульвы. Под ред. В.Н. Прилепской. // М.: МЕДпресс. — 1999. — С. 326-336.
- https://simptom-lechenie.ru/en/vulvit-u-zhenshhin-i-devochek-simptomy-i-lechenie.html
- https://www.thenakedscientists.com/science-articles
- https://woman-centre.com/vlagalische-i-vulva/vulvit/vulvit-u-zhenshhin.html
- https://simptomer.ru/bolezni/zhenskie-zabolevaniya/864-vulvit-simptomy
Популярные вопросы
У меня подозревают воспаление и есть кисты. Врач назначила в/в тиосульфат, в/м цефтриаксон, свечи дикловит. Только не пояснила это нужно одновременно все применять или как? Здравствуйте! Чаще всего такой комплекс лечения проводится одновременно, но лучше уточнить у лечащего врача.
Здравствуйте. У меня опухли половые губы и клитор, есть жжение и творожные выделения с чем-то, цвет непонятен. Что это может быть и как лечить? До этого у меня было воспаление и лечение, и вот после этого пошло все это.
Здравствуйте! Так проявляется вульвовагинит. Порекомендую Вам обратиться к акушеру- гинекологу и провести обследование для выяснения причины воспаления. Это позволит правильно назначить терапию. На данном этапе можно воспользоваться гелем Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день , что позволит ограничить распространение воспаления и улучшит самочувствие.
Здравствуйте! Сильный зуд на половых губах, раздражение. В самом влагалище ничего не беспокоит. Что это может быть? Здравствуйте! Так может проявляться аллергическая реакция или начинаться воспаление. Порекомендую воспользоваться гелем Гинокомфорт с экстрактом мальвы, нанося его 1 раз в день на зону дискомфорта 7 дней. Если облегчения не отметите, обратитесь на консультацию ко врачу.
Доброе утро, у меня на малых половых губах появился вульвит, я не знаю что делать и как надо лечить. Здравствуйте! При появлении воспаления в области малых половых губ можно воспользоваться гелем Гинокомфорт с маслом чайного дерева. Гель наносится тонким слоем 1 раз в день на протяжении 1 недели. При сохраняющихся жалобах необходимо обратиться на прием к специалисту.
Вульвит — симптомы и лечение
Что такое вульвит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 23 года.
Над статьей доктора Симаниной Светланы Викторовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Гинеколог Cтаж — 23 года
Клиника «Здоровье»
Медицинский центр «Династия»
Дата публикации 6 марта 2020 Обновлено 26 августа 2022
Определение болезни. Причины заболевания
Вульвит — воспаление наружных женских половых органов (вульвы). Как правило, развивается вторично в результате раздражения вульвы патологическими выделениями из влагалища.
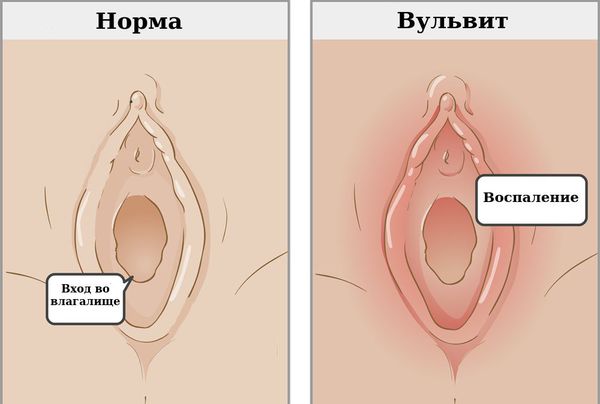
Вульвит сам по себе встречается крайне редко, так как для микроорганизмов, вызывающих воспаление, не существует анатомических преград для распространения. Разделение полового тракта на отделы удобно для врачей и физиологов в плане анатомии и локализации. Но для инфекционного агента препятствием может служить только девственная плева, но только до определённого момента. Если девочке, страдающей вульвитом, вовремя не провести гигиенические и лечебные мероприятия, инфекция неминуемо поднимется выше. Чаще всего характерно сочетание вульвита и вагинита (воспаления влагалища). В этом случае ставят диагноз » вульвовагинит «.
Актуальность проблемы воспалительных заболеваний органов малого таза обусловлена прежде всего их высокой частотой (60-65 % в общей структуре гинекологических заболеваний) [10] .
Вульвит бывает первичным и вторичным. Первичный возникает в случае первичного воспаления на вульве, причиной которого может быть нарушение личной гигиены или травма. Чаще наблюдается у девочек, не достигших половой зрелости. Например, при отсутствии гигиены происходит раздражение слизистой вульвы мочой, скоплением слущенных эпителиальных клеток, отделяемым слизистых и сальных желёз. Естественно, такой субстрат является хорошей питательной средой для размножения микроорганизмов. Активируется условно-патогенная флора, и развивается воспаление наружных половых органов — вульвит.
Вторичный вульвит чаще развивается у женщин репродуктивного возраста на фоне генитальных патологий, таких как дистрофия вульвы, бактериальный вагиноз , аллергические вульвиты, рак вульвы, опрелости и авитаминозы. Сюда же можно отнести последствия воздействий лучевой энергии, химических веществ, высоких и низких температур. Вульвит на фоне данных заболеваний является вторичным за счёт присоединения инфекции. Но иногда ставят именно диагноз «вульвит» на основании преобладания клинических симптомов.
Чаще всего причиной возникновения становятся возбудители инфекций: стафилококки, стрептококки и хламидии, грибы рода кандида, трихомонады, вирус простого герпеса, вирус папилломы человека, анаэробные микробы, бледная трепонема (возбудитель сифилиса ), клещ Sarcoptes scabiei (возбудитель чесотки ) и др. В некоторых случаях вульвит может быть аллергической природы. 15-40 % инфекционных поражений вульвы и влагалища обусловлены именно грибковой инфекцией [3] .
Факторы, способствующие развитию вульвита:
- повреждения на коже или слизистой на фоне снижения иммунитета ;
- неправильная гигиена половых органов;
- ношение неудобного нижнего белья или белья из синтетического материала;
- длительный приём антибиотиков;
- гормональные нарушения;
- недержание мочи;
- повреждения кожи при псориазе или повышенной потливости .
Некоторые заболевания, вызывающие воспаление вульвы, стоит рассмотреть подробнее.
Бактериальный вагиноз — заболевание с характерными обильными и продолжительными выделениями из влагалища, которые сопровождаются резким рыбным запахом. Вызывается полимикробной флорой, но в отличие от вагинита при вагинозе нет воспалительной реакции слизистой оболочки влагалища. Частота встречаемости бактериального вагиноза среди небеременных женщин составляет 15-35,5 %, среди беременных — 38 % [13] . Он не передаётся половым путём, хотя существует связь между сексуальным поведением и распространённостью процесса: раннее начало половой жизни, большое количество половых партнёров увеличивает риск развития вагиноза. Специфических возбудителей не существует. В роли этиологического фактора выступают ассоциации анаэробных (не нуждающихся в кислороде) и факультативно-анаэробных микроорганизмов (Mobiluncus spp, Bacteroides spp, Prevotela, Prevotella spp, а также пептококки, пептострептококки, гарднереллы и др.). Важной характеристикой является снижение или полное исчезновение молочнокислых бактерий [8] .
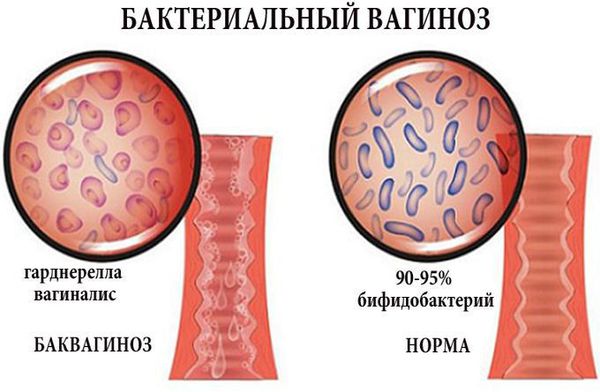
Неспецифический аэробный вагинит — заболевание, при котором в микробиоте влагалища превалируют аэробные (нуждающиеся в кислороде) микроорганизмы: стрептококки, стафилококки и др.
Для женщин пожилого возраста характерно развитие вульвита на фоне дистрофических заболеваний вульвы (вульварная дистрофия). Дистрофия вульвы — это нарушение роста и созревания эпителия, в результате которого на участках его поражения появляются белые пятна. Данная патология развивается на фоне хронического воспаления вульвы, дефицита гормонов, изменения рецепторных реакций, особенно связанных с возрастом. Дистрофия вульвы включает в себя гиперплазию (увеличение объёма), склерозирующий лихен, смешанную форму дистрофии.
Дистрофические поражения вульвы — наименее изученная группа заболеваний женских половых органов. В причинах развития остаётся много нерешённых вопросов. Рассматриваются аутоиммунная, гормональная, генетическая, вирусно-инфекционная и нейро-эндокринно-обменная теории возникновения. Для дистрофических заболеваний вульвы характерен высокий риск малигнизации (трансформации доброкачественных клеток в злокачественные) — 10-35 % [3] .
Что способствует дистрофии:
- Постменопаузальный возраст.
- Хроническая ВПЧ-инфекция или ВПЧ-носительство более 10 лет.
- Хронические воспалительные заболевания внутренних половых органов, такие как цервициты , эндометриты , сальпингоофариты.
- Дисплазия шейки матки — предраковый процесс шейки матки.
- Укороченный репродуктивный период (позднее менархе, т. е. первая менструация пришла позже 14-15 лет, ранняя менопауза — менструации прекратились раньше 50 лет).
- Гипоэстрогения — низкий уровень женских половых гормонов, что наблюдается в пременопаузе, при эндокринных заболеваниях, операциях на яичниках.
- Некоторые злокачественные заболевания, при которых проводится лучевая и химиотерапия.
- Сахарный диабет, ожирение .
- Несоблюдение правил личной гигиены.
К разновидностям дистрофии вульвы относится склеротический лишай вульвы (склерозирующий лихен). Может встречаться в любом возрасте. Поражаются большие и малые половые губы, клитор и кожа вокруг анального отверстия в виде «восьмерки». Кожа в области вульвы при лихене тонкая, пергаментообразная, гладкая, блестящая и хрупкая, легко трескается, к ней быстро присоединяется воспаление. Складки уплотняются, клитор закрывается плотными рубцами, вход во влагалище резко сужается, иногда происходит сужение наружного отверстия мочеиспускательного канала. На долю склерозирующего лихена приходится 25 % всех поражений вульвы.
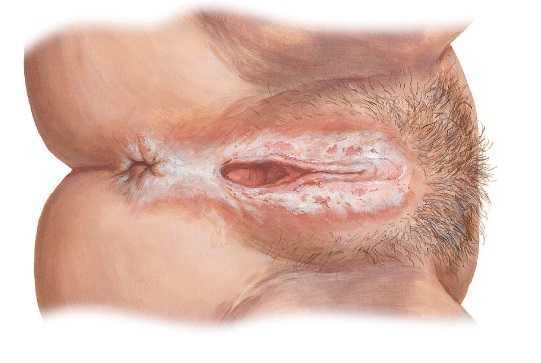
Ведущий симптом — нестерпимый зуд, который усиливается ночью, при физической нагрузке и перегревании, приводит к бессоннице , снижению работоспособности. Из-за изменения в нервных рецепторах вульвы и дисфункциональных нарушений в системе ацетилхолинэстеразы зуд в данном случае является проявлением боли. Дополнительно возникают парестезии ( жжение, покалывание, ощущение «ползающих мурашек»), вульводиния, диспареуния.
В 15 % случаев наблюдается смешанная дистрофия, при которой у пациентки отмечаются как признаки гиперпластической дистрофии, так и участки со склерозирующим лихеном [12] .
Грань между всеми перечисленными состояниями очень тонкая, так как все эти заболевания сопровождаются зудом, микротрещинами, повышенной травматизацией вульвы, расчёсами. Легко присоединяется воспаление вульвы с развитием классической картины вульвита.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы вульвита
Общими характерными симптомами вульвита являются жжение и зуд, болезненность при ходьбе и мочеиспускании.
Признаки острого и хронического воспаления могут отличаться. При остром вульвите покраснение вульвы — главный признак. Кроме того, могут наблюдаться другие симптомы :
- язвы на коже наружных половых органов;
- боль при движении и прикосновениях;
- серозно-гнойные выделения с неприятным запахом;
- увеличение лимфоузлов;
- бессонница и нервозность.
При хроническом течении у пациентки может появиться небольшой отёк, жжение, неприятные ощущения в паху, покраснение кожи. Когда острая стадия проходит, эрозии заживают, меняя форму половых органов. У девочек при хроническом течении могут появиться сращения половых губ — синехии.
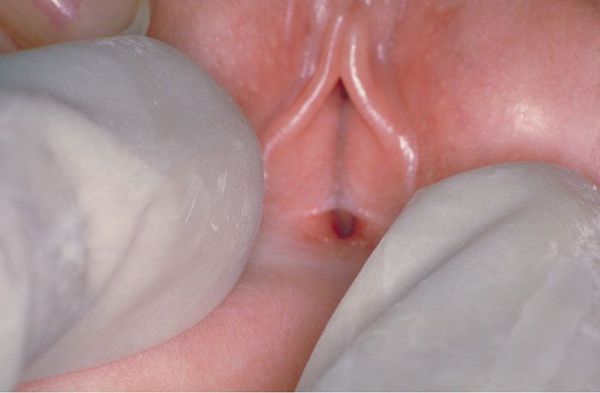
Стоит отметить, что из-за широкого применения антибиотиков многие инфекции протекают неспецифично. Из-за этого бывает сложно определить патологию по клинической картине.
Патогенез вульвита
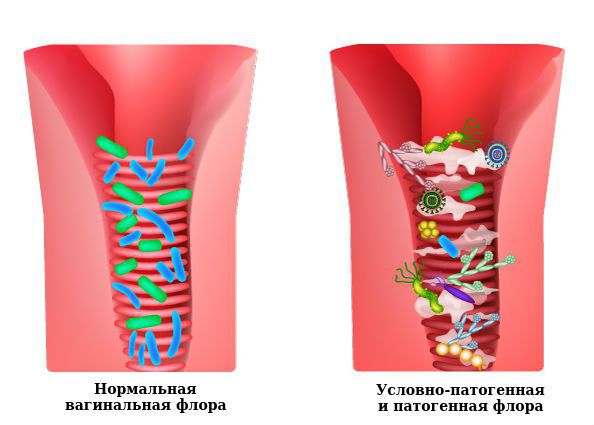
Влагалище не стерильно, в нём обнаруживается около 1500 видов различных микроорганизмов, но в норме преобладают лактобактерии (95-98 %), и в основном они представлены четырьмя видами (из 154 описанных в природе): L. Crispatus, L. Jensenii, L. Inners, L. Gasseri.
Размножение и колонизация лактобактерий зависит от уровня эстрогенов. Согласно теории Шредера — Лейзера, в эпителии влагалища благодаря эстрогенам поддерживается определённый уровень сахаров (гликогена). Лактобациллы питаются гликогеном и затем вырабатывают молочную кислоту и перекись водорода, создавая кислую среду (рН 3,8-4,5). Такой кислотно-щелочной баланс является оптимальным для роста молочнокислых бактерий и губительным для условно-патогенных микроорганизмов. Колонии лактобактерий вместе с продуктами своей жизнедеятельности образуют биоплёнку — гликокаликс, которая выстилает влагалище изнутри и защищает его.
Два вида лактобактерий (L. Crispatus, L. Jensenii) являются перекись-продуцирующими. Другие два вида способны формировать биоплёнки с условно-патогенной флорой, становясь причиной инфекций влагалища. Чаще всего они обнаруживаются у женщин с рецидивирующим бактериальным вагинозом.
Доля условно-патогенной флоры во влагалище в норме не превышает 2-5 %. Видовой состав и вирулентность (способность вызывать заболевание) этих микроорганизмов будут отличаться у разных женщин, поэтому необходимо помнить, что здоровье влагалища определяется доминированием лактофлоры [12] .
Лактобактерии стимулируют фагоцитарную активность нейтрофилов и макрофагов — способность поглощать и перерабатывать чужеродные агенты. Кроме того, они активизируют синтез интерферонов и секреторного иммуноглобулина А, который находится на поверхности слизистой оболочки и является первой линией защиты от патогенных микроорганизмов. Также защитную функцию выполняет влагалищная жидкость, которая вырабатывается постоянно (0,5-2,0 мл в сутки). Она содержит в себе секрет цервикальных желёз и эндометрия, транссудат кровеносных и лимфатических сосудов, бактерии, лимфоциты, клетки влагалищного эпителия, молочную кислоту. В этой жидкости происходят активные процессы, которые препятствуют развитию инфекций.
К резкому снижению количества лактобацилл могут привести факторы развития вульвита. В этом случае начинает преобладать условно-патогенная и патогенная флора, вызывающая воспаление. Развивается вульвовагинит с характерной симптоматикой.
Воспаление слизистой протекает со сменой трёх последовательно развивающихся фаз:
- Альтерация (повреждение ткани).
- Экссудация (скопление воспалительной жидкости).
- Пролиферация (разрастание ткани).
Повреждение ткани запускает фазу экссудации, при которой появляются все признаки острого воспаления, такие как боль, покраснение, отёк. На этом этапе легко присоединяется микробный агент, так как воспалительная жидкость является прекрасной средой для его размножения.
При длительно существующем вульвите над процессами экссудации начинают преобладать процессы пролиферации. Этот процесс завершается образованием рубцов, особенно если воспаление сочетается с иммунным дефицитом, гипоксией, нарушением нейро-гуморальной регуляции. Всё это приводит к развитию дистрофических заболеваний вульвы с возможной малигнизацией.
Классификация и стадии развития вульвита
Так как вульвит чаще всего развивается в сочетании с вагинитом, целесообразно рассмотреть классификацию вульвовагинита.
По клиническому течению:
- Острый вульвит/вагинит/вульвовагинит.
- Подострый вульвит/вагинит/вульвовагинит.
- Хронический вульвит/вагинит/вульвовагинит.
- Абсцесс и язвы вульвы. Это крайняя степень повреждения вульвы, когда защитные силы организма уже не справляются с действием повреждающего агента. Страдают не только эпителиальные слои слизистой, но и более глубокие, соединительнотканные — дерма.
По причине возникновения выделяют первично-инфекционные и первично-неинфекционные вульвовагиниты.
Первично-инфекционные развиваются под воздействием патогенных микроорганизмов и вирусов :
- Неспецифический (бактериальный) вульвовагинит, вызванный условно-патогенной флорой.
- Специфические вульвовагиниты:
- гонорейный;
- протозойный/трихомонадный;
- хламидийный;
- уреамикоплазменный;
- туберкулёзный;
- микотический;
- герпетический;
- сифилитический;
- папилломатоз и кондиломатоз вульвы/влагалища;
- на фоне детских вирусных инфекций (кори, скарлатины, дифтерии, ветряной оспы);
- неуточнённого генеза.
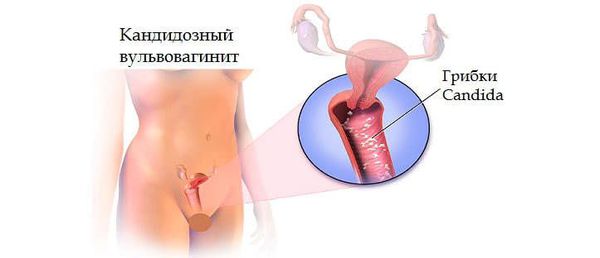
Первично-неинфекционные развиваются на фоне разных патологий или повреждающих воздействий:
- на фоне хронических воспалительных патологий ЛОР-органов, дыхательной и мочевыводящей систем, дисбактериоза кишечника;
- атопический вульвовагинит (в случае аллергического генеза);
- на фоне экстрагенитальных (негинекологических) болезней: сахарного диабета, гепатохолецистита, лейкоза, гиперкортицизма, дисплазии соединительной ткани;
- на фоне выпадения или снижения функции яичников;
- на фоне механических/химических/термических повреждений вульвы и влагалища;
- на фоне онанизма, глистной инвазии, инородного тела, красного плоского лишая, склеродермии или дистрофии вульвы [4] .
К неопухолевым дистрофическим поражениям кожи и слизистой оболочки вульвы относятся:
- Склерозирующий лишай (крауроз вульвы и атрофический вульвит).
- Плоскоклеточная гиперплазия (лейкоплакия).
- Смешанные формы (атрофические и гиперпластические изменения).
- Другие дерматозы [12] .
Осложнения вульвита
Учитывая, что вульвит — это воспаление, вызванное преимущественно инфекционным агентом, осложнения вульвита взаимосвязаны с теми осложнениями, которые может вызвать данный инфекционный агент.
Если вульвит обусловлен наличием флоры, ассоциированной с бактериальным вагинозом, то для него характерны следующие патологии:
- Акушерские и перинатальные осложнения за счёт влияния инфекционного фактора на эндометрий, шейку матки, плаценту, плодные оболочки. Это хориоамнионит (воспаление плодных оболочек), плацентит (воспаление плаценты), внутриутробное инфицирование плода, пневмония, внутриутробная гибель плода.
- Послеродовые, постоперационные и постабортные септические осложнения, такие как эндометрит, параметрит, пельвиоперитонит, сепсис.
- Бесплодие и неудачи ЭКО за счёт воспалительных заболеваний репродуктивной системы.
- Повышенный риск инфекций, передающихся половым путём. В связи с изменением рН среды влагалища на фоне воспаления слизистая более восприимчива к инвазии попавшего на неё патогенного агента, в том числе и ВИЧ.
- Повышенный риск предраковых и раковых заболеваний шейки матки и вульвы.
При аэробном вульвовагините высок риск воспалительных заболеваний органов малого таза (например цервицитов, вагинитов). Достоверно выше риск дисплазии шейки матки, осложнений беременности на любом сроке в виде выкидышей, замерших беременностей, преждевременных родов. Выше вероятность послеродовых и послеоперационных септических осложнений [10] .
Часто в патологический процесс вовлекается мочевыделительная система, в результате чего развиваются цистит и уретрит. Существует риск восходящей инфекции с развитием плацентита и хориоамнионита во время беременности. Возможна внутриутробная гибель плода.
При кандидозных вульвовагинитах возможное развитие локализованной или диссеминированной формы кандидоза у новорождённого.
Диагностика вульвита
Основные методы диагностики
Микроскопия мазка. Под микроскопом определяются возбудители вульвовагинальной инфекции: кандиды, трихомонады, гонококкки, неспецифическая флора.
Бактериологическое исследование посевов и определение чувствительности к антибиотикам и бактериофагам позволяет высеять возбудителя на питательных средах и подобрать оптимальное лечение с учётом тех препаратов, к которым данный микроб показал отсутствие устойчивости.
Бактериофаги — это вирусы, созданные искусственно в лабораториях. Они способны внедряться в бактериальную клетку, встраиваться в геном и подавлять размножение микробов. Бактериофаги созданы под каждый вид микробов. Существует стрептококковый бактериофаг, стафилококковый, кишечной палочки , а также бактериофаги, характеризующиеся поливалентностью, т. е. способностью поражать разные виды бактериальных клеток. Например «Секстафаг» — препарат, поражающий бактерии стафилококков, стрептококков, в том числе энтерококков, протея, клебсиелл, пневмонии , синегнойной и кишечной палочек. Бактериофаги всё больше и больше находят применение в лечении в связи с нечувствительностью бактерий к антибиотикам.
PН тест проводится с помощью лакмусовых полосок с индикатором кислотности на конце. Он позволяет определить повышение рН.
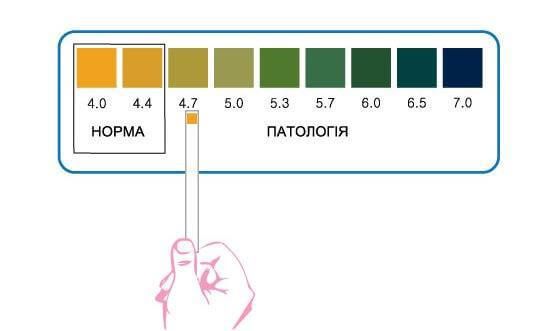
Применяют также аминный тест: каплю выделений из влагалища наносят на предметное стекло, к ней добавляют немного 10 % калия гидроксида. При положительном результате появляется или усиливается «рыбный запах».
Аминный и рН тесты являются диагностическими критериями бактериального вагиноза, при котором количество лактобактерий прогрессивно снижается и происходит изменение рН с кислотного на щелочной. Всё это приводит к размножению кокковой флоры, гарднерелл, атопобиум. PН тест — самый информативный и простой метод офисной диагностики в практике гинеколога. PН-метрия обязательно проводится у всех беременных женщин. Также измерение кислотности необходимо проводить для самоконтроля [6] .
ПЦР-диагностика — самый точный метод, позволяющий определить возбудителя вульвовагинальной инфекции по молекуле ДНК. Методом ПЦР (полимеразной цепной реакции) выполняются анализы фемофлор и флороценоз, с помощью которых можно выявить как специфическую флору, включающую возбудителей ЗППП (трихомониаза, гонореи, хламидиоза, микоплазмоза и др.), так и неспецифическую флору. Эти анализы позволяют диагностировать ассоциации микроорганизмов и их превалирующие виды. Применяя ПЦР, можно подтвердить вирусную этиологию заболевания (например герпес или ВПЧ), дифференцировать анаэробный и аэробный вульвовагинит.
При аэробном вагините снижается количество лактобактерий, рН может быть от 4,5 до 5,5, наблюдаются выделения разного типа. Может отмечаться воспаление, но не всегда выраженное. Аминный тест — отрицательный, флора — аэробная условно-патогенная.
Цитологическое исследование позволяет с помощью мазков-отпечатков с наиболее подозрительных участков вульвы определить наличие раковых клеток.
Дополнительные методы диагностики
Дополнительные исследования проводят по показаниям.
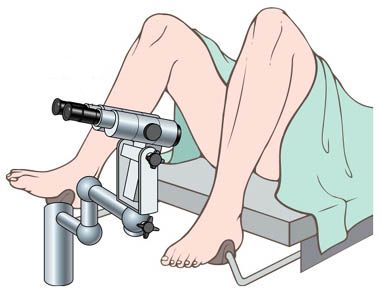
Вульвоскопия (простая и расширенная). Использование микроскопа с большим увеличением в 7-28 раз в практике акушера-гинеколога позволяет выявить атипичные (изменённые) клетки, конкретизировать изменения эпителиального покрова, трактовка которых при визуальном наблюдении затруднена. Расширенная вульвоскопия производится с использованием красителей:
- 2 % водного раствора толуидина голубого: синие пятна остаются в местах, где существуют атипичные клетки;
- глицеринового раствора Люголя (проба Шиллера): даёт возможность точно определить границы участков изменённого эпителия, поскольку они не окрашиваются йодом.
То есть при вульвоскопии оценивается реакция тканей в ответ на обработку медикаментозными средствами.
Биопсия вульвы с последующим морфологическим исследованием. Биопсия проводится под местной анестезией, с помощью скальпеля или биоптатора Кейса иссекается кусочек вульвы и отправляется в лабораторию на исследование. Биоптационная игла Кейса даёт возможность проводить более щадящую биопсию [2] . Показанием для инвазивного исследования является подозрение на рак вульвы.
Гистологическое исследование показывает состояние эпидермиса, сосочкового слоя (сглажен или нет), наличие или отсутствие гиалинизации (белковой дистрофии), отёчности поверхностных слоёв кожи, выявляет в глубоких слоях кожи хроническое воспаление, наличие или отсутствует подкожно-жировой клетчатки [5] .
Дифференциальную диагностику проводят с такими состояниями, как нейродермит, витилиго, красный плоский лишай, эссенциальный зуд, чесотка, а также вульводиния [3] .
Вульводиния, вестибулодиния — это боль в области вульвы, которая длится 3 месяца или более, при этом она не вызвана инфекцией, кожным заболеванием или другим состоянием. Чаще всего описываются такие симптомы, как жжение, раздражение, мокнутие. Болеть может вся вульва или отдельные участки. Боль бывает постоянной и эпизодической. Проблема вульводинии пока не решена нигде в мире, гайдлайны (рекомендации) отсутствуют.
Лечение вульвита
Успех в лечении вульвовагинита зависит от точной постановки диагноза, основанной на тщательном анализе анамнеза, данных клинического и лабораторного методов исcледования. Только после получения результатов бактериологического, вирусологического и гистологического исследований, подтверждающих диагноз, можно начинать терапию.
В первую очередь назначается противоинфекционный препарат с учётом чувствительности и вида микроорганизма.
- При кандидозах — антимикотические препараты, такие как «Дифлюкан», флуконазол, нистатин, леворин, клотримазол, кетоконазол и др.
- При герпесе — противовирусные препараты: ацикловир, «Валтрекс», «Фамвир».
- При ЗППП — антибактериальные препараты в зависимости от типа возбудителя.
- При бактериальном вагинозе — местные антисептики, «Клиндацин».
- При аэробном вульвовагините — местные антисептики, антибиотики с учётом показателей посевов.
Лечение пациенток с длительными вульвитами проводится совместно с дерматологами. В таких случаях можно назначить комбинированный местный препарат «Тетрадерм». В его состав входят:
- Мометазон — наиболее сильный г люкокортикостероид ( ГКС) безопасный для локального применения. Имеет противовоспалительный, противозудный и антиэкссудативный эффект.
- Эконазол — современный эффективный противогрибковый компонент с бактерицидным действием. Снижает синтез эргостерола, который регулирует проницаемость клеточной стенки микроорганизмов.
- Гентамицин — антибактериальный компонент широкого спектра действия, используется для местного лечения первичных и вторичных бактериальных инфекций кожи.
- Декспантенол (витамин В5) — регенерирующий компонент с метаболическим действием. Оказывает местное противовоспалительное и иммунное действие, включается в метаболизм клеток кожи и восстанавливает повреждённый роговой слой.
«Макмирор комплекс» — противомикробное комбинированное средство, содержащее нифурател, нистатин. Препарат не подавляет рост лактобацилл, поэтому после курса терапии нормальная флора влагалища быстро восстанавливается.
Противомикробная терапия уничтожает не только патогенную, но и полезную микрофлору. В результате этого происходит заселение и колонизация влагалища более вирулентными инфекциями, что вновь проявляется патологическими выделениями из влагалища и раздражением вульвы. Чтобы прервать этот замкнутый круг, после противомикробной терапии необходимо восстановить флору эубиотиками — препаратами, содержащими живые культуры полезных микроорганизмов. Например, можно использовать » Лактожиналь » . Этот препарат способствует нормализации рН микрофлоры влагалища за счёт продукции молочной кислоты. В его состав входят:
- Лактобактерии LCR 35 — образуют защитную плёнку, нормализуют рН влагалища, препятствуют прикреплению патогенов. В результате восстанавливается устойчивость микрофлоры до того момента, когда биотоп будет заполнен собственными лактобактериями.
- Лактозы моногидрат — питательная среда для лактобактерий LCR 35. Секретируемые LCR 35 метаболиты усиливают антибактериальное действие.
- 1 капля в день (№21) при кандидозном вульвовагините;
- 2 капли в день (№7) при бактериальном вагинозе;
- 1 капля в день (№14) в качестве альтернативной терапии [10] .
К эубиотикам относятся также свечи «Ацилакт», «Лактонорм», «Триожиналь» и др.
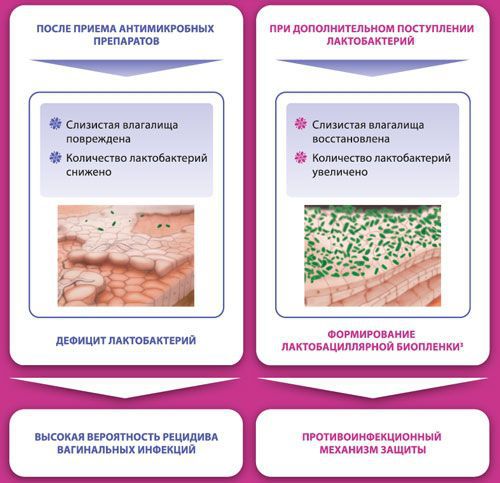
Усиливают действие антибиотиков протеолитические ферменты. Они способствуют ускорению пролиферативных процессов в тканях, активизируют клеточные реакции, усиливают фагоцитарную активность лейкоцитов, уменьшают рецидивы заболевания. П ротеолитические ферменты содержатся в препарате «Вобэнзим». Он устойчив к действию желудочного сока. В состав данного средства входят: бромелаин, папаин, панкреатин, химотрипсин, амилаз, липаза, рутин. Назначают по 3 таблетки 3 раза в день на протяжении 1-2 месяцев [6] . (Препарат стоит расценивать как биологически активную добавку, эффективность которой в полном объёме не доказана. — Прим. ред.)
В комплексной терапии вульвитов используют также витаминотерапию, иммуностимуляторы, индукторы интерферона [7] .
В связи с тем, что продолжительный зуд связан с избыточной выработкой гистамина, рекомендуется назначать антигистаминные препараты: «Супрастин», «Тавегил», «Диазолин», «Зодак» и др. [7] . Некоторые пациентки с длительным зудом долго не обращаются к врачам и пытаются лечиться самостоятельно. Как правило, это не помогает, и женщины попадают к врачу с уже сформированным «замкнутым кругом». Таким пациенткам рекомендуется назначать седативные средства, которые имеют успокаивающий эффект [2] .
Местное применение эстрогенов восстанавливает кислотность влагалища и нивелирует микробиологические изменения, особенно в период менопаузы, когда уровень женских половых гормонов падает. Также помогает предотвратить рецидивы инфекций мочевыводящих путей.
Вагинальное применение препаратов эстриола уменьшает сухость влагалища, зуд и диспареунию (болезненность при половом акте), существенно улучшает цитологические данные. Эстриол является натуральным эстрогеном. Он — самый безопасный. Не оказывает влияния на эндометрий и молочные железы. Эстриол содержат такие препараты, как «Овестин» (крем и свечи), «Орниона» (крем) и др. Для лечения дистрофии вульвы используется эстриол в разовой дозе 2-3 недели ежедневно, затем рекомендована поддерживающая доза 1-2 раза в неделю. Причём непосредственно на вульву наносится только малая часть разовой дозы, а остальную часть необходимо ввести во влагалище.
Важно понимать, что дефицит локальных эстрогенов возможен не только у женщин п остменопаузального возраста , но и у молодых пациенток с регулярной менструацией, поэтому при диспареунии и рецидивирующих вульвовагинитах важно обратить внимание на цитологическое заключение, результаты кольпоскопии и иметь в виду возможный эстрогеновый дефицит.
Местное применение глюкокортикостероидов особенно показано при аутоиммунном воспалительном дерматозе. Кортикостероиды обладают противовоспалительным действием, антигиперпластическим эффектом на пролиферирующие поверхностные слои кожи. Оказывают антиаллергическое, местноанальгезирующее, противозудное действие. Из-за риска образования рубцовой ткани кортикостероиды не применяются в течение длительного времени, они могут быть назначены на короткий период с целью быстрого устранения сильного зуда и боли в области вульвы. Кортикостероиды особенно эффективны при выраженной воспалительной реакции и в основном у пациенток со склерозирующим лихеном [5] .
Местное применение андрогенов. Является перспективным методом лечения вульвитов на фоне склерозирующего лихена. 2 % тестостерона пропионат в небольшом количестве нужно втирать в кожу 2-3 раза в день на протяжении 6-8 недель. Поддерживающий курс — 1 раз через день. Однако препарат может вызывать побочные эффекты, пациентку необходимо об этом предупредить. Длительное применение тестостерона может привести к клиторомегалии (патологическому увеличению наружной части клитора), усилению полового влечения и росту волос на лице [5] .
В качестве хирургического лечения используются: криодеструкция, радиочастотная и лазерная коагуляция, вульвэктомия. Однако из-за частых послеоперационных осложнений и рецидивов, неудовлетворительных косметических и функциональных результатов от этих методов отказываются в пользу менее травматичных.
Фотодинамическая терапия — высокотехнологичный метод лечения вульварной дистрофии [11] . ФДТ является органосохраняющим методом лечения. В организм пациента предварительно вводится фотосенсибилизатор, который в дальнейшем скапливается в патологических тканях (злокачественных, воспалительных, инфицированных вирусами). Далее под воздействием излучения определённой длины волны происходит разрушение этих изменённых тканей. При этом отмечается минимальное поражение здоровой ткани, противовирусное действие, быстрое заживление тканей и хорошие косметические результаты.
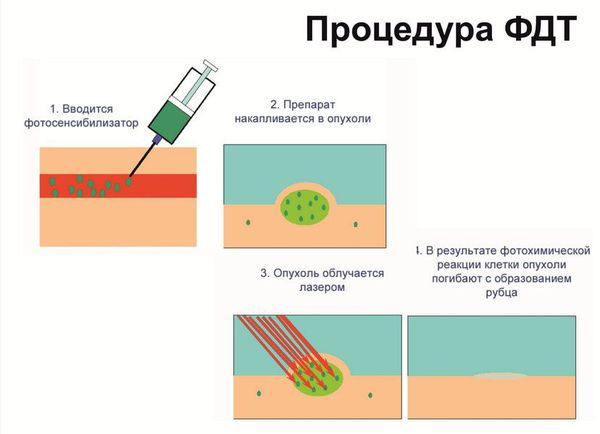
Если результат не устраивает, процедуру можно провести повторно. П о окончании лечения в рачу виден хороший косметический эффект, улучшение цитологической и морфологической картины. Сама женщина, как правило, отмечает уменьшение зуда, жжения, болезненности, сухости, повышение эластичности ткани, улучшение качества половой жизни.
При выполнении фотодинамической терапии пациенту обязательно:
- В течение суток соблюдать световой режим — избегать воздействия прямого солнечного света.
- Обрабатывать наружные половые органы раствором антисептика после каждого акта мочеиспускания.
- При возникновении боли наносить на ткани вульвы местноанестезирующее средство (например «Акриол Про»).
- Наносить крем «Тетрадерм» тонким слоем на вульву со второго дня до полной эпителизации тканей.
- Наносить крем «Орниона» ежедневно на ночь в течение длительного времени.
- Наблюдаться у специалиста [11] .
Прогноз. Профилактика
Прогноз лечения зависит от индивидуального подхода к лечению пациента. В век высоких медицинских технологий вульвит возможно излечить полностью. Всё зависит от правильной постановки диагноза и правильного определения причины заболевания. С помощью современных методов диагностики сделать это несложно. Лечение должно подбираться с учётом чувствительности выделенного агента. Только в запущенных случаях воспаления, когда уже произошли изменения в строении слизистой вульвы, полное излечение может быть проблематичным.
Профилактические мероприятия при вульвовагините в первую очередь должны быть направлены на своевременное и полное лечение инфекционных поражений мочеполового тракта.
Кроме того, в качестве мер профилактики необходимо:
- Обследовать и лечить полового партнёра.
- Соблюдать санитарно-гигиенические требования.
- Соблюдать правила гигиены, такие как ежедневное подмывание наружных половых органов, использование хлопчатобумажного нательного белья, только личного полотенца.
- Для гигиены наружных половых органов подбирать средства с рН, оптимальным для лактобацилл.
- При посещении медицинских учреждений и салонов красоты использовать только одноразовые инструменты, подвергнутые стерилизации.
- Сотрудникам медицинских и педагогических учреждений регулярно проводить санитарно-просветительскую и воспитательную работу среди населения.
- Использовать барьерную контрацепцию.
Наилучшей профилактикой возникновения вульвовагинита является отсутствие случайных половых связей [9] .
Список литературы
- Masfari A.N. Duerden B.L. Quantitave studies of vaginal bacteria // Genitorin. Med. — 1986; 62(4): 256-263. ссылка
- Sweet R.L. New approaches for the treatment of bacterial vaginozis // Amer. J. Obstet. Gynecol. — 1993; 169 (2 Pt 2): 479-482.ссылка
- Wilks M., Thin R.M., Tabagchali S. Qvantitativ bacteriology jf the vaginal flora in genital disease // J Med. Microbiol. — 1984; 18(2): 217-231.ссылка
- Гинекология: национальное руководство / под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, В.Е. Радзинского, И.Б. Манухина. — 2-е изд., перераб. и доп. — М.: ГЭОТАР-Медиа, 2017. — 1008 с.
- Заболевания шейки матки, влагалища и вульвы: клинические лекции / под ред. проф. В.Н. Прилепской. — М.: МЕДпресс-информ, 2005. — 390 с.
- Беднова В.Н. Васильева Н.М. Применение протеолитических ферментов для лечения трихомониаза // Вестник дерматолгии и венерологии. — 2009.
- Ершов Ф.К. Система интерферона в норме и при патологии. — М., 2006.
- Кирющенков А. Хламидиоз и вирусные заболевания женских половых органов // Врач. — 2016.
- Козлова В.И. Пухнер А.Ф. Вирусные, хламидийные, и микоплазменные заболевания гениталий. — М., 2019.
- Филяева Ю.А. Помощь женщинам с хроническими белями и дискомфортом вульвы в разные возрастные периоды: вульвовагиниты и вульводиния // Открытые Медицинские Коммуникации. — 2019.
- Хашукоева А.З Корсунская И.М. Гинекологические и дерматологические проблемы женщин красивого возраста // Открытые Медицинские Коммуникации. — 2019.
- Кира Е.Ф. Пути улучшения качества диагностики и эффективности лечения вульво-вагинальных инфекций на современном этапе // Открытые Медицинские Коммуникации — 2019.
- Анкирская А.С., Муравьева В.В. Опыт микробиологической диагностики оппортунистических инфекций влагалища // Клиническая микробиология и антимикробная химиотерапия. — 2001. — Т. 3, № 2. — С. 190-192.
Вульвит

Очень часто в последнее время женщины обращаются к гинекологам с такой проблемой, как вульвит. Именно это заболевание выявляется у подавляющего числа пациенток чаще всего. Речь идет о воспалении вульвы. Иногда симптомы сопровождаются вагинитом — воспалением слизистой оболочки влагалища. По этой причине ставят диагноз «вульвовагинит». Механизмов развития болезни два: сперва появляется вагинит, а за ним уже вульвит. Есть вероятность получить одновременное воспаление всех слизистых оболочек вагины и вульвы — от этого никто не застрахован.
Причины появления вульвита и его проявления
Главная причина формирования воспаления — усиленное размножение патогенных микроорганизмов. Это происходит, когда плохо соблюдается личная гигиена или же напротив, подмывания происходят чересчур часто. При гормональных изменениях (беременности, климаксе, подростковом возрасте) также может возникнуть вульвит. К половым органам следует относиться с осторожностью: не носить тесную одежду, не травмировать их при подмывании, во время полового акта не проявлять агрессивных действий.

Какие причины могут вызвать заболевание:
- нарушения в работе эндокринной системы;
- гельминтоз, дисбактериоз;
- микротравмы вульвы;
- использование некачественных тампонов;
- детские запущенный инфекции;
- псориаз;
- продолжительное лечение препаратами, которые оказывают влияние на гормональный фон;
- чересчур обильные слизистые выделения;
- нарушения в работе эндокринной системы.
К сожалению, даже ношение гигиенических прокладок может спровоцировать аллергическую реакцию, на фоне которой развивается вульвит. В случае нарушения работы эндокринной системы яичники начинают функционировать недостаточно. То же самое касается сахарного диабета. Когда не хватает в организме минералов, витаминов нарушается метаболизм и как следствие появляется вульвит. Антибактериальная терапия, к сожалению, не способствует повышению иммунитета и в итоге нарушается микрофлора влагалища.
Симптомы заболевания
Когда воспаляются слизистые, это сопровождается характерными симптомами. И эти симптомы зависят от характера воспалений, какие органы поражены больше — одна лишь вульва или еще и слизистая оболочка влагалища.
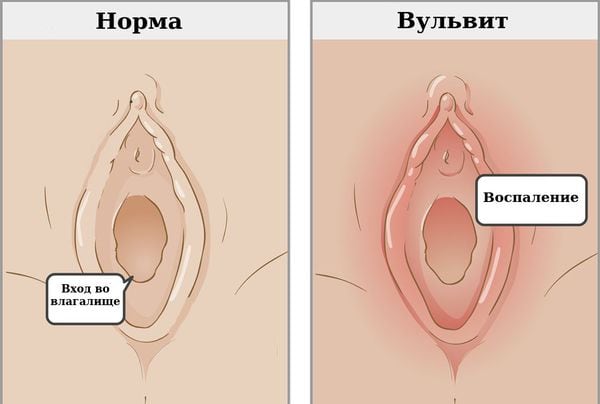
Как проявляется вульвит у женщин:
- язвы, эрозия, краснота, отеки наружных половых женских органов;
- зуд, жжение, болезненные ощущения;
- наблюдается общая усталость и слабость;
- увеличиваются паховые лимфоузлы;
- повышается температура;
- сильные творогообразные выделения, сукровица;
- слизистый налет.
Из-за зуда и постоянного присутствия боли у пациенток наблюдается появление бессонницы, раздражительности, снижается половое влечение. Девочки становятся более возбудимыми, у них нарушается сон. К сожалению, когда появляется вульвит у женщин, иногда вместе с ним возникает инфицирование кишечной палочкой, кандидоз, стафилококк.
Диагностика
В обязательном порядке диагностикой должен заниматься квалифицированный специалист. Не стоит доверять свое здоровье кому попало. Только врачи-гинекологи должны иметь доступ к половым органам женщин или девушек. Здоровье крайне важно для каждого человека.

Процедура проведения диагностики:
- предварительный визуальный осмотр на гинекологическом кресле;
- выясняется состояние внутренних и наружных половых органов;
- собирается анамнез, выслушиваются жалобы;
- по возможности проводят кольпоскопию;
- сдаются лабораторные анализы.
Для точного определения микроорганизмов, которые вызывают патологические процессы, необходимо выполнить бактериоскопию мазка. Иногда дополнительно делают культуральный посев для определения чувствительности к антибиотикам. Очень важный момент — выявление сопутствующих заболеваний, которые также могут провоцировать вульвит и являться причиной воспалительного процесса.
С диагностикой вульвита затруднений не происходит. Даже при визуальном осмотре на кресле у гинеколога видна отечность. Не избежать и характерных выделений. Когда анамнез собран, доктор по необходимости назначит дополнительные исследования. Иногда даже прибегают к УЗИ органов малого таза.
Этиология вульвита
Вульва представляет из себя тонкую и чувствительную эпителиальную оболочку на больших половых губах. Клитор окружен складками ткани и они идут вплоть до девственной плевы. Непосредственно на оболочке размещается здоровая микрофлора, там же происходит формирование кислой среды. Именно она отвечает за местный иммунитет. Если инфекционный агент и попадет на слизистую, то он погибнет благодаря кислоте или его умертвят лактобактерии.
Когда возраст девочки еще юный, то эпителиальная среда влагалища ближе к щелочной. У девочек нет лактобактерий, поэтому отсутствует гормональная защита от инфекций. Эстрогены практически не вырабатываются. Поэтому половые органы детей наиболее уязвимы перед болезнетворными микробами. Если попадает на половые губы инфекция, то ей не препятствуют естественные барьеры и она спокойно продвигается дальше.
В момент менопаузы также возрастает опасность подхватить инфекцию. Все дело в том, что при наступлении климакса снижается секреция половых органов, эстрогена в организме вырабатывается меньше, слизистые сохнут и погибает полезная микрофлора. Когда попадает инфекция на половые органы, быстро развивается острый вульвит и он может перетечь в хроническую форму.
Вульвит, его лечение и предупреждение

В любом случае вульвит лечится комплексно, совмещая традиционную терапию и местную. Только в этом случае можно рассчитывать на положительный результат и отсутствие повторного заражения. Чтобы вульвита лечение было эффективным, не стоит пренебрегать рекомендациями докторов. Очень важно исключить каждый из раздражающих факторов. Чем быстрее выявляется воспаление, тем быстрее происходит его устранение, ликвидируется болезнь наружных половых органов.
Какими препаратами происходит лечение:
- иммуномодулирующие;
- противовирусные;
- противогрибковые;
- антибактериальные.
Нужно обязательно учитывать как бактериальных возбудителей, так и выявить чувствительность к определенным видам антибиотиков. Благодаря этому лечение является эффективным. Когда имеем дело с кандидозной формой заболевания, обязательно применяют противогрибковое средство. Случается хронический рецидивирующий вульвит и тогда пациенту дополнительно назначают витамины, иммуномодуляторы, общеукрепляющие средства.
Аллергический вульвит
Когда было выявлено, что болезнь стала результатом аллергической реакции, назначаются антигистаминные препараты. В обязательном порядке следует нормализовать обменные процессы и гормональный фон в организме пациентки. В противном случае выздоровление не наступит. Если заболевание появилось после механических повреждений, тогда назначают регенерирующее или репаративное средство.
Особый подход к специфическим вульвитам
Речь идет о хламидийном и гонорейном виде заболевания. И к ним нужен особый подход. Когда размножается условно-патогенная флора, то достаточно использовать местные средства. Также местная терапия может быть дополнительной при основном лечении. Благодаря ей ускоряется выздоровление, уходит болезненная симптоматика, повышается эффективность курса лечения.
Женщины обрабатывают половые органы антисептиками и растворами, делают компрессы, ванночки, спринцуются. Препараты назначаются доктором. Очень часто врач назначает свечи или вагинальные таблетки. Если наблюдается воспаление одной лишь вульвы без слизистой влагалища, то эффективнее все равно использовать свечи, чтобы предотвратить восхождение инфекции.
Возможные осложнения
Если не своевременно выявить вульвит, причины которого могут быть непонятными или неправильно лечить его, то в результате он перерастает в хроническую форму. И это уже гораздо неприятнее. В этом случае периодически появляются обострения, терапия затрудняется, иногда даже гипертрофируются сальные железы. В самых запущенных случаях, когда речь идет о девочках, может даже наблюдаться синехия и тогда без операции не обойтись.

3 стадии развития вульвита:
- острая — характеризуется яркими клиническими проявлениями и продолжается около месяца, потом симптоматика практически пропадает;
- подострая — может быть цикличной, обострение сменяется затишьем, может продолжаться до трех месяцев;
- хроническая — вялотекущий процесс вводит женщину в заблуждение и она полагает, что болезнь отступила сама по себе, но на ее фоне может развиться атрофический вульвит и слизистая вульвы истончается, ее гораздо проще травмировать.
Казалось бы такое безобидное заболевание, как вульвит, может спровоцировать заболевания органов мочеполовой системы. Воспаляются органы малого таза, диагностируется эндометрит, аднексит и так далее вплоть до бесплодия. А даже если забеременеть и удастся, то могут случаться выкидыши. когда вульвит гнойный, то может развиться сепсис, появляются язвы на слизистой. Встречались летальные случаи. Когда вульвит диагностируют у беременных, то велика вероятность внутриутробного инфицирования плода. Беременность может самопроизвольно прерваться.
Лечение вульвита в любом случае проходит под контролем врачей. Для перехода в хроническую форму достаточно двух недель. И рецидивы будут обостряться. Вплоть до деформации половых органов. Не стоит откладывать визит к доктору. Если своевременно выявить заболевание, то его можно довольно быстро вылечить.
Прогноз и профилактика
Девочки должны с ранних лет знать, как ухаживать за своими половыми органами. Ответственное отношение к своему здоровью формируется изначально. Тогда в будущем это войдет в привычку. Девушки должны отдавать предпочтение качественному и удобному нижнему белью из натуральных эластичных тканей. Половая жизнь должна быть гигиеничной. У вульвита симптомы проявляются сразу же. И обнаружить их не составит труда. При первых же подозрениях следует сходить на прием к гинекологу, который при необходимости назначит соответствующее лечение и распишет его по пунктам.
Подводя итоги
Для получения квалифицированной консультации необходимо обращаться за помощью в ведущие клиники, где работают опытные специалисты. Только они быстро и качественно помогут решить вопрос и вылечить даже острый вульвит. Благодаря современному оснащению гинекологических отделений можно в одном месте пройти все необходимые обследования и не ездить в несколько мест, тратя свое время и деньги. Опытные специалисты назначают эффективное лечение после проведения консультации и осмотра.
Не стоит пытаться справиться с вульвитом самостоятельно. Информации в интернете много, полным-полно народных средств. Но применение любого из них чревато необратимыми последствиями. Если заболевание перейдет в вялотекущую хроническую форму, то его сложнее выявить и диагностировать. Когда симптоматику заглушают, воспаление остается. Лучший вариант — это комплексный подход.
Не следует применять таблетки бесконтрольно. Только доктор может назначать лекарства и тем более антибиотики. Если у патогенной микрофлоры появится устойчивость к препаратам, то очень сложно помочь такой пациентке в будущем. Аллергические реакции и ожог слизистой — стандартный исход развития событий при самолечении. Нет ничего стыдного в обращении к гинекологу. Совсем не обязательно, что вульвит приобретен от полового контакта. Причин возникновения множество и их придется выявить.
- Консультация врача-гастроэнтеролога
- Гастрит
- Холецистит
- Желчекаменная болезнь
- Дуоденит
- Цирроз печени
- Диагностические и малые гинекологические операции
- Ампутация шейки матки при элонгации
- Радиоволновая эксцизия шейки матки
- Пластика влагалища собственными тканями
- Консультация врача-гинеколога
- Детский гинеколог
- Диагностика и лечение заболеваний шейки матки
- Гинекологические операции
- Гинекологические манипуляции и процедуры
- Эстетическая гинекология
- Гинекологические комплексы
- Лабораторные исследования
Источник https://ginokomfort.ru/spravochnik/vospalenie_polovih_gub/
Источник https://probolezny.ru/vulvit/
Источник https://klinik.by/stati-o-ginekologii/vulvit/