Антибактериальная химиотерапия раневой инфекции

Под термином «антибактериальная химиотерапия» понимают использование химических соединений, назначаемых при инфекционных заболеваниях и вызывающих гибель их возбудителей без повреждения тканей хозяина.
К сожалению, многие из препаратов, разработанных в 40-60 годах, в настоящее время во многом утратили свою клиническую значимость, что обусловлено эволюцией микроорганизмов, возникновением их устойчивости к действию антибиотиков.
Этот биологический феномен — антибиотикорезистентность — определяет как тактику терапии и направления деятельности фармацевтической промышленности, вынужденной производить все новые антибактериальные препараты, так и направления научных исследований по поиску новых групп препаратов, более эффективных для лечения раневой инфекции.
Раневая инфекция в общей структуре хирургической заболеваемости занимает одно из ведущих мест.
Гнойно-воспалительные процессы наблюдаются у 35% – 45% хирургических больных. Инфекция является причиной не только различных хирургических заболеваний, но и многочисленных послеоперационных осложнений: от нагноения послеоперационной раны до развития хирургического сепсиса, который часто приводит к смерти больного.
Причины возрастания частоты и течения гнойной инфекции в хирургии многообразны и включают в себя следующие факторы: увеличение объема оперативных вмешательств, особенно у больных группы риска, широкое использование методов инструментального обследования и лечения, сопровождающееся инфицированием больного (внутрисосудистые и мочевые катетеры, интубационные трубки, эндоскопические манипуляции и др.), распространение антибиотикоустойчивых штаммов микроорганизмов. Указанные факторы, а также нерациональное использование антибиотиков привели к увеличению частоты внутрибольничных инфекций, вызываемых множественно устойчивыми условно-патогенными возбудителями.
Более половины всех используемых в настоящее время в мире антибиотиков составляют беталактамы (пенициллины, цефалоспорины, цефамицины, карбапенемы, монобактамы).
Данные бактериологических исследований, проведенных в различных клиниках, свидетельствуют о приобретении патогенными микроорганизмами устойчивости к длительно применяемым в практике антибактериальным препаратам (пенициллин, стрептомицин, ампициллин, амоксициллин, цефазолин и др.).
Наиболее значимым механизмом формирования резистентности к беталактамным антибиотикам является продукция бактериями беталактамаз – с ним связано приблизительно 80% случаев устойчивости как грамположительных, так и грамотрицательных микроорганизмов, что является одной из основных причин снижающейся эффективности многих традиционных для каждого стационара антибактериальных препаратов.
Одним из путей преодоления антибиотикорезистентности является использование ингибиторов беталактамаз в сочетании с пенициллинами или цефалоспоринами в составе комбинированных препаратов. На основе ингибитора беталактамаз клавулановой кислоты создан комбинированный препарат амоксициллин/клавуланат калия, на основе ингибитора беталактамаз сульбактама созданы комбинированные препараты тикарциллин/клавулановая кислота, ампициллин/сульбактам, цефоперазон/сульбактам, на основе ингибитора беталактамаз тазобактама – пиперациллин/тазобактам.
Изучение возбудителей тяжелых хирургических гнойных осложнений и их чувствительности к антибактериальным препаратам позволяет считать наиболее эффективными лекарственными средствами:
- аминогликозиды 3 поколения (нетилмицин, амикацин, сизомицин),
- цефалоспорины III-IY поколения,
- фторхинолоны,
- линкозамины,
- имипенем, меропенем,
- антибиотики в комбинации с ингибиторами беталактамаз (ампициллин и цефоперазон с сульбактамом, амоксициллин с клавулановой кислотой, пиперациллин с тазобактамом).
При выявлении метициллинрезистентных микроорганизмов – ванкомицин, тейкапланин. Достаточно высокую клиническую значимость сохраняют давно известные антимикробные препараты – диоксидин и фурагин-растворимый.
Выбор антибактериального препарата должен быть обоснован не только данными бактериологического исследования, но и тяжестью проявления клиники интоксикации, степенью выраженности полиорганной недостаточности, обширностью гнойного процесса.
При ограниченном гнойном процессе, отсутствии клинико-лабораторных признаков интоксикации предпочтение должно отдаваться пероральным формам препаратов.
При установлении осложненного течения раневой инфекции с вовлечением внутренних органов антибактериальная терапия должна базироваться только на инъекционных формах. в этих случаях все антибиотики должны вводиться только через катетеры, установленные в центральные вены или в артерии, при наличии гнойного процесса на нижних конечностях.
Современная антибактериальная терапия раневой инфекции базируется на обязательности адекватного хирургического лечения гнойного очага, дополненного новыми антибактериальными препаратами, назначаемыми рациональным путем и в адекватных дозах, ориентируясь на тяжесть раневого процесса при регулярном контроле состава микрофлоры в ранах и контроля переносимости проводимой терапии.
В экстренных случаях, при отсутствии возможности выполнения бактериологических исследований, иногда допускается использование антибактериальных препаратов, перечисленных в программах эмпирической и этиотропной антибактериальной терапии больных с раневой инфекцией (рис. 30).
ИСТОРИЯ РАЗВИТИЯ АНТИБАКТЕРИАЛЬНОЙ ХИМИОТЕРАПИИ
В развитии химиотерапии можно проследить три периода: до работ П. Эрлиха (до 1891 г.), период исследований П. Эрлиха и после 1935 г., когда были открыты сульфаниламиды и антибиотики.
Непреходящее и сегодня значение сохраняют тезисы Эрлиха, сформулированные на основе опыта и логики поисковой работы: «Химиотерапия ставит себе задачу найти такие вещества, которые при большом влиянии на паразитов принесли бы возможно менее вреда организму».
Важнейшие для медицинской практики антибиотики ХХ века были открыты или случайно (пенициллин), или путем так называемого направленного скрининга.
Продукты жизнедеятельности грибов и микроорганизмов (Penicillium, Streptomyces, Bacillus, а также высших грибов), обладающие способностью убивать возбудителей болезни, обозначают в узком смысле как антибиотики.
«Глядя на зараженные раны, на людей, которые мучились и умирали, я сгорал от желания найти какое-нибудь средство, которое способно убить микробы» (Флеминг А., 1881-1995 гг.).
Сегодня каждый прохожий молча, почтительно склонит голову, прочитав на могильном памятнике «Сэр Александр Флеминг — изобретатель пенициллина».
Народ нашей страны всегда будет благодарен З.В. Ермольевой — создателю отечественного пенициллина, спасшего тысячи жизней раненых в годы Великой отечественной войны.
В 1943 г. Фармакологический комитет по докладу З.В. Ермольевой принимает решение о медицинском применении отечественного пенициллина. С этой даты началась эра антибиотиков в нашей стране. З.В. Ермольева, Н.И. Гращенков, И.Г. Руфанов проводят в течение двух месяцев детальное изучение эффективности пенициллина при лечении более чем 1200 раненых (эвакогоспиталь № 5004).
1943 г. — лечение и схемы применения первого отечественного пенициллина на 25 «безнадежных» и впоследствии выздоровевших септических больных проводила врач-хирург Анна Марковна Маршак.
«Боевое крещение» отечественный пенициллин получил на 1-ом Прибалтийском фронте под руководством главного хирурга Армии Н.Н. Бурденко.
Ученик З.В.Ермольевой — С.М.Навашин, академик РАМН, профессор, лауреат Государственной премии, директор Государственного центра по антибиотикам, продолжил основные направления ее фундаментальные исследования в комплексной науке об антибиотиках с начала 50-х годов.
Под руководством С.М.Навашина за 50-летний период в ГНЦА были разработаны антибактериальные препараты практически всех групп:
- природные, пролонгированные и полусинтетические пенициллины,
- природные и полусинтетические аминогликозиды,
- полусинтетические цефалоспорины,
- тетрациклины,
- макролиды,
- резервные противотуберкулезные антибиотики,
- рифампицин и его производные,
- линкомицин,
- фузидин,
- противоопухолевые антибиотики,
- полимиксины,
- липосомальные формы антибиотиков.
Разработана отечественная технология важнейших фторхинолонов 1 поколения.
Уже в 70-е годы отечественная промышленность антибиотиков занимала второе место в мире, как по объему, так и по номенклатуре выпускаемых препаратов. В таблице на рис.1 приведена классификация антибактериальных средств.
«Золотая эра» антибиотикотерапии ознаменовалась выдающимися достижениями во всех областях медицины – снижением распространения инфекций, тяжести их течения и снижением показателя смертности при инфекционных заболеваниях. Ушли в прошлое представления о неизлечимости многих инфекционных заболеваний (сепсис, туберкулез, эндокардит, многих особо опасных инфекций и др.). Об эффективности антибиотикотерапии можно судить, например, по показателям смертности при пневмонии: до 40-х годов – 30-40%, после внедрения пенициллина — 5% (С.М. Навашин, 1997 г.).
ПРОТИВОГРИБКОВЫЕ ПРЕПАРАТЫ
Больные с раневой инфекцией, получающие длительную антибактериальную терапию сразу несколькими препаратами, являются группой высокого риска поражения микотическими инфекциями. Летальность при инвазивных микозах, вызванных, например, грибами рода Candida, достигает 85%. Кандидоз, являясь эндогенной инфекцией, может проявляться клиникой поражения грибами мозга, печени, селезенки, почек, сердца, легких, суставов. Для лечения в арсенале врача имеется только пять эффективных противогрибковых препаратов: амфотерицин В, флуконазол, итраконазол, флюцитозин и липосомальный амфотерицин В.
Наибольшее распространение в клиниках получили первые два – амфотерицин В и флуконазол. Вместе с тем, несмотря на высокую клиническую эффективность к амфотерицину В, при лечении кандидемии этот препарат используется значительно реже из-за его токсического воздействия на почки. Липосомальный амфотерицин В менее токсичен, более удобен в использовании, так как его можно вводить через периферические вены. Флуконазол считается препаратом выбора при кандидемии, раневой инфекции, перитоните, инфекции мочевыводящих путей
ЭУБИОТИКИ ДЛЯ ПРОФИЛАКТИКИ ДИСБАКТЕРИОЗА У БОЛЬНЫХ С РАНЕВОЙ ИНФЕКЦИЕЙ
Длительная антибактериальная терапия, лучевая терапия, гормоно- и химиотерапия неизбежно приводят к значительным качественным и количественным изменениям в составе нормальной микрофлоры человека. Для профилактики эндогенной инфекции у тяжелых больных применяется селективная деконтаминация пищеварительного тракта. Используется пероральное или интрагастральное введение антибиотиков, не всасывающихся в кишечнике. При раневой инфекции, если позволяет клиническая ситуация, предпочтение отдается химиотерапевтическим препаратам для местного применения. В профилактике и лечении дисбактериозов при раневой инфекции в настоящее время упор делается на применение бактериальных биологических препаратов из нормальной микрофлоры, т.е. применение эубиотиков, изготовляемых на основе бифидумбактерий, лактобацилл, кишечной палочки, споровых форм бактерий. Последними исследованиями установлена высокая эффективность биопрепарата «Бифилиз» (сочетание лизоцима и бифидумбактерина).
Для сохранения нормальной экологии кишечника необходимо включение в комплексное лечение пробиотиков.
- монокомпонентных (бифидумбактерин, лактобактерин, колибактерин, споробактерин, бактиспорин, бактисубтил и др.);
- поликомпонентных (бифилонг, ацилакт, ацинол, линекс, биоспорин);
- комбинированных (бифидумбактерин форте, бифилиз).
ПУТИ ВВЕДЕНИЯ АНТИБИОТИКА
Эффективность действия антибиотика зависит от создания высокой его концентрации в очаге поражения, что достигается назначением соответствующей дозы препарата и введением его оптимальным путем.
При местном характере гнойной инфекции с целью купирования острого гнойного процесса достаточно использование одного антибактериального препарата с обязательным местным лечением гнойной раны под повязками с мазями на полиэтиленгликолевой основе, обладающими широким спектром антимикробной активности, или современными йодофорами, диоксидином, усиливающими антимикробное действие препаратов, назначенных для общей антибактериальной терапии.
При обширных гнойных очагах, сепсисе необходимо повышать дозы антибиотиков до максимальных, с учетом видового состава микрофлоры, выделенной из разных биологических сред. Целесообразно использовать комбинации 2-3 препаратов. Препараты необходимо вводить через катетеры, установленные в центральные вены, что позволяет при лечении генерализованных форм создать и длительно поддерживать на нужном уровне концентрацию антибиотика не только в очаге поражения, но и во всем организме больного.
При локализации гнойного очага на нижних конечностях эффективно внутриартериальное введение препаратов в нижнюю надчревную артерию методом круглосуточной инфузии с помощью перфузоров.
Длительная внутриартериальная инфузия позволяет создавать и поддерживать достаточно высокую концентрацию препаратов в тканях поврежденной конечности, оставляя при этом концентрацию антибиотиков в общем кровотоке на более низком уровне. Это способствует повышению эффективности антибактериальной терапии и уменьшает возможность общего токсического воздействия антибиотиков.
КОНТРОЛЬ ЛЕКАРСТВЕННОЙ ПЕРЕНОСИМОСТИ ПРИ ДЛИТЕЛЬНОЙ ОБШЕЙ И МЕСТНОЙ АНТИМИКРОБНОЙ ТЕРАПИИ РАНЕВОЙ ИНФЕКЦИИ
Чрезмерное, часто неконтролируемое увлечение каким-нибудь одним препаратом, несоблюдение правила чередования лекарственных средств с учетом стадии течения раневого процесса или назначение одномоментно нескольких лекарственных форм, содержащих одинаковый антимикробный компонент, могут привести к сенсибилизации организма с последующим развитием местной или общей аллергической реакции, иногда с проявлениями токсического поражения внутренних органов. Для своевременной диагностики развивающейся реакции целесообразно внедрение в практику медикаментозного теста «In vitro» индекс лекарственной чувствительности (ИЛЧ) по Демьяненко С.М. (1989 г.).
При хорошей переносимости различных препаратов ИЛЧ составляет 0,96 — 1,0, а в группе с развивающейся аллергической реакцией на какой-нибудь препарат, входящий в комплексное лечение, этот показатель находится на уровне 0,76 — 0,83.
Регулярная постановка данного теста в группе больных с длительной терапией или при многокомпонентной терапии позволяет своевременно диагностировать процесс формирования замедленной аллергической реакции, уточнить истинный причинный препарат (анестетики, растворители препаратов, витамины, белковые препараты, сосудистые препараты и др.) и в ряде случаев избежать ошибочной отмены антибактериального препарата.
ПРОДОЛЖИТЕЛЬНОСТЬ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ
При местном гнойном процессе достаточно введение антибиотика в течение 3-5 суток. Более длительная терапия проводится в группах больных с острыми гнойными заболеваниями мягких тканей, с генерализацией инфекционного процесса. Критерием необходимости продолжения терапии или отмены препаратов должны служить данные бактериологического контроля, а также динамика клинических показателей.
Основными критериями отмены терапии являются исчезновение патогенной микрофлоры из гнойного очага или снижение количества микробов в 1 г ткани раны, отчетливая положительная динамика клинико-лабораторных показателей раневого процесса, нормализация температуры, улучшение общего состояния больного и т.д.
Ранняя отмена антибактериальной терапии до достижения стойкого клинического эффекта может привести к рецидиву или затяжному течению заболевания и значительно осложнить дальнейшее лечение.
СТУПЕНЧАТАЯ АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ РАНЕВОЙ ИНФЕКЦИИ
В настоящее время антибиотики выпускаются в лекарственных формах, предназначенных как для парентерального введения, так и для приема внутрь (например, офлоксацин, ципрофлоксацин, пефлоксацин и др.)
Наличие двух лекарственных форм одного и того же препарата позволяет последовательно использовать их (сначала парентерально, а затем внутрь). Ориентируясь на динамику клинических признаков раневого процесса, можно сократить сроки введения препарата парентерально и перейти на прием внутрь, что значительно сокращает общие затраты на лечение (расходные материалы, трудозатраты медперсонала), улучшает комфортность лечения, сокращает сроки пребывания больного в стационаре.
Основные факторы, определяющие эффективность антибиотикотерапии раневой инфекции
Выбор антибиотика с учётом:
- выделенного возбудителя
- антибиотикограммы
Выбор антибиотика:
- наиболее активного
- наименее токсичного
Доза и метод введения с учетом:
- особенностей фармакокинетики
- течения заболевания
Своевременность назначения:
- повторение курсов до стойкого терапевтического эффекта
- использование комбинаций препаратов с целью усиления антибактериального эффекта
Своевременная отмена или смена препарата с учетом
- токсичности
- частоты побочных реакций
Раневая инфекция — симптомы и лечение
Что такое раневая инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Асабекова Карэна Андрониковича, хирурга со стажем в 10 лет.
Над статьей доктора Асабекова Карэна Андрониковича работали литературный редактор Вера Васина , научный редактор Вячеслав Подольский и шеф-редактор Маргарита Тихонова

Хирург Cтаж — 10 лет
Клиника «МедЭксперт» на Московском
Центр семейной медицины «ЕваМария»
«Катарина» на Зоологической
Дата публикации 12 декабря 2022 Обновлено 23 декабря 2022
Определение болезни. Причины заболевания
Раневая инфекция (Wound infections) — это осложнение, которое возникает при развитии в ране патогенных, реже условно-патогенных микробов [3] . Проявляется как местными симптомами, такими как покраснение, отёк и боль, так и общими реакциями — воспалением в организме в целом. При этом возникают признаки интоксикации: недомогание, слабость, апатия, тошнота и ломота.
Если не развились осложнения, эти симптомы проходят через 4–5 дней. В тяжёлых случаях без своевременной медицинской помощи инфекция может распространиться по организму и привести к сепсису.
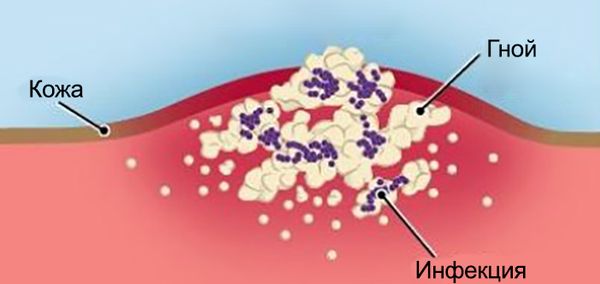
Раной называют повреждение всей толщи кожи или слизистой, а также глубжележащих тканей и органов [1] . В зависимости от повреждающего предмета и характера поражения тканей, выделяют следующие виды ран:
- резаная — наносится режущим предметом (ножом, стеклом, бритвой);
- колотая — наносится узким и острым предметом (шилом, штыком, иглой);
- рубленая — массивным и достаточно острым предметом (саблей, топором);
- ушибленная — тупым предметом;
- рваная — тоже тупым предметом, но под более острым углом;
- размозжённая — также наносится тупым предметом, но степень повреждения при этом максимальна: раздавливаются мышцы и другие мягкие ткани, иногда ломаются кости;
- укушенная — возникает при укусе животного или человека;
- огнестрельная — при повреждении снарядами, выпущенными из огнестрельного оружия;
- смешанная — сочетает особенности двух и более видов ран.
Практически все раны загрязнены микробами, стерильными могут быть только операционные раны. Они нагнаиваются в 5 % случаев, а инфицированные — в 25–30 % [12] . Наиболее инфицирована укушенная рана, поскольку в ротовой полости содержится много микробов. Заражение таких ран происходит практически всегда, даже несмотря на небольшую площадь повреждения. При укусе собаки или змеи требуются специальные профилактические меры: уколы для профилактики бешенства и введение сыворотки против яда.
Ушибленные, рваные и размозжённые раны редко бывают проникающими, поэтому в основном не сопровождаются разрывом крупных сосудов и нервов. Однако вокруг таких ран повреждается большая область ткани, поэтому они медленно заживают и чаще осложняются инфекцией.
Факторы риска раневой инфекции
Раневая инфекция чаще возникает у людей с ослабленным иммунитетом, например с ВИЧ-инфекцией и туберкулёзом, и хроническими заболеваниями: лейкемией, анемией, сахарным диабетом, ожирением и циррозом печени. Также ей подвержены пациенты с боевой травмой.
Чаще всего раневая инфекция развивается:
- при массовом заражении микробами, особенно устойчивыми к антибиотикам;
- сгустках или инородном теле в ране;
- отсутствии ухода или неправильном уходе за раной;
- прохождении лучевой терапии;
- приёме иммунодепрессантов, стероидов и больших доз антибиотиков (при злоупотреблении последними может присоединиться грибковая инфекция);
- неправильной транспортировке пострадавшего, когда нарушается фиксация повреждённого участка;
- нарушении оттока отделяемого и плохом кровообращении вблизи очага поражения.
Кроме того, на развитие раневой инфекции влияют свойства возбудителя, такие как патогенность, вирулентность, инвазивность и токсичность, т. е. способность преодолевать защитные барьеры организма, подавлять иммунные механизмы, проникать в органы, быстро размножаться, вызывать заболевания и образовывать опасные токсины [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы раневой инфекции
Инфекция обычно развивается в первую неделю после ранения. Обычно сперва повышается температура, учащается сердцебиение и возникает озноб [4] .
Классические признаки воспаления, которые возникают и при раневой инфекции, описал древнеримский учёный Авл Корнелий Цельс примерно 2000 лет назад.
К ним относятся:
- покраснение кожи или слизистой вокруг раны;
- отёк, припухлость;
- повышение местной и общей температуры;
- распирающая и пульсирующая боль, болезненность при надавливании на края раны и окружающие ткани.
При распространении инфекции может возникать головная боль, тошнота и слабость.
Римский врач и естествоиспытатель К. Гален к четырём признакам воспаления, выделенным А. К. Цельсом, добавил пятый — нарушение функции поражённого участка. Но оно возникает не при всех видах раневой инфекции, поэтому его не включают в классическую четвёрку симптомов. Чаще нарушается работа того органа, где развилось воспаление, но если поражены мозг, сердце, печень, почки или железы внутренней секреции, то нарушается работа всего организма.
Поверхностные раны обычно заживают без рубцов. При более глубоких ранах кожи или повреждении внутренних органов заживление происходит под струпом — сухой корочкой, образующейся на заживающей ране. В таких случаях всегда образуется рубец.
Патогенез раневой инфекции
Раневая инфекция развивается в несколько этапов:
- Внедрение и размножение возбудителя.
- Выработка и попадание токсинов в кровоток.
- Нарастание симптомов интоксикации, появление лихорадки.
- Воздействие токсинов на органы и системы организма.
- Развитие сепсиса и полиорганной недостаточности, при которой нарушается работа нескольких органов.
При ранении повреждается кожа, которая защищает организм от инфекции. Микробы проникают в рану и начинают размножаться, при этом запускаются защитные механизмы общего и местного иммунитета. Клеточный иммунитет отвечает за очищение раны — это происходит благодаря разложению микробов и омертвевших тканей. Кроме того, всасывание в кровоток токсинов и продуктов распада тканей стимулирует иммунные клетки — лейкоциты, что приводит к выбросу в кровоток цитокинов, которые создают условия для развития воспалительной реакции. При этом появляются симптомы интоксикации.
В то же время по краям раны формируется зона грануляции — молодая соединительная ткань, которая не даёт микробам проникнуть в окружающие ткани. При ослабленном иммунитете надёжно отграничить инфекцию не удаётся, и она может быстро распространиться по организму.
Классификация и стадии развития раневой инфекции
Выделяют два источника раневой инфекции:
- Первичное микробное загрязнение:
- экзогенное — инфекция попадает в рану извне, например с инородным телом;
- эндогенное — в организме присутствует вялотекущее воспаление, при ослабленном иммунном ответе инфекция с лимфой или кровью попадает в рану.
- Вторичное загрязнение (внутрибольничное) — инфекция проникает в рану через время после травмы, например при операции.
Раневую инфекцию в основном вызывают золотистый стафилококк, стрептококк, кишечная палочка и протей. Причиной внутрибольничных инфекций часто становится синегнойная палочка [4] .
Хирургические раневые инфекции, как, впрочем, и другие, делят на три типа:
1. Поверхностная инфекция — поражается только кожа и подкожные ткани.
2. Глубокие инфекции — поражение достигает мышц и фасций.
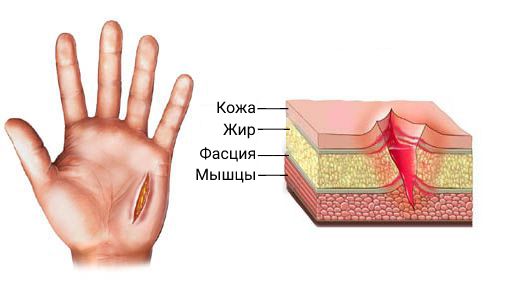
3. Инфекция органа/пространства — поражение любого органа. При этом хирургическую раневую инфекцию классифицируют по трём признакам:
- возникает в течение месяца после операции, а при имплантации искусственных материалов — в течение года;
- поражает только кожу, подкожные ткани, глубокие слои или отдалённые органы;
- в ране есть гнойные выделения или патогенные микроорганизмы [9] .
По характеру микробного загрязнения выделяют:
- Гнойную инфекцию: местную и общую (раневой сепсис) — ткани расплавляются, в месте заражения появляется белый, желтоватый или зелёный гной. Могут вовлекаться соседние ткани и образовываться свищи, язвы или гнойные полости.
- Гнилостную — развивается при заражении анаэробной инфекцией, т. е. бактериями, которые могут жить без кислорода, например синегнойной палочкой. Поражённая ткань разрушается с образованием зловонной биомассы тёмно-зелёного или коричневого цвета. Гнилостный процесс, как правило, сопровождается тяжёлой интоксикацией.
- Особые формы специфической инфекции — дифтерия, скарлатина, актиномикоз, столбняк и бешенство.
Фазы раневого процесса
- Фаза воспаления. Возникает спазм сосудов, затем их просвет расширяется, и к очагу воспаления мигрируют плазменные белки и клетки крови. Образуется фибрин, ограничивающий зону повреждения, возникает отёк и инфильтрация близлежащих тканей, т. е. скопление в них крови и лимфы. В дальнейшем фибрин распадается, рана очищается от микробов и отмерших тканей. Эта фаза начинается с момента травмы и длится до 4–5 суток.
- Фаза регенерации и пролиферации. Из фибробластов образуется коллаген, формируются новые сосуды, и тканевый дефект преобразуется в грануляционную ткань. Постепенно уменьшается отёк, жидкая часть крови перестаёт выходить через сосудистую стенку в воспалённую ткань. Постепенно грануляционная ткань заполняет всю рану. Эта фаза начинается с первых суток после травмы (т. е. идёт параллельно с фазой воспаления) и продолжается до 2–4 недель. Её длительность зависит от свойств повреждённых тканей и величины раны.
- Фаза реорганизации рубца и эпителизации. Эта фаза чётко не отделена по времени от 2-й фазы. Эпителий образуется, начиная от краёв раны, одновременно формируется грануляционная ткань. Затем появляется рубец и начинается его перестройка: образуются эластические волокна и новая фиброзная сеть, в рубце становится меньше тканевой жидкости. В зависимости от свойств тканей эпителизация может продолжаться от нескольких месяцев до года.
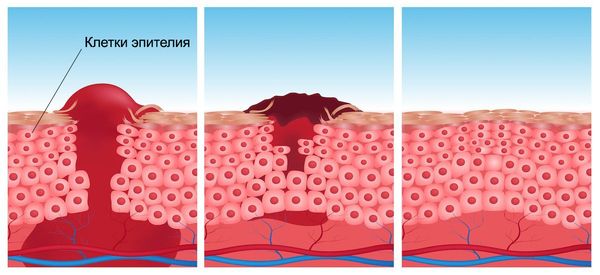
Осложнения раневой инфекции
К частым осложнениям раневой инфекции относят околораневой абсцесс и флегмону, гнойный затёк, свищ, тромбофлебит, лимфангит и лимфаденит, сепсис и синдром системного воспалительного ответа (ССВО).
Околораневой абсцесс — это образование капсулы из соединительной ткани вокруг очага воспаления. При абсцессе боль вокруг раны усиливается, её края резко краснеют, из полости отделяется меньше жидкости и нарастает отёк. Температура поднимается до 38 °C и выше, учащается сердцебиение и снижается аппетит, что свидетельствует об усилении интоксикации.
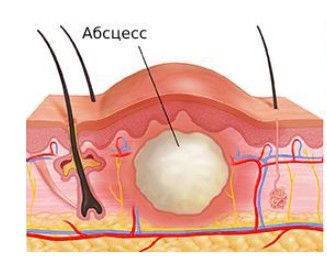
Околораневая флегмона — это воспаление тканей вблизи раны. Над очагом инфекции резко повышается температура и возникает покраснение, которое постепенно переходит и на здоровые ткани. В отличие от абсцесса, флегмона не отграничена капсулой, но эти два осложнения могут переходить друг в друга: при прорыве абсцесса внутрь развивается флегмона, а когда участок флегмонозного воспаления отграничиваться капсулой, возникает абсцесс.
Гнойный затёк развивается при недостаточном оттоке гноя из-за неадекватного дренирования или зашивания раны наглухо без дренажа. В таких случаях гной не может выйти наружу и распространяется в ткани, образуя полости между мышцами, фасциями и костями, вокруг сосудов и нервов.
Свищ — это канал, соединяющий полости тела или полые органы с внешней средой или между собой. Образуется на поздних стадиях, когда сверху рана покрыта грануляциями, а в глубине сохраняется очаг инфекции. Проявляется ознобом, повышенной температурой, слабостью и снижением аппетита. Свищи лечат только с помощью операции, при которой очаг инфекции очищают, а свищевой ход закрывают.
Тромбофлебит — это воспаление венозной стенки с образованием сгустков крови (тромбов), которые частично или полностью закупоривают кровеносные сосуды. Заболевание возникает из-за заражения тромба, после чего инфекция распространяется по стенке вены. Развивается через 1–2 месяца после травмы, в основном при ранах в области средних и крупных вен, например вен рук и ног. Обычно тромбофлебит проявляется высокой температурой тела, ознобом, отёком руки или ноги, иногда с ограничением движений, покраснением и уплотнением по ходу вены, повышением температуры над ней, чувством распирания и болью.
Лимфангит и лимфаденит — это распространение инфекции по лимфатическим сосудам и узлам. Проявляется отёком мягких тканей, покраснением и болезненностью кожи по ходу лимфатических сосудов или в проекции лимфоузлов. После очищения основного очага раневой инфекции признаки воспаления уменьшаются.
Без обработки раны и адекватного лечения микробы распространяются по организму и может развиться сепсис.
Основные симптомы этого осложнения: высокая температура, озноб, учащённое сердцебиение и пониженное давление, тошнота и рвота, прерывистое дыхание, повышенное потоотделение, геморрагическая сыпь, судороги.
![Геморрагическая сыпь [14]](https://probolezny.ru/media/bolezny/ranevaya-infekciya/gemorragicheskaya-syp-14_s_Q07f5mI.jpeg)
Синдром системного воспалительного ответа — это общая воспалительная реакция организма в ответ на тяжёлое поражение. Такой диагноз ставят при наличии хотя бы двух симптомов из приведённых ниже:
- температура тела выше 38 °C или ниже 35 °C ;
- учащённое сердцебиение (больше 90 ударов в минуту);
- учащённое дыхание (от 20 дыхательных движений в минуту);
- уровень лейкоцитов выше 12 × 10 6 или ниже 4 × 10 6 .
Диагностика раневой инфекции
При подозрении на раневую инфекцию необходимо как можно быстрее обратиться к хирургу. В зависимости от характера раны он подберёт правильную тактику лечения и нужные препараты.
Опрос и осмотр
Чтобы понять характер инфекции, врач выясняет, когда, где и при каких обстоятельствах произошла травма. При осмотре он обращает внимание на первичные признаки раневой инфекции: покраснение, отёк, боль, повышенную температуру. Также доктор ощупывает ткани около раны, чтобы определить глубину поражения, наличие и характер отделяемого из раны: серозного, геморрагического, гнойного или гнилостного [7] .
Инструментальная диагностика
Наиболее информативные методы:
- УЗИ мягких тканей (при поверхностных ранах) и органов брюшной полости, забрюшинного пространства (при ранениях внутренних органов);
- рентгенологические методы обследования — рентген, мультиспиральная и конусно-лучевая компьютерная томография (МСКТ и КЛКТ);
- магнитно-резонансная томография (МРТ).
Рентген, МСКТ и КЛКТ применяют при возможном поражении костей (например, при остеомиелите), а МРТ — если поражены только внутренние органы и мягкие ткани.
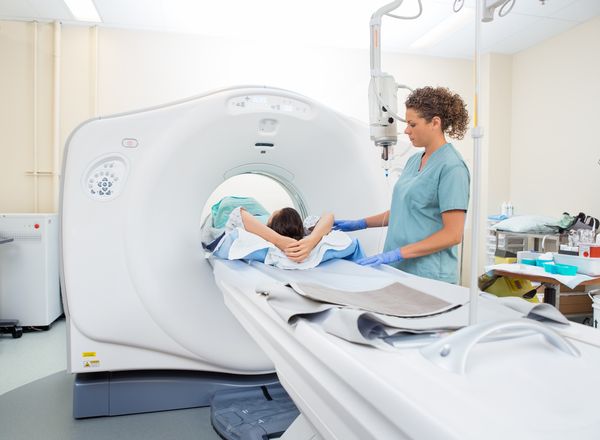
Лабораторная диагностика
При раневой инфекции проводится общий и биохимический анализ крови [7] . Основные признаки бактериальной инфекции в острую фазу: повышение СОЭ (РОЭ) и лейкоцитов со сдвигом лейкоцитарной формулы влево (повышенный уровень палочкоядерных и сегментоядерных нейтрофилов). При хроническом воспалении растёт уровень лимфоцитов (сдвиг лейкоцитарной формулы вправо).
Если есть признаки гнойного воспаления, то показана микробиологическая диагностика. Основные материалы для исследований: мазок и биопсийный материал (кусочки ткани из раны), отделяемое дренажей, отпечаток с поверхности ран.
Дифференциальная диагностика
Чаще всего дифференциальная диагностика проводится между разновидностями раневых инфекций, которые описаны в разделе с классификацией. Вид инфекции влияет на тактику лечения.
Лечение раневой инфекции
При всех инфицированных ранах, за исключением небольших поверхностных повреждений, проводится первичная хирургическая обработка (ПХО) [9] .
- ревизию раны и раневой полости — врач открывает рану и расширяет её;
- санацию — очистку раны;
- при необходимости дренирование — непрерывное удаление жидкости из ран с помощью специальных дренажных инструментов (резиновых трубок, марлевых тампонов и т. п.).
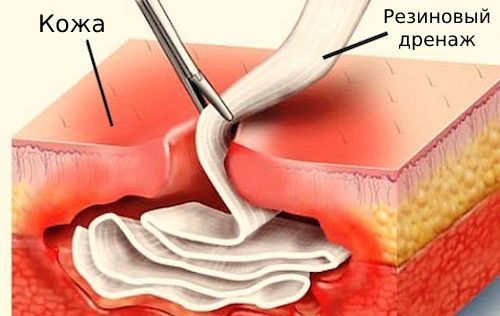
Первичная хирургическая обработка бывает ранней (первые 24 часа), отсроченной (24–48 часов) и поздней (свыше 48 часов).
Также при лечении обязательно проводится антисептикопрофилактика. Антисептики применяют на всех этапах лечения: во время операции и при уходе как за чистой, так и за инфекцированной раной.
Вторичная хирургическая обработка (ВХО) — это оперативное лечение осложнений, возникших в ране. Проводится при всех инфицированных ранах, за исключением случаев, когда операция может сильно ухудшить внешний вид и нарушить работу организма, а также если пациент находится в тяжёлом состоянии. В таких ситуациях ограничиваются вскрытием, очищением и дренированием очага инфекции.
ВХО заключается в эвакуации гнойного содержимого, иссечении омертвевших тканей и обязательном дренировании. Швы при инфекцированных ранах не накладывают, так как до полного заживления их нужно постоянно очищать.
Антибактериальная терапия — это один из ключевых аспектов лечения раневой инфекции. Антибиотик назначают с учётом чувствительности к нему микрофлоры раны. Чтобы определить её, проводится бактериологический посев, но результат будет готов через трое суток или даже позже. В это время назначают антибиотики широкого спектра действия.
Также могут применяться бактериофаги. Их назначают при заражении раны золотистым стафилококком, синегнойной палочкой, стрептококком, сальмонеллой, патогенными формами кишечной палочки. Бактериофаги могут быть альтернативой антибиотикам при лечении беременных женщин, маленьких детей и пожилых пациентов, а также при устойчивости микробов к антибактериальным препаратам.
При выраженной интоксикации необходима дезинтоксикационная терапия. Она заключается во введении в кровоток солевых растворов и форсированном диурезе (одновременном введении в организм жидкости и мочегонных средств).
Для уменьшения боли врач может назначить обезболивающие.
Чтобы повысить защитные силы организма, проводится иммунотерапия. Она включает средства активной, пассивной иммунизации и иммуномодуляторы. При активной иммунизации вводят вакцину или анатоксин (обезвреженный бактериальный токсин, способный вызывать реакцию иммунной системы). Искусственная пассивная иммунизация — это введение антител (иммуноглобулинов) к каким-либо антигенам (дифтерийной палочке, вирусу бешенства, яду змей). В результате искусственной иммунизации вырабатывается иммунитет именно к данной инфекции. Вакцины и анатоксины защищают организм длительно, а готовые антитела — лишь на время [10] .
При раневой инфекции состояние больного контролируют на всех этапах лечения. Для этого проводятся общеклинические, биохимические и микробиологические исследования, в том числе с помощью экспресс-методов [2] . В амбулаторных условиях раневую инфекцию можно лечить только при поверхностных и небольших ранах. В таких случаях по назначению врача принимают антибиотики, ежедневно меняют повязки и следят за их чистотой.
Прогноз. Профилактика
Прогноз зависит от тяжести инфекции и своевременности лечения. Чем раньше оказана медицинская помощь, тем он благоприятнее.
При обширных глубоких ранах и развитии осложнений может потребоваться длительное лечение.
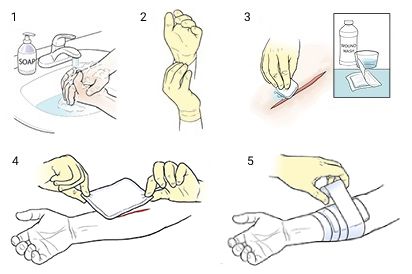
Для профилактики раневой инфекции нужно соблюдать правила асептики и как можно быстрее наложить стерильную повязку [11] .
Как наложить повязку:
- Вымыть руки с мылом или обработать антисептиком. Если есть стерильные медицинские перчатки — надеть их.
- Очистить и обработать поверхность раны антисептиком (3%-й перекисью водорода и водным раствором Хлоргексидина).
- Снять упаковку с марлевой повязки, стараясь не касаться руками внутренней поверхности, с которой будет соприкасаться рана.
- Разместить повязку на поверхности раны, не касаясь её руками. Повязка должна быть больше раны и захватывать её края.
- Плотно, но не туго зафиксировать повязку марлевым или эластичным бинтом или лейкопластырем.
Список литературы
- Абаев Ю. К. Справочник хирурга. Раны и раневая инфекция. — Ростов н/Д: Феникс, 2006. — 427 с.
- Раневая инфекция: диагностика, лечение. — Майкоп: Издательствово МГТУ, 2014. — С. 6–15.
- Кузин М. И., Костюченок Б. М. Раны и раневая инфекция. — М.: Медицина, 1990. — 592 с.
- Гостищев В. К. Инфекции в хирургии. — М.: ГЭОТАР-Медиа, 2007. — 761 с.
- Маракулин И. В. Медицинская микробиология: курс лекций. — Киров: ФГБОУ ВПО ВятГУ, 2011. — С. 9.
- Минченко А. Н. Раны. Лечение и профилактика осложнений. — СПб.: СпецЛит, 2003. — 16 с.
- Российское общество хирургов. Хирургические инфекции кожи и мягких тканей: российские национальные рекомендации. — 2-ое издание, переработанное и дополненное. — М., 2015. — С. 18.
- ГОСТ Р 53079.4-2008 Технологии лабораторные клинические. Обеспечение качества клинических лабораторных исследований. Часть 4. Правила ведения преаналитического этапа. — М., 2009. — С. 7–9.
- Клиническая хирургия. Национальное руководство в 3 томах. Том 1 / под ред. В. С. Савельева. — М.: ГЭОТАР-Медиа, 2010. — 864 c.
- Zabaglo M., Sharman Т. Postoperative Wound Infection // StatPearls Publishing. — 2022. ссылка
- Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Ямало-Ненецкому автономному округу // Иммунизация и вакцинация. [Электронный ресурс]. Дата обращения: 02.12.2022.
- Новиков Г. А., Сергеев П. С., Закирова А. М. и др. Профилактика трофических нарушений кожи и лечение ран с целью улучшения качества жизни пациентов при оказании паллиативной медицинской помощи: методические рекомендации. — М.: МГМСУ, 2021. — 60 с.
- Мусалатов Х. А. Хирургия катастроф. — М.: Медицина, 1998. — 364 с.
- Duff A. Deadly symptoms. What does a sepsis rash look like and can mottled skin be a sign of septicaemia? // The Sun. — 2022.
Раневая инфекция: факторы риска, лечение, запись к врачу

Ранки, ссадины, порезы всегда лечатся в домашних условиях, достаточно лишь позаботиться о промывании раны. Но при нарушении правил обработки, а также элементарных гигиенических принципов, может присоединяться вторичная инфекция, и это уже повод взять в руки телефон и записаться на прием к врачу. Кто в группе риска по формированию раневых инфекций, какие симптомы можно считать тревожными и, конечно, о лечении ран расскажет MedAboutMe.

Каковы ваши шансы достичь долголетия: пройдите тест от ученых
Симптомы раневой инфекции
При правильном уходе и своевременной обработке порезы, ссадины и раны заживают самостоятельно. Но если речь идет о крупных ранах, то без медицинской помощи обойтись сложно. Присоединение вторичной инфекции — это осложнение, которое требует осмотра и назначения квалифицированного лечения.
Можно выделить ряд симптомов, свидетельствующих об осложнениях:
- изменение температуры кожи в области раны;
- покраснение, отек;
- выделения различного цвета и консистенции;
- появление неприятного запаха;
- повышение температуры тела и снижение работоспособности;
- появление и усиление боли, которая уже не связана с действием раздражителей.
Такие симптомы сложно игнорировать, тем более что появление некоторых из них свидетельствует о серьезности состояния.
Кто в группе риска?
Раневая инфекция может быть спровоцирована собственной микрофлорой кожи, но источником может стать и окружающая среда. Некоторые пациенты находятся в группе риска по развитию осложнений после полученных травм, к коим и относятся раневые инфекции.
Обязательно записаться на прием к врачу необходимо в следующих случаях:
- если полученная рана глубокая и имеет неровные края. В таком случае изначально нужна консультация врача и первичная хирургическая обработка;
- если в рану попала грязь и в ней обнаружены инородные тела;
- при укусах животных существует довольно высокий риск инфицирования раны, а также передачи опасного вируса, вызывающего бешенство. Поэтому консультация врача нужна незамедлительно;
- травма была получена при контакте с загрязненными землей, ржавыми предметами.
Своевременная консультация специалиста, обследование и лечение — это снижение риска развития серьезных осложнений, которые могут представлять угрозу жизни пациента. Ведь, например, единственным методом лечения бешенства является своевременная вакцинация.
Если же время было упущено, то с большим процентом вероятности исход болезни будет один — летальный.
Нельзя забывать про ряд факторов, которые увеличивают вероятность присоединения вторичной инфекции. К их числу можно отнести:
- диабет;
- нарушения кровообращения;
- снижение работы иммунной защиты, иммунодефициты;
- сниженную активность и ограничение мобильности пациентов;
- возраст;
- гиповитаминозы.
Рекомендации по лечению
Алгоритм оказания медицинской помощи при порезах и ранах знаком каждому и сводится к простым действиям:
- тщательно вымыть руки под проточной водой с мылом;
- промыть рану теплой проточной водой, при необходимости очистить кожу вокруг пореза;
- после того, как область повреждения самостоятельно высохла, необходимо нанести слой антисептической мази или обработать кожу вокруг раны спиртовым раствором йода или зеленкой.
Мелкие порезы совершенно не обязательно покрывать повязкой и лейкопластырем, но все зависит от области поражения и степени активности пациента.
К числу других рекомендаций по уходу за ранами в домашних условиях можно отнести следующие:
- менять повязку и лейкопластырь необходимо ежедневно. Надо незамедлительно провести ее смену, если повязка намокла и стала грязной;
- необходимо ежедневно и аккуратно промывать рану и обрабатывать ее;
- если после нескольких дней отсутствует улучшение и появились симптомы раневой инфекции, то необходимо записаться на прием к врачу.
Раневая инфекция: какое лечение назначит врач?

В случае присоединения вторичной инфекции лечение определяется состоянием пациента. В некоторых случаях оказывается достаточно консервативного лечения: назначения мазей с содержанием антибиотиков. Главное — строго следовать всем рекомендациям врача и пройти весь курс лечения.
Иногда требуется проведение хирургической обработки, особенно, если порез оказался глубоким и большой протяженности. Возможно понадобится наложение швов.
Без хирургической обработки нельзя обойтись, если в ране имеются омертвевшие ткани. Ее санация, то есть удаление данных тканей, способствует не только скорейшему выздоровлению, но и профилактике распространения инфекции.
Кроме того, именно врач может решить вопрос о необходимости вакцинации от столбняка или бешенства. Специалисты рекомендуют проводить повторную вакцинацию от столбняка каждые 10 лет. Но все же в некоторых случаях ревакцинация необходима, если после последней прививки прошло более 5 лет.
Профилактика
Главной и, пожалуй, самой действенной мерой профилактики можно считать тщательную обработку раневой поверхности, строгое выполнение всех рекомендаций врача, особенно, если пациент находится в группе риска.
Профилактика раневой инфекции сводится и к ряду других элементарных правил:
- промывание раны и антисептическая обработка. Если она оказалась серьезной и обширной — это повод для незамедлительного обращения за медицинской помощью;
- после очищения и обработки поверхность раны должна высохнуть самостоятельно;
- после этого можно наносить антисептическую мазь для профилактики присоединения и распространения инфекции.
Стоит помнить и про профилактику опасных инфекций, представляющих угрозу для здоровья и жизни пациентов. К таким инфекциям относят бешенство и столбняк. Если причина раны — укусы животных, это всегда повод посетить ближайший травмпункт и пройти соответствующее лечение.
MedAboutMe напоминает, что профилактика раневой инфекции сводится к предотвращению травм. Будьте внимательны и осторожны.
Когда нужно записаться на прием к врачу?
Поводом срочно направиться в ближайший травмпункт будут следующие симптомы и состояния:
- если рана глубокая, с неровными краями;
- края раны расходятся, она имеет большую протяженность;
- появились симптомы раневой инфекции: отек, покраснение, гнойные выделения и др.;
- если пациенты не могут самостоятельно очистить рану и есть подозрения, что в ней остались инородные предметы, например, стекло.
Поводом для вызова неотложной помощи является кровотечение, которое плохо останавливается и возникает вновь при малейшем движении.
Читайте далее

Где можно сдать анализ на гепатит
Можно ли обследоваться на наличие гепатита бесплатно? Какие анализы и где можно сдавать, какие нужны направления и подготовка.

Какие болезни диагностируют по слюне?
Как проводят диагностику по слюне, какие болезни можно так обнаружить, и почему это лучше анализа крови — в статье MedAboutMe

Какие проблемы с кожей помогут решить средства с гиалуроновой кислотой?
Сухость кожи, чувство стянутости — всё это и другие проблемы, которые решают средства с гиалуроновой кислотой.
Источник https://www.vishnevskogo.ru/patients/enciclopedia-pacient/gnojnaya-khirurgiya/antibakterialnaya-khimioterapiya-ranevoj-infektsii
Источник https://probolezny.ru/ranevaya-infekciya/
Источник https://medaboutme.ru/articles/ranevaya_infektsiya_faktory_riska_lechenie_zapis_k_vrachu/