Пиодермия
Пиодермии (пиодермиты) – обобщенное название различных воспалительных гнойничковых заболеваний кожных покровов 1 .

Возбудителями инфекции могут быть золотистый или эпидермальный стафилококки, коринебактерии, стрептококки и другие микроорганизмы 1 .
Причины появления пиодермии
Заражение происходит при попадании на кожу вредоносных микроорганизмов из окружающей среды или из-за активации условно-патогенных микроорганизмов, обитающих на коже. Так, в норме на коже живут эпидермальные стафилококки, а золотистый стафилококк можно обнаружить на слизистой носа, подмышечных и паховых складках 1 . При гнойничковых заболеваниях наблюдается увеличение количества условно-патогенных микроорганизмов на коже у пациента.
Развитию пиодермии способствуют микротравмы (в том числе при расчесах кожи на фоне зуда), снижение местного иммунитета кожи, длительное использование обезжиривающих средств для наружного применения, повышенное потоотделение, переохлаждение, повышенный уровень сахара в крови, очаги хронической инфекции.
Виды пиодермий
По течению заболевания пиодермии делят на:
Острые
Хронические
По глубине гнойного воспаления:
Поверхностные
Глубокие
По механизму возникновения:
Первичные
Вторичные
(как осложнение другого кожного заболевания: атопического дерматита, экземы, экссудативного псориаза и другие)
По виду возбудителя заболевания (патогена):
- Стафилодермии (вызываются стафилококками):
остиофолликулит, фолликулит, сикоз вульгарный, везикулопустулёз, пузырчатка новорожденных, эксфолиативный дерматит новорожденных, синдром стафилококковой обожженной кожи, синдром стафилококкового токсического шока, фурункул, карбункул, абсцесс, псевдофурункулёз, гидраденит, гранулёма пиогенная. - Стрептодермии (вызываются стрептококками):
Импетиго стрептококковое, импетиго стрептококковое буллёзное, щелевидное импетиго (заеда), лишай простой, паронихия поверхностная, интертригинозная стрептодермия, рожа, эктима обыкновенная. - Смешанные стрептостафилодермии:
импетиго стрептостафилококковое.
Импетиго
Импетиго — распространенная кожная инфекция. Почему она возникает, и как правильно ее лечить?

Симптомы пиодермии
У каждого вида пиодермии имеется различная симптоматика.
Стафилодермии
Фолликулит
Фолликулит – острое воспаление волосяного фолликула, которое может возникать на любом участке кожного покрова, где растут волосы, в том числе пушковые. В области волосяного фолликула формируется небольшой воспалительный узелок красноватого цвета. Через несколько дней узелок превращается в гнойничок с содержимым жёлтого цвета. Ссыхаясь, гнойнички формируют корочку.
Сикоз вульгарный
Сикоз вульгарный – хроническое воспаление волосяных фолликулов в области усов, бороды, бровей, лобка, подмышечных складок. В этих локализациях формируются признаки фолликулита: узелок, гнойничок, эрозии, корочки в области фолликулов. Из пораженных фолликулов легко выдёргиваются волосы. Рубцы после разрешения воспаления не остаются.
Синдром стафилококковой обожженной кожи
Болеют данным заболеванием новорожденные и дети до 5 лет. Стафилококки вырабатывают эксфолиативный токсин, который разрушает связи между клетками в поверхностном слое кожи. В результате чего образуются щели, заполненные жидкостью, а сверху формируется дряблая, легко рвущаяся покрышка. Со временем размер пузырей увеличивается. При вскрытии пузырей кожный покров приобретает «ошпаренный» вид.
Фурункул
Фурункул – острое гнойное воспаление волосяного фолликула, сальной железы и подкожной жировой клетчатки. В самом начале кожный процесс может напоминать фолликулит. Но со временем уплотнение нарастает, размер увеличивается, воспалительный элемент становится резко болезненный, усиливается отёк. В центре воспаления формируется гной, после отхождения которого становится виден стержень из омертвевших клеток и язва, заживающая рубцеванием.
Объединение из нескольких фурункулов называется карбункул. Состояние, при котором на коже появляются несколько отдельных фурункулов, называется фурункулёзом. Фурункулёз может приобретать хроническое течение.
Псевдофурункулёзом страдают ослабленные дети. Предрасполагающий фактор повышенное потоотделение. Обычная локализация высыпаний на коже головы, спине, ягодицах, задней поверхности бедер. Сыпь представлена воспалениями размером с вишнёвую косточку, застойного цвета и множественными мелкими абсцессами.
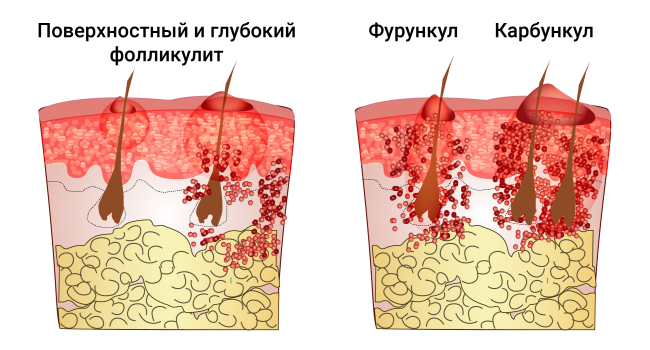
Абсцесс
Абсцесс – глубокое гнойное воспаление кожи, подкожной клетчатки, мышечной ткани. Болезненное уплотнение кожи со временем размягчатся в центральной части – формируется полость, заполненная гноем. При абсцессах часто возникает омертвение тканей.
Пиогенная гранулема (ботриомикома)
Пиогенная гранулема представляет собой объёмное образование красного цвета с лаковой поверхностью, возникающее на фоне мелкой травмы. Размеры образования могут достигать нескольких миллиметров в диаметре. Часто пиогенные гранулемы могут кровоточить. В очаге поражения обнаруживают стафилококки и смешанную флору.
Стрептодермии
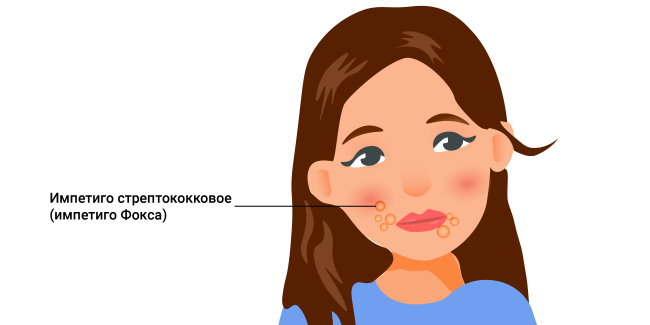
Импетиго Фокса
Импетиго стрептококковое (импетиго Фокса) проявляется появлением на фоне красного цвета пузырьков размером до 1 см, имеющих мутное содержимое. Гнойнички ссыхаются в корочки желтого цвета. Без лечения заболевание прогрессирует — количество таких очагов увеличивается.
Щелевое импетиго
Щелевидная трещина обычно возникает на коже углов рта, при этом данная область отёчная, красного цвета. Пациенты отмечают болезненность в области поражения. Стрептококковое импетиго также бывает у основания крыльев носа, в углах глаз.
Лишай простой
Лишай простой – на коже лица и рук появляются округлые пятна розового цвета с белесоватыми тонкими чешуйками на поверхности. Однако могут поражаться и другие участки тела. Чаще болеют дети.
Паронихия поверхностная
Кожа околоногтевого валика воспаляется, отекает, появляется болезненность. Формируется пузырь с мутным содержимым. При надавливании из-под околоногтевого валика выделяются капли гноя. Из-за этой патологии ногтевая пластинка может деформироваться. Развитию стрептококковой паронихии способствует трение кожи при ношении тесной обуви, микротравмы при педикюре.
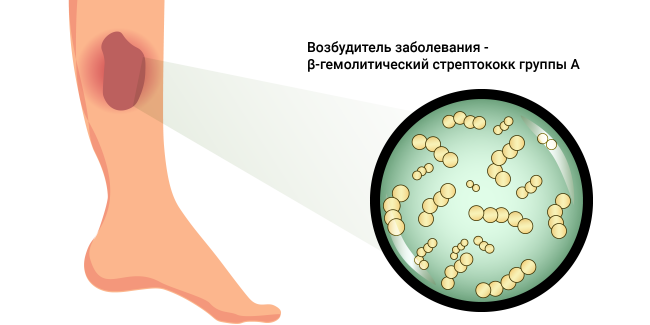
Рожистое заболевание
Рожа – острое инфекционное заболевание, характеризующееся лихорадкой, интоксикацией и воспалительным поражением кожи, подкожной клетчатки и поверхностных лимфатических сосудов. Возбудителем являются β-гемолитические стрептококки группы А.
Чаще процесс локализуется на голенях, лице, руках, туловище. Вначале появляются недомогание, озноб, головная боль, боль в мышцах, температура тела повышается до 38–40 °С. В области поражения возникают чувство распирания, жжения, боль, покраснение кожи. Границы воспаления чёткие, кожа ярко-красная, отёчная, болезненная. Иногда могут образовываться пузыри, абсцессы.
Рожистое воспаление
Целлюлит
Целлюлит – островоспалительный процесс кожи и подкожной жировой клетчатки стрептостафилококковой природы. Очаг воспаления резко болезненный, отечный, горячий, красного цвета. Границы очага четкие. У пациентов наблюдаются ознобы. Целлюлит может возникнуть на любом участке кожного покрова. При этом наличие у человека таких заболеваний,
как сахарный диабет, цирроз печени, онкопатология, почечная недостаточность увеличивают риск развития целлюлита.
Импетиго, связанное со стрептококковой и стафилококковой инфекцией
Появляются пустулы (гнойнички) на фоне пятен красного цвета. Гнойнички вскрываются с образованием эрозий, со временем покрывающиеся «медовыми корками». Примерно через неделю корки отпадают, обнажая шелушащуюся кожу.
Другие пиодермии
Вегетирующая пиодермия Аллопо
При данной форме пиодермии формируются многочисленные гнойнички, вскрывающиеся с образованием бородавчатых разрастаний. Очаги сливаются в крупные бляшки. Частые локализации заболевания – волосистая часть кожи головы, губы, подмышечные складки и гениталии.
Фолликулит рубцующийся
Возникает воспаление в волосяных фолликулах, которое приводит к их гибели и следовательно, стойкой алопеции (облысению). При этом заболевании чаще всего обнаруживают стафилококки.
Гангренозная пиодермия
Гангренозная пиодермия начинается с небольшого воспалительного элемента с гнойным содержимым и последующим формированием язвы с гнойным отделяемым. Язвенный дефект быстро увеличивается в диаметре. Края язвы выступают над поверхностью кожи. В 80% случаев данное заболевание сочетается с васкулитом, лейкозами, болезнью Крона, злокачественными лимфомами 1 .
Диагностика пиодермий
Заподозрить пиодермию можно по наличию пузырьков с гнойным содержимым, гнойных корок. При тяжелом течении заболевания может повышаться температура тела, происходит увеличение лимфатических узлов.
Важную роль отводят лабораторным исследованиям, таким как:
- Общий анализ крови (изменение СОЭ, увеличение количества лейкоцитов).
- Бактериологический посев с поверхности кожи или гнойного отделяемого для определения вида возбудителя и его чувствительности к антибиотикам.
- Определение уровня сахара, исследование на ВИЧ – как предрасполагающие факторы к развитию инфекций.
- Исследование на сифилис из-за сходства некоторых пиодермий с появлениями этого заболевания.
При наличии длительно незаживающих язвенных дефектов рекомендуется обратиться за консультацией к врачу-хирургу.
Лечение пиодермии
Для обеззараживания очагов инфекции назначают антисептические
и антибактериальные наружные средства 2 .
Повидон-йод (раствор и мазь Бетадин®)

Повидон-йод является современным антисептическим средством для лечения бактериальных инфекций кожи, профилактики суперинфекции в дерматологической практике. Молекула йода присоединена к инертному носителю – повидону, что позволяет исключить спирт из состава, но при этом сохранить антисептическое действие йода. Высвобождаясь из комплекса, активный йод взаимодействует с белками клетки бактерий, инактивируя или разрушая эти белки, что приводит к гибели микроорганизмов.
Повидон-йод входит в состав раствора и мази Бетадин ® . Эти средства активны против бактерий, вирусов, одноклеточных микроорганизмов, грибковой инфекции 10 .
Для обработки гнойничковых элементов раствор Бетадин ® применяют в неразбавленном виде 2 раза в день. При нанесении на раневую поверхность препарат не вызывает жжения. Желто-коричневый цвет раствора позволяет контролировать площадь обработки. При этом окраска на коже и тканях легко смывается водой.
Для обеззараживания и «вытягивания» остатков гноя используют мазь Бетадин ® . Повидон-йод приводит к гибели вредоносные микроорганизмы, а макрогол, входящий в состав мази, помогает улучшить отток гноя от воспаленного элемента 11 . Мазь Бетадин ® аккуратно распределяют по язвенному дефекту (не втирают) 2-3 раза в день и выполняют перевязку.
При лечении инфицированных ран под салфетками, пропитанными раствором или мазью Бетадин ® , в течение первых 5-7 суток уменьшался отёк и количество гнойного отделяемого, отмечалось уменьшение боли 3 .
Лекарственные средства линейки Бетадин ® обладают высоким профилем безопасности: при местном применении почти не происходит реабсорбции йода. Поэтому препараты разрешены к использованию у взрослых и детей с месяца жизни 10 .
Где купить Бетадин® раствор?
Найти ближайшую аптеку
Хлоргексидин
Раствор хлоргексидина биглюконата обладает дезинфицирующим
и антисептическим действиями. Используют во время обработки гнойных элементов, эрозий, язв, инфицированных ожогов и др. Активен в отношении бактерий, проявляет противогрибковую активность при экспозиции в течение 10 минут 4 .
Перекись водорода
Водный раствор перекиси водорода 3% может удалять микроорганизмы с раны механическим путем и выводить их из раны за счет образования пузырьков вследствие химической реакции 5 .
При взаимодействии раствора с раневой поверхностью выделяется активный кислород, губительный для инфекций, вызванных гнилостной флорой. Но снижение количества микробов происходит временно, то есть нет стерилизационного эффекта. Средство нельзя применять под воздухонепроницаемые (окклюзионные) повязки.
Антибактериальные мази и кремы
При пиодермиях показано назначение антибактериальных кремов/мазей 2 , например:
- Крем/мазь с фузидовой кислотой 6 . Наружное средство используют 3-4 раза в день, курсом до 14 дней.
- Мазь с мупироцином 7 , назначают наружно 2-3 раза в день, курсом до 10 дней.
- Гентамициновая мазь 8 , назначают наружно 3-4 раза в день, курсом до 14 дней.
Комбинированные препараты
В случае острого воспаления может потребоваться назначение комбинированных препаратов с противовоспалительными гормонами 2 :
- Тетрациклин + триамцинолон, аэрозоль для наружного применения распыляют на область высыпаний 2-4 раза в сутки в течение 5-10 дней.
- Бетаметазон + фузидовая кислота, крем для наружного применения наносят на область высыпаний 2-3 раза в сутки в течение 7-14 дней.
- Бетаметазон + гентамицин, крем, мазь наносят на область высыпаний 1-2 раза в сутки в течение 7-14 дней.
Профилактика пиодермий
Для предотвращения появления пиодермий очень важно:
- Своевременно обрабатывать микротравмы и потертости антисептическими средствами.
- Носить удобную одежду и обувь из натуральных дышащих материалов.
- Соблюдать правила личной гигиены.
- Не злоупотреблять использованием на кожу обезжиривающих спиртовых растворов, которые разрушают ее защитный барьер, и она становится чувствительна к агрессивным факторам внешней среды.
- Контролировать уровень сахара в крови.
- Своевременно обращаться к врачу при наличии различных сыпей на коже.

Часто задаваемые вопросы
Для чего при пиодермии назначают антибиотики для приёма внутрь?
При тяжелом течении пиодермии, наличии сопутствующей патологии, поддерживающей нагноение и/или риске осложнений, угрожающих жизни пациента, врач может принять решение о назначении системной антибактериальной терапии.
Можно ли мочить кожу при пиодермии?
В зависимости от вида пиодермии рекомендации по водным процедурам будут различаться. Но нужно помнить, что мытьё кожи может спровоцировать распространение высыпаний на другие участки.
Почему у некоторых людей часто возникают пиодермии?
Причины возникновения пиодермии могут быть связаны с:
- Профессиональной деятельностью человека: ношение специальной защитной униформы и обуви приводит к нарушению воздухообмена, избыточному потоотделению и мацерации кожи.
- Несоблюдением правил личной гигиены и наоборот, активным очищающим уходом, ведущим к повреждению защитных свойств кожи.
- Тяжелой сопутствующей патологией, например, некомпенсированным сахарным диабетом, нарушениями иммунной системы.
Мошкова Елена Михайловна
Врач-дерматовенеролог, заведующая КДО по оказанию платных услуг СПб ГБУЗ «Городской кожно-венерологический диспансер» г.Санкт-Петербург

Читать по теме

Гидраденит: лечение, мази, кремы, средства
Симптомы, причины возникновения и лечение гидраденита — воспалительного заболевания волосяных фолликулов с образованием глубоких болезненных узлов.

Импетиго
Импетиго — распространенная кожная инфекция. Почему она возникает, и как правильно ее лечить?
Карбункул: лечение, мази, кремы, средства
Карбункул: причины появления, симптомы, способы лечения. Антисептические препараты Бетадин® для лечения карбункула.
Список литературы
- Бутов Ю.С., Скрипкин Ю. К., Иванова О. Л., «Дерматовенерология» Национальное руководство // ГЭОТАР Медиа 2017, Москва.
- ООО Российское общество дерматовенерологов и косметологов Клинические рекомендации пиодермии – 2020 год.
- Михальский В.В., Богданов А.Е, Жилина С.В., Привиденцев А.И, Аникин А.И., Ульянина А.А. Применение препарата Бетадин® в лечении инфицированных ран // РМЖ №29 от 23.12.2010.
- Инструкция по медицинскому применению ЛП Хлоргексидин, РЛС.
- Инструкция по медицинскому применению ЛП перекись водорода, РЛС.
- Инструкция по медицинскому применению ЛП калия перманганат, РЛС.
- Инструкция по медицинскому применению ЛП Фуцидин крем/мазь, РЛС.
- Инструкция по медицинскому применению ЛП Бактробан мазь, РЛС.
- Инструкция по медицинскому применению ЛП Гентамициновая мазь, РЛС.
- 10. Инструкция по применению ЛП Бетадин ® (раствор, мазь). РУ П№015282/03, РУ П№015282/02.
- Блатун Л. А. Местное медикаментозное лечение ран. Хирургия. Журнал им. Н. И. Пирогова. 2011;(4):51 59.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Если Вам стало известно о нежелательной реакции при использовании продукта из портфеля ООО «ЭГИС-РУС», пожалуйста, сообщите эту информацию через любую из удобных для вас форм связи:
Заполните форму на сайте
Пиодермия (гнойные инфекции кожи) — симптомы и лечение
Что такое пиодермия (гнойные инфекции кожи)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева Михаила Евгеньевича, дерматолога со стажем в 53 года.
Над статьей доктора Алексеева Михаила Евгеньевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова

Дерматолог Cтаж — 53 года Кандидат наук
«Клиника Доктора Пеля»
Клиника «ЛенМедЦентр»
Клиника «Бригита Мед»
Медицинский центр «Гайде» на Херсонской 2/9
Медицинский центр «Гайде» на Херсонской 4
Дата публикации 8 февраля 2022 Обновлено 16 марта 2022
Определение болезни. Причины заболевания
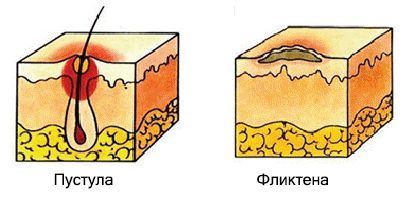
Пиодермии (Pyoderma) — это инфекционные заболевания кожи, которые вызывают болезнетворные бактерии. Проявляются высыпаниями гнойничков и вялых пузырей (пустул и фликтен). Болезнь чаще протекает остро, иногда хронически-рецидивирующе и редко хронически.
Пиодермия у детей
Пиодермиями чаще болеют дети. На приёме у детского дерматолога около половины пациентов — это дети с различными формами пиодермии. Среди новорождённых и детей грудного возраста пиодермии составляют 25–60 % от всех обращений с дерматозами [1] .
Пиодермия у взрослых
У взрослых пиодермия встречается значительно реже — в 12,5 % случаев, из них 60–70 % пациентов — это мужчины. Хронические пиодермии чаще всего выявляют в 45–65 лет [11] . В основном болеют рабочие шахт, горнодобывающей промышленности и механизированных отраслей сельского хозяйства, например трактористы и комбайнёры. Это связано с частыми микротравмами, которые получают работники данных сфер.
Причины пиодермии
Гнойные инфекции кожи вызываются пиококками (от др.-греч. πύον, пио — гной), чаще всего — стафилококками и стрептококками [2] [3] [4] . Также болезнь может возникать под влиянием других бактерий, например вульгарного протея, пневмококков и синегнойной палочки, которые развиваются вместе со стафилококками и стрептококками.
Заразиться пиококками можно при контакте с инфицированными людьми, животными и загрязнёнными предметами.
Основные факторы риска развития пиодермии — это микротравмы, ожоги, размягчение кожи при длительном контакте с водой, общее и местное перегревание или переохлаждение, продолжительное трение и давление на кожу инструментами и одеждой, а также гнойный артрит и остеомиелит.
Хроническое гнойное воспаление возникает при изменении реакции организма на пиококки. Ему подвержены пациенты с сахарным диабетом, болезнями крови, иммунодефицитами, желудочно-кишечными заболеваниями, например язвенным колитом и болезнью Крона [5] [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пиодермии
При пиодермии образуются болезненные высыпания — пустулы и фликтены.
Пустула — это гнойничок, окружённый узкой полоской покраснения. Он возникает в устье волосяных фолликулов, потовых и сальных желёз. Подсыхая, пустулы образуют медово-жёлтую корку. Если гнойнички расположены в устье волосяного фолликула, то волос проходит сквозь них.
Фликтена — это тонкостенный вялый пузырь, окружённый венчиком покраснения. Прозрачное содержимое пузыря подсыхает, образуя плоскую серую корку, по краям которой видна кайма шелушения. При снятии корки обнажается влажная ссадина (эрозия). После заживления на месте фликтены остаётся лёгкая пигментация [6] .
При пиодермии могут возникнуть общие симптомы: высокая температура, озноб и головная боль.
Патогенез пиодермии
В норме роговой слой эпидермиса непроницаем для микробов и их токсинов. В составе кожного сала преобладают ненасыщенные жирные кислоты, катионные белки, пептиды кателицидины, а также постоянная микрофлора, которые препятствуют колонизации кожи микробами-пришельцами.
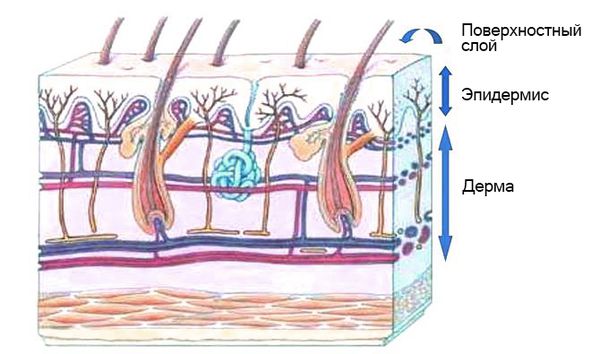
Если болезнетворные бактерии всё же проникли в кожу, возникает острое гнойное воспаление. Накопление в очаге продуктов воспаления и токсинов бактерий приводит к некрозу тканей. В результате образуется обширная зона некроза, или флегмона. Кожа утрачивает свои защитные свойства, экзотоксины бактерий через кровь распространяются по всему организму, и возникает общая интоксикация с лихорадкой. Токсические поражения кожи, сопровождающиеся образованием пузырей, вызывают стафилококки II фагогруппы [2] [4] .
На развитие болезни также влияет общее состояние организма: если он ослаблен другими заболеваниями, то пиодермия протекает тяжелее. При длительном течении болезни повышается чувствительность к аллергенам бактерий, что проявляется аллергическими высыпаниями [2] .
Классификация и стадии развития пиодермии
Коды пиодермий по Международной классификации болезней (МКБ-10): L00–08, L39.4, L46, L66, L73, L74.8, L88, L98.4, R02.
Выделяют три основные группы пиодермии:
- стафилодермии — вызваны стафилококками;
- стрептодермии — возникают при заражении стрептококками;
- атипические пиодермии — могут развиться из-за воздействия различных микробов.
Впервые на связь формы высыпаний с различными возбудителями обратил внимание немецкий дерматолог Й. Ядассон в 1927 году. Он установил, что при стафилодермии чаще образуются пустулы, а при стрептодермии — фликтены [3] .
Стафилодермии
К стафилодермиям относятся остиофолликулит, фолликулит, сикоз вульгарный, рубцующийся фолликулит головы, келоидные угри, фурункул, фурункулёз, гидраденит, псевдофурункулёз, карбункул, пиококковый пемфигоид новорождённых, эксфолиативный дерматит Риттера.
Остиофолликулит располагается в устье волосяного фолликула и окружён венчиком покраснения. С затиханием процесса он подсыхает в медовую корку, при отпадении которой кожа бесследно заживает.
Фолликулит и глубокий фолликулит отличаются друг от друга глубиной поражения кожи. Подсыхая, пустула покрывается медовой коркой, затем очаг разрешается и на его месте образуется пятно или участок пигментации.
![Фолликулит [13]](https://probolezny.ru/media/bolezny/piodermiya/follikulit-13_s_9QjnGp1.jpeg)
Вульгарный сикоз развивается при хроническом поражении кожи в области бороды и усов, в месте роста щетинковых волос, а также на коже гениталий. Заболевание встречается почти исключительно у мужчин. Множественные болезненные поверхностные и глубокие пустулы группируются и образуют небольшие бляшки. Неопрятный вид пациентов приводит к дополнительным переживаниям и усложняет картину болезни невротическим синдромом.
![Сикоз [13]](https://probolezny.ru/media/bolezny/piodermiya/sikoz-13_s_NQe3MEl.jpeg)
Рубцующийся фолликулит головы — это гнойно-некротическое воспаление волосяного фолликула. Ему обычно предшествует гнойное воспаление в других органах, например гнойный артрит и остеомиелит. При фолликулите образуется небольшая язва, при заживлении которой появляется рубец. Длительный фолликулит приводит к мелкоочаговому облысению.
Келоидные угри — это рубцующийся воспалительный процесс волосяных фолликулов на затылке и шее. Сперва вдоль шейной складки образуются глубокие пустулы, после их вскрытия остаётся рубец неправильной формы.
![Келоидные угри [13]](https://probolezny.ru/media/bolezny/piodermiya/keloidnye-ugri-13_s_AXb2jHW.jpeg)
Фурункул — это гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. Наиболее часто возникает на задней поверхности шеи, лице, пояснице и ягодицах. При одиночных фурункулах общие симптомы не появляются. Опасны фурункулы на коже лица и волосистой части головы: они могут осложниться септическим флебитом, менингитом, сепсисом, абсцессами в органах и костях.
![Фурункул [14]](https://probolezny.ru/media/bolezny/piodermiya/furunkul-14_s_B1WFkwo.jpeg)
Также выделяют особую форму — злокачественный фурункул. Такой узел увеличивается, теряет очертания из-за нарастающего отёка, вызывает сильную боль. Вокруг фурункула возникают тромбофлебиты, воспаляются лимфатические узлы и сосуды (лимфаденит и лимфангит). Температура тела повышается до 40 °С, болит голова и затуманивается сознание. В крови увеличивается число лейкоцитов, повышается скорость оседания эритроцитов (СОЭ). Длительность развития фурункула в основном зависит от его расположения, в среднем составляет 1–2 недели.
Фурункулёз — это множественное высыпание или рецидивирующее появление одиночных фурункулов. Его считают рецидивирующим при длительности больше двух месяцев.
Фурункулёз может быть нескольких видов:
- острым или хроническим;
- локализованным (например, на задней поверхности шеи, в области поясницы) или общим (фурункулы распространяются по всему телу).
При общем фурункулёзе может появиться озноб, повыситься температура, ухудшиться самочувствие, развиться регионарный лимфаденит и лимфангит.
При хроническом рецидивирующем течении фурункул обычно развивается за 10–13 дней. При сахарном диабете фурункулёз тяжело лечится и часто приводит к осложнениям. Узел при этом растёт в ширину, возникает стойкое покраснение кожи, гнойный процесс распространяется на подкожную клетчатку (образуется абсцесс) [4] [7] .
Гидраденит — гнойное воспаление апокринной потовой железы, которое возникает в подмышечной впадине, реже на лобке, в области половых органов и промежности. Гидраденит чаще всего развивается летом у тучных людей. Болезнь длится около двух недель, однако воспаление нередко возникает повторно и затягивается до нескольких месяцев, особенно при двустороннем поражении. Узел увеличивается до размеров грецкого ореха и больше, сильно болит. Со временем он вскрывается, из него выделяется сливкообразный гной. Позже на месте узла образуется втянутый рубец.
![Гидраденит [15]](https://probolezny.ru/media/bolezny/piodermiya/gidradenit-15_s_PzyM0Fk.jpeg)
Множественные абсцессы новорождённых (псевдофурункулёз) — это острое гнойное воспаление эккринных потовых желёз. Заболевание развивается у ослабленных, недоношенных детей с анемией, низким весом и при плохом уходе. Чаще оно возникает в первый месяц жизни, реже в возрасте до шести месяцев.
При псевдофурункулёзе на коже головы, туловища, рук и ног ребёнка появляются пустулы величиной с булавочную головку. Они быстро вскрываются, их содержимое подсыхает в медово-жёлтую корку. Одновременно возникают многочисленные болезненные узлы размером от горошины до яйца, багрово-синюшного цвета, плотной консистенции. Они размягчаются и вскрываются, при этом выделяется жидкий жёлто-зелёный гной. При псевдофурункулёзе образуются множественные язвы в форме свищей. После заживления остаются рубцы.
Некоторые узлы самостоятельно не вскрываются, продолжая беспокоить ребёнка. С появлением новых узлов ухудшается самочувствие, температура тела повышается до 38–39 °С, нарастает анемия, ухудшается аппетит и снижается вес, увеличивается печень и селезёнка. Заболевание может осложниться флегмонами, сепсисом, пневмонией, гнойным менингитом и остеомиелитом. Особенно тяжело псевдофурункулёз протекает у новорождённых с родовой внутричерепной травмой.
Карбункул — это обширный гнойно-некротический процесс, возникающий из-за заражения высокопатогенными штаммами стафилококка [5] [8] . Распространяясь на окружающие ткани, инфекция формирует очаг поражения. Карбункулы чаще развиваются у пожилых людей на задней поверхности шеи и пояснице. Обычно карбункулы одиночные, нередко протекают с повышением температуры, ознобом, головной болью, иногда нарушением сознания.
![Карбункул [16]](https://probolezny.ru/media/bolezny/piodermiya/karbunkul-16_s_ETeZdnI.jpeg)
Рецидивирующий карбункул может быть симптомом тяжёлого сахарного диабета, миелолейкоза или выступать как паранеопластический синдром, т. е. быть проявлением злокачественной опухоли. Карбункулы часто осложняются сепсисом.
Пиококковый пемфигоид новорождённых (буллёзная стафилодермия новорождённых) — это поверхностное гнойное воспаление кожи, которое появляется на 3–5-й день жизни ребёнка, реже на 8–15-й день. Развивается в кожных складках на животе, руках, ногах и спине. Болезнь длится от нескольких дней до 2–3 недель. В большинстве случаев повышается уровень лейкоцитов, нейтрофилов, лейкоцитарная формула сдвигается влево, ускоряется СОЭ, иногда возникает септикопиемия — форма сепсиса, при которой наряду с общей интоксикацией в различных тканях и органах возникают метастатические абсцессы. Одновременно появляются осложнения пупочной ранки (омфалит, фунгус), кандидоз, отит, гнойный конъюнктивит и пневмония, что говорит об ослабленном иммунитете ребёнка.
Эксфолиативный дерматит Риттера — это наиболее тяжёлая форма стафилодермии новорождённых, вызванная высокотоксигенными штаммами стафилококка. Некротический процесс охватывает верхние слои эпидермиса и за день может распространиться на всё тело.
![Эксфолиативный дерматит Риттера [18]](https://probolezny.ru/media/bolezny/piodermiya/eksfoliativnyy-dermatit-rittera-18_s_eUwV2Yx.jpeg)
Дерматит Риттера начинается с покраснения, появления трещин и шелушения поверхностных слоёв эпидермиса вокруг рта или около пупка. Далее развиваются симптомы, напоминающие ожог 2-й степени. В некоторых случаях начало болезни схоже с первыми проявлениями пнококкового пемфигоида: на внешне здоровой коже появляются пузыри, которые быстро увеличиваются, сливаются между собой и, вскрываясь, обнажают обширные эрозии. В разгар болезни общее состояние тяжёлое, температура тела достигает 40–41 °С. В крови снижается уровень белка, нарушается нормальное соотношение между различными его фракциями ( гипопротеинемия и диспротеинемия), возникает гипохромная анемия, лейкоцитарная формула сдвигается влево, ускоряется СОЭ. Процесс нередко осложняется пневмонией, отитом, флегмонами, абсцессами и пиелонефритом.
Стрептодермии
Стрептодермия — это острое воспалительное поражение кожи с выделением экссудата (жидкости, вытекающей из мелких кровеносных сосудов при воспалении). Заболевание вызывают стрептококки.
В классических случаях стрептодермии протекают поверхностно. Поражения обычно расположены в местах наименьшего поступления кислорода, например в складках. Исключением являются дети, у которых стрептодермия чаще затрагивает кожу лица [27] .
К стрептодермиям относятся импетиго, эктима, стрептококковая опрелость и диффузная стрептодермия.
Импетиго стрептококковое — это самая распространённая форма пиодермии. Для неё характерно образование пузырей на лице, реже на руках и ногах, иногда высыпания сопровождаются слабым зудом. В некоторых случаях, чаще у детей, в процесс вовлекаются слизистые оболочки полости рта, носа и глаз — возникают фликтены, которые быстро вскрываются, и на их месте образуются болезненные эрозии.
У ВИЧ-инфицированных пациентов на поражённой коже появляются толстые корки. Фликтены, которые возникают преимущественно в области бороды и шеи, подсыхают, и образуются тесно расположенные корки ярко-жёлтого цвета («цветущее импетиго»).
Выделяют несколько клинических разновидностей стрептококкового импетиго: кольцевидное, буллёзное и сифилидоподобное постэрозивное импетиго, поверхностный панариций, простой лишай лица и заеды.
![Импетиго стрептококковое [19]](https://probolezny.ru/media/bolezny/piodermiya/impetigo-streptokokkovoe-19_s_jQUspLC.jpeg)
При кольцевидном импетиго появляются крупные плоские пузыри, подсыхающие в центре и расширяющиеся по краям. В результате формируются фигуры в виде колец и гирлянд.
Буллёзное импетиго — экссудативное воспаление глубоких слоёв эпидермиса, вызванное стрептококками и стафилококками. При заболевании на коже образуются крупные полушаровидные пузыри величиной от горошины до лесного ореха. Они располагаются преимущественно на кистях, стопах и голенях, не склонны вскрываться. Иногда вокруг пузыря возникают отёк, развивается лимфангит, лимфаденит и нарушается общее состояние. Заболевание чаще возникает летом.
Поверхностный панариций — поверхностный стрептококковый воспалительно-гнойный процесс. При болезни образуются фликтены, подковообразно окружающие ноготь. Заболевание в основном возникает при травмах кожи, заусенцах. Может осложниться остеомиелитом.
![Околоногтевой панариций [20]](https://probolezny.ru/media/bolezny/piodermiya/okolonogtevoy-panariciy-20_s_arCo5rH.jpeg)
Простой лишай лица — неполная форма стрептококкового импетиго, при которой пузыри образуются, но во фликтену не развиваются. После разрешения импетиго остаются муковидные или отрубевидные шелушащиеся красные пятна. Схожие элементы могут возникнуть первично, преимущественно у детей, реже у взрослых, работающих под открытым небом. Под влиянием солнечного света пятна могут исчезнуть, но кожа на их месте остаётся непигментированной.
Заеды — это экссудативное воспаление кожи с глубоким дефектом эпидермиса. Плоские фликтены в углах рта быстро вскрываются, на их месте образуются эрозии и линейные трещины, которые могут переходить на слизистую щеки и углубляться. У детей процесс протекает подостро, у взрослых — хронически с рецидивами.
Сифилоподобное постэрозивное папулёзное импетиго — это экссудативно-инфильтративные очаги в эпидермисе и верхних слоях дермы. При заболевании у детей на ягодицах и бёдрах образуются фликтены, которые переходят в эрозивные папулы с уплотнением в основании. Симптомы напоминают высыпания эрозивного лентикулярного сифилида, поэтому отделяемое с поверхности эрозии дополнительно исследуют на бледную трепонему.
Эктима простая — это язвенно-некротический процесс, вызванный стрептококком, проникающим в глубину кожи, под эпидермис. Внедрение бактерий в кожу обусловлено микротравмами, чаще всего расчёсами при вшивости, чесотке и зудящих дерматозах. Эктимы обычно множественны, чаще располагаются на ногах и ягодицах. Высыпания стрептококковой эктимы у ВИЧ-инфицированных отличаются небольшими размерами, яркой окраской и многочисленностью. Заболевание длится до нескольких недель, дольше при поражении ног.
Стрептококковая опрелость — эритематозно-эрозивный эпидермодермит крупных складок (эритема — покраснение кожи, эрозия — дефект верхнего слоя кожи). Развивается в пахово-бедренных и межъягодичных складках, подмышечных впадинах, под молочными железами, за ушами, в складках живота и шеи у тучных людей, реже — в межпальцевых складках стоп, иногда — кистей. Высыпания могут распространяться на кожу вокруг складок и сопровождаться зудом. Без лечения заболевание может развиваться до нескольких недель.
Хроническая диффузная стрептодермия — это хронический стрептококковый эпидермодермит голеней, предплечий, реже волосистой части головы. Заболевание протекает длительно, часто обостряется на протяжении нескольких лет, стихает только после лечения.
Атипические пиодермии
Атипические пиодермии — это гнойные неспецифические поражения кожи, т. е. их могут вызывать различные микроорганизмы [3] .
Простая абсцедирующая пиодермия — это очаговое гнойно-воспалительное поражение глубоких слоёв кожи с образованием абсцессов и язв. Высыпания чаще появляются на коже лица, ягодиц, промежности, в пахово-бедренных и подмышечных складках. Заболевание сопровождается температурой тела до 38–39 °С и недомоганием. У ВИЧ-инфицированных детей младше трёх лет высыпания распространяются по всему телу.
Скрофулодермоподобная пиодермия — очаговое гнойно-воспалительное поражение поверхностных и глубоких слоёв кожи. Чаще всего в очагах поражения выявляют стафилококк, кишечную палочку и непатогенные актиномицеты. При болезни образуются абсцессы и язвы, затем на их месте формируется рубец, возвышающийся над уровнем кожи. Очаги поражения захватывают обширные области, чаще всего кожу промежности, шеи, мошонку и подмышечные складки. Заболевание развивается медленно и протекает вяло, без обострений на протяжении многих лет.
Пиодермия лица — очаговое гнойно-воспалительное поражение подкожного жирового слоя, при котором образуются абсцессы и язвы, обильно выделяется гной. Заболевание начинается внезапно и быстро прогрессирует. Рецидивы случаются зимой и осенью под влиянием переохлаждения, психических травм, перед менструациями. Пиодермией лица чаще страдают подростки.
Абсцедирующий и подрывающий фолликулит и перифолликулит головы Гоффмана — это гнойно-воспалительное поражение волосяных фолликулов в глубоких слоях кожи. На месте разрешившихся очагов развиваются рубцы-комедоны неправильной формы. Заболевание чаще встречается в возрасте 24–35 лет.
![Перифолликулит головы Гоффмана [21]](https://probolezny.ru/media/bolezny/piodermiya/perifollikulit-golovy-goffmana-21_s_zGajetT.jpeg)
Язвенная атипическая пиодермия. К язвенным атипическим формам относятся хроническая пиококковая язва и её разновидность — шанкриформная пиодермия.
Хроническая пиококковая язва — это распространённое гнойно-некротическое воспаление дермы с множеством очагов. Преимущественно на коже рук, ног и грудной клетки образуются резко очерченные, поверхностные, круглые или овальные язвы, которые, сливаясь друг с другом, формируют очаги с неровными краями. При благоприятных условиях отдельные язвы самопроизвольно заживают и образуются гладкие рубцы правильной формы. При обострении кожа вблизи высыпаний становится очень чувствительной к травмам, могут появиться новые очаги. Заболеванию хронической пиококковой язвой могут сопутствовать анемия, хронический миелолейкоз и хронический гепатит. Учитывая сходство с симптомами вторичного сифилиса, споротрихоза и бластомикоза, проводятся анализы на сифилис и микозы.
Шанкриформная пиодермия — это разновидность хронической пиококковой язвы, по симптомам напоминающая первичный сифилис. Сыпь появляется в области препуция, на большой половой губе (особенно у детей), тыльной стороне кистей, на губах, веках, носу, в области висков. Шанкриформная пиодермия часто встречается у ВИЧ-инфицированных. Высыпания, как правило, единичны и редко возникают повторно в том же месте. Чтобы исключить первичный сифилис, отделяемое язвы исследуют на бледную трепонему и проводится анализ крови иммунофлюоресцентным методом.
Вегетирующая атипическая пиодермия — это многоочаговое гнойно-некротическое поражение кожи. На руках, ногах и туловище образуются крупные бородавчатые гноящиеся бляшки, источающие сладковатый запах гноя. Основными формами вегетирующей пиодермии являются хроническая язвенно-вегетирующая пиодермия, вегетирующая пиодермия Hallopeau и бластомикозоподобная пиодермия.
Хроническая язвенно-вегетирующая пиодермия — это гнойное воспаление кожи, при котором появляются пустулы, а затем на их месте — изъязвлённые бляшки. Бляшки мягкие, синевато-красные, с очерченными краями, заметно приподняты над кожей и окружены ободком застойной гиперемии. Их поверхность полностью или частично изъязвлена, покрыта влажными разрастаниями с бугристыми наслоениями корок. При сдавливании бляшек с краёв из межсосочковых щелей выделяется гнойный или кровянисто-гнойный экссудат. При заживлении образуются рубцы. Вегетирующая пиодермия протекает месяцами и даже годами, периодически обостряясь и затухая.
Вегетирующая пиодермия Аллопо — инфильтративно-воспалительное поражение кожи с выраженным экссудативным компонентом. Высыпания располагаются в области промежности, подмышек, на лице и волосистой части головы. После вскрытия пустул на дне язв постепенно образуются бородавчатые разрастания, гнойное отделяемое из которых ссыхается в корки. Процесс нередко осложняется лимфаденитом. Заболевание может возникать из-за ухудшения иммунитета при онкологии, поэтому важно исключить её при обследовании.
Бластомикозоподобная пиодермия — очаговое инфильтративно-воспалительное поражение кожи. Начинается с появления пустул и узлов, которые вскоре сливаются в бляшки, затем образуются синюшно-красные язвы с подрытыми и инфильтрированными краями. Очаги в основном расположены на руках и ногах и схожи с поражениями при бластомикозе. Бластомикозоподобную пиодермию следует отличать от третичного сифилиса, уплотнённой эритемы Базена, глубоких микозов, лейшманиоза и плоскоклеточного рака кожи [5] [7] .
![Бластомикозоподобная пиодермия [22]](https://probolezny.ru/media/bolezny/piodermiya/blastomikozopodobnaya-piodermiya-22_s.jpeg)
Осложнения пиодермии
Пиодермия может осложниться лимфангитом, лимфаденитом, флегмоной и сепсисом.
Лимфангит — это воспаление лимфатических сосудов, при котором от очага поражения по направлению к близлежащему лимфоузлу образуется розово-красная болезненная полоса.
![Лимфангоит [17]](https://probolezny.ru/media/bolezny/piodermiya/limfangoit-17_s_r00rGdM.jpeg)
Если воспаление переходит на лимфоузлы, то развивается острый лимфаденит. Ближайший лимфоузел увеличивается до размера лесного ореха, болит при ощупывании, его границы становятся нечёткими. Температура тела повышается до 38,0 °С, может развиться сепсис [5] [6] [7] .
Диагностика пиодермии
Сбор анамнеза и осмотр
При опросе врач выясняет, где пациент мог заразиться. Важно обратить внимание на распространение инфекции в детском коллективе: пиодермии легко передаются в детских садах и школах. Осмотр позволяет выявить симптомы, которые укажут на причины болезни.
Лабораторное обследование
Гистологический анализ поражённой кожи позволяет выявить возбудителя и подтвердить предположительный диагноз пиодермии [8] [9] . Исследование необходимо, так как позволяет врачу правильно подобрать антибиотик.
Дифференциальная диагностика
Пиодермию следует отличать от сходных по симптомам заболеваний: сифилиса, микозов кожи, ветряной оспы, скарлатины, кори, лейшманиоза, чесотки, сибирской язвы, вегетирующих токсидермий (иододермы и бромодермы) [2] [4] . Для дифференциальной диагностики используются данные серологичического, иммунологического и гистологического анализов.
Лечение пиодермии
При лечении пиодермии необходимо воздействовать на очаги поражения, не дать инфекции распространиться и предупредить переход болезни в хроническую форму [4] [7] .
Важно учитывать следующие особенности лечения:
- Наружное лечение включает не только применение антисептиков и противовоспалительных средств, но и механическую обработку очагов. С повреждённой кожи следует удалять корки, покрышки пузырей, гнойное отделяемое, обеспечивать свободный отток содержимого из абсцессов. Это важно делать, поскольку корки содержат детрит, богатый активной микрофлорой. Корки удаляются с помощью влажно-высыхающей повязки с раствором антисептика.
- Следует лечить сопутствующие заболевания, например сахарный диабет, хронический колит, гепатит, анемию, пиелонефрит.
- Общая антибактериальная терапия при пиодермии — это крайняя мера, применяемая по особым показаниям с учётом чувствительности выделенной из очагов микрофлоры.
- Стимулирующие средства способствуют заживлению очагов, а также предотвращают рецидивы.
- Для профилактики пиодермии необходимо выявлять и лечить очаги гнойной инфекции не только у пациента, но и у членов его семьи [4][7] .
Способы лечения различных форм пиодермии
При неосложнённых пиодермиях достаточно применения наружных антисептиков и противовоспалительных средств. Если процесс распространился по телу и развились осложнения, то с первых дней лечения дополнительно назначают приём антибиотиков внутрь.
При хроническом течении пиодермии применяют иммуностимуляцию. Вместе с вакцинами назначают сахаропонижающие средства, стимуляторы образования лейкоцитов (лейкопоэза) и аутогемотерапию.
Чтобы предотвратить рецидивы у пациентов с иммунодефицитами, назначается поддерживающее лечение: заместительная терапия, иммуноглобулины, иммуномодулирующие препараты, фотогемотерапия. Проводится санация очагов хронической гнойной инфекции.
Атипичную пиодермию лечат длительным курсом антибиотиков в комбинации с противовоспалительными средствами до затихания воспаления [4] [7] .
Абсцессы и флегмоны лечат хирургически, вскрывая и дренируя очаги поражения. После разрешения процесса рекомендуется 1–1,5 месяца обрабатывать кожу спиртовыми растворами и взвесями, содержащими антисептики.
Антисептики и антибиотики
Антисептики подавляют активность патогенных микробов. Поражённую кожу обрабатывают многократно (4–5 раз в день) на протяжении 5–7 дней. Чтобы наружное лечение антисептиками было эффективным, нужно своевременно менять повязки — это поможет избежать компрессного эффекта, приводящего к осложнениям.
СВЧ, фонофорез и ионофорез усиливают лечебное воздействие антисептиков, их эффективность подтверждена при некоторых пиодермиях, например при фурункуле лица [8] [9] [10] .
При пиодермии применяют следующие антисептические препараты:
- 1%-й спиртовой раствор Бриллиантового зелёного;
- спиртовой раствор Фукорцина;
- 1%-й водный раствор метиленового синего;
- 0,01–0,1%-й водный раствор калия перманганата;
- 1–3%-й раствор Перекиси водорода;
- 0,5%-й спиртовой раствор и 0,05–1%-й водный раствор Хлоргексидина;
- 10%-й раствор Повидон-йода;
- неомицина сульфат + бацитрацин цинк;
- 0,1%-й гентамицина сульфат, мазь или крем;
- 2%-ая Фузидовая кислота, мазь или крем;
- 2%-й Мупироцин, мазь;
- эритромицин, мазь;
- 2%-й Линкомицина гидрохлорид, мазь;
- 1%-й сульфатиазол серебра, крем.
Перечисленные препараты применяют наружно. Антисептик подбирает врач, основываясь на чувствительности возбудителя, характере поражения и состоянии кожи.
Также по показаниям некоторые препараты могут применяться системно. К ним относятся следующие антибиотики:
- пенициллинового ряда (Бензилпенициллин, Амоксициллина тригидрат, Амоксициллин, Амоксициллин + Клавулановая кислота);
- цефалоспорины (Цефалексин, Цефазолин, Цефаклор, Цефуроксим);
- макролиды (Эритромицин, Азитромицин, Кларитромицин);
- тетрациклины (Доксициклин);
- сульфаниламидные препараты (Сульфаметоксазол + Триметоприм);
- фторхинолоны (Левофлоксацин);
- линкозамиды (Клиндамицин) [8][9][23][24][25][26] .
Иммунотерапия
Антибиотикотерапии при хронической или рецидивирующей пиодермии часто недостаточно. Может применяться гемотерапия, фотогемотерапия, лечение протеолитическими ферментами, стимуляторами лейкопоэза, инсулином, пирогенными средствами, анаболическими препаратами и витаминами.
При обострении или рецидиве хронической пиодермии, а также при вялотекущей инфекции назначается заместительная иммунотерапия и иммуномодулирующие средства.
Заместительная иммунотерапия необходима при тяжёлом течении пиодермии у больных с иммунодефицитами и серьёзными сопутствующими заболеваниями (сахарным диабетом, лимфолейкозом, болезнью Брутона). Применяются противостафилококковый человеческий иммуноглобулин и нативная одногруппная плазма.
Вакцинацию проводят аутовакциной, жидким очищенным стафилококковым анатоксином и стафилококковой вакциной (антифагином стафилококковым) [4] [7] . Прямым показанием для вакцинации является рецидивирующий общий фурункулёз.
Вакцинация и иммунокоррекция проводятся в период затихания болезни или между рецидивами при хронической пиодермии. Исключение составляет применение анатоксина, который вводят в период разрешения очагов.
В качестве иммуномодуляторов при пиодермии используют Натрия нуклеинат, Пирогенал, Декарис и Тактивин. Их применяют только при тщательном контроле за иммунным статусом больного [1] [10] . Чтобы избежать усугубления вероятного иммунодефицита, целесообразно исследовать иммунный статус пациента, обращая особое внимание на содержание иммуноглобулинов и фагоцитарную функцию.
Противовоспалительные средства
Для лечения некоторых форм фолликулитов, стрептодермии и атипической пиодермии применяют сильные противовоспалительные средства: гипосенсибилизирующие препараты, кортикостероиды и иммуносупрессоры [2] [4] .
Специфическая гипосенсибилизация показана при отдельных формах пиодермии (вульгарном и люпоидном сикозе, рубцующемся фолликулите), в патогенезе которых значительное место занимает аллергическое воспаление. Терапия проводится препаратами аллергенов стафилококка, стрептококка, протея, кишечной палочки. Лечение занимает 2–3 недели, улучшение наступает в течение месяца [4] [7] .
Кортикостероиды применяются наружно при некоторых формах пиодермии. Их назначают вместе с антисептиками в форме мазей и кремов, нанося на область высыпаний.
Применяются следующие комбинации препаратов:
- Тетрациклина гидрохлорид + Триамцинолона ацетонид, аэрозоль;
- Гидрокортизона ацетат + Окситетрациклина гидрохлорид, мазь и аэрозоль;
- Фузидовая кислота + Бетаметазон, крем;
- Фузидовая кислота + Гидрокортизон, крем;
- Бетаметазона валерат + Гентамицина сульфат, крем и мазь;
- Бетаметазона дипропионат + Гентамицина сульфат, крем и мазь.
Цитостатические препараты усиливают эффект кортикостероидов при тяжёлой вегетирующей пиодермии [4] [7] .
Ингибиторы протеолиза ускоряют разрешение очага поражения, снимая воспаление. Их применяют при абсцедирующей и язвенной атипической пиодермии. К ингибиторам протеолиза относится Апротинин (Контрикал, Трасилол, Гордокс).
Методы эфферентной терапии и энтеросорбции применяются при тяжёлых формах пиодермии. Цель такого лечения — удалить токсины возбудителей и продукты воспаления. Эти средства необходимы при карбункуле, злокачественном фурункуле, некротических эктимах, атипической пиодермии, а также при осложнениях пиодермии [1] [10] . Их применяют внутривенно и перорально.
Хирургическое лечение
Хирургическое лечение проводится двумя способами: рассечением и иссечением очагов поражения. Рассечение показано при карбункуле, абсцедировании фурункула и гидраденита. Иссечение с последующей пластикой рекомендуется при абсцедирующей атипической пиодермии [6] .
Осложнения при лечении пиодермии
Лечение пиодермии редко вызывает осложнения. К возможным побочным эффектам относятся:
- реакции непереносимости антибактериальных средств — анафилаксия и токсидермия (многоформная экссудативная эритема, контактный дерматит);
- микробная экзема[4][7] .
Прогноз. Профилактика
Пиодермии чаще протекают остро, реже хронически-рецидивирующе и крайне редко хронически. Пиодермию принято считать хронической через два месяца упорного течения. Развитию таких форм способствуют нарушения эндокринной и иммунной системы, а также снижение защитной функции кожи. Наиболее часто хронические пиодермии выявляются в возрасте 45–65 лет [2] [4] .
Первичная профилактика пиодермий состоит в своевременной антисептической обработке микротравм, трещин и ран. Профилактика микротравматизма на производстве и в быту — это основной способ предупреждения пиодермии.
Вторичная профилактика пиодермий включает периодические медицинские осмотры и при необходимости терапию для предотвращения рецидивов (общие УФ-облучения, уход за кожей, санация инфекции). Работников горнодобывающих, шахтных, металлообрабатывающих производств и механизированных отраслей сельского хозяйства рекомендуется вакцинировать препаратами стафилококкового анатоксина и антифагина.
При хронической пиодермии с обострениями более двух раз в год необходимо регулярно посещать врача. Если пиодермия не проявляется более трёх лет, то регулярное наблюдение прекращают [1] [2] [4] [7] [10] .
Список литературы
- Скрипкин Ю. К., Бутов Ю. С., Иванов О. Л. Дерматовенерология. Национальное руководство. — М.: ГЭОТАР-Медиа, 2011. — 1024 с.
- Белькова Ю. А. Пиодермии в амбулаторной практике // Клиническая микробиология и антимикробная химиотерапия. — 2005. — № 3. — С. 255–270.
- Dirschka T., Hartwig R., Haake N. et al. Klinikleitfaden Dermatologie. — Munchen: Elsevier GmbH, 2011. — P. 227–340.
- Stevens D. L., Bisno A. L., Chambers H. F. Practice guidelines for the diagnosis and management of skin and soft-tissue infections // Clin Infect Dis. — 2005. — № 10. — Р. 1373–1378.ссылка
- Дерматология Фицпатрика в клинической практике. Том 3 / пер. с англ. В. П. Адасевич, под общ. ред. А. А. Кубановой. — М.: Изд-во Панфилова. — 2013. — С. 1847–1863.
- Родионов А. Н. Дерматовенерология. Полное руководство для врачей. — СПб.: Наука и техника, 2012. — 1200 с.
- Алексеев М. Е. Инфекции кожи и подкожной клетчатки. — СПб.: СПбМАПО, 2008. — 81 с.
- Ioannides D. Европейское руководство по лечению дерматологических заболеваний / под ред. А. Д. Кацамбаса. — М.: МЕДпресс-информ, 2009. — С. 508–510.
- Daum R. S. Clinical practice. Skin and soft-tissue infections caused by methicillin-resistant Staphylococcus aureus // N Engl J. — 2007. — № 4. — Р. 380–390.ссылка
- Brown J., Shriner D. L., Schwartz R. A., Janniger C. K. Impetigo: an update // Int J Dermatol. — 2003. — № 4. — Р. 251–255.ссылка
- Российское общество дерматовенерологов и косметологов. Пиодермия: клинические рекомендации. — М., 2020. — 39 с.
- Mengesha Y. M., Bennet M. L. Pustular Skin Disorders // American Journal of Clinical Dermatology. — 2002. — № 6. — Р. 389–400.ссылка
- Sun K.-I., Chang J.-M. Special types of folliculitis which should bedifferentiated from acne // Dermato-Endocrinology. — 2018. — № 1. ссылка
- Rehmus W. E. Furuncles and Carbuncles // MSD manual. — 2021.
- Ngan V., Oakley A. Hidradenitis suppurativa // DermNet NZ. — 2021.
- Rehmus W. E. Folliculitis and Skin Abscesses // MSD manual. — 2021.
- Rehmus W. E. Lymphangitis // MSD manual. — 2021.
- Altmeyer P. Staphylococcal scalded skin syndrome // Altmeyer Encyclopedia. — 2021.
- Centers for Disease Control and Prevention. Impetigo: All You Need to Know. — 2021.ссылка
- Chernow B. Cutaneous Fungal Infections: Slideshow // Medscape. [Электронный ресурс]. Дата обращения: 04.02.2022.
- Aiempanakit K., Suchonwanit P. Perifolliculitis capitis abscedens et suffodiens: a case report // Case report. — 2013. — № 2. — Р. 121–124.
- Sawalka S. S., Phiske M. M., Jerajani H. R. Blastomycosis-like pyoderma // IJDV. — 2007. — № 2. — Р. 117–119. ссылка
- Liu C., Bayer A., Cosgrove S. E. et al. Clinical practice guidelines by the infectious diseases society of america for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children // Clin Infect Dis. — 2011. — № 3. — Р. e18–55. ссылка
- Kilburn S. A., Featherstone P., Higgins B., Brindle R. Interventions for cellulitis and erysipelas // Cochrane Database Syst Rev. — 2010. — № 6. ссылка
- Koning S., Sande R., Verhagen A. P. et al. Interventions for impetigo // Cochrane Database Syst Rev. — 2012. — № 1.ссылка
- Dellit T. N., Duchin J. Guidelines for Evaluation & Management of Community-Associated MRSA SSTI in Outpatient Settings. — University of Washington, 2007.
- Shukla S. K., Ye Z., Sandberg S. The nasal microbiota of dairy farmers is more complex than oral microbiota, reflects occupational exposure, and provides competition for staphylococci // PLoS One. — 2017. — № 8.ссылка
Бактериальные инфекции кожи
Патологии эндокринной системы (например, сахарный диабет), гиповитаминозы, анемии и другие системные заболевания относят к эндогенным факторам риска.
Чаще всего возбудителями бактериальных инфекций кожи у детей являются патогенные бактерии семейства Micrococcaceae, а именно, стафилококки и стрептококки.
Исходя из конкретного возбудителя пиодермий и определенных клинических проявлений, бактериальные инфекции кожи делят на:
- cтафилодермии;
- cтрептодермии;
- cтафилострептодермии.
В свою очередь стафило- и стрептодермии могут быть бактериальными инфекциями как глубоких слоев кожи, так и поверхностных, а стрептостафилодермии — только поверхностных.
Стафилококковые гнойничковые заболевания кожи у детей
Самыми распространенными в детском возрасте стафилодермиями являются:
Псевдофурункулез
Для данного дерматоза характерно появление подкожных узлов красного цвета, с наличием синюшного оттенка. Размер элементов варьирует от нескольких миллиметров до сантиметра и более. Если узел вскрывается, то выделяется желтовато-зеленоватый гной. После того как узлы разрешаются, на коже нередко остаются небольшие рубцы. Характерной локализацией данной бактериальной инфекции кожи являются ягодицы, задняя поверхность бедер, а также кожа головы и спины. Заболеванию больше подвержены младенцы в первые месяцы жизни с наличием различных системных заболеваний (анемий, пневмоний и др.).
Эпидемическая пузырчатка новорожденных
Эта бактериальная инфекция кожи у детей является высококонтагиозным дерматозом. При этом заразить малыша могут люди, страдающие пиодермиями, в том числе и мама новорожденного.
Чаще всего поражается кожа вокруг пупка, ануса, естественных складок новорождённого, а также животика малыша.
Характерными проявлениями являются «вялые» пузыри различного размера на коже малыша. После того как пузырь вскрылся, визуализируются мокнущие эрозии с участками покрышки пузыря, но без образования там корочек.
Заболевание может сопровождаться повышением температуры тела.
Фолликулит
Данный дерматоз локализуется в устьях волосяных фолликулов и представлен узелками бордового цвета и небольшого диаметра. Нажатие на такой элемент обычно болезненно для ребенка. Через несколько дней после появления узелка формируется гнойничок с зеленоватым содержимым. Примерно через неделю гнойничок засыхает, и образуется желтая корочка. Обычно после фолликулита не остается ни рубцов, ни других изменений кожного покрова.
Везикулопустулез
Бактериальная инфекция кожи, характерная для новорожденных. Чаще всего везикулопустулез появляется на фоне потницы у младенцев и локализуется на коже естественных складок, голове, шеи, груди. На поверхности многочисленных красноватых точек потницы образуются мелкие пузырьки с беловатым содержимым.
Фурункул
Для данного заболевания характерно наличие пустулы (гнойничка), по форме напоминающей конус. На коже визуализируется небольшой отечный участок с гиперемией, в центре которой имеется некротический стержень. Характерным симптомом является боль при надавливании. Разрешается фурункул в язву, после чего остается рубец на коже.
Фурункулез — это наличие нескольких фурункулов, которые расположены отдельно друг от друга. Данный диагноз имеет тенденцию к частым рецидивам и хронизации.
Стрептококковые бактериальные инфекции поверхностных и глубоких слоев кожи
К гнойничковым заболеваниям, которые вызваны стрептококками, относят:
- Стрептококковое импетиго — контагиозное заболевание детского возраста с формированием пузырей на коже лица. Данный дерматоз проявляется наличием серозно-гнойных пузырей в периоральной области у ребенка. После вскрытия элементов появляются эрозии с гнойными корочками, которые при правильном лечении отпадают через несколько дней без образования рубцов и атрофий.
- Заеда или щелевое импетиго — бактериальная инфекция кожи с типичной локализацией в уголках рта, глаз и на крыльях носа. Характерным является появление быстро вскрывающихся, слегка заметных пузырей, после которых остаются эрозии и трещины.
- Панариций — наличие пузыря и гнойного воспаления около ногтевой пластины пальцев рук и иногда ног. Такое состояние часто бывает у детей, кто ковыряет или грызет кожу вокруг ногтя, а также при вовремя не удалённых заусенцах.
- Папуло-эрозивная стрептодермия. Для данной бактериальной инфекции кожи характерны появления сине-красных папул с воспалением вокруг элемента. На самих папулах быстро образуются пузыри с появлением эрозий и язв после вскрытия. Данный диагноз типичен для грудничков и обычно имеет локализацию в области гениталий.
- Рожа. Характерным проявлением для данной бактериальной инфекции кожи является наличие ограниченного интенсивного покраснения с чёткими контурами. Форма очага неправильная, размеры варьируют от небольших до очень крупных. Сам очаг воспаления болезненный и горячий на ощупь. Чаще всего рожа поражает детей до трех лет с характерной локализацией на коже лица, головы, шеи и конечностей.
Стрептостафилодермии у детей
Группа стрептостафилодермий чаще всего проявляется в виде стрептостафилококкового импетиго.
Данный диагноз нередко является осложнением различных зудящих дерматозов, таких как атопический дерматит, экземы и чесотка. Характеризуется импетиго наличием пузыря с желтым содержимым. Высыпания обычно расположены на обширных участках кожного покрова и разрешаются с образованием желтоватых корочек.
Как осуществляется диагностика и лечение бактериальных инфекций поверхностных и глубоких слоев кожи?
Диагностика пиодермий основана на характерных клинических проявлениях.
Врач обращает внимание на сами высыпания, их локализацию, а также на жалобы пациента на боль и зуд (в некоторых случаях). Также он проводит микробиологическое исследование отделяемого на определение возбудителя и чувствительность к антибиотикам.
Лечение бактериальных инфекций кожи основывается на назначениях антисептических препаратов (например фукарцина, пероксида водорода, хлоргексидина и др.), а также на местных антибиотиках (гентамицина, фузидовой кислоты, мупироцина и др.).
В некоторых случаях для лечения достаточно использовать наружные средства с антибактериальным компонентом. Но при генерализованных процессах, при часто рецидивирующих пиодермиях, а также при торпидности к наружному лечению рекомендовано применение системной антибактериальной терапии. Препаратами выбора для системного назначения у детей являются антибиотики пенициллинового ряда, цефалоспорины, макролиды.
Профилактика грибковых и бактериальных инфекций кожи основана на периодических медицинских осмотрах детей грудного и дошкольного возраста. А при наличии у детей травм кожи, трещин, ожогов и обострений хронических дерматозов следует своевременно обрабатывать участки кожи и обращаться к врачу.
Надеемся, эта статья была вам полезна. Чтобы получать подобные материалы, подпишитесь на нашу рассылку. Она будет снабжать вас полезной и актуальной информацией не только во время беременности, но и в первые, самые сложные месяцы материнства.
Источники:
- Европейское руководство по лечению дерматологических заболеваний. Под ред. А.Д. Кацамбаса, Т.М. Лотти. Изд-во «МЕДпресс-информ»,2009 г., 736 с.
- Родионов А.Н. Дерматовенерология. Полное руководство для врачей. — Спб: Наука и техника, 2012. — 1200 с.
- Interventions for impetigo. Cochrane Database Syst Rev. 2012 Jan 18; 1: CD003261.
- Асхаков, М. С. Этиопатогенез бактериальных инфекций кожи / М. С. Асхаков // Science and world. — 2018. — Vol. II, № 5 (57). — P. 29-31.
- Бутов, Ю. С. Дерматовенерология. Национальное руководство. Краткое издание / Ю. С. Бутов, Ю. К. Скрипкин, О. Л. Иванов. -М.: ГЭОТАР-Медиа, 2017. — 896 с.
- Сергеев А. Ю., Бурцева Г. Н., Сергеев В. Ю. Стафилококковая колонизация кожи, антибиотикорезистентность и противомикробная терапия при распространенных дерматозах. Иммунопатол., аллергол., инфектол. 2014; 4: 42-55.
- Humphreys H., Coleman D.C. The contribution of whole-genome sequencing to our understanding of the epidemiology and control of methicillin-resistant Staphylococcus aureus. Journal of Hospital Infection. 2019; 102 (2): 189-199 DOI: 10.1016/j.jhin.2019.01.025
- Малюжинская Н.В., Петрова И.В., Селезнева Н. С.. «Сравнительный анализ микробиологического мониторинга инфекционно-воспалительных заболеваний у новорожденных детей на территории Волгоградской области». Российский иммунологический журнал том 10 (19), номер 4 октябрь-декабрь 2016, Москва, стр. 34-36.
Источник https://betadin.ru/encyclopedia/piodermiya/
Источник https://probolezny.ru/piodermiya/
Источник https://www.huggies.ru/library/uhod-za-mladentsem/zdorovie-malysha/bakterialnie-infekcii-koji
