Брадикардия (синусовая)
Брадикардия – патологическое снижение частоты сердечных сокращений, наблюдаемое у пациентов различных возрастов. Развивается на фоне острых или хронических заболеваний сердца. Пороговым значением при постановке диагноза становятся 60 сокращений сердечной мышцы в минуту. Пациенты страдают от слабости, систематической потери сознания, головокружений и перепадов артериального давления. Выраженная синусовая брадикардия (40 ЧСС/мин) может привести к развитию сердечной недостаточности. Для ее предотвращения пациенту имплантируется кардиостимулятор.
Общие сведения
Патология развивается на фоне неспособности синусового узла к выработке необходимого для нормальной частоты сердечных сокращений количества электрических импульсов. Умеренная синусовая брадикардия может не приводить к расстройству гемодинамики. Выраженная форма патологии провоцирует недостаточное кровоснабжение тканей. Развивается кислородное голодание органов.
Профессиональные спортсмены могут столкнуться с физиологической брадикардией, которая рассматривается кардиологами как норма. В состоянии покоя у тренированных людей фиксируются 50-60 сердечных сокращений в минуту. Во сне это значение падает на 25-30%.
Виды патологии
Кардиологи выделяют пять форм по этиологическому основанию:
- экстракардиальную;
- органическую;
- лекарственную;
- токсическую;
- синусовую спортивную.
Экстракардиальный тип развивается под действием нейрогенных факторов, органический – на фоне патологических поражений сердца. Лекарственная и токсическая формы заболевания возникают при попадании в организм пациент токсинов или лекарственных препаратов в избыточных дозировках. Синусовая брадикардия спортсменов становится результатом многолетних тренировок, направленных на достижение максимальной ЧСС при физических нагрузках.
Патологические типы могут протекать в острой или хронической формах. В первом случае причиной нарушения ЧСС становятся инфаркты, миокардиты, интоксикации. Хроническая брадикардия становится результатом возрастных склеротических поражений сердечной мышцы.
Причины нарушения сердечного ритма
Органический тип проявляется на фоне нескольких патологий:
- инфаркта миокарда;
- миокардиодистрофии;
- миокардита;
- кардиосклероза.
Перечисленные заболевания провоцируют дегенеративные изменения в синусовом узле и нарушение проводимости в миокарде.
Экстракардиальная форма брадикардии – результат неврозов, повышенного внутричерепного давления или сдавления каротидного синуса одеждой.
Токсические поражения развиваются при контакте человека с опасными химическими веществами. Брадикардии этого типа часто развиваются на фоне профессиональной деятельности пациента.
Лекарственные брадикардии проявляются при нарушении человеком предписанной дозировки препарата или длительном приеме медикаментов с выраженным воздействием на частоту сокращения сердца.
Симптоматика заболевания
Умеренное течение редко сопровождается явными клиническими симптомами. Выраженная форма патологии провоцирует:
- головокружение;
- слабость;
- обморочные состояния;
- снижение мышечного тонуса;
- скачки артериального давления;
- обильное потоотделение.
Пациенты могут испытывать сложности с дыханием, ощущать выраженную боль в грудной клетке. Представители старшей возрастной группы сталкиваются с нарушением концентрации, кратковременной потерей памяти, эпизодическими расстройствами зрения.
Нарушение сократительной функции миокарда приводит к гипоксии головного мозга. На фоне могут развиваться приступы судорог продолжительностью до 60 секунд. Данное состояние рассматривается кардиологами как наиболее опасное при подтвержденной брадикардии. Пациент нуждается в неотложной помощи, поскольку затянувшиеся приступы судорог провоцируют остановку дыхательной деятельности.
У вас появились симптомы брадикардии?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Диагностические процедуры

Диагностика и лечение брадикардии выполняются кардиологом. Врач осматривает ребенка или взрослого и собирает данные для анамнеза. Пристальное внимание уделяется пульсу пациента, звучности сердечных тонов и частоте дыхательных движений. При наличии соответствующих показаний кардиолог может направить пациента к неврологу, нейрохирургу, инфекционисту.
Органическая форма требует проведения УЗИ сердца. Ультразвуковое исследование позволяет оценить изменения размеров сердечной мышцы, выявить очаги дегенеративных поражений. Нагрузочная велоэргометрия направлена на определение прироста частоты сердечных сокращений при различных объемах физических нагрузок.
Лечение патологии
Умеренное течение заболевания без выраженных клинических проявлений не требует терапии. Органическая, токсическая и экстракардиальная формы брадикардии предполагают обязательное лечение основной патологии. Пациентам с лекарственным типом заболевания назначаются сниженные дозировки препаратов, замедляющих сердечный ритм.
При выраженной брадикардии с приступами судорог проводится хирургическое вмешательство. Пациенту имплантируется электрокардиостимулятор, служащий заменой водителя ритма. Частота вырабатываемых имплантатом импульсов соответствует возрастной норме пациента. Стабильный сердечный ритм приводит к нормализации гемодинамики и устранению кислородного голодания органов.
Прогноз
Прогноз осложняется при наличии у пациента органических поражений сердца. Устойчивое снижение сердечного ритма может привести к присвоению человеку инвалидности. Умеренный характер брадикардии позволяет добиться полного восстановления работоспособности пациента вне зависимости от причин нарушения сердечного ритма. Наличие у ребенка или взрослого хронических системных патологий ведет к формированию удовлетворительного прогноза.
Вопросы и ответы
Какие профилактические меры позволяют предотвратить развитие брадикардии?
Избежать устойчивого нарушения сердечного ритма можно при своевременном обращении за медицинской помощью из-за интоксикаций или ухудшения самочувствия при приеме лекарств. Пациентам с отягощенным семейным анамнезом рекомендуется ежегодно проходить осмотры у кардиолога.
В каком возрасте человек может столкнуться с симптомами брадикардии?
Нарушения в работе водителя сердечного ритма возможны в любом возрасте. Вероятность развития устойчивой формы значительно возрастает при достижении человеком 65 лет.
Не нашли ответа на свой вопрос?
Наши специалисты готовы проконсультировать вас по телефону:
Брадикардия — симптомы и лечение
Что такое брадикардия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеевой Юлии Михайловны, кардиолога со стажем в 24 года.
Над статьей доктора Алексеевой Юлии Михайловны работали литературный редактор Вера Васина , научный редактор Виталий Зафираки и шеф-редактор Лада Родчанина

Кардиолог Cтаж — 24 года
Клиника «Оста»
Медицинский центр «Добрый доктор»
Дата публикации 20 октября 2020 Обновлено 3 апреля 2023
Определение болезни. Причины заболевания
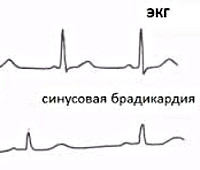
Брадикардия — это ритм сердца с частотой сердечных сокращений (ЧСС) менее 60 ударов в минуту.
Краткое содержание статьи — в видео:
Термин «брадикардия» образован от греческих слов: «брадис» — медленный и «кардиа» — сердце. Само по себе уменьшение ЧСС не является самостоятельным заболеванием — это лишь симптом либо даже вариант нормы. Появление брадикардии может быть связано как с особенностями физиологического состояния в данный момент (сон, покой), так и обусловлено кардиологической или внесердечной патологией.
Даже выраженная брадикардия с ЧСС менее 50 ударов в минуту в покое — распространённое явление у спортсменов и физически тренированных людей [11] . Регулярные физические нагрузки улучшают способность сердца перекачивать кровь. Как в покое, так и при нагрузке сердце тренированного человека способно обеспечить необходимый кровоток с помощью меньшего количества сердечных сокращений за единицу времени. Например, у тренированных бегунов-марафонцев, пловцов на длинные дистанции, лыжников пульс в покое даже в дневное время может замедляться до 35-40 ударов в минуту.
Кроме того, к рефлекторному снижению ЧСС могут приводить:
- давление на рефлексогенную зону сонных артерий, в том числе при туго повязанном галстуке или шарфе;
- надавливание на глазные яблоки (рефлекс Ашнера);
- тошнота и рвота;
- значительное повышение артериального давления (артериальный барорефлекс).
Иногда прослеживается наследственный фактор в развитии брадикардии или, точнее, заболеваний, сопровождающихся брадикардией (идиопатические заболевания проводящей системы сердца). Например, брадикардия отмечалась у Наполеона Бонапарта и членов его семьи. Частота пульса императора редко превышала 40 ударов в минуту [12] .
При физиологической брадикардии самочувствие обычно не нарушено, однако патологическое снижение ЧСС может сопровождаться определёнными клиническими проявлениями: слабостью, артериальной гипотензией, головокружениями, потемнением в глазах и даже обмороками.
В ряде случаев брадикардия может быть симптомом некоторых соматических заболеваний, в том числе эндокринных (патологии щитовидной железы и надпочечников) или, например, инфекционных (дифтерии, брюшного тифа и др.).
Брадикардия часто встречается у подростков, является для них вариантом нормы, обычно проходит со временем и не требует лечения.
Для женщин во время беременности брадикардия нехарактерна, но может возникать, например, у спортсменок. Чаще же при беременности ЧСС, наоборот, повышается до 90-120 ударов в минуту. Устойчивая брадикардия при беременности требует дополнительного диагностического обследования, чтобы исключить патологии сердца (например, дисфункцию синусового узла и предсердно-желудочковые блокады) и некоторые внесердечные заболевания (прежде всего гипотиреоз) [8] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы брадикардии
Симптомы, которыми может проявляться брадикардия:
- паузы в работе сердца;
- одышка и слабость при умеренных физических нагрузках;
- артериальная гипотензия;
- эпизоды потери сознания;
- эпизоды преходящего головокружения;
- частое беспричинное ощущение усталости, повышенная утомляемость и сонливость;
- редкий пульс (менее 50 в покое, если только человек не хорошо тренирован физически).
Перечисленные симптомы могут быть выражены в разной степени, от минимальной до выраженной, но обычно регистрируются лишь некоторые из них.
Более того, все перечисленные симптомы (кроме факта самой брадикардии) могут встречаться при многих других заболеваниях. Проявления брадикардии часто расцениваются пациентами как признаки старения или усталости. Обычно при умеренной брадикардии человек не ощущает каких-либо симптомов. При брадикардии менее 40 ударов в минуту может появиться слабость, утомляемость, ухудшиться память и внимание, возникнуть одышка, головокружение, отёки, бледность кожи.
Очень редкий пульс (менее 30 ударов в минуту) может приводить к потере сознания или предобморочному состоянию — потемнению в глазах, резкой слабости, падению артериального давления.
Обмороки на фоне выраженной брадикардии получили название «приступы Морганьи — Адамса — Стокса» и требуют срочной медицинской помощи, так как угрожают жизни пациента [1] .
Патогенез брадикардии
На частоту сердечных сокращений значительно влияет вегетативный отдел нервной системы. Это воздействие реализуется с помощью основных медиаторов: норадреналина и ацетилхолина. Баланс медиаторов обеспечивает адаптацию ЧСС к текущим физиологическим потребностям организма. Норадреналин увеличивает ЧСС, ацетилхолин — снижает.
Данные медиаторы влияют на электрическую активность основного водителя ритма сердца — синусового узла, изменяя её в нужном направлении. В каком ритме будет сокращаться сердце — зависит именно от синусового узла. Электрический импульс, зародившийся в синусовом узле, возбуждает ткань предсердий, затем поступает в атриовентрикулярный узел, а после задержки там, по стволу и ножкам пучка Гиса — двигается к желудочкам, вызывая их активацию и сокращение. Брадикардия возникает при нарушении автоматизма синусового узла, при блокаде выхода импульса из синусового узла либо при нарушениях проведения электрического импульса от предсердий к желудочкам (атриовентрикулярная блокада II-III степени).
К брадикардии могут приводить внесердечные (экстракардиальные) и сердечные (кардиальные) причины. Однако далеко не всегда при наличии причин, перечисленных ниже, брадикардия требует лечения.
Экстракардиальные — это факторы, не связанные с заболеваниями сердца:
- гипотиреоз (снижение функции щитовидной железы);
- системные заболевания соединительной ткани (системная красная волчанка, склеродермия, ревматическая лихорадка);
- травмы головного мозга (ушиб и отёк);
- кровоизлияние в мозг;
- некоторые инфекционные заболевания (дифтерия, токсоплазмоз,болезнь Лайма);
- высокая концентрация кальция в крови;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- гипотермия (низкая температура тела);
- голодание;
- болезнь Меньера (патология вестибулярного аппарата, сопровождающаяся приступами головокружения и тошноты);
- отравление фосфорорганическими соединениями, которые могут применяться в садоводстве против вредителей растений и для борьбы с домашними насекомыми;
- синдром обструктивного апноэ сна (остановки дыхания во сне) — может стать причиной ночных эпизодов брадикардии.
Отдельно выделяют брадикардию, связанную с действием лекарств. Чаще всего к ней приводит приём:
- бета-адреноблокаторов (бисопролол, метопролол, небиволол);
- недигидропиридиновых антагонистов кальция (верапамил, дилтиазем);
- антиаритмических препаратов;
- ивабрадина.
Урежение сердечного ритма зачастую не побочный эффект лекарственных препаратов — бета-блокаторы, верапамил, дилтиазем, ивабрадин назначаются именно для того, чтобы снизить ЧСС. Например, при ишемической болезни сердца бета-адреноблокаторы назначают с целью снизить ЧСС в покое до 55-60 в минуту. Соответственно, при физической нагрузке прирост ЧСС тоже снижается.
Заболевания сердца могут приводить к брадикардии сами по себе, однако чёткой закономерности здесь нет. Например, инфаркт миокарда может сопровождаться тахикардией, но в ряде случаев инфаркт, обычно нижний, при котором поражается диафрагмальная стенка левого желудочка, приводит к обратимой рефлекторной брадикардии. При переднем инфаркте миокарда может возникать предсердно-желудочковая блокада, причём далеко не всегда проводимость восстанавливается. В таком случае может возникнуть необходимость в установке электрокардиостимулятора.
Перенесённые воспалительные заболевания миокарда (миокардиты) тоже могут стать причиной поражения проводящей системы сердца и привести к брадикардии.
Наиболее характерно возникновение брадикардии при так называемых первичных (идиопатических) заболеваниях проводящей системы сердца. При этих болезнях брадикардия и связанные с нею симптомы — зачастую единственное проявление заболевания. Наиболее значимы среди этих болезней — синдром слабости синусового узла (СССУ) и предсердно-желудочковые блокады (атриовентрикулярные блокады) [2] .
Хирургическая коррекция врождённых и приобретённых пороков сердца и радиочастотная абляция (введение катетеров-электродов через крупные сосуды в сердце) также может приводить к развитию предсердно-желудочковых блокад и, как следствие, к брадикардии, однако такие осложнения возникают нечасто.
Классификация и стадии развития брадикардии
Классификация заболеваний, приводящих к брадикардии:
- дисфункция синусового узла;
- предсердно-желудочковые блокады трёх степеней.
В зависимости от выраженности, брадикардия подразделяется на следующие виды:
- лёгкая — частота сердечных сокращений составляет от 50 до 60 ударов в минуту;
- умеренная — от 40 до 50 ударов в минуту;
- выраженная — менее 40 [4] .
Осложнения брадикардии
При умеренной и лёгкой брадикардии кровообращение обычно не нарушается, так как в покое такой ЧСС оказывается достаточно. Однако если при физической нагрузке ЧСС не увеличивается, может появиться одышка и слабость. Выраженная брадикардия с ЧСС менее 30-40 в минуту может приводить к потере сознания и предобморочным состояниям, так как головной мозг наиболее чувствителен к снижению кровоснабжения. Однако профессиональные спортсмены переносят выраженную брадикардию в покое, как правило, без каких-либо симптомов. Например, у велогонщика Мигеля Индурайна была зарегистрирована частота сердечных сокращений 28 ударов в минуту в покое.
Частыми осложнениями синдрома слабости синусового узла (СССУ) становятся различные наджелудочковые нарушения ритма, чаще всего это пароксизмальная фибрилляция предсердий, которая проявляется сердцебиением, перебоями в работе сердца, головокружением, слабостью и одышкой. Обмороки и предобморочные состояния при СССУ и при предсердно-желудочковых блокадах приводят к увеличению травматизма из-за падений [3] .
Диагностика брадикардии
Так как к брадикардии могут приводить как кардиальные, так и экстракардиальные заболевания, диагностика направлена на выявление не только заболеваний сердца.
Беседуя с пациентом, врач выявляет симптомы, которые могут быть связаны с брадикардией: обмороки, предобморочные состояния, эпизоды головокружения, одышку и слабость при физической нагрузке. Также доктор выясняет, какие лекарственные препараты принимает пациент, и какие заболевания он перенёс.
Стандартная электрокардиография (ЭКГ) в покое позволит оценить ритм сердца за то короткое время, в течение которого она записывается. При клинически значимой брадикардии этого бывает достаточно в тех ситуациях, когда нарушения, сопровождающиеся брадикардией (например, предсердно-желудочковая блокада или снижение активности синусового узла), регистрируются постоянно.
Другим важнейшим методом диагностики для оценки ритма сердца на протяжении суток (а с появлением многосуточных регистраторов — и нескольких дней) является холтеровское мониторирование ЭКГ. Его диагностические качества значительно превышают возможности стандартной ЭКГ. При выполнении холтеровского мониторирования ЭКГ:
- оценивают среднюю ЧСС в течение суток, днём, ночью;
- выявляют значимые паузы в ритме сердца, эпизоды синоатриальных и предсердно-желудочковых блокад, а также любые сердечные аритмии, возникшие во время ношения регистратора ЭКГ;
- сопоставляют симптомы и эпизоды брадикардии и аритмий.
Пациент ведёт дневник, в котором указывает свои симптомы и время их возникновения, а врач, просматривая сделанную в эти моменты запись ЭКГ, оценивает связь описанных симптомов и находок на ЭКГ. Именно такой подход позволяет выявить так называемую «симптомную брадикардию», которая является одним из важнейших показаний к установке электрокардиостимулятора (ЭКС).
Если симптомы, предположительно связанные с брадикардией, возникают 1-2 раза в месяц, то применяют наружный петлевой регистратор. Принцип работы прибора состоит в том, что записанные данные через время удаляются из памяти, окончательная же запись производится лишь в тот момент, когда устройство автоматически распознаёт наличие аритмии или сам пациент активирует запись при возникновении симптомов.
Фармакологическая проба с атропином позволит оценить вклад вегетативной нервной системы в развитие брадикардии у пациента [5] .
Электрофизиологическое исследование (ЭФИ) в диагностике брадикардии имеет меньшее значение, так как спонтанно возникающие эпизоды брадикардии зачастую диагностируются с помощью холтеровского мониторирования ЭКГ.
Неинвазивным является чреспищеводный вариант ЭФИ — с помощью введённого в пищевод через нос тонкого зонда-электрода проводится электрическая стимуляция сердца, а затем оценивается время восстановления спонтанной активности синусового узла. Этот метод позволяет оценить нарушение предсердно-желудочковой проводимости.
Инвазивное ЭФИ подразумевает регистрацию спонтанной электрической активности сердца в различных его отделах и электростимуляцию сердца через электроды, введённые в камеры сердца (предсердия и желудочки). Для этого приходится прокалывать бедренную артерию или вену и проводить электрод к сердцу. Однако диагностика брадикардии в большинстве случаев не требует выполнения инвазивного ЭФИ. Метод применяют лишь при неинформативности неинвазивных способов и для уточнения вопроса об имплантации электрокардиостимулятора.
В случаях, когда есть основания полагать, что блокады развиваются при физической нагрузке, либо имеется хронотропная недостаточность синусового узла (ЧСС не возрастает при нагрузка), может быть применён нагрузочный тест под контролем ЭКГ: пациент идет по движущейся дорожке тредмила, либо крутит педали велоэргометра, а параллельно ведётся запись ЭКГ, регистрация артериального давления и оценка симптомов.
Эхокардиография обычно выполняется в рамках обследования почти всех кардиологических пациентов и позволяет оценить размеры полостей сердца, толщину стенок, состояние клапанов и сократимость миокарда, выявить ряд заболеваний, которые могут приводить к брадикардии.
Лечение брадикардии
Выбор способа лечения брадикардии зависит от вызвавших её причин в том случае, если эти факторы обратимы и можно надеяться, что после их устранения исчезнет и брадикардия. Например, отменяют все лекарства, которые способны замедлять сердечный ритм, если такая отмена не сопряжена с неоправданным риском.
Если же на причины возникновения брадикардии повлиять невозможно, и нет надежды на самостоятельное устранение брадикардии, рассматривается вопрос об установке электрокардиостимулятора. Однако делается это по строгим показаниям, которые чётко сформулированы. Если говорить кратко, то это все случаи брадикардии, при которых доказана связь между симптомами и эпизодами брадикардии [13] . В этом случае имплантация электрокардиостимулятора (ЭКС) проводится с целью улучшения качества жизни.
При предсердно-желудочковых блокадах III степени, II степени 2 типа и при зашедшей далеко атриовентрикулярной блокаде имплантация ЭКС проводится не только для повышения качества жизни, но и с целью улучшения прогноза, так как это увеличивает продолжительность жизни пациентов.
Противопоказаний или возрастных ограничений для этой операции нет. Более того, в большинстве случаев ЭКС устанавливают именно пожилым пациентам. ЭКС – это маленький электронный прибор, работающий от батареи, который может увеличивать частоту ритма сердца.
Он состоит из очень маленького источника питания и миниатюрной электронной схемы, заключённых вместе в металлический корпус. Электронная схема генерирует электрические импульсы, которые проводятся в сердце через изолированные проводники с электродами на их концах. Число импульсов в минуту, которые поступают через электрод к сердцу, называется “базовая частота”. Основной принцип работы кардиостимулятора сводится к двум процессам: восприятие собственной электрической активности сердца и стимуляция его в том случае, когда частота сердечных сокращений ниже установленной базовой частоты.
После небольшого разреза (чаще всего в области большой грудной мышцы слева) электрод вводится в вену, находящуюся под ключицей, и проводится до нужной камеры сердца (предсердия или желудочка) под рентгенологическим контролем. Затем ЭКС соединяют с электродами и устанавливают в специально создаваемое ложе в подключичной области. Операция малотравматична и проводится под местной анестезией.
После имплантации ЭКС пациент наблюдается у кардиолога и периодически проходит осмотр у хирурга-аритмолога для оценки работы ЭКС с помощью специального устройства — программатора. Этот прибор позволяет считывать данные о работе ЭКС и при необходимости перепрограммировать его.
Осложнения электрокардиостимуляции встречаются редко. Раньше, при имплантации ЭКС старого типа, иногда наблюдался «синдром ЭКС», проявлявшийся такими симптомами, как ощущение пульсации в голове и шее, гипотония, слабость, головокружение, плохая переносимость физических нагрузок. Имплантация современных, в большинстве случаев двухкамерных ЭКС с частотной адаптацией, в подавляющем большинстве случаев позволяет избежать развития данного симптомокомплекса. Другим редким осложнением после установки ЭКС является инфицирование ложа ЭКС, когда развиваются симптомы общего и местного воспаления: повышенная температура тела, боль и покраснение в месте имплантации [7] .
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. Профилактикой можно считать своевременное выявление и устранение тех факторов, которые приводят к брадикардии. Однако в случае изолированных заболеваний проводящей системы сердца профилактика невозможна: предотвратить эти болезни медицина пока не может.
Так как брадикардия — это не заболевание, а симптом, который может быть в ряде случаев физиологической особенностью, это состояние само по себе не является причиной освобождения от воинской службы. Тем не менее при выявлении брадикардии призывник должен пройти обследование, чтобы выявить или исключить внесердечную патологию или заболевания сердца, которые могли бы обусловливать брадикардию. Призыву не подлежат мужчины с атриовентрикулярной блокадой и СССУ [6] .
Список литературы
- Кардиология. Национальное руководство. — М.: ГЭОТАР-Медиа, 2020 г. — С. 115 –117.
- Кушаковский М. С., Гришкин Ю. Н. Аритмии сердца. — Спб.: Фолиант, 2014. — С. 204 – 206.
- Фомина И. Г. Нарушения сердечного ритма, руководство для врачей. — М.: Издательский дом «Русский врач», 2003. — С. 22 – 24.
- Латфуллин И. А., Богоявленская О. В., Ахмерова Р. И. Клиническая аритмология. — М.: Медпресс-Информ, 2003. — С. 10 –11.
- Алгоритмы ведения пациентов с нарушениями ритма сердца.Учебное пособие. — Российское кардиологическое сообщество, 2019. — С. 4 – 7.
- Шпектор А. В., Васильева Е. Ю. Кардиология, клинические лекции. — М.: АСТ-Астрель, 2008 . — С. 78 – 84.
- Клинические рекомендации по кардиологии под ред. профессора Белялова Ф. И. — М.: ГЭОТАР-Медиа, 2017. — 46 – 50.
- Шехтман М. М. Руководство по экстрагенитальной патологии у беременных. — М.: Триада -Х, 2011. — С. 76 – 82.
- Клинические рекомендации Минздрава РФ при брадикардиях и брадиаритмиях, 2019.
- Кругина Т.К., Новик Г. А. Синусовая брадикардия у детей // Лечащий врач, 2019. — № 1.
- Шляхто Е. В. Кардиология. Национальное руководство. Краткое издание. — М.: ГЭОТАР-Медиа, 2020. — 816 с.
- Кушаковский М. С. Аритмии сердца. Руководство для врачей. — СПб.: Гиппократ, 1992. — 524 с.
- Брадиаритмии и нарушения проводимости. Клинические рекомендации РКО, 2020.
- MAYO clinic. Electrocardiogram (ECG or EKG). — 2020.
Брадикардия
Брадикардия – вид аритмии, с частотой сердечных сокращений менее 60 ударов в минуту. Встречается как вариант нормы у тренированных спортсменов, но чаще сопровождает различную сердечную патологию. Проявляется слабостью, полуобморочными состояниями и кратковременной потерей сознания, холодным потом, болями в области сердца, головокружением, нестабильностью АД. При выраженной брадикардии (чсс менее 40 ударов в минуту), ведущей к развитию сердечной недостаточности, может потребоваться операция по имплантации электрокардиостимулятора.
- Классификация брадикардии
- Причины брадикардии
- Симптомы брадикардии
- Диагностика брадикардии
- Лечение брадикардии
- Прогноз и профилактика брадикардии
- Цены на лечение
Общие сведения
Брадикардия – вид аритмии, с частотой сердечных сокращений менее 60 ударов в минуту. Встречается как вариант нормы у тренированных спортсменов, но чаще сопровождает различную сердечную патологию. Проявляется слабостью, полуобморочными состояниями и кратковременной потерей сознания, холодным потом, болями в области сердца, головокружением, нестабильностью АД. При выраженной брадикардии (чсс менее 40 ударов в минуту), ведущей к развитию сердечной недостаточности, может потребоваться операция по имплантации электрокардиостимулятора.
Независимо от причины, в основе брадикардии лежит нарушение способности синусового узла вырабатывать электрические импульсы с частотой выше 60 в минуту либо неадекватное их распространение по проводящим путям. Умеренная степень брадикардии может не вызывать расстройства гемодинамики. Редкий сердечный ритм при брадикардии приводит к недостатку кровоснабжения и кислородному голоданию органов и тканей, нарушая их полноценное функционирование.
У физически тренированных людей встречается физиологическая брадикардия, рассматриваемая как вариант нормы: у четверти молодых здоровых мужчин ЧСС составляет 50-60 в минуту; во время сна под влиянием физиологических колебаний вегетативной регуляции происходит урежение сердечного ритма на 30%. Однако, чаще брадикардия развивается на фоне уже имеющихся патологических процессов.

Брадикардия
Классификация брадикардии
По локализации выявленных нарушений различают брадикардию синусовую, связанную с нарушениями автоматизма в синусовом узле, и брадикардию при блокадах сердца (синоатриальной или атриовентрикулярной), при которых нарушается проведение импульсов между синусовым узлом и предсердиями или предсердиями и желудочками. Частота сердечных сокращений может уменьшаться при физиологических условиях (у спортсменов, во сне, в покое) – это функциональная или физиологическая брадикардия; патологическая брадикардия сопровождает течение различных заболеваний.
Патологическая брадикардия может протекать в острой форме (при инфаркте миокарда, миокардитах, интоксикациях и т. д.) и исчезать после излечения вызвавшего ее заболевания, или хронической форме (при возрастных склеротических заболеваниях сердца). По причинам развития синусовой брадикардии выделяют следующие формы: экстракардиальную (нейрогенную), органическую (при поражениях сердца), лекарственную, токсическую и синусовую брадикардию спортсменов. Иногда по этиологии брадикардию подразделяют на токсическую, центральную, дегенеративную и идиопатическую.
Причины брадикардии
Экстракардиальная форма брадикардии может развиваться при нейроциркуляторной дистонии, неврозах с вегетативной дисфункцией, давлении на каротидный синус (при ношении тугого воротника или галстука), надавливании на глазные яблоки (рефлекс Ашнера), повышенном внутричерепном давлении (при менингите, ушибе мозга, субарахноидальном кровоизлиянии, отеке или опухоли мозга), язвенной болезни желудка и 12-перстной кишки. Брадикардия, развивающаяся при микседеме, пропорциональна выраженности гипотиреоза.
Причинами органической формы брадикардии могут являться инфаркт миокарда, миокардиодистрофии, миокардит, кардиосклероз. Эти заболевания приводят к дегенеративным и фиброзным изменениям в синусовом узле или нарушениям проводимости в миокарде, сопровождаясь развитием брадикардии.
При органическом поражении водителя ритма развивается синдром слабости синусового узла, и частота генерации импульсов в нем резко снижается. Это состояние сопровождается синусовой брадикардией — ритмичными, но очень редкими сокращениями сердца; сменой бради- и тахикардии или чередованием спонтанных водителей ритма. Крайняя степень поражения синусового узла проявляется отказом функции автоматизма, в результате чего им перестают вырабатываться электрические импульсы сердца.
При поражении проводящих путей миокарда развивается блокада проведения импульсов, в результате чего часть сигналов, генерируемых синусовым узлом, блокируется и не может достичь желудочков — развивается брадикардия. Развитию лекарственной формы брадикардии может способствовать прием сердечных гликозидов, хинидина, β-адреноблокаторов, симпатолитических препаратов (например, резерпина), блокаторов кальциевых каналов (например, верапамила, нифедипина), морфина.
Токсическая форма брадикардии развивается при выраженных интоксикациях, вызванных сепсисом, гепатитом, уремией, брюшным тифом, отравлением фосфорорганическими соединениями, и замедляющих процессы автоматизма и проведения в сердечной мышце. К этой группе иногда также относят брадикардию, вызванную гиперкальциемией или выраженной гиперкалиемией.
Так называемая, брадикардия спортсменов, характеризуется ЧСС до 35-40 в минуту даже в дневное время. Ее причиной служат особенности вегетативной регуляции сердечного ритма у людей, профессионально занимающихся спортом. Также к брадикардии могут приводить естественные процессы старения в организме; иногда причины брадикардии так и остаются невыясненными — в этих случаях говорят о ее идиопатической форме.
Симптомы брадикардии
Умеренно выраженная брадикардия обычно не сопровождается нарушениями кровообращения и не ведет к развитию клинической симптоматики. Возникновение головокружения, слабости, полуобморочных и обморочных состояний наблюдается при брадикардии с ЧСС менее 40 ударов в минуту, а также на фоне органических поражений сердца. Также при брадикардии появляются усталость, затрудненное дыхание, боли в груди, колебания АД, нарушение концентрации внимания и памяти, кратковременные расстройства зрения, эпизоды спутанного мышления.
В целом проявления брадикардии соответствуют тяжести нарушений гемодинамики, развивающихся на ее фоне.
На ослабление сократительной функции миокарда и замедление кровообращения первым реагирует головной мозг, испытывая гипоксию. Поэтому брадикардия нередко приводит к приступам потери сознания, судорог (приступы или продромы Морганьи-Адемса-Стокса), которые могут продолжаться от нескольких секунд до 1 минуты. Это самое опасное состояние при брадикардии, требующее оказания неотложных медицинских мероприятий, т. к. при затянувшемся приступе может наступить остановка дыхательной деятельности.
Диагностика брадикардии
Характерные для брадикардии признаки выявляются при сборе жалоб пациента и объективном обследовании. При осмотре определяется редкий пульс, который при синусовой брадикардии имеет правильный ритм, выслушиваются сердечные тоны обычной звучности, нередко обнаруживается дыхательная аритмия. Пациентам с выявленной брадикардией рекомендована консультация кардиолога.
Электрокардиографическое исследование при брадикардии позволяет зафиксировать редкую ЧСС, наличие синоатриальной или атриовентриуклярной блокады. Если в момент регистрации ЭКГ эпизоды брадикардии не выявляются, прибегают к проведению суточного мониторирования ЭКГ.
При органической форме брадикардии проводят УЗИ сердца. Методом ультразвуковой ЭхоКГ определяется снижение фракции выброса менее 45%, увеличение размеров сердца, склеротические и дегенератвные изменения миокарда. С помощью проведения нагрузочной велоэргометрии оценивается прирост ЧСС в связи с заданной физической нагрузкой.
При невозможности выявления преходящих блокад методами ЭКГ и холтеровского мониторирования, проводится чреспищеводное электрофизиологическое исследование проводящих путей сердца. С помощью проведения ЧПЭФИ можно определить органический или функциональный характер брадикардии.
Лечение брадикардии
Функциональная и умеренная брадикардия, не сопровождающаяся клиническими проявлениями, не требуют терапии. При органической, экстракардиальной, токсической формах брадикардии проводится лечение основного заболевания. При лекарственной брадикардии требуется коррекция дозировки или отмена препаратов, замедляющих сердечный ритм.
При проявлениях гемодинамических нарушений (слабости, головокружениях) проводится назначение препаратов красавки, корня женьшеня, экстракта элеутерококка, изопреналина, эфедрина, кофеина и других в индивидуально подобранных дозах. Показаниями к активному лечению брадикардии служат развитие стенокардии, артериальной гипотонии, обмороков, сердечной недостаточности, желудочковой аритмии.
Возникновение приступа Морганьи—Адамса—Стокса требует консультации кардиохирурга и решения вопроса об имплантации электрокардиостимулятора – искусственного водителя ритма, вырабатывающего электрические импульсы с физиологической частотой. Адекватный и постоянный заданный сердечный ритм способствует восстановлению нормальной гемодинамики.
Прогноз и профилактика брадикардии
Неблагоприятно влияет на прогноз течения брадикардии наличие органических поражений сердца. Значительно отягощает возможные последствия брадикардии возникновение приступов Морганьи—Адамса—Стокса без решения вопроса о проведении электростимуляции. Сочетание брадикардии с гетеротопными тахиаритмиями повышает вероятность тромбоэмболических осложнений. На фоне стойкого снижения ритма возможно развитие инвалидизации пациента. При физиологической форме брадикардии или ее умеренном характере прогноз удовлетворительный.
Своевременное устранение экстракардиальных причин, органических поражений сердца, токсических воздействий на миокард, правильный подбор дозировок лекарственных средств позволят предотвратить развитие брадикардии.
Источник https://www.medicina.ru/patsientam/zabolevanija/bradikardiya/
Источник https://probolezny.ru/bradikardiya/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_cardiology/bradycardia