Обширный инфаркт: последствия, шансы выжить, реабилитация
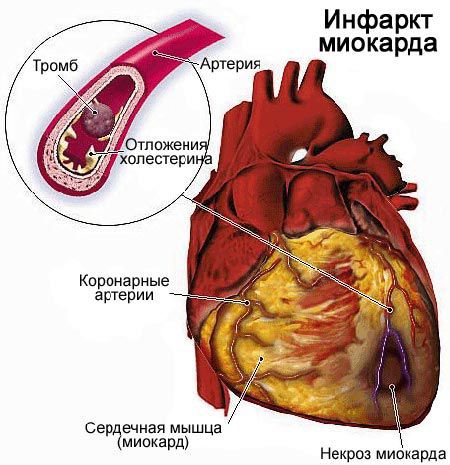
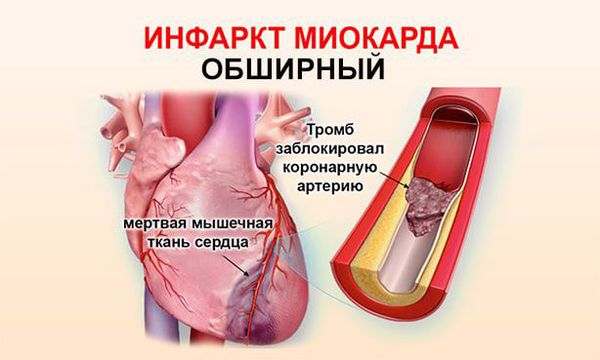
Обширный инфаркт миокарда (ОИМ) – один из видов острой сердечной недостаточности, которая сопровождается полной закупоркой одного из сердечных сосудов, обширной площадью некроза миокарда.

Научное название заболевания – инфаркт миокарда (ИМ) без зубца Q или инфаркт миокарда без подъема сегмента ST. Рассмотрим основные причины развития ОИМ, особенности его проявления, диагностики, лечения, прогноз, шансы выжить, способы снижения смертности.
Существует несколько разновидностей инфаркта, различающиеся по локализации участка омертвения:
- ИМ боковой стенки миокарда левого желудочка;
- ИМ задней/передней стенки миокарда левого желудочка;
- ИМ нижней стенки миокарда левого желудочка (диафрагмальный);
- ИМ правого желудочка.
Причины заболевания
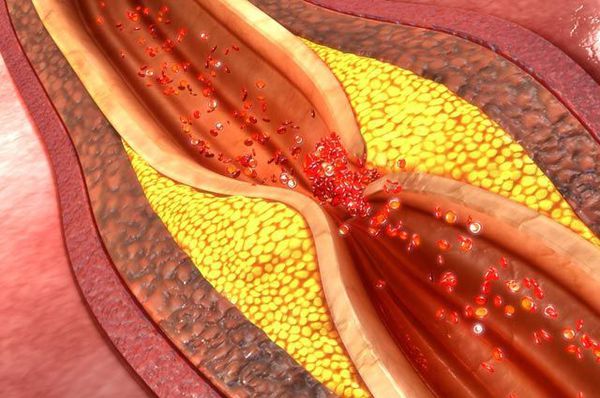
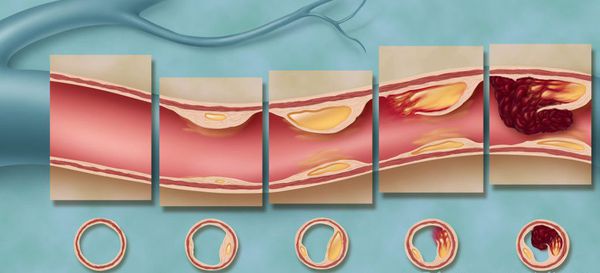
Причиной обширного инфаркта является тромбоз, который обычно развивается как осложнение атеросклероза – формирования на стенке сосуда атеросклеротической бляшки.
Когда такое образование достигает больших размеров, оно может разорваться, или повредится, что провоцирует образование тромба. Тромб закупоривает просвет сосуда, клетки сердечной мышцы перестает получать кислород. Это провоцирует гибель элементов миокарда. Чем большую площадь питает закупоренный сосуд, тем больше клеток умрет. Если пациента доставляют в больницу быстро, врачи имеют возможность удалить тромб и уменьшить площадь некроза.
Косвенные причины обширного инфаркта называют факторами риска. Они сами по себе не вызывают ОИМ, но повышают вероятность развития патологии. К ним относятся:
- старший возраст;
- мужской пол;
- наследственная предрасположенность;
- нарушение обмена жиров;
- артериальная гипертония;
- ожирение;
- сахарный диабет;
- неправильное питание;
- сидячий образ жизни;
- курение;
- злоупотребление алкоголем.
Симптомы, диагностика ОИМ
Существует два типа симптомов обширного инфаркта:
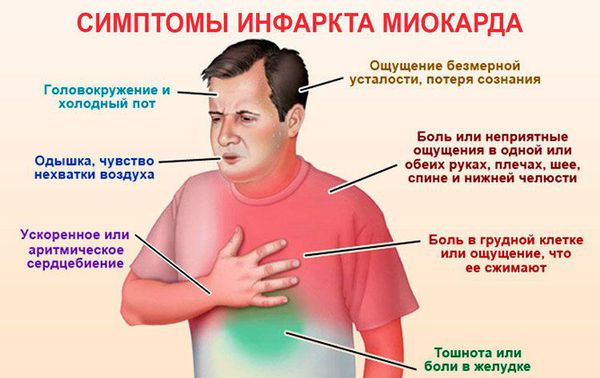
Типичные проявления ОИМ включают:
- слабость;
- грудную боль;
- одышку;
- пульс обычно ускорен, может быть нерегулярным;
- артериальное давление может повышаться, а затем понижаться.

Некоторые особенности отличают грудную боль предынфарктного состояния от приступов обычной стенокардии:
- боль очень интенсивная, длится 30-60 минут;
- отдает в шею, плечо, челюсть лопатку;
- не проходит после приема таблетки нитроглицерина.
Нетипичные признаки болезни по свои симптомам напоминают другие заболевание: бронхиальную астму, приступ острого панкреатита, инсульт. Атипичные боли характеризуются менее выраженными грудными болями.
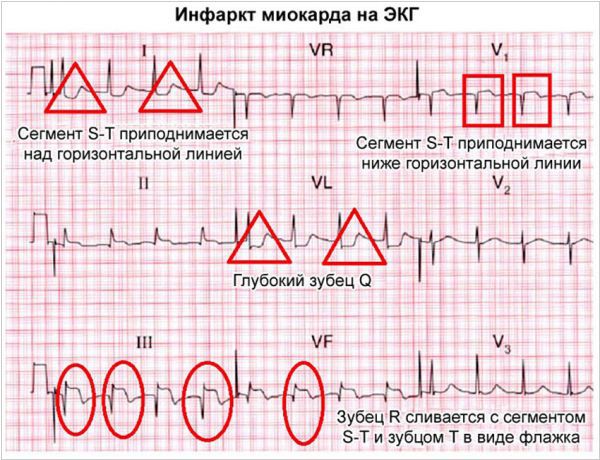
Диагностика ОИМ предполагает инструментальное обследование:
- ЭКГ;
- УЗИ сердца;
- определение в крови маркеров инфаркта миокарда (тропонина, тропонина-1, КФК, АСТ, ЛДГ);
- общий анализ крови;
- ангиографию коронарных сосудов.
Особенности лечения
Обширный инфаркт миокарда требует неотложной терапии. Чем раньше больному окажут помощь, тем больше вероятность благоприятного исхода. Существует два метода лечения ОИМ: медикаментозный, хирургический. Их можно комбинировать между собой.
Цель медикаментозной терапии – предупредить повторное образование тромба, растворить имеющийся тромб, уменьшить сердечную нагрузку, улучшить кровоснабжение миокарда, устранить симптомы сердечного приступа. Для этого больному назначают следующие препараты, процедуры:
- Обезболивающие, седативные. Снимают болевой синдром, способствуют расширению сосудов. Препараты выбора – нитроглицерин, морфин, фентанил+дроперидол.
- Кислородотерапия. Процедура необходима пациентам с недостаточным насыщением артериальной крови кислородом, острой сердечной недостаточностью.
- Антиагреганты, антикоагулянты. Препятствуют рецидиву тромбообразования. Препарат первого выбора – аспирин. Кроме него при ОИМ назначают клопидогрел, тикагрелор, гепарин, бивалирудин.
- Тромболитики. Разрушают уже имеющийся тромб, улучшают прогноз. Для лечения инфаркта применяют один из четырех препаратов: стрептокиназу, тенектеплазу, алтеплазу, пуролазу.
- Бета-блокаторы. Снижают потребность миокарда в кислороде, уменьшают ишемию сердечной мышцы, ограничивают площадь поражения, препятствуют развитию аритмии. Препараты выбора – эсмолол, метопролол, пропранолол.
- Ингибиторы ренин-ангиотензиновой системы. Улучшают прогноз за счет позитивного влияния на работу сердца. Представители группы – валсартан, каптоприл, рамиприл, спиронолактон.
Хирургическое лечение при обширном инфаркте миокарда позволяет быстро восстановить нормальный кровоток. К экстренным методикам относится чрескожное коронарное вмешательство. Это малотравматичная хирургическая процедура, во время которой врач расширяет суженный участок посредством миниатюрного катетера, введенного через крупный сосуд. Конец катетера оборудован баллоном. Его надувание, сдувание позволяет расширить просвет артерии.
Такая процедура называется баллонированием. Если после расширения врач устанавливает внутри сосуда миниатюрный каркас (стент), операцию называют стентированием. Чрескожное коронарное вмешательство эффективно, если после начала приступа прошло менее 12 часов.
Последствия, осложнения
Пережитый ИМ не проходит бесследно. Мышечные клетки сердца не умеют размножаться. Тканевой дефект в период восстановления затягивается соединительной тканью, не способной выполнять функции миокарда. Поэтому сердце не может работать в полную силу. Однако последствия обширного инфаркта могут быть гораздо более серьезными. Различают 6 групп осложнений (6):
- ишемические: отказ реперфузии (неудачное чрескожное коронарное вмешательство), постинфарктная стенокардия, повторный инфаркт;
- механические: остановка сердца, кардиогенный шок, разрыв миокарда, нарушение работы проводящей системы сердца (синусного, атриовентрикулярного узлов);
- аритмии: желудочковая, предсердная;
- тромбоз, эмболия: сосудов мозга или периферических артерий;
- воспалительные: перикардит;
- психологические: депрессия.
Прогноз, шансы выжить
При обширном инфаркте миокарда прогноз всегда неблагоприятен. Качество, продолжительность жизни человека будет зависит от общего состояния здоровья, своевременности и полноты оказания медицинской помощи.
Около 5% пациентов умирает во время госпитализации. На протяжении года 36,7% людей снова попадут в больницу с сердечным приступом, 9% погибнут (5). По другим данным общая смертность от инфаркта составляет около 30%.
Факторы, влияющие на прогноз (4).
Как снизить смертность?
Обширный инфаркт сердца – серьезная патология, приводящая к инвалидности, смерти. Люди, пережившие ОИМ более склонны к рецидивам, каждый из которых может стать летальным. Улучшить прогноз можно, вовремя обратившись за помощью с первым инфарктом, придерживаясь рекомендаций врачей. Цель реабилитации – снизить риск развития осложнений, улучшить качество жизни человека.
Первая помощь
Полноценное лечение оказывается только поступившим в больницу менее чем через 6 часов с начала возникновения первых болей. По истечении этого срока применение некоторых лекарств уже никак не влияет на прогноз. Поэтому если есть подозрение, что с человеком приключился сердечный приступ, необходимо немедленно вызвать скорую помощь.
До приезда специалистов больному обеспечивают приток свежего воздуха, растягивают воротник. Идеальное положение – полусидя. Человеку дают таблетку аспирина, которую нужно разжевать и проглотить. Затем ему под язык кладут таблетку нитроглицерина. Всего допускается прием до 3 таблеток с интервалом в 5 минут. Боли при этом полностью не исчезнут, но прогноз значительно улучшится.
За исключением аспирина, нитроглицерина больному не рекомендуется давать другие препараты. Полную медикаментозную помощь человеку окажут уже работники скорой.
Лекарственные средства
После обширного инфаркта пациентам назначаются препараты, которые необходимо принимать самостоятельно. Некоторые из них через некоторое время отменят, прием других пожизненный. Цель назначения лекарств – профилактика осложнений, рецидива заболевания.
Список рекомендованных препаратов для профилактики осложнений инфаркта миокарда (1).
| Лекарство | Рекомендации |
|---|---|
| Аспирин | Назначается всем пациентам пожизненно |
| Клопидогрел | Принимают в течение 1 года за исключением случаев высокой вероятности развития кровотечений |
| Бета-блокаторы | При недостаточности левого желудочка назначаются пожизненно (показатель выброса менее 35%) |
| иАПФ, антагонисты рецепторов ангиотензина 2 | При недостаточности левого желудочка назначаются пожизненно (показатель выброса менее 35%). Возможно применение у пациентов с нормальной функцией левого желудочка |
| Верошпирон | При недостаточности левого желудочка (показатель выброса менее 35%), отсутствии нарушения работы почек назначается пожизненно |
| Статины (аторвастатин, розувастатин, симвастатин) | Если нет противопоказаний, назначаются всем пациентам пожизненно. Целевой уровень ЛПНП – менее 1,8 ммоль/л |
Исключение факторов риска
Неправильное питание, сидячий образ жизни, злоупотреблением алкоголем, лишний вес, негативный психологический настрой значительно повышают вероятность развития осложнений, летального исхода. Поэтому после выписи пациентам рекомендуется пересмотреть привычный ритм жизни.
Курение
Отказ от курения признан одной из самых эффективных профилактических мер. Компоненты табачного дыма способствуют тромбообразования. При отказе от курения вероятность смерти в ближайшие годы понижается на 35-43% (1). Людям, не способным справится с пагубной привычкой самостоятельно, рекомендуется обратиться за помощью к специалистам. При некоторых лечебных учреждениях функционируют специальные программы, помогающие бросить курить.

Психологическая помощь
Подавленное настроение, страх смерти встречаются у переживших инфаркт людей довольно часто. Справиться с подавленным состоянием помогают, занятие любим делом, общение с близкими людьми. Не проходящая хандра – возможный признак депрессии. Таким пациентам нужно обратиться к лечащему врачу. Он выпишет направление к психологу или посоветует курсы, где людей, переживших сердечный приступ, учат справляться со стрессом.
Физическая реабилитация
Отсутствие физических нагрузок крайне негативно сказывается на качестве жизни, прогнозе пациента. Доказано, что отсутствие регулярных тренировок увеличивает смертность на 26% (1). Поэтому физическую реабилитацию пациента начинают с первых дней после инфаркта миокарда (2). Регулярные тренировки замедляют прогрессирование атеросклероза, улучшают работу сердца, снижают риск тромбообразования, помогают человеку быстрее вернуться к обычной жизни.
После выписки из стационара необходимо поддерживать физическую активность самостоятельно. Рекомендуется гулять не менее 30 минут/день, 5 дней/неделю (3), заниматься домашними делами, выполнять несложную работу на приусадебном участке. Перенесенный ОИМ не является абсолютным противопоказанием к более серьезным физическим нагрузкам. Напротив, части пациентов они могут быть полезными. Однако перед началом тренировок необходимо проконсультироваться со своим лечащим врачом. Возможно, планируемая нагрузка является для вас недопустимой.
Снижение веса
Индекс массы тела более 30 кг/м2, окружность талии более 102 см (мужчины), 88 см (женщины) считаются нездоровыми показателями. Лишние килограммы не увеличивают вероятность летального исхода, но влияют на другие факторы риска, повышающие смертность (1,3). Диета, физическая активность – самые безопасные способы нормализации веса.
Контроль давления
Нормализация артериального давления (АД) позволяет снизить вероятность развития осложнений, рецидивов. Рекомендуется поддерживать АД на уровне до 140/90 (1,2), а больным сахарным диабетом, болезнью почек – до 130/90 мм рт. ст. (1). Снижения давления добиваются диетой, изменением образа жизни, приемом гипотензивных препаратов.
Лечение сахарного диабета 2 типа
Сахарный диабет 2 типа повышает риск развития сердечно-сосудистых заболеваний. Лечение заболевания предполагает правильное питание, активный образ жизни, прием метформина или других лекарств, нормализирующих уровень сахара. Хорошим результатом считается достижение уровня гликированного гемоглобина до 7% и ниже.
Профилактика гриппа
Обычный грипп способен спровоцировать серьезные сердечно-сосудистые осложнения с возможным летальным исходом. Поэтому всем людям, пережившим инфаркт миокарда, рекомендуется ежегодно делать вакцинацию против вируса гриппа и быть особенно осторожными в период эпидемий.
Дальнейшее трудоустройство
Существуют типы работ, которые противопоказанные людям, пережившим инфаркт миокарда. Все они связаны с повышенной нагрузкой на сердце или невозможностью быстрого оказания медицинской помощи. К ним относятся:
- ночная или суточная работа;
- смены более 8 часов;
- работа, требующая постоянного пребывания на ногах или связанная с непрерывной длительной ходьбой;
- работа вдали от населенных пунктов;
- работа, связанная с тяжелыми условиями труда: высокая влажность, высокая/низкая температура;
- высотные работы;
- работа с токсическими веществами;
- работа на борту самолета, вертолета.
После сердечного приступа людям также нельзя работать авиадиспетчерами, операторами пультов железной дороги, электростанций управлять общественным транспортом, грузовиками. Ведь внезапный повторный приступ может повлечь за собой гибель большого количества людей.
Игнорирование рекомендаций врачей при выборе места работы, повышает вероятность летального исхода.
Профилактика ИМ
Единственный способ предупредить развитие обширного инфаркта – контролировать факторы риска развития заболевания, вовремя обращаться за медицинской помощью. Важно правильно питаться, быть физически активным, иметь здоровый вес, не курить, не злоупотреблять употреблением алкоголя.
Если вы болеете сахарным диабетом, гипертонией, ишемической болезнью сердца, имеете проблемы щитовидной железы, не запускайте заболевания. Вовремя посещайте врача, выполняйте его указания. Игнорирования медицинских рекомендаций, недисциплинированный прием таблеток значительно повышают шансы развития ОИМ.
Также необходимо регулярно проходить медицинские осмотры, сдавать анализы. Определение уровня холестерина, сахара, измерение артериального давления, контроль ЭКГ помогают выявить заболевания на самых ранних стадиях и вовремя принять меры по предупреждению прогрессирования.
Литература
- Руководство для врачей общей практики (семейных врачей). Инфаркт миокарда, 2014.
- Мишина И.Е., Довгалюк Ю.В., Чистякова Ю.В., Архипова С.Л. Медицинская реабилитация больных, перенесших острый инфаркт миокарда, 2017
- Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента st электрокардиограммы, 2013
- A Maziar Zafari, MD, PhD. Myocardial Infarction, 2018
- STEMI and NSTEMI: are they so different? 1 year outcomes in acute myocardial infarction as defined by the ESC/ACC definition (the OPERA registry)
- Dr Colin Tidy. Complications of Acute Myocardial Infarction, 2016
Инфаркт основные признаки и причины

Поскольку ИМ — это очень частое, к тому же жизнеугрожающее состояние, врачи рекомендуют каждому пациенту знать, какие причины и симптомы инфаркта. В какой-то момент владение информацией может спасти жизнь. Но стоит учитывать, что безболевые формы ИМ протекают бессимптомно или со скрытой симптоматикой, поэтому важно не только знать симптомы инфаркта миокарда, но и периодически проверять сердце. В особенности внимательными следует быть пациентам из группы риска.
Причины возникновения инфаркта миокарда
В большинстве случаев основная причина инфаркта миокарда — ишемическая болезнь сердца. Но ИМ могут спровоцировать другие заболевания и состояния:
- Атеросклероз. Холестерин начинает откладываться на сосудах с самого раннего возраста, но до поры бляшки не причиняют дискомфорта. Признаки атеросклероза начинают проявляться, если просвет сосуда сужен более чем наполовину. При закупорке сосудов начинает развиваться ишемия, возрастает риск образования и отрыва тромбов.
- Сужение просвета по другим причинам. Проходимость сосуда может уменьшиться не только из-за жировых отложений, но и из-за воспалительных процессов, механических повреждений, врожденных аномалий, нарушений свертывания крови, химиотерапии, спазма.

Первые признаки и симптомы инфаркта часто проявляются у пациентов с факторами риска, к которым относят:
- ССЗ.
- Диабет (из-за повреждения сосудов крупного и мелкого калибра).
- Избыток массы тела.
- Гипертония.
- Генетика.
- Возраст старше 40 лет (у мужчин), период климакса (у женщин).
- Артериит.
- Повышенное содержание вредного холестерина в пище.
- Хронические стрессы.
- Анемия.
- Курение, прием запрещенных веществ, распитие спиртных напитков.
- Угорание при пожаре в результате вдыхания СО.
Для улучшения прогноза в при первых симптомах сердечно-сосудистых заболеваний можно обойтись без лекарственной терапии, но придется провести серьезную коррекцию образа жизни: снизить вес, придерживаться низкокалорийной диеты, отказаться от курения и крепких напитков, уделять время ежедневным физическим нагрузкам. Тяжелее контролировать диабет и гипертонию, тем не менее лечение крайне важно для уменьшения рисков. Немодифицируемые факторы — пол, наследственность и возраст: этим пациентам нужно обследоваться даже в отсутствие симптомов ССЗ.
Признаки и симптомы инфаркта у женщин
Причины инфаркта у женщин у мужчин одинаковы, но в репродуктивном возрасте сердце и сосуды пациенток защищают гормоны эстрогены. По этой причине ССЗ диагностируются на 10-15 лет позже. В молодом и среднем возрасте женщины заболевают в 4-5 раз реже мужчин. С возрастом (после 60 лет) эта разница нивелируется. Главные причины инфаркта, помимо атеросклероза, курение и алкоголизм. Хотя сейчас многие женщины курят, все же среди мужчин больше курильщиков. Мужчины преимущественно проходят обследования, если необходима медкнижка для работы. Женщины уделяют здоровью больше внимания, четко реагируют на сигналы организма. Кроме того, обследований не избежать, если женщина беременна.
Таким образом, женщины подвержены меньшим рискам как из-за физиологических особенностей, так и образа жизни. Но с диагностикой ИМ у женщин возникает другая проблема. У женщин чаще, чем у мужчин, инфаркты протекают атипично, что затрудняет выявление этого опасного состояния.
Под какие болезни и состояния может маскироваться ИМ у женщин:
- Асцит и отеки со скоплением жидкости в животе и ногах.
- Расстройства ЖКТ. Среди частых симптомов: тошнота, рвота, не дающая облегчения. Могут наблюдаться признаки дискомфорта за грудиной, но боль может и отсутствовать.
- Инсульт. При ИМ могут наблюдаться неврологические симптомы: расстройства речи, слуха, зрения, потеря сознания, оглушенность.
- Заболевания легких. ИМ может напоминать астму или грипп. Такая форма обычно наблюдается у пациенток, ранее перенесших ОИМ, а также у женщин пожилого возраста с ИБС в анамнезе.
- Аритмия. При такой форме наблюдается увеличение частоты сердечных сокращений (ЧСС) и аритмические нарушения. Если ИМ проявляется таким образом, помощь требуется незамедлительно, поскольку прогноз неблагоприятный.
- Хроническая усталость. Такая форма опасна тем, что пациентки списывают проявления ИМ на усталость и не обращаются за квалифицированной медицинской помощью.
У пациенток высока вероятность развития так называемых тихих инфарктов без боли. Никаких ярко выраженных симптомов при этой форме нет: отсутствуют боли в груди, может ухудшиться самочувствие, но не понятно, что именно беспокоит. Бессимптомный ИМ может привести к летальному исходу. В случае выживания женщины обычно узнают о перенесенном инфаркте во время рецидива, снятия ЭКГ и ЭХО-КГ: инфаркт не проходит бесследно для тканей сердца. Основной пик заболеваемости (треть случаев) приходится на осень, ИМ обычно настигает пациенток в период между 8 и 12 часами утра.
Признаки и симптомы инфаркта у мужчин
У мужчин ИМ обычно протекают типично. Частые причины инфаркта у мужчин — длительное течение ИБС, вредные привычки, закупорка сосудов бляшками, тромбоз.
- Сдавливающие, жгучие ощущения в грудной клетке. Первые приступы кратковременны и длятся около 5 минут.
- Перепады АД.
- Отдача боли в левую половину тела: зубы, руку, мизинец, под лопатку.
- Ощущения вырывающегося из груди сердца, чувство ударов в ребра.
- Неглубокое частое дыхание свыше 20 вздохов в минуту.
- Усиление одышки при попытках выполнить привычное действие, например, при ходьбе.
- Панические состояния, ощущение приближающейся смерти.
- Повышенная потливость.
- Посинение губ.
- Возможны головокружения, лихорадка.
Иногда боль может охватывать обе половины тела или отдавать только вправо, но тогда идет речь о нетипичном проявлении. У мужчин возможно атипичное проявление симптомов, как и у женщин. Опасный сезон — зима, приступы обычно случаются с утра.

Как распознать инфаркт по симптомам
О приближающемся инфаркте в большинстве случаев можно узнать заранее по ряду предвестников. Стадии ИМ:
- Предынфарктное состояние. Симптомы могут не указывать напрямую на сердце: пациенты отмечают болезненность или дискомфорт в шее, нижних зубах, плечах, предплечьях, ощущение переполненности желудка, снижение работоспособности. Может ощущаться давление в груди, но это не обязательное проявление.
- Ишемия. В острейший период наблюдаются самые яркие симптомы ИМ: ощущение тяжелого груза на груди, интенсивные боли: колющие, пронизывающие, жгучие. У молодых пациентов симптоматика ярче, у пенсионеров и больных диабетом может быть смазана.
- Некроз. Если вовремя распознать это состояние, часто можно избежать крупноочагового поражения. Причины острого инфаркта миокарда — резкое несоответствие между потребностями сердца и реально поступающим количеством кислорода. Причины обширного инфаркта — несвоевременное оказание медицинской помощи, поэтому пациентам рекомендуется обращать внимание на изменение самочувствия еще в предынфарктный период.
- Стадия организации. В подострый период важно получать адекватное качественное лечение, поскольку повторно развившийся ИМ в течение 6-12 недель грозит полной остановкой сердца. За 1,5-3 месяца отмершие ткани замещаются рубцом. Если течение было бессимптомным, о перенесенном ИМ узнают при проведении ЭХО-КГ.
- Рубцевание. После 6 месяцев очаги некроза полностью замещаются соединительной тканью. Рубец сохраняется на всю жизнь, в постинфарктный период происходит адаптация организма.
Симптомы и последствия инфаркта сердца могут быть как тяжелыми, так и достаточно «легкими», но не стоит недооценивать опасность ИМ. Даже если один инфаркт был перенесен достаточно легко, нагрузка на сердце возрастает. 30% ОИМ закачивается смертью, причем в группе риска, как ни странно, молодые люди, а не пенсионеры.
На что может быть похож инфаркт
Как уже отмечалось, при нетипичном течении ИМ может напоминать различные заболевания. Но есть еще несколько состояний, с которыми можно спутать инфаркт.
Инфаркт и межреберная невралгия (МРН):
- При ИМ боль не усиливается при движении, но нарастает одышка. Боль отдает в разные части тела, обычно влево. При невралгии во время движения и перемены положения тела боль усиливается, но нет проблем с дыханием.
- При ИМ боль жгучая или давящая, как от тисков. Для МРН характерны прострелы.
- Человек с ИМ бледнеет, синеет носогубный треугольник, при невралгии такой симптоматики нет.
Инфаркт и болезни позвоночника:
- При ИМ боль разлитая, при остеохондрозе определяется четкая локализация.
- При болезнях позвоночника могут помочь обезболивающие согревающие мази, при ОИМ — нитроглицерин.
Инфаркт и расстройства нервной системы:
- Панические атаки могут напоминать ИМ симптомами: одышкой, потливостью, дрожью, увеличением пульса, покалыванием в руках, давлением в груди, страхом. Но если у ИМ есть предвестники в виде ухудшения общего самочувствия, то ПА наступает внезапно или под воздействием триггера, вызывая онемение и мучительные ощущения.
- ИМ провоцируют физические нагрузки, а панические атаки — эмоциональные.
Инфаркт и болезни легких:
- При ИМ нет выделений из носа.
- При ИМ может быть лихорадка и даже мокрота, но для типичного течения такая картина нехарактерна.
Без профессиональной диагностики сложно с точностью сказать, какое именно заболевание у пациента. Боли в груди не всегда однозначно указывают на инфаркт. Как мы уже сказали, возможна и безболевая форма болезни. Именно поэтому при длительных болезненных ощущениях в груди и общем ухудшении самочувствия так важно получить помощь врача.
Первая помощь

Хотя оказывать медицинскую помощь пациенту с ИМ должен только врач, близкие заболевшего могут выполнить посильные действия, чтобы облегчить состояние. На фоне отягощенной наследственности ИМ может развиться даже у детей. Начеку должны быть родственники пациентов, у которых наблюдается снижение чувствительности из-за поражения нервов, например, у людей преклонного возраста и больных диабетом.
- Нитроглицерин под язык. Можно принять 3 таблетки с разницей в 5 минут. О дальнейших назначениях нужно консультироваться с врачом.
- Разжижающие препараты не дают, пока не будет поставлен диагноз. Иногда за ИМ можно принять инсульт, а при кровоизлиянии аспирин вреден.
- Открыть окна, расстегнуть на больном одежду.
Не менее важна психологическая поддержка. Пациент с ИМ испытывает страх смерти, а лишние волнения ухудшают течение болезни.
Осложнения
Даже при своевременно оказанной помощи сохраняется опасность ИМ. Последствия и осложнения:
- Аритмия. Самое распространенное осложнение, в подавляющем большинстве случаев приводящее к летальному исходу.
- Стенокардия.
- Поражение оболочек сердца.
- Тромбоз.
- ТЭЛА.
Омертвление сердечной мышцы — это проблема не только кардиологии. Из-за ухудшения работы сердца, распространения по организму продуктов распада, гормонального всплеска под удар попадают нервная система, желудок, кишечник, мочевой пузырь.
Диагностика и лечение
Причины развития инфаркта миокарда могут быть достоверно установлены только в медицинском учреждении, причем желательно, чтобы это была клиника узкого профиля.
- Общий и биохимический анализ крови.
- ЭКГ.
- Экстренная ангиография.
- УЗИ сердца.
Лечение включает прием анальгетиков, аспирина, тромболитическую терапию и др. Среди малотравматичных методов широкое распространение получило стентирование сосудов.
Профилактика
Профилактика инфаркта и любых ССЗ проста:
- Больше двигайтесь.
- Не курите, пейте меньше спиртных напитков и кофе.
- Не допускайте большого набора веса.
- Контролируйте течение АГ, СД.
Проходите регулярные осмотры, чтобы вовремя узнать о риске инфаркта. Специализированную помощь можно получить в Чеховском сосудистом центре. К нам стремятся попасть жители всей Московской области, поскольку мы обеспечиваем высокое качество лечения и гарантируем индивидуальный подход.
Инфаркт миокарда (сердечный приступ) — симптомы и лечение
Что такое инфаркт миокарда (сердечный приступ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 26 лет.
Над статьей доктора Колесниченко Ирины Вячеславовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Кардиолог Cтаж — 26 лет Кандидат наук
Городская больница №3
Клиника «Александрия» на Гагарина
Дата публикации 13 ноября 2019 Обновлено 3 августа 2021
Определение болезни. Причины заболевания
Инфаркт миокарда (Myocardial infarction, heart attack) — это развитие некроза (омертвения) сердечной мышцы из-за остро возникшей недостаточности кровотока, при которой нарушается доставка кислорода к сердцу. Может сопровождаться болью в разных частях тела, потерей сознания, тошнотой, потливостью и другими симптомами [5] .
Инфаркт миокарда является одной из наиболее острых клинических форм ишемической болезни сердца (ИБС).
Мужчины болеют инфарктом миокарда значительно чаще (примерно в 5 раз), чем женщины [6] . Эта закономерность особенно выражена в молодом и среднем возрасте. Инфаркты у женщин случаются в среднем на 10-15 лет позже по сравнению с мужчинами. Это может быть связано с более поздним развитием атеросклероза под влиянием защитного действия женских половых гормонов (эстрогенов) и меньшим распространением вредных привычек среди женщин. Заболеваемость инфарктом миокарда значительно увеличивается с возрастом.
Факторы риска развития инфаркта миокарда делятся на три группы:
- Факторы, которые можно скорректировать или устранить: курение, высокий уровень холестерина липопротеинов низкой плотности в крови, артериальная гипертензия.
- Факторы, которые хуже поддаются коррекции: сахарный диабет, снижение уровня липопротеинов высокой плотности (иначе их называют «хорошим холестерином»), ожирение, менопауза и постменопауза, употребление алкоголя, стресс, питание с избыточной калорийностью и высоким содержанием животных жиров, высокое содержание в крови липопротеина (А), высокий уровень гомоцистеина.
- Факторы, которые нельзя скорректировать или устранить: пожилой возраст, мужской пол, наследственность — раннее развитие инфаркта миокарда у родителей или кровных родственников до 55 лет.
Этиологические факторы инфаркта миокарда можно разделить на две группы:
1. Атеросклеротическое поражение сердечных артерий и развитие в них тромбов при разрыве атеросклеротической бляшки.
2. Неатеросклеротическое поражение коронарных артерий, возникшее из-за воспалительного процесса в стенках артерий различной этиологии. Воспаление возникает в результате:
- травмы артерии;
- радиационных повреждений (в том числе при лучевой терапии рака),
- снижения коронарного кровотока из-за спазма коронарных артерий, расслоения аорты или коронарной артерии, эмболии (закупорки коронарных сосудов);
- врождённых аномалий коронарных сосудов;
- несоответствия между потребностями миокарда в кислороде и его доставкой;
- нарушения свёртывания крови.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы инфаркта миокарда
Симптоматика инфаркта миокарда зависит от периода развития заболевания: прединфарктного, острейшего, острого, подострого и постинфарктного.
Прединфарктный период инфаркта миокарда. В прединфарктном периоде могут возникать кардиальные (касаются работы сердца) и некардиальные симптомы. К кардиальным сиптомам относятся: боли за грудиной, одышка, сердцебиения, аритмии. К некардиальным — слабость, потливость, головокружения, ощущение тяжести и боли в области желудка (в эпигастрии). В прединфарктном периоде могут наблюдаться только некардиальные симптомы при наличии аритмии и одышки (или без), но сам период проходит без болевых ощущений. При осмотре пациента можно обнаружить небольшой цианоз (посинение) губ, пространства под ногтевыми пластинами, аритмичный пульс, повышение болевой чувствительности кожи в области сердца.
Острейший период инфаркта миокарда. Болевой синдром — самый характерный симптом острейшего периода типичного инфаркта миокарда. У большинства пациентов наблюдаются чрезвычайно интенсивные боли сжимающего, давящего характера. Больные сравнивают давление с обручем или железными клещами, или с тяжёлой плитой, лежащей на груди. Могут ощущаться интенсивные жгучие (пожар в груди, ощущение кипятка, льющегося на грудь) или кинжальные боли. Болезненные ощущения сильнее, чем при обычном приступе стенокардии. Их интенсивность зависит от размера инфаркта миокарда и возраста больного. Тяжёлый и длительный приступ боли чаще наблюдается при обширных инфарктах. Более интенсивные боли наблюдаются у молодых больных по сравнению с лицами пожилого и старческого возраста. Нужно отметить, что слабо выраженные боли при инфаркте миокарда могут быть у больных с сахарным диабетом из-за повреждения вегетативной нервной системы и снижения болевой чувствительности.
Локализация боли:
- за грудиной (чаще всего);
- часто распространяется на прекордиальную зону (слева от края грудины) или на всю переднюю поверхность грудной клетки;
- в загрудинной области и справа от края грудины;
- в подложечной области (эпигастрии).
При осмотре больного кожные покровы бледные, повышена их влажность, отмечается цианоз (посинение) губ, ушей, носа, пространств под ногтями. Может наблюдаться небольшое увеличение частоты дыхания. Часто наблюдается учащение пульса до 90-100 ударов в минуту, однако в начале болевого приступа может возникать непродолжительное урежение ритма сердца (брадикардия), пульс может быть аритмичным.
Боль часто иррадиирует (распространяется) в другие части тела, как правило — в левую руку, иногда в обе, иногда появляется ощущение сильной сжимающей боли в запястьях (симптом «наручников», «браслетов»). Реже отдаёт в левое плечо, левую лопатку, область между лопаток, шею, нижнюю челюсть, ухо, глотку. Совсем редко — в правую руку и другие части тела. Возможны случаи, когда боль воспринимается больным преимущественно в зоне иррадиации, что затрудняет диагностику.
Для инфаркта очень характерен волнообразный характер боли в области сердца. Боль постепенно нарастает, усиливается, иногда становится невыносимой, затем её интенсивность несколько снижается. Однако вскоре боль снова нарастает и становится ещё сильнее. В среднем боли продолжаются несколько десятков минут (всегда больше 20-30 минут), иногда несколько часов, в некоторых случаях в течение одних-двух суток (при увеличении зоны некроза сердечной мышцы).
Во время приступа интенсивной боли при очень сильном возбуждении могут появляться галлюцинации.
В отдельных случаях боль в области сердца может быть не очень интенсивной или даже отсутствовать совсем. У таких больных развиваются атипичные формы инфаркта миокарда, когда на первый план выступает не болевой приступ, а другие проявления (например, аритмии или удушье).
Острый период инфаркта миокарда. В остром периоде окончательно формируется очаг некроза, боль обычно к этому моменту исчезает. Если боль сохраняется, то это может быть связано с расширением зоны инфаркта. Пульс учащённый, артериальное давление снижается.
Атипичные формы инфаркта миокарда. В ряде случаев могут возникать атипичные формы инфаркта миокарда. Они формируются из-за пожилого возраста, развитие инфаркта на фоне тяжело протекающей артериальной гипертензии или сердечной недостаточности, а также у тех, кто уже перенёс инфаркт ранее. Другими факторами являются: повышение порога болевой чувствительности, поражение вегетативной нервной системы с иннервацией (переходом от очага заболевании) боли в сердце (к примеру, при сахарном диабете или у больных алкоголизмом). Симптомы зависят от формы атипично протекающего инфаркта миокарда.
Патогенез инфаркта миокарда
В основе развития инфаркта миокарда лежат три компонента:
1. Разрыв атеросклеротической бляшки.
2. Тромбоз (образование тромба и закупорка им коронарной артерии).
3. Вазоконстрикция (резкое сужение коронарной артерии).
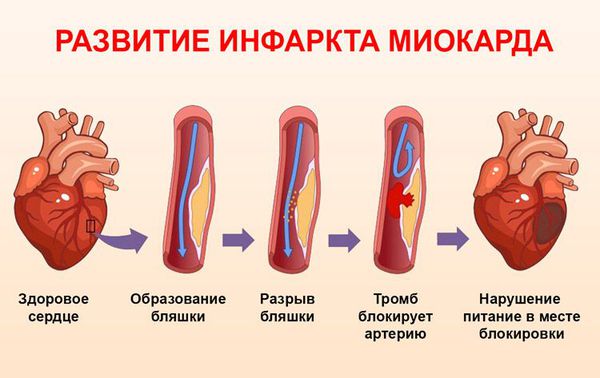
Разрыв атеросклеротической бляшки или эрозия её поверхности происходит следующим образом. В бляшке развивается воспалительная реакция, мощным стимулятором которой является окисление проникающих в неё липопротеинов низкой плотности (одной из вредных фракций холестерина). После чего в бляшку поступают макрофаги (клетки, пожирающие другие вредоносные для организма клетки) и начинают продуцировать ферменты, разрушающие фиброзную покрышку бляшки. Прочность покрышки снижается и происходит разрыв.
Факторы, провоцирующие надрыв или разрыв атеросклеротической бляшки:
- накопление в бляшке окисленных липопротеинов низкой плотности;
- значительное давление крови на края бляшки;
- выраженный подъём артериального давления;
- курение;
- интенсивная физическая нагрузка.
В области повреждения бляшки происходит прилипание и склеивание тромбоцитов, что приводит к закупорке коронарной артерии. При разрыве бляшки кровь поступает внутрь, взаимодействуя с ядром бляшки. Тромб сначала образуется внутри бляшки, заполняет её объем, а затем распространяется в просвет коронарной артерии. При внезапном полном закрытии просвета коронарной артерии тромбом развивается сквозной инфаркт миокарда — некротизируется (омертвевает) вся толща сердечной мышцы. Сквозной инфаркт миокарда протекает тяжелее и более опасен в плане осложнений и смертельного исхода, чем мелкоочаговый несквозной инфаркт миокарда.
При неполной закупорке коронарной артерии (если тромб растворяется спонтанно или при помощи лекарств) формируется несквозной (нетрасмуральный) инфаркт миокарда.

В развитии закупорки просвета коронарной артерии большую роль играет спазм артерии, который обусловлен нарушением функции эндотелия, влиянием сосудосуживающих веществ, которые выделяют тромбоциты во время образования тромба. В итоге это приводит к спазму артерий, а тромбоциты начинают склеиваться ещё активней.
Развитие спазма коронарных артерий увеличивает степень её закупорки, вызванной атеросклеротической бляшкой и тромбом. Ток крови прекращается, что вызывает некроз миокарда [6] [7] .
Классификация и стадии развития инфаркта миокарда
Инфаркт миокарда можно классифицировать следующим образом [6] :
1. По глубине и обширности некроза на основе данных ЭКГ:
1.1. Крупноочаговый (обширный) QS или Q-инфаркт (ИМ с патологическим зубцом QS и Q на ЭКГ):
- крупноочаговый трансмуральный (т.е. сквозь всю стенку миокарда) (ИМ с патологическим зубцом QS);
- крупноочаговый нетрансмуральный (ИМ с патологическим зубцом Q).
1.2. Мелкоочаговый «не Q»инфаркт миокарда (без патологического зубца Q):
- субэндокардиальный (очаг некроза располагается только во внутренних субэндокардиальных слоях стенки сердца);
- интрамуральный (очаг некроза расположен в средних мышечных слоях стенки сердца).
2. По локализации инфаркта миокарда:
- инфаркт левого желудочка: передний; переднеперегородочный; верхушечный; переднебоковой; боковой; задний; заднебоковой; передне-задний;
- инфаркт миокарда правого желудочка;
- инфаркт миокарда предсердий.
3. По периодам развития инфаркта:
- прединфарктный (продромальный) — период нарастания тяжести уже имеющейся у пациента ишемической болезни сердца; продолжается от нескольких часов до 1-го месяца, наблюдается у 70-80% больных; одним из вариантов этого периода могут быть впервые возникшая стенокардия или рецидив стенокардии после длительного безболевого периода; наблюдается у больных после ранее перенесенного инфаркта или аорто-коронарного шунтирования; возможен безболевой вариант продромального периода;
- острейший — от момента возникновения недостаточного кровоснабжения миокарда до начала формирования очага некроза сердечной мышцы; продолжительность колеблется от 30 минут до 2-х часов (максимально до четырёх часов); опасен в плане возникновения жизнеугрожающих осложнений;
- острый — окончательно образуется очаг некроза, в нем формируется миомаляция (размягчение некротизированной мышечной ткани); продолжается от 2 до 14 дней, опасен в плане возникновения жизнеугрожающих осложнений;
- подострый — формируется полные замещение некротических масс молодой соединительной тканью, образующейся при процессах заживления дефектов в различных тканях и органах, на фоне очага некроза формируется рубец из соединительной ткани; длительность колеблется от 6 до 8 недель при неосложнённом инфаркте в зависимости от размера зоны некроза, возраста больного, а также наличия или отсутствия осложнений;
- постинфарктный (ближайший — 2-6 месяцев, отдалённый — после полугода) — на месте некроза миокарда полностью формируется рубец из соединительной ткани; сердечно-сосудистая система максимально полно адаптируется к новым условиям функционирования, когда омертвевший зарубцевавшийся участок сердечной мышцы выключается из сократительной функции.
4. По особенностям клинического течения:
- затяжное течение, рецидивирование, повторный инфаркт миокарда;
- неосложнённый инфаркт миокарда; инфаркт миокарда с осложнениями;
- типичное течение (классический вариант), атипичный инфаркт миокарда.
Осложнения инфаркта миокарда
Осложнения при инфаркте усугубляют течение заболевания и определяют его прогноз. Чаще всего встречаются следующие осложнения:
- Нарушения сердечного ритма и проводимости. Наблюдаются у 90-95 % больных в первые сутки после инфаркта. За такими нарушениями важно следить, так как они способны привести к смерти. Тяжёлые аритмии (например приступообразная желудочковая тахикардия) могут провоцировать развитие сердечной недостаточности. Степень выраженности и характер нарушений зависят от обширности, глубины, локализации инфаркта миокарда, а также от предшествующих заболеваний. Возможно возникновение аритмий сердца даже после восстановления кровотока (возникают так называемые «реперфузионные аритмии») [9] .
- Острая сердечная недостаточность. К развитию острой сердечной недостаточности приводят обширные, сквозные инфаркты. Наиболее тяжёлая степень острой сердечной недостаточности левого желудочка проявляется сердечной астмой и отёком лёгких. Возникает выраженное удушье, ощущение нехватки воздуха, сильное чувство страха смерти. Больной ведёт себя беспокойно, судорожно хватает ртом воздух, находится в вынужденном полувозвышенном или сидячем положении. Дыхание частое, поверхностное. При прогрессировании недостаточности появляются кашель с отделением пенистой розовой мокроты и «клокочущее» дыхание, на расстоянии слышны влажные хрипы (симптом «кипящего самовара»). Симптомы указывают на развитие отёка лёгких. При прогрессировании левожелудочковой недостаточности и присоединении недостаточности правого желудочка у больного появляются чувство тяжести и боль в правом подреберье, что связано с острым набуханием печени. Видно набухание шейных вен, которое усиливается при надавливании на увеличенную печень. Появляется отёчность голеней и стоп.
- Кардиогенный шок. Развивается при крайней степени левожелудочковой недостаточности, из-за которой снижается сократительная функция миокарда. Это не компенсируется повышением тонуса сосудов и приводит к нарушению кровоснабжения всех органов и тканей, прежде всего жизненно важных. Систолическое артериальное давление падает до 80-70-ти мм рт. ст. и ниже [5] .
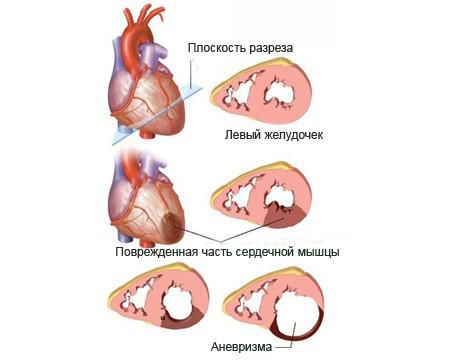
- Аневризма левого желудочка. Это ограниченное выбухание тканей сердца, которые подверглись размягчению, истончению и потеряли сократительную способность. Из-за аневризмы определённый объём крови выключается из циркуляции. Постепенно на этом фоне может развиться сердечная недостаточность. При аневризме сердца могут развиваться тромбоэмболические осложнения. Часто возникают приступообразные нарушения ритма. Опасность заключается ещё и в том, что аневризма может расслоиться и разорваться.
- Ранняя постинфарктная стенокардия. Это частые приступы стенокардии напряжения и покоя, возникающие в госпитальном периоде. Иногда может развиваться при недостаточном растворении тромба с помощью тромболитической терапии. При стенокардии прогноз неблагоприятный, так как она может предвещать рецидив инфаркта и даже внезапную смерть.
- Перикардит. Воспаление наружной оболочки сердца наблюдается при сквозном и обширном инфаркте. При перикардите, как правило, прогноз благоприятен.
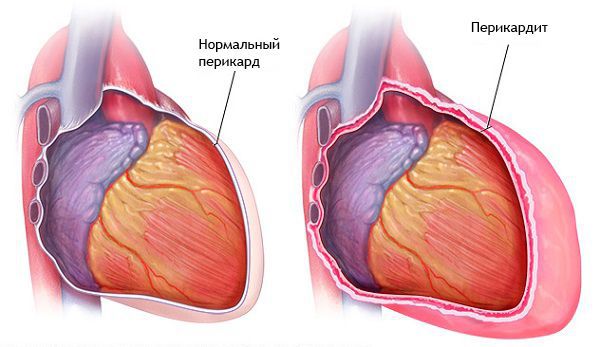
- Тромбоэмболические осложнения. Закупорка кровеносного сосуда тромбом может произойти из-за повышения свёртывающей активности крови, атеросклеротического поражения артерий, тромбоза в зоне инфаркта миокарда, наличия тромба в аневризме левого желудочка. Возникновению тромбоэмболических осложнений способствуют воспаления внутренней оболочки стенок вен нижних конечностей, длительный постельный режим и выраженная недостаточность кровообращения. Важно отметить, что в связи с активным применением терапии, направленной на растворение тромба, тромбоэмболии возникают нечасто, всего лишь у 2-6 % больных.
- Тромбоэндокардит. Это асептическое (без участия микробов) воспаление внутренней стенки сердца с образованием пристеночных тромбов в области некроза.
- Нарушения мочеиспускания. После инфаркта может возникнуть значительное снижение тонуса мочевого пузыря и задержка мочеиспускания. Наиболее часто это имеет место в первые дни заболевания у мужчин пожилого возраста с доброкачественной гиперплазией (увеличением) предстательной железы. Появляются жалобы на невозможность помочиться, ощущение переполненности мочевого пузыря и боли внизу живота.
- Осложнения со стороны желудочно-кишечного тракта. У больных могут возникать острые эрозии и язвы желудочно-кишечного тракта. Причина их развития — выброс в кровь высоких доз глюкокортикоидных гормонов как ответ на стресс, что усиливает выделение желудочного сока. При застойной сердечной недостаточности развиваются отёк слизистых и гипоксия (недостаточное насыщение кислородом), вызывающие изменения слизистой оболочки желудочно-кишечного тракта. Острые эрозии и язвы желудка и двенадцатиперстной кишки проявляются болями после еды, возможны ночные и «голодные» боли, изжога, рвота. У лиц пожилого возраста частым осложнением инфаркта становится парез (непроходимость) желудочно-кишечного тракта из-за уменьшения тонуса кишечной стенки и паралича мускулатуры кишечника. Основные симптомы — икота, ощущение переполненности желудка после еды, рвота, выраженное вздутие живота, отсутствие стула, разлитая болезненность живота при ощупывании.
- Постинфарктный аутоиммунный синдром Дресслера. Развивается у 3-4 % больных со 2 по 8 неделю после начала инфаркта миокарда. Иммунная система при этом синдроме начинает атаковать собственные клетки, воспринимая здоровые ткани в качестве чужеродных элементов. Это проявляется в виде следующих симптомов: перикардит (воспаление перикарда), плеврит (воспаление плевры), пневмонит (воспаление в тканях лёгких), лихорадка, повышение в крови эозинофилов, увеличение СОЭ (скорости оседания эритроцитов). Часто в воспалительный процесс вовлекаются суставы, развивается синовит (воспаление в синовиальной оболочке сустава), чаще поражаются крупные плечевые, локтевые, лучезапястные суставы.
- Синдром передней грудной клетки. Синдром плеча и руки. Развиваются у больных с остеохондрозом межпозвонковых дисков шейно-грудного отдела позвоночника спустя несколько недель и даже месяцев после возникновения инфаркта миокарда. При синдроме передней стенки грудной клетки возникает поражение грудинно-рёберных суставов. Появляется припухлость и боль в окологрудинных областях, усиливающиеся при надавливании на грудину и грудинно-рёберные сочленения, при поднятии рук кверху. При синдроме плеча и руки возникают боли в левом плечевом суставе (чаще всего), также могут быть боли в правом или в обоих плечевых суставах. Боли усиливаются при движении.
- Психические нарушения. Нарушения психики обычно развиваются на первой неделе заболевания из-за нарушения гемодинамики мозга, гипоксемии (понижения содержания кислорода в крови) и влияния продуктов распада некротического (омертвевшего) очага миокарда на головной мозг. Чаще всего расстройства психики наблюдаются у больных старше 60-ти лет с атеросклерозом сосудов головного мозга. Возникают психотические (оглушённость, оцепенение, делирий, сумеречные состояния) и непсихотические реакции (депрессивный синдром, эйфория).
Диагностика инфаркта миокарда
Постановка диагноза в большинстве случаев не представляет трудностей. Врач опирается на типичную клиническую картину, данные электрокардиографии и определение в крови биомаркеров некроза сердечной мышцы.
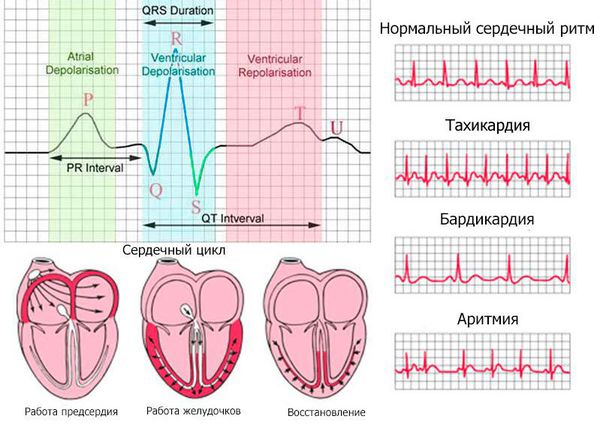
При подозрении на инфаркт миокарда сразу же необходимо выполнить ЭКГ (электрокардиография). Если есть возможность, рекомендуется сравнить ЭКГ, записанную в момент болевого приступа, с ранее зарегистрированной ЭКГ. ЭКГ следует записывать неоднократно, делая динамическое ЭКГ-наблюдение: иногда в первые часы и даже несколько первых дней ЭКГ-признаки инфаркта неубедительны, и только на последующих ЭКГ появляется характерная картина болезни. В стационаре наиболее целесообразно проводить ЭКГ-мониторирование в течение 24 часов от начала развития инфаркта миокарда.
Лабораторные исследования включают в себя:
- Общий анализ крови. Отражает резорбционно-некротический синдром. Начиная с 4-6-го часа инфаркта миокарда на фоне нормальных значений СОЭ начинает появляться лейкоцитоз (повышение числа лейкоцитов) нередко со сдвигом формулы влево. Лейкоцитоз сохраняется до четырёх дней и к концу первой недели снижается. Начиная со второго дня инфаркта миокарда постепенно начинает расти СОЭ. К началу второй недели заболевания число лейкоцитов нормализуется. Сохранение лейкоцитоза и/или умеренной лихорадки более недели свидетельствует о возможном наличии осложнений: плеврита, пневмонии, перикардита, тромбоэмболии мелких ветвей лёгочной артерии и др.
- Биохимический анализ сыворотки крови. Маркерами гибели клеток сердечной мышцы (миоцитов) являются изменения концентрации в крови креатинфосфокиназы (КФК), лактатдегидрогеназы (ЛДГ), аспартатаминотрансферазы (АСАТ), а также содержание в крови миоглобина, кардиотропонинов Т и I (TnI и TnT) [2] .
Эхокардиография позволяет выявить такие осложнения острого инфаркта миокарда, как образование пристеночных тромбов в полостях сердца, появление аневризмы сердца, разрыв межжелудочковой перегородки или отрыв сосочковых мышц. С помощью эхокардиографии выявляется важнейший признак инфаркта миокарда — нарушения локальной сократимости миокарда. Эти нарушения соответствуют распространённости некроза.
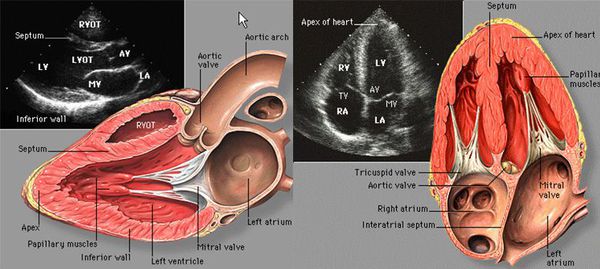
Экстренная селективная коронарная ангиография проводится в тех случаях, когда ЭКГ и анализ активности ферментов не дают результатов, либо же их интерпретация затруднена (например, в условиях наличия сопутствующих заболеваний, «смазывающих» картину). Исследование представляет собой рентгеновский снимок сосудов сердца, в которые предварительно введено контрастное вещество. С помощью ангиографии (коронарографии) можно установить закупорку коронарной артерии тромбом и снижение сократимости желудочка. С помощью этого метода оценивают, можно ли провести аортокоронарное шунтирование или ангиопластику — операции, восстанавливающие кровоток в сердце [7] .
Лечение инфаркта миокарда
Пациента с острым инфарктом необходимо оперативно доставить в стационар для профилактики осложнений и повышения шансов на выживание. Система оказания помощи больным инфарктом миокарда включает следующие этапы:
- Догоспитальный этап. Помощь оказывают бригады скорой помощи, они же транспортируют больного в стационар.
- Госпитальный этап. Помощь оказывается в специализированных сосудистых отделениях.
- Реабилитационный этап. Реабилитация проводится в специальных отделениях больниц или специализированных кардиологических санаториях.
- Диспансерное наблюдение и амбулаторное лечение. Диспансеризация в постинфарктном периоде осуществляется в областных или городских кардиологических центрах или в кардиологических кабинетах поликлиник [6] .
На догоспитальном этапе решаются следующие задачи:
- устанавливается точный диагноз. Если это не удаётся, допустимо установление ориентировочного синдромного диагноза в максимально короткое время;
- под язык больному дают таблетку нитроглицерина (или использовать нитросодержащий спрей) и 0,25-0,35 г аспирина;
- боль снимается введением обезболивающих;
- ликвидируется острая недостаточность кровообращения и нарушения ритма сердца;
- больного выводят из состояния кардиогенного шока;
- при клинической смерти производят реанимационные мероприятия;
- как можно скорее транспортируют больного в стационар.
Дальнейшая терапия определяется стадией (периодом) инфаркта миокарда. В остром и острейшем периоде цель лечения — предотвращение увеличения очага омертвения миокарда, устранение боли и других симптомов. Важно восстановить ток крови по сердечным артериям и купировать боль. Интенсивность боли в этом периоде настолько велика, что пациент может погибнуть из-за остановки сердца. Необходимо провести профилактику тяжёлых осложнений. При переходе болезни в подострую стадию и в постинфарктном периоде цель терапии — снижение риска рецидива приступа и возможных осложнений.
Для лечения острого инфаркта миокарда используются лекарственные препараты из различных фармакологических групп:
Обезболивающие препараты. Анальгетики из группы наркотических обезболивающих (морфин, промедол, омнопон) в сочетании с анальгином, антигистаминными препаратами (димедрол). Наиболее эффективной является нейролептанальгезия, когда используется комбинация анальгетика фентанила с сильным нейролептиком дроперидолом. Эффективность применения этих препаратов заметна уже через несколько минут. Исчезает не только боль, но и страх смерти, немотивированная тревога и психомоторное возбуждение. Для снятия психомоторного возбуждения могут использоваться транквилизаторы (диазепам). Для уменьшения гипоксии (снижения кислорода в тканях) используются ингаляции кислорода с помощью носового катетера.
Тромболитическая терапия. Важно восстановить ток крови и растворить тромбы, чтобы омертвение сердечной мышцы на распространялось дальше. Чем меньше зона некроза, тем выше шансы больного на успешную реабилитацию и ниже риск опасных для жизни осложнений. Немедленное применение препаратов (желательно в течение первого часа после приступа) позволяет достичь максимальную эффективность лечения. Допускается временной лимит в пределах трёх часов. Для растворения тромба внутривенно вводятся тромболитические препараты, например, стрептокиназа, урокиназа, альтеплаза. Доза зависит от веса пациента.
Восстановление коронарного кровотока возможно также с помощью хирургического лечения — стентирования или аорто-коронарного шунтирования. Баллонный катетер вводится в узкий участок артерии под контролем рентгеноскопии. При этом атеросклеротическая бляшка «раздавливается», а просвет артерии сердца увеличивается. Затем в просвет сосуда может быть установлен стент (металлический каркас).
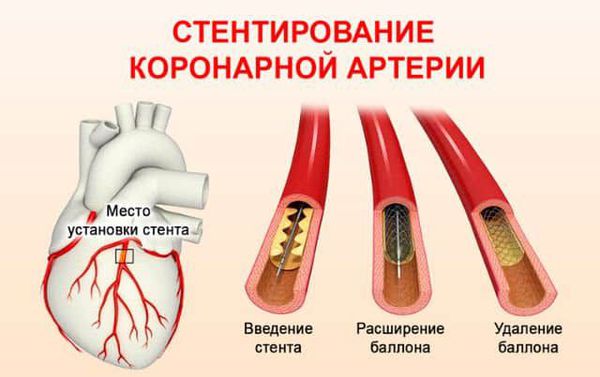
Антиагреганты. Препараты из этой группы влияют на клетки крови (тромбоциты и эритроциты). Действие антиагрегантов препятствует слипанию тромбоцитов, улучшая кровоток. Основным применяемыем препаратом является аспирин (ацетилсалициловая кислота). Противопоказания к применению аспирина: кровотечения из желудочно-кишечного тракта, обострение язвы желудка или двенадцатиперстной кишки.
Используются также ингибиторы P2Y12-рецепторов тромбоцитов, которые блокируют активацию тромбоцитов. Основные блокаторы — тикагрелор, прасугрел и клопидогрел.
Внутривенные/подкожные антикоагулянты. При остром коронарном синдроме для профилактики тромбоза глубоких вен (ТГВ) и тромбоэмболии легочной артерии (ТЭЛА) в остром периоде применяется нефракционированный гепарин (НФГ), который вводится внутривенно. Эноксапарин, который используется также для профилактики венозных тромбоэмболий, вводится подкожно.
Чтобы ограничить зону ишемии и некроза миокарда необходимо кроме восстановления кровотока в артериях сердца уменьшить гемодинамическую нагрузку на сердце. С этой целью используются нитраты и бета-блокаторы.
Нитраты. Оказывают противоболевой эффект, уменьшают потребность миокарда в кислороде, увеличивают коронарный и коллатеральный (обходной) кровоток, снижают нагрузку на сердечную мышцу, ограничивают размеры очага поражения миокарда. Особенно эффективна комбинация их с бета-блокаторами, приводящая к быстрой положительной динамике ЭКГ и снижению риска внезапной смерти [10] .
Бета-адреноблокаторы оказывают антиаритмическое действие. Цель применения бета-адреноблокаторов (пропранолола, метопролола, атенолола) — уменьшение частоты и силы сердечных сокращений, что поможет уменьшить нагрузку на сердце и потребность миокарда в кислороде. Бета-блокаторы продолжают применять при отсутствии побочных эффектов и противопоказаний неопределённо длительное время [1] .
Прогноз. Профилактика
Общий уровень смертности от инфаркта миокарда составляет примерно 30 %, от 50 до 60 % больных умирают на догоспитальном этапе. Летальность в стационаре составляет около 10 %.
Клинические характеристики, предсказывающие высокую (до 90 %) смертность у больных:
- пожилой и старческий возраст (31 % общей смертности);
- низкое систолическое артериальное давление (24 %);
- высокая частота сердечных сокращений (12 %);
- передняя локализация инфаркта миокарда (6 %).
Смертность среди больных сахарным диабетом и женщин несколько выше.
Смертность среди пациентов с первичным инфарктом миокарда составляет 8-10 % в первый год после острого инфаркта миокарда. Большинство смертей происходит в первые 3-4 месяца. Постоянная желудочковая аритмия, сердечная недостаточность и сохраняющаяся ишемия являются маркерами высокого риска смерти. Низкая переносимость физических нагрузок также ассоциируется с плохим прогнозом.
Профилактика инфаркта миокарда подразделяется на первичную и вторичную [3] .
Первичная профилактика проводится при наличии каких-либо проблем с сердцем, но до того, как произошёл инфаркт. В неё входят:
- Физическая активность — малоподвижный образ жизни отрицательно влияет на сердечно-сосудистую систему, а занятия спортом помогают сбросить избыточный вес, повышающий риск атеросклероза и нагрузку на сердце.
- Отказ от вредных привычек — курение табака способствует развитию и прогрессированию атеросклероза. Алкоголь следует употреблять в небольшом количестве. Излишнее употребление алкоголя оказывает токсическое действие на сердечную мышцу и другие органы, может вызывать аритмии и сосудистый спазм (сужение сосудов).
- Правильное питание — включение в ежедневный рацион свежих овощей, фруктов и зелени. Жирное мясо (свинину) лучше заменить на мясо птицы или кролика. Полезны рыба и морепродукты. Необходимо ограничить приём соли. При экстрасистолии нельзя употреблять пряности, так как они могут спровоцировать развитие аритмии.
- Контроль над стрессом — отдых, полноценный сон (не менее восьми часов в сутки). Стрессы и депрессии могут провоцировать инфаркт, так как под их влиянием происходит спазм сосудов сердца. Некоторым людям необходимо пройти курс лечения у психолога.
- Регулярные посещения кардиолога — после 40 лет осмотр рекомендуется делать ежегодно. Обязательно необходимо делать ЭКГ-исследование, проводить определение липидного профиля (общего холестерина и его фракций), контролировать уровень сахара в крови.
- Контроль за давлением — разрыв атеросклеротической бляшки зачастую провоцирует повышенное артериальное давление. При выявленной артериальной гипертензии необходим своевременный постоянный приём гипотензивных (снижающих артериальное давление) препаратов, назначенных кардиологом.

Вторичная профилактика инфаркта миокарда необходима тем, кто уже перенёс инфаркт. Она направлена на предотвращение повторного инфаркта миокарда и длится всю жизнь. Помимо мер, которые применяются для первичной профилактики инфаркта, обязательно постоянное применение медикаментозных препаратов, назначенных врачом:
- двойная антиагрегантная терапия (аспирин и второй антиагрегант — тикагрелор или клопидогрел) в течение года после инфаркта миокарда для снижения риска сердечно-сосудистых событий; п ервичная профилактика аспирином не нужна;
- бета-блокаторы для уменьшения частоты сердечных сокращений и снижения уровня артериального давления;
- статины для снижения уровня холестерина и предотвращения прогрессирования атеросклероза;
- нитраты для купирования болевых приступов при возобновлении стенокардии;
- ингибиторы АПФ или сартаны для нормализации артериального давления, а также при наличии признаков сердечной недостаточности.
Обязателен регулярный контроль за состоянием больного, уровнем артериального давления, показателями биохимии (в частности уровнем печёночных ферментов и показателями липидного профиля), изменениями на ЭКГ, эхокардиографии. При необходимости проводится суточное мониторирование ЭКГ.
Список литературы
- Гиляревский С. Р. Роль противоишемических препаратов в эпоху реваскуляризации миокарда. — М., 2010. — С. 29.
- Внутренние болезни: Учебник / Под ред. А. И. Мартынова, Н. А. Мухина, В. С. Моисеева, А. С. Галявича. — М.: ГЭОТАР-МЕД, 2004. — Т. 1. — 600 с.
- Кардиоваскулярная профилактика: Национальные рекомендации. — М., 2011. — 96 с.
- Кук-Суп Со Клиническая интерпретация ЭКГ. Введение в электрокардиографию. — М.: МЕДпресс-информ, 2015. — С. 98-124.
- Окороков А. Н. Диагностика болезней внутренних органов: Т 6. Диагностика болезней сердца и сосудов. — М.: Мед.лит., 2002. — С. 449.
- Окороков А. Н. Лечение болезней внутренних органов: Т 3. Лечение болезней сердца и сосудов. — М.: Мед.лит., 2000. — С. 464.
- Суворов А. В. Клиническая электрокардиография. — Нижний Новгород: Изд-во НМИ, 1993. — С. 67-81.
- Фомина И. Г. Нарушения сердечного ритма. — М.: Издательский дом «Русский врач», 2003. — 192 с.
- Alter D. A. Socioeconomic status and mortality after acute myocardial infarction // Ann. Intern. Med. — 2006; 144 (2): 55-61.ссылка
- Росстат. Демографический ежегодник России. — М., 2014.
- Kanamsa K., Natio N., Morii H., et al. Eccentric dosing of nitrates does not increase cardiac events in patients with healed myocardial infarction // Hypertens Res. — 2004; 27: 563-572.ссылка
Источник https://clinic-a-plus.ru/articles/kardiologiya/2812-obshirnyy-infarkt-posledstviya-shansy-vyzhit-reabilitatsiya.html
Источник https://chekhovsc.ru/blog/infarkt
Источник https://probolezny.ru/infarkt-miokarda/