Острый лимфобластный лейкоз
Острый лимфобластный лейкоз – злокачественное поражение системы кроветворения, сопровождающееся неконтролируемым увеличением количества лимфобластов. Проявляется анемией, симптомами интоксикации, увеличением лимфоузлов, печени и селезенки, повышенной кровоточивостью и дыхательными расстройствами. Из-за снижения иммунитета при остром лимфобластном лейкозе часто развиваются инфекционные заболевания. Возможно поражение ЦНС. Диагноз выставляется на основании клинических симптомов и данных лабораторных исследований. Лечение – химиотерапия, радиотерапия, пересадка костного мозга.
МКБ-10
C91.0 Острый лимфобластный лейкоз
- Причины острого лимфобластного лейкоза
- Симптомы острого лимфобластного лейкоза
- Диагностика острого лимфобластного лейкоза
- Лечение и прогноз при остром лимфобластном лейкозе
- Цены на лечение
Общие сведения
Острый лимфобластный лейкоз (ОЛЛ) – самое распространенное онкологическое заболевание детского возраста. Доля ОЛЛ составляет 75-80% от общего количества случаев болезней системы кроветворения у детей. Пик заболеваемости приходится на возраст 1-6 лет. Мальчики страдают чаще девочек. Взрослые пациенты болеют в 8-10 раз реже детей. У пациентов детского возраста острый лимфобластный лейкоз возникает первично, у взрослых нередко является осложнением хронического лимфоцитарного лейкоза. По своим клиническим проявлениям ОЛЛ схож с другими острыми лейкозами. Отличительной особенностью является более частое поражение оболочек головного и спинного мозга (нейролейкоз), при отсутствии профилактики развивающееся у 30-50% пациентов. Лечение осуществляют специалисты в области онкологии и гематологии.
В соответствии с классификацией ВОЗ различают четыре типа ОЛЛ: пре-пре-В-клеточный, пре-В-клеточный, В-клеточный и Т-клеточный. В-клеточные острые лимфобластные лейкозы составляют 80-85% от общего количества случаев заболевания. Первый пик заболеваемости приходится на возраст 3 года. В последующем вероятность развития ОЛЛ повышается после 60 лет. Т-клеточный лейкоз составляет 15-20% от общего количества случаев болезни. Пик заболеваемости приходится на возраст 15 лет.

Острый лимфобластный лейкоз
Причины острого лимфобластного лейкоза
Непосредственной причиной острого лимфобластного лейкоза является образование злокачественного клона – группы клеток, обладающих способностью к неконтролируемому размножению. Клон образуется в результате хромосомных аберраций: транслокации (обмена участками между двумя хромосомами), делеции (утраты участка хромосомы), инверсии (переворота участка хромосомы) или амплификации (образования дополнительных копий участка хромосомы). Предполагается, что генетические нарушения, вызывающие развитие острого лимфобластного лейкоза, возникают еще во внутриутробном периоде, однако для завершения процесса формирования злокачественного клона нередко требуются дополнительные внешние обстоятельства.
В числе факторов риска возникновения острого лимфобластного лейкоза обычно в первую очередь указывают лучевые воздействия: проживание в зоне с повышенным уровнем ионизирующей радиации, радиотерапию при лечении других онкологических заболеваний, многочисленные рентгенологические исследования, в том числе во внутриутробном периоде. Уровень связи, а также доказанность наличия зависимости между различными лучевыми воздействиями и развитием острого лимфобластного лейкоза сильно различаются.
Так, взаимосвязь между лейкозами и лучевой терапией в наши дни считается доказанной. Риск возникновения острого лимфобластного лейкоза после радиотерапии составляет 10%. У 85% пациентов болезнь диагностируется в течение 10 лет после окончания курса лучевой терапии. Связь между рентгенологическими исследованиями и развитием острого лимфобластного лейкоза в настоящее время остается на уровне предположений. Достоверных статистических данных, подтверждающих эту теорию, пока не существует.
Многие исследователи указывают на возможную связь между ОЛЛ и инфекционными заболеваниями. Вирус возбудителя острого лимфобластного лейкоза пока не выявлен. Существуют две основные гипотезы. Первая – ОЛЛ вызывается одним пока не установленным вирусом, однако болезнь возникает только при наличии предрасположенности. Вторая – причиной развития острого лимфобластного лейкоза могут стать разные вирусы, риск развития лейкоза у детей повышается при недостатке контактов с патогенными микроорганизмами в раннем возрасте (при «нетренированности» иммунной системы). Пока обе гипотезы не доказаны. Достоверные сведения о наличии связи между лейкозами и вирусными заболеваниями получены только для Т-клеточных лейкозов у взрослых больных, проживающих в странах Азии.
Вероятность развития острого лимфобластного лейкоза повышается при контакте матери с некоторыми токсическими веществами в период гестации, при некоторых генетических аномалиях (анемии Фанкони, синдроме Дауна, синдроме Швахмана, синдроме Клайнфельтера, синдроме Вискотта-Олдрича, нейрофиброматозе, целиакии, наследственно обусловленных иммунных нарушениях), наличии онкологических заболеваний в семейном анамнезе и приеме цитостатиков. Некоторые специалисты отмечают возможное негативное влияние курения.
Симптомы острого лимфобластного лейкоза
Болезнь развивается стремительно. К моменту постановки диагноза суммарная масса лимфобластов в организме может составлять 3-4% от общей массы тела, что обусловлено бурной пролиферацией клеток злокачественного клона на протяжении 1-3 предыдущих месяцев. В течение недели количество клеток увеличивается примерно вдвое. Различают несколько синдромов, характерных для острого лимфобластного лейкоза: интоксикационный, гиперпластический, анемический, геморрагический, инфекционный.
Интоксикационный синдром включает в себя слабость, утомляемость, лихорадку и потерю веса. Повышение температуры может провоцироваться как основным заболеванием, так и инфекционными осложнениями, которые особенно часто развиваются при наличии нейтропении. Гиперпластический синдром при остром лимфобластном лейкозе проявляется увеличением лимфоузлов, печени и селезенки (в результате лейкемической инфильтрации паренхимы органов). При увеличении паренхиматозных органов могут появляться боли в животе. Увеличение объема костного мозга, инфильтрация надкостницы и тканей суставных капсул могут становиться причиной ломящих костно-суставных болей.
О наличии анемического синдрома свидетельствуют слабость, головокружения, бледность кожи и учащение сердечных сокращений. Причиной развития геморрагического синдрома при остром лимфобластном лейкозе становятся тромбоцитопения и тромбозы мелких сосудов. На коже и слизистых выявляются петехии и экхимозы. При ушибах легко возникают обширные подкожные кровоизлияния. Наблюдаются повышенная кровоточивость из ран и царапин, кровоизлияния в сетчатку, десневые и носовые кровотечения. У некоторых больных острым лимфобластным лейкозом возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и дегтеобразным стулом.
Иммунные нарушения при остром лимфобластном лейкозе проявляются частым инфицированием ран, царапин и следов от уколов. Могут развиваться различные бактериальные, вирусные и грибковые инфекции. При увеличении лимфатических узлов средостения отмечаются нарушения дыхания, обусловленные уменьшением объема легких. Дыхательная недостаточность чаще обнаруживается при Т-клеточном остром лимфобластном лейкозе. Нейролейкозы, спровоцированные инфильтрацией оболочек спинного и головного мозга, чаще отмечаются во время рецидивов.
При вовлечении ЦНС выявляются положительные менингеальные симптомы и признаки повышения внутричерепного давления (отек дисков зрительных нервов, головная боль, тошнота и рвота). Иногда поражение ЦНС при остром лимфобластном лейкозе протекает бессимптомно и диагностируется только после исследования цереброспинальной жидкости. У 5-30% мальчиков появляются инфильтраты в яичках. У пациентов обоих полов на коже и слизистых оболочках могут возникать багрово-синюшные инфильтраты (лейкемиды). В редких случаях наблюдаются выпотной перикардит и нарушения функции почек. Описаны случаи поражений кишечника.
С учетом особенностей клинической симптоматики можно выделить четыре периода развития острого лимфобластного лейкоза: начальный, разгара, ремиссии, терминальный. Продолжительность начального периода составляет 1-3 месяца. Преобладает неспецифическая симптоматика: вялость, утомляемость, ухудшение аппетита, субфебрилитет и нарастающая бледность кожи. Возможны головные боли, боли в животе, костях и суставах. В период разгара острого лимфобластного лейкоза выявляются все перечисленные выше характерные синдромы. В период ремиссии проявления болезни исчезают. Терминальный период характеризуется прогрессирующим ухудшением состояния больного и завершается летальным исходом.
Диагностика острого лимфобластного лейкоза
Диагноз выставляют с учетом клинических признаков, результатов анализа периферической крови и данных миелограммы. В периферической крови пациентов с острым лимфобластным лейкозом выявляются анемия, тромбоцитопения, повышение СОЭ и изменение количества лейкоцитов (обычно – лейкоцитоз). Лимфобласты составляют 15-20 и более процентов от общего количества лейкоцитов. Количество нейтрофилов снижено. В миелограмме преобладают бластные клетки, определяется выраженное угнетение эритроидного, нейтрофильного и тромбоцитарного ростка.
В программу обследования при остром лимфобластном лейкозе входят люмбальная пункция (для исключения нейролейкоза), УЗИ органов брюшной полости (для оценки состояния паренхиматозных органов и лимфатических узлов), рентгенография грудной клетки (для обнаружения увеличенных лимфоузлов средостения) и биохимический анализ крови (для выявления нарушений функции печени и почек). Дифференциальный диагноз острого лимфобластного лейкоза проводят с другими лейкозами, отравлениями, состояниями при тяжелых инфекционных заболеваниях, инфекционным лимфоцитозом и инфекционным мононуклеозом.
Лечение и прогноз при остром лимфобластном лейкозе
Основой терапии являются химиопрепараты. Выделяют два этапа лечения ОЛЛ: этап интенсивной терапии и этап поддерживающей терапии. Этап интенсивной терапии острого лимфобластного лейкоза включает в себя две фазы и длится около полугода. В первой фазе осуществляют внутривенную полихимиотерапию для достижения ремиссии. О состоянии ремиссии свидетельствуют нормализация кроветворения, наличие не более 5% бластов в костном мозге и отсутствие бластов в периферической крови. Во второй фазе проводят мероприятия для продления ремиссии, замедления или прекращения пролиферации клеток злокачественного клона. Введение препаратов также осуществляют внутривенно.
Продолжительность этапа поддерживающей терапии при остром лимфобластном лейкозе составляет около 2 лет. В этот период больного выписывают на амбулаторное лечение, назначают препараты для перорального приема, осуществляют регулярные обследования для контроля над состоянием костного мозга и периферической крови. План лечения острого лимфобластного лейкоза составляют индивидуально с учетом уровня риска у конкретного больного. Наряду с химиотерапией используют иммунохимиотерапию, радиотерапию и другие методики. При низкой эффективности лечения и высоком риске развития рецидивов осуществляют трансплантацию костного мозга. Средняя пятилетняя выживаемость при В-клеточном остром лимфобластном лейкозе в детском возрасте составляет 80-85%, во взрослом – 35-40%. При Т-лимфобластном лейкозе прогноз менее благоприятен.
Острый лимфобластный лейкоз
Острым лимфобластным лейкозом (общепринятая аббревиатура — ОЛЛ) называют злокачественное заболевание крови и костного мозга, при котором кроветворный орган неконтролируемо продуцирует незрелые (бластные) лимфоциты. Это приводит к резкому ухудшению состояния больного, повышает риск кровотечений и восприимчивость к инфекциям. Наиболее часто болезнь поражает детей в возрасте от года до шести лет, причём у мальчиков она встречается чаще, чем у девочек. Взрослые страдают от ОЛЛ на порядок реже детей, причём самые высокие показатели заболеваемости — у пожилых людей старше 60 лет.
Виды
По типу поражённых лимфоцитов клинические случаи подразделяются на:
- В-клеточные, на долю которых приходится до 85% больных, у которых кроветворный орган активно продуцирует незрелые В-клетки (в здоровом организме вырабатывающие антитела к патогенам);
- Т-клеточные, составляющие до 15% пациентов, у которых продуцируются незрелые Т-клетки (в норме отвечающие за регуляцию производства антител).
Острый лимфобластный лейкоз В-типа наиболее часто поражает маленьких детей и людей старшей возрастной группы. Основную группу риска ОЛЛ Т-типа составляют подростки 14-15 лет.
Симптомы
Первые признаки заболевания развиваются с увеличением в составе крови незрелых лимфоцитов:
- бледность кожи;
- быстрая утомляемость;
- повышенная температура тела;
- чрезмерное выделение пота, особенно по ночам;
- частые простуды;
- кровоподтёки и синяки на коже;
- потеря веса без видимых причин.
По мере распространения лейкозных клеток развиваются симптомы острого лимфоцитарного лейкоза, свидетельствующие о поражении других органов:
- головные боли, нарушения зрения и слуха, ухудшение координации движений, онемение лицевых мышц при проникновении в головной мозг и нервную систему;
- боли в костях и суставах при тотальном поражении костного мозга;
- боли в правом подреберье при метастазировании в печень и селезёнку.
Могут встречаться и другие проявления болезни, в зависимости от локализации повреждений.
Причины и факторы риска
Онкогематологи связывают появление злокачественных клонов, дающих начало острому лимфобластному лейкозу, с рядом провоцирующих факторов.
- Радиоактивное излучение, в том числе лучевая терапия по поводу другого онкозаболевания.
- Некоторые инфекционные заболевания.
- Длительный контакт с канцерогенными химическими соединениями.
- Наличие близких родственников, страдавших аналогичной онкопатологией.
- Заболевания, связанные с генетическими отклонениями.
- Курение табака.
У детей болезнь может развиваться, если мать испытывала воздействие одного или нескольких перечисленных факторов во время беременности.
Стадии
Различают следующие стадии заболевания.
- Начало. Характеризуется общим ухудшением самочувствия, появлением первых неспецифических признаков — бледности, быстрой утомляемости, появлении болей в мышцах и костях.
- Разгар. Характерные для онкопатологии симптомы ярко выражены, состояние больного резко ухудшается.
- Ремиссия. Самочувствие больного улучшается, клинико-гематологические показатели возвращаются к норме.
- Рецидив. После ремиссии количество бластных лимфоцитов вновь возрастает, возвращаются патологические симптомы.
- Терминальная стадия. Заболевание быстро прогрессирует, поражаются жизненно важные органы. Наиболее частое завершение — летальный исход.
Диагностика

Поскольку заболевание развивается очень быстро, то при обращении к онкологу или онкогематологу симптомы острого лимфоидного лейкоза у него уже, как правило, ярко выражены. Однако для подтверждения диагноза и для определения методов лечения необходимы лабораторные анализы, а также проведение инструментальных исследований:
- общий и биохимический анализы крови;
- миелограмма — исследование клеток костного мозга, цитохимический анализ, иммунофенотипирование;
- пункция спинного мозга с гистологическим и цитологическим исследованием биоптата;
- УЗИ внутренних органов и лимфоузлов;
- рентген грудной клетки;
- ЭКГ и другие исследования согласно симптоматике.
Лечение
Как правило, схема лечения острого лимфобластного лейкоза включает три основных этапа.
Индукция. Продолжительность составляет несколько недель. Интенсивная химиотерапия направлена на уничтожение злокачественных лимфоцитов. К окончанию этапа в костном мозге должно быть не более 5% незрелых клеток.
- Консолидация. Усилия онкологов направлены на закрепление достигнутого результата и предотвращение рецидива острого лимфобластного лейкоза. Для этого пациенту курсами вводят химиотерапевтические средства. На этом этапе возможна пересадка здоровых стволовых клеток для восстановления кроветворной функции. При отсутствии стойкой ремиссии и высокой угрозе рецидива может быть назначена пересадка костного мозга.
- Поддерживающая терапия. Как правило, этот этап подразумевает амбулаторное лечение, но он не менее важен, чем предыдущие для достижения стойкой ремиссии. Пациенту назначают пероральные химиотерапевтические препараты, он регулярно проходит обследования, выполняет все назначения онкогематолога.
На всех этапах лечение сопровождается приёмом антимикробных средств, переливаниями тромбоцитной массы и крови. Периодически проводится дезинтоксикация организма, чтобы очистить кровь от продуктов распада лейкозных клеток.
Прогнозы
При остром лимфобластном лейкозе прогноз благоприятен для 80-90% детей. У взрослых шансы на полное излечение достигают 40-45%, причём с возрастом они понижаются. Существенное влияние на успех лечения оказывает уровень бластных лимфоцитов в крови пациента на момент начала лечения, наличие у него хромосомных аномалий, а также распространение болезни в тканях головного мозга.
Профилактика
На сегодняшний день не существует специальных профилактических мер для безусловного предупреждения острого лимфобластного лейкоза. Общие рекомендации заключаются в поддержании здорового образа жизни, исключении курения, минимизации контактов с канцерогенными соединениями.
Реабилитация
Восстановление после химиотерапии ничем не отличается от аналогичных мер при остром нелимфобластном лейкозе и включает:
- меры, необходимые для активации собственной иммунной системы;
- приём пробиотиков и выполнение рекомендаций врача по сбалансированному питанию;
- выведение токсинов из организма;
- антистрессовую терапию, избавление от депрессивного состояния.
Важно, чтобы пациент выполнял все рекомендации онкогематолога.
Диагностика и лечение острого лимфобластного лейкоза в Москве
Квалифицированная диагностика острого лимфобластного лейкоза проводится в московской клинике Института ядерной медицины. Современное лечебно-диагностическое оборудование и высокая квалификация врачей-онкологов позволяют использовать для лечения онкозаболеваний передовые методы мировой практики с максимально высокой результативностью.
Вопросы и ответы
Какова продолжительность жизни при остром лимфобластном лейкозе?
При отсутствии лечения больной с ОЛЛ может прожить не более нескольких месяцев. Современные методики позволяют добиться полного выздоровления для 90% детей. У взрослых результативность терапии менее высока, однако у каждого пациента есть шансы, и необходимо их полностью использовать.
Нужна ли пересадка костного мозга при остром лимфобластном лейкозе?
Трансплантация костного мозга проводится только после наступления ремиссии при наличии показаний — при плохом ответе на индукционную терапию или из-за быстрого наступления рецидива. Как правило, у детей необходимости в пересадке не возникает. Костный мозг может быть взят у родственного либо у неродственного донора.
Можно ли вылечить острый лимфобластный лейкоз после рецидива?
Лечение при рецидиве заболевания зависит от локализации поражения — находится ли источник в костном мозге или вне его — например, в центральной нервной системе. Кроме того, имеет значение срок его развития — ранний либо поздний. Наиболее высоки шансы на успех при позднем рецидиве.
Острый лимфобластный лейкоз
Острый лимфолейкоз – это заболевание костного мозга, приводящее к образованию в крови огромного количества лимфобластов. Эти клетки представляют из себя незрелые, не способные выполнять свои задачи лимфоциты, необходимые для борьбы с инфекциями и уничтожения поврежденных тканей. Они замещают нормальные клетки крови, скапливаются в различных органах и нарушают их работу. Их избыток приводит к появлению слабости, головных болей, головокружений, неспособности противостоять различным инфекциям, нарушению дыхания и других осложнений.
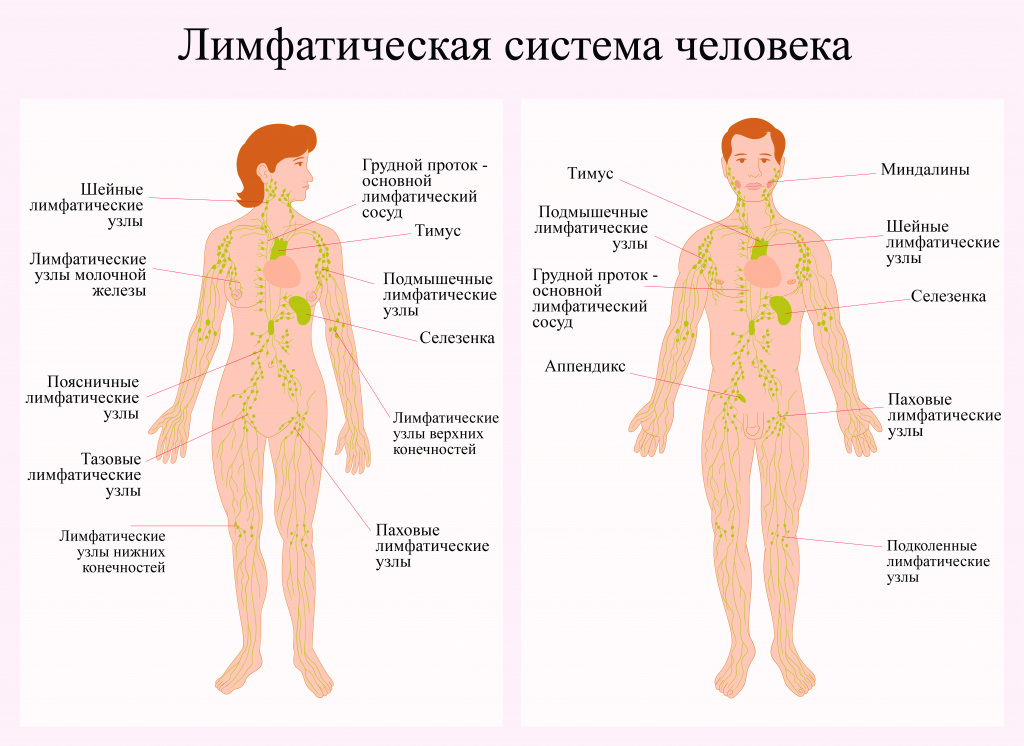
Как развивается острый лимфобластный лейкоз?
Заболевание начинается с появления измененных, неправильных клеток в костном мозге – мягкой внутренней части некоторых костей, в которой образуются новые клетки крови. Они становятся такими из-за ошибок в генах – хранилище информации о развитии и работе всего тела, быстро и бесконтрольно размножаются, проникают в кровь и другие ткани:
- лимфатические узлы, задерживающие и обезвреживающие опасные вещества;
- печень, которая производит необходимую для пищеварения желчь, регулирует свертываемость крови и очищает ее, образует и накапливает запасы энергии;
- центральную нервную систему – головной и спинной мозг;
- яички, производящие сперматозоиды и мужские гормоны – вещества, сообщающие различным тканям, как им действовать – работать или отдыхать, выделять что-то или поглощать;
- почки, выводящие лишнюю жидкость и отходы жизнедеятельности организма;
- кожу;
- яичники, производящие яйцеклетки;
- глаза;
- тимус, или вилочковую железу, в которой происходит созревание клеток иммунной системы;
- селезенку, фильтрующую кровь и помогающую телу противостоять инфекциям.
Быстро размножающиеся лимфобласты замещают нормальные клетки крови, скапливаются в различных тканях и нарушают их работу. Когда их становится слишком много, человек ощущает слабость, страдает от головных болей, головокружений и инфекций, у него нарушается дыхание и возникает множество других осложнений.
Нормальные лимфатическая ткань, кровь и костный мозг
Понять суть заболевания невозможно без изучения принципов работы кровеносной и дублирующей ее лимфатической В лимфатической системе циркулирует лимфа – межклеточная жидкость, которая омывает все клетки тела, доставляет в них необходимые вещества и забирает отходы. На всем протяжении ее сосудов расположены лимфоузлы – похожие на боб маленькие органы, которые обезвреживают и выводят из организма опасные вещества. системы, которая отвечает за перемещение жидкости по организму и иммунитет.
Костный мозг – это мягкое содержимое внутренней полости некоторых костей – тазовых, бедренных, черепа, грудины, позвонках и других. Он состоит из жира, соединительной, или поддерживающей ткани, и кроветворных клеток. Часть из них является стволовыми клетками, которые превращаются в 3 основных компонента крови:
Красные кровяные тельца, или эритроциты. Переносят кислород от легких к другим тканям тела и возвращают в дыхательные пути углекислый газ.
Тромбоциты, необходимые для закупорки отверстий в кровеносных сосудах и остановки кровотечений.
Белые кровяные тельца, или лейкоциты – помогают организму противостоять инфекциям. Включают в себя:
- Гранулоциты. Содержат различные вещества, способные уничтожать микробы – например, бактерии.
- Моноциты. После циркуляции в крови на протяжении примерно суток проникают в ткани и превращаются в макрофаги, окружающие и переваривающие некоторые микроорганизмы.
- Лимфоциты, из которых состоит лимфатическая ткань, необходимая для правильной работы иммунитета. Она находится в лимфатических узлах, селезенке, тимусе Тимус, или вилочковая железа – это расположенный в грудной клетке за грудиной орган, в котором происходит созревание клеток иммунной системы. , или вилочковой железе, костном мозге, миндалинах, пищеварительной и дыхательной системах.
Существует 2 их основных типа:
В-лимфоциты. Вырабатывают антитела – белки, которые прикрепляются к бактериям, вирусам и грибками и уничтожают их.
Т-лимфоциты. Уничтожают микробы, либо ускоряют или замедляют активность других клеток иммунной системы.
Острый лимфобластный лейкоз развивается в не созревших и не способных выполнять свои функции В- и Т-лимфоцитах.

Почему возникает острый лимфолейкоз?
Заболевание развивается из-за появления мутаций, или изменений в генах, которые отвечают за развитие и работу всех тканей и структур организма. Они содержатся в расположенных в каждой клетке тела хромосомах.
- Онкогены помогают клеткам расти и размножаться.
- Супрессоры опухолей контролируют скорость их развития и вызывают гибель по окончанию нормального жизненного цикла.
Каждый раз, когда одна клетка делится на 2 новых, она создает свою полную копию. Иногда в этом процессе возникают ошибки, приводящие к «включению» онкогенов и «выключению» супрессоров опухолей. В результате чего часть клеток костного мозга быстро и бесконтрольно размножается, не созревает и не превращается в нормальные клетки крови.
Точные причины таких изменений врачам известны не всегда – на сегодняшний день научному сообществу понятны только факторы, которые могут увеличить вероятность их появления. К ним относят:
- Воздействие высоких доз радиации, получаемой в том числе во время лучевой терапии, используемой для лечения рака.
- Влияние некоторых химических веществ, включая бензол, который содержится в сигаретном дыме, клеях, чистящих средствах, художественных принадлежностях и средствах для удаления краски.
- Инфекции, такие как вирусы Т-клеточной лимфомы или Эпштейна-Барр, в некоторых случаях приводящие к развитию редких форм острого лимфобластного лейкоза.
- Возраст: заболевание чаще встречается у детей и взрослых старше 50 лет.
- Генетические синдромы: Дауна Синдром Дауна – это генетическое нарушение, приводящее к появлению одной лишней, 47-й хромосомы. Он вызывает умственную отсталость, задержку развития, пороки сердца и множество других проблем со здоровьем. , Клайнфельтера Синдром Клайнфельтера – это врожденное нарушение, у облдтелей которого есть не одна, а несколько Х хромосом. Оно приводит к бесплодию, уменьшению размера яичек, понижению уровня мужских гормонов и повышения женских. , Блума Синдром Блума приводит к задержке роста, повышению чувствительности к солнечному свету и восприимчивости к инфекциям. , Ли-Фраумени Синдром Ли-Фраумени – редкое наследственное заболевание, повышающее вероятность развития нескольких видов рака. , анемия Фанкони Анемия Фанкони приводит к развитию опухолей и нарушению кроветворения – созданию недостаточного количества некоторых типов клеток крови. , атаксия-телеангиэктазия Атаксия-телеангиэктазия приводит к ухудшению работы различных областей мозга и образованию опухолей. и нейрофиброматоз Нейрофиброматоз приводит к развитию множественных опухолей нервов. .
- Пол: мужчинам данный диагноз ставится несколько чаще, чем женщинам. Причины такой статистики врачам не известны.
- Наличие однояйцевого близнеца, у которого в первый год жизни развивается острый лимфолейкоз.
Признаки и симптомы острого лимфобластного лейкоза
Большая часть проявлений заболевания возникает из-за нехватки нормальных клеток крови. Это происходит из-за вытеснения лейкозными клетками нормальных кроветворных тканей в костном мозге. Такое поражение заметно не только по данным анализов – оно отражается на самочувствии и вызывает следующие симптомы:

- усталость;
- слабость;
- бледность кожи;
- головокружения;
- постоянно развивающиеся или долго не проходящие инфекции;
- кровотечения, в том числе носовые и обильные менструальные;
- синяки и кровоподтеки на коже;
- заметное снижение веса без усилий со стороны пациента;
- высокая температура;
- ночная потливость;
- потеря аппетита.
- Скопление лейкозных клеток в печени и селезенке приводит к их увеличению, вздутию живота и появлению ощущения сытости после приема небольшого количества пищи.
- Пораженные лимфатические узлы, расположенные близко к поверхности кожи – например, на шее, в паху или подмышках, выглядят как шишки или уплотнения. Увеличение данных органов, расположенных в грудной клетке и брюшной полости, обнаруживается только с помощью исследований, позволяющих получать изображения внутренних тканей, таких как магнитно-резонансная или компьютерная томография.
- От Т-клеточного лимфолейкоза часто страдает вилочковая железа, расположенная в середине грудной клетки. Увеличенный тимус давит на трахею, вызывает кашель и проблемы с дыханием.
- Повреждение головного и спинного мозга проявляется как слабость, судороги, рвота, сложности с поддержанием равновесия, онемение лицевых мышц или помутнение зрения.
- Поражение тканей грудной клетки может привести к накоплению в ней жидкости и затруднению дыхания.
- Распространение заболевания на суставы или структуры, находящиеся рядом с костями, вызывает дискомфорт и боли.
- Рядом с вилочковой железой проходит верхняя полая вена, несущая кровь от головы и рук обратно к сердцу. Увеличенный тимус давит на сосуд, в результате чего нарушается кровоснабжение, болит голова, отекают лицо, шея, руки и верхняя часть грудной клетки, а в некоторых случаях даже нарушается сознание. Это состояние угрожает жизни и требует немедленного лечения.
Диагностика острого лимфобластного лейкоза
Обследование начинается с опроса о беспокоящих симптомах, дате их появления, и наличии факторов риска, способных спровоцировать развитие заболевания. Затем проводится осмотр и назначаются исследования:
- Анализы крови для измерения количества переносящих кислород эритроцитов, защищающих от инфекций лейкоцитов и необходимых для прекращения кровотечений тромбоцитов. У большинства пациентов обнаруживается нехватка нормальных клеток и избыток лимфобластов, которые не могут работать как обычные лейкоциты и в норме не выявляются в крови.
- Биохимический анализ крови. Используется не для выявления лейкоза, а для выявления проблем с печенью или почками, вызванных распространением лейкозных клеток или побочными эффектами принимаемых препаратов. Кроме того, он необходим для оценки эффективности лечения и измерения количества различных минералов в крови.
- Анализ костного мозга – ключевая составляющая диагностики, поскольку именно в этом органе начинает развиваться заболевание. Образцы получают в ходе двух различных процедур. При аспирации они вытягиваются в шприц, а при биопсии материал забирается при помощи толстой иглы. Вмешательства проводятся под анестезией – с использованием обезболивающих препаратов, и при необходимости назначаются для определения реакции организма на терапию.
- Люмбальная пункция – забор спинномозговой жидкости, омывающей головной и спинной мозг. Выполняется для выявления распространения заболевания на важнейший орган человека, контролирующий работу всего организма.
- Биопсия – изъятие небольшого количества тканей лимфатических узлов.
- Рентгенография грудной клетки проводится при подозрении на наличие легочных инфекций и для обнаружения увеличенных лимфоузлов.
- КТ, компьютерная томография – создание множества рентгеновских снимков, которые объединяются в одну подробную черно-белую картинку. Назначается для поисков пораженных лимфатических узлов и других органов, таких как селезенка.
- МРТ, магнитно-резонансная томография– получение крайне детализированного изображения внутренних тканей при помощи радиоволн и мощных магнитов, без использования опасного излучения. Проводится при выявлении лейкозных клеток в спинномозговой жидкости для обнаружения повреждений мозга.
- УЗИ – используется для осмотра расположенных близко к коже лимфатических узлов или выявления увеличенных структур брюшной полости, таких как почки, печень и селезенка.
- Лабораторные тесты.Все полученные материалы тщательно изучаются под микроскопом для выявления всех изменений в клетках.
Пройти полную диагностику и любое лечение острого лимфобластного лейкоза можно у нас, в онкологическом центре «Лапино-2».
Мы выполняем все исследования, берем любые анализы и в максимально сжатые сроки получаем их результаты из собственной лаборатории.
Все обследования и вмешательства проводятся на территории нашей клиники с максимальным комфортом для пациента.
Лечение острого лимфолейкоза у взрослых
В каждом случае лечение назначается индивидуально. Схема борьбы учитывает возраст, наличие других заболеваний, тип лейкоза и множество других факторов.
Химиотерапия – применение препаратов, которые попадают в кровоток, с ним распространяются по организму и воздействуют на измененные клетки во всех его областях. Ее назначают подавляющему большинству пациентов. Из-за возможных побочных эффектов она может быть не рекомендована пожилым и людям со слабым здоровьем.
Как правило, «химия» состоит из 3 фаз:
- Индукция ремиссии, короткая и интенсивная, обычно длится около 1 месяца. Ее цель – ликвидация всех признаков болезни и присутствие в костном мозге менее чем 5% бластов Бласты – это клетки, из которых развиваются нормальные, правильно работающие клетки крови. .
- Консолидация, также предполагающая прием высоких доз лекарств, занимает несколько месяцев. Ее задача – предотвращение повторного роста измененных клеток.
- Интенсификация, или постконсолидация – прием на протяжении 2-3 лет менее высоких доз препаратов для уничтожения всех оставшихся в теле очагов лейкоза.
Таргетная терапия – вещества, которые воздействуют только на определенные особенности в неправильных клетках.
Примерно у 1 из 4 взрослых пациентов в лейкозных клетках есть так называемая филадельфийская хромосома. Она образуется при взаимном обмене частей 9 и 22 хромосом, в результате чего создается новый ген – BCR-ABL. Он вырабатывает особый белок, помогающий измененным клеткам расти. Для борьбы с ним назначаются лекарства, называемые ингибиторами тирозинкиназы, например: Иматиниб, Дазатиниб, Нилотиниб, Понатиниб и Бозутиниб. Назначение их совместно с химиотерапией увеличивает вероятность наступления ремиссии – исчезновения всех признаков болезни.
Иммунотерапия – использование препаратов, которые помогают собственной иммунной системе распознавать и уничтожать онкологические клетки.
К ним относят моноклональные антитела – искусственно созданные аналоги вырабатываемых организмом белков, атакующие вещества на поверхности неправильных клеток.
Лучевая терапия – разрушение очагов заболевания с помощью радиации. Она используется в следующих ситуациях:
- При распространении лимфолейкоза на головной мозг, в спинномозговую жидкость или яички.
- В некоторых случаях она проводится для уменьшения опухолей, которые давят на трахею и вызывают проблемы с дыханием. В таких ситуациях обычно используется химиотерапия, поскольку она может действовать быстрее.
- Перед трансплантацией костного мозга или стволовых клеток Стволовые клетки содержатся в костном мозге. Из них развиваются различные типы нормальных клеток крови. .
- Для уменьшения боли в пораженных костях, если «химия» не сработала.
Трансплантация стволовых клеток.
Стандартная химиотерапия не всегда способны вылечить острый лимфолейкоз. Для большей эффективности количество ее препаратов необходимо увеличивать. Повышение дозировки может привести к развитию тяжелых осложнений, таких как разрушение костного мозга, в котором образуются новые клетки крови.
Для исключения таких последствий врачи назначают пересадку стволовых клеток:
- аллогенную, с применением тканей донора;
- или аутологичную, предполагающую забор собственных клеток пациента и возвращение их ему после проведенной «химии».
Специалисты «Лапино-2» выполняют любое лечение острого лимфобластного лейкоза.
Наши врачи – доктора и кандидаты медицинских наук с огромным опытом в области борьбы с онкологическими заболеваниями.
Мы проводим полное обследование, выявляем все имеющиеся нарушения, подбираем и проводим необходимую терапию без задержек и очередей. Наша клиника предлагает индивидуальный подход и максимальный комфорт для каждого пациента.

Состояние острого лимфобластного лейкоза во время и после лечения
Ответ организма на терапию – это важный показатель, который влияет на долгосрочные шансы на выздоровление.
Полная ремиссия: в костном мозге есть менее 5% бластов Бласты – это клетки, из которых развиваются нормальные, правильно работающие клетки крови. и нормальное количество клеток крови, а симптомов болезни нет.
Полная молекулярная ремиссия означает отсутствие признаков измененных клеток по данным современных лабораторных анализов.
Даже если человек находится в стадии ремиссии, это не всегда означает, что он полностью излечен.
Минимальная остаточная болезнь: после терапии лейкозные клетки в костном мозге обнаруживаются только с помощью самых чувствительных тестов. У таких пациентов чаще возникают рецидивы – повторное развитие лимфолейкоза, а их прогнозы в целом хуже, чем у тех, кто достигает полной ремиссии.
Активное заболевание: его симптомы присутствуют в организме во время проведения лечения, либо более 5% костного мозга состоит из бластов.
Прогнозы и выживаемость при остром лимфобластном лейкозе
Для большинства видов онкологических заболеваний выживаемость определяется стадией – размером опухоли и количеством пострадавших от ее клеток тканей. Лимфолейкоз же обычно новообразований не формирует – как правило, он поражает весь костный мозг, и к моменту обнаружения успевает распространиться на другие ткани, такие как печень, селезенка и лимфатические узлы. По этой причине прогнозы больных зависят от других факторов: типа измененных клеток, возраста человека, реакции его организма на лечение и результатов лабораторных тестов.
Ответ на химиотерапию
Перспективы пациентов, у которых наступает полная ремиссия, то есть полное отсутствие признаков лейкоза в течение 4-5 недель с момента начала лечения, лучше, чем у тех, кому требуется на это больше времени.
Изменения генов или хромосом
Ухудшает прогнозы наличие в лейкозных клетках:
- Так называемой филадельфийской хромосомы – транслокации, или обмена некоторыми участками между 9 и 22 хромосомами.
- Амплификации – присутствия избыточного количества копий части 21 хромосомы.
- Транслокации 4 и 11 хромосом.
- Гиподиплоидии – наличия менее чем 44 хромосом.
- 5 или более хромосомных изменений.
- Транслокации с участием 14 хромосомы.
- Гипердиплоидия – присутствие более чем 50 хромосом.
- Транслокация, или обмен участками между 12 и 21 хромосомами.
Возраст
Прогнозы молодых взрослых лучше, чем у пожилых. Отчасти такая статистика может быть связана с тем, что у возрастных пациентов чаще встречаются хромосомные нарушения и другие проблемы со здоровьем, которые могут затруднить их лечение высокими дозами химиотерапии.
Реакция на лечение
Максимальные шансы на выздоровление есть у больных, достигших полной молекулярной ремиссии – отсутствия измененных клеток, подтвержденного данными самых чувствительных тестов.
Начальное количество лимфоцитов
Лучшие перспективы имеют люди, у которых на момент постановки диагноза обнаруживается низкое количество лейкоцитов: менее 30 тысяч для В-клеточного лейкоза, и менее 100 тысяч для Т-клеточного.
Статистика выживаемости, то есть вероятность прожить 5 или более лет с момента постановки диагноза, при остром лимфобластном лейкозе выглядит следующим образом:
- Пациенты в возрасте от 15 до 39 лет – 65%.
- Дети младше 15 лет – почти 90%.
- Люди 40 лет и старше – около 20%.
Заболевания
- Острый миелоидный лейкоз
- Лимфома
- Миелома
- Лимфома Ходжкина
- Хронический лимфоцитарный лейкоз
- Неходжкинская лимфома
- Миелодиспластический синдром
- Хронический миелоидный лейкоз
- Острый лимфобластный лейкоз
- Макроглобулинемия Вальденстрема
Зейналова Первин Айдыновна Гематолог, онколог, доктор медицинских наук, профессор, врач высшей категории. Заведующая отделением онкогематологии
Источник https://www.krasotaimedicina.ru/diseases/oncologic/acute-lymphoblastic-leukemia
Источник https://inuclear.ru/zabolevanija/ostryy-limfoblastnyy-leykoz/
Источник https://lapino2.ru/napravleniya/onkogematologiya/ostryy-limfoblastnyy-leykoz/