Стригущий лишай (трихофития) у человека, фото, начальная стадия, лечение
«Нельзя гладить бездомную собачку, она может быть лишайной!» — в детстве каждый, наверное, слышал подобную фразу от мамы или бабушки.
Именно о таком кожном заболевании, как стригущий лишай, пойдет речь далее: рассмотрим как можно заразиться им, признаки и лечение, народные средства и профилактика.
Что такое стригущий лишай
Стригущий или стриженный лишай у человека – довольно неприятное, высоко заразное грибковое заболевание, поражающее как волосистые, так и гладкие участки кожи. В редких случаях наблюдается поражение ногтевых пластин.
Возбудителями являются два вида грибов:
- Трихофитон (Trichophyton);
- Микроспорум (Microsporum).
В первом случае заражение происходит антропофильными грибами и передается только от человека к человеку. Это заболевание в медицине называют трихофитией. Оно носит поверхностный характер и относительно быстро и легко вылечивается.
Когда же виновником является зоофильный грибок микроспорум (Microsporum Canis), болезнь распространяется при непосредственном контакте с зараженными животными. В России и странах Европы ежегодно фиксируют более 100000 случаев. Это самый распространенный вид лишая.
Микроспория у человека может носить и антропофильный характер. Такая форма возникает при заражении спорами гриба Microsporum ferrugineum. Данный вид лишая распространен в основном в азиатских странах, в Европе встречается реже.
Внешне лишай проявляется в виде отечных красноватых колец на коже. Заболевание сопровождается шелушением, неприятным, но умеренным зудом, и в запущенных случаях – гнойными нарывами.

Волосы в очаге заражения обламываются на уровне луковицы или чуть выше, оставляя ости от 3 до 8 мм.
Если вовремя не начать лечение, есть большая вероятность, что на этих участках волосяной покров не восстановится уже никогда.
По степени тяжести данный патологический процесс врачи подразделяют на три формы:
- поверхностная;
- инфильтративная;
- инфильтративно-нагноительная.
Последняя – самая тяжелая, и может с легкостью перейти в хроническую форму. В 80% случаев хронического вялотекущего лишая, страдают женщины.
Как передается стригущий лишай
Стригущий лишай – высоко контагиозное заболевание. Кроме прямого контакта с больным, можно инфицироваться, прикоснувшись к личным вещам, постельному белью, предметам общего пользования.
Микроспория у человека может развиться после контакта с зараженными животными. В большинстве случаев – это бродячие собаки и кошки, особенно молодые особи. Реже лишай можно «подцепить» от домашних питомцев, крупного рогатого скота, грызунов.
Интересно, что споры гриба, упавшие с больного животного, не погибают в грунте до 3 месяцев. Поэтому, работая голыми руками с землей, риск заражения также велик.
Попадая в благоприятную среду (на кожу человека), споры начинают активно развиваться, поражая волосяные луковицы и верхние слои эпидермиса. Это происходит быстрее, если на коже есть небольшие порезы или царапины.
Стремительно разрастается мицелий гриба на детской коже, поскольку эпидермис в юном возрасте имеет более мягкую податливую структуру.
Симптомы трихофитии

Начальная стадия заражения на гладкой коже проявляется в виде розоватых небольших пятнышек круглой или овальной формы с четко очерченными краями. Часто это 2-3 основных пятна, окруженные более мелкими (см. фото выше).
В центральной части такой бляшки наблюдается шелушение, иногда появляются небольшие пузырчатые высыпания, при надавливании на которые, вытекает гной. Больной чувствует неприятный зуд в очагах инфекции.
Труднее заметить стригущий лишай у человека на волосистых участках. В этом случае верным симптомом будет белый, напоминающий муку, чешуйчатый налет. Волосы на пораженных участках быстро теряют блеск, становятся ломкими и безжизненными. По мере прогрессирования болезни, они начинают выпадать, иногда оставляя над кожей короткие (6-8 мм) обломки.
При запущенных случаях может возникнуть вторичная бактериальная инфекция, которая значительно усугубляет течение болезни. Помимо выпадения волос, разрастания пораженных участков и жжения, начинают появляться гнойнички.
Не стоит думать, что стриженный лишай пройдет сам собой. При первых же симптомах следует обратиться к профилирующему врачу (дерматологу или микологу) и немедленно начать лечение.
В противном случае споры грибка распространяться по всему телу, и побороть болезнь будет значительно труднее.
Даже при своевременном выявлении, стригущий лишай у человека лечится не менее 3 недель, а в тяжелых случаях – до 2 месяцев.
Первые признаки стригущего лишая

Первые симптомы варьируются в зависимости от того, где вы инфицированы. При заражении кожи вы можете увидеть следующее:
- зудящие, чешуйчатые, слегка красные пятна на теле;
- пятна превращаются в волдыри, из которых просачивается гной;
- пятна будут красными и напоминать кругляшки.
Если вы испытываете дерматофитоз на ногтях , они могут стать толще, коже на ноге может начать растрескиваться. Если затронута голова, волосы вокруг инфекционного места ломаются, выпадают, и образуется лысина.
Стригущий лишай в детском возрасте

Трихофития у детей в основном поверхностного типа, когда заражение происходит спорами антропофильных (паразитирующих на человеке) трихофитонов в результате тесного контакта с больным.
При этой форме поражаются волосы и роговая прослойка эпидермиса.
При заражении от человека дерматофитоз внешне проявляется не сразу. Инкубационный период составляет 2-6 недель.
При выявлении на коже характерных отечных бляшек, шелушащихся по краям, жалобах на зуд и жжение в пораженных очагах, следует незамедлительно показать ребенка педиатру и детскому дерматологу.
Присутствие патогенных грибов определяется под светом лампы Вуда, а также исследованием соскобов под микроскопом. Если перечисленные методы дают неполную картину, проводятся вирусологические и культуральные исследования (посев).
У детей в большинстве случаев заражение лишаем происходит в учебных коллективах (детских садах, школах), в летних оздоровительных лагерях и при тесном контакте с больными животными.
Чаще других заболевают дети с ослабленным иммунитетом. В этом случае организму не хватает сил противостоять болезнетворным микроорганизмам. Для успешного излечения к общей терапии назначают комплекс витаминов и микроэлементов, укрепляющих иммунную систему.
В ряде случаев помимо классических симптомов лишая, в детском возрасте можно наблюдать:
- повышение температуры;
- вялость;
- отсутствие аппетита;
- увеличение лимфатических узлов.
Случаи исчезновения лишайных очагов без медикаментозного вмешательства крайне редки. Несколько таких исцелений зафиксировано у мальчиков пубертатного периода.
Специалисты объясняют этот феномен выработкой в подростковом возрасте ундециленовой кислоты, которая пагубно действует на грибок.
Течение болезни у взрослых

Хотя в большинстве случаев лишаем заражаются дети, во взрослом возрасте также присутствует риск инфицирования. Стригущий лишай называют профессиональной болезнью животноводов, поскольку люди данной специализации постоянно контактируют с сельскохозяйственными животными.
При заражении от крупного рогатого скота или на зверофермах, заболевание протекает тяжелее антропофильной формы, и быстро перетекает в инфильтративно-нагноительную стадию. Инкубационный период в этом случае также скоротечен – всего 5-7 дней.
Чаще всего первые очаги появляются в области висков, темени и на макушке и быстро разрастаются. При неправильном лечении по краям лишайного кольца появляются синюшные узелки и гнойнички.
Тяжелее всего микоспория протекает на фоне других заболеваний, ослабляющих иммунную систему, например, при ВИЧ.
Нетипичные формы стригущего лишая
- Микроспория ногтевых пластин. При данной форме ногти начинают утолщаться и становятся бугристыми, поверхность их на ощупь шершавая. Край пластины может быть покрыт серо-белыми пятнами и полосками.
- Микроспория лобковой зоны. Место поражения лишаем можно понять из названия – это лобок, внутренняя часть бедер, низ живота, половые губы. Кровеносная система в данной области очень хорошо разветвлена, что позволяет болезни быстро распространяться. При такой форме высок риск заражения полового партнера.
- Отягощенная микроспория. Данная форма хроническая, прогрессирует на фоне туберкулеза легких и кожи, артритов, ВИЧ. Для нее характерны проплешины и общее поредение волос.
Медикаментозное лечение
Для лечения стригущего лишая применяют антимикотические шампуни, гели, кремы, в составе которых присутствует клотримазол, микосептин, тербинафин. Наиболее эффективными являются следующие препараты:
- Низорал:
- Ламизил;
- Экзодерил;
- Залаин;
- Микоспор;
- Канестен;
- Микогель.
Для наружного применения также используют серную или серно-дегтярную мазь. Схемы лечения в обязательном порядке должен назначать врач.
В запущенных случаях, когда площадь поражения лишаем велика и есть вероятность нагноения, местных препаратов бывает недостаточно. На данной стадии, наряду с наружными средствами, применяют лекарства комплексного действия в капсулах или таблетках:
- Итраконазол;
- Тербинафин;
- Гризеофульвин;
- Орунгал.
Лечение народными средствами

Лечение в домашних условиях «бабушкиными» методами должно происходить в комплексе с традиционными средствами в качестве вспомогательной терапии.
В каждом конкретном случае нужно исходить из собственных ощущений, не игнорируя негативную реакцию собственного организма. Не лишним будет обговорить все нюансы с лечащим врачом.
Самыми эффективными средствами народной медицины в борьбе с лишаем являются следующие:
- Чеснок. Данное растение широко известно своими противовирусными и противогрибковыми свойствами. Для лечения лишая нужно дважды в день смазывать пораженные участки чесночным соком. Хорошим антимикотическим средством является мазь на основе чеснока и касторового масла. Для его приготовления 100 г измельченного чеснока заливают стаканом касторки и томят в духовом шкафу минимум 3 часа. Остывшую смесь используют наружно 2 раза в день.
- Прополис. Этот продукт пчеловодства излечивает целый спектр заболеваний. Для сведения лишая используют его спиртовой настой в соотношении 1:4. Полученным составом смачивают поврежденные участки каждые 4-5 часов на протяжении недели.
- Уксус. Для лечения лишая на большое место прикладывают тканевый компресс, смоченный раствором уксусной кислоты, и выдерживают 10 минут. Для появления положительного результата процедуру необходимо проводить каждые 2-3 часа в течение недели.
- Деготь. Данное средство обладает сильнейшим противогрибковым действием, уменьшает зуд, снимает воспаление. В домашних условиях деготь смешивают со сливочным маслом в соотношении 1:1 и полученную массу втирают в проблемные места. Перед применением лекарственных средств на основе дегтя, следует проконсультироваться с врачом, поскольку в ряде случаев наблюдается аллергическая реакция.
- Настои трав. Для снятия отечности, уменьшения воспаления и профилактики вторичных бактериальных инфекций применяют отвары календулы, ромашки, чистотела, лопуха. Но примочки и компрессы на основе лекарственных растений – лишь вспомогательное средство к основному лечению.
Профилактика
Чтобы обезопасить себя от данного заболевания, необходимо, в первую очередь, соблюдать правила личной гигиены. Если в семье уже есть зараженный, нужно предоставить ему отдельную комнату и ограничить с ним контакт. Нельзя пользоваться личными вещами больного (расческой, полотенцем, одеждой, банными и постельными принадлежностями).
Чтобы стригущий лишай не распространился на других членов семьи, нужно уделять особое внимание влажной уборке помещения и проводить ее не менее 1-2 раз в день. Бытовые приборы и другие предметы общего доступа необходимо протирать борным спиртом.
Также следует избегать контакта с бродячими животными, которые зачастую являются переносчиками лишая, и систематически осматривать своих животных на предмет проплешин. Выявить заражение на ранней стадии – значит избежать осложнений.
Прогноз
Стригущий лишай – заболевание малоприятное, однако не смертельное. При обнаружении его на начальной стадии и своевременной квалифицированной помощи уже через пару месяцев можно будет забыть о нем, как о страшном сне.
Если заниматься сугубо самолечением и дотянуть до инфильтративно-нагноительной формы, скорее всего, на теле останутся хорошо заметные проплешины на всю оставшуюся жизнь.
Видео
Микроспория (стригущий лишай) — симптомы и лечение
Что такое микроспория (стригущий лишай)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Фомочкиной Екатерины Алексеевны, дерматолога со стажем в 8 лет.
Над статьей доктора Фомочкиной Екатерины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова

Дерматолог Cтаж — 8 лет
Кожно-венерологический диспансер
Дата публикации 6 февраля 2023 Обновлено 10 февраля 2023
Определение болезни. Причины заболевания
Микроспория (Microsporia) — это грибковое заболевание, при котором на коже образуются круглые розовые пятна, а также часто поражаются волосы.
Синонимы: стригущий лишай и дерматомикоз.
![Микроспория [21]](https://probolezny.ru/media/bolezny/mikrosporiya/mikrosporiya-21_s.jpeg)
Распространённость
За последние десятилетия распространённость дерматомикозов, в том числе и микроспории, значительно увеличилась [17] . Она встречается по всему миру и занимает второе место по распространённости после грибка стоп и кистей [1] . В России в 2020 году было выявлено примерно 40 случаев заражения на 100 000 человек [4] [6] .
Чаще микроспорией болеют дети, что связано с особенностями кожи, а также с тем, что они любят погладить уличных кошек и собак [3] .
Данные по распространённости микроспории среди мальчиков и девочек очень противоречивы: в ряде исследований девочки болеют чаще мальчиков, согласно другим публикациям, наоборот, заболевание чаще возникает у мальчиков. По результатам крупного наблюдения, проведённого в Австрии, мальчики и девочки болеют примерно одинаково часто [5] [13] .
Среди взрослых пациентов с микроспорией преобладают женщины с заболеваниями нервной и иммунной системы, нарушением работы половых и щитовидных желёз [13] .
Причины микроспории и факторы риска
Микроспорию вызывают грибы Microsporum canis. Они очень устойчивы во внешней среде: грибок, обитающий в почве, песочницах, пыли подъездов, подвалов и чердаков, может заражать в течение нескольких лет. M. canis в основном передаётся от животных, реже от человека к человеку или через предметы быта. Чаще микроспорией заражаются через прикосновения к шерсти бездомных кошек и собак. Реже грибок передаётся от хомяков, морских свинок, хорьков, птиц, домашнего рогатого скота и диких парнокопытных. Заразиться можно, даже если у животного нет внешних признаков лишая [20] .
Чаще микроспорией заражаются в мае-июне и сентябре-октябре [6] .
![Microsporum canis [21]](https://probolezny.ru/media/bolezny/mikrosporiya/microsporum-canis-21_s.jpeg)
Факторы риска:
- Возраст — чаще болеют дети 3–14 лет.
- Болезни щитовидной железы.
- Чрезмерная потливость, вызванная нарушением работы вегетативной нервной системы. Щелочная реакция пота благоприятна для многих микроорганизмов, благодаря ей они вырабатывают много разнообразных факторов агрессии и метаболических продуктов жизнедеятельности.
- Ослабленный иммунитет, например при ВИЧ-инфекции. У больных микроспорией нарушены факторы неспецифической защиты — специализированные клетки не вырабатывают достаточно защитных агентов, чтобы уничтожить грибок.
- Микротравмы. Они ослабляет защитные реакции повреждённых тканей и открывают путь для внедрения грибка [9] .
На заболеваемость микроспорией, как и любым другим поверхностным микозом, влияет множество факторов. Например, она выше при недостаточной гигиене, ограниченном водоснабжении, высокой плотности населения, приёме антибиотиков широкого спектра действия, глюкокортикоидов и иммуносупрессантов, при трансплантации органов, анемии и диабете [5] .
Существует множество видов грибков, вызывающих микроспорию, но в основном волосистую часть головы поражает зооантропофильный гриб M. canis (т. е. заразный для животных и человека). Он широко распространён в Азии, странах Средиземноморья и Центральной Европе. В Африке и некоторых менее развитых регионах Азии, например в Иране и на северо-западе Китая, по-видимому, сохраняется старый путь передачи микроспории — от человека к человеку, поэтому там распространено множество антропофильных видов (т. е. поражающих человека): М. audouinii, T. violaceum, M. ferrugineum и T. soudanense [7] .
В ХVIII и XIX веках микроспория была очень распространённым заболеванием кожи и волосистой части головы у детей и называлась болезнью сиротства. До 1950-х годов в школах часто встречалось заражение М. audouinii, но потом этот грибок был практически ликвидирован с помощью Гризеофульвина [5] .
В последние 2–3 года гриб пережил в Европе второе рождение: иммигрирующие семьи и их дети привезли его из Африки в Германию. Также недавно были зарегистрированы случаи М. audouinii в Бельгии и Швейцарии [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы микроспории
При микроспории образуется множество очагов, чаще на открытых частях тела, коже головы, волосах и реже на бровях и ресницах [7] .
При поражении кожи появляются круглые красные пятна размером с пятирублёвую монету с мелкими узелками, пузырьками, корочками, чешуйками и шелушением на поверхности. Обычно возникает 1–3 очага, но у ослабленных детей их может быть больше. Чаще очаги образуются на лице, шее, предплечьях, плечах и сопровождаются лёгким зудом. Они возвышаются над здоровой кожей, постепенно увеличиваются в диаметре и становятся плотными на ощупь. Их центральная часть при этом бледнеет и шелушится, в результате очаги приобретают кольцевидную форму. Если в центр старого очага вновь попадают грибки, то внутри него появляется новый очаг и образуются причудливые фигуры — вписанные друг в друга кольца [6] [9] .
![Кольца при микроспории [22]](https://probolezny.ru/media/bolezny/mikrosporiya/kolca-pri-mikrosporii-22_s.jpeg)
При поражении кожи головы сначала появляется шелушение и зуд, а затем — один или несколько круглых очагов, также размером с пятирублёвую монету. У них чёткие границы, по краям могут появляться мелкие очажки. Чаще лишай поражает макушку, темень и виски. На 6–7-й день после заражения грибок проникает внутрь волос, они обламываются до 5–8 мм от уровня кожи и становятся похожи на подстриженную лужайку (отсюда название — «стригущий лишай»). Если потянуть за такой волос, он без труда выходит наружу и виден его корень с белым чехликом [6] .
Патогенез микроспории
Инкубационный период обычно составляет 5–7 дней [6] . Во время него колония грибков растёт в роговом слое эпидермиса, симптомы отсутствуют или минимальны. Иногда грибки обнаруживают во внешне неизменённой коже или волосе, такое состояние некоторые авторы считают носительством.
М. canis поражает шерсть, кожу и волосы, потому что они содержат кератин [7] . В основном грибки размножаются на участках кожи, где есть какие-либо повреждения (например, микротравмы) — там им удобнее прикрепиться. В этих местах образуются незаметные глазу наслоения, в которых перемешаны слои эпидермиса и гриба [10] .
Далее колония грибов внедряется в глубжележащие слои кожи. Это происходит благодаря активности ферментов и росту нитей гриба, которые проникают вглубь кожи. Но бесконечно углубляться они не могут: защитные факторы организма препятствуют продвижению в глубжележащие ткани. Поэтому такие грибки за редким исключением не проникают дальше базального слоя эпидермиса, т. е. поражают только ороговевшие ткани [10] .
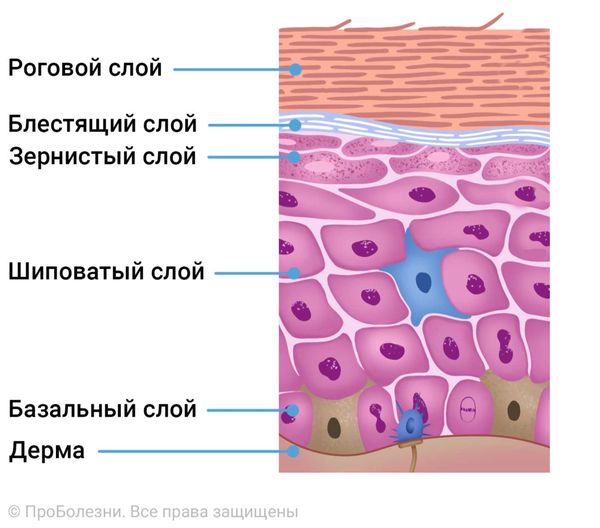
Патогенез микроспории волосистой части головы
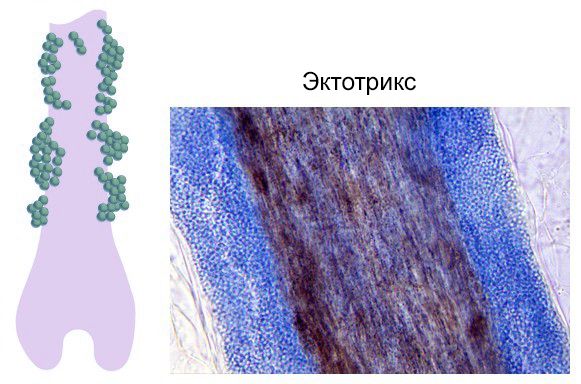
Кожа головы при микроспории поражается в основном у детей 5–12 лет. Попадая на кожу волосистой части головы, грибок начинает размножаться и образует специальные нити, которые проникают в оболочку волоса. При этом в олосы поражаются по типу эктотрикс — повреждается их наружный слой, из-за чего вокруг волоса формируется белый чехол. Наблюдается выраженное воспаление [10] .
Классификация и стадии развития микроспории
По виду возбудителя и путям передачи выделяют:
- M. audouinii, M. ferrugineum — основными хозяевами являются люди;
- M. canis, M. distortum — в основном распространяется животными (чаще кошками, реже собаками);
- M. gypseum, M. nanum — как правило, обитают в почве [6] .
Микроспория бывает типичной и атипичной.
К атипичным формам относятся:
- инфильтративная форма — очаг поражения становится красным, отекает и возвышается над остальной кожей;
- нагноительная (глубокая) — возникает сильное воспаление и гнойнички, кожа в месте поражения уплотняется;
- экссудативная — кроме покраснения, образуются пузырьки с прозрачной жидкостью (экссудатом), чешуйки слипаются в плотную корку;
- розацеаподобная — возникает покраснение, при этом шелушение очень слабое;
- псориазиформная — очаги похожи на бляшки псориаза, покрытые серебристыми чешуйками;
- себороидная (по типу асбестовидного лишая) — волосы редеют, кожа покрывается жёлтыми чешуйками;
- трихофитоидная — образуется множество мелких очагов без чётких границ, кожа почти не шелушится и не воспаляется, волосы обламываются почти у самой кожи;
- трансформированный вариант — развивается из-за неправильно подобранной терапии и самолечения [6] .
Осложнения микроспории
Чаще всего микроспория не вызывает осложнений. Они могут возникнуть лишь у людей с очень низким иммунитетом или если болезнь не была вовремя выявлена и пациент занимался самолечением. В таких случаях могут развиться атипичные формы микроспории, рассмотренные ниже.
Инфильтративая форма
При такой форме на коже головы появляется плотный ярко-красный очаг, который возвышается над здоровой кожей. Волосы чаще обломаны на уровне 3–4 мм. Могут воспаляться лимфоузлы.
Нагноительная форма
Возникает выраженное уплотнение и образуются гнойники, из-за чего очаг сильно возвышается над здоровой кожей. При надавливании на поражённую кожу выделяется гной.
Волосы склеены между собой корками гноя и крови. Если за волосы потянуть, то они легко выдёргиваются и обнажаются устья фолликулов, из которых, как из медовых сот, выделяется светло-жёлтый гной.
Такая форма встречается чаще остальных атипичных форм. Иногда она протекает в виде кериона Цельса (с греч. kerion — медовые соты) — воспаления волосяных фолликулов, нагноения и образования глубоких болезненных узлов.
![Керион Цельса [21]](https://probolezny.ru/media/bolezny/mikrosporiya/kerion-celsa-21_s_DGiGirR.jpeg)
Всасывание токсинов грибов и развитие вторичной инфекции при нагноительной форме вызывают интоксикацию, что проявляется недомоганием, головными болями, повышением температуры, увеличением и болезненностью лимфоузлов. В таких случаях может потребоваться приём антибиотиков [6] .
Экссудативная форма
Экссудативная форма характеризуется выраженным покраснением, отёчностью и мелкими пузырьками. Могут воспаляться лимфоузлы [6] .
Микроспория также может осложниться аллергическими реакциями — их вызывает грибок, продукты его жизнедеятельности (пигментные вещества, ферменты) и токсины.
Диагностика микроспории
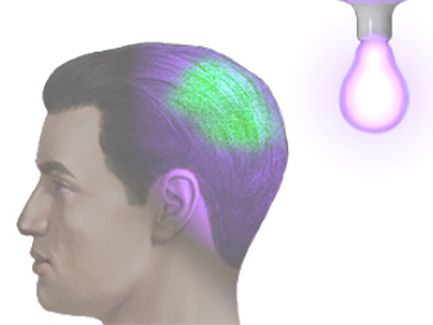
На приёме врач спросит о жалобах и уточнит, когда появились первые высыпания, болен ли кто-то в семье или коллективе. Затем доктор осмотрит кожу, обращая внимание на характерные круглые очаги, шелушение, участки выпадения волос на голове и коже, покрытой щетинистыми волосами. Также потребуется осмотр под люминесцентной лампой (лампой Вуда) — заражённые волосы дают зеленоватое свечение.
Чтобы установить вид грибков, проводится микроскопическое и культуральное исследование [11] . При культуральном исследовании врач возьмёт биологический материал из очагов поражения и отправит его в лабораторию для исследования.
Дифференциальная диагностика
Микроспорию нужно отличать от себорейного дерматита, псориаза, ограниченной формы нейродермита, гнёздной алопеции, дискоидной красной волчанки; при инфильтративно-нагноительной форме — от фурункула, карбункула и фавуса [12] . Дифференциальную диагностику может провести только врач на основе жалоб и результатов анализов.
Лечение микроспории
Тактика лечения стригущего лишая зависит от формы заболевания. Так, при поражении волосистой части головы применяют системную и местную противогрибковую терапию [3] . При множественных очагах на гладкой коже, поражении пушковых и/или жёстких волос головы, осложнённом течении микоза, грибке ногтей также необходимо применять системные противогрибковые препараты. При одиночных очагах на гладкой коже без поражения пушковых волос назначают только наружные средства [9] [19] .
На лечение и прогноз микроспории влияет множество факторов. К примеру, при глистно-протозойной инвазии (т. е. заражении глистами или паразитами, например лямблиями) у детей хуже всасываются системные противогрибковые препараты. Также причиной длительного лечения, неполного выздоровления и частых рецидивов могут стать хронические заболевания желудочно-кишечного тракта, эндокринной и мочевыделительной систем [3] .
Системные препараты для лечения стригущего лишая
При микроспории назначают противогрибковые препараты в виде таблеток (Гризеофульвин, Тербинафин) в среднем на 6–8 недель [9] [15] [19] .
Местное лечение стригущего лишая
Для лечения микроспории применяют 1–2%-ые спиртовые растворы красителей (метиленовый синий, бриллиантовый зелёный, Генцианвиолет, Метилвиолет, Фукорцин) и 2%-й спиртовой раствор йода.
Для антисептической обработки кожи используют Йодинол, Йодонат и препараты на основе Повидон-йода: Бетадин, Йодобак, Вокадин, Йодовидон, Йодопирон. Обработку обычно проводят раз в день по утрам.
Также эффективны местные формы Тербинафина (Ламизил, Тербизил) — мази, кремы, гели, водно-спиртовой раствор, спрей. Их применяют два раза в день [6] [9] .
Высокой противогрибковой активностью отличаются комбинированные препараты: салицилово-серно-дегтярная мазь, мазь Вилькинсона, Клотрисал-КМП, молочко Видаля, гель Пантестин-Дарница [9] .
При поражении волосистых участков раз в 5–7 дней сбривают волосы, голову моют не реже двух раз в неделю средствами с противогрибковыми добавками (например, шампунями Низорал, Фридерм-Тар, жидким мылом Бетадин). Предотвратить распространение грибка без бритья волос на голове можно при помощи шампуней с кетоконазолом (например, Низорала) [9] .
При поражении бровей и ресниц применяют противогрибковые таблетки и наносят на веки в области ресниц 1%-й водный раствор метиленового синего или бриллиантового зелёного. Также показана эпиляция поражённых бровей и ресниц (на которых видно свечение в лампе Вуда) с последующим использованием противогрибковых мазей [9] .
Местное лечение длится 4–6 недель. Его можно завершить при трёх отрицательных результатах исследований, проводимых с интервалами в 5–7 дней [6] .
Лечение микроспории желательно проводить в микологическом кабинете или стационаре, обязательно под контролем люминесцентной лампы и микроскопического исследования. Однако за рубежом госпитализация больных и эпиляция волос больше не практикуются [9] .
Прогноз. Профилактика
Прогноз при микроспории благоприятный. На фоне лечения пациенты поправляются без каких-либо отдалённых последствий [11] .
Профилактика стригущего лишая
Чтобы не заболеть микроспорией, следует:
- не контактировать с бездомными животными (не гладить и не разрешать детям играть с ними);
- не выпускать животных из дома без присмотра;
- домашнее животное с признаками лишая показать ветеринару;
- покупать животных только в специализированных магазинах или питомниках;
- если животное приобретено в других местах, показать его ветеринару;
- использовать индивидуальные бытовые и гигиенические принадлежности.
В первые три дня после выявления больного в детском саду или школе штатные медработники должны осмотреть всех, кто контактировал с заболевшим. До выздоровления ребёнка не допускают в детский сад или школу, а взрослого пациента — к работе в детских и коммунальных учреждениях. Больному запрещается посещать баню и бассейн. Вещи, которыми он пользовался, должны быть обработаны [6] .
Чтобы предупредить рецидивы микроспории, проводится контроль излеченности:
- соскоб с кожи для микроскопического исследования на грибы (не меньше четырёх раз);
- при лечении системными противогрибковыми препаратами нужно сдать общий клинический анализ крови и мочи (раз в 10 дней), биохимический анализ крови (AЛT, AСT, общий билирубин; до начала лечения и через 3–4 недели);
- осмотр под лампой Вуда (раз в 10 дней) [6] .
Чтобы предотвратить распространение грибков общих для животных и человека, домашних животных вакцинируют Вакдермом-F и Поливаком-ТМ. Также важно выявлять скрытое носительство грибка среди домашних животных и вакцинировать поголовье крупного и мелкого рогатого скота в личном подворье вакциной ЛТД-130 [13] .
Список литературы
- Тихоновская И. В., Адаскевич В. П., Шафранская Т. В. Микроспория у детей: клиника, диагностика и лечение // Рецепт. — 2006. — № 3. — С. 72–74.
- Павлов С. Т. Учебник кожных и венерических болезней. — М.: МДВ, 2020. — С. 126.
- Белян О. В., Порошина Л. А. Микроспория: этиология, патогенез и особенности лечения // Современные достижения молодых учёных в медицине 2017: сборник статей IV Республиканской научно-практической конференции с международным участием. — Гродно: Гродненский государственный медицинский университет, 2017. — С. 13–15.
- Федеральная служба государственной статистики. Здравоохранение в России. — М., 2021. — 171 с.
- Медведева Т. В., Леина Л. М., Чилина Г. А. и др. Микроспория: современное представление о проблеме (описание клинических случаев и обзор литературы) // Проблемы медицинской микологии. — 2020. — № 2. — С. 12–21.
- Российское общество дерматовенерологов и косметологов. Микроспория: федеральные клинические рекомендации. — М., 2016. — 22 с.
- Горланов И. А., Леина Л. М., Милявская И. Р., Заславский Д. В. Детская дерматология: руководство для врачей. — М.: ГЭОТАР-Медиа, 2022. — С.172–175.
- Дрибноход Ю. Ю. Лечение волос в косметологии. — СПб.: СпецЛит, 2015. — 524 с.
- Сохар С. А. Микроспория: этиология, патогенез, клиника, диагностика, лечение: учебно-методическое пособие для студентов лечебного, медико-диагностического и медико-профилактического факультетов, клинических ординаторов и врачей-стажёров. — Гомель: Гомельский государственный медицинский университет, 2009. — 32 с.
- Дерматовенерология: национальное руководство / под ред. Ю. К. Скрипкина, Ю. С. Бутова, О. П. Иванова. — М.: ГЭОТАР-Медиа, 2011. — 1024 с.
- Кубанова А. А. Дерматовенерология: клинические рекомендации. — М.: ДЭКС-Пресс, 2010. — 428 с.
- Чеботарёв В. В., Тамразова О. Б., Чеботарёва Н. В., Одинец А. В. Дерматовенерология: учебник для студентов высших учебных заведений. — М.: ГЭОТАР-Медиа, 2013. — 584 с.
- Российское общество дерматовенерологов и косметологов. Микозы головы, туловища, кистей и стоп: федеральные клинические рекомендации. — М., 2020. — 53 c.
- Дерматовенерология: учебник / под ред. Е. В. Соколовского. — СПб.: СпецЛит, 2017. — 687 с.
- Дубенский В. В., Кубанова А. А., Рахматуллина М. Р. Федеральное руководство по использованию лекарственных средств. Дерматовенерология. — М., 2017. — С. 379–400.
- Das A., Sil A., Sarkar T. K. et al. A randomized, double-blind trial of amorolfine 0,25 % cream and sertaconazole 2 % cream in limited dermatophytosis // Indian journal of dermatology, venereology and leprology. — 2019. — № 3. — P. 276–281. ссылка
- Климко Н. Н. Микозы: диагностика и лечение. Руководство для врачей. — 3-е издание, переработанное и дополненное. — М.: Фармтек, 2017. — 272 с.
- Котрехова Л. П., Разнатовский К. И., Цурупа Е. Н. и др. Опыт эффективного применения сертамикола в терапии дерматомикозов // Проблемы медицинской микологии. — 2017. — № 1. — С. 18–23.
- Котрехова Л. П., Чилина Г. А., Пчелин И. М. и др. Случай успешной терапии микроспории у больного, заразившегося от слона, сертаконазолом // Клиническая дерматология и венерология. — 2019. — № 2. — С. 154–159.
- Aneke C. I., Otranto D., Cafarchia C. Therapy and Antifungal Susceptibility Profile of Microsporum canis // J Fungi (Basel). — 2018. — № 3. ссылка
- Handler M. Z. Tinea Capitis // Medscape. — 2020.
- Microsporum // The University of Adelaide. — 2017.
Трихофития

— поверхностная трихофития гладкой кожи;
— поверхностная трихофития волосистой части головы;
— хроническая трихофития гладкой кожи;
— хроническая трихофития волосистой части головы;
— инфильтративно-нагноительная трихофития гладкой кожи;
— инфильтративно-нагноительная трихофития волосистой части головы.
Этиология и патогенез
Различают поверхностную трихофитию, вызываемую антропофильными грибами (Trichophyton violaceum и Trichophyton tonsurans), паразитирующими на человеке, и инфильтративно-нагноительную (зооантропонозную), обусловленную зоофильными грибами (Trichophyton mentagrophytesvar. gypseum и Trichophyton verrucosum), паразитирующими на животных.
При антропофильной трихофитии заражение происходит при контакте с больным человеком, а также его вещами (головные уборы, расчески, ножницы, постельные принадлежности, полотенце, белье, машинки для стрижки и т.д.). Возможна передача возбудителя заболевания при несоблюдении санитарно-гигиенических требований в парикмахерских, детских садах, интернатах, школах, спортивных залах.
Зооантропонозной трихофитией чаще болеют сельские жители. Основным источником заражения этим микозом являются животные: крупный рогатый скот — при фавиформной трихофитии; мелкие дикие, домашние и лабораторные животные — при гипсовидной трихофитиии. Более подвержены заражению молодые особи животных, являющиеся частым источником заражения. Заражение происходит как при непосредственном контакте с больными животными, так и с миконосителями. В последние годы возросла частота инфицирования зооантропанозной трихофитией от человека при внутрисемейном распространении заболевания.
Для возникновения трихофитии имеет значение общее состояние макроорганизма. Как поверхностная, так и инфильтративно-нагноительная формы микоза чаще развиваются у детей и взрослых, страдающих различными соматическими заболеваниями, со сниженным иммунитетом и эндокринной патологией.
При поверхностной трихофитии грибы могут распространяться гематогенным путем и поражать любой орган. При отсутствии терапии заболевание переходит в хроническую форму.
Пик заболеваемости наблюдается в зимнее время года, что связано с эпизоотиями у домашних животных, прежде всего у крупного рогатого скота.
Клиническая картина
Cимптомы, течение
Инкубационный период при антропонозной трихофитии составляет от 5 до 7 дней, при зооантропанозной — от 1–2 недель до 1,5–2 месяцев.
Клинические особенности трихофитии зависят от вида возбудителя, состояния соматического здоровья человека, возраста больного, локализации очагов поражения, глубины проникновения гриба.
Антропофильные грибы обычно вызывают поверхностную и хроническую трихофитию, зоофильные — поверхностную, инфильтративную и нагноительные формы, которые последовательно переходят одна в другую и рассматриваются как различные стадии одного и того же процесса.
Антропонозную трихофитию можно условно разделить на:
— поверхностную трихофитию волосистой кожи головы, гладкой кожи головы, гладкой кожи туловища и конечностей, с возможным вовлечением в патологический процесс как пушковых, так и жестких волос ресниц, бровей, верхней губы и подбородка у мужчин, а также подмышечных, паховых областей и области лобка;
— хроническую трихофитию волосистой кожи головы, гладкой кожи туловища, конечностей и ногтей.
При зооантропонозной трихофитии выделяют поверхностные, инфиль- тративные и нагноительные формы, а по локализации — зооантропонозную трихофитию волосистой кожи головы, гладкой кожи лица, туловища, конечностей, редко встречающиеся онихомикозы.
Различают, кроме того, типичные и атипичные варианты той и другой трихофитии.
При поверхностной антропонозной трихофитии волосистой кожи головы выделяют мелкоочаговую и крупноочаговую формы. При мелкоочаговой поверхностной трихофитии наблюдаются мелкие шелушащиеся очаги округлых или неправильных очертаний с расплывчатыми нечеткими границами. Воспалительные явления выражены незначительно. Поверхность очагов покрыта белесоватыми чешуйками. Здоровые волосы в очагах разрежены за счет того, что больные волосы обломаны на высоте 1-2 мм над кожей. Пораженные волосы тусклые, серого цвета. Могут обламываться на уровне кожи и тогда имеют вид «черных точек». Иногда очаги поверхностной трихофитии имеют более крупные размеры.
Поверхностная антропонозная трихофития гладкой кожи. Очаги могут локализоваться на любых участках кожи, но чаще — на открытых: лице, шее, предплечьях и плечах. Они обычно представлены эритематозными пятнами округлых или овальных очертаний, четко очерченными за счет периферического гиперемированного валика с наличием узелков, пузырьков и корочек, центральные части очагов обычно бледнее и шелушатся. Очаги нередко сливаются в фигуры причудливых очертаний. Зуд отсутствует или незначительный. При локализации очагов поверхностной трихофитии в области бровей, ресниц, верхней губы, подбородка очаги обычно мелкие, шелушащиеся с небольшими воспалительными явлениями и наличием коротко обломанных серых волос.
Хроническая антропонозная трихофития волосистой кожи головы. Для всех больных характерно наличие участков атрофии различной величины и формы и основного симптома заболевания — обломанных волос в области поражения. Чаще всего волосы обламываются на уровне кожи, напоминая комедоны (симптом «черных точек»). Однако иногда пораженные волосы обламываются в глубине волосяного фолликула.
Различают три типа поражения волосистой кожи головы: а) мелкие шелушащиеся очаги четких очертаний, почти без воспалительных явлений с обилием мелких атрофических плешинок и обломанных волос, либо на высоте 1-2 мм над уровнем кожи, либо на уровне кожи в виде «черных точек»; б) диффузное шелушение волосистой кожи головы, симулирующее себорею и маскирующее атрофические очаги и обломанные волосы, включенные в чешуйки; в) отсутствие каких-либо видимых изменений кожи волосистой части головы с наличием небольшого количества атрофических очагов и единичных «черных точек».
Хроническая антропонозная трихофития гладкой кожи. Очаги микоза располагаются чаще всего симметрично, представлены эритематозными пятнами с синюшным оттенком, шелушащимися по всей поверхности, зудящими, без четких границ, периферического валика, пузырьков, гнойничков, корочек. Пушковые волосы поражаются часто.
Поверхностная форма зооантропонозной трихофитии начинается с появления одного или нескольких эритемато-сквамозных пятен округлой или овальной формы, резко отграниченных от окружающей кожи. В несколько инфильтрированном и приподнятом крае очагов располагаются фолликулярные узелки, мелкие везикулы, быстро ссыхающиеся в поверхностные корочки. В свежих очагах обломанные волосы не всегда обнаруживаются. Постепенно очаги увеличиваются в размерах за счет периферического роста, в них наблюдаются воспалительные явления и инфильтрация, и процесс переходит в инфильтративную форму. Изредка микотический процесс длительно протекает по типу пятнистой формы, приобретая черты хронической трихофитии.
Инфильтративная форма. Для этой формы трихофитии характерны резко очерченные, возвышающиеся над уровнем кожи очаги поражения, округлой или овальной формы, единичные или множественные, склонные к слиянию в обширные участки поражения с причудливыми, фестончатыми, гирляндообразными очертаниями. В пределах очагов кожа гиперемирована, отечна, инфильтрирована, покрыта фолликулярными папулами, везикулами, быстро превращающимися в пустулы, содержимое которых ссыхается в корочки. При выраженной пустулизации пораженные участки кожи полностью покрываются гнойно-кровянистыми корочками. Часто вовлекаются пушковые волосы, при этом окружающая их перифолликулярная ткань воспаляется и образуются остеофолликулярные пустулы. В очагах поражения, локализованных на волосистой части головы, области верхней губы и подбородка, пораженные волосы обламываются в виде «пеньков», при расположении очагов микоза в области бровей и на веках могут поражаться волосы бровей и ресниц, также обламываясь в виде «пеньков». Диссеминация микоза чаще наблюдается у детей, особенно обширные очаги локализуются обычно на коже спины. Диссеминации способствует мытье с растиранием очагов мочалкой. На границе крупных сливных очагов поражения по располагаются мелкие и крупные «отсевы» поверхностной или инфильтративной формы трихофитии.
Нагноительная форма трихофитии волосистой кожи головы характеризуется усилением гиперемии в очагах поражения, появлением множественных фолликулитов и перифолликулитов, которые сливаются в один общий массивный инфильтрат. Очаги микоза нагноительной трихофитии локализуются на волосистой части головы, верхней губе и подбородке в виде опухолевидных образований (фолликулярный абсцесс) правильных округлых очертаний, рельефно поднимающихся над уровнем кожи с бугристой мокнущей поверхностью, покрытой гноем и корками. Консистенция вначале плотноватая, затем тестоватомягкая. Кожа в очаге резко воспалена, насыщенно-красного или багрово-синюшного цвета, болезненна при пальпации. Устья волосяных фолликулов расширены, из них выделяется гной, склеивающий волосы. Поверхность очага покрыта грубыми гнойно-кровянистыми корками. Волосы в очагах поражения расшатаны и легко удаляются. Нередко вокруг основного очага появляются единичные фолликулиты, дающие начало новым очагам. Из-за слияния и периферического роста очаги нагноительной трихофитии могут достигать значительной величины.
Нагноительная трихофития гладкой кожи. На гладкой коже, преимущественно тыла кистей, предплечий и шеи, появляются круглые или овальные очаги резко выраженного воспалительного характера, покрытые фолликулярными пустулами, возвышающимися над уровнем кожи. Массивные инфильтраты развиваются быстро и сопровождаются значительной болезненностью. При надавливании на очаги поражения из них выделяется обильный гной. При нагноительной трихофитии нередко наблюдается увеличение регионарных лимфоузлов, недомогание, головные боли, снижение аппетита, лихорадка, лейкоцитоз, ускорение СОЭ и другие симптомы интоксикации, связанные с всасыванием гноя, продуктов жизнедеятельности грибов и бактерий. Примерно у 5-7% больных появляются аллергические высыпания-трихофитиды в виде пятнистых, мелкопапулезных или скарлатиноподобных сыпей. Чаще они группируются вблизи очагов и лишь в особенно тяжелых случаях распространяются по всему кожному покрову.
Диагностика
Диагноз трихофитии устанавливается на основании комплекса клинических данных, подтвержденных лабораторными исследованиями:
— микроскопическим исследованием на грибы (не менее 5 раз);
— культуральным исследованием для идентификации вида возбудителя.
Дополнительная диагностика при назначении системных антимикотических препаратов:
— общего клинического анализа крови (1 раз в 10 дней);
— общего клинического анализа мочи (1 раз в 10 дней);
— биохимического исследования сыворотки крови (до начала лечения и через 3-4 недели), (AЛT, AСT, билирубин общий).
Дифференциальный диагноз
Трихофитию дифференцируют с микроспорией, руброфитией, розовым лишаем Жибера, псориазом, себореей, вульгарным сикозом.
При дифференциальной диагностике с микроспорией обращают внимание на высоко обломанные волосы, имеющие муфтообразные чехлики, покрывающие обломки волос, асбестовидное шелушение. Решающее значение в диагностике имеет флюоресценция изумрудным цветом в лучах лампы Вуда пораженных волос при микроспории, обнаружение элементов патогенного гриба и выделение возбудителя при культуральном исследовании.
Для розового лишая Жибера характерно более выраженное воспаление, розовый оттенок очагов, отсутствие резких границ, шелушение в виде «смятой папиросной бумаги», наличие «материнской бляшки», отсутствие выявления элементов патогенного гриба при микроскопическом исследовании и выделения возбудителя при культуральном исследовании.
Для псориаза более характерна четкость границ, сухость в области поражения, серебристый характер чешуек, отсутствие обломанных волос в очагах, отсутствие выявления элементов патогенного гриба при микроскопическом исследовании и выделения возбудителя при культуральном исследовании.
Лечение
Цели лечения
— клиническое излечение;
— отрицательные результаты микроскопического исследования на грибы.
Общие замечания по терапии
При лечении трихофитии гладкой кожи без поражения пушковых волос применяются наружные антимикотические препараты.
При множественных очагах на коже, особенно с вовлечением в патологический процесс пушковых волос, а также при поражении волосистой части головы необходимо комплексное лечение, включающее системный противогрибковый препарат, наружные антимикотические средства, сбривание волос 1 раз в 7-10 дней.
При выраженных воспалительных явлениях применяют комбинированные препараты, содержащие антимикотические и глюкокортикостероидные средства.
Схемы лечения
Рекомендованные схемы лечения взрослых:
Гризеофульвин (В) перорально с чайной ложкой растительного масла 12,5 мг на кг массы тела в сутки в 3 приема (не более 1,0 г в сутки) ежедневно до второго отрицательного микроскопического исследования на наличие грибов (обычно 3-4 недели), затем через день в течение 2 недель, далее 2 недели 1 раз в 3 дня [13,18, 20, 22, 26, 27,31, 32].
Лечение считается законченным при трех отрицательных результатах микроскопического исследования на грибы, проводимого с интервалами 5-7 дней.
Дополнительно проводится терапия местно-действующими препаратами:
— циклопирокс, крем (В) 2 раза в сутки наружно в течение 4-6 недель [15]
или
— кетоконазол крем, мазь (В) 1–2 раза в сутки наружно в течение 4-6 недель [15]
или
— изоконазол, крем (D) наружно 1 раз в сутки в течение 4-6 недель [34]
или
— бифоназол крем (D) наружно 1 раз в сутки в течение 4-6 недель [34]
или
— 10% серная мазь (А) местно вечером + йод 3% спиртовая настойка местно утром [27,35]
— серно (5%)-дегтярная (10%) мазь (D) местно вечером [35].
При хронической форме поверхностной трихофитии волосистой части головы до назначения антимикотических препаратов проводят отслойку рогового слоя эпидермиса (кислота салициловая 12,0 г, кислота молочная или бензойная 6,0 г, вазелин до 100,0 г) наружно на очаг поражения под компресс на 2 суток, затем салициловая мазь 2% наружно под компресс на 24 часа, после снятия повязки проводится чистка и эпиляция волос. После отслойки рогового слоя назначают антимикотические лекарственные средства по схемам, описанным выше.
При инфильтративно-нагноительной форме трихофитии до назначения антимикотических препаратов применяют антисептические и противовоспалительные препараты (в виде примочек или мази) (D):
— ихтиол, мазь 10% 2–3 раза в сутки местно в течение 2–3 дней
или
— калия перманганат, раствор 1:6000 2–3 раза местно в сутки в течение 1–2 дней
или
— этакридин, раствор 1: 1000 2–3 раза в сутки местно в течение 1–2 дней
или
— фурацилин, раствор 1:5000 2–3 раза в сутки местно в течение 1–2 дней,
затем — серно-дегтярная мазь 10% местно 2 раза в сутки до разрешения инфильтраций [27].
Далее назначают антимикотические лекарственные средства по схемам, описанным выше.
При поражении пушковых волос на гладкой коже до назначения антимикотических препаратов проводят отслойку рогового слоя эпидермиса 10% молочно-салициловым коллодием (кислота салициловая 10,0 г, кислота молочная или бензойная 10,0 г, коллодий эластический до 100,0 г, коллодий) 2 раза в сутки наружно в течение 3–4 дней.
Затем производят ручную эпиляцию пушковых волос и продолжают лечение антимикотическими лекарственными средствами по схемам, описанным выше.
Альтернативные схемы лечения
— тербинафин (В) 250 мг перорально 1 раз в сутки после еды ежедневно в течение 5–6 недель [13, 14, 17, 18, 22, 25-27]
или
— итраконазол (С) 100 мг перорально 1 раз в сутки после еды ежедневно в течение 4–6 недель [27].
Особые ситуации
Беременность и лактация.
Применение системных антимикотических препаратов во время беременности и лактации противопоказано.
Лечение всех форм микроспории во время беременности проводится только местнодействующими препаратами.
Волосы в очаге сбривают 1 раз в 5-7 дней или эпилируют.
Лечение детей
Рекомендованные схемы лечения
Гризеофульвин (В) перорально с чайной ложной растительного масла 18 мг на кг массы тела в сутки в 3 приема ежедневно до второго отрицательного микроскопического исследования на наличие грибов (3-4 недели), затем через день в течение 2 недель, далее 2 недели 1 раз в 3 дня [13, 18, 20, 22, 26, 27, 31, 32].
Лечение считается законченным при трех отрицательных результатах исследования, проводимого с интервалами 5-7 дней.
При хронической форме поверхностной трихофитии волосистой части головы до назначения антимикотических препаратов проводят отслойку рогового слоя эпидермиса: кислота салициловая 6,0 г, кислота молочная или бензойная 3,0 г, вазелин до 100,0 г) наружно на очаги поражения под компресс на 2 суток, затем салициловая мазь 2% наружно под компресс на 24 часа, после снятия повязки проводится чистка и эпиляция волос. После отслойки рогового слоя назначают гризеофульвин по схеме, описанной выше.
Альтернативные схемы лечения
— тербинафин (В): детям с массой тела >40 кг — 250 мг 1 раз в сутки перорально после еды, детям с массой тела от 20 до 40 кг — 125 мг 1 раз в сутки перорально после еды, детям с массой тела или
— итраконазол (С): детям в возрасте старше 12 лет — 5 мг на 1 кг массы тела 1 раз в сутки перорально после еды ежедневно в течение 4–6 недель [27].
Требования к результатам лечения
— разрешение клинических проявлений;
— три отрицательных контрольных результата микроскопического исследования (трихофития волосистой части головы — 1 раз в 5-7 дней, трихофития гладкой кожи 1раз в 3 дня).
В виду возможности рецидивов, после окончания лечения, пациент должен находиться на диспансерном наблюдении: при трихофитии волосистой части головы — 3 месяца, при трихофитии гладкой кожи — 1 месяц.
Контрольные микроскопические исследования при диспансерном наблюдении необходимо проводить: при трихофитии волосистой части головы — 1 раз в месяц, при трихофитии гладкой кожи — 1 раз в 10 дней.
Профилактика
Профилактика
Профилактические мероприятия при трихофитии включают санитарно-гигиенические, в т. ч. соблюдение мер личной гигиены, и дезинфекционные (профилактическая и очаговая дезинфекция).
Очаговая (текущая и заключительная) дезинфекция проводится в местах выявления и лечения больного: на дому, в детских учреждениях и учреждениях здравоохранения и др.
Профилактические санитарно-гигиенические и дезинфекционные мероприятия проводятся в парикмахерских, банях, саунах, санитарных пропускниках, спортивных комплексах, гостиницах, общежитиях и т.д.
Противоэпидемические мероприятия
1. На больного трихофитией, выявленного впервые, в 3-хдневный срок подается извещение в отделение учета и регистрации инфекционных заболеваний ФБУЗ «Центр гигиены и эпидемиологии» и его филиалов, в территориальные кожно-венерологические диспансеры.
Каждое новое заболевание следует рассматривать, как впервые диагностированное.
2. При регистрации заболевания в медицинских организациях, организованных коллективах и других учреждениях сведения о заболевшем вносятся в журнал учета инфекционных заболеваний.
Журнал ведется во всех медицинских организациях, медицинских кабинетах школ, детских дошкольных учреждений и других организованных коллективах. Служит для персонального учета больных инфекционными заболеваниями и регистрации обмена информацией между учреждениями здравоохранения и органами государственного санитарно-эпидемиологического надзора.
3. Проводится изоляция больного.
При обнаружении в детских учреждениях больного трихофитией немедленно изолируют и до перевода в больницу или домой проводят текущую дезинфекцию.
До выздоровления больного трихофитией ребенка не допускают в дошкольное образовательное учреждение, школу; взрослого больного не допускают к работе в детские и коммунальные учреждения. Больному запрещается посещение бани, бассейна.
В целях максимальной изоляции больному выделяют отдельную комнату или ее часть, предметы индивидуального пользования (белье, полотенце, мочалку, расческу и др.).
В первые 3 дня после выявления больного в дошкольных образовательных учреждениях, школах, высших и средних специальных образовательных учреждениях и других организованных коллективах медицинским персоналом данных учреждений проводится осмотр контактных лиц. Осмотр контактных лиц в семье проводится врачом-дерматовенерологом. Осмотр проводится до проведения заключительной дезинфекции.
Дальнейшее медицинское наблюдение с обязательным осмотром кожных покровов и волосистой части головы производится 1-2 раза в неделю в течение 21 дня с отметкой в документации (ведется лист наблюдения).
4. Ответственность за выполнение текущей дезинфекции в организованных коллективах и медицинских организациях возлагается на его медицинский персонал. Текущую дезинфекцию до госпитализации, выздоровления проводит либо сам больной, либо ухаживающее за ним лицо.
Ответственность за выполнение текущей дезинфекции в организованных коллективах и учреждениях здравоохранения возлагается на его медперсонал. Текущая дезинфекция считается своевременно организованной, если население начинает выполнять ее не позднее, чем через 3 часа с момента выявления больного.
5. Заключительная дезинфекция проводится в очагах трихофитии после выбытия больного из очага для госпитализации или после выздоровления больного, лечившегося дома не зависимо от сроков госпитализации или выздоровления.
В некоторых случаях заключительную дезинфекцию проводят дважды (например, в случае изоляции и лечения больного ребенка в изоляторе школы интерната: после изоляции – в помещениях, где находился больной и после выздоровления – в изоляторе). Если заболевает ребенок, посещающий детское дошкольное учреждение или школу, заключительную дезинфекцию проводят в детском дошкольном учреждении (или школе) и дома. В общеобразовательной школе заключительную дезинфекцию проводят по эпидемиологическим показаниям. Заключительную дезинфекцию в очагах проводит дезинфекционная станция. Камерной дезинфекции подлежат постельные принадлежности, верхняя одежда, обувь, головные уборы, ковры, мягкие игрушки, книги и др.
В очагах зоонозной трихофитии, обусловленной Trichophyton mentagrophytes var. gypseum, в обязательном порядке проводятся мероприятия по уничтожению грызунов.
6. Заявка на заключительную дезинфекцию в домашних очагах и единичных случаях в организованных коллективах подается медицинским работником медицинской организации дерматовенерологического профиля.
7. При регистрации 3 и более случаев в организованных коллективах, а также по эпидемиологическим показаниям, организуется выход медицинского работника медицинской организации дерматовенерологического профиля и эпидемиолога органов государственного санитарно-эпидемиологического надзора. По указанию эпидемиолога назначается заключительная дезинфекция, определяется объем дезинфекции.
8. При зооантропонозной трихофитии медицинским работником, установившим заболевание, проводится работа по выявлению источника заражения (наличие контакта с больными животными). Принимаются меры по выявлению инфекции на фермах и личных хозяйствах среди крупного рогатого скота совместно с ветеринарной службой. Животных обследуют в учреждениях ветеринарии с последующим представлением справки по месту лечения и наблюдения за больным трихофитией.
Информация
Источники и литература
- Клинические рекомендации Российского общества дерматовенерологов и косметологов
- 1. Нурматов У.В., Туляганов А.Р. VIII Всероссийский съезд дерматовенерологов: Тезисы научных работ. Ч 1. // Дерматология. – М, 2001. С.154–155. 2. Дерматовенерология: национальное руководство / Под ред. Ю.К.Скрипкина, Ю.С. Бутова. – М., 2011. 3. Кубанова А.А., Потекаев Н.С., Потекаев Н.Н. Руководство по практической микологии. – М.: ФИД «Деловой экспресс», 2001. С. 92–104. 4. Овсянникова Е.В., Потекаев Н.Н.: тезисы научных работ VIII Всероссийского съезда дерматовенерологов. – М., 2001. 50 с. 5. Справочник миколога / Под ред. Баткаева Э.А. – М.: РМАПО, 2008. 6. Ухманов Д.Х. Клиническое течение и эффективность специфической терапии дерматофитий волос головы у детей с сопутствующими гельминтозами. Автореф. дис. на соиск. уч. степ. к.м.н. — М., 1985. RU 2058141 Cl, 20.04.1996. 7. Скрипкин Ю.К. и др. Микроспория. Российский медицинский журнал. — 1997, № 2, с. 37-40. 8. Рукавишникова В.М., Самсонов В. А. Лечение дерматофитий с преимущественным поражением волос. //Вестник дерматологии и венерологии. 1996. — 3. -С.17-20. 9. Рукавишникова В. М., Федоров С.М. О терапевтической эффективности ламизила у больных дерматофитиями и некоторыми недерматофитными микозами. //Вестник дерматологии и венерологии. — 2. -1997. -С.19-23. 10. Степанова Ж.В. К вопросу о хронической трихофитии у детей В кн.: Успехи медицинской микологии. Т. II. Под ред. Сергеева Ю.В. М.: Национальная академия микологии, 2003. С. 177-178. 11. Open -label, Multicenter Study Of Diflucan (Fluconazole) Given Once Daily To children With Tinea Capitis for 6 weeks» NCT00645242. 12. Randomized, single-blind study of efficacy and safety of Terbinafine compared to Griseofulvin in children with Tinea Capitis. 13. Terbinafine Compared to Griseofulvin in Children With Tinea Capitis Intervention Allocation: Randomized Endpoint Classification: Safety/Efficacy Study Intervention Model: Single Group Assignment Masking: Single Blind Primary Purpose: Treatment NCT00117754. 14. Single-Dose Food In Vivo Bioequivalence Study of Terbinafine Hydrochloride Tablets (250 mg; Mylan) and Lamisil® (250 mg; Novartis) in Healthy Volunteers NCT00648713. 15. A Randomized, Double-Blinded, Placebo-Controlled Study Observing the Efficacy of Selenium Sulfide 1% Shampoo, Ketoconazole 2% Shampoo, and Ciclopirox 1% Shampoo as Adjunctive Treatments for Tinea Capitis in Children NCT00127868. 16. A Randomized, Open Label, Single-Dose,three-period, Crossover study to evaluate the relative bioavailability of 250 mg terbinafint given orally either as one 250 mg Lamisil tablet(MF), Two 125 mg Lamisil tablet(MF) or as sixty minitablets in healthy subjects. 17. Open-label study of efficacy and tolerability of Terbinafine in children with Tinea Capitis caused by Microsporum Canis for 8 weeks. 18. Руководство по детской дерматовенерологии /Под ред. Скрипкина Ю.К. – М.: «Медицина», 1983. С. 135–143. 19. Кожные болезни и инфекции, передающиеся половым путем / Под ред. Бутова Ю.С. – М.: Медицина, 2002. 20. Степанова Ж.В. Современные методы терапии микозов у детей В кн.: Успехи медицинской микологии. Т. II. Под ред. Сергеева Ю.В. М.: Национальная академия микологии, 2003. С. 178-179. 21. Аравийский Р.А., Горшкова Г.И. Практикум по медицинской микологии. – СПб.: СПбМАПО, 1995.- 40 с. 22. Бондаренко В.В. Современные особенности эпидемиологии, клинического течения и терапии микроспории и трихофитии у детей и подростков; канд.дисс., 2002. 23. Степанова Ж.В. Грибковые заболевания. Диагностика, современные методы лечения, профилактика. – М.: Крон-Пресс,1996. – 164 с. 24. Rassa Aly, PHD Pediatr Infect Disease J. 1999 18180-5. 25. Jones T.C. British Journal of Dermatology 1995, 132: 683 – 689. 26. Caceres Rhos H., Rueda M., Ballona R., Comparison of terbinafine and griseofulvin in the treatment of tinea capitis. J Am Acad Dermatol, 2000 Jan, 42:1 Pt 1, 80 – 4. 27. Базаев В.Т., Дашевская О.В., Фидаров А.А., Царуева М.С., Фидаров А.В.Трихомикозы (микроспория, трихофития, фавус), методическое пособие. Владикавказ; 2007 г. 28. Рациональная фармакотерапия заболеваний кожи и инфекций, передаваемых половым путем / Под ред.. А.А.Кубановой, В.И. Кисиной – М., 2005, том VIII. С. 336-338 29. Томас П.Хэбиф Кожные болезни. Диагностика и лечение. Под редакцией Кубановой А.А. – М., 2008Г., С. 266-268. 30. Рубинс А. Дерматовенерология Под общей редакцией А.А.Кубановой –М., 2011г., С. 70-72. 31. Романенко И.М., Кулага В.В., Афонин С.Л. Лечение кожных и венерических болезней. Руководство для врачей –М.,2015г.,С.222-235 32. Медведева Т.В., Леина Л.М., Чилина Г.А., Богомолова Т.С.Трихомикозы: история изучения, современные представления об эпидемиологии, этиологии, диагностике и лечении. Клиническая дерматология и венерология, 2011, №6,с.4-9. 33. Дерматовенерология /Под ред. А.В. Самцова, В.В. Барбинова-СпецЛит.,2008,С.118-131. 34. Справочник кожные и венерические болезни / Под ред.Иванова О.Л. – М.: Медицина, 1997.
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Трихофития»:
1. Минуллин Искандер Кагапович — главный внештатный специалист по дерматовенерологии и косметологии Приволжского федерального округа, главный врач ГАУЗ «Республиканский клинический кожно-венерологический диспансер», г. Казань.
2. Абдрахманов Расим Миндрахманович — заведующий кафедрой дерматовенерологии ГБОУ ВПО «Казанский государственный медицинский университет» Минздрава России, профессор, доктор медицинских наук, г. Казань.
3. Юсупова Луиза Афгатовна — заведующий кафедрой дерматовенерологии и косметологии ГБОУ ДПО «Казанский государственная медицинская академия» Минздрава России, профессор, доктор медицинских наук, г. Казань.
4. Бильдюк Евгения Владимировна – заместитель главного врача ГАУЗ «Республиканский клинический кожно-венерологический диспансер» по медицинской части, г. Казань.
5. Вафина Гузель Гакильевна — заместитель главного врача ГАУЗ «Республиканский клинический кожно-венерологический диспансер» по поликлинической работе, г. Казань.Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).Рейтинговая схема для оценки силы рекомендаций:
Уровни доказательств Описание 1++ Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок 1+ Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок 1- Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок 2++ Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи 2+ Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи 2- Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи 3 Неаналитические исследования (например: описания случаев, серий случаев) 4 Мнение экспертов Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.Рейтинговая схема для оценки силы рекомендаций:
Сила Описание А По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов
или
группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатовВ Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов
или
экстраполированные доказательства из исследований, оцененных как 1++ или 1+С Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов;
или
экстраполированные доказательства из исследований, оцененных как 2++D Доказательства уровня 3 или 4;
или
экстраполированные доказательства из исследований, оцененных как 2+Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.Источник https://akonit-med.ru/articles/dermatologiya/5827-striguschij-lishaj-trikhofitiya-u-cheloveka-foto-nachalnaya-stadiya.html
Источник https://probolezny.ru/mikrosporiya/
Источник https://diseases.medelement.com/disease/%D1%82%D1%80%D0%B8%D1%85%D0%BE%D1%84%D0%B8%D1%82%D0%B8%D1%8F-%D1%80%D0%B5%D0%BA%D0%BE%D0%BC%D0%B5%D0%BD%D0%B4%D0%B0%D1%86%D0%B8%D0%B8-%D1%80%D1%84/15261