Что всем родителям надо знать о рахите?

У многих рахит ассоциируется с кривыми ногами. Любители живописи и медицины знают, что младенцы с большим выпирающим лбом на средневековых картинах как раз страдают от рахита. Он действительно ярче всего проявляется проблемами костной ткани. Минералов не хватает, активно растущие кости начинают деформироваться: утолщаться, искривляться.
Но проявляется рахит не только этим – и уж точно начальную стадию внешне заметить не получится. И развивается патология не только у новорожденных, но вплоть до 19 лет. Кроме того, рахит может быть и врожденным. MedAboutMe рассказывает, что еще надо знать про дефицит витамина D у детей (и о новых нормах профилактики для разного возраста).

Какие проблемы с кожей помогут решить средства с гиалуроновой кислотой?
Сухость кожи, чувство стянутости — всё это и другие проблемы, которые решают средства с гиалуроновой кислотой.
Почему развивается рахит: причины
Довольно долго средневековые врачи считали рахитические деформации не патологией, а обычным делом у детей. На картинах середины прошлого тысячелетия множество грудничков с «олимпийским» лбом, узкими грудными клетками и искривленными руками и ногами. Догадаться, что все дело в недостатке солнца, помогла промышленная революция!
В середине семнадцатого века на территории Англии появилось множество мануфактур, а при них дома для рабочих и их семей. Дома, разумеется, были темными, а на улице из-за производств солнце закрывали высокие стены и смог. И вот дети в таких условиях росли особенно рахитичными. Так в 1645 году врач Уистлер догадался, что все дело в пребывании на свежем (действительно свежем) воздухе. А рахит назвали «английской» или «туманной» болезнью, считалось, что вызывают ее британские туманы и дым от фабрик.
Но так как отправлять детей из городов в деревни получалось не у всех, то лечение от рахита искали еще четыре столетия! В начале прошлого века педиатр Курт Гульчинский выявил, что рахит поддается лечению «искусственным горным солнцем», то есть кварцевой лампой.
Это интересно!
Ужасающие на вид «клетки для младенцев», которые подвешивали на стены домов – следствие программы профилактики рахита в Англии 1922 года. Врачи советовали больше гулять с новорожденными, а если это не получается, то ставить люльку с ребёнком у окна, на балконе – или вот так, в надежной клетке за окном.
В основном в них дети, конечно, спали в (коробках и корзинках). Но могли проводить и целые дни с перерывами на переодевание и еду. Все ради целительного солнца!
Рыбий жир против рахита
Детскими стихами (а у старшего поколения и воспоминаниями) про противный рыбий жир мы обязаны открытию англичанина Эдварда Мелланби. Он, кстати, был ветеринаром и искал средство от тяжелого рахита для собак. А нашел для всех.
Позже выяснилось, что для профилактики и лечения нужен не сам рыбий жир, а витамин D в его составе. И современным детям не приходится зажимать нос и давиться ежедневной порцией лекарства.
Впрочем, и рыбий жир сегодня уже есть в очищенный и без запаха, в капсулах и даже жевательных пастилках с совсем не рыбьим вкусом.
При недостатке витамина D в крови кальций начинает изыматься из костной ткани. У детей это приводит к деформациям скелета, у взрослых – к остеопорозу. Так как этот витамин играет еще и роль гормона, его дефициты сопровождаются массой других неприятных признаков, от усталости и депрессивных состояний до снижения защитных барьеров организма и даже ожирения у подростков.
Откуда организм берет витамин D?
Этот витамин может поступать в организм с едой и вырабатываться эндогенно, в кожных слоях – для этого нужны солнечные лучи.
У детей до года – в самый чувствительный период формирования костной ткани – основным источником является материнское молоко или смеси для вскармливания. Хотя по законам природы грудного молока должно быть достаточно, но эти законы формировались в незапамятные времена, когда homo sapiens (и его предшественники) населяли жаркие страны и дети проводили массу времени под солнцем.
Сегодня в материнском молоке этого витамина немного. В том числе и потому, что у большинства взрослых на территории России снижен уровень кальциферола в крови. По данным исследований, нехватка есть у 80-90% россиян.
Смеси для питания младенцев, как правило, выпускают уже обогащенными витамином D.
Это не означает, что смесь лучше материнского молока. Просто нужно учитывать этот факт и своевременно начинать давать ребёнку витамин D в препаратах по назначению педиатра. Ну и, конечно, побольше гулять обоим – матери и ребёнку.
Эксперты Всемирной организации здравоохранения (ВОЗ) советуют в качестве профилактики дефицита витамина D гулять на улице в солнечную погоду 15 минут в период 11-15 часов, когда солнце на высоте от 50 градусов. Однако в России это происходит преимущественно летом, и для выработки одной биодозы потребуется час. Приятное свойство витамина D: он умеет накапливаться в организме, так что за лето можно собрать свой собственный запас на весь год.
Полностью снимать одежду для восполнения нехватки витамина D не нужно: в ясный денек достаточно открытой кожи кистей рук и лица. Однако УФ-средства при этом будут мешать выработке соединения, так как они блокируют необходимые для этого лучи UVB.
Хорошая новость – при облачной погоде и в теньке лучи тоже работают. А вот под одежду или сквозь стекло (или накидку на коляску) не проникают. Кроме того, если ребёнок гуляет только по утрам и вечерам, то лучей UVB не хватает. По этой причине даже в жарких странах у детей возможен рахит – и им тоже назначают прием витамина D для профилактики, как и в России.
Это интересно!
Чем темнее загар или исходный цвет кожи, тем сложнее лучам UVB в нее проникнуть. Поэтому на территории Африки рахит – тоже не исключение из правил.
Витамин Д3 вырабатывается в коже из холестерина под влиянием UVB, а потом депонируется (складируется) в жировой ткани и поступает в кровь в небольших количествах. То есть, организм вполне может запастись витамином Д3 летом так, что запасов хватит до следующего лета.
Как проявляется рахит: симптомы и диагностика

Раньше диагноз ставили по клиническим признакам: если появились изменения во внешности ребёнка, то это рахит. Признаки могут быть такими:
- Размягчение черепных костей – особенно заметно в области родничков (да, у младенцев не один родничок, а целых шесть!) и швов черепа;
- Рост лобных и теменных бугров: из-за этого появляются тот самый «олимпийский» лоб и «квадратная» форма головы;
- Позднее прорезывание зубов, плохая эмаль, быстро развивающийся кариес;
- Появление рахитических утолщений и разрастаний костной ткани, «четок» на ребрах, «браслетов» на запястьях и «жемчужных нитей» на пальцах;
- Верхняя часть грудной клетки расширяется, нижняя сужается, в районе диафрагмы образуется «гаррисонова борозда»;
- Искривление позвоночного столба (рахит в переводе с греческого – «хребет»);
- Уплощение таза;
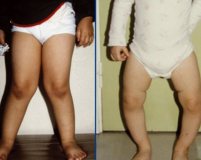
- Деформация костей ног, Х- или О-образная после начала ходьбы;
- Мышечный гипотонус, несоответствие нормам роста, частые переломы.
Первые признаки приобретенного рахита часто появляются в 4-6 месяцев, но могут возникать и в 6 лет, и вплоть до 19-ти, то есть пока растет костная ткань – рахит может развиваться.
Врожденный рахит угрожает недоношенным детям. Чем глубже недоношенность, тем выше риск.
Диагноз подтверждают на основании рентгена костной ткани (обычно запястных или коленных) и анализа крови на кальциферол 25-OH.
Профилактика и лечение дефицита витамина D
Лечение проводят на основании показателей дефицита назначением витамина D. Дозу и длительность рассчитывает только врач: усредненные лечебные дозировки кальциферола – абсурд. Ребёнок должен получать столько, сколько ему не хватает. Низкая доза не будет эффективна, а избыточная повредит ткани почек и печени.
Дозы могут быть высокими – до десяти раз больше, чем профилактические. Для контроля воздействия на организм показано наблюдение и проведение пробы Сулковича 1-2 раза в месяц (моча на анализ).
Может быть также рекомендована физиотерапия УФ-лучами.
С профилактикой, кажется, все просто: больше гулять, принимать профилактические дозы витамина D. Однако современные эксперты говорят, что и тут есть сложности. Массовый мониторинг состояния здоровья российских детей («Вопросы современной педиатрии») показал, что средние и рекомендуемые дозы суточного потребления препаратов витамина D у детей (400-500 МЕ/сутки) ниже потребностей ребёнка.
Сегодня российские эксперты предлагают ступенчатую схему назначения кальциферолов в течение года:
- до 4 мес 500 МЕ/сутки (для недоношенных 800-1000 МЕ/сутки);
- от 4 мес до 4 лет 1000 МЕ/сутки;
- 4-10 лет 1500 МЕ/сутки;
- 10-16 лет 2000 МЕ/сутки.
Так как это средние нормы, их следует обсудить с педиатром. И, конечно, стараться больше гулять с 11 до 15 часов.
Рахитоподобные заболевания
Рахитоподобные заболевания — это общее название группы патологий наследственного происхождения, которые проявляются расстройствами фосфорно-кальциевого обмена. Болезни характеризуются неврологическими нарушениями, патогномоничными деформациями костей, замедлением сроков прорезывания зубов. Для диагностики назначают рентгенографию костей, дополненную остеоденситометрией, обследование почек (УЗИ, рентгенография, экскреторная урография), лабораторные тесты (анализы крови, мочи, генетические исследования). Терапия включает препараты витамина Д и его метаболитов, добавки фосфора и кальция, растворы для коррекции кислотно-основного состава крови.
МКБ-10
N25.0 N25.8 E72.0
- Причины
- Патогенез
- Классификация
- Симптомы рахитоподобных заболеваний
- Осложнения
- Диагностика
- Лечение рахитоподобных заболеваний
- Консервативная терапия
- Хирургическое лечение
Общие сведения
Рахитоподобные состояния преимущественно встречаются у детей грудного и раннего возраста, пик диагностики приходится на возраст от 1 до 2 лет. Их распространенность разнится в зависимости от нозологической формы: от 1:20000 для фосфат-диабета до 1:350000 при синдроме де Тони-Дебре-Фанкони (глюкозо-фосфат-аминовом диабете). Основная проблема рахитоподобных болезней — их сходство с проявлениями классического рахита, что затрудняет диагностику, своевременный подбор этиопатогенетического лечения. Промедление в постановке диагноза может вызывать необратимые нарушения здоровья у детей.

Рахитоподобные заболевания
Причины
Рахитоподобные заболевания обусловлены изменениями в генетическом материале. По результатам молекулярно-генетической диагностики была установлена высокая гетерогенность этой группы болезней. Витамин Д-зависимый рахит связан с мутацией гена CYP27B1 на 12 хромосоме и передается по аутосомно-рецессивному типу. Причиной первичного изолированного синдрома Фанкони являются 4 вида точечных мутаций, к тубулярному ацидозу приводит около 300 вариантов генных аномалий.
Большинство патологий передаются по наследству, поэтому основным фактором риска является наличие в семейном анамнезе рахитоподобных состояний. Наследование бывает аутосомно-доминантного, аутосомно-рецессивного либо Х-сцепленного типов, что зависит от варианта заболевания. Важным предрасполагающим фактором считаются близкородственные браки, при которых намного выше риск проявления рецессивных вариантов мутаций.
Патогенез
Все рахитоподобные патологии вызваны генетически детерминированным дефектом фосфорно-кальциевого транспорта, который связан с нарушением работы специфических ферментов, транспортных белков или гормонов, а также структурно-функциональными изменениями канальцев почек. Патогенез различается соответственно виду заболевания, что обуславливает необходимость дифференцированного подбора лечения.
Основной проблемой гипофосфатемических состояний является повышенное выделение фосфатов с мочой с одновременным снижением их всасывания в кишечнике, что приводит к размягчению костей. При почечном ацидозе главным механизмом считается избыточная потеря бикарбонатов с мочой. Патогенез таких состояний, как первичный изолированный синдром Фанкони, не до конца установлен, хотя его развитие связывают с ферментопатиями, дефектами проксимальных канальцев.
Классификация
Сложности в систематизации рахитоподобных патологий обусловлены их этиопатогенетическим разнообразием, трудностями диагностики, редкой встречаемостью. В современной педиатрии, как правило, используется следующая классификация заболеваний:
- Фосфат-диабет. Имеет синонимичные названия: гипофосфатемический рахит, синдром Олбрайта-Батлера-Блюмберга, почечный рахит. По типу наследования выделяют 1-й вариант — Х-сцепленный доминантный, 2-й — аутосомно-доминантный, 3-й — аутосомно-рецессивный.
- Рахит витамин-Д-зависимого типа. Также известен как гипокальциемический или псевдовитамин D-дефицитный рахит. Подразделяется на 2 типа по этиопатогенетическому принципу, причем первый из них дополнительно делится на подтипы А/В.
- Почечный канальцевый ацидоз (ПКА или тубулярный ацидоз). Бывает первичным (наследственным) и вторичным, встречающимся при ряде заболеваний. По локализации дефекта классифицируется на дистальный, проксимальный, ПКА с гиперкалиемией.
- Глюкозо-фосфат-аминовый диабет Фанкони. Бывает 4 типов по способу наследования, локализации генетической мутации. По причине нарушений выделяют собственно болезнь, что соответствует первичной наследственной тубулопатии, и синдром — вторичное осложнение многих врожденных патологий у детей.
Симптомы рахитоподобных заболеваний
Патологии в основном манифестируют с 6-месячного до 2-летнего возраста. Признаки состояний схожи с классическим рахитом. Сначала у детей возникают неврологические проявления: плаксивость, постоянные беспричинный плач, нарушения сна, которые дополняются нарастающей мышечной слабостью, повышенной потливостью. Характерно снижение аппетита, периодическая рвота, медленная прибавка массы тела.
Специфические рахитоподобные изменения костей появляются не сразу, а по мере усугубления нарушений обмена кальция и фосфора. Родители замечают деформацию грудной клетки, «рахитические четки» (костные утолщения на ребрах), искривление ног по О-образному или Х-образному типу. При раннем начале заболевания формируется краниостеноз (преждевременное закрытие черепных швов), который сопровождается внутричерепной гипертензией.
У детей, имеющих рахитоподобные болезни, медленнее прорезываются зубы, наблюдается гипоплазия и разрушение зубной эмали. На 2-3 годах жизни начинается множественное кариозное поражение зубов, образуются прикорневые кисты, зубные абсцессы. При дистальных формах тубулярного ацидоза типичны нарушения слуха вплоть до глухоты, при проксимальных — снижение зрения.
Осложнения
Нелеченые рахитоподобные состояния вызывают задержку роста и психомоторного развития у детей. При этом происходят необратимые деформации скелета с нарушениями двигательных функций, в том числе инвалидизирующими. Структурные изменения костной ткани обуславливают остеомаляцию, патологические переломы. Почечный ацидоз зачастую дополняется пиелонефритом, нефрокальцинозом, мочекаменной болезнью.
Прогрессирование тубулярных расстройств при отсутствии комплексного лечения завершается хронической почечной недостаточностью в среднем спустя 10-12 лет от манифестации патологии. Рахитоподобные заболевания сопровождаются снижением неспецифической резистентности организма, поэтому у таких детей часто возникают пневмонии, ОРВИ, рецидивирующие отиты и тонзиллиты.
Диагностика
При первичном осмотре дифференцировать рахит и рахитоподобные заболевания у детей затруднительно. Врач-педиатр собирает детальный анамнез жизни, спрашивает о наличии подобных состояний у членов семьи. При физикальном обследовании определяются типичные костные деформации, отставание в физическом развитии. Для верификации диагноза применяются:
- Рентгенография костей. На рентгеновских снимках врач обнаруживает выраженные искривления нижних конечностей по вальгусному или варусному типу, патогномоничные «рахитические четки», изменение контуров грудной клетки. Специалист обращает внимание на ячеистость костной структуры, шпороподобные образования.
- Остеоденситометрия. Неинвазивный метод обычно проводится, чтобы определить у детей костную плотность. Для уточнения диагноза назначается биопсия костей, позволяющая выявить нарушения структуры костных балок, появление лакун, низкий уровень минерализации.
- УЗИ почек. С помощью сонографии врач выявляет анатомо-функциональные нарушения органа. Для более детальной визуализации делают рентгенографию почек, экскреторную урографию. При затруднениях в диагностике показана нефробиопсия для оценки состояния почечных канальцев.
- Биохимический анализ крови. Исследуют показатели общего и ионизированного кальция, фосфатов, уровней кальциферола и кальцитриола. Обязательно определяют уровень паратгормона, концентрацию щелочной фосфатазы. Для изучения функции почек нужны результаты общего анализа мочи, пробы Зимницкого.
- Генетическое тестирование. Учитывая большое разнообразие наследственных рахитоподобных состояний, пациенту обязательно рекомендуют консультацию генетика. Для обнаружения мутации выполняется секвенирование панели генов — единственный метод, позволяющий подтвердить диагноз.
Лечение рахитоподобных заболеваний
Консервативная терапия
При всех вариантах заболеваний необходимо скорректировать минеральный обмен, устранить остеомаляцию, предупредить дальнейшие деформации. Для этого больным назначают холекальциферол в начальной дозировке 10000-15000 МЕ с последующей коррекцией дозы. Также используются метаболиты витамина D — кальцитриол, альфакальцидол, оксидевит. Минерализации костей способствуют препараты кальция, фосфора.
При тубулярном ацидозе основу лечения составляет коррекция кислотно-щелочного состояния крови, после чего самочувствие ребенка улучшается. С этой целью составляют ощелачивающую растительную диету с добавлением фруктовых соков, введение бикарбонатов, цитратной смеси, других инфузионных растворов при обострении заболевания. При ПКА также вводят препараты калия.
Немедикаментозное лечение включает соблюдение режима дня, регулярное пребывание ребенка на свежем воздухе, применение достаточного по калорийности витаминизированного питания. Хорошую эффективность показывают физиотерапевтические процедуры: аппликации парафина, грязелечение, бальнеотерапия (хвойные и соляные ванны). Для коррекции двигательных расстройств рекомендованы массаж, ЛФК.
Хирургическое лечение
При выраженных искривлениях костей, затрудняющих передвижение, показаны реконструктивные ортопедические операции. Они планируются спустя 1,5-2 года после достижения стойкой клинико-лабораторной ремиссии. Для получения максимально прогнозируемого результата хирургические вмешательства рекомендуют проводить после окончания периода активного роста ребенка.
Прогноз и профилактика
При своевременном лечении у детей хорошие шансы на выздоровление или контроль заболевания. Однако с учетом сложности диагностики и редкости рахитоподобных состояний прогноз остается сомнительным. Для снижения риска развития патологии необходимо медико-генетическое консультирование супругов, имеющих неблагоприятную наследственность. Вторичная профилактика включает комплексную терапию возникших обменных нарушений для предупреждения осложнений.
Литература
1. Сравнительная характеристика рахитоподобных заболеваний/ Т.Ю, Прошлякова, Т.С. Короткая, С.Ю, Кузнецова// Российский вестник перинатологии и педиатрии. — 2018.
2. Гипофосфатемический рахит: патогенез, диагностика и лечение/ К.С. Куликова, А.Н. Тюльпаков// Ожирение и метаболизм. — 2018.
3. Рахитоподобные заболевания у детей. Учебно-методическое пособие/ З.А. Станкевич, А.В. Стукало, Е.С. Зайцева. — 2010.
Рахит — симптомы и лечение
Что такое рахит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Федотовой Натальи Николаевны, педиатра со стажем в 12 лет.
Над статьей доктора Федотовой Натальи Николаевны работали литературный редактор Вера Васина , научный редактор Наталья Бычкова и шеф-редактор Маргарита Тихонова

Педиатр Cтаж — 12 лет
Медицинский центр «Здоровый ребенок»
Медицинский центр «Медлаб»
Дата публикации 29 декабря 2021 Обновлено 30 августа 2022Определение болезни. Причины заболевания
Рахит (Rickets) — это заболевание, которое возникает при нарушениях обмена фосфора и кальция, из-за чего растущая костная ткань не минерализируется [6] . Болезнью страдают только дети, преимущественно грудного и раннего возраста.
К рахиту приводит дефицит витамина D, а именно его активных метаболитов — кальцитриола и кальцидиола. При заболевании повышается нервная возбудимость, деформируются кости и снижается мышечный тонус [13] [14] [15] [16] [17] .
![Рахит [18]](https://probolezny.ru/media/bolezny/rahit/rahit-18_s.jpeg)
Несколько столетий подряд рахит называли «английской болезнью», так как первым его подробно описал британский врач и анатом Фрэнсис Глиссон в 1650 году.
Распространённость рахита
Рахит встречается во всём мире, но чаще всего его выявляют у народов Крайнего Севера. В этих районах не хватает солнечного света, а 90 % образующегося в организме витамина D вырабатывается в коже под влиянием ультрафиолета. По последним данным, частота рахита в России колеблется от 54 до 66 %, но преобладают лёгкие и стёртые формы [13] .
Причины и факторы риска рахита
Выделяют первичный и вторичный рахит. Разница между ними — в причинах заболевания, которые, в свою очередь, связаны с возрастом ребёнка.
Причины первичного витамин D-дефицитного рахита:
- Ребёнок мало времени проводит на свежем воздухе, ему не хватает солнечного света. Постоянное пребывание в помещении — это важный фактор развития рахита.
- Пищевые факторы:
- питание неадаптированными молочными смесями, в которые в том числе не добавлен витамин D;
- длительное исключительно молочное вскармливание (женским или коровьим молоком), введение прикорма позднее 6-месячного возраста;
- применение только вегетарианского прикорма: овощей, фруктов, злаков, бобовых [1] .
К предрасполагающим причинам относятся факторы, связанные с беременностью и родами:
- возраст матери младше 17 и старше 35 лет [13] ;
- гестоз;
- плацентарная недостаточность;
- несбалансированное питание беременной, недостаток двигательной активности и свежего воздуха;
- недоношенность (преждевременные роды);
- большая масса плода при рождении (более 4 кг);
- низкая масса тела при рождении (менее 1,5 кг).
Причины вторичного витамин D-дефицитного и минералдефицитного рахита:
- Синдром мальабсорбции — нарушенное всасывание питательных веществ в тонком кишечнике; синдром мальдигестии — недостаточность пищеварения (глютеновая энтеропатия, муковисцидоз и другие заболевания) [15] .
- Повышенная проницаемость кишечной стенки и хронические неспецифические воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит).
- Лактазная недостаточность — в организме отсутствует, недостаточно вырабатывается или слабо активен фермент лактаза, расщепляющий молочный сахар (лактозу).
- Тяжёлые и длительно текущие энтериты с выраженным дисбактериозом и диареей.
- Гипофосфатемия как генетическая патология, наследуемая по Х-сцепленному доминантному типу.
- Хронические болезни печени и почек: хронический гепатит, в том числе аутоиммунный; первичный склерозирующий холангит; наследственное заболевание печени, обусловленное недостаточностью a-1-антитрипсина; нефрогенные остеопатии — аномалии развития почек (поликистоз, гипоплазия почек), интерстициальный нефрит, тубулопатии.
- Медикаментозные факторы:
- приём противосудорожных средств (Фенобарбитала и Дифенина) от полугода;
- длительное применение диуретиков (зависит от частоты приёма и дозы; но обычно с ними назначаются витамин D и микроэлементы);
- внутривенное питание более пяти дней.
- Экологические факторы:
- повышенное содержание в почве, воде и пище тяжёлых металлов: стронция, свинца, цинка;
- избыток фосфора в продуктах питания;
- недостаток кальция в почве и воде и, соответственно, в овощах.
Также к развитию рахита предрасполагают:
- недостаточная двигательная активность ребёнка (тугое пеленание, отсутствие гимнастики);
- нарушения обмена веществ;
- полигиповитаминозы (дефицит многих витаминов);
- хронические инфекции.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рахита
Клинические проявления рахита зависят от периода его развития. Выделяют начальный период, период разгара, выздоровления и остаточных явлений.
Начальный период
Симптомы заболевания отчётливо видны в 3–4-месячном возрасте, но первые признаки проявляются уже в 1–1,5 месяца. К таким проявлениям относятся:
- повышенная нервная возбудимость: ребёнок становится беспокойным, пугливым, раздражительным, излишне чувствительным к внешним факторам; у него нарушается сон, он часто вздрагивает, особенно при засыпании, громком звуке или внезапной вспышке света;
- снижение аппетита;
- сильная потливость, особенно во сне и при кормлении; пот приобретает кислый запах, становится липким;
- облысение затылка (из-за повышенной потливости головки, беспокойства и трения о постель или шапочку);
- резкий запах мочи;
- сниженный тонус мышц;
- запоры.
Начальный период рахита длится от 1,5 недель до месяца.
Период разгара
Далее наступает период разгара, во время которого возникают изменения со стороны скелета:
- размягчение плоских костей черепа — при надавливании на них кажется, что кость сминается, как шарик для пинг-понга;
- уплощение затылка;
- небольшая асимметрия головы;
- выраженность лобных и теменных бугров, «угловатость» черепа;
- превышение возрастной нормы окружности головы;
- утолщения на границе костной и хрящевой части рёбер (рахитические «чётки»);
- деформация грудной клетки с боков, выпячивание её вперёд вместе с грудиной («килевидная», «куриная» грудная клетка);
- костные утолщения в районе запястий, особенно заметные в области предплечий («рахитические браслеты»);
- утолщения на пальцах кистей («нити жемчуга»);
- искривление ног, чаще О-образное, реже Х-образное;
- закрытие большого родничка к 1,5–2 годам и позже (в норме — к году);
- позднее прорезывание зубов, дефекты эмали и кариес;
- склонность к переломам рук и ног с одной стороны кости (по типу «зелёной веточки») из-за высокой эластичности костной ткани и толстой надкостницы; такие переломы ещё называют поднадкостничными [4] .
Период выздоровления
Исчезают признаки активного рахита, такие как потливость, повышенная нервная возбудимость, сниженный мышечный тонус, размягчение костей и др. Обычно этот период наступает после лечения, но может возникать и спонтанно.
Период остаточных явлений
Остаточные явления, как правило, выявляют у детей 2–3 лет. В этот период уже нет признаков активного рахита и отклонений в показателях минерального обмена и биохимическом анализе крови, но ярко выражены признаки перенесённого рахита II–III степени: деформированы ноги, череп, грудная клетка, видны рёберные «чётки». Иногда такие проявления остаются на всю жизнь.
Патогенез рахита
Витамин D поступает в организм с едой и пищевыми добавками, а также образуется в коже под воздействием солнечного света. Чтобы поступивший из пищи витамин D стал активным, ему предстоит пройти две последовательные реакции окисления:
- первая реакция протекает в печени, в результате образуется кальцидиол;
- вторая реакция проходит в почках и завершается выработкой активной формы — кальцитриола.
Кальцитриол контролирует обмен кальция в организме. При низкой концентрации ионов кальция он способствует его мобилизации из костной ткани. Также кальцитриол повышает содержание кальция и фосфора во внеклеточной жидкости, что укрепляет растущие кости.
В метаболизме витамина D важная роль принадлежит паратгормону — гормону паращитовидной железы. При дефиците витамина D развивается гипокальциемия, из-за чего избыточно вырабатывается паратгормон, что ведёт к потере фосфора и снижает отложение кальция в костях.
На начальной стадии рахита снижается концентрация кальция в сыворотке крови. При этом активируется паратгормон, что возвращает уровень кальция в норму, но содержание фосфора остаётся низким. Щелочная фосфатаза просачивается во внеклеточную жидкость, её концентрация повышается от умеренной до очень высокой [2] . Щелочная фосфатаза вырабатывается остеобластами — сверхактивными клетками костной ткани, играющими важную роль в её формировании и обновлении. Чем выше их активность, тем больше концентрация щелочной фосфатазы в крови, поэтому её уровень высок после переломов.
Классификация и стадии развития рахита
В клинической педиатрии многие годы используется классификация рахита, принятая на VI Всесоюзном съезде детских врачей в 1947 году по предложению педиатра С. О. Дулицкого. В ней предусмотрено уточнение периода болезни, её течения и степени тяжести [15] .
По периоду заболевания различают начальный период, период разгара, выздоровления и остаточных явлений.
По характеру течения выделяют:
- Острое течение — размягчаются кости черепа и возникают неврологические симптомы: беспокойство, нарушение сна.
- Подострое течение — сильно разрастается костная ткань, из-за чего увеличиваются лобные, теменные и затылочные бугры. Череп при этом приобретает как бы квадратную форму. Развивается остеоидная гиперплазия — утолщаются кости в местах перехода костной части в хрящевую на рёбрах («чётки»), в области запястья («браслеты»), в межфаланговых суставах пальцев («нити жемчуга»). Кости черепа деформируются обычно в первые три месяца жизни, грудная клетка — к 5–6 месяцам, ноги — во втором полугодии жизни.
- Рецидивирующее течение (волнообразное) — ребёнок перенёс активный рахит в прошлом, что было подтверждено рентгенологическими данными, но клинические, лабораторные и рентгенологические признаки болезни появились снова.
По тяжести течения рахита выделяют:
- I степень (лёгкая) — изменения, характерные для начального периода рахита.
- II степень (средняя) — умеренные патологии костной системы и внутренних органов (размягчение костей черепа, учащённое сердцебиение, слабость мышц передней брюшной стенки — «лягушачий живот»).
- III степень (тяжёлая) — выраженные деформации костей (искривление ног, «чётки» на рёбрах, «браслеты» на запястьях), увеличении печени и селезёнки, низкий уровень гемоглобина (до 110 г/л), отставание в физическом и нервно-психическом развитии.
Осложнения рахита
У детей, страдающих рахитом, может возникнуть спазмофилия — состояние, при котором появляются судороги и другие признаки повышенной нервно-мышечной возбудимости.
Для спазмофилии характерны:
- лицевой феномен Хвостека — мышцы лица сокращаются в ответ на удар молоточком в области перед ухом, где проходит лицевой нерв ;
- симптом Эрба — мышцы сокращаются при воздействии электрического тока силой менее 5 мА.
Смазмофилия возникает из-за снижения уровня ионов кальция в крови менее 1,0 ммоль/л (общего кальция ниже 1,8 ммоль/л) на фоне увеличения pH крови и других тканей организма.
Спазмофилию могут провоцировать острые респираторные вирусные инфекции, гипервентиляция лёгких, нервно-психическое возбуждение, рвота, терапия витамином D одновременно с ультрафиолетовым облучением (УФО) [13] .
Диагностика рахита
Для диагностики рахита врач собирает анамнез (историю болезни), осматривает ребёнка и назначает лабораторно-инструментальные исследования.
Лабораторная диагностика:
- анализ крови на содержание кальция — на начальной стадии рахита его уровень снижен (2,0 ммоль/л), но на момент постановки диагноза часто повышается до нормы (2,2 – 2,7 ммоль/л), что связано с активной секрецией гормонов паращитовидной железы;
- определение уровня фосфора в сыворотке крови — обычно его уровень ниже возрастной нормы (1,5 – 1,8 ммоль/л);
- исследование концентрации в крови щелочной фосфатазы — обычно её содержится примерно в два раза больше, чем в норме (более 400 ЕД/л);
- исследование содержания в крови паратгормона — обычно также повышено;
- определение уровня метаболита витамина D (кальцитриола) в крови — может быть нормальным или повышенным из-за активной работы паращитовидной железы.
Наиболее характерные изменения выявляются при рентгенографии концевых участков длинных костей. Снижается плотность костной тканей и деформируется метафиз (участок кости, прилегающий к её концевому отделу – эпифизу) в виде «бокалов», видна размытость и нечёткость зон предварительного обызвествления.
![Снимок коленного сустава при рахите [19]](https://probolezny.ru/media/bolezny/rahit/snimok-kolennogo-sustava-pri-rahite-19_s.jpeg)
Перечисленные исследования позволяют как уточнить диагноз, так и контролировать эффективность лечения [16] .
Дифференциальная диагностика
Рахит следует отличать от следующих заболеваний:
- Гипофосфатазия — редкое генетическое врождённое заболевание, при котором нарушается минерализация костей скелета и зубов, возникают системные осложнения: проблемы с дыханием, судороги, слабость мышц, боль в костях и кальциноз почек.
- Синдром Янсена — редкая аутосомно-доминантная форма нарушения развития костей, для которой характерно поражение метафизов и непропорционально низкий рост.
- Гипофосфатемический рахит, устойчивый к витамину D, — наследственная группа заболеваний, при которых из организма избыточно выводится фосфор. Болезнь может развиться из-за поломок в различных генах, которые регулируют обмен фосфора. В результате нарушается минерализация костной ткани и не хватает энергии мышцам, так как молекула АТФ (аккумулятор энергии в организме) включает фосфор. Когда ребёнок начинает ходить, под тяжестью собственного тела у него появляются рахитические деформации ног.
- Дефицит кальция — признаки нехватки кальция и витамина D одинаковы. Отличить состояния можно, сдав анализ крови.
- Дефицит фосфора — может развиться у недоношенных детей, находящихся на грудном вскармливании и не получающих минеральных добавок. Симптомы также схожи с дефицитом витамина D, поэтому такое состояние можно ошибочно принять за рахит.
Лечение рахита
Для лечения и профилактики назначают витамин D: минимум 1000 МЕ в сутки для детей грудного возраста, 1500 – 2000 МЕ — детям от года до трёх лет. Используются капли — Аквадетрим, Вигантол, ДеТриФерол. Аквадетрим также есть в таблетках. Препараты применяют ежедневно в течение нескольких месяцев, пока концентрация щелочной фосфатазы не приблизится к норме.
Также рекомендуется регулярно гулять на свежем воздухе, проводить общий массаж и заниматься лечебной гимнастикой. В первый год жизни ребёнка следует кормить грудью или адаптированной смесью и своевременно вводить прикормы [5] . Остаточные явления рахита устраняются с помощью лечебной физкультуры и массажа.
Ребёнку, страдающему рахитом, обязательно проводится санация очагов инфекции (например, носоглотки, кишечника, мочевыводящей системы). Детям с перинатальным поражением центральной нервной системы, т .е. возникшим во время беременности и родов, нужно своевременно проходить неврологическое лечение и реабилитацию.
Повышенная чувствительность и передозировка витамином D может привести к повышенному уровню кальция в крови и моче. При этих состояниях нарушается сердечный ритм, появляется тошнота, рвота, головная боль, слабость, раздражительность, снижается вес, усиливается жажда, учащается мочеиспускание, образуются почечные камни, повышается уровень кальция в почках и мягких тканях, возникает почечная недостаточность, анорексия, гипертония, запор или жидкий стул.
При хронической передозировке витамином D возникает деминерализация костей, кальций откладывается в почках, сосудах, сердце, лёгких, кишечнике и нарушается работа органов [6] . Развивается полиурия и полидипсия — обильное выделение мочи и очень сильная жажда. Повышенная концентрация кальция в крови и моче способствует нефрокалькулёзу и нефрокальцинозу. Всё это может привести к смерти пациента, поэтому принимать витамин D нужно под контролем врача и с наблюдением за лабораторными показателями [17] .
Прогноз. Профилактика
Дети с витамин D-дефицитным рахитом, как правило, хорошо реагируют на адекватное лечение препаратами витамина D. Однако как во время выздоровления, так и в период остаточных явлений, у них могут сохраняться, а иногда даже усиливаться кариес, деформация грудной клетки и костей таза, нарушение осанки и искривление ног.
У женщин, перенёсших в детстве рахит, может развиться поясничный лордоз — искривление поясничного отдела позвоночника, при котором этот отдел как бы уходит вперёд, к животу. Из-за этого могут быть сужены размеры входа и выхода из малого таза, что осложняет вынашивание плода и роды, часто требуется операция кесарева сечения [15] .
Профилактика рахита
Профилактику рахита нужно начинать ещё до рождения ребёнка. Пища беременной женщины должна содержать достаточно калорий, белков, жиров, углеводов, минеральных солей и витаминов. Обязательны прогулки на свежем воздухе и здоровый образ жизни. Специфическая профилактика в этом периоде заключается в приёме витамина D. Учитывая, что в России часто встречается его дефицит, всем женщинам, готовящимся к зачатию, желательно получать витамин D в профилактических дозах (не менее 600–800 МЕ витамина D в сутки). При наступлении беременности дозу увеличивают до 800–1200 МЕ в сутки.
Постнатальная профилактика рахита начинается сразу после рождения ребёнка. Предпочтительнее естественное вскармливание, но важно своевременно ввести прикорм. Также нужно заниматься гимнастикой, принимать воздушные ванны, проводить массаж, водные процедуры, гулять на свежем воздухе и поддерживать положительный эмоциональный тонус ребёнка.
Специфическая профилактика рахита заключается в приёме витамина D [15] . Искусственные заменители грудного молока, хотя и обогащены им (в среднем 40–45 МЕ на 100 мл), суточную потребность не покрывают. Шестимесячный ребёнок, находящийся на искусственном вскармливании, получает не более 15–20 % необходимого витамина D. Относительно низкая его усвояемость приводит к тому, что это количество оказывается ниже ещё в два раза. Даже самые лучшие смеси не способны обеспечить ребёнка достаточным количеством этого витамина.
Согласно международным рекомендациям, чтобы предотвратить рахит, нужен ультрафиолетовый свет или 10 мкг (400 МЕ) препарата витамина D ежедневно и нормальное поступление кальция и фосфора [11] [12] . В день достаточно 20 минут ультрафиолетового облучения, попадающего на лицо светлокожего ребёнка, и на несколько минут больше для детей с повышенной пигментацией.
В руководстве по клинической практике Эндокринного общества США сказано, что детям первого года жизни в сутки требуется принимать 400–1000 МЕ витамина D, а детям от года — 600–1000 МЕ [9] . Европейское общество детской гастроэнтерологии, гепатологии и питания также рекомендует приём витамина D по 400 МЕ/сутки детям первого года жизни [10] .
Отечественные рекомендации отличаются из-за климатических особенностей. Профилактические дозы витамина D составляют:
- детям 1–12 месяцев — 1000 МЕ/сутки без перерыва на летние месяцы (не требует пересчёта у детей на смешанном и искусственном вскармливании);
- детям 1–3 лет — 1500 МЕ/сутки без перерыва на летние месяцы;
- детям 3–18 лет —1000 МЕ/сутки без перерыва на летние месяцы.
- беременным женщинам — 2000 МЕ на весь период беременности [14] .
Для Европейского севера России рекомендованы следующие дозы в зависимости от возраста ребёнка:
- 1–6 месяцев (вне зависимости от вида вскармливания) – 1000 МЕ/сутки;
- 6–12 месяцев – 1500 МЕ/сутки;
- 1–3 года – 1500 МЕ/сутки;
- дети старше 3 лет – 1500 МЕ/сутки.
Согласно инструкции к препарату, витамин D назначают с 28-го дня жизни [7] [13] [14] [15] .
Список литературы
- Zmora E., Gorodischer R., Bar-Ziv J. Multiple nutritional deficiencies in infants from a strict vegetarian community // Am J Dis Child. — 1979. — № 2. — P. 141–144. ссылка
- McKay C. P., Portale A. Emerging topics in pediatric bone and mineral disorders 2008 // Semin Nephrol. — 2009. — № 4. — Р. 370–378. ссылка
- Lowdon J. Rickets: concerns over the worldwide increase // J Fam Health Care. — 2011. — № 2. — Р. 25–29. ссылка
- Chapman T., Sugar N., Done S. et al. Fractures in infants and toddlers with rickets // Pediatr Radiol. — 2010. — № 7. — Р. 1184–1189. ссылка
- Shah B. R., Finberg L. Single-day therapy for nutritional vitamin D-deficiency rickets: a preferred method // J Pediatr. — 1994. — № 3. — Р. 487–490.ссылка
- Thacher T. D., Smith L., Fischer P. R. et al. Optimal Dose of Calcium for Treatment of Nutritional Rickets: A Randomized Controlled Trial // J Bone Miner Res. — 2016. — № 11. — Р. 2024–2031. ссылка
- Casey C. F., Slawson D. C., Neal L. R. VItamin D supplementation in infants, children, and adolescents // Am Fam Physician. — 2010. — № 6. — Р. 745–748. ссылка
- Ross A. C., Taylor C. L., Yaktine A. L. Dietary Reference Intakes for Calcium and Vitamin D. — Washington DC: National Academies Press. — 2011. ссылка
- Pramyothin P., Holick M. F. Vitamin D supplementation: guidelines and evidence for subclinical deficiency // Curr Opin Gastroenterol. — 2012. — № 2. — Р. 139–150. ссылка
- Braegger C., Campoy C., Colomb V. et al. Vitamin D in the healthy European paediatric population // J Pediatr Gastroenterol Nutr. — 2013. — № 6. — Р. 692–701. ссылка
- Greer F. R. Issues in establishing vitamin D recommendations for infants and children // Am J Clin Nutr. — 2004. — № 6. — 1759S–1762S. ссылка
- Wagner C. L., Greer F. R. Prevention of rickets and vitamin D deficiency in infants, children, and adolescents // Pediatrics. — 2008. — № 5. — P. 1142–1152. ссылка
- Почивалов А. В. Детские болезни: учебное пособие. — Воронеж: ГБОУ ВПО «ВГМА им. Н. Н. Бурденко Минздрава РФ», 2014. — 272 с.
- Союз педиатров России. Национальная программа «Недостаточность витамина D у детей и подростков Российской Федерации: современные подходы к коррекции». — М.: ПедиатрЪ, 2018. — 96 с.
- Шабалов Н. П. Детские болезни: Учебник для вузов. Том 1. — 6-е издание. — СПб.: Питер, 2011. — 928 с.
- Schwarz S. M. Rickets Workup // Medscape. — 2017.
- Гуцуляк С. А. Нарушение фосфорно-кальциевого обмена у детей: учебное пособие для студентов. — Иркутск: ИГМУ, 2009. — 25 с.
- Caruso T. J., Fuzaylov G. Severe Vitamin D Deficiency — Rickets // N Engl J Med. — 2013.
- Stanislavsky A. Rickets // Radiopaedia. — 2021.
Источник https://medaboutme.ru/articles/chto_vsem_roditelyam_nado_znat_o_rakhite/
Источник https://www.krasotaimedicina.ru/diseases/children/rickets-like
Источник https://probolezny.ru/rahit/