Потница
Обновлено: 08.06.2023 Когда жарко, у вас появляются странные высыпания на коже? Кожа чешется, зудит, а также вызывает раздражение и беспокойство? Эти и другие симптомы могут свидетельствовать о потнице. Потница — это дерматологическое заболевание. Оно поражает не только младенцев, но и взрослых, особенно в жаркую погоду при высокой влажности. Сыпь потница возникает, когда под кожей задерживается пот из-за закрытых пор (потовых протоков). Это незаразное заболевание. Передача от человека к человеку невозможна. Но даже если у вас диагностировали потницу, как лечить ее, какие бывают у заболевания осложнения и каковы особенности ухода за кожей при потнице для разных возрастных групп — вы можете узнать во время консультации у врача.
Причины потницы
- подмышечные впадины, локтевые и подколенные области, пах;
- внутренняя поверхность бедер, если ноги с избыточным весом;
- кожа, которая постоянно находится под одеждой;
- кожа под молочными железами (у женщин);
- кожа младенцев в подгузниках.
Закупорка потовых протоков происходит по разным причинам:
- Незрелые потовые каналы.
Потовые протоки новорожденного развиты не полностью. Они легко повреждаются, задерживая пот под кожей. Потница у новорожденных часто возникает в первые дни жизни, особенно если младенец закутан в одеяло, одет слишком плотно или у него высокая температура. - Тропический климат.
Жаркая влажная погода может вызвать потницу. - Физическая активность.
Силовые упражнения, интенсивная работа или любая деятельность, вызывающая обильное потоотделение, могут привести к возникновению потницы. - Перегрев.
Слишком теплая одежда или сон под тёплым одеялом служат причиной возникновения потницы. - Продолжительный постельный режим.
Потница возникает у людей, которые длительное время прикованы к постели, особенно если у них высокая температура.
Виды потницы
Типы заболевания классифицируются в зависимости от глубины закупорки потовых протоков. Признаки потницы для каждого типа различаются.
Самая легкая форма болезни — кристаллическая потница. Она поражает потовые каналы в верхнем слое эпидермиса. Этот вид потницы проявляется в форме пузырьков розового цвета в диаметре до 1 мм. Высыпания, как правило, безболезненны, не сопровождаются зудом.
В более глубоких слоях кожи развивается красная потница. Симптомы включают красные пузырьки, иногда возникает зуд или покалывание в пораженной области. Наполнение пузырьков мутное, вокруг расположен красный венчик. При длительном течении заболевания могут появиться мокнущие корочки. Их наличие говорит о присоединение инфекции.
Иногда содержащие жидкость пузырьки красной потницы воспаляются и заполняются гноем. Так возникает папулезная потница — осложнение красной потницы. В диаметре пузырьки — 1-2 мм, пораженный участок может зудеть, отекать, наблюдается покраснение.
Менее диагностируемая форма заболевания — апокринная или глубокая потница. Она поражает потовые протоки в дерме (более глубоком слое кожи). А застоявшийся пот просачивается из сальных желез в дерму, вызывая образование твердых шариков телесного цвета, напоминающих мурашки на коже. В некоторых случаях они болезненны при пальпации.
Признаки потницы
Потница проявляется с учетом ее типа. При кристаллической потнице сыпь похожа на крошечные прозрачные пятна. Они могут выглядеть как капли пота. Сыпь потница обычно исчезает в течение нескольких часов или дней. Это наименее зудящая форма заболевания, и зуда может не быть вовсе.
Красная потница вызвана закупоркой потовых протоков в более глубокой части эпидермиса. Развиваются крошечные красные бугристые пятна. Они могут вызывать сильный зуд, иногда переходящий в сильное покалывание. Пораженные участки кожи становятся красными.
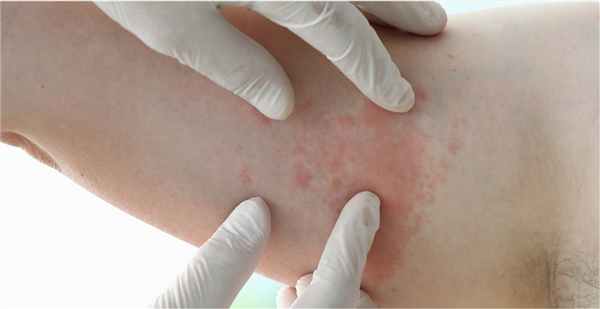
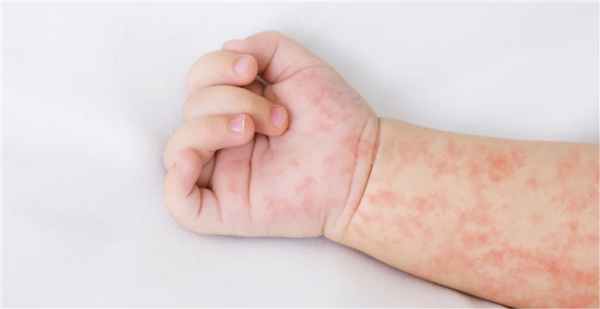
Симптомы потницы у детей
Заболевание часто возникает у новорожденных и грудничков. Главная причина — перегрев. Увеличивает риск возникновения потницы избыточный вес ребенка, трение одежды, сахарный диабет и другие эндокринные заболевания, искусственное вскармливание. Для диагностики и лечения следует обратиться в педиатрию или к детскому дерматологу.
Категорически запрещается выдавливать пузырьки на коже ребенка, мазать пораженные участки йодом, зеленкой, спиртосодержащими составами. Не следует смазывать кожу грудничка увлажняющим кремом.
Следует различать потницу и диатез. Потница чаще возникает в складках кожи, на животе, на ягодицах, на лице. Пузырьки розовые, ярко-красные или телесного цвета. Аллергические высыпания могут возникать по всему телу, даже на открытых участках кожи: ногах, руках, животе и спине. Часто сливаются между собой и выглядят как воспаленное пятно.
Для профилактики потницы у грудничков следует соблюдать рекомендации:
- использовать качественные подгузники, как можно чаще их менять;
- регулярно купать ребенка, гулять на свежем воздухе;
- температура в помещении не должна быть слишком высокой, оптимальная относительная влажность составляет 60-70 %;
- одежда грудничка должна хорошо пропускать воздух, предпочтительны натуральные ткани;
- не пеленать ребенка туго.
Диагностика потницы
Для диагностики заболевания не нужны анализы. Врач диагностирует сыпь по результатам визуального осмотра и опроса пациента. Важно исключить другие виды кожных высыпаний.
Для выявления инфицированной потницы врач может сделать соскоб кожи. Материал отправят в лабораторию для проведения биопсии.
Как лечить потницу?
Высыпания обычно проходят без лечения. При тяжелых формах заболевания может потребоваться медицинская помощь. Так, в Клинике МЕДИКОМ для лечения осложненных форм потницы используется фототерапия. Это — современный метод лечения кожных заболеваний, который основывается на действии ультрафиолетового излучения. Высокая эффективность достигается с помощью направленного лучевого потока, способного качественно влиять на темпы заживления пораженных участков кожи. Для проведения фототерапии в нашей клинике сформирована база с высококлассным оборудованием — лампами Philips TL-01 c длиной волн 311 нм. Сама процедура выполняется опытными врачами, имеющими высшую категорию. При этом терапия ультрафиолетовыми лучами не имеет категоричных противопоказаний и даже назначается беременным, кормящим женщинам и детям.
Но лучший способ облегчить симптомы — устранить причины, вызвавшие высыпания.
Избегать перегрева и держать кожу сухой — все, что нужно делать при кристаллической и красной потнице. При лечении последней может потребоваться применение мазей, чтобы уменьшить дискомфорт от зуда и не допустить осложнения. Для местного лечения используют:
- лосьон с каламином или ментолом для снятия зуда;
- безводный ланолин, помогающий избежать закупорке протоков и остановить появление новых поражений;
- в самых серьезных случаях инфекционной потницы — мази с кортикостероидами.
Когда температура кожи снизится, сыпь обычно проходит в течение 2-3 дней.
Не рекомендуется использование масел или кремов на основе вазелина или минеральных масел во избежание дальнейшей закупорки потовых каналов и усиления симптомов потницы.
Для грудничков рекомендуется использовать крема с содержанием цинка, обладающие подсушивающим эффектом. А также уменьшению симптоматики способствует замена марки подгузников (потница может оказаться скрытой аллергической реакцией на пропитку или материал подгузника), «выгул» ребенка без подгузников, использование тканевых одноразовых подгузников и т. д. В любом случае для правильного диагностирования потницы и подбора эффективных средств для лечения необходимо обратиться в клинику к проверенному врачу.
Осложнения потницы
Заболевание обычно проходит без последствий, но в редких случаях может привести к заражению бактериями, вызывая воспаленные и зудящие пустулы. В этом случае необходимо как можно скорее обратиться к врачу.
Наиболее распространенным осложнением потницы является гнойное воспаление высыпаний. Это приводит к повышению температуры и ухудшению общего состояния.
Профилактика потницы
Чтобы защитить себя от возникновения потницы, рекомендуется соблюдать следующие рекомендации:
- Носить одежду, которая не препятствует потоотделению. Летом носить мягкую, легкую одежду из естественных тканей. Дети должны одеваться зимой так же тепло, как и взрослые. Не стоит дополнительно утеплять ребенка.
- В жаркие периоды не носить облегающую одежду, которая может спровоцировать раздражение кожи.
- В особенно жаркие дни оставаться в тени или в здании, использовать вентиляторы и кондиционеры для охлаждения воздуха.
- Следить за тем, чтобы спальная комната была прохладной и достаточно вентилируемой. Регулярно менять постельное белье.
- В жаркие дни избегать действий, приводящих к обильному потоотделению — занятий спортом, тяжелого физического труда.
- Людям с избыточным весом желательно сбросить лишние килограммы.
- Соблюдать личную гигиену, в жаркую погоду чаще принимать душ.
Вопрос-Ответ
Почему появляется потница у новорожденных?
У новорожденных потница появляется из-за воздействия высоких температур, которым подвергается младенец. Если вы обнаружили у малыша симптомы потницы, мелкие высыпания на коже в местах, где происходит трение с одеждой или под подгузником, вам необходимо записаться на консультацию неонатолога и подобрать средства для снятия симптоматики.
Как отличить потницу от аллергии?
Основное отличие потницы от аллергии заключается в высыпаниях, которые представляют собой мелкие папулы яркого красного цвета (иногда телесного) с жидкостью внутри. Не всегда получается точно определить различия визуально, поэтому вам поможет консультация аллерголога.
Чем мазать при потнице?
Для того чтобы уменьшить зуд, врачи обычно назначают антигистаминные кремы и мази. Однако самолечением в данном случае заниматься настоятельно не рекомендуется. Необходимо использовать только то, что назначил ваш лечащий врач.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Потница
Потница – дерматологическое заболевание, которое сопровождается появлением у детей характерной сыпи на теле. Чаще всего сыпные элементы наблюдаются в кожных складках, в местах, где из-за одежды или подгузника возникает местный перегрев кожи (ягодицы, подмышечные впадины, шея, паховая область и т.д.). Само по себе явление угрозы здоровью не несет, однако оно может стать причиной развития вторичного инфицирования и зарождения воспалительного процесса. Кроме того, высыпания доставляют ребенку физический дискомфорт: зудят, чешутся, мешают. Лечением и профилактикой потницы у детей разного возраста занимаются дерматологи и педиатры.
У малышей, особенно новорожденных, процессы терморегуляции еще не отлажены, и даже незначительный перегрев может привести к сильному потоотделению. Из-за нестабильной работы потовых желез жидкость выделяется и испаряется недостаточно, застаивается, что и становится основной причиной развития патологии.
Потница остается самым распространенным явлением, с которым сталкиваются все без исключения дети до 2 лет.
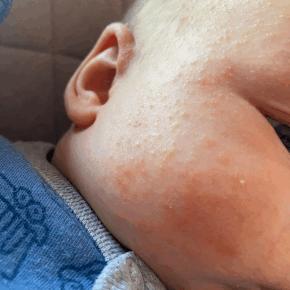
Классификация
Специалисты выделяют четыре формы заболевания с учетом особенностей сыпи, длительности течения болезни и тяжести клинической картины.
- Кристаллическая потница. Встречается в большинстве случаев, считается самым простым и безобидным типом заболевания. Чаще всего такая форма потницы наблюдается у нарожденного или месячного ребенка, при этом элементы сыпи могут возникнуть на любом участке тела: на шее, попе, ногах и руках, реже на животе, лице и боковых частях туловища. Сыпные элементы похожи на маленькие пузырьки, которые через 2–4 дня после своего появления постепенно подсыхают и начинают шелушиться, вызывая легкий зуд или раздражение.
- Красная потница у ребенка. Представляет собой более опасный вариант заболевания, при котором высыпания напоминают бугорки. Они краснеют, значительно выступают над поверхностью кожи, зудят и чешутся. Длительность такого типа патологи редко продолжается меньше 2 недель. Состояние чревато развитием бактериальных воспалений на коже.
- Белая потница. Протекает с воспалительным процессом, о чем свидетельствует характерный внешний вид везикул: небольшие пузырьки заполнены белым или гнойно-желтоватым содержимым. Лопаясь, такие элементы оставляют после себя светло-серый налет, который постепенно исчезает. Если воспалительный процесс при такой форме болезни вовремя не купировать, высок риск развития полномасштабной инфекции.
- Глубокая потница. Отличается от других вариантов патологии глубиной поражения кожи. Кристаллическая, красная и белая формы болезни застрагивают только эпидермис, в то время как глубокая потница локализуется в дерме и жировом слое. Вместо пузырьков формируются крупные волдыри, заполненные серозной жидкостью, которые поочередно лопаются в произвольном порядке и потом рассасываются. Глубокая потница опасна развитием обширных воспалительных процессов.
Причины
Большинство случаев из практики врачей-дерматологов и педиатров связаны с родительскими ошибками при уходе за малышом. Боясь застудить ребенка, мамы и папы, особенно новоиспеченные, считают своим первым долгом капитально укутать новорожденного. Поскольку центр терморегуляции у грудничков работает плохо, возникает перегрев, малыш начинает потеть, пот скапливается протоках, а соли вызывают раздражение кожи. Итог один – появление различных высыпаний, капризность и вялость ребенка.
Другими вероятными причинами потницы у детей могут стать:
- слишком тесная, плотная и теплая одежда, особенно из синтетических материалов, плохо пропускающая воздух;
- злоупотребление средствами по уходу (кремами, маслами для тела, мылом, пенками и другими аналогичными препаратами), которые нарушают естественный кислотный баланс и способствуют гиперчувствительности кожи;
- чрезмерно сухой и теплый воздух в помещении, где находится ребенок;
- плохое качество подгузников;
- редкая смена пеленок и подгузников.
Сильная потница нередко возникает на фоне различных инфекционно-воспалительных заболеваний общего плана, например, при ОРВИ, простуде, детских инфекциях, когда у ребенка повышается температура тела, он потеет, а родители, боясь осложнений, еще больше укутывают малыша.
В группу риска также входят дети, страдающие от эндокринных заболеваний, рахита, дерматитов, находящиеся на искусственном вскармливании и груднички, слишком активно прибавляющие в весе.
Симптомы потницы
Ключевым признаком любого варианта патологии является сыпь. Кожа краснеет, а на ее поверхности формируются различные элементы, похожие на пузырьки, иногда зернышки, реже волдыри. Некоторые из них заполнены жидкостью, другие гнойным содержимым.
Характерными признаками потницы считаются:
- усиление красноты и появление свежих высыпаний после перегрева, контакта кожи с горячей водой;
- отсутствие болевого синдрома;
- побледнение сыпи при надавливании.
При легких поражениях кожи грудные дети с потницей не проявляют беспокойства, капризничают редко, хорошо спят, у них нет проблем с аппетитом.
В ситуации, когда заболевание протекает в глубоких слоях кожи или к первичному воспалению присоединяется вторичная инфекция, дополнительными симптомами могут стать:
- повышение общей температуры тела;
- вялость, сонливость малышей;
- отказ от еды и питья;
- нарушения сна.
В местах высыпаний могут образоваться мокнущие трещины, язвочки с серовато-желтым налетом, из которых при механическом повреждении выделяется кровь. При появлении таких симптомов потницы у ребенка без помощи врача уже не обойтись.
Диагностика
Сначала врач внимательно осматривает ребенка, оценивает состояние кожи, анализирует выраженность и тип сыпных элементов, опрашивает родителей об особенностях здоровья и образа жизни малыша, окружающей обстановке и т.д.
Далее проводится дифференциальная диагностика, поскольку потницу необходимо в первую очередь отделить от иных состояний, сопровождающихся у ребенка сыпью: краснухи, ветряной оспы, кори и других опасных инфекций. Для этого врач может назначить:
- общий клинический анализ крови;
- соскоб с кожи для микробиологического анализа;
- биохимическое исследование крови;
- аллергологические пробы (при подозрении на дерматиты).
В некоторых случаях проводится анализ содержимого пузырьков, что необходимо для выявления конкретного возбудителя воспаления и подбора оптимальной противомикробной терапии.
Потница у взрослых

Потница — это раздражение кожи, которое возникает из-за того, что у человека сильно выделяется пот и при этом он медленно испаряется. В результате потовые железы закупориваются — и начинается раздражение. Чаще всего такое заболевание встречается у детей, но и у взрослых оно тоже иногда наблюдается — поэтому о нем нужно знать.
Симптомы
Говоря о симптомах потницы, необходимо сразу затронуть такой момент, как виды раздражения, потому что у каждого типа свои проявления.
Наиболее простой и безопасной формой является кристаллическая потница. Она проявляется небольшими (до миллиметра) безболезненными высыпаниями — это мелкие пузырьки, которые расположены рядом друг с другом и могут сливаться. Локализуются такие высыпания на шее, лице, лбу, туловище, а также в местах сгиба ног, рук. Часто эта потница возникает ненадолго и быстро исчезает при соблюдении привычной гигиены.
Более опасен такой вид потницы, как красная (воспалительная). Ее признаки, следующие:
- Высыпания в виде более крупных пузырьков (до двух миллиметров) с красными воспаленными венчиками. В этих пузырьках наблюдается содержимое мутного вида.
- Зуд, который может быть довольно сильным и беспокоить пациента неприятными ощущениями.
- Мокрые корочки. Если они появились, это означает, что к обычной болезни у взрослого присоединилась бактериальная инфекция — то есть возникло осложнение.
Обычно красная разновидность недуга локализуется подмышками, на животе и коже между ягодицами, а также на сгибах локтя, предплечьях. У людей, страдающих ожирением, она часто появляется в паху. В отличие от предыдущего варианта, этот не проходит самостоятельно и всегда требует целенаправленного лечения.

Если течение красной потницы осложняется, может развиться так называемая папулезная форма с острым воспалением. Тут уже появляются не только зуд, но и симптомы интоксикации. Кожа болезненная, состояние больного сложное. Вылечить такое заболевание можно только специально подобранными медикаментами — в ряде случаев для этого требуется не один месяц.
Еще один вариант потницы у взрослых — апокринная. Она связана с работой специальных желез, которые находятся на ареоле соска, в области анального отверстия, подмышками, а также у женщин в области больших половых губ. В этих местах появляется мелкая сыпь, а также специфические скопления в области желез. Эти образования часто лопаются прямо внутри кожи и к ним присоединяется инфекционный процесс. В данном случае также требуется помощь специалистов.
Причины
Причины потницы у взрослых людей выглядят так:
- Гипергидроз. У людей с повышенной потливостью болезнь может приобретать хронический характер.
- Серьезные нарушения обмена веществ. Поскольку пот — это часть обменных реакций, некоторые заболевания могут повлиять на его выделение и испарение.
- Отдельные эндокринные патологии — например, сахарный диабет, гипертиреоз, гипотиреоз.
- Некоторые болезни нервной системы.
- Лихорадка, повышенная температура в течение длительного времени. В таком состоянии пот всегда активно выделяется, поэтому на коже может возникнуть сыпь.
- Ожирение или просто избыточный вес. При лишних килограммах люди, как правило, потеют гораздо сильнее, что тоже может привести к раздражению кожных покровов.
- Малоподвижность, постоянный контакт кожи с кроватью. Такая потница у взрослых встречается у лежачих больных или у людей, которые в силу определенных болезней мало ходят, но много лежат или сидят.
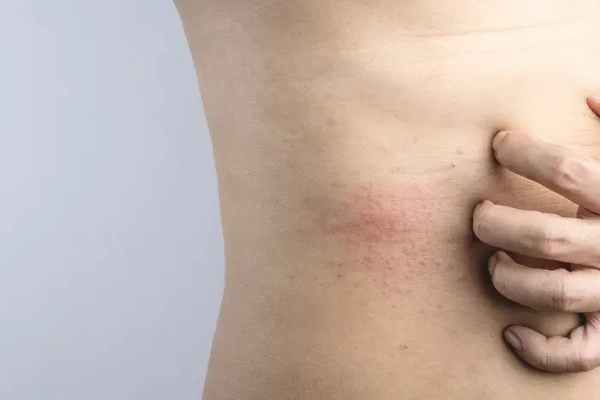
Все это причины, которые можно отнести к патологическим — то есть они уже сами по себе связаны с каким-то негативным состоянием организма или заболеванием. Но есть еще и так называемые провоцирующие факторы — их можно назвать внешними причинами. Сюда отнесем:
- Жаркий, сухой климат, способствующий сильному потоотделению, а также повышенная влажность с высокой температурой.
- Активные и постоянные занятия спортом, при которых человек много потеет и сам пот постоянно находится на коже.
- Работа, связанная с интенсивной физической нагрузкой или с нахождением в жарких помещениях. Например, люди сильно потеют, если работают на заводах возле раскаленных печей.
- Плохо подобранная обувь. Если она сильно пережимает стопу и не обеспечивает достаточное количество воздуха, может развиться потница на коже ног.
- Применение неправильной косметики: сильно плотных и питательных кремов, когда коже жарко. Например, сыпь на лице может появиться из-за того, что в летнюю жару женщина наносит очень плотный тональный крем.
- Несоблюдение всех правил гигиены, когда пот, смешанный с пылью и загрязнениями, подолгу остается на коже.
- Слишком частый и длительный загар, который может повредить кожные покровы и сделать их более восприимчивыми к любым негативным факторам.
Вызвать проблему может как одна причина, так и совокупность нескольких — все зависит от конкретного организма.
Диагностика
Как правило, диагностика потницы не требует сложных манипуляций — врач-дерматолог или терапевт может определить заболевание чисто визуально, по его внешним признакам. Но в ряде случаев нужно обследовать клетки пораженных участков, а также сдать общие анализы. Особенно это актуально при сложных случаях, когда вместе с первичной проблемой необходимо выявить вторичную инфекцию.
Лечение
Если речь о простой форме, лечение потницы будет заключаться в том, чтобы устранить негативный фактор (например, перегревание), соблюдать гигиену и обрабатывать пострадавшие участки кожи антисептическими средствами.
В сложных случаях пациентам выписывают антигистаминные препараты, антибиотики (не всегда), антибактериальные, противовоспалительные и подсушивающие средства.

Также в план лечения могут включаться:
- Разные методики лечения гипергидроза. Например, это лазерное лечение, инъекции ботулотоксина, операция на нервных волокнах, удаление потовых желез. Чем серьезнее операция, тем реже она применяется, поскольку важно, чтобы ее риски перекрывались полученным эффектом.
- Физиотерапия. Пациентам могут назначать рефлексо- и иглорефлексотерапию.
- Фитотерапия. В ряде ситуаций врач может предложить использовать отвары на основе разных полезных трав. Но это далеко не всегда обязательно, так как есть много уже готовых средств с более выраженным и быстрым эффектом.
Сложные случаи требуют обязательной консультации у врача, в такой ситуации самостоятельное лечение потницы у взрослых невозможно. Если у вас возникла подобная проблема, мы рекомендуем незамедлительно обратиться в АО «Медицина». В нашей клинике вы получите квалифицированную помощь опытных дерматологов и сможете избавиться от недуга настолько быстро, насколько это возможно.
Профилактика
Чтобы понять, какая профилактика нужна в данном случае, нужно обратиться к причинам потницы и исключить все негативные факторы. Важно поддерживать тело в оптимальной температуре, носить хорошую дышащую одежду, постоянно следить за здоровьем организма, поддерживать оптимальный вес. Обязательным условием является правильное и регулярное соблюдение личной гигиены.
Вопросы-ответы
Чешется ли потница?
В том случае, если к ней присоединяется дополнительная инфекция и речь идет уже об осложненном состоянии, могут наблюдаться зуд и неприятные ощущения.
Можно ли заразиться потницей?
Нет. Это заболевание не передается бытовым или другим путем.
Как избавиться от потницы?
Простая форма может пройти сама, а в остальных случаях требуется помощь специалистов, которые подберут специальные таблетки, мази и процедуры, необходимые конкретному пациенту.
Потница
Потница — сыпь в виде прозрачных пузырьков или красных узелков, которая возникает вследствие закупорки потовых желез и чаще всего обусловлена перегреванием организма. По характеру высыпаний различают красную, кристаллическую и папулезную потницу. Диагноз потницы обычно не вызывает затруднений, консультация дерматолога может потребоваться лишь в осложненных случаях.
Лечение потницы заключается главным образом в устранении факторов, вызывающих перегревание и усиленное потоотделение организма. К мерам профилактики потницы относятся оптимальный температурный режим помещения, адекватная погоде одежда, соблюдение личной гигиены и правильный уход за кожей.
Причины
В основном при потнице поражаются участки кожи с недостаточной вентиляцией:
- области естественных складок тела (подмышки, паховая область, коленные и локтевые сгибы),
- область под молочными железами у женщин и очень полных мужчин,
- область за ушами у детей и взрослых с густыми волосами,
- область между бедрами, если ноги очень полные,
- область, находящаяся постоянно под одеждой (область под бюстгальтером, плавками, подгузниками), бандажами, повязками.
Способствуют развитию потницы: синтетическая одежда, плотные недышащие ткани, лихорадочные состояния, повышенные температуры воздуха в сочетании с высокой влажностью, травмы и натертости кожи, применение кремов, масел, жирных основ косметики, закупоривающих поры, сахарный диабет, обменные болезни, лишний вес.
К причинам чрезмерного потоотделения могут относиться сбои в эндокринной системе организма, недостаточное функционирование сердца, сосудов, почек и расстройства нервной системы. Иногда на увеличение потливости (гипергидроз) влияет генетический фактор, т.е. наследственность и место проживания. В жарких странах акклиматизация всегда сопровождается повышенным потоотделением, а местные жители имеют склонность к гипергидрозу.
Симптомы
Общепринято разделять потницу на три вида:
- Кристаллическая потница проявляется в виде бледно-красных мелких множественных пузырьков до 1 мм в диаметре, расположенных близко друг к другу. Пузырьки безболезненны и не вызывают никакой другой симптоматики, кроме внешнего проявления. Склонны к слиянию. Возникают на лбу, лице, шее, туловище, сгибательных поверхностях рук и ног. В превалирующем большинстве внезапно возникает и самостоятельно разрешается.
- Красная потница характеризуется пузырькообразными высыпания на коже до 2 мм, которые окружены красным венчиком воспаления. Внутри пузырька находится мутное содержимое. Часто сопровождается воспалением поверхностного слоя кожи и сильным зудом. По мере прогрессирования возникают мокрые корочки – признак присоединения бактериальной инфекции. Характерные места локализации – подмышечные впадины, живот, кожа между ягодицами, локти и предплечья. Такая потница в паху – частое явление у женщин с ожирением. Самостоятельно не проходит.
- Папулезная потница — это вид красной потницы с тяжелым течением. Фактически, является продолжением красной потницы. Возникают папулезно-везикулярные пузырьки 1-2 мм в диаметре с острым воспалительным процессом в поверхностном слое кожного покрова (микробной экземой). Вследствие сухости кожи возможен зуд. Папулезная потница сопровождается общей интоксикацией: субфебрилитет, болезненность пораженной кожи, отечность и гиперемия. Возникает на боковых поверхностях груди, живота, руках или ногах. Требует длительного лечения в течение нескольких месяцев.
Диагностика
Диагноз потницы обычно не вызывает затруднений у врача любой специализации. Поэтому для подтверждения диагноза достаточно визуального осмотра педиатра или терапевта. В сложных случаях может потребоваться консультация дерматолога.
Лечение
Потница может возникнуть в любое время года, но чаще всего она проявляет себя в жаркий период, когда мы много потеем. Она может появиться и на отдыхе в теплых странах. Лечить потницу необходимо, причем как можно скорее. От легкой формы можно избавиться за одну-две недели. В тяжелых случаях потовые железы со временем истощаются, что приводит к сухости кожи. На фоне глубокой потницы возможно проникновение инфекции и микробная экзема. А с ней бороться уже намного сложнее — лечение может растянуться на годы. Это еще одна причина, по которой стоит, не откладывая, сделать анализы.
У новорожденных во время лечения потницы следует отказаться от крема, заменив его присыпкой, которая будет впитывать лишнюю влагу и позволит коже дышать. В воду для купания можно добавлять отвар ромашки, который успокаивает кожу и способствует ее восстановлению. И не забывайте о необходимости ежедневных воздушных ванн. Иногда рекомендуют обработку кожи порошком окиси цинка или салицило-цинковой мазью, но такое лечение должен назначить врач.
Лечение потницы у взрослых начинается с устранения факторов, которые ее вызвали. Конечно, с жаркой погодой ничего поделать нельзя, но если вы относитесь к людям с повышенным потоотделением, облегчить себе жизнь все-таки можно. Выбирайте просторную, не стесняющую движения одежду из натуральных материалов, и при необходимости используйте косметический тальк там, где одежда или белье могут натирать кожу.
В жаркие дни не следует пользоваться косметикой, которая может забивать поры, и жирными кремами. Лучше ограничиться лосьоном на водной основе. Кожу, пораженную потницей, нужно протирать антисептиком — для этого применяют спиртовые растворы салициловой или борной кислоты, слабый водный раствор марганцовки. Для снижения зуда и отека назначают антигистаминные препараты — тавегил или супрастин.
Потница
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Потница: причины появления, симптомы, диагностика и способы лечения.
Потница – это дерматологическое заболевание потовых протоков эккриновых желез, которое наблюдается по большей части у младенцев и маленьких детей, но может встречаться в любом возрасте, становясь реакцией на перегревание.
Потница наблюдается примерно у 15% новорожденных и обычно возникает при высокой температуре воздуха и повышенной влажности.
Причины появления потницы
Кожа человека состоит из эпидермиса, дермы и подкожной жировой клетчатки. Потовые железы, состоящие из секреторного клубочка и выводного протока, выделяют влагу и продукты метаболизма. Потовые железы бывают двух типов. Эккриновые железы располагаются на всех участках кожи, функционируют с рождения и участвуют в терморегуляции. Апокриновые потовые железы функционируют с начала периода полового созревания; располагаются на ладонях, подмышечных впадинах, в паху и не участвуют в терморегуляции.

Кожа у новорожденных и грудных детей тоньше, чем у взрослых, хорошо впитывает влагу, ее сосочковый слой еще не вполне оформлен (за исключением ладоней и подошв), связь между клетками рогового слоя еще слабая. Поскольку потовых желез у новорожденных в 12 раз больше, чем у взрослых, а роговые пластинки легко отторгаются, нередко потовые железы закупориваются кератиновыми пробками (кератиноциты – обновляющиеся клетки кожи, которые, достигая рогового слоя эпидермиса, отмирают, слущиваются и заменяются новыми).
Если кожа младенцев испытывает негативное влияние окружающей среды или травмируется, то нарушается ее барьерная функция, в результате чего наблюдается повышенная потеря влаги и гиперчувствительность.
Состав липидов и структура соединительно-тканных волокон обусловливают упругость и бархатистость кожи; обилие расширенных капилляров придают коже ярко-розовую окраску; большое количество функционально лабильных лимфатических канальцев формируют пастозность и легко возникающие отеки.
В связи с перечисленными особенностями кожи у новорожденного могут появляться различные пограничные состояния (то есть не требующие активного вмешательства), включая потницу.
Таким образом, к факторам, способствующим появлению потницы у детей, относятся:
- высокая температура окружающей среды, повышенная температура тела;
- повышенная влажность в помещении, где находится ребенок;
- пренебрежение гигиеническими требованиями по уходу за кожей ребенка.
Ориентируясь на гистологическую и клиническую картины, различают следующие формы заболевания:
- кристаллическая потница,
- красная потница,
- белая потница,
- желтая потница.
В результате усиленного потоотделения на туловище, лице, шее, волосистой части головы и конечностях появляется большое количество изолированных или сгруппированных маленьких просвечивающихся пузырьков, диаметр которых составляет 1–2 мм. Ребенок испытывает зуд и жжение в местах локализации потницы. После подсыхания пузырьков кожа шелушится.
При кристаллической потнице на коже туловища и конечностей появляются мельчайшие пузырьки около 1 мм с прозрачным содержимым. Через несколько дней пузырьки подсыхают с образованием чешуек и корочек.
Красная потница обычно возникает при перегреве ребенка вследствие высокой температуры окружающей среды или в период лихорадки при детских инфекциях чаще всего на закрытых одеждой участках кожи (туловище, в подмышечных и паховых областях). Появляются красные узелки с гнойным содержимым, окруженные воспалительным венчиком.
При белой потнице пузырьки имеют молочно-белый цвет в результате вторичного инфицирования кокковой флорой. При желтой потнице на коже образуются пузырьки с гнойным содержимым желтого цвета.
Диагноз потницы выставляется на основании типичной клинической картины и данных истории болезни. Потница имеет сезонное течение, появляется обычно после перегревания, характеризуется наличием характерных пузырьков.
Лабораторная диагностика применяется с целью исследования гнойного содержимого пузырьков:
- микроскопическое (бактериоскопическое) исследование мазка, окрашенного по Граму.
Краткая характеристика Микроскопического исследования мазка, окрашенного по Граму Бактериоскопия (от лат. «скопео» – смотрю) – лабораторный метод и�.
Читайте также:
- Саморегуляция при нейроциркуляторной дистонии. Биоуправление при ВСД
- Надпочечниковая вирилизация
- Дивертикулез толстой кишки
- Микроспоридиоз (Enterocytozoon bieneusi) — диагностика
- Акушерские манипуляции на новорожденных. Реанимация новорожденного
Потница
Потница — это раздражение кожи, возникающее в результате закупорки потовых желез и проявляющееся сыпью на теле. При этом пот у человека выделяется обильно, а испаряется медленно. Начинается раздражение. Чаще всего потница наблюдается у детей, но встречается и у взрослых.

Как возникает заболевание? Эккринные железы (или потовые) участвуют в процессе терморегуляции за счет специального секрета — пота. Пот — это жидкий раствор, содержащий соли и вещества, выделяемые потовыми железами. Эта смесь нужна для охлаждения тела при высокой температуре, а также во время стресса и физических нагрузок.
Симптомы
Симптомы потницы разнообразны и зависят от вида заболевания. Основной признак — это появление на коже высыпаний прозрачных или красноватого цвета. Сыпь у детей появляется на лице, шее, затылке, подмышками, в верхней части груди, а также в паховых складках. У взрослых самая частая локализация — локтевые и коленные сгибы, под молочными железами. Высыпания в ряде случаев могут содержать мутноватую жидкость или быть прозрачными. Когда пузырек (пустула) лопается, может появиться жидкость, а кожа становится влажной. Часто сыпь может сопровождаться зудом, дискомфортом в области высыпаний. У детей зуд приводит к раздражительности, плачу. У взрослых высыпания обычно не вызывают ухудшение самочувствия. При повышении температуры помещения сыпь усиливается. Если у человека диагностирую красную потницу, то высыпания имеют красноватый оттенок. Нередки жалобы пациентов на зуд. При глубокой потнице сыпь может распространяться на большие участки кожи, такие высыпания вызывают болезненность.
Виды
Потница бывает нескольких видов. Кристаллическая — самая распространенная, безопасная и простая потница. Встречается чаще всего у новорожденных, появляется на грудной клетке, верхней части спины, на лице. У взрослых такой вид потницы наблюдают редко. При кристаллической потнице возникают небольшие высыпания — пузырьки. Они безболезненны. У взрослых чаще всего локализуются на шее, на лбу, на сгибательных поверхностях (в области локтевого сгиба, коленного сгиба). Мелкие высыпания могут сливаться между собой.
Красная потница, или тепловой зуд. Основной причиной является перегревание тела в результате высоких температур на улице или в помещении. Увеличивается потоотделение, и как результат, появляются высыпания красного цвета. Сыпь может вызывать неприятные ощущения покалывания, зуда.
Пустулезная потница может развиться на фоне воспалительных заболеваний кожи, например, при экземе. При данном виде потницы развиваются небольшие высыпания (пустулы) диаметром 1-3 мм или пузырьки с мутноватой жидкостью. Чаще всего пустулы располагаются на участках наибольшего трения, например, подмышечные впадины, кожные складки под молочными железами, сгибательные поверхности коленных и локтевых суставов. Пустулезная потница встречается не только при кожных заболеваниях, но и при длительной физической нагрузке, при повышении температуры окружающей среды. В данных случаях повышено потоотделение, в результате происходит закупорка протоков потовых желез. Сыпь может сопровождаться зудом, доставляет дискомфорт человеку. Сами пустулы содержат мутноватую жидкость, окружены красным венчиком. Высыпания не сливаются между собой.
И, наконец, глубокая потница — высыпания при ней возникают в более глубоких слоях кожи. Чаще всего такая сыпь болезненна, а сами высыпания крупные.
Причины потницы у взрослых

Причин, вызывающих потницу много. Одной из самых частых является повышенная потливость, или гипергидроз. При этом человек сильно потеет, а испарение с поверхности кожи замедляется. Нарушения обмена веществ также могут стать причиной потницы. К таким нарушениям относят эндокринные заболевания, например, сахарный диабет, ожирение, патологии щитовидной железы (гипертиреоз, гипотиреоз). Люди с лишним весом гораздо больше потеют, что приводит к раздражению кожи. Некоторые неврологические заболевания могут привести к развитию данных высыпаний на коже. Потница может наблюдаться при инфекционных заболеваниях, сопровождающихся лихорадкой, например ОРЗ, пневмонии, кишечные инфекции. Человек во время болезни страдает от повышенной температуры, что приводит к повышенному потоотделению.
Помимо заболеваний, потницу вызывают и внешние причины. Жаркий, сухой климат, высокие температуры в помещении и на улице приводят к повышенному потоотделению. Работа, которая связана в основном с физической нагрузкой, а также занятия спортом могут спровоцировать возникновение потницы. При плохо подобранной обуви возможно появление потницы на коже ног. При этом обувь сильно пережимает стопу, предупреждает попадание воздуха к коже. Длительный загар может навредить коже лица и тела, а также вызвать высыпания. Декоративная косметика , средства по уходу за кожей и крема также могут спровоцировать появление потницы. Кроме того, к внешним причинам данного заболевания можно отнести несоблюдение правил гигиены.
Причины потницы у детей
Часто потница возникает у детей грудного возраста. Это связано с особенностями детского организма, незрелостью внутренних органов и кожи. Кожный покров у малышей тоньше, чем у взрослых, она обильно кровоснабжается. Терморегуляция у детей не до конца сформирована. В результате на высокую температуру происходи спазм сосудов или их расширение. Кроме того, потница у детей может возникнуть при перегреве, например, несоответствие одежды погоде. При частом купании малыша с использованием щелочного мыла также могут возникнуть высыпания на теле. При недостаточном гигиеническом уходе дети также могут заболеть потницей. Если ребенок находится в сухом, жарком помещении, температура которой выше 22-23 градусов, у него может возникнуть потница. Круглосуточное ношение подгузников без воздушных ванн также является провокатором повышенной потливости и высыпаний. Помимо этих причин, имеют место быть инфекционные заболевания, которые вызывают повышенную температуру и чрезмерную потливость, как следствие- развитие потницы.
Диагностика
Диагноз «потница» ставится на основании жалоб, объективного осмотра. Не рекомендуется заниматься самолечением, нужно обратиться к врачу-педиатру или дерматологу. В основном дополнительное обследование не требуется, диагноз ставится по результатам осмотра. Но в ряде случаев врач может назначить соскоб на патогенные грибковые инфекции, общий анализ крови.
Как лечить потницу?
Высыпания чаще всего проходят самостоятельно. Для того, чтобы вылечить кожу у детей, важным методом является гигиенический уход. Важно вовремя менять подгузник- каждые три часа и после стула. Малышам необходимо делать воздушные ванны, больше времени находиться без подгузника. Одежду детям стоит подбирать из натуральной ткани, без синтетики. Следует отказаться от некачественной детской косметики, тщательно подбирать средства по уходу за кожей. Детям при потнице часто назначают антисептики, которые подсушивают кожу, устраняя высыпания. К таким средствам относятся фурацилин, мирамистин, хлоргексидин. Кроме того, помогают препараты, содержащие цинк — цинковая мазь, циндол. Такие крема и мази подсушивают кожу, снимают воспаление, уничтожают бактерии. Применяются и крема с содержанием пантенола (декспантенол, бепантен). Крема заживляют раны, подсушивают, обладают противовоспалительным действием. Данные средства смягчают кожу, снимают шелушение, ускоряют заживление. Бепантен выпускается в виде мази и крема. Для новорожденных рекомендуется крем, так как он не такой жирный и быстрее впитывается. Наносят его на кожу тонким слоем 2-3 раза в день. Препараты можно приобрести без рецепта врача. Для лечения детей от потницы рекомендуют купание с отварами различных трав. Применяют отвар ромашки, череды. После купания малышей рекомендуется хорошо обсушить и припудрить присыпкой. Большинство присыпок изготавливается на основе талька, он быстро впитывает лишнюю влагу. Благодаря этому на коже создается тонкая пленка, которая не нарушает воздухообмен, а также охлаждает ее.
Опрелости под грудью

Опрелость под грудью – это инфекционно-воспалительное кожное заболевание, которое возникает в субмаммарных складках из-за повышенной влажности и присоединения инфекции. К опрелости предрасполагает нарушение личной гигиены и чрезмерная потливость. Проявляется в виде покраснения, которое ограничено участками соприкасающейся кожи, мацерацией с неприятным запахом, белесым или гнойным налетом. Диагностика проводится на основании клинических данных, дополненных микробиологическим исследованием. Для лечения используются местные средства с антисептическим, подсушивающим, антибактериальным действием.
МКБ-10
L30.4 Эритематозная опрелость

- Причины
- Патогенез
- Классификация
- Симптомы опрелостей под грудью
- Осложнения
- Диагностика
- Лечение опрелостей под грудью
- Консервативная терапия
- Хирургическое лечение
Общие сведения
Опрелость, или интертригинозный дерматит, чаще диагностируется у женщин. Редко заболевание появляется у мужчин с гинекомастией и ожирением, а также сопутствующим сахарным диабетом. Частота возникновения опрелости в складках молочных желез среди женского пола увеличивается с возрастом. Это связано с характерными изменениями функции кожи, снижением иммунитета и увеличением объема груди. Многие женщины с возрастом отказываются от использования бюстгальтера, что при большой молочной железе увеличивает риск развития опрелости.

Опрелости под грудью
Причины
Для развития опрелости под грудью необходимо сочетание нескольких факторов. В нормальных условиях пот обладает бактерицидными свойствами и препятствует размножению микроорганизмов. Но при сочетании потливости, некоторых системных заболеваний или особых состояний на фоне трения кожи под грудью возникает опрелость. Основными причинами патологии являются:
- Гипергидроз. При повышенном выделении пота и отсутствии вентиляции кожи мочевая кислота, мочевина, хлориды, остаются на поверхности кожи, вызывают ее повреждение, мацерацию. У лактирующих женщин повышается температура молочных желез, поэтому в складках под ними усиливается выделение пота.
- Нарушения личной гигиены. Отказ от ношения бюстгальтера для груди большого размера приводит к мастоптозу, кожа внутри складки плотно соприкасается, не позволяет поту испаряться. Если женщина игнорирует водные процедуры, особенно в жару, пот становится средой для размножения бактерий.
- Эндокринные патологии. Потливость и риск опрелости увеличивается при гипертиреозе, а у больных сахарным диабетом, синдромом Иценко-Кушинга патология нередко сочетается с грибковой или микробной инфекцией. Кандидоз кожи при диабете может развиваться не только под грудью, но и в любых кожных складках.
- Снижение иммунитета. С возрастом происходит естественное снижение иммунной защиты, изменение состава пота. Его реакция может меняться с кислой на нейтральную. Поэтому у пожилых женщин с макромастией больше шансов заболеть интертригинозным дерматитом.
- Беременность. У беременных женщин увеличивающийся живот и молочные железы образуют область плотного соприкосновения. От терния кожи в этом случае может защитить хлопчатобумажный бюстгальтер. Если его не носить, под грудью может появиться опрелость. Риск увеличивается и от естественного снижения иммунитета у беременных.
Патогенез
Потовые железы вырабатывают пот непрерывно. В среднем за сутки его выделяется до 800 мл, а при усиленной потливости значительно больше. В складках дермы он не испаряется, а смешивается с секретом сальных желез и становится питательной средой для бактерий. Постоянная влажность, трение во время движения создает участки мацерации. Кожа воспаляется, возникает отек и покраснение.
При активном размножении бактерий повреждение усиливается. В дерме появляются мелкие пузырьки с гнойным содержимым. Может присоединяться кандидозная инфекция. Грибок поражает верхний слой дермы, формирует колонии, которые макроскопически выглядят как белый налет. При его отделении шпателем или ватным тампоном оголяется гладкий слой кожи, который легко кровоточит.
При успешном лечении поверхность кожи начинает подсыхать, может начать шелушиться. Заживление происходит без формирования грубого рубца, опрелость не повреждает базальный слой кожи. Но при сохранении факторов риска, неконтролируемом диабете, иммунодефиците высока вероятность повторения опрелости. Также она может сочетаться с аналогичным процессом в подмышечных впадинах, в паху, между ягодицами.
Классификация
Опрелости в складках грудной железы могут быть ассоциированы с неспецифической микробной инфекцией или кандидозом. Редко дерматит обусловлен другими видами грибка или аллергией. В клинической практике используют классификацию в зависимости от типа возбудителя. Это позволяет ориентироваться в методах лечения. По течению заболевание классифицируют следующим образом:
- 1 стадия. Кожные покровы краснеют, выглядят отечными, но их целостность не нарушена.
- 2 стадия. Повреждается верхний слой кожи, на ней появляются трещины, пузырьки, язвочки.
- 3 стадия. Выраженное воспаление с присоединением грибковой инфекции или бактериальным поражением.
Симптомы опрелостей под грудью
До развития яркой клинической картины женщина ощущает дискомфорт под грудью, появляется кожный зуд, который может периодически усиливаться. Затем кожа краснеет, выглядит отечной. К зуду под грудью присоединяется чувство жжения. Женщина расчесывает место воспаления, травмирует его, что еще больше ухудшает симптоматику. Вначале гигиенические процедуры облегчают состояние, но после приема душа ощущается стянутость кожи, зуд может усиливаться.
На коже груди появляются пустулезные высыпания. Их содержимым может быть гной или экссудат. Они самопроизвольно вскрываются, опрелость становится мокнущей. Экссудация продолжается и через воспаленную поверхность тканей. Жидкое отделяемое усиливает неприятные ощущения, а область поражения может постепенно захватывать здоровую кожу. Общее состояние на этой стадии не страдает, но появляется неприятный запах.
Присоединение инфекции может произойти на любом этапе. Условно-патогенные бактерии попадают со здоровой кожи во время расчесывания очагов. Они активно размножаются, формируют гнойные очаги. При кандидозном поражении отмечается упорный зуд, на коже заметны белые пленки, крупицы, которые легко отделяются шпателем. Кожа при этом начинает кровоточить. По краям опрелости может появляться шелушение.
Осложнения
Опрелости в кожных складках молочной железы редко протекают с осложнениями. Иногда при несвоевременном лечении бактериальная инфекция может проникать в глубокие слои тканей. В запущенных случаях это приводит к формированию флегмоны. Ее развитие сопровождается повышением температуры, присоединением симптомов интоксикации, общим ухудшением состояния. Флегмона требует хирургического лечения. Если у женщины сохраняются триггерные факторы, то опрелость становится хронической, под влиянием лечения ее симптомы могут уменьшаться, а позже рецидивировать.
Диагностика
При обследовании женщин с опрелостью кожи молочных желез необходимо тщательно собирать анамнез, учитывать возраст, социальный статус. Диагностику проводит врач-дерматолог, при диагностированном диабете, гипертиреозе или других гормональных заболеваниях необходима консультация эндокринолога. Для диагностики применяют следующие методы:
- Бактериоскопический. Из очага берется мазок для определения типа возбудителей. В результатах обнаруживается кокковая флора, слущенные клетки эпителия, лейкоциты, при грибковом поражении – гифы и дрожжевые клетки.
- Культуральный. Используется при неэффективности терапии для уточнения состава микрофлоры и определения чувствительности к антибиотикам. При грибковой форме опрелостей метод позволяет дифференцировать кандид и актиномицетов и выявить, какие антимикотики эффективны.
- Гематологические исследования. Анализ крови на глюкозу, глюкозотолерантный тест необходим пациенткам с сахарным диабетом или при подозрении на него. По показаниям проводят исследование гормонов щитовидной железы, надпочечников.
Лечение опрелостей под грудью
В остром периоде назначается щадящая диета, исключается раздражающая пища, острое, соленое, сладкое, а также продукты, способные вызвать аллергию. Женщина должна носить хлопчатобумажный бюстгальтер без поддерживающих косточек, которые травмируют кожу и усиливают трение. Необходимо тщательное соблюдение гигиены, душ принимают 2 раза в день с использованием детского мыла. Периодически проводят воздушны ванны.
Консервативная терапия
Лечение осуществляется в домашних условиях, в тяжелых случаях требуется госпитализация в кожно-венерологический диспансер. Большинство препаратов используется местно. Системная терапия проводится при затяжных инфекционных процессах. Физиотерапия назначается в качестве вспомогательного метода, дополняющего медикаментозную терапию. Курсами проводят УФО области поражения. Используют следующие типы препаратов:
- Антисептические растворы. Помогают дезинфицировать кожу, подавлять активность бактерий. Применяют хлоргексидин, мирамистин, фурациллин. Антисептическим и противовоспалительным эффектом обладают отвары череды, ромашки, календулы.
- Подсушивающие средства. Позволяют уменьшить экссудацию, снизить активность потовых желез, остановить прогрессирование воспаления. Применяют препараты с сульфатом меди, цинковую пасту, раствор резорцина. Эффективна мазь Теймурова на основе борной и салициловой кислоты, цинка, талька и других веществ, может использоваться паста Лассара.
- Репаративные средства. Ускорить восстановление кожного покрова, смягчить дерму на месте опрелости помогают препараты с декспантенолом. Он питает кожу, проникает в клетки, где превращается в пантотеновую кислоту и ускоряет клеточное деление.
- Гормональные мази. Глюкокортикоиды обладают выраженным противозудным и противовоспалительным действием, после нанесения уменьшается покраснение и отек, исчезает дискомфорт под молочной железой. Но длительное применение приводит к развитию кандидоза.
- Антибактериальные препараты. Мази и крема с антибиотиками применяются профилактически у женщин из группы риска по присоединению инфекции или для лечения воспаления с подтвержденным бактериальным обсеменением. Используют раствор ацетата алюминия, присыпку стрептоцида, линимент линкомицина.
- Противогрибковые средства. Назначаются после подтверждения кандидоза в подгрудной складке. Эффективны препараты на основе пимафуцина, нистатина, клотримазола, миконазола. Они помогают подавить рост и размножение грибков, уменьшают зуд, избавляют от жжения.
Хирургическое лечение
Оперативное лечение требуется при распространенном инфекционном процессе, который не поддается лечению антибиотиками и постоянно прогрессирует. Если воспаление перешло на подкожно-жировую клетчатку, сформировалась флегмона, ее вскрывают оперативным путем. Для лечения женщина госпитализируется в хирургическое отделение. После вмешательства на груди назначается консервативная терапия.
Прогноз и профилактика
При своевременно начатом лечении и соблюдении рекомендаций врача прогноз при опрелости кожи под грудью благоприятный. Основная мера профилактики – это соблюдение гигиенических норм. Женщинам необходимо ежедневно принимать душ, носить белье из натуральных тканей, при склонности к потливости применять антиперспиранты. Места опрелости нельзя припудривать средствами на основе крахмала, чтобы не спровоцировать грибковую инфекцию. Также нужно лечить сопутствующие заболевания, при диабете соблюдать диету и правильно подбирать основное лечение.
Литература
1. Федеральные клинические рекомендации по ведению больных атопическим дерматитом. Российское общество дерматовенерологов и косметологов/ под ред. Прошутинской Д.В. и др. — 2015.
2. Европейские рекомендации по лечению атопического дерматита 2011 года: анализ современных технологий топической терапии/ Калюжная Л.Д., Слабкий Г.А., Горбенко А.В.// Український журнал дерматології, венерології, косметології. – 2012 — № 2 (45).
3. Особенности диагностики и лечения интертригинозных форм дерматомикозов/ Никитина И.В.// Русский медицинский журнал. – 2009- №17.
Источник https://muzoktcrb.ru/blog/potnica.html
Источник https://uteka.ru/articles/bolezni/potnitsa/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_mammology/breast-rash