Уреаплазма это венерологическое заболевание или нет
Так как организм человека не является стерильным, то в его кишечнике, на слизистых оболочках и коже обитает множество микроорганизмов. Некоторые из них приносят пользу организму, например, кишечная палочка, которая участвует в пищеварении, некоторые являются нейтральными, а третий вид при усиленном размножении может причинить вред организму. Уреаплазма как раз относится к последнему виду, который наносит вред организму человека и вызывает урогенитальный уреаплазмоз.
Особенности возбудителя
Человек, услышавший, что в его организме обнаружена уреаплазма, начнёт интересоваться, что это такое и как это лечить. Этот микроорганизм относится к внутриклеточным грамотрицательным бактериям, имеющим дополнительную липидную оболочку, скрывающую клеточную стенку, ДНК отсутствует. Поэтому по классификации этот паразит стоит между обычными микробами и вирусами.
Возбудители уреаплазмоза могут десятки лет находиться в организме и никак при этом не проявляться. Барьером для развития паразита служит здоровая микрофлора человека. При изменении естественного баланса микроорганизмов, уреаплазма динамично размножается, вызывая различные заболевания.

Бактерии обитают на половых органах и мочевыводящей системе. При бактериологических исследованиях выявляется активность этого микроорганизма при воспалительных заболеваниях: цистит, простатит, аднексит, кольпит, эрозии шейки матки и других заболеваниях мочеполовой системы у мужчин и женщин. Заболевание чаще встречается у женщин, а у мужчин протекает в скрытой форме.
Ureaplasma, внедряясь в цитоплазму эпителия, лейкоцитов и сперматозоидов, нарушает их функции. Зачастую её обнаруживают с другими патогенными микроорганизмами, например хламидиями, трихомонадами, гарднереллами и т. п.
Виды бактерий
Известно около 14 серологических типов бактерий уреаплазмы. Из этих типов только три типа способны вызывать заболевания: yrealyticum, parvum b species. Эти три типа из-за отсутствия выраженной мембраны способны легко проникать в слизистые оболочки, в кровь и даже внедряться в клетки мужского эякулята. Обитают мембранные паразиты на гениталиях и в мочевыводящих путях.
Если иммунитет у человека работает нормально, то организм не допустит повышения количества бактерий, а если иммунитет снижен, он не может контролировать размножение условно-патогенных бактерий, и развивается воспалительный процесс.
Пути передачи
Самый распространённый путь передачи уреаплазмы — половой. Поэтому уреаплазма — это венерическое заболевание. Однако около 30–40 % инфицированных людей не ощущают никаких признаков заболевания и поэтому являются носителями. Пока иммунитет человека контролирует популяцию уреаплазм, инфицированный может даже не подозревать о наличии заболевания, но при снижении иммунитета симптомы начнут проявляться. Инфицирование уреаплазмой возможно при оральном и вагинальном половом контакте, без контрацептивов.
Также возможен вертикальный путь инфицирования, то есть от матери ребёнку во время рождения. Такой путь передачи возможен потому, что бактерии обитают в слизистой половых органов, и ребёнок инфицируется при прохождении через родовые пути матери.
Доказательств, что уреаплазмозом можно заразиться контактно-бытовым путём, нет. Поэтому не стоит рассматривать инфицирование в бассейне, или через предметы обихода, или крышку унитаза.
Причины и факторы риска
Пусковыми факторами развития уреаплазмоза могут служить:
- снижение иммунитета пациента;
- обострение хронических болезней мочеполовой системы;
- присутствие в организме других инфекций;
- изменения гормонального фона: приём лекарственных препаратов, менструации, беременность, аборты;
- проведённые лечебные или диагностические процедуры, при которых случается травмирование мочеполовых органов.
Симптоматика
Проявление заболевания может быть острым или вялотекущим. Специфических симптомов у уреаплазмоза не существует, поэтому симптомы можно с лёгкостью спутать с другими заболеваниями.
У мужчин уреаплазмоз может проявляться такими признаками:
- жгучая или режущая боль в половом члене при мочеиспускании;
- болевой синдром при занятии сексом в области конусообразного утолщения;
- тянущие и ноющие боли в мышцах промежности, а также нижней части живота;
- болезненные ощущения в яичках;
- сниженное либидо.
Признаки проявления у женщин:
- боли и дискомфорт при мочеиспускании;
- тянущие боли в нижней части живота;
- густые выделения из влагалища;
- отсутствие удовлетворения при половом контакте;
- отвращение к сексу;
- кровянистые выделения после секса;
- отсутствие наступления беременности на протяжении длительного времени.
Также уреаплазма может наносить пагубные действия без проявления каких-либо симптомов. В таких случаях заболевание носит хронический характер.
Уреаплазмоз у беременных и новорождённых
Беременность — это сильный стресс для всех систем организма женщины. В этот период происходят глобальные изменения гормональной, а также иммунной системы. В этот период условно-патогенная бактерия Ureaplazma запускает активный синтез, что приводит к нанесению вреда здоровым клеткам.

Уреаплазмоз при беременности
Главная опасность генитального уреаплазмоза для беременной женщины — заболевание может стать причиной преждевременных родов, а на ранних сроках причиной выкидыша. Из-за своей активности в полости матки и придатках, заболевание может вызвать и ряд различных осложнений в послеродовом периоде.
Из-за пагубного влияния бактерий на нервную систему плода, ранее врачи рекомендовали прерывать беременность, в настоящее же время уреаплазмоз во время беременности эффективно лечится.
Новорождённые, инфицированные во время родов, подвержены воспалительным процессам в лёгких и бронхах.
Также такие младенцы склонны к возникновению следующих заболеваний:
- пневмония;
- хронические повреждения лёгких;
- заражение крови;
- воспаление оболочек головного и спинного мозга.
Для лечения беременных женщин подбирается особый ряд антибиотиков, которые на оказывают воздействие на развитие плода.
Диагностирование
Для получения точного результата диагностики необходимо придерживаться некоторых рекомендаций. Перед походом к врачу нужно исключить:
- интимные связи в течение 3 дней;
- за два дня до посещения не использовать средства гигиены и препараты вагинальные;
- не проводить спринцевание и отказаться от применения тампонов.
Эти рекомендации позволят сохранить бактериальную среду, чтобы получить максимально точные результаты исследования.
Для выявления бактерии используют методы исследований:
- Анализ крови ИФА — позволяет определить численность бактерий, тип и выявить иммуноглобулины к данному паразиту.
- Бактериальный посев на флору. Метод исследования довольно долгий, но даёт достаточно точный результат. Также позволяет определить резистентность к антибиотикам.
- Полимеразная цепная реакция. Дорогостоящий анализ, но определяет наличие бактерий даже при малом их количестве.
- Реакция иммунофлюоресценции. Самый распространённый и доступный метод диагностировать патогенных паразитов.

Бактериальный посев на флору
Лечение
Гинекологи советуют проводить терапию в несколько этапов. Задача специалиста заключается в подборе лекарственного препарата, дозы и составления правильной схемы приёма препарата. Основными препаратами для лечения являются Азитромицин и Доксициклин.
В некоторых случаях врачи назначают комбинации средств:
- пероральный приём препаратов;
- вагинальные свечи и кремы;
- спринцевание отварами трав или аптечных составов.
Дополнительно назначаются пробиотики — это необходимо для защиты желудочно-кишечного тракта. Также, помимо бифидобактерий, назначаются иммуностимуляторы для поднятия иммунитета.
В целях профилактики молочницы назначают антимикотики и свечи для нормализации среды влагалища.
Средний курс лечения длится 10–14 дней. На период лечения пациенту назначается диета с ограничением приёма в пищу острого, солёного, а также жирного и жареного. Также запрещено вести половую жизнь и злоупотреблять алкогольными напитками.
Полный курс лечения должен проходить не только носитель заболевания, но и все его половые партнёры. После прохождения лечения необходимо пройти контрольные исследования. Для полного выздоровления женщине нужно выждать 3 менструальных цикла.
Для лучшего результата пациентам, помимо медикаментозного лечения, назначаются физиопроцедуры и промывание мочевого пузыря. У мужчин для борьбы с уреаплазмой идеально подходит массаж предстательной железы.
Когда не рекомендуется медикаментозное лечение, можно использовать народные методы лечения. Народная медицина имеет огромное количество рецептов для лечения уреаплазмоза. Самым эффективным считается сбор трав по Дерябину. Такой травяной комплекс способен:
- нормализовать кислотный баланс;
- оказывать слабое мочегонное действие;
- снимать воспаление;
- повышать иммунитет.
Для приготовления этого рецепта понадобятся:
- берёзовые и сосновые почки;
- цветы аптечной ромашки, ноготков, сухоцвета и липы;
- душица, мята, чабрец;
- пустырник, зверобой и шалфей;
- желтомолочник и толстушка;
- корень одуванчика, земляного ладана и огорошника;
- крапива, двулистник и подорожник.
Все составляющие измельчают. 30 г полученной смеси заливают 1 л крутого кипятка и настаивают 12 часов под закрытой крышкой. Употребляют по 1 стакану 3 раза в день в течение 90 дней.
Также в лечении уреаплазмоза используют чесночную пасту. Берут головку чеснока, делят её на зубчики и очищают их, затем измельчают до кашеобразного состояния. В полученную пасту необходимо добавить 2 ст. л. растительного масла, 5 г соли йодированной, 1 ч. л. натёртой цедры лимона и 1 ст. л. лимонного сока. Полученную смесь тщательно взбивают и употребляют по 1 ч. л. после каждого приёма пищи.
Также хорошо помогают спринцевания. Для приготовления отвара понадобится:
- 1 часть матки боровой;
- 2 части сухой коры дуба;
- 1 часть лапчатки кустарниковой;
- 1 часть корней бадана толстолистного.
Полученный сбор заливают холодной водой и варят 30 минут и дают немного настояться.
Осложнения и профилактика
Если уреаплазмоз вовремя не выявить и не пролечить, то это может привести к различным воспалительным процессам органов малого таза:
- патологическое состояние слизистых оболочек влагалища;
- цервицит;
- воспаление придатков;
- цистит;
- пиелонефрит.
При неправильной схеме лечения у женщины могут развиться острые воспалительные процессы, которые приводят к:
- изменениям менструального цикла;
- трубным спайкам;
- бесплодию;
- выкидышам;
- патологиям развития зародыша.
Все урогенитальные заболевания способны нанести вред здоровью, поэтому не стоит самостоятельно назначать себе лечение, обратитесь к специалисту.
Инфекции, ВПЧ и контрацепция. Что нужно знать женщинам о сексуальном здоровье?
В современном мире есть много всего для избавления от микробов и бактерий: антисептики, обеззараживающие средства. Нам говорят, что не должно быть никаких бактерий, но это нонсенс! В нашем организме два-три килограмма бактерий. И это нормально, они делают для нас много полезного и хорошего. Не надо пытаться от них избавляться. Я всегда привожу пример: во влагалище от миллиона до миллиарда бактерий. А стоматологи, проктологи и гинекологи постоянно воюют за то, у кого «грязнее». Если ребенок опустит руки в лужу и потом достанет, то все равно у него на руках будет меньше бактерий, чем у каждой женщины во влагалище. Но, повторю, это нормально. От них не надо избавляться и никогда не надо спринцевать во влагалище антисептик.
А еще многие забывают, что кроме бактерий в нашем организме живут и вирусы. Сотни вирусов. Очень часто любой выявленный вирус — цитомегаловирус, ВПЧ, герпес — воспринимается как ослабленный иммунитет, а значит, надо бросить все силы, чтобы его срочно «поднять». Но мы не умеем «поднимать иммунитет». И эта ситуация тоже абсолютно нормальная. Если протестировать человека на все известные вирусы, то у каждого что-то будет, та или иная сотня. Но это не значит, что их надо немедленно лечить. То же самое и с бактериями.
Все знают, что лактобактерии — это хорошо. Надо пить йогурты с лактобактериями, подмываться с лактобактериями, вводить во влагалище лактобактерии. Но даже эти же самые лактобактерии могут вызывать сепсис с летальным исходом. Любая бактерия в нашем организме при определенных условиях может причинить вред, но это не значит, что надо закидываться килограммами антибиотиков и пытаться от них избавиться. Лечить надо заболевания, а не анализы и бактерии.
Больше всего мы боимся ИППП, но в структуре гинекологических пациентов их не так много, всего 5–10%. Все остальные проблемы — нарушение баланса микрофлоры. Поэтому когда появляются симптомы — зуд, жжение, выделения, — то чаще всего это не ИППП, а кандидоз, баквагиноз и тому подобное.

Например, если совсем кошмар, все горит и хочется лезть на стенку, чаще всего — это кандидоз. А хламидиоз, наоборот, как правило, протекает незаметно, о нем вообще можно никогда не узнать, если не пойти к врачу и не провериться. Вообще, почти все ИППП могут протекать бессимптомно.
Безусловно, когда есть жалобы, надо обязательно идти к врачу. Если жалоб нет, но была «любимая» триада: незащищенный контакт с непостоянным неединственным необследованным партнером, то надо обследоваться на ИППП, в частности, на хламидии. Это важно — так как все ИППП без лечения приводят к тяжелым осложнениям, вплоть до бесплодия и осложнения у детей в последующем. Даже если мы не знаем о своих болезнях и они себя никак долгое время не проявляют, все равно мы можем столкнуться с проблемами в дальнейшем.
Многие наверняка слышали про обследование на хламидии, микоплазму и уреаплазму. Это чистейший бред — обследоваться надо сразу на все: на хламидии, гонококк, трихомониаз, микоплазму гениталиум. Инфекции могут быть смешанными. Но почти все инфекции легко и быстро лечатся — у них вообще однодневная схема лечения. Кроме микоплазмы гениталиум, там пять дней. То есть не надо ничего лечить месяцами, десятью препаратами, физиотерапией, прогреванием и т. д.
Герпес всегда возвращается
Теперь поговорим о том, что лечится сложно и дает рецидивы. Первое — генитальный герпес. Это вирусная инфекция, и мы никогда не можем на 100% излечиться от генитального герпеса. Порой вирус может спонтанно элиминировать, то есть уйти из организма, но когда он снова вернется, мы не знаем. То есть можно жить без обострений пять-десять-пятнадцать лет, но потом случится обострение. И это не обязательно значит, что партнер нагулял, что у вас упал иммунитет, это вообще ничего не значит на самом деле. Прост вирус так себя ведет.
Если он у вас был даже всего один раз, он может вернуться. Лечить его можно и нужно, но точно не якобы иммуностимуляторами! Необходимо принимать адекватные противовирусные препараты, причем если у вас обострение, то пить их долго, бывает, что месяцами и ежедневно, чтобы снизить количество рецидивов. Причем только таблетки, никаких мазей.
по теме

Лечение
Не только ВИЧ. Половые инфекции, которые сложно вылечить
Генитальный герпес опасен для ребенка, если инфицирование происходит во время беременности. Но опасна именно первичная встреча с вирусом + третий треместр. Чтобы не инфицироваться на поздних сроках беременности, лучше в это время не менять половых партнеров. Обычно с этим можно справиться. Чаще пугаются, если герпес высыпал впервые как раз во время беременности. Такое бывает, не пугайтесь, это закономерная история — в это время иначе работает иммунитет. Вирус мог быть в вашем организме много лет, но проявился впервые именно во время беременности. Чаще всего это не опасно. Расскажите врачу, он со всем разберется.
ВПЧ: низкий и высокий риск
Еще одна большая путаница — ВПЧ. Несмотря на то что штаммы вируса папилломы человека одинаково называются, а для пациентов это просто разные циферки в анализах, он совершенно по-разному себя ведет в зависимости от того, высокого он риска или низкого.
ВПЧ низкого риска вызывает папиллому: это генитальные бородавки, кондиломы и так далее. Никакого отношения к раку шейки матки он не имеет. Все просто: появляются папилломы — удаляем. При этом не применяем никаких противовирусных препаратов — их не существует — и надеемся, что рецидивов не будет. Если есть папилломы — удаляем их, даже если не видим ВПЧ, потому что вирус мог уже «поактивничать» и уйти в более глубокие слои. Анализ в этом случае довольно бессмысленен, потому что он никак не изменит тактику лечения, лишь отсрочит момент удаления. И будем честны — эта процедура не самая приятная.
А вот ВПЧ высокого риска уже вызывает рак шейки матки. Причем более чем в 99% случаев рак шейки матки вызван именно ВПЧ. Его надо искать у женщин старше 25, даже когда нет никаких симптомов. Онкогенных типов четырнадцать, а основные из них 16-й и 18-й. Но проверяться в идеале надо на все 14 типов, благо тесты для этого есть.
В какой-то момент после начала половой жизни ВПЧ инфицируются 95% женщин. Если у вас его обнаружили, не надо себя ругать и готовить собственные похороны. Те, кто инфицируются, избавятся от вируса за два года — это нормальное течение инфекционного процесса в организме, именно так и происходит. Но те, кто не избавился, — остаются в группе риска, и им надо пройти скрининг, профилактику рака шейки матки, ежегодные осмотры. Вы когда-либо задавались вопросом: зачем каждый год ходить к гинекологу? Ответ простой: для профилактики рака шейки матки. Больше незачем (если у вас нет хронических заболеваний, конечно).
Даже если ВПЧ давно с вами, никуда не уходит, то от момента инфицирования и до рака шейки матки проходит от 15 до 20 лет. Если вы не исчезнете с нашего гинекологического поля зрения, то мы никогда не допустим рака — до него есть три стадии, с которыми мы знаем, что делать.
Когда эти стадии уже есть, мы можем вырезать наиболее пораженный участок, а с ним уйдет и ВПЧ. Критерий хорошо выполненного вмешательства на шейке — уход вируса. После этого можно и беременеть, и рожать, это не крест на жизни. Я как гинеколог обожаю ВПЧ, потому что если женщина знает, что у нее есть ВПЧ, она не пропадет с моего поля зрения. А если никогда не сдавала анализ и ничего не знает, то может родить ребенка и лет на 10 вообще забыть о себе, не ходить к врачу. Это риск. Когда же мы видим женщину каждый год, наблюдаем, то знаем, что не бывает такого скачка: сейчас все нормально, а через год уже рак.
Важно помнить: лечения ВПЧ нет! Такое «лечение» очень модная штука, она космически коммерциализирована, и это происходит в нашей стране. Но ни в одном международном гайде нет ни одного препарата для лечения вируса папилломы человека. Не лечите ВПЧ, не тратьте свое здоровье, препараты, которые вам посоветуют с неизученной эффективностью и безопасностью. Вы не знаете, что делаете, когда принимаете такой иммуностимулятор. И мы не знаем, никто вообще не знает.
Когда обследоваться на ВПЧ высокого риска? Первое: чтобы обследоваться, не надо ждать жалоб — они появятся, только если уже рак шейки матки, когда она отваливается и кровит. Также ВПЧ не является причиной зуда, выделений, воспалений. Если у вас есть такие симптомы — это тоже не повод срочно сдавать анализы на ВПЧ.
Надо проверяться с 25 лет, когда приходите на ежегодное обследование к гинекологу, даже если нет симптомов или жалоб. Если ВПЧ нет — выдыхаем и можем проверяться раз в три года. Если ВПЧ есть — обязателен ежегодный осмотр.

В идеале это надо делать вместе с пап-тестом — это анализ шейки матки, показывающий состояние клеток. Он покажет, успел ли ВПЧ (если он есть) что-то натворить. Сейчас это все удобно и просто сделать вместе с обычным анализом на ВПЧ.
Самые распространенные проблемы
Одна из самых частых и неприятных ситуаций, которая сильно раздражает, но в то же время не очень вредна для здоровья, — вульвовагинальный кандидоз, или «молочница». С ним сталкиваются 75% женщин. Про нее все знают, информация льется из каждого утюга, а каждый первый якобы знает, чем ее лечить. Именно поэтому грибы (Candida — вызывают заболевание) быстро вырабатывают устойчивость ко всем препаратам.
Кандидоз в общем и целом никак не влияет на ваше общее здоровье. Если его не лечить, вам будет очень неприятно, но рано или поздно он точно пройдет сам, без последствий, до следующего обострения. Лечение кандидоза — это устранение текущих жалоб, которые сильно беспокоят.
Если про кандидоз знают все, то про бактериальный вагиноз и аэробный вагинит — не все. Когда снижается количество наших родных и добрых лактобактерий, на их место приходят несколько вариантов иных бактерий. В первом случае это баквагиноз, во втором — когда приходят кишечные бактерии — аэробный вагинит. Главное проявление баквагиноза — выделения из влагалища с запахом тухлой рыбы. При этом нет зуда или жжения. Это неприятно, мало кто готов терпеть, и женщина, скорее всего, обратиться к врачу. Диагноз ставится просто, а вот вылечить навсегда довольно сложно — рецидивы будут у 80% женщин. К счастью, мы знаем, как работать с частыми рецидивами, как заниматься профилактикой, как уменьшать дискомфорт. Баквагиноз — не просто жалобы и нарушение флоры, но также и повышение риска инфицирования ВПЧ и другими ИППП, а также развития дисплазии. То есть его надо лечить не только для себя и партнера, но и чтобы уменьшить дальнейшие риски для здоровья.
Уреаплазмоз – диагностика и схема лечения
Член EAU (Европейская Ассоциация Урологов). Стаж работы +17 лет. Принимает в Университетской клинике. Цена приема — 2000 руб.
- Запись опубликована: 16.05.2020
- Reading time: 7 минут чтения
Уреаплазмоз относится к инфекциям мочеполовой системы, передающимся половым путем.
Уреаплазмоз встречается часто, но больные могут этого не знать, поскольку заболевание до определенного момента протекает без симптомов. При этом уреаплазмы поражают репродуктивную систему мужчин и женщин (бесплодие, осложнения беременности вплоть до мертворождения).
Уреаплазмоз также поражает новорожденных, поскольку инфекция проникает через плодные оболочки во время беременности. У детей он вызывает серьезные осложнения с возможным смертельным исходом (врожденное повреждение легких, бактериемия, менингоэнцефалиты).
В нашей клинике лечение уреаплазмоза, хламидиоза и других скрытых инфекций уже на первом приеме. Консультация опытного врача за 2000 руб.
Особенности возбудителя уреаплазмоза
Уреаплазмы — это бактерии, которые обычно содержатся в мочевыделительной и половой системе человека. Это паразитические внутриклеточные микроорганизмы, которые не могут жить без хозяина (человека или животного).
Уреаплазмы относятся к классу бактерий микоплазма (Mycoplasma). Выделяют два патогенных для человека вида уреаплазм Ureaplasma Parvum, Ureaplasma urealiticum (ниаболее патогенная), которые вызывают заболевания и на которые проводится лабораторная диагностика. Виды Ureaplasma включают самые маленькие известные организмы, которые могут размножаться. Бактерии обладают тропностью к слизистым мочеполовой системы.
Особенность уреаплазм — это микроорганизмы, занимающие промежуточное положение между одноклеточными и вирусами. Микроорганизм имеет мембрану, микрокапсулу, генетический материал (благодаря чему ее можно распознать). Однако, уреаплазма не содержит клеточной стенки, в этом ее уникальность, поскольку это делает ее устойчивой к некоторым распространенным антибиотикам (например, группа пенициллинов), поскольку механизм действия этих препаратов нацелен на разрушение именно клеточной стенки.
Бактерии уреаплазмы относятся к условно-патогенной микрофлоре, поэтому, как правило, живут в равновесии и большинстве случаев не вызывают заболеваний. Однако если их популяция растет при ослаблении иммунитета или воспалительных заболеваниях, они вызывают инфекции и проблемы со здоровьем.
Диагностика уреаплазмоза, хламидиоза, других половых инфекций методом ПЦР в нашей клинике всего за 900 рублей!
Как передается уреаплазмоз?
Уреаплазмоз передается при половом контакте. Доказано, что заболеваемость урогенитальным уреаплазмозом выше у женщин с несколькими партнерами. Также уреаплазмоз передается внутриутробно от зараженной матери при беременности.
Уреаплазмоз может обнаруживаться у людей, которые еще не вступали в интимные отношения (дети младшего возраста и подростки). Причина появления уреаплазмоза в таких случаях не известна.
Как уреаплазмы вызывают болезни?
Микроорганизмы Ureaplasma прикрепляются к внешней стороне как реснитчатых, так и не ресничных эпителиальных клеток мочеполового тракта, вызывая поражение. Повреждение клеток может проходить либо прямым разрушением (например, выделяющейся перекисью водорода), либо опосредованным воздействием (могут вызвать иммунно-опосредованное повреждение тракта мочеполовой системы).
Вклад каждого из механизмов в развитие заболевания до сих пор неизвестен. Вероятно, в борьбе с инфекциями генитальной уреаплазмы важна реакция как клеточной, так и гуморальной иммунной системы. Когда происходит их сбой – развивается заболевание, но точные механизмы не совсем понятны.

Каковы клинические проявления заражения уреаплазмозом?
Уреаплазма не вызывает симптомов, если она живет в равновесии с другими бактериями. Здоровая иммунная система обычно контролирует бактерии, не давая им вызвать инфекцию. Если популяция уреаплазмы увеличивается при ослаблении иммунитета, возникают патологические процессы, которые могут вызвать симптомы.
В подавляющем большинстве случаев генитальный уреаплазмоз протекает бессимптомно и выявляется только при обследовании на другие ИППП или при неудачном их лечении, или при поиске причины бесплодия.
Уреаплазмы вызывают целый ряд заболеваний и у мужчин, и у женщин. Возможные признаки инфекции уреаплазмы:
- У мужчин уретрит может проявляться необычными выделениями из уретры, у женщин – выделениями из влагалища или раздражением уретры, или дизурией у мужчин или женщин.
- Бактериальный вагиноз может вызвать неприятный запах или необычные дурно пахнущие выделения из влагалища, зуд во влагалище и вокруг него и жжение во время мочеиспускания.
- Эпидидимит чаще всего проявляется как односторонняя болезненность и припухлость придатка яичка. Может быть дискомфорт при эякуляции.
- Цервицит может привести к выделениям из влагалища, боли в области таза или диспареунии. Отмечаются межменструальные кровотечения. При осмотре органов малого таза отмечаются выделения из шейки, а при исследовании мазка обнаруживают обильный лейкоцитоз.
Самый простой комплексный анализ на инфекции и флору влагалища — ФЕМОФЛОР. В нашей клинике его можно сделать за 2500 руб.
Распространенные осложнения уреаплазмоза
- Осложнения включают пиелонефрит, воспалительные заболевания органов малого таза, хориоамнионит, послеродовую лихорадку, мертворождение, преждевременные роды. Более редкие осложнения включают менингит, абсцесс мозга, эндокардит, раневые инфекции и бактериемию.
- Воспалительные заболевания органов малого таза — это клинический диагноз. Многие случаи могут быть бессимптомными или иметь только минимальные симптомы. Классические симптомы включают лихорадку, тазовую боль или боль в нижней части живота и одно или несколько из следующих состояний при обследовании таза: болезненность матки, придатков.
- Клинические проявления пиелонефрита включают лихорадку, дизурию, боли в животе и/или спине, а также чувствительность к перкуссии реберно-позвоночного угла на пораженной стороне. Возможна гематурия.
- Воспаление предстательной железы. Простатит может вызывать боль во время мочеиспускания, мутную или кровавую мочу, затруднение мочеиспускания, боль в области половых органов и срочную потребность в мочеиспускании.
- Эндометрит. Воспаление слизистой оболочки матки может вызвать боль в области таза, ненормальное влагалищное кровотечение или выделения и лихорадку. Эндометрит может быть вызван различными бактериями, но инфекция уреаплазмы в анамнезе повышает риск.
- Камни в почках. В некоторых случаях уреаплазма может играть роль в образовании камней в почках. При обострении нефролитиаза отмечаются сильные боли в области малого таза, нижней части спины, живота, лихорадки, трудности с мочеиспусканием и мутную, кровянистую или дурно пахнущую мочу.
- У беременных с хориоамнионитом отмечается лихорадка и боли в животе или в области таза.
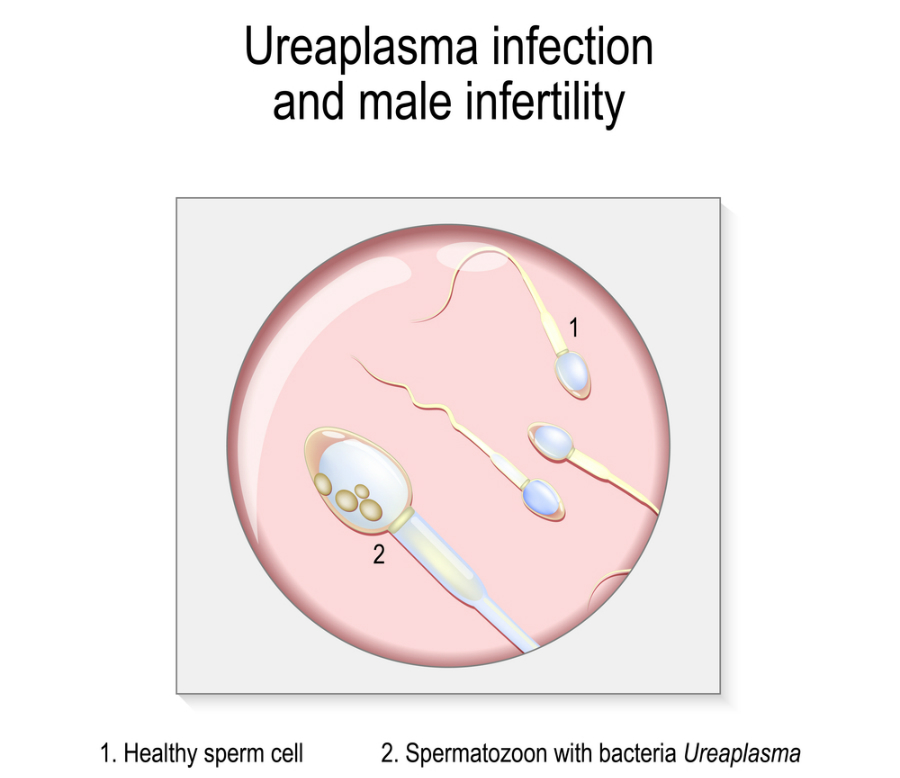
Уреаплазмоз у беременных и новорожденных
К уреаплазмозу более склонны недоношенные новорожденные. Особенно тяжело он протекает при рождении малыша с весом менее 1 кг.
У новорожденных при инфицировании уреаплазмой могут развиться:
- воспаление легких;
- менингоэнцефалит;
- бактериемия;
- повреждение легочной ткани, нарушение дыхания.
При заражении уреаплазмозом во время беременности происходит:
- разрыв плодных оболочек;
- непроизвольный выкидыш;
- преждевременное прерывание беременности;
- рождение мертвого ребенка.
Беременным женщинам необходимо проходить обследование на наличие уреаплазмоза, поскольку своевременное его выявление и лечение предотвращают развитие этих осложнений.
Уреаплазмоз и бесплодие
При обследовании в поиске причин бесплодия бактерии уреаплазмы обнаруживаются у обоих полов.
Конкретный тип Ureaplasma, который называется Ureaplasma urealyticum выявляется чаще у женщин с необъяснимым бесплодием. Он также связан с более высоким риском бесплодия у мужчин, поскольку влияет на качество сперматозоидов и нарушает их способность двигаться.
Другой тип, Ureaplasma parvum, не вызывает таких осложнений. Однако рекомендуется проводить обследование на него вместе с U. urealyticum, поскольку инфекция половых путей вызывает около 15% случаев бесплодия у мужчин.
Женщины с необъяснимым бесплодием должны провериться на наличие уреаплазмоза, поскольку он вызывает инфекцию, которая затрудняет беременность.
Обследование на уреаплазмоз необходимо:
- при признаках воспалительного процесса урогенитального тракта у мужчин и женщин;
- при диагностике бактериального вагиноза;
- при донорстве спермы;
- при обследовании на бесплодие;
- при невынашивании беременности, непроизвольных выкидышах.
Дистанционная или очная оценка результатов опытным врачом гинекологом высшей квалификационной категории с назначением лечения за 2000 руб. Университетская Клиника — одна из лучших гинекологических клиник в Санкт-Петербурге. Наши лучшие врачи.
Как диагностируется уреаплазмоз?
Диагностика уреаплазмоза проводится в лаборатории при помощи исследования образцов материала. Они включают: соскоб (не выделения, уреаплазма паразитирует внутриклеточно) слизистой оболочки влагалища, матки, уретры или исследуется образец первой утренней мочи (молекулярно-биологическими методами).
- Микроскопия для диагностики уреаплазмоза не применяется, поскольку микроорганизм имеет очень маленький размер и его не увидеть под микроскопом. К тому же эти организмы лишены клеточных стенок, поэтому на них невозможно выполнить окрашивание по Граму. Микроскопия проводится только для оценки состояния микрофлоры влагалища и степени лейкоцитоза.
- Культура узкоспециализирована и доступна в ограниченных лабораториях. Образцы должны быть немедленно помещены в бульон до того, как они высохнут. После начальных исследований для определения рН, которые помогают дифференцировать эти организмы (например, от M. pneumoniae), следуют испытания в средах с кровяным агаром, которые содержатся в среде с 95% азота и 5% СО 2. Следует отметить, что культуральное исследование на уреаплазмоз позволяет определить только количество уреаплазм, основанное на способности этих организмов расщеплять мочевину до аммиака или аргинин. Это не является условием для постановки диагноза. Бактериологический метод применяется для определения чувствительности уреаплазмы к препаратам.
- ПЦР. Для диагностики уреаплазмоза применяются ПЦР -анализы, основанные на выявлении специфических участков ДНК микроорганизмов. Исследуются в основном образцы мочи. Чувствительность составляет до 95%, специфичность до 95%. Чувствительность с использованием вагинальных мазков несколько меньше – составляет 86%, но показатель намного выше, чем при использовании других методов. ПЦР – единственный метод, рекомендованный для выявления инфекции уреаплазмы.

Дифференциальная диагностика уреаплазмоза проводится в отношении:
- других патогенных и условно-патогенных микроорганизмов (трихомониаза, микоплазмоза, гонореи), поскольку уреаплазмоз вызывает неспецифичные симптомы инфекции;
- урогенитального кандидоза;
- генитального герпеса.
Как лечится уреаплазмоз?
При инфекциях уреаплазмы необходима антибиотикотерапия. Однако против этих бактерий эффективны только определенные антибиотики. Выбор антибиотика зависит от заболевания, чувствительности микроорганизмов и от того, кто лечится, так как некоторые антибиотики не применяются для беременных или новорожденных.
Инфекции мочевыводящих путей или половых органов, вызванные уреаплазмой, лечат доксициклином (рекомендуемый препарат), джозамицином или азитромицином. Если бактерии не реагируют на эти препараты, можно использовать эритромицин или фторхинолоны.
- Новорожденных с заболеваниями, вызванными уреаплазмой, лечат эритромицином. До 3-х месяцев 40мг/кг массы тела в сутки, после – 50 мг/кг массы тела в сутки (дозировки могут быть удвоены в зависимости от тяжести заболевания).
- Также у новорожденных при уреаплазмозе применяется джозамицин (суточная доза 50 мг/кг массы тела, разделенная в три приема), но недоношенным джозамицин не назначается.
- Лечение антибиотиками беременной снижает риск уреаплазменной инфекции у новорожденного. Уреаплазмоз лечится на любом сроке беременности. Чаще назначается джозамицин по 0,5г три раза вдень 10 дней. Беременные женщины с преждевременным разрывом оболочек лечатся макролидными антибиотиками. К ним относятся кларитромицин, азитромицин и эритромицин. Доза этих препаратов подбирается индивидуально в зависимости от осложнения.
- Доксициклин является препаратом выбора для U. urealyticum. Продолжительность и доза варьируются в зависимости от места заражения и обычно являются сочетанием с другими антибиотиками. Примеры включают доксициклин 100 мг два раза в день в течение 14 дней (как часть комбинированной схемы лечения воспалительных заболеваний органов малого таза) и доксициклин 100 мг перорально два раза в день в течение 7 дней при неосложненном негонококковом уретрите у мужчин.
- Азитромицин также применяется для лечения уреаплазмоза. Однако лечение более длительное по сравнению с микоплазмозом (пятидневный курс по 0,5 г ежедневно). Возможно сочетание с другими антибиотиками.
- В некоторых исследованиях до 10% изолятов были устойчивы к тетрациклинам, включая доксициклин. Если доксициклин не может быть использован в качестве терапии первой линии, альтернативы включают фторхинолоны.
- Клиндамицин не активен против видов уреаплазмы, поэтому не применяется.
Во время антибиотикотерапии назначаются препараты для восстановления микрофлоры внутрь. Местные гинекологические пробиотики обязательно назначаются женщинам при лечении бактериального вагиноза, вызванного уреаплазмой, а также при уретрите и вагините.
При отсутствии эффекта от лечения и сохранении симптомов проводится повторное обследование с обязательным исследованием уреаплазм культуральным методом на чувствительность к антибиотикам.
Некоторые источники указывают на необходимость продления курса рекомендованного антибиотика, но лучше его сменить или скомбинировать после определения чувствительности, поскольку возможна резистентность уреаплазм к препаратам.
Также проводится исследование на наличие других патогенных микроорганизмов, если оно не было проведено ранее.
Прогноз и профилактика уреаплазмоза
Перспективы развития уреаплазменной инфекции зависят от того, какие проблемы со здоровьем она вызывает, и от степени тяжести заболевания. При своевременной диагностике и лечении прогноз благоприятный, поскольку антибиотики эффективны против бактерий Ureaplasma и устраняют инфекции, если принимать их по назначению.
Для профилактики уреаплазмоза беременные женщины должны регулярно посещать акушера-гинеколога для дородовых осмотров и должны озвучивать любые необычные симптомы. Это может помочь избежать каких-либо осложнений для матери или ребенка.
От передачи и заражения уреаплазмозом в 100% случаев защищает только воздержание от полового контакта. Но в современном мире это невозможно, поэтому предотвратить передачу уреаплазмы помогут использование барьерных методов контрацепции (женские и мужские презервативы), тщательный выбор партнера, моногамные отношения.
Так как многие люди могут иметь уреаплазмоз без интимных отношений, поэтому важное значение для поддержания здоровья урогенитального тракта имеет периодическое профилактическое обследование.
Кроме того, уреаплазма считается оппортунистической бактерией, что означает, что она встречается как у здоровых людей, так и у людей с определенными заболеваниями. Оппортунистические бактерии могут быть причиной заболеваний, особенно когда стресс, болезни и нездоровый образ жизни ослабляют иммунную систему и позволяют уреаплазме размножаться и вызывать патологический процесс.
Получение лечения от заболеваний и регулярные осмотры у специалистов помогают при уреаплазмозе предотвратить возникновение осложнений.
Источник https://sterilno.net/infection/stds/genetalniy-ureaplazmoz-chto-eto-za-infektsiya-vidy-simptomy.html
Источник https://spid.center/ru/articles/2760
Источник https://unclinic.ru/ureaplazmoz-diagnostika-i-shema-lechenija/












