Другие неинфекционные гастроэнтериты и колиты (педиатрия)
Категории МКБ: Аллергический и алиментарный гастроэнтерит и колит (K52.2), Другие уточненные неинфекционные гастроэнтериты и колиты (K52.8), Неинфекционный гастроэнтерит и колит неуточненный (K52.9), Радиационный гастроэнтерит и колит (K52.0), Токсический гастроэнтерит и колит (K52.1)
Разделы медицины: Педиатрия
Общая информация
- Версия для печати
- Скачать или отправить файл
Краткое описание
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «30» ноября 2015 года Протокол №18
Название протокола: Другие неинфекционные гастроэнтериты и колиты
Хронический энтерит– воспалительно-дистрофическое заболевание тонкой кишки. При этой патологии наряду с дистрофическими изменениями наступают дегенеративные и атрофические изменения [1,2,5,7].
Аллергический гастроэнтерит (эозинофильный гастроэнтерит) — хроническое заболевание, характеризующееся инфильтрацией преимущественно эозинофилами собственной пластинки слизистой оболочки антрального отдела желудка, эпителия, ямочных желез с формированием эозинофильных абсцессов; характерно поражение тонкой и толстой кишок, пищевода; часто сопутствует аллергическим заболеваниям, а так же реакциям на пищевые продукты [1,2,5,7].
Колит—это воспалительное заболевание внутренней (слизистой) оболочки толстого кишечника [1,2,5,7].
Код протокола:
Код(ы) по МКБ-10:
К52.0 Радиационный гастроэнтерит и колит
К52.1 Токсический гастроэнтерит и колит
К52.2 Аллергический и алиментарный гастроэнтерит и колит
К52.8 Другие уточненные неинфекционные гастроэнтериты и колиты
К52.9 Неинфекционный гастроэнтерит и колит неуточненный
Сокращения, используемые в протоколе
АЛТ – аланинаминотрансфераза
АСТ – аспартатаминотрансфераза
ИФА – иммуноферментный анализ
КТ– компьютерная томография
МНО – международное нормализованное отношение
МРТ – магнитно-резонансная томография
ОАК – общий анализ крови
ОАМ – общий анализ мочи
ПВ – протромбиновое время
ПТИ – протромбиновый индекс
ПМСП– первичная медико-санитарная помощь
СОЭ – скорость оседания эритроцитов
СРБ – С-реактивный белок
УЗИ – ультразвуковое исследование
ФГДС – фиброэзофагогастродуоденоскопия
ЭКГ – электрокардиография
Дата пересмотра протокола: 2015 год.
Категория пациентов: дети с диагнозом неинфекционные гастроэнтериты и колиты.
Пользователи протокола: педиатры, детские гастроэнтерологи, врачи общей практики, скорой медицинской помощи фельдшеры
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
+7 938 489 4483 / +7 707 707 0716 / + 375 29 602 2356 / office@medelement.com
Мне интересно! Свяжитесь со мной
Классификация
9. Клиническая классификация.
Классификация других неинфекционных гастроэнтеритов и колитов [5]
1. Первичные нарушения пищеварения и всасывания в кишечнике
2. Воспалительные и дистрофические заболевания кишечника:
· Хронический неспецифический энтерит
· Эозинофильный гастроэнтерит
· Радиационный энтерит
· Синдром экссудативнойэнтеропатии
· Туберкулез кишечника
· Уиппла болезнь
· Хронический неспецифический язвенный колит
· Болезнь Крона
· Псевдомембранозный колит (энтероколит)
3. Заболевания кишечника при иммунодефицитных состояниях
4. Послеоперационные заболевания кишечника
5. Функциональные заболевания кишечника
6. Дивертикулез толстой кишки
7. Сосудистые заболевания кишечника
8. Диффузныйполипоз толстой и прямой кишки
9. Опухоли кишечника
10. Аномалии развития кишечника
11. Аноректальные заболевания
12. Редкие заболевания кишечника
Классификация хронических неспецифических энтеритов[5]:
По этиологии:
Инфекционные (постинфекционные)
· Паразитарные
· Токсические
· Медикаментозные
· Алиментарные
· Вторичные
По анатомо-морфологическим признакам:
По локализации:
· Хронический еюнит
· Хронический илеит
· Хронический тотальный энтерит
По характеру морфологических изменений тонкой кишки:
· Еюнит без атрофии
· Еюнит с умеренной парциальной ворсинчатой атрофией
· Еюнит с выраженной парциальной ворсинчатой атрофией
· Еюнит с субтотальной ворсинчатой атрофией
По клиническому течению:
· легкое течение
· среднейтяжести
· тяжелое течение
· фазаобострения или ремиссии
По характеру функциональных нарушений тонкой кишки
· синдром недостаточности пищеварения (мальдигестия)
· синдром недостаточности кишечного всасывания (мальабсорбция)
· синдром экссудативнойэнтеропатии
· синдром многофункциональной недостаточности (энтеральная недостаточность)
По степени вовлечения толстой кишки
· без сопутствующего колита
· с сопутствующим колитом (учитывается распространенность поражения толстой кишки, характер морфологических изменений толстой кишки).
Клиническая картина
Cимптомы, течение
Диагностические критерии[2,3,5,7]:
Жалобы и анамнез
Жалобы:
· боль в животе;
· тошнота;
· рвота;
· хроническая диарея,жидкий стул, содержащий непереваренную пищу, иногда кровь;
· похудание;
· тенезмы, схваткообразные боли в животе, не исчезают после дефекации;
· урчание в животе;
· при колите – запоры, стул в виде «овечьего» кала.
Анамнез:
при аллергическом гастроэнтерите и колите в анамнезе:
· отягощенныйаллергологическийанамнез;
· связь возникновения гастроинтестинальных симптомов с приемом определенных пищевых продуктов (коровье молоко, зерновые, овощи, фрукты, орехи, грибы и т.д.);
· исчезновение симптомов после прекращения приема аллергенных продуктов[5,7]
при токсических гастроэнтеритах и колитах:
· употребление некачественных продуктов.
Клинические критерии:
· боль в животе, схваткообразные
· хроническая диарея,
· похудание;
· урчание в животе;
Физикальное обследование:
· боль в околопупочной области; болезненность при пальпации живота и сильном давлении (несколько левее и выше пупка- симптом Поргеса), по ходу брыжейки тонкой кишки (по направлению от пупка к правому крестцово-подвздошному сочленению –симптом Штернберга). Боль при сотрясении тела, ходьбе может быть признаком перивисцерита.
· урчание и плеск при пальпации слепой кишки (симптом Образцова);
· увеличение печени;
· урчание и отхождение большого количества газов при пальпации слепой кишки;
· частый (до 15- 20 раз в сутки) кашицеобразный, с непереваренными частицами пищи, но без видимой слизи, часто зловонный, с пузырьками газа стул.
Диагностика
Диагностические исследования:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· ОАК;
· ОАМ;
· биохимический анализ крови (АЛТ, АСТ, тимоловая проба, билирубин);
· исследование кала на гельминты и простейшие;
· обнаружение скрытой крови в кале;
· бактериологическое исследование кала на патогенную и условно-патогенную микрофлору;
· исследование кала (копрограмма);
· ФГДС;
· УЗИ органов брюшной полости.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· Биохимический анализ крови (определение холестерина, общего белка, белковых фракций, глюкозы, СРБ, сывороточного железа);
· Определение антигена p24 ВИЧ в сыворотке крови ИФА-методом;
· Исследование кала на гельминты и простейшие;
· Бактериологическое исследование биологического материала на грибы рода Candida;
· ЭКГ.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК – 1 раз в 10 дней;
· ОАМ – 1 раз в 10 дней;
· Биохимический анализ крови (определение общего белка, белковых фракций, СРБ, сывороточного железа, калия, натрия, кальция);
· Исследование кала на скрытую кровь;
· ФГДС с гистологическим исследованием биоптатов;
· УЗИ органовбрюшнойполости;
· КТ брюшной полости (показание у тяжелых и ослабленных больных);
· Фиброректосигмоидоскопия;
· Фиброколоноскопия.
Дополнительные диагностические обследования, проводимые на стационарном уровне(при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне):
· биохимический анализ крови (определение холестерина, глюкозы);
· определение Ig E (общий) в сыворотке крови ИФА-методом;
· определение антител к кальпротектину в сыворотке крови ИФА-методом;
· исследование кала на простейшие и гельминты;
· рентгеноскопия органов брюшной полости;
· фиброректосигмоидоскопияс гистологическим исследованием биоптатов;
· ЭКГ.
Инструментальные исследования [2, 3, 5, 7]:
· ФГДС: изменения слизистой (гиперемия и отек слизистой кишечника), при длительном течении могут быть видны участки эрозии;
· Рентгеноскопия с барием: изменение рельефа слизистой оболочки тонкой и толстой кишок (грубый или нежный, сглаженный рельеф, нарушение моторно-эвакуатоной функции);
· Ректороманоскопия: бледность и атрофические изменения, гиперемия слизистой прямой кишки, эрозии, геморрагии;
· Колонофиброскопия: картина катарального, реже катарально-эрозивного колита.
· Гистология: признаки воспалительной реакции (инфильтрация клеток и скопление эозинофилов в криптах);
· КТ: истонченность слизистых оболочек;
· УЗИ: выявления функциональной и органической патологии органов брюшной полости.
Показания для консультации узких специалистов:
· консультация оториноларинголога – с целью выявления и санации хронических очагов инфекции;
· консультация стоматолога – с целью санация хронических очагов инфекции;
· консультация аллерголога – с целью подтверждение аллергического генеза патологии.
Лабораторная диагностика
Лабораторные исследования [5,7]:
· ОАК: анемия, эозинофилия до 30-80%;
· биохимический анализ крови: гипопротеинемия;
· кал на скрытую кровь: положительный;
· копрограмма: слизь, неизмененные мышечные волокна, нейтральный жир и жирные кислоты в большом количестве, кристаллы Шарко-Лейдена.
Дифференциальный диагноз
Дифференциальный диагноз [3,5,7]:
Таблица 1 – Дифференциальный диагноз неинфекционных гастроэнтеритов и колитов
| Название болезни | Клинические критерии | Лабораторные показатели |
| Хронический гастродуоденит | Локализация боли в эпигастрии боли в области пупка и пилородуоденальнойзоне; выраженные диспептические проявления (тошнота, отрыжка, изжога, реже — рвота); сочетание ранних и поздних болей; | Эндоскопические изменения на слизистой оболочке желудка и ДК (отек, гиперемия, кровоизлияния, эрозии, атрофия, гипертрофия складок и т.д.); Наличие H. pylori — цитологическое исследование, ИФА и др. |
| Хронический панкреатит | Локализация боли слева выше пупка с иррадиацией влево, может быть опоясывающая боль | Повышение амилазы в моче и крови, активность трипсина в кале, стеаторея, креаторея. По УЗИ — увеличение размеров железы и изменение ее эхологической плотности |
| Хронический холецистит | Боли в правом подреберье, болезненность при пальпации в области проекции желчного пузыря, субфебрилитет или периодические подъемы температуры до фебрильных цифр, интоксикация | В крови — лейкоцитоз, нейтрофилез, ускоренное СОЭ. При УЗИ — утолщение стенки желчного пузыря, хлопья слизи в нем, застой желчи, периваскулярная реакция. |
| Язвенная болезнь | Боли «преимущественно» поздние, через 2-3 часа после еды. Возникают остро, внезапно, болезненность при пальпации резко выражена, определяется напряжение брюшных мышц, зоны кожной гиперестезии, положительный симптом Менделя. | При эндоскопии — глубокий дефект слизистой оболочки окруженный гиперемированным валом, могут быть множественные язвы. |
Лечение
Цели лечения:
· противовоспалительная терапия;
· устранение болевого синдрома;
· нормализация моторной функции кишечника;
· селективная деконтаминация условно-патогенной, патогенной флоры (по показаниям) и коррекция нарушений микробиоценоза.
Тактика лечения:
При оценке микросоциальных условий как удовлетворительных,вне обострения и /или нетяжелом уровне заболевания рекомендуется преимущественно амбулаторное лечение. В случае осложненной клинической картины и/или неэффективности вмешательства на амбулаторном этапе решается вопрос о стационарном лечении.
Немедикаментозное лечение
Диета № 4: пища должна быть свежеприготовленной, механически и химически щадящей с повышенным количеством белков, ограничением углеводов и исключением продуктов богатых клетчаткой, пряностей, острых, соленых, копченых, жареных блюд, цельного молока;
Диета №4Б, 4В:через 3-5 дней диету постепенно расширяют и назначают ее на 4-6 недель.
Диета№15 (общий стол):в дальнейшем переходят на общий стол, но при этом щадящий принцип диеты сохраняется длительно, с исключением индивидуально непереносимых продуктов.
Медикаментозное лечение[5, 6, 7]:
Основные лекарственные средства (таблица 2,3):
Производные 8-оксихинолина – энтеросептол, подавляют активность грамотрицательных бактерий, амеб и некоторых грибков, образуя комплексы с ионами металлов, необходимых для активации ферментных систем микроорганизмов.
Группа хинолонов — налидиксовая кислота подавляют рост большинства штаммов кишечной палочки, Р. mirabilis, клебсиелл и энтеробактерии. Почти полностью абсорбируются из желудочно-кишечного тракта.
Препарат группы нитроимидазолов – метронидазол,высокоактивный антимикробный препарат широкого спектра действия для системного лечения инфекций, вызванных облигатными анаэробными бактериями, и ряда инфекционных заболеваний, вызванных простейшими. Активны в отношении отдельных представителей факультативных анаэробов (микроаэрофилов) и, соответственно, эффективны при инфекциях, вызванных этими микроорганизмами.
Триметоприм+Сульфаметоксазол – ко-тримоксазол, комбинированный противомикробный препарат, состоящий из сульфаметоксазола и триметоприма. Сульфаметоксазол, сходный по строению с ПАБК, нарушает синтез дигидрофолиевой кислоты в бактериальных клетках, препятствуя включению ПАБК в ее молекулу. Триметоприм усиливает действие сульфаметоксазола, нарушая восстановление дигидрофолиевой кислоты в тетрагидрофолиевую — активную форму фолиевой кислоты, ответственную за белковый обмен и деление микробной клетки. Является бактерицидным препаратом широкого спектра действия. Сочетание этих двух препаратов, каждый из которых оказывает бактериостатическое действие, обеспечивает высокую бактерицидную активность в отношении грамположительных и грамотрицательных микроорганизмов, в том числе бактерий, устойчивых к сульфаниламидным препаратам.
Ингибиторы протонной помпы — лансопразол, эзомепразол, пантопразол – антисекреторные лекарственные препараты для лечения кислотозависимых заболеваний желудка, двенадцатиперстной кишки и пищевода за счёт блокирования протонной помпы (Н+/К+-АТФазы) обкладочных (париетальных) клеток слизистой оболочки желудка и уменьшения, таким образом, секреции соляной кислоты. Все ИПП являются производными бензимидазола и имеют близкое химическое строение. Механизм действия различных ИПП одинаков, они различаются, в основном, своей фармакокинетикой и фармакодинамикой. Препаратом первой линии является омепразол. Лансопразол детям назначают при невозможности применения омепразола. Эзомепразол назначают при невозможности применения омепразола и лансопразола.
Спазмолитики – дротаверин, миотропный спазмолитик. Обладает сильным и продолжительным действием. Снижает поступление ионизированного активного кальция в гладкомышечные клетки за счет ингибирования фосфодиэстеразы и внутриклеточного накопления ЦАМФ. Понижает тонус гладких мышц внутренних органов, снижает их двигательную активность, расширяет кровеносные сосуды.
Гиосцинабутилбромид — м-холиноблокирующее, спазмолитическое.Блокирует м-холинергические рецепторы. Вызывает атропиноподобные эффекты: расслабляет гладкие мышцы ЖКТ, желчевыводящих путей.
Прокинетик– метоклопрамид, домперидон, антагонист рецепторов допамина,улучшаетсяантро-дуоденальная подвижность, оказывает гастрокинетическое действие. Назначается при сопутствующем диспепсическом синдроме.
Гормональный препарат – преднизолон,оказывает противовоспалительное, противоаллергическое, десенсибилизирующее, антитоксическое действие.Противовоспалительный эффект связан с угнетением высвобождения эозинофилами медиаторов воспаления; индуцированием образования липокортина и уменьшения количества тучных клеток, вырабатывающих гиалуроновую кислоту; с уменьшением проницаемости капилляров; стабилизацией клеточных мембран и мембран органелл (особенно лизосомальных).Противоаллергический эффект развивается в результате подавления синтеза и секреции медиаторов аллергии, торможения высвобождения из сенсибилизированных тучных клеток и базофилов гистамина и др. биологически активных веществ, уменьшения числа циркулирующих базофилов, подавления развития лимфоидной и соединительной ткани, снижения количества T- и B-лимфоцитов, тучных клеток, снижения чувствительности эффекторных клеток к медиаторам аллергии, угнетения антителообразования, изменения иммунного ответа организма. Назначается при аллергическом неинфекционном гастроэнтероколите.
Н1гистаминоблокаторы – клемастин, фексофенадин, лоратидин, цетиризин, эбастин — ослабляют вызываемые гистамином гипотензию и спазмы гладкой мускулатуры (кишечника), уменьшают проницаемость капилляров, препятствуют развитию гистаминового отека, уменьшают гиперемию и зуд и, таким образом, предупреждают развитие и облегчают течение аллергических реакций.
Таблица 2 –Основные лекарственные средства:
| МНН | Терапевтический диапазон | Курс лечения |
| Энтеросептол | до 1 года- по 0,125 г 1 раз 1-3 лет-по 0,125 г 2 раза, 4-6 лет — по 0,125 г 3 раза, 7-10 лет -по 0,125 г 4 раза, 11–14 лет- по 0,25 г 2–3 раза Старше 14 лет- по 0,5г 2-3 раза в сутки. | 7 дней |
| Производные налидиксовой кислоты | Для детей старше 12 лет (весом более 40 кг) суточная доза 50 мг/кг, разделенная на 3-4 приема | 7 дней |
| Метронидазол | Детям 2 – 12 лет в суточной дозе 35 – 50 мг/кг массы тела, разделенной на 3 приема | 7 дней |
| Триметоприм+Сульфаметоксазол | детям от 3 до 5 лет по 240 мг 2 раза/сут; детям от 6 лет — по 480 мг 2 раза/сут. | 7 дней |
| Омепразол | дети с массой тела 0,5-1 мг/кг/сут.; дети с массой тела более 20 кг-по 20 мг 1 раз в день; | 7 дней |
| Дротаверин | От 2 до 6 лет – 10-20 мг до двух раз в сутки; От 6 до 12 лет – 20 мг до двух раз в сутки; Детям старше 12 лет и взрослым – 40-80 мг 2-3 раза в сутки. Обычно максимальная суточная доза не должна превышать 240 мг. | 3 дня |
| Гиосцинабутилбромид | детям до 1 года – внутрь в виде суспензии по 5 мг 2-3 раза в сутки или по 1 свече (ректальные свечи для детей младшего возраста по 7,5 мг), детям старше 6 лет по 1-2 таблетки 3-5 раз в день. | 7 дней |
| Домперидон | новорож 100-300 мкг/кг 4-6 р в с до еды, 1 мес-12 лет 100-400 мкг/кг (макс 20мг)3-4р в сутки до еды, 12-18лет 10-20 мг, 3-4 раза в сутки до еды. | 7 дней |
| Метоклопрамид | 1 мес-12 лет 100-400 мкг/кг (макс 20мг)3-4р в сутки до еды, 12-18лет 10-20 мг, 3-4 разав до еды. | 3 дня |
| Преднизолон | разовая — 0,015 г, суточная — 0,1 г; в тяжёлых случаях суточную дозу препарата можно повысить до 0,3–1,2 г. Детям до 4 лет назначают по 0,001 г/кг массы тела ребёнка в сутки, 5–6 лет — по 0,02 г, 7–9 лет — 0,025–0,03 г, 10–14 лет — 0,025-0,04 г в сутки. | 3 дня |
| Клемастин | до 2 мг/сутки | 7 дней |
| Фексофенадин | 60-120 мг/сутки | 7 дней |
| Лоратидин | 10 мг/сутки, | 7 дней |
| Цетиризин | 10 мг / сутки | 7 дней |
| Эбастин | 10-20 мг /сутки (детям с 12 лет). | 7 дней |
Дополнительные лекарственные средства
Препараты применяются исключительно как сопутствующая терапия при наличии в клинической картине осложнений, диспепсического синдрома.
Противогрибковые препараты — флуканазол, действиеобусловлено нарушением целостности мембраны клетки гриба. Азолы имеют широкий спектр противогрибкового действия, оказывают преимущественно фунгистатический эффект. Азолы для системного применения активны в отношении большинства возбудителей поверхностных и инвазивных микозов.
Ингибиторы протонной помпы — лансопразол, эзомепразол, пантопразол – антисекреторные лекарственные препараты для лечения кислотозависимых заболеваний желудка, двенадцатиперстной кишки и пищевода за счёт блокирования протонной помпы (Н+/К+-АТФазы) обкладочных (париетальных) клеток слизистой оболочки желудка и уменьшения, таким образом, секреции соляной кислоты. Все ИПП являются производными бензимидазола и имеют близкое химическое строение. Механизм действия различных ИПП одинаков, они различаются, в основном, своей фармакокинетикой и фармакодинамикой. Препаратом первой линии является омепразол. Лансопразол детям назначают при невозможности применения омепразола. Эзомепразол назначают при невозможности применения омепразола и лансопразола.
Антидиарейный препарат – лоперамид, взаимодействует с опиатными рецепторами продольных и кольцевых мышц стенки кишечника и ингибирует высвобождение ацетилхолина и ПГ. Замедляет перистальтику кишечника и увеличивает время прохождения кишечного содержимого. Повышает тонус анального сфинктера, способствует удержанию каловых масс и урежению позывов к дефекации. Ингибирует секрецию жидкости и электролитов в просвет кишечника и/или стимулирует всасывание солей и воды из кишечника
Инфузионная терапия — изотонический раствор хлорида натрия, поддерживает соответствующее осмотическое давление плазмы крови и внеклеточной жидкости.Раствор натрия хлорида 0,9% изотоничен плазме крови человека и поэтому быстро выводится из сосудистого русла, лишь временно увеличивая объем циркулирующей жидкости.
Ретинола пальмитат–активирует окислительно-восстановительные процессы, стимулирует синтез пуриновых и пиримидиновых оснований, участвует в энергообеспечении метаболизма, создавая благоприятные условия для синтеза АТФ. Контролирует скорость цепных реакций в липидной фазе биомембран и поддерживает антиокислительный потенциал различных тканей на постоянном уровне. Регулирует биосинтез гликопротеидов поверхностных мембран клеток, определяющих уровень процессов клеточной дифференциации.
Альфа-токоферола ацетат- витамин Е является антиоксидантом. Предохраняет клеточные мембраны тканей организма от окислительных изменений; стимулирует синтез гема и гемсодержащих ферментов — гемоглобина, миоглобина, цитохромов, каталазы, пероксидазы. Тормозит окисление ненасыщенных жирных кислот и селена. Ингибирует синтез холестерина
Пиридоксина гидрохлорид-витамин B6, участвует в обмене веществ; необходим для нормального функционирования центральной и периферической нервной системы. Фосфорилируется, превращается в пиридоксаль-5-фосфат и входит в состав ферментов, осуществляющих декарбоксилирование и переаминирование аминокислот. Участвует в обмене триптофана, метионина, цистеина, глутаминовой и др. аминокислот.
Ферментные препараты (панкреатин) –препарат, улучшающий пищеварение. Восполняет нехватку ферментов поджелудочной железы, оказывает протеолитическое, амилолитическое и липолитическое действие, усиливает расщепление углеводов, белков и жиров в 12-перстной кишке, благодаря чему происходит их более полное и быстрое всасывание. Нормализует процессы пищеварения и улучшает работу желудочно-кишечного тракта.
Адсорбенты — активированный уголь, это уголь растительного или животного происхождения, прошедший специальную обработку и выступающий сильным адсорбентом, поглощающим алкалоиды природного и синтетического происхождения, газы, токсины бактериального происхождения.
Препарат, снижающий явления метеоризма- симетикон, обладает поверхностно-активными свойствами, проявляя способность пеногасителя: снижает поверхностное натяжение пузырьков газа (пеногасящая активность) в пищеварительном тракте, приводя к их разрыву; высвобождающиеся при распаде пузырьков газы поглощаются стенками кишечника или выводятся благодаря перистальтике, уменьшает содержание газов в кишечнике.
Таблица 3 – Дополнительные лекарственные средства:
| МНН | Терапевтический диапазон | Курс лечения |
| Флуконазол | 1 г-12 лет 3-6 мг/кг, с 12 лет 50 мг/сут. 1 раз, курс 7-14 дней | 7 дней |
| Лансопразол | дети с массой тела 0,5-1 мг/кг/сут.; дети с массой тела более 20 кг-по 20 мг 1 раз в день; | 7 дней |
| Эзомеразол | дети с массой тела 0,5-1 мг/кг/сут.; дети с массой тела более 20 кг-по 20 мг 1 раз в день; | 7 дней |
| Лоперамид | 1 мес-1 год 100-200 мкг/кг 2 р в сутки до еды, 1 год -12 лет 100-200 мкг/кг (макс 2мг)3 раза в сутки, 12-18 лет-2-4 мг 2-3 раза в день до еды. | 5 дней |
| Изотонический раствор хлорида натрия | 20-30 мл/кг. 3-4 дня в зависимости от тяжести обезвоживания | 3-5 дней |
| 5-10% р-р Декстрозы | для детей с массой тела 2-10 кг — 100-165 мл/кг/сут, детям с массой тела 10-40 кг — 45-100 мл/кг/сутки | 3-5 дней |
| Ретинола пальмитат | для детей – 1000 – 5000 МЕ/сут в зависимости от возраста. | 10 дней |
| Альфа-токоферола ацетат | 1 к х 3 раза в день | 10 дней |
| Тиамина бромид | 0,5-1 мл 10 дней | 10 дней |
| Пиридоксина гидрохлорид | 0,5-1 мл 10 дней | 10 дней |
| Панкреатин | 500-700 МЕ/кг/сут. х 3 раза во время приема пищи | 10 дней |
| Активированный уголь | 1-2 таблетки 3-4 раза в день | 5 дней |
| Симетикон | 1-2 ч. л. эмульсии или капли или 1-2 таблетки; детям раннего возраста по 1 ч.л. эмульсии с пищей или капли 3-5 раз,детям 40 мг после еды и на ночь. | 5 дней |
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:
· нормализация стула
· купирование болевого, диспепсического синдрома, системных проявлений.
Госпитализация
Показания для госпитализации с указанием типа госпитализации: (плановая, экстренная) [2,5]:
Показания для экстренной госпитализации:
· токсикоз с эксикозом III степени.
Показания для плановой госпитализации
· отсутствие эффекта от амбулаторной терапии;
· наличие осложнений: анемия, синдром мальабсорбции, мальдигестии.
Профилактика
Профилактические мероприятия.
· профилактика и своевременное лечение острых колитов
· диспансеризация реконвалесцентов
· рациональный режим питания
· своевременная санация полости рта
Дальнейшее ведение(после стационара):
После выписки из стационара рекомендуется наблюдение в поликлинике в течение первого года 1 раз в 3 мес., затем 1 раз в 6 мес. Гастроэнтерологом 1 раз в год, ЛОР-врачом и стоматологом 2 раза в год, другими специалистами – по показаниям. 2 раза в год целесообразно провести в стационаре (при невозможности — в условиях поликлиники)курсы противорецидивного лечения. Особое значениепридается диетотерапии при развитии синдрома нарушенного кишечного всасывания.
Занятия физкультурой 6 месяцев в специальной группе, далее до 2 лет – в подготовительной группе. Снятие с диспансерного учета возможно при условии стойкой ремиссии продолжительность не менее 2 лет.
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- 20. Список использованной литературы: 1. Побочная реакция на пищу. Аллергическая ли это реакция? Wesley Burks, MD It’s an adverse food reaction—but is it allergy? Wesley Burks. It’s an adverse food reaction- but is it allergy? Contemporary Pediatrics 2002;5:71. (перевод с английского). 2. Gastrointestinal food allergy: New insights into pathphysiology and clinical perspectives. Gastroenterology.The American gastroenterological association.Volume 128, Issue 4, Pages 1089-1113 (April 2005) 3. Rome III: The Functional Gastrointestinal Disorders. Douglas A. Drossman (Editor). Degnon Associates, Inc.; 3 rd edition.2006. — 1048 p. 4. Мельникова И.Ю., Новикова В.П.Диспансеризация детей и подростков с патологией пищеварительной системы:учебно-методическое пособие//Санкт-Петербург, 2011 г., с.26-36. 5. Авдеева Т.Г., Рябухин Ю.В., Парменова Л.И. и др. Детская гастроэнтерология: руководство. — М.:ГЭОТАР-Медиа, 2009. – 210с. 6. Рациональная фармакотерапия заболеваний органов пищеварения: руководство для практических врачей //под общей ред. В.Т. Ивашкина. – М., Литтерра. 2003. – 1046с. 7. Практическое руководство по детским болезням. Под общей редакцией проф. В. Ф. Коколиной и А. Г. Румянцева. Том II. Гастроэнтерология детского возраста. Под ред. С. В. Бельмера, А. И. Хавкина, П. Л. Щербакова. Изд. 2-е, перераб. и доп. М.:Медпрактика-М. 2010.
Информация
Разработчики
1. Орынбасарова К.К. – заведующая кафедрой детских болезней РГП на ПХВ «Казахский Национальный медицинский университет им. С.Д. Асфендиярова», д.м.н.
2. Смагулова А.Б. – доцент кафедры амбулаторно-поликлинической педиатрии РГП на ПХВ «Казахский Национальный медицинский университет им. С.Д. Асфендиярова», к.м.н.
3. Худайберегенова М.С. – клинический фармаколог АО «Национальный научный медицинский центр»Конфликта интересов нет.
Рецензент: Уразова С.Н., д.м.н, заведующая кафедрой общеврачебной практики № 2 АО «Медицинский университет Астана».
Условия пересмотра протокола:
Пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.Энтероколит

Энтероколит – одно из самых распространённых заболеваний желудочно-кишечного тракта, при котором одновременно воспаляются тонкая (энтерит) и толстая кишка (колит). Энтероколит может возникнуть из-за широкого ряда кишечных инфекций (дизентерия, сальмонеллёз, шигеллез), неправильного питания, употребления острой и жирной еды, алкоголя, длительного применения антибиотиков, пищевой аллергии.
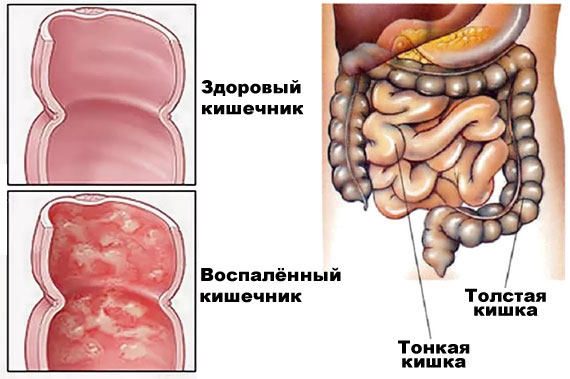
В зависимости от течения заболевания, энтероколит бывает острым и хроническим. Хронический энтероколит может стать последствием неадекватно вылеченного острого энтероколита или другой кишечной инфекции. Во время обострения заболевания человек чувствует боли в животе, проявляются нарушения стула, вздутие, метеоризм.
Что представляет собой энтероколит?
Энтероколит – это воспаление тонкой и толстой кишки. Кишечник человека имеет вид сообщающейся трубки, поэтому энтерита и колита в изолированном виде не бывает. Начавшись в одном из отделов кишечника, воспалительный процесс неизбежно распространяется и на другой отдел. Ограниченный колит или энтерит может наблюдаться только на начальных стадиях болезни, однако на лечение это не влияет, так как лечебный процесс всегда бывает направлен на терапию энтерита в целом.
Это заболевание является одной из самых частых патологий пищеварительной системы. Особенно часто оно встречается у детей. В зависимости от того, какая кишка больше поражена, выделяют разные формы этой болезни. Хронический энтероколит носит длительный характер и вызывает появление атрофических изменений слизистой кишечника, нарушение её функций.
Основные разновидности
По своей форме энтероколит делится на следующие разновидности:
- Острый. Для этой формы болезни характерно поражение слизистой. Глубокие ткани кишечника затрагиваются редко. Острый энтероколит часто развивается вместе с гастритом. Он бывает инфекционным и неинфекционным. Кроме инфекций, к его развитию способны приводить отравления ядами и лекарствами, а также аллергические реакции кишечника.
- Хронический. Хроническая форма болезни часто развивается на фоне острой при отсутствии должного лечения. Она характеризуется длительным течением, при котором периоды обострения сменяются систематическими ремиссиями с затуханиями симптомов. Для хронического энтероколита характерно поражение не только слизистой кишечника, но и других его тканей, расположенных более глубоко. Хроническая форма способна вызывать устойчивые сбои в функционировании кишечника и всей пищеварительной системы.
В зависимости от вызвавшей заболевание причины выделяют следующие его формы:
- Бактериальный. В этом случае патология бывает вызвана попаданием в организм бактериальной инфекции (стафилококка, холерного вибриона, шигелл, сальмонелл, патогенных штаммов эшерихий и пр.). Чаще всего инфекционное поражение кишечника происходит на фоне развития таких заболеваний, как сальмонеллёз, шигеллез, дизентерия и некоторых других.
- Паразитарный. Данная форма болезни развивается из-за заражения кишечника гельминтами, трихомонадами, лямблиями, кишечными гельминтами или возбудителями амёбной дизентерии.
- Алиментарный. Причиной развития этой формы болезни становится неправильное питание.
- Токсический. Развитие токсического энтероколита провоцирует отравление организма некоторыми лекарственными средствами, агрессивными химическими веществами и различными ядами. Энтероколит часто развивается в результате приёма антибиотиков. У здорового человека в кишечнике присутствует большое количество бактерий, помогающих расщеплять пищу и переваривать её. Приём антибиотиков приводит к гибели большинства полезных бактерий и созданию идеальной среды для размножения патогенных, болезнетворных микроорганизмов, вызывающих развитие бактериального процесса.
- Вторичный. Вторичная форма энтероколита развивается в качестве осложнения на фоне другой перенесённой болезни ЖКТ, например, холецистита, вызываемого нарушением оттока желчи.
- Механический. В этом случае болезнь вызывается травмированием слизистой кишечника уплотнёнными каловыми массами во время хронического запора.
- Аллергический. При аллергической форме энтероколита наблюдается связь между появлением симптомов заболевания и употреблением в пищу некоторых продуктов питания – молока, грибов, орехов, овощей, фруктов и пр.
Некротический энтероколит у младенцев
У младенцев и недоношенных детей может развиться некротический энтероколит. В этом случае воспаление в слизистой оболочек сопровождается отмиранием ткани кишечника. Симптомами данной патологии являются понос, кровавый стул, рвота, опухший и раздутый живот, ухудшение аппетита. Также могут наблюдаться признаки бактериальной инфекции (вялость, нарушение дыхания, повышенная температура). Причины развития некротической формы энтероколита до конца ещё не выяснены.
Врачи выдвигают следующие теории развития данной патологии:
- недоразвитость иммунной системы младенцев, не позволяющая ей справляться с бактериальными атаками;
- потеря кислорода или кровотока в кишечнике приводит к развитию воспаления, которое впоследствии усугубляется под воздействием бактериальной инфекции;
- если младенца перекармливают, в его кишечнике оказывается слишком большое количество бактерий, с которыми не может справиться пока ещё недостаточно развитая система пищеварения.
Причины развития энтероколита
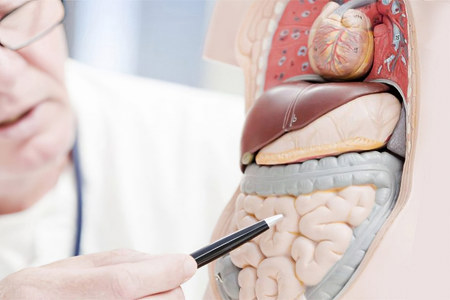
К причинам энтероколита чаще всего относят перенесённые острые кишечные инфекции (сальмонеллёз, дизентерия, брюшной тиф, вирусная диарея), гельминтозы (глисты), заболевания, вызванные неправильным питанием (недостаточное питание или переедание), пищевые аллергические реакции (вследствие приёма антибиотиков или других лекарств). Также энтероколит может развиться из-за врождённых или приобретённых заболеваний желудка (гастрит), печени, поджелудочной железы (панкреатит), проблем с иммунитетом и обменом веществ, дисбактериоза и витаминной недостаточности.
Болезнь развивается, когда инфекция повреждает клетки тканей пищеварительного тракта, что ведёт к их последующему истощению.
У детей энтероколиты чаще всего носят именно бактериальный характер и развиваются вследствие несоблюдения правил гигиены ребёнком (употребление в пищу немытых фруктов, облизывание грязных пальцев) или сотрудниками детских учреждений (в детсадах и школах периодически происходят вспышки энтероколита, вызываемые нарушением технологии приготовления пищи).
Также развитие энтероколита может вызываться и другими причинами, нарушающими функционирование кишечника. Например, к появлению застойных явлений внутри кишечника, развитию запоров и энтероколита способно приводить регулярное употребление рафинированной пищи.
Болезнь может вызываться и токсическими причинами, к примеру, её появление способно спровоцировать отравление лекарственными средствами. Энтероколит часто развивается на фоне неконтролируемого приёма медикаментов без назначения врачи или видимой причины. Попадая в организм в больших количествах, лекарства не только вызывают поражение слизистой кишечника и её истончение, но и ухудшают функционирование иммунной системы.
Энтероколитом болеют некоторые люди, работающие на вредном производстве. В этом случае заболевание вызывается постоянным контактом с вредными для здоровья, ядовитыми химическими веществами.
Нередко болезнь развивается из-за неправильного, рационального питания. Как показывает опыт, её чаще болеют люди, увлекающиеся острой, жирной, пересоленной пищей и злоупотребляющие продуктами с повышенным содержанием грубой клетчатки.
Энтероколит может развиваться и на форме хронической кишечной непроходимости, сопровождающейся регулярно повторяющимися запорами, рубцеванием ткани кишечника, формированием опухолей.
Иногда причиной развития энтероколита становятся аллергические реакции, обусловленные индивидуальной непереносимостью определённого продукта питания. Вызвать болезнь также может тромбоз или полученная травма живота.
Также провоцировать развитие энтероколита способны следующие факторы:
- дефекты жевательного аппарата;
- торопливая еда;
- заболевания желчных путей и печени;
- секреторная недостаточность желудка и поджелудочной железы.
[Видео] Энтероколит, Колит и Энтерит Кишечника. Причины и симптомы:
Симптомы энтероколита
Выраженность симптомов болезни зависит от того, насколько велика площадь поражения слизистой оболочки. Основные симптомы заболевания, протекающего в острой форме – диарея, тошнота, острая боль в животе, иногда – рвота. Если энтероколит носит инфекционный характер, к перечисленным выше признакам могут добавиться симптомы общей интоксикации организма – повышение температуры, головная боль, слабость, озноб. Боли в животе обычно носят схваткообразный характер. Язык больного обложен налётом, аппетит снижен. Стул зловонный, в нём часто присутствуют пузырьки воздуха. Из живота раздаётся громкое урчание.
У детей симптомы энтероколита обычно бывают выражены сильнее, чем у взрослых. У них часто наблюдается сильное ухудшение общего состояния здоровья, могут развиться судороги, произойти потеря сознания. Это происходит из-за более быстрого, чем у взрослых, наступления обезвоживания организма и сильно выраженной интоксикации.
Симптомы энтероколита, протекающего в хронической форме, схожи с признаками острой формы заболевания, но выражены меньше. Главным симптомом хронического энтероколита, как и острого, является нарушение стула. Обычно оно проявляется в виде поноса, иногда наблюдаются запоры либо чередование поносов и запоров. Более ощущения в животе менее выражены и обычно усиливаются перед дефекацией. Признаки хронического энтероколита всегда сопровождают симптомы диспепсии – метеоризм, отрыжка, тошнота, вызываемые серьёзным сбоем пищеварительной функции. Общее состояние здоровья тоже ухудшается – кожа становится сероватой и приобретает нездоровый вид, волосы тускнеют, ногти становятся ломкими, появляются проблемы со сном, памятью и концентрацией внимания, наблюдается повышенная утомляемость. У больного энтеритом снижается иммунитет, что приводит к развитию у него различных заболеваний.
Если поражение при энтероколите локализуется преимущественно в области тонкого кишечника, пациенты жалуются на частые поносы, отсутствие аппетита, метеоризм, тошному, ощущение распирания в области желудка после еды, болевые ощущения в околопупочной области. Если же поражение затрагивает, главным образом, толстый кишечник, наблюдается чередование поносов с запорами, больной страдает от болей, локализующихся в области боковых отделов кишечника.
Признаки болезни при разных формах
Наиболее выраженными являются признаки острого энтероколита, которые появляются неожиданно.
Признаки острой формы
При острой форме заболевания обычно наблюдаются следующие симптомы:
- болевые ощущения и урчание в животе, его вздутие;
- диарея;
- тошнота, рвота;
- налёт на языке.
В некоторых случаях протекание болезни в острой форме сопровождается ощущением общей слабости, увеличением температуры, мышечной и головной болью, а также другими признаками общей интоксикации.
Признаки хронической формы
Признаки хронического энтероколита менее выражены. В периоды затухания они полностью исчезают.
Для хронической формы характерны следующие признаки:
- боли в животе;
- чередование поносов и запоров;
- диспепсия;
- снижение массы тела;
- вздутие живота;
Боль при хроническом энтероколите обычно локализуется в области пупка, но может ощущаться и во всём животе. Выраженность болевых ощущений зависит от тяжести патологии. Чаще всего боль усиливается в вечернее время, но иногда ощущается и по утрам. Если воспаление локализуется в тонком кишечнике, болевые ощущения носят умеренный характер. При воспалении толстого кишечника они отличаются большей интенсивностью. Усиливается боль перед дефекацией, через пару часов после еды, при физических нагрузках (прыжках, беге, быстрой ходьбе).
Пища в кишечнике больного плохо переваривается, развивается метеоризм (вздутие живота) вследствие чрезмерного газообразования, вызванного расстройством пищеварения. При длительном течении заболевания происходит нарушение тканевого обмена, которое приводит к появлению повышенной утомляемости, вялости, слабости, склонности к нарушению внимания и апатии. Больные, у которых поражён тонкий кишечник, быстро теряют вес. Также к потере веса может приводить страх больного перед возникновением болевых ощущений и дальнейшим прогрессированием болезни.
Диагностика заболевания
Диагностика этого заболевания обычно никаких затруднений не вызывают. Её проводят для уточнения причины, вызвавшей болезнь, и исключения иных причин острого живота.
Энтероколит в острой форме диагностируется на основании ярко выраженной характерной симптоматики, эпидемиологического анамнеза, бактериологического обследования кала и данных копрограммы. В некоторых случаях врач назначает пациенту проведение ректоскопии – эндоскопического исследования сигмовидной и прямой кишки с использованием специальной трубки.
Диагностировать хронический энтероколит сложнее, чем острый. Его диагностику выполняют на основании опроса пациента, анамнестических данных, физикального обследования, данных инструментальной и лабораторной диагностики. Самыми информативными диагностическими методиками являются колоноскопия (эндоскопический способ изучения слизистой кишечника) и рентген кишечника с использованием рентгеноконтрастного вещества.
К числу самых информативных способов диагностики этого заболевания при преимущественной локализации поражений в области толстого кишечника относятся:
- Рентгенография пассажа бария. Позволяет диагностировать изменение просвета кишечника, определить наличие дефектов стенки, установить характер складчатой структуры.
- Колоноскопия. В ходе выполнения данного исследования обнаруживают воспаления на участках слизистой оболочки, ее деструкцию, изъявления, эрозии. В случае необходимости выполняют забор биотической пробы.
- Лабораторные исследования. Используя лабораторные методы диагностики, выявляют картину, характерную для патологий пищеварительного процесса: нарушение ионного баланса, диспротеинемию, анемию, дислипидемию. В кале определяется повышенное содержание лейкоцитов и слизи.
Особенности лечения
Лечение энтероколита направлено, прежде всего, на создание покоя для воспалённого кишечника и восполнение потерянной организмом жидкости. Для этого не меньше, чем на сутки, больному назначают голодную паузу. В течение всего этого времени ему показано только обильное питьё, состоящее из сладкого чая и чистой воды без газа. Если через сутки состояние больного улучшается, в его рацион вводят также овсяную либо рисовую кашу. После этого при положительной динамике добавляют сухарики, сделанные из белого хлеба. Постепенно вводят в рацион и другие продукты. Предпочтение отдают протёртой, лёгкой, термически обработанной еде.
Терапия энтероколита зависит от этиологических факторов и тяжести течения болезни. Амбулаторное лечение проводят при нетяжелом течении заболевания и вне обострений хронического энтероколита. Стационарное лечение назначают в случае осложнённой клинической картины, при наличии осложнений, выраженной интоксикации организма или отсутствии ожидаемого эффекта от проведения амбулаторной терапии заболевания.
Основная тактика терапии энтероколита направлена на:
- устранение болевого синдрома;
- проведение противовоспалительной терапии;
- дезинтоксикационную терапию;
- нормализацию функции кишечника;
- селективную деконтаминацию патогенной и условно-патогенной флоры;
- исправление нарушений микробиоценоза;
- симптоматическую терапию;
- поддерживающее лечение.
Медикаментозная терапия включает лечение следующими средствами:
- антибиотиками;
- энтеросорбентами;
- сульфаниламидными препаратами;
- противовирусными средствами;
- спазмолитиками;
- ферментными препаратами;
- средствами, помогающими нормализовать моторику кишечника.
Если картина заболевания сопровождается осложнениями энтероколита, дополнительно назначаются адсорбенты, ферментативные и противогрибковые препараты, выполняется инфузионная терапия.
Питание, рекомендованное при энтероколите:
- свежеприготовленная, механически и химически щадящая пища;
- увеличение количества белковых продуктов в рационе;
- ограничение углеводов и индивидуально непереносимых продуктов;
- исключение цельного молока, пряностей, копчёных, жареных, солёных, острых и богатых клетчаткой продуктов.
Особенности лечения хронической формы
Для успешного лечения хронической формы заболевания врачи используют комплексную терапию. Важное значение имеет соблюдение диеты, при которой следует ограничить количество употребляемых в пищу углеводов и вместо них есть больше белковых продуктов. Во время обострений больны прописывают ферменты и антибиотики.
Первостепенную важность в терапии хронического энтероколита имеет устранение причины, спровоцировавшей развитие заболевания. Если анализы показывают, что болезнь носит бактериальный характер, ему назначают приём антибиотиков, сульфаниламидных средств, а также и пробиотиков, восстанавливающих нормальную микрофлору кишечника. Также важно нормализовать характер и режим питания пациента.
Устранив непосредственную причину развития заболевания, принимают меры, направленные на терапию дисбактериоза, нарушений моторики и пищеварения. Всем людям, страдающим дисбактериозом, следует соблюдать диету. При выраженной диспепсии следует отказаться от употребления определённых продуктов. При диспепсии гнилостного характера нужно исключить кисломолочные продукты, грубую клетчатку и сложные белки. При бродильной диспепсии нужно отказаться от ржаного хлеба, цельного молока, капусты и сладостей. Если воспаление локализуется в тонком кишечнике, рекомендуется употреблять в пищу продукты, богатые витаминами, микроэлементами и белком с высоким содержанием кальция. Продукты, раздражающие слизистую (жареные, кислые, солёные, острые) из рациона следует исключить.
В фазе ремиссии терапия острой формы энтероколита направлена на нормализацию микрофлоры кишечника. Для этого врач назначает пациенту приём пребиотиков и пробиотиков.
Особенности лечения острой формы
Если течение заболевания носит острый характер, врач сначала осуществляет промывание желудка пациента, после чего назначает ему соблюдение строгой водно-чаевой диеты, при которой употребление твёрдой пищи полностью исключено. Больному можно есть очень жидкие каши, сделанные на воде, пить рисовый отвар, чай и воду. При рвоте и сильных поносах объём употребляемой больным жидкости должен строго контролироваться (гидратационная терапия). Для прекращения поноса врач может назначить противодиарейные средства. Для устранения болевого симптома используют спазмолитики.
Терапия острых энтероколитов у детей зачастую требует госпитализации больного ребёнка из-за высокой опасности этой болезни для неокрепшего детского организма.
После выписки из больницы пациенты должны показываться врачу каждые 3 месяца в течение первого года и затем – каждые полгода. С диспансерного учёта пациент может быть снят в случае стойкой ремиссии длительностью не менее двух лет.
Профилактические меры
Для предупреждения развития заболевания и недопущения его обострений необходимо исключить провоцирующие факторы. Для этого важно нормализовать режим питания, отказаться от вредных привычек, принимать лекарства только по назначению врача, своевременно диагностировать и лечить любые паразитарные и бактериальные инфекции проводить регулярную и качественную санацию ротовой полости.
Прогноз течения заболевания при его своевременном выявлении и правильном лечении благоприятный. После выздоровления функционирование кишечника полностью восстанавливается, что позволяет пациенту вернуться к привычной жизни. Отсутствие должного лечения, несоблюдение врачебных рекомендаций приводит к тому, что энтероколит принимает хроническое, многолетнее течение.
Внимание! Информация носит ознакомительный характер и не может использоваться для самодиагностики и назначения лечения. Всегда консультируйтесь с профильным врачом!
Некротический энтероколит новорождённых (НЭК) — симптомы и лечение
Что такое некротический энтероколит новорождённых (НЭК)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 8 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Юлия Липовская , научный редактор Динар Сафин и шеф-редактор Маргарита Тихонова

Детский хирург Cтаж — 8 лет
«Поликлиника Волна»
Областная детская больница
Дата публикации 30 марта 2023 Обновлено 30 марта 2023Определение болезни. Причины заболевания
Некротический энтероколит (Necrotizing enterocolitis) — это тяжёлое воспаление кишечника, которое сопровождается проникновением бактерий и воздуха в стенку кишки, что приводит к некрозу (отмиранию) поражённой части кишечника.
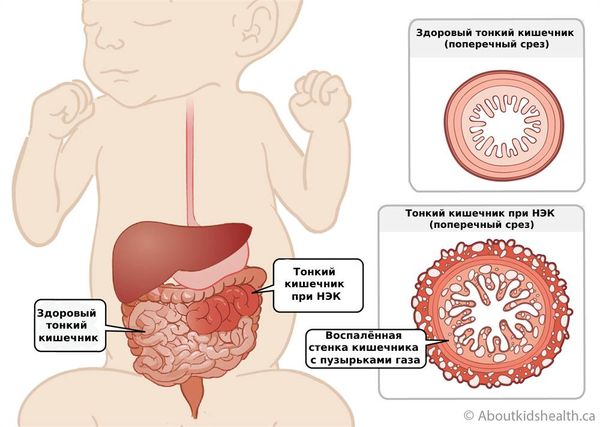
Это одно из наиболее частых неотложных гастроэнтерологических состояний у новорождённых. Болезнь опасна для жизни, но с овременные методы диагностики и лечения позволяют выявлять и лечить н екротический энтероколит ( НЭК) на ранних стадиях. Благодаря этому исходы заболевания улучшились — больше младенцев выживает [5] .
При НЭК сначала повреждается слизистая оболочка кишечника, при прогрессировании процесса некроз распространяется на все слои кишечной стенки. При этом в кишечнике может образоваться сквозное отверстие (перфорация) с развитием жизнеугрожающего осложнения — перитонита (воспаления брюшины).
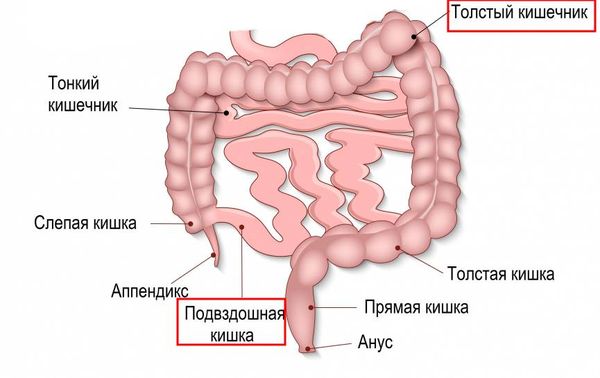
В типичных случаях НЭК поражает правую половину толстой кишки и конечный отдел подвздошной кишки. Но может быть вовлечён любой отдел тонкого или толстого кишечника, в некоторых случаях поражается весь кишечник.
Распространённость НЭК
НЭК — болезнь новорождённых детей. Чаще он развивается у недоношенных младенцев с низким весом при рождении. Причём, чем меньше вес ребёнка и срок беременности, тем выше частота НЭК. Поэтому его часто называют «болезнью выживших недоношенных» [1] [4] .
Истинная распространённость неизвестна, но, по разным данным, во всём мире болезнь развивается у 2–7,5 % детей, рождённых до 32-й недели гестации (беременности) [3] [4] [5] .
В США н екротический энтероколит 2–3 стадий встречается у 1–3 детей из 1000 [1] [2] . Более 90 % случаев приходится на младенцев с очень низким весом (менее 1500 г), рождённых на сроке менее 32 недель беременности.
По данным отечественных учёных, некротическим энтероколитом заболевают около 5–8 % новорождённых, поступающих в отделения интенсивной терапии по поводу различных неотложных состояний: церебральной ишемии ( недостаточного притока крови к мозгу ), врождённых пороков сердца (открытого овального окна и др.), бронхолёгочной патологии (пневмонии, синдрома дыхательных расстройств, бронхолёгочной дисплазии) и др. [34]
Около 10 % случаев НЭК приходится на доношенных детей [42] . Обычно это дети, которые не получают грудного молока и имеют сопутствующие заболевания: врождённые пороки сердца, первичные гастроэнтерологические заболевания, сепсис, внутриутробную задержку роста плода и его гипоксию (нехватку кислорода).
У младенцев, рождённых ближе к сроку, НЭК развивается в первую неделю после рождения, у глубоко недоношенных (с весом менее 1500 г) заболевание возникает на четвёртой неделе [35] . Это может быть связано с временем начала кормления грудью, из бутылочки или через зонд (т. е. когда ребёнка начинают кормить энтерально — через желудочно-кишечный тракт). Дело в том, что у глубоко недоношенных детей такое кормление начинается позже, до этого все питательные вещества им вводят внутривенно (парентеральное питание). А НЭК редко развивается у новорождённых, которых ещё не кормили [35] .
Причины и факторы риска развития НЭК
Точная причина НЭК остаётся неизвестной, исследования показывают, что это многофакторная болезнь, т. е. она развивается под воздействием нескольких факторов.
Факторы риска:
- Недоношенность. Причиной может быть патологическое течение беременности.
- Искусственное вскармливание. У детей, которых кормят смесями, НЭК развивается чаще, чем у тех, кто получает грудное молоко [28] .
- Асфиксия в родах. Это состояние, при котором ребёнок сразу после рождения не может самостоятельно дышать.
- Синдром дыхательных расстройств (респираторный дистресс-синдром). Это дыхательная недостаточность у недоношенных детей, вызванная незрелостью лёгких.
- Переохлаждение новорождённого.
- Родовая спинальная и черепно-мозговая травма у ребёнка.
- Врождённые пороки:
- Пороки сердца. Чаще всего НЭК встречается при транспозиции магистральных сосудов, тетраде Фалло, коарктации аорты, широком открытом артериальном протоке, атрезии и стенозе лёгочной артерии и синдроме гипоплазии левых отделов сердца.
- Пороки желудочно-кишечного тракта. Наиболее опасны болезнь Гиршпрунга, гастрошизис, различные виды атрезии кишечника, так как при этих состояниях НЭК обычно поздно диагностируют, что повышает риск осложнений и летального исхода.
- Патогенные микроорганизмы. Среди множества микроорганизмов, играющих роль в развитии НЭК, обнаруживаются не только патогенные (болезнетворные) штаммы микробов, но и нормальная флора кишечника ребёнка, которая может становиться патогенной. Чаще всего выявляются кишечную и синегнойную палочку, золотистый и эпидермальный стафилококк, клебсиеллу пневмонии, Clostridium perfringens, Proteus mirabilis и грибы рода Candida. Также роль в развитии НЭК могут играть ротавирусы, вирусы Коксаки типа В2, коронавирусы и цитомегаловирусы[37] .
- Осложнения во время родов: эклампсия, диссеминированное внутрисосудистое свёртывание крови (ДВС-синдром), гипотоническое маточное кровотечение и т. д.
- Потребление во время беременности наркотических препаратов, таких как кокаин.
К факторам риска также относят применение у детей некоторых лекарственных препаратов. Серди них:
- Индометацин, который используется для закрытия артериального протока у недоношенных детей. Этот препарат может нарушить мезентериальный (кишечный) кровоток, что повышает риск развития НЭК [38] .
- Н-2 блокаторы (Циметидин, Ранитидин и Фамотидин) и ингибиторы протонной помпы. Эти препараты подавляют кислотность желудочного сока. У новорождённых высококислотная среда регулирует количество патогенных микробов в кишечнике, тем самым предотвращает инфекционные и воспалительные реакции, ведущие к НЭК [11] .
- Антибиотики широкого спектра действия, если их применять в течение 5 и более дней (не по поводу НЭК) [12][29] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы некротического энтероколита новорождённых
Большинство недоношенных детей до развития НЭК в целом здоровы, хорошо развиваются и растут. Самое частое проявление болезни — внезапное изменение толерантности к кормлению, т. е. непереносимость пищи. При этом желудок ребёнка медленнее опорожняется и в нём увеличивается количество остатков пищи. Из-за этого перед кормлением по зонду поступает смесь или молоко от прошлого кормления. Также часто возникает вздутие и боль в животе, иногда с рвотой.
![Вздутие живота при НЭК [7]](https://probolezny.ru/media/bolezny/nekroticheskij-enterokolit-novorozhdyonnyh/vzdutie-zhivota-pri-nek-7_s.jpeg)
Признаки НЭК могут включать диарею, ректальное кровотечение, желчное отделяемое по зонду, покраснение и уплотнение брюшной стенки, а также крепитацию (потрескивающие, хлопающие звуки).
Иногда возникает апноэ, дыхательная недостаточность, вялость и нестабильность температуры. В тяжёлых случаях, например на фоне септического шока, может развиваться гипотензия (снижение артериального давления).
Патогенез некротического энтероколита новорождённых
Основным компонентом развития НЭК является ишемия (дефицит кровоснабжения) кишечной стенки. У недоношенных детей ишемия обычно развивается на фоне других состояний: гипоксемии (дефицита кислорода), гиповолемии (снижения объёма циркулирующей крови) или кардиогенных нарушений. Эти состояния могут быть опасны для жизни, и, чтобы поддержать жизнедеятельность организма, возникает централизация кровообращения — перенаправление кровотока в жизненно важные органы, а именно в мозг и сердце. При этом в другие органы и ткани крови поступает меньше — возникает ишемия. Т. е. централизация кровообращения и вызванная этим ишемия является защитной реакцией организма, направленной на то, чтобы выжить.
Немаловажной причиной развития НЭК у недоношенного ребёнка является инфекция. НЭК, как правило, развивается на 7–10-й день жизни, когда кишечник новорождённого уже колонизирован микробами. В норме барьерная функция слизистой кишки предотвращает проникновение микробов из просвета кишки в кровоток. Однако у недоношенных младенцев барьерная функция кишечника несовершенна из-за сниженного неспецифического иммунитета, низкого pH желудочного и кишечного сока, недоразвитой системы ферментов, сниженной кишечной перистальтики (сокращений) и недоразвития ворсинок слизистой. Всё это позволяет инфекционному агенту нарушать целостность кишечной стенки [37] .
Классификация и стадии развития некротического энтероколита новорождённых
В большинстве отделений интенсивной терапии используются критерии стадирования по M. Bell [12] [13] . Классификация основана на тяжести системных, кишечных, рентгенологических и лабораторных признаков. Каждая последующая стадия включает в себя характеристики предыдущей, а также дополнительные данные, связанные с возрастающей тяжестью заболевания.
Классификация по M. Bell (1979) в модификации М. С. Walsh и R. M. Kliegman (1987)
Осложнения некротического энтероколита новорождённых
При НЭК могут возникнуть серьёзные осложнения:
- Инфекционные: сепсис, менингит, перитонит, абсцессы.
- ДВС-синдром , который может привести к кишечному и внекишечному кровотечению.
- Респираторные и сердечно-сосудистые нарушения: гипотензия, шок, дыхательная недостаточность.
- Метаболические осложнения: гипогликемия и метаболический ацидоз.
- Некроз кишечника без перфорации.
- Перфорация кишечника [38] .
Диагностика некротического энтероколита новорождённых
Чаще всего диагноз ставится на основании клинической картины (симптомов и результатов осмотра), а также данных рентгенографии или ультразвукового исследования (УЗИ). Такой диагноз называют клиническим.
Точный диагноз можно установить только при операции или по результатам гистологического исследования, которое показывает признаки воспаления, инфаркта и некроза кишечной стенки. Такой диагноз называют гистологическим. Однако большинство пациентов хорошо реагируют на медикаментозную терапию и операция им не требуется.
Инструментальная диагностика
Решающее значение в постановке диагноза имеет визуализация брюшной полости.
Рентгенография
Предпочтительным методом считается рентгенография [32] . Характерные рентгенологические признаки:
- Аномальное газовое наполнение с расширенными петлями кишечника, характерное для кишечной непроходимости. Может наблюдаться на ранних стадиях НЭК, но это неспецифический признак: он может быть не только при НЭК [10] .
- Пневматоз кишечника в виде пузырьков газа в стенке кишки. Это отличительный (специфичный) признак НЭК, он наблюдается у большинства пациентов на 2–3 стадии. Нужно учитывать, что есть и другие состояния, при которых может наблюдаться пневматоз кишечной стенки (тифлит, ишемия кишечника, аллергия на белок коровьего молока, энтероколит с непереносимостью пищевого белка). Но если пневматоз кишечника выявлен у недоношенного новорождённого, это указывает на НЭК, пока не доказано обратное.
- Пневмоперитонеум (свободный воздух в брюшной полости). Обычно возникает при перфорации кишечника у детей с НЭК на стадии 3В. Это неспецифический признак, он может наблюдаться и при других состояниях, например при спонтанной перфорации кишечника.
- «Сигнальная» петля кишки. Это петля, которая остаётся фиксированной на снимках в разных проекциях и сделанных в разное время. Она указывает на некротизированную кишку или перфорацию.
- Газ в системе воротной вены.
![Обширный пневматоз кишечника (слева) и подозрение на газ в системе воротной вены или пневмоперитонеум (справа) [43]](https://probolezny.ru/media/bolezny/nekroticheskij-enterokolit-novorozhdyonnyh/obshirnyy-pnevmatoz-kishechnika-sleva-i-podozrenie-na-gaz-v-sisteme-vorotnoy-veny-ili-pnevmoperitoneum-sprava-43_s.jpeg)
Рентгенограммы выполняют в положении лёжа на спине. Если есть подозрение на пневмоперитонеум, делают боковую проекцию или кладут ребёнка на левый бок.
Контрастная рентгенография толстой кишки обычно не проводится при подозрении на НЭК, так как это может привести к перфорации. Её могут выполнить только в той ситуации, когда нужно исключить другие патологии кишечника, например мекониальный илеус или мальротацию [37] .
Ультразвуковое исследование
В диагностике НЭК всё чаще используется УЗИ с цветным допплеровским картированием (ЦДК), особенно если по данным рентгена остались сомнения [32] . Преимущества метода: на УЗИ лучше видно жидкость в брюшной полости, есть возможность оценить толщину стенки кишки, её перистальтику (сокращения) и перфузию (кровоснабжение). Но исследование не всегда доступно круглосуточно и для его качественного проведения необходим опытный специалист.
На УЗИ можно выявить:
- Изменение толщины стенки кишечника. Утолщение кишечной стенки до 2–3 мм и усиление кровотока в ней — начальный признак воспаления. Истончение с симптомом псевдопочки может указывать на некроз кишки и надвигающуюся перфорацию. При симптоме псевдопочки изображение поражённого участка кишки напоминает почку: есть центральный эхогенный очаг (он светлый, яркий) и гипоэхогенный ободок (тёмный).
- Повышенная эхогенность стенки кишки. Это говорит о воспалении, отёке и повышенной перфузии.
- Пневматоз кишечника, т. е. скопление пузырьков газа в стенке кишки. Пузырьки газа также могут появляться в печени и системе воротной вены.
- Отсутствие кровотока в кишечной стенке может указывать на её некроз.
![УЗИ с ЦДК: три петли кишечника, в наружных петлях усиленный кровоток, в центральной кровотока нет, что указывает на её некроз [39]](https://probolezny.ru/media/bolezny/nekroticheskij-enterokolit-novorozhdyonnyh/uzi-s-cdk-tri-petli-kishechnika-v-naruzhnyh-petlyah-usilennyy-krovotok-v-centralnoy-krovotoka-net-chto-ukazyvaet-na-eyo-nekroz-39_s.jpeg)
- Свободный воздух и жидкость в брюшной полости. Указывают на перфорацию кишки.
- Отсутствие или снижение перистальтики.
- Вздутие петель кишечника, заполненных жидкостным содержимым.
На 2–3-й стадии НЭК обычно имеется сразу несколько ультразвуковых находок: газ в воротной вене, свободная жидкость в брюшной полости, снижение или отсутствие перистальтики кишечника, утолщение его стенки [33] .
При 3-й стадии на УЗИ отмечаются структурные изменения в стенки кишки: не видно разделения на слои, в стенке определяются пузырьки газа, кровоток снижен или отсутствует. Также выявляется газ в воротной вене, свободная жидкость или эхогенный выпот в брюшной полости, перистальтика кишок отсутствует.
Лабораторная диагностика
Лабораторные тесты не используют, чтобы поставить диагноз «НЭК», так как нет таких анализов, которые бы точно указывали на болезнь. Но такие исследования могут быть полезны, чтобы определить тяжесть и стадию заболевания [9] .
- Общий анализ крови. У пациентов с НЭК часто наблюдается нейтропения (сниженное количество нейтрофилов). Уровень нейтрофилов менее 1500/мклитр, как правило, связан с плохим прогнозом. Часто отмечается тромбоцитопения, которая может привести к значительному кровотечению. На ранних стадиях НЭК снижение тромбоцитов указывает на некроз кишки и ухудшение, а последующее повышение тромбоцитов свидетельствует об улучшении состояния [8] .
- Коагулограмма. Не назначается рутинно, но её следует проводить при низком уровне тромбоцитов или кровотечении, потому что у младенцев с тяжёлым НЭК часто обнаруживается ДВС-синдром. При этом отмечается снижение уровня тромбоцитов, концентрации фактора V и фибриногена, увеличение уровня продуктов расщепления фибрина (Д-димера).
- Биохимический анализ крови. Обычно измеряют уровень электролитов, мочевину, креатинин и pH. Электролитные нарушения неспецифичны. Однако стойкое снижение уровня натрия (< 130 ммоль/л), повышение уровня глюкозы и метаболический ацидоз указывают на некроз кишечника или сепсис.
- Анализ крови на кислотно-щелочное состояние.
- Определение уровня лактата в крови. Может использоваться, чтобы отслеживать метаболический ацидоз, который выступает в качестве индикатора прогрессирования заболевания.
- Бактериологический посев (культуральный метод). Этот анализ позволяет определить, какие именно патогенные микроорганизмы участвуют в развитии НЭК. Выделение бактериальной флоры при НЭК возможно из крови, кала, желудочного содержимого и из брюшной полости во время операции. Чаще всего обнаруживаются кишечная палочка, золотистый стафилококк, клебсиелла пневмонии и другие микроорганизмы.
Особенности диагностики
НЭК сложно диагностировать у детей с врождёнными пороками развития, а также у глубоко недоношенных младенцев, которые находятся в крайне тяжёлом состоянии. Это связано с тем, что признаки НЭК у таких детей обычно замаскированы другими более выраженными симптомами фоновой патологии.
В таких случаях, чтобы подтвердить или исключить НЭК, выполняется диагностический лапароцентез — прокол передней брюшной стенки. Если при этом из брюшной полости получают более 1 мл жёлто-коричневой, мутной или зелёной жидкости, это указывает на некроз кишки.
Примерно в трети случаев подозреваемый НЭК не подтверждается, и симптомы постепенно исчезают. В 25–40 % случаев НЭК протекает молниеносно: от начала симптомов до перфорации могут пройти всего сутки. При этом болезнь протекает с признаками перитонита и сепсиса, быстрым развитием ДВС-синдрома и шока [44] .
Дифференциальная диагностика
В ходе диагностики врачи исключают состояния, которые похожи на НЭК, среди них:
- Инфекционный энтерит. Возбудителями могут быть кампилобактерии, сальмонеллы, шигеллы и Clostridioides difficile. Их обнаруживают при посеве стула. Однако пока неясно, играют ли они первичную роль. Рота- и энтеровирусы также могут выступать возбудителями энтерита. Вирусный энтерит характеризуется частым стулом, иногда с примесью крови, вздутием живота и вторичным сепсисом.
- Спонтанная перфорация кишечника. Представляет собой единичную перфорацию кишки в конечном отделе подвздошной или толстой кишки. Встречается в основном у детей с очень низкой массой тела при рождении (менее 1500 г). В отличие от НЭК, при спонтанной перфорации не определяется пневматоз кишечной стенки. Кроме этого, она возникает в более ранние сроки (в первую неделю жизни) и не зависит от кормления. НЭК же возникает в более позднем возрасте и после начала энтерального питания.
- Болезнь Гиршпрунга, заворот кишок, атрезия подвздошной кишки, мекониальный илеус икишечная инвагинация. Они могут вызвать кишечную непроходимость и энтероколит. Отличить эти состояния можно с помощью рентгенографии.
- Аппендицит. Редкое заболевание среди новорождённых, клиническая картина может быть такой же, как при НЭК, диагноз можно установить по УЗИ, но обычно его ставят во время операции.
- Кишечная непроходимость с сепсисом. Её сложно отличить от ранних проявлений НЭК.
- Непереносимость коровьего молока. Это состояние редко встречается у недоношенных детей и редко возникает в возрасте до 6 недель, но может быть ошибочно диагностировано как НЭК. Может отмечаться вздутие живота с частым стулом, стул может быть с примесью крови, а в тяжёлых случаях будет отмечаться пневматоз кишечной стенки. Симптомы исчезают после назначения белкового гидролизата или аминокислотной смеси.
- Синдром индуцированного пищевыми белками энтероколита (FPIES). Может имитировать НЭК у недоношенных детей, поскольку в обоих случаях будет отмечаться пневматоз, снижение альбумина, анемия и повышение воспалительных маркеров. Но у пациентов с НЭК обычно (но не всегда) наблюдается лейкопения и тромбоцитопения, а у пациентов с FPIES отмечает лейкоцитоз, тромбоцитоз и эозинофилия (повышенный уровень лейкоцитов, тромбоцитов и эозинофилов). Симптомы исчезают после назначения гидролизата или аминокислотной смеси.
- Тромбоз мезентериальных сосудов.
- Врождённые нарушения метаболизма.
- Перфорация любого другого происхождения, а также некоторые другие состояния, при которых может возникнуть пневмоперитонеум. Например, описаны случаи его развития на фоне ИВЛ при синдроме дыхательных расстройств [37] .
Лечение некротического энтероколита новорождённых
При подозрении на НЭК лечение начинается незамедлительно. Большинство детей с НЭК в стадии 1 и 2 получают консервативное лечение и выздоравливают без операции. Такое лечение включает: поддерживающую терапию, эмпирическую антибактериальную терапию (т. е. до получения результатов посева), лабораторный и радиологический мониторинг.
Поддерживающая терапия
- Энтеральная пауза. У детей с НЭК кишечник плохо или совсем не сокращается из-за воспаления и растяжения стенки. Чтобы уменьшить нагрузку на кишку, энтеральное питание полностью отменяют. Обычно пауза длится 10–14 дней, в этот период ребёнок получает все питательные вещества внутривенно (парентерально). Питание возобновляют постепенно, когда состояние ребёнка улучшается.
- Снижение давления в желудке с помощью назогастрального зонда. Такой зонд представляет собой трубку, которая вводится через нос или рот в желудок. Он нужен, чтобы удалить воздух и жидкость из желудка и кишечника и тем самым снизить давление на них.
- Инфузионная терапия и парентеральное питание. Проводятся внутривенно, поэтому требуют установки центрального венозного катетера.
- Сердечно-сосудистая и респираторная поддержка. Включает введение инотропных препаратов, кислородотерапию и ИВЛ.
- Коррекция метаболизма и свёртывания крови. Требуется при ДВС-синдроме и ацидозе.
Антибиотикотерапия
Не дожидаясь результата посева, где будут указаны конкретные патогенные микроорганизмы, всем младенцам с подозреваемым или подтверждённым НЭК назначаются антибиотики широкого спектра действия (Ампициллин, Гентамицин, Амикацин, Метронидазол, Клиндамицин и др.). Препараты и схему приёма врач подбирает индивидуально. Стандартная длительность антибиотикотерапии не установлена, но обычно она составляет от 7 до 14 дней [15] [16] [35] .
Когда приходят результаты посева, схема и длительность антибиотикотерапии корректируется. При НЭК 1-й стадии решение об отмене антибиотиков и начале кормления может быть принято раньше, в зависимости от течения заболевания. При 2-й стадии и выше, даже при отрицательных результатах посева, антибиотикотерапия продолжается и в целом длится в течение 10–14 дней. Этого курса достаточно, если нет осложнений.
При подозрении на грибковую инфекцию назначаются противогрибковые препараты, например Флуконазол или Амфотерицин .
Лабораторный и радиологический мониторинг
Необходимой частью лечения детей с НЭК является непрерывный контроль клинических изменений: медицинские сотрудники оценивают основные показатели жизнедеятельности ребёнка (пульс, частоту дыхания, артериальное давление) и осматривают живот. Если появились изменения, указывающие на возможную перфорацию (покраснение брюшной стенки, вздутие, повышенная болезненность), срочно повторно оценивают состояние и при необходимости меняют тактику лечения. Частота обследования определяется состоянием ребёнка и скоростью прогрессирования НЭК. Живот обычно осматривают каждые 2 часа.
Лабораторный мониторинг зависит от первоначального состояния ребёнка. Анализы повторяются каждые 12–24 часа в зависимости от тяжести состояния. Проводится общий анализ крови, измерение электролитов, креатинина и мочевины, кислотно-основное состояние и уровень лактата [9] .
Также проводится рентгенографический и/или УЗИ мониторинг: каждые 8–12 часов в течение первых дней или пока состояние младенца не улучшится.
Хирургическое лечение
Основным показанием к оперативному вмешательству при НЭК является перфорация или некроз кишечника. На некроз и перфорацию кишки указывает выявленный на рентгенограммах пневмоперитонеум. Это абсолютное показание для хирургического вмешательства.
Однако не всегда на рентгенограмме есть изменения [17] [18] [19] . Если пневмоперитонеум не обнаружен, поводом для выполнения операции может стать неконтролируемое течение заболевания с развитием сепсиса.
Также абсолютным показанием к хирургическому лечению является:
- появление в брюшной полости пальпируемого (прощупываемого) опухолевидного образования, которое может говорить о наличии внутрибрюшного абсцесса (полости с гноем) или конгломерата спаянных между собой некротизированных кишечных петель;
- воспалительные изменения брюшной стенки, которые обычно появляются при наличии перитонита;
- данные лапароцентеза, когда получена мутная, зеленоватая или коричневая жидкость [37] .
Целью операции является удаление некротизированной части кишечника и сохранение максимальной длины жизнеспособной кишки [17] .
Хирургическое лечение при НЭК бывает двух видов: лапаротомия (реже лапароскопия) и первичный перитонеальный дренаж.
Лапаротомия проводится, если состояние ребёнка стабильное. Это открытая, или полостная, операция, которая выполняется через разрез брюшной стенки. В зависимости от конкретного случая врач выбирает один из видов лапаротомии: срединную, поперечную или трансректальную.
![Некротизированная петля кишки [45]](https://probolezny.ru/media/bolezny/nekroticheskij-enterokolit-novorozhdyonnyh/nekrotizirovannaya-petlya-kishki-45_s.jpeg)
В ходе операции удаляются нежизнеспособные участки кишечника и накладывается кишечная стома, т. е. отверстие кишки, сформированное после удаления части кишечника, хирургическим путём выводится на переднюю брюшную стенку. Через эту стому стул выходит из организма.
Иногда вместо лапаротомии выполняют лапароскопию. Это менее травматичная операция, она проводится через небольшие проколы в брюшной стенке. Но её используют значительно реже.
Первичный перитонеальный дренаж проводится младенцам в тяжёлом состоянии или с экстремально низким весом при рождении (менее 1000 г), так как они могут не перенести лапаротомию. В ходе этой процедуры в подвздошной области делают небольшой разрез и в брюшную полость устанавливают дренажную трубку. Основная цель первичного перитонеального дренажа — снизить давление в брюшной полости путём удаления воздуха и кишечного содержимого. Преимущество операции в том, что она может выполняться без общего наркоза в палате интенсивной терапии.
В ряде клиник дренирование является единственным методом лечения при перфорации, но большинство центров придерживается подхода, что это лишь подготовительный этап перед лапаротомией [36] . Поэтому после стабилизации состояния обычно выполняется лапаротомия и накладывается кишечная стома.
Через 4–6 недель, в зависимости от состояния ребёнка, стомы закрывают и накладывают анастомоз, т. е. две части здорового кишечника сшивают.
При коротких зонах некроза некоторые хирурги предпочитают сразу накладывать анастомоз. Если протяжённость некротизированных петель кишечника очень большая, то удаляются явно нежизнеспособные петли кишки; если состояние кишки сомнительное, то устанавливаются дренажи и через 2–3 дня проводится повторная операция для оценки жизнеспособности. Такой подход позволяет сохранить большую длину кишечника и избежать синдрома короткой кишки.
Традиционно хирургическое лечение по поводу НЭК проводилось в операционных. Новорождённого перемещали туда из отделения реанимации или интенсивной терапии, а после операции возвращали назад. Но перемещение младенца, особенно в критическом состоянии, бывает опасно, например может сместиться жизненно важный катетер. Поэтому сейчас операции могут выполняться непосредственно в палате интенсивной терапии.
Отдалённые последствия НЭК
Желудочно-кишечные осложнения. К ним относят стриктуры (сужения) кишечника, кишечную недостаточность, рецидив НЭК, спаечную непроходимость и синдром короткой кишки [20] [22] . Такие осложнения могут возникать у детей, которые перенесли операцию по поводу НЭК.
Чаще всего встречаются стриктуры (сужения) кишечника. Согласно обзору литературы, они возникли у 24 % выживших детей [20] . Большинство стриктур образуется в толстой кишке, хотя могут появиться в подвздошной и тощей кишке, а иногда встречаются в нескольких местах [21] . У младенцев с этим осложнением возможен избыточный бактериальный рост в тонкой кишке. Из-за этого могут возникать повторные инфекции.
Если стриктуры сопровождаются симптомами, например примесью крови в стуле, вздутием живота, рвотой и другими, то обычно требуется операция. При этом удаляется стенозированный (суженный) участок кишки и затем накладывается анастомоз. Традиционно такие операции проводятся с помощью лапаротомии, но в некоторых центрах используют лапароскопию.
Примерно у 9 % младенцев, перенёсших операцию по поводу НЭК, встречается неонатальный синдром короткой кишки. Он развивается, если после операции от кишечника остаётся менее 25 % его длины. Из-за этого осложнения возникает значительная мальабсорбция, т. е. нарушается всасывание пищевых питательных веществ через желудочно-кишечный тракт [22] . Дети с синдромом короткой кишки подвержены риску сепсиса и печёночной недостаточности [38] .
Нарушения развития нервной системы. У детей, перенёсших НЭК, в дальнейшем чаще нарушается развитие нервной системы по сравнению с теми, у кого не было НЭК. После этой болезни повышается риск развития церебрального паралича, когнитивных и зрительных нарушений [40] .
После хирургического лечения неврологические проблемы обычно более выражены. Но это связано не с операцией, а с более тяжёлым течением НЭК [35] . Нужно понимать, что при наличии перфорации или некроза кишки операция — единственный способ спасти ребёнка.
Прогноз. Профилактика
НЭК по-прежнему связан с высокой смертностью: по разным данным, этот показатель колеблется от 11 до 50 %. Чем меньше вес при рождении и гестационный возраст, тем выше смертность [6] [25] [26] . Однако благодаря активному развитию неонатологии и реаниматологии рождаются и выживают даже глубоко недоношенные дети с тяжёлыми пороками развития ЖКТ и сердечно-сосудистой системы, а также те, кто перенёс гипоксию и инфицирование.
Примерно у половины детей после НЭК нет никаких отдалённых последствий. У остальных встречаются желудочно-кишечные осложнения, нарушение роста и развития нервной системы [20] [40] .
Профилактика НЭК
Профилактика НЭК направлена на снижение факторов риска и поиск мер, которые предотвратят развитие заболевания. Поскольку НЭК практически всегда встречается у недоношенных детей, профилактика преждевременных родов может повлиять на частоту развития болезни. Но эту цель не всегда можно достичь. Поэтому чаще всего профилактика проводится уже после рождения ребёнка, осуществляют её в основном медицинские сотрудники. К мерам профилактики относят:
- Кормление недоношенных новорождённых грудным молоком, лучше всего материнским. Если у матери нет молока, рекомендуется использовать пастеризованное донорское молоко. Кормление грудным молоком (в том числе донорским) снижает риск НЭК по сравнению со смесью на основе коровьего белка [12][28] . Защитный эффект грудного молока, вероятно, зависит от дозы, так как более высокое потребление грудного молока приводит к пропорционально более высокой защите от развития НЭК.
- Применение антенатальных кортикостероидов. Их назначают женщинам с риском преждевременных родов. Это противовоспалительные средства, которые способствуют созреванию лёгких младенца до рождения и тем самым снижают риск респираторного дистресс-синдрома и смертности у недоношенных детей. Также использование кортикостероидов снижает риск НЭК, внутрижелудочкового кровоизлияния и ретинопатии недоношенных[12][27] .
- Использование единого протокола вскармливания недоношенных детей, который должен быть разработан в медицинских центрах и больницах. В нём содержится информация, как начинать и продолжать питание недоношенных детей. Какого-то единого и общепринятого протокола пока нет.
- Отказ от длительного применения антибиотиков широкого спектра действия. Если ребёнку нужна антибиотикотерапия (не по поводу НЭК), то предпочтительно использовать антибиотики узкого спектра по результатам посевов [12][29] .
- Отказ от применения у новорождённых с очень низким весом препаратов, которые снижают кислотность желудочного сока (Н-2 блокаторов и ингибиторов протонной помпы).
- Профилактику и лечение анемии, у новорождённых для этого чаще всего проводится переливание компонентов крови.
Также к мерам профилактики можно отнести:
- Использование пробиотиков. В ряде исследований было показано, что использование пробиотиков эффективно в профилактике НЭК. Но единого мнения по поводу оптимального режима дозирования и штаммов пока нет. Также пока недостаточно данных, чтобы оценить их эффективность у крайне недоношенных детей (менее 28 недель гестации) [38] .
- Терапию пероральными иммуноглобулинами. Предполагается, что терапия иммуноглобулинами может уменьшить риск НЭК, так как они подавляют высвобождение провоспалительных цитокинов, которые запускают процесс воспаления [30] . Однако испытания не доказывают пользу такой терапии [31] .
- Пищевые добавки, полученные из человеческого молока (например, лактофферин и олигосахариды). Их исследовали в качестве возможных стратегий предотвращения НЭК. Данных пока мало, и они не подтверждают, что такие добавки снижают частоту НЭК [42] .
Список литературы
- Stoll B. J., Hansen N. I., Bell E. F. et al. Trends in Care Practices, Morbidity, and Mortality ofExtremely Preterm Neonates, 1993-2012 // JAMA. — 2015. — № 10. — Р. 1039–1051.ссылка
- Holman R. C., Stoll B. J., Curns A. T. et al. Necrotising enterocolitis hospitalisationsamongneonates in the United States // Paediatr Perinat Epidemiol. — 2006. — № 6. — Р. 498–506.ссылка
- Rees C. M., Eaton S., Pierro A. National prospective surveillance study of necrotizingenterocolitis in neonatal intensive care units // J Pediatr Surg. — 2010. — № 7. — Р. 1391–1397.ссылка
- Battersby C., Santhalingam T., Costeloe K., Modi N. Incidence of neonatal necrotisingenterocolitis in high-income countries: a systematic review // Arch Dis Child Fetal Neonatal Ed. — 2018. — № 2. — Р. F182–F189.ссылка
- Han S. M., Hong C. R., Knell J. et al. Trends in incidence and outcomes of necrotizingenterocolitis over the last 12 years: A multicenter cohort analysis // J Pediatr Surg. — 2020. — № 6. — Р. 998–1001.ссылка
- Fitzgibbons S. C., Ching Y., Yu D. et al. Mortality of necrotizing enterocolitis expressed by birthweight categories // J Pediatr Surg. — 2009. — № 6. — Р. 1072–1076.ссылка
- Boston V. E. Necrotising enterocolitis and localised intestinal perforation: different diseases or ends of a spectrum of pathology // Pediatr Surg Int. — 2006. — № 6. — Р. 477–484.ссылка
- Kenton A. B., O’Donovan D., Cass D. L. et al. Severe thrombocytopenia predicts outcome inneonates with necrotizing enterocolitis // J Perinatol. — 2005. — № 1. — Р. 14–20.ссылка
- Hällström M., Koivisto A. M., Janas M., Tammela O. Laboratory parameters predictive ofdeveloping necrotizing enterocolitis in infants born before 33 weeks of gestation // J Pediatr Surg. — 2006. — № 4. — Р. 792–798. ссылка
- Kliegman R. M., Hack M., Jones P., Fanaroff A. A. Epidemiologic study of necrotizing enterocolitisamong low-birth-weight infants. Absenceofidentifiableriskfactors // J Pediatr. — 1982. — № 3. — Р. 440–444.ссылка
- More K., Athalye-Jape G., Rao S., Patole S. Association of inhibitors of gastric acid secretion and higher incidence of necrotizing enterocolitis in preterm very low-birth-weight infants // Am J Perinatol. — 2013. — № 10. — Р. 849–856.ссылка
- Neu J. Necrotizing enterocolitis: the search for a unifying pathogenic theory leading toprevention // Pediatr Clin North Am. — 1996. — № 2. — Р. 409–432.ссылка
- Bell M. J., Ternberg J. L., Feigin R. D. et al. Neonatal necrotizing enterocolitis. Therapeuticdecisions based upon clinical staging // AnnSurg. — 1978. — № 1. — Р. 1–7.ссылка
- Solomkin J. S., Mazuski J. E., Bradley J. S. et al. Diagnosis and management of complicated intra-abdominal infection in adults and children: guidelines by the Surgical Infection Society andthe Infectious Diseases Society of America // ClinInfect Dis. — 2010. — № 2. — Р. 133–164. ссылка
- Smith M. J., Boutzoukas A., Autmizguine J. et al. Antibiotic Safety and Effectiveness inPremature Infants With Complicated Intraabdominal Infections // Pediatr Infect Dis J. — 2021. — № 6. — Р. 550–555. ссылка
- Shah D., Sinn J. K. Antibiotic regimens for the empirical treatment of newborn infants withnecrotising enterocolitis // Cochrane Database Syst Rev. — 2012. — № 8.ссылка
- Robinson J. R., Rellinger E. J., Hatch L. D. et al. Surgical necrotizing enterocolitis // Semin Perinatol. — 2017. — № 1. — Р. 70–79. ссылка
- Kosloske A. M. Indications for operation in necrotizing enterocolitis revisited // J Pediatr Surg. — 1994. — № 5. — Р. 663–666. ссылка
- Munaco A. J., Veenstra M. A., Brownie E. et al. Timing of optimal surgical intervention forneonates with necrotizing enterocolitis // Am Surg. — 2015. — № 5. — Р. 438–443.ссылка
- Hau E. M., Meyer S. C., Berger S. et al. Gastrointestinal sequelae after surgery for necrotisingenterocolitis: a systematic review and meta-analysis // Arch Dis Child Fetal Neonatal Ed. — 2019. — № 3. — Р. F265–F273. ссылка
- Schimpl G., Höllwarth M. E., Fotter R., Becker H. Late intestinal strictures following successfultreatment of necrotizing enterocolitis // Acta Paediatr Suppl. — 1994. — Vol. 396. — Р. 80–83. ссылка
- Horwitz J. R., Lally K. P., Cheu H. W. et al. Complications after surgical intervention fornecrotizing enterocolitis: a multicenter review // J Pediatr Surg. — 1995. — № 7. — Р. 994–999. ссылка
- Duro D., Kalish L. A., Johnston P. et al. Risk factors for intestinal failure in infants withnecrotizing enterocolitis: a Glaser Pediatric Research Network study // J Pediatr. — 2010. — № 2. — Р. 203–208.ссылка
- Autmizguine J., Hornik C. P., Benjamin D. K. Jr. et al. Anaerobic antimicrobial therapy afternecrotizing enterocolitis in VLBW infants // Pediatrics. — 2015. — № 1. — Р. e117–e125.ссылка
- Jones I. H., Hall N. J. Contemporary Outcomes for Infants with Necrotizing Enterocolitis — A Systematic Review // J Pediatr. — 2020. — Vol. 220. — Р. 86–92.ссылка
- Velazco C. S., Fullerton B. S., Hong C. R. et al. Morbidity and mortality among «big» babies whodevelop necrotizing enterocolitis: A prospective multicenter cohort analysis // J Pediatr Surg. —2017. — Vol. 53, № 1. — P. 108–112.ссылка
- Travers C. P., Clark R. H., Spitzer A. R. et al. Exposure to any antenatal corticosteroids andoutcomes in preterm infants by gestational age: prospective cohort study // BMJ. — 2017. — Vol. 356.ссылка
- Quigley M., Embleton N. D., McGuire W. Formula versus donor breast milk for feedingpreterm or low birth weight infants // Cochrane Database Syst Rev. — 2007. — № 4.ссылка
- Rina P., Zeng Y., Ying J. et al. Association of initial empirical antibiotic therapy with increasedrisk of necrotizing enterocolitis // Eur J Pediatr. — 2020. — № 7. — Р. 1047–1056.ссылка
- Wolf H. M., Eibl M. M. The anti-inflammatory effect of an oral immunoglobulin (IgA-IgG) preparation and its possible relevance for the prevention of necrotizing enterocolitis // Acta Paediatr Suppl. — 1994. — Vol. 396. — Р. 37–40.ссылка
- Foster J. P., Seth R., Cole M. J. Oral immunoglobulin for preventing necrotizing enterocolitis inpreterm and low birth weight neonates // Cochrane Database Syst Rev. — 2016. — № 4.ссылка
- Esposito F., Mamone R., Di Serafino M. et al. Diagnostic imaging features of necrotizing enterocolitis: a narrative review // Quant Imaging Med Surg. — 2017. — № 3. — Р. 336–344.ссылка
- Barczuk-Falęcka M., Bombiński P., Majkowska Z. et al. Hepatic Portal Venous Gas in Children Younger Than 2 Years Old — Radiological and Clinical Characteristics in Diseases Other Than Necrotizing Enterocolitis // Pol J Radiol. — 2017. — Vol. 82. — Р. 275–278.ссылка
- Нассер М. М. А. М. Заболеваемость и лечебно-диагностическая тактика ведения новорождённых с язвенно-некротическим энтероколитом // Бюллетень медицинских интернет-конференций. — 2014. — № 5. — С. 719.
- Rich B. S., Dolgin S. E. Necrotizing Enterocolitis // Pediatr Rev. — 2017. — № 12. — Р. 552–559.ссылка
- Zani A., Eaton S., Puri P., Rintala R. et al. International survey on the management of necrotizing enterocolitis // Eur J Ped Surg. — 2015. — № 1. — Р. 27–33.ссылка
- Караваеа С. А., Горелик Ю. В., Попова Е. Б. и др. Некротический энтероколит и меконеальный илеус недоношенных — дифференциальный диагноз и лечение: учебное пособие. — СПб., 2017.
- Springer S. C. Necrotizing Enterocolitis // Medscape. — 2017.
- Kim J. H. Neonatal necrotizing enterocolitis: Clinical features and diagnosis // UpToDate. — 2020.
- Rees C. M., Pierro A., Eaton S. Neurodevelopmental outcomes of neonates with medically and surgically treated necrotizing enterocolitis // Arch Dis Child Fetal Neonatal Ed. — 2007. — № 3. — Р. F193–F198.ссылка
- Griffiths J., Jenkins P., Vargova M. et al. Enteral lactoferrin to prevent infection for very preterm infants: the ELFIN RCT // Health Technol Assess. — 2018. — № 74. — Р. 1–60.ссылка
- Маммадова Т. А. Факторы риска некротического энтероколита у доношенных новорождённых // Международный журнал прикладных и фундаментальных исследований. — 2020. — № 6. — С. 45–49.
- Radiograph of necrotizing enterocolitis in premature infants // UpToDate. — 2018.
- Исмаилова М. А., Сулейманова Л. И., Азимова Ш. А., Алангова М. З. Исходы некротического энтероколита у новорожденных // Материалы XIII Международной студенческой научной конференции «Студенческий научный форум». — 2021.
- Epelman M., Daneman A., Navarro O. M. et al. Necrotizing Enterocolitis: Review of State-of-the-Art Imaging Findings with Pathologic Correlation // RadioGraphics. — 2007. — Vol. 27, № 2.— Р. 285–305.ссылка
Источник https://diseases.medelement.com/disease/14239
Источник https://www.ayzdorov.ru/Lechenie_enterokolit_chto.php
Источник https://probolezny.ru/nekroticheskij-enterokolit-novorozhdyonnyh/