Неспецифическая депрессия ST-сердца: симптомы и эффективное лечение
Неспецифическая депрессия ст сердца – одно из наиболее распространенных заболеваний сердечно-сосудистой системы, которое сопровождается понижением настроения и ухудшением качества жизни. В статье вы узнаете, что это за заболевание, какие симптомы сопутствуют ему и как его лечить.
Депрессия – это расстройство, которое отличается от снижения настроения или усталости, которые можно исправить досугом или отдыхом. Обычно депрессия направлена на то, чтобы помочь нам оставаться на осторожности перед опасностью или потерей. Однако, когда депрессия перестает быть полезной и начинает вести к эмоциональному стрессу, она может стать обузой для человека и негативно сказаться на здоровье, включая сердце.
Депрессия ст сердца – это расстройство, при котором человек испытывает депрессию, а также имеет проблемы со своим здоровьем сердца. Пациенты, страдающие от депрессии сердца, имеют повышенный риск инфаркта миокарда и других сердечно-сосудистых заболеваний, поэтому так важны раннее обнаружение и выявление депрессии, а также своевременное лечение.
В этой статье мы рассмотрим, что такое неспецифическая депрессия сердца, как ее диагностировать и какие методы лечения являются наиболее эффективными.
Неспецифическая депрессия ST-сегмента сердца: что это и каковы ее проявления?
Неспецифическая депрессия ST-сегмента является показателем различных кардиологических заболеваний, таких как ишемическая болезнь сердца, недостаточность кровообращения и артериальная гипертензия. Это состояние может быть выявлено при проведении электрокардиографии (ЭКГ), при которой возникает определенный уровень понижения ST-сегмента на ЭКГ-кардиограмме.
Изменение ST-сегмента может являться первым сигналом о начальной стадии ишемии сердца и это связано с ухудшением кровообращения в сердечной мышце. Раннее обнаружение неспецифической депрессии ST-сегмента может помочь в диагностике сердечных заболеваний.
Лечение неспецифической депрессии ST-сегмента зависит от основного заболевания. Важно своевременно обратиться к кардиологу, чтобы начать лечение основной причины и избежать возможных осложнений. Пациентам с повышенным риском появления ишемической болезни сердца рекомендуется вести здоровый образ жизни, исключать курение и заниматься физическими упражнениями.
- Важно помнить о следующих рекомендациях:
- Соблюдение диеты. Избегайте употребления жирных, копченых, жареных продуктов и продуктов, содержащих большое количество соли.
- Снижение веса. Ожирение является фактором риска для развития сердечно-сосудистых заболеваний.
- Контроль артериального давления. Особенно важен контроль при наличии гипертонии.
- Умеренные физические упражнения. Регулярные занятия спортом, ходьба, плавание, йога помогают укрепить сердечную мышцу и снизить риск развития заболеваний.
Что такое неспецифическая депрессия ст сердца и как она возникает

Читать далее1 апреля и знак зодиака: шутки и приметы для всех знаков
Неспецифическая депрессия ст сердца — это состояние сердца, при котором на ЭКГ происходит снижение сегмента ST без каких-либо явных клинических признаков. Она может возникнуть в любом возрасте, но в большинстве случаев проявляется у людей старшего возраста.
Основными причинами развития неспецифической депрессии ST являются нарушения кровообращения в сердце, повышенное артериальное давление, инфекционные заболевания, нарушения электролитного баланса и прием определенных лекарственных препаратов.
Необходимо отметить, что у каждого человека индивидуальные особенности организма, поэтому возникновение неспецифической депрессии ST может быть вызвано несколькими факторами одновременно, и в каждом конкретном случае требуется индивидуальный подход к лечению.
Одним из методов лечения неспецифической депрессии ST является корректировка режима питания и увеличение физической активности. Также часто назначаются лекарственные препараты, направленные на устранение причин, вызывающих данное состояние.
- Важно помнить, что в случае появления любых шумных симптомов необходимо обратиться за квалифицированной медицинской помощью.
Симптомы неспецифической депрессии st сердца

Депрессия st сердца — это состояние, которое характеризуется пониженным настроением и апатией у пациентов с сердечно-сосудистыми заболеваниями. Вот несколько симптомов, которые могут сопутствовать этому состоянию:
- Снижение интереса и удовольствия от повседневных вещей. Пациент с депрессией st сердца может чувствовать, что ничто не доставляет ему удовольствия, что приводит к ухудшению его качества жизни.
- Ощущение усталости и слабости. Пациенты могут чувствовать физическую усталость и часто жалуются на отсутствие энергии.
- Изменение аппетита. Депрессия st сердца может приводить к проблемам с пищевыми привычками. У человека может появиться избыточный или недостаточный аппетит.
- Изменение сна. Пациенты могут испытывать проблемы со сном, такие как бессонница, слишком раннее или слишком позднее пробуждение и поверхностный сон.
- Ухудшение концентрации. Человек может испытывать трудности с концентрацией и принятием решений вследствие депрессии st сердца.
Если у вас есть эти симптомы, важно обратиться к врачу для получения диагностики и лечения. Существует несколько методов лечения, включая терапию лекарствами, терапию разговорами и изменения в образе жизни.
Зачем необходима диагностика депрессии st сердца?
Депрессия st сердца — это сердечно-сосудистое заболевание, которое характеризуется нарушением процессов кровообращения в сердце. В связи с этим, организм не получает достаточное количество кислорода и питательных веществ, что может привести к серьезным осложнениям здоровья.
Диагностика этого заболевания позволяет вовремя обнаружить патологические изменения в сердечной деятельности и принять необходимые меры для их лечения и профилактики. При депрессии st сердца могут возникать такие симптомы, как боли и дискомфорт в области груди, учащенное сердцебиение, одышка, утомляемость.
Однако диагностика этого заболевания не всегда проста. Во многих случаях, симптомы депрессии st сердца могут быть схожи со симптомами других сердечно-сосудистых заболеваний, что усложняет диагностику и требует проведения комплексного обследования пациента. Важно обратиться за профессиональной медицинской помощью, если вы заметили у себя хотя бы один из симптомов депрессии st сердца.
Читать далее1 год свадьбы: какая свадьба и что подарить на годовщину?
Также, для профилактики и предотвращения прогрессирования заболевания необходимо регулярно проходить обследования, включая ЭКГ, УЗИ сердца, физические нагрузки и другие исследования, и принимать необходимые меры для поддержания здоровья.
Как определить наличие депрессии ST сердца?
Депрессия ST-сегмента является серьезным заболеванием сердца и возникает, когда ST-сегмент на ЭКГ более углублен, чем обычно. Однако она может не проявляться сразу и, поэтому, должна быть обнаружена при помощи исследований.
Для того, чтобы определить наличие депрессии ST сердца часто используют холтеровское мониторирование ЭКГ, которое позволяет записывать сердечный ритм на протяжении определенного периода времени. Также проводятся упражнения на беговой дорожке, чтобы оценить изменения ЭКГ при физической нагрузке.
ЭКГ-мониторинг проводится на протяжении 24 часов с целью выявления изменений в сердечном ритме и оценки его состояния в различных условиях. Это позволяет определить наличие депрессии ST сердца и принять меры для ее лечения.
Важно заметить, что депрессия ST-сегмента может быть вызвана различными факторами, включая хронический стресс и диабет. Поэтому рекомендуется проводить регулярные обследования и следить за своим здоровьем, чтобы выявлять возможные заболевания вовремя и начинать лечение.
Как лечить депрессию st сердца
Депрессия st сердца — это состояние, характеризующееся устойчивым снижением настроения, часто сопровождающееся снижением социальной активности, потерей интереса к жизни и наличием физических симптомов, связанных с работой сердечно-сосудистой системы. Чтобы успешно лечить депрессию st сердца, необходимо учитывать особенности ее проявления и подходить к проблеме комплексно.
Лечение депрессии st сердца включает несколько этапов. В первую очередь, необходим безопасный и эффективный фармакологический подход. Обычно врачи назначают антидепрессанты и лекарства, улучшающие работу сердечно-сосудистой системы. Однако, прежде чем начать применять какие-либо медикаменты, необходимо пройти курс обследований и консультаций.
Важным моментом при лечении депрессии st сердца является психотерапевтическое воздействие. Как правило, рекомендуется использование когнитивно-поведенческой терапии, при которой пациент учится корректировать свои патологические мышления и поведение, адаптироваться к изменяющемуся мире и справляться с трудностями на эмоциональном уровне. Кроме того, необходимо посещение групповых занятий и психологических консультаций в целях поддержки пациента и обмена опытом с другими людьми, столкнувшимися с подобной проблемой.
Также рекомендуется следить за питанием и режимом дня, вести активный образ жизни и заниматься спортом, при этом разумеется, соблюдение индивидуальных рекомендаций врача. Все эти меры помогут снять напряжение и стресс, повлиять на качество жизни и оказать благоприятное влияние на заболевание.
Рекомендации по лечению депрессии st сердца:
| Пройти обследование и консультацию врача |
| Принимать назначенные медикаменты |
| Посещать психотерапевтические сеансы и групповые занятия |
| Следить за питанием и режимом дня |
| Вести активный образ жизни и заниматься спортом |
Побочные эффекты лечения неспецифической депрессии st сердца
Лечение депрессии ст сердца является важным составляющим в повседневной практике кардиологов. Некоторые классы антидепрессантов, такие как ингибиторы обратного захвата серотонина (SSRI), могут использоваться в качестве терапии выбора.
Несмотря на то, что данный метод лечения обычно хорошо переносится, некоторые пациенты могут опытывать побочные эффекты. Возможными нежелательными эффектами могут быть сухость во рту, тошнота, повышенная утомляемость, головокружение и диарея.
Также возможны другие, более серьезные побочные эффекты, включая изменения в весе, нарушения сна, потеря аппетита и сексуальные дисфункции. Таким образом, при назначении лекарственных препаратов следует оценивать благоприятный относительно риска и пользы для конкретного пациента.
В целом, неспецифическая депрессия st сердца является общим заболеванием в современном обществе, и решение о том, как лечить её, должно быть результатом согласованной работы между пациентом и врачом.
Медицинские препараты для лечения депрессии st сердца
Антидепрессанты

Антидепрессанты являются основным средством лечения депрессии st сердца. Они улучшают настроение, уменьшают тревожность и помогают справиться со сным синдромом.
- Ингибиторы обратного захвата серотонина (СИОЗС): в том числе, сертралин, флуоксетин, циталопрам, эсциталопрам.
- Ингибиторы обратного захвата серотонина и норадреналина (СИОЗСН): в том числе, венлафаксин, дулоксетин.
- Ингибиторы обратного захвата норадреналина и допамина (СИОЗНД): в том числе, бупропион.
- Трициклические антидепрессанты (ТЦА): в том числе, амитриптилин, кломипрамин, имипрамин.
Важно помнить, что эффект от приема антидепрессантов может проявиться только через несколько недель после начала применения препарата.
Бензодиазепины

Бензодиазепины могут использоваться для лечения выраженной тревожности и бессонницы. Однако, они должны быть назначены с осторожностью, поскольку могут вызвать привыкание и зависимость.
- Лоразепам.
- Диазепам.
- Алпразолам.
Антикоагулянты

Антикоагулянты могут использоваться для профилактики тромбоэмболических осложнений, которые могут возникать при депрессии st сердца.
- Гепарин.
- Варфарин.
- Дабигатран.
Бета-блокаторы
Бета-блокаторы могут использоваться для лечения выраженной тревожности и снижения пульса. Они также могут помочь уменьшить вероятность возникновения тромбоэмболических осложнений.
- Пропранолол.
- Метопролол.
- Бисопролол.
Нитраты
Нитраты могут использоваться для снижения болевых симптомов, связанных с депрессией st сердца.
- Нитроглицерин.
- Изосорбид динитрат.
- Изосорбид мононитрат.
Ингибиторы ангиотензинпревращающего фермента (ИАПФ)
ИАПФ могут использоваться для лечения сердечной недостаточности и профилактики тромбоэмболических осложнений.
- Эналаприл.
- Лизиноприл.
- Рамиприл.
Как помочь близкому человеку с депрессией st сердца
Будьте внимательны к своему близкому человеку
Один из важнейших способов помочь близкому человеку, страдающему депрессией st сердца – это просто быть рядом и слушать его. Внимательное отношение может помочь человеку почувствовать себя более легко, уменьшить чувства одиночества и изоляции.
Помогайте сохранять здоровый образ жизни

Здоровый образ жизни может помочь улучшить настроение и снизить уровень депрессии. Убедитесь, что ваш близкий получает достаточное количество сна, занимается физическими упражнениями, а также питается здоровой пищей.
Создайте позитивную атмосферу в доме
Поддерживайте дома позитивную атмосферу, уберите мрачный декор, украсьте комнату цветами. Смотрите вместе фильмы, слушайте любимую музыку и просто наслаждайтесь общением друг с другом. Больше улыбайтесь и помогайте вашему близкому улыбаться.
Посетите врача
В случае, если ваш близкий страдает от депрессии st сердца, обратитесь за помощью к врачу, который может предложить препараты и необходимое лечение.
Что можно и что нельзя делать, если у близкого человека депрессия st сердца:Можно делатьНельзя делать
- Показать свою любовь, принимать обратно и быть терпимым
- Спросить, как человеку можно помочь
- Похвалить и поддержать
- Делать вместе планы на будущее
- Служение советов о том, как «выйти из депрессии»
- Вынуждать событиями и давить на эмоции близкого
- Говорить о следствиях неактивности
- Оставлять человека одного
Какой врач поможет при депрессии st сердца?
Депрессия st сердца — это психологическое расстройство, которое часто возникает у людей, страдающих сердечно-сосудистыми заболеваниями. Чтобы успешно лечить эту проблему, необходимо обратиться к квалифицированному специалисту.
Врач-кардиолог скажет, что стоит обратиться за помощью к психотерапевту или психиатру. Это специалисты, которые занимаются лечением депрессии и других психических расстройств. Они могут прописать лекарства, предложить программы психотерапии или когнитивно-поведенческой терапии.
Кроме того, необходимо получить квалифицированную помощь со стороны социального работника или психолога. Они помогут решить вопросы, связанные с социальной адаптацией и психологической поддержкой.
Важно помнить, что депрессия st сердца — это серьезное заболевание, которое требует многопрофильного подхода в лечении. Консультация и помощь со стороны психиатра, психотерапевта, социального работника и психолога могут значительно улучшить качество жизни и состояние здоровья.
Возможно ли профилактическое лечение депрессии st сердца?

Депрессия st сердца является серьезным заболеванием, которое приводит к повышенным рискам сердечно-сосудистых заболеваний. Недавние исследования показали, что своевременное лечение депрессии может снизить эти риски и улучшить качество жизни.
Одним из методов профилактики депрессии является занятие спортом и физической активностью. Согласно исследованиям, регулярные занятия спортом не только позволяют снизить риск развития депрессии, но и улучшить настроение и общее состояние организма.
Кроме того, важно следить за своим питанием, употребляя продукты, богатые витаминами и минералами, необходимыми для нормального функционирования сердца и нервной системы. Регулярный прием антиоксидантов, таких как витамин С, Е и селен, также может снизить риск депрессии.
Наконец, для профилактики депрессии необходимо соблюдать правильный режим сна, избегать стрессовых ситуаций и учиться расслабляться. Однако, в случае развития депрессии st сердца, лечение должно проводиться только под наблюдением специалистов.
Профилактические меры от депрессии st сердца
| Метод | Описание |
| Физическая активность | Занятие спортом и физической активностью для снижения риска развития депрессии |
| Правильное питание | Употребление продуктов, богатых витаминами и минералами, для нормального функционирования сердца и нервной системы |
| Прием антиоксидантов | Регулярный прием витаминов С, Е и селена для снижения риска депрессии |
| Правильный режим сна | Соблюдение правильного режима сна, избегание стрессовых ситуаций и учение расслабляться |
Какие изменения в образе жизни могут помочь при депрессии st сердца
Депрессия st сердца — это серьезное заболевание, которое может привести к серьезным последствиям. Однако, существует множество способов, которые могут помочь улучшить состояние больного.
Старайтесь поддерживать здоровый образ жизни: правильное питание, включающее в себя больше фруктов и овощей, поможет укрепить здоровье сердца. Также очень важно регулярно заниматься физическими упражнениями, чтобы улучшить кровообращение в организме.
Уделите достаточно времени для отдыха и сна: не менее 7-8 часов сна в день поможет избежать нервных срывов и улучшит психическое состояние в целом. Также желательно отдавать предпочтение занятиям, которые не нагружают слишком сильно.
Избегайте стрессовых ситуаций: перегружать свой режим дня сексом и эмоциональными переживаниями — тоже не стоит. Старайтесь выбирать занятия, которые помогут расслабиться и снять напряжение — это может быть массаж, йога, медитация или просто прогулки на свежем воздухе.
Перестаньте курить и употреблять алкоголь: курение и употребление алкоголя могут ухудшить состояние сердца и усугубить депрессию. Отказ от этих вредных привычек — это первый шаг на пути к здоровому образу жизни.
Видео по теме:
Вопрос-ответ:
Что такое неспецифическая депрессия st сердца?
Неспецифическая депрессия ST — это изменение электрокардиограммы (ЭКГ), которое может указывать на наличие болезней сердца, таких как ишемическая болезнь сердца, аритмия и другие заболевания.
Какие симптомы сопутствуют неспецифической депрессии st сердца?
Один из основных симптомов неспецифической депрессии ST — это боли в груди, сильное сердцебиение, головокружение, тошнота и потеря сознания. Если вы заметили эти симптомы, обратитесь к кардиологу.
Какие методы диагностики используются для обнаружения неспецифической депрессии st сердца?
Для диагностики неспецифической депрессии ST обычно используется электрокардиография (экг), которая позволяет измерить электрическую активность вашего сердца и обнаружить любые изменения.
Можно ли лечить неспецифическую депрессию st сердца?
Да, лечение неспецифической депрессии ST заключается в лечении основного заболевания, что вызвало это изменение в ЭКГ. Если это ишемическая болезнь сердца, то может потребоваться применение медикаментозной терапии, а также проведение хирургического вмешательства.
Что может произойти, если неспецифическая депрессия st сердца не будет лечиться?
Неспецифическая депрессия ST может быть признаком серьезного заболевания сердца, поэтому, если не будет лечиться, это может привести к жизнь угрожающим последствиям, таким как инфаркт миокарда, аритмия, сердечная недостаточность и другие заболевания.
Можно ли предотвратить появление неспецифической депрессии st сердца?
Для предотвращения появления неспецифической депрессии ST важно вести здоровый образ жизни, контролировать уровень холестерина, регулярно проходить обследования у кардиолога, а также избегать стрессовых ситуаций.
Лечение острого коронарного синдрома без стойкого подъема сегмента ST на ЭКГ*,**
д.м.н., Агапов А.А. (Москва), академик РАМН Акчурин Р.С. (Москва), проф. Алекян Б.Г. (Москва), член-корр. РАН Беленков Ю.Н. (Москва), проф. Волкова Э.Г. (Челябинск), проф. Габинский Я.Л. (Екатеринбург), проф. Грацианский Н.А. (Москва), проф. Гринштейн Ю. И. (Красноярск), проф. Довгалевский П.Я. (Саратов), проф. Иоселиани Д.Г. (Москва), проф. Карпов Ю.А. (Москва), проф. Лопатин Ю.М. (Волгоград), проф. Люсов В.А. (Москва), проф. Марков В.А. (Томск), проф. Панченко Е.П. (Москва), проф. Перепеч Н.Б. (Санкт-Петербург), проф. Поздняков Ю.М. (Жуковский), проф. Руда М.Я. (Москва), проф. Самко А.Н. (Москва), проф. Сидоренко Б.А. (Москва), проф. Сыркин А.Л. (Москва), проф. Туев А.В. (Пермь), проф. Шалаев С.В. (Тюмень), членкорр. РАМН Шляхто Е.В. (Санкт-Петербург).
Общество
Всероссийское научное общество кардиологов
* — составлены с учетом Рекомендаций Европейского кардиологического общества и Рекомендаций американских Коллегии кардиологов и Ассоциации сердца.
** — Рекомендации опубликованы в журнале “Кардиоваскулярная терапия и профилактика” 2006; 8 (5), Приложение 1.
1. Введение
Для КБС как хронического заболевания, характерны периоды стабильного течения и обострений. Период обострения КБС обозначают как ОКС. Этот термин объединяет такие клинические состояния, как ИМ, включая неQ-ИМ, мелкоочаговый, микро- и т.д.) и НС. НС и ИМ являются разными клиническими проявлениями единого патофизиологического процесса – тромбоза различной степени выраженности над надрывом атеросклеротической бляшки или эрозией эндотелия КА, и последующих дистальных тромбоэмболий.
Термин ОКС был введен в клиническую практику, когда выяснилось, что вопрос о применении некоторых активных методов лечения, в частности ТЛТ, должен решаться до окончательного диагноза наличия или отсутствия крупноочагового ИМ.
При первом контакте врача с больным при подозрении на наличие ОКС по клиническим и ЭКГ признакам он может быть отнесен к одной из двух его основных форм.
ОКСП ST. Это больные с наличием боли или других неприятных ощущений (дискомфорта) в грудной клетке и стойкими подъемами сегмента ST или «новой», впервые возникшей, или предположительно впервые возникшей БЛНПГ на ЭКГ. Стойкие подъемы сегмента ST отражают наличие острой полной окклюзии КА. Целью лечения в данной ситуации является быстрое и стойкое восстановление просвета сосуда. Для этого при отсутствии противопоказаний используются тромболитические агенты или прямая ангиопластика – ЧКВ.
ОКСБП ST. Больные с наличием боли в грудной клетке и изменениями на ЭКГ, свидетельствующими об острой ишемии миокарда, но БП ST. У этих больных могут определяться стойкие или преходящие депрессии ST, инверсия, сглаженность или псевдонормализация зубца Т; ЭКГ при поступлении может быть и нормальной. Стратегия ведения таких больных заключается в устранении ишемии и симптомов, наблюдении с повторными (серийными) регистрацией ЭКГ и определением маркеров некроза миокарда: СТр и МВ КФК. В лечении таких больных тромболитические агенты не эффективны и не используются. Лечебная тактика зависит от степени риска (тяжести состояния) больного.
1.1. Некоторые определения [4]
ОКС – любая группа клинических признаков или симптомов, позволяющих подозревать острый ОИМ или НС, включает в себя ОИМ, ИМП ST, ИМБП ST, ИМ, диагностированный по изменениям ферментов, по биомаркерам, по поздним ЭКГ признакам, и НС. Термин появился в связи с необходимостью выбирать лечебную тактику до окончательного диагноза перечисленных состояний. Используется для обозначения больных при первом контакте с ними и подразумевает необходимость лечения как больных ИМ или НС.
ИМБП ST – острый процесс ишемии миокарда достаточной тяжести и продолжительности, чтобы вызвать некроз миокарда. На начальных ЭКГ отсутствуют подъемы ST. У большинства больных, у которых болезнь начинается как ИМБП ST, зубцы Q не появляются и в конце концов диагностируется неQ-ИМ. ИМБП ST отличается от НС наличием (повышением уровней) маркеров некроза миокарда, которые при НС отсутствуют.
НС – острый процесс ишемии миокарда, тяжесть и продолжительность которого недостаточны для развития некроза миокарда. Обычно на ЭКГ нет подъемов ST. Отсутствует выброс в кровоток биомаркеров некроза миокарда в количествах, достаточных для диагноза ИМ.
1.1.1. Соотношение понятий НС и ИМБП ST. НС с повышенными уровнями СТр
Понятие ИМБП ST появилось в связи с широким внедрением в клиническую практику определения СТр. Больные с ОКСБП ST с повышенным уровнем СТр имеют худший прогноз (более высокий риск) и требуют более активных лечения и наблюдения. Термин ИМБП ST используется для «маркировки» больного на протяжении непродолжительного времени, пока не выяснится окончательно, не раз- вился ли у него крупноочаговый ИМ или процесс ограничился возникновением неQ-ИМ. Выделение ИМБП ST без определения СТр на основании менее чувствительных маркеров некроза, в частности МВ КФК, возможно, но приводит к выявлению только части больных с очагами некроза в миокарде и, следовательно, высоким риском.
Таким образом, для быстрого разграничения внутри ОКСБП ST, ИМБП ST и НС требуется определение уровней СТр.
НС и ИМБП ST – состояния очень близкие, имея общий патогенез и схожую клиническую картину, могут отличаться только выраженностью (тяжестью) симптомов. В России в медицинских учреждениях используются разные, как количественные, так и качественные методы определения СТр. Соответственно в зависимости от чувствительности метода определения маркеров некроза одно и то же состояние может оцениваться по-разному: НС или ИМБП ST. До сих пор официально не сформулировано отношение к диагностике ИМ на основании факта повышения содержания СТр любой степени выраженности. С другой стороны, положительный анализ на Тр (повышенные уровни при количественном определении) существенно влияет на выбор метода и места лечения и должен быть каким-то образом отражен в диагнозе. Поэтому допустимо использование формулировки «НС с повышенным уровнем СТр» (Т или I) как равнозначной термину ИМБП ST. Эта формулировка предусмотрена классификацией НС Hamm CW и Braunwald E – НС класса IIIB, Тр положительная (таблица 1).
А — Развивается в присутствии экстракардиальных факторов, которые усиливают ишемию миокарда.
Вторичная НС
В — Развивается без экстракардиальных факторов
Первичная НС.
С —Возникает в пределах 2-х недель после инфаркта миокарда.
Постинфарктная НС
I — Первое появление тяжелой стенокардии, прогрессирующая стенокардия; без стенокардии покоя
II — Стенокардия покоя в предшествующий месяц, но не в ближайшие 48 час; (стенокардия покоя, подострая)
III — Стенокардия покоя в предшествующие 48 час; (стенокардия покоя, острая)
IIIB
IIIB — Тропонин–
IIIB — Тропонин+
Примечание: * — Circulation 2000; 102:118.
2. Диагноз
2.1. Клиническая симптоматика
Больные с подозрением на развитие ОК- СБП ST, лечение которых рассматривается в настоящих рекомендациях, при обращении за медицинской помощью могут быть отнесены к следующим клиническим группам:
- больные после затяжного >15 мин. приступа ангинозной боли в покое. Такое состояние обычно служит основанием для вызова скорой помощи или экстренного обращения в лечебное учреждение какимто другим путем. Оно соответствует III классу НС по классификации Hamm CW и Braunwald E (таблица 1). Относящиеся к этой группе больные составляют основной объект настоящих рекомендаций;
- больные с впервые возникшей в предшествовавшие 28-30 дней тяжелой стенокардией;
- больные, у которых произошла дестабилизация ранее существовавшей СС с появлением характеристик, присущих по крайней мере III ФК стенокардии по классификации Канадской ассоциации кардиологов (Приложение), и/или приступов боли в покое (прогрессирующая стенокардия, стенокардия кресчендо).
ОКС могут проявляться атипично, особенно у молодых (25-40 лет) и пожилых (>75 лет) больных, больных СД и женщин. Атипичные проявления НС включают в себя боль, возникающую преимущественно в покое, боль в эпигастрии, остро появившиеся расстройства пищеварения, колющую боль в грудной клетке, боль с признаками, присущими поражению плевры, или нарастание одышки. В этих случаях правильной диагностике способствуют указания на более или менее длительное существование КБС.
2.2. Физикальное обследование
Целями обследования являются: исключение внесердечных причин боли, заболеваний сердца неишемического происхождения (перикардит, поражения клапанов), а также внесердечных причин, потенциально способствующих усилению ишемии (анемия); выявление сердечных причин, усиливающих (или вызывающих) ишемию миокарда (СН, АГ).
2.3. ЭКГ
ЭКГ покоя – основной метод оценки больных с ОКС. Следует обеспечить регистрацию ЭКГ при наличии симптомов и сравнивать с ЭКГ, снятой после их исчезновения. Желательно сравнение зарегистрированной ЭКГ со «старыми», полученными до настоящего обострения, особенно при наличии ГЛЖ или предшествовавшего ИМ. Зубцы Q, указывающие на рубцы после ИМ, высоко специфичны для выраженного коронарного атеросклероза, но не свидетельствуют о нестабильности в настоящий момент.
ЭКГ признаки нестабильной КБС – смещения сегмента ST и изменения зубца T. Особенно велика вероятность наличия НС при сочетании соответствующей клинической картины с депрессиями сегмента ST > 1 мм в двух или более смежных отведениях, а также инверсией зубца Т >1 мм в отведениях с преобладающим зубцом R; последний признак менее специфичен. Глубокие симметричные инверсии зубца Т в передних грудных отведениях часто свидетельствуют о выраженном проксимальном стенозе передней нисходящей ветви ЛКА; неспецифические смещения сегмента ST и изменения зубца Т, по амплитуде ≤1 мм, менее информативны.
Полностью нормальная ЭКГ у больных с симптомами, заставляющими по- дозревать ОКС, не исключает его наличия. Однако если во время сильной боли регистрируется нормальная ЭКГ, следует упорнее искать другие возможные причины жалоб больного.
Подъем сегмента ST указывает на трансмуральную ишемию миокарда вследствие окклюзии КА. Стойкий подъем сегмента ST характерен для развивающегося ИМ. Преходящий подъем сегмента ST может быть при стенокардии Принцметала (вазоспастической стенокардии).
2.4. Биохимические маркеры повреждения миокарда
При ОКСБП ST СТр Т и I как маркеры некроза миокарда из-за их большей специфичности и надежности предпочтительнее традиционно определяемых КФК и ее МВ фракции. Повышенный уровень СТр T или I отражает некроз клеток миокарда. При наличии других признаков ишемии миокарда – загрудинная боль, изменения сегмента ST такое повышение следует называть ИМ [6].
Определение СТр позволяет обнаружить повреждение миокарда примерно у трети больных без повышения МВ КФК. Для подтверждения или исключения повреждения миокарда необходимы повторные заборы крови и измерения в течение 6-12 часов после поступления и после любого эпизода сильной боли в грудной клетке.
Изменение содержания различных маркеров некроза миокарда во времени по отношению к болевому приступу представлено на рисунке 1. Миоглобин является относительно ранним маркером, тогда как повышение МВ КФК и СТр появляется позже. СТр могут оставаться повышенными в течение 1-2 недель, что затрудняет диагностику повторного некроза у больных с недавним ИМ (таблица 6 в Приложении).
2.5. Оценка риска
У больных с диагнозом ОКСБП ST в каждом конкретном случае выбор лечебной стратегии зависит от риска развития ИМ или смерти.
2.5.1. ФР
Риск смерти и возникновения ИМ увеличивается с возрастом. С повышенным риском коронарных осложнений связаны мужской пол и такие предшествующие проявления КБС, как тяжелая и длительно существующая стенокардия или ранее перенесенный ИМ. Признаками повышенного риска являются нарушения функции ЛЖ, застойная СН, а также АГ и СД. Большинство хорошо известных ФР КБС также являются признаками плохого прогноза при ОКС.
2.5.1.1. Клинические данные
Прогностически важными являются время, прошедшее после последнего эпизода ишемии, наличие стенокардии покоя и ответ на медикаментозное лечение. Эти признаки, наряду с концентрацией СТр, учтены в классификации Hamm CW и Braunwald E. (таблица 1).
2.5.1.2. ЭКГ
Данные ЭКГ являются решающими для диагностики ОКС и оценки прогноза. У больных с депрессией сегмента ST риск последующих осложнений выше, чем у больных, у которых единственным изменением является инверсия зубца Т. В свою очередь, последние имеют больший риск осложнений по сравнению с больными при нормальной ЭКГ.
Безболевые («немые») эпизоды ишемии миокарда не могут быть определены с помощью обычной ЭКГ. Поэтому целесообразно Холтеровское мониторирование ЭКГ, хотя его возможности ограничены регистрацией только двух-трех отведений и получением результата не менее, чем через несколько часов после записи*.
* — Перспективной методикой является непрерывное мониторирование ЭКГ в 12 отведениях с постоянным анализом результатов с помощью компьютера. Непрерывное мониторирование сегмента ST полезно и для оценки влияния лечения на ишемию.
2.5.1.3. Маркеры повреждения миокарда – СТр
У больных с повышенным уровнем СТр краткосрочный и отдаленный прогнозы менее благоприятны по сравнению с пациентами без такого повышения. Риск новых коронарных событий коррелирует со степенью повышения Тр.
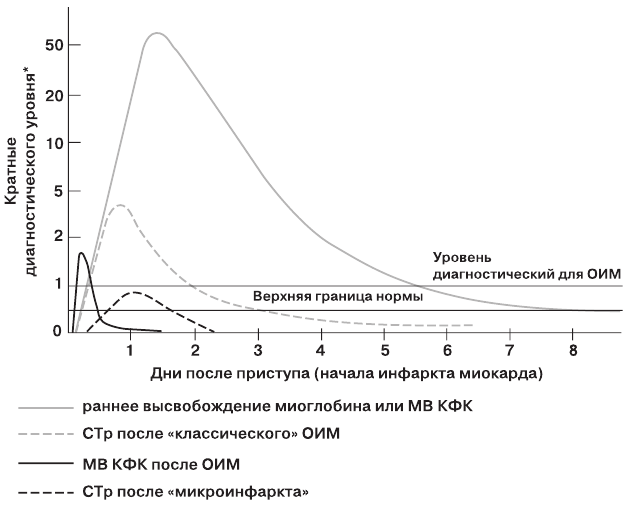
* — Вертикальная ось – содержание маркера в крови по отношению к уровню, достаточному для диагноза ОИМ (диагностическому уровню для ИМ), принятому за единицу.
Рис.1. Биохимические маркеры некроза миокарда и изменения их содержания в крови после болевого приступа.
Повышение риска, связанное с высоким уровнем СТр, не зависит от других ФР, включая изменения ЭКГ в покое или при длительном мониторировании. Выявление больных с повышенным содержанием СТр имеет значение для выбора метода лечения.
2.5.1.4. ЭхоКГ
ЭхоКГ позволяет оценить состояние систолической функции ЛЖ, которое имеет важное прогностическое значение. Во время ишемии миокарда могут быть обнаружены локальная гипокинезия или акинезия стенки ЛЖ, а после исчезновения ишемии – восстановление нормальной сократимости. Для оценки прогноза и выбора тактики ведения больных важно диагностировать такие состояния, как стеноз устья аорты или гипертрофическая кардиомиопатия.
2.5.1.5. Нагрузочные тесты перед выпиской
Стресс–тест, выполненный после стабилизации состояния больного и перед выпиской, полезен для подтверждения диагноза КБС и для оценки риска ее осложнений. Значительная часть больных не может выполнить нагрузочные тесты, и это само по себе связано с плохим прогнозом. Добавление визуализационных методов, позволяющих обнаружить ишемию миокарда, таких как ЭхоКГ, обеспечивает дальнейшее повышение чувствительности и специфичности прогноза. Однако крупные, длительные, прогностические исследования с использованием стресс-ЭхоКГ у больных после эпизода ОКСБП ST отсутствуют.
2.5.1.6. КАГ
Этот метод исследования дает информацию о наличии стенозирующих изменений КА и их тяжести. Пациенты с многососудистым поражением и больные со стенозом ствола ЛКА имеют более высокий риск серьезных осложнений. КАГ оценка степени и локализации стеноза, вызвавшего ухудшение, и других стенозов, является необходимой в случае, если планируется ЧКВ. Наибольший риск связан с наличием дефектов наполнения, указывающих на внутрикоронарный тромб.
3. Методы лечения
3.1. Антиишемические препараты
Эти препараты уменьшают потребление кислорода миокардом, снижая ЧСС, АД, подавляя сократимость ЛЖ или вызывают вазодилатацию.
3.1.1. БАБ
БАБ рекомендуют применять у всех больных с ОКС при отсутствии противопоказаний; причем у больных с высоким риском развития неблагоприятных событий сначала предпочтителен в/в путь введения. Нет доказательств того, что какой-то конкретный БАБ более эффективен. Терапия может быть начата с метопролола, пропранолола или атенолола. В случаях, когда по мнению врача необходимо очень быстрое прекращение действия БАБ, целесообразно использовать эсмолол.
С наиболее коротко действующих препаратов следует начинать лечение при наличии сопутствующих заболеваний, например патологии легких или дисфункции ЛЖ. Парентеральное введение БАБ требует тщательного наблюдения за АД, желательно непрерывное мониторирование ЭКГ. Целью последующего приема БАБ per os должно быть достижение ЧСС 50-60 уд/мин. Не следует использовать БАБ у больных с выраженными нарушениями АВ проводимости (АВ блокада I степени с PQ>0,24 сек, II или III степеней) без работающего искусственного водителя ритма, бронхиальной астмой в анамнезе, тяжелой острой дисфункцией ЛЖ с признаками СН*.
Особую осторожность следует соблюдать у больных хроническими обструктивными заболеваниями легких, начиная лечение с относительно коротко действующего, кардиоселективного БАБ, например, метопролола в уменьшенных дозах.
* — О применении БАБ после устранения острой ишемии миокарда у больных с хронической СН см. соответствующие рекомендации ВНОК.
3.1.2. Нитраты
Следует учитывать, что применение нитратов при НС основано на патофизиологических предпосылках и клиническом опыте. Данные контролируемых исследований, которые доказывали бы оптимальные дозировки и длительность применения, отсутствуют.
У больных, с сохраняющимися эпизодами ишемии миокарда (и/или коронарной боли) целесообразно назначать нитраты в/в. Дозу следует постепенно увеличивать («титровать») до исчезновения симптомов или появления побочных эффектов: головной боли, гипотензии. Следует помнить о том, что длительное применение нитратов может вызвать привыкание.
По мере достижения контроля над симптомами, в/в введение нитратов следует заменить на непарентеральные формы, соблюдая при этом некоторый безнитратный интервал.
3.1.3. АК
Мета-анализы результатов испытаний эффективности АК при НС показали, что этот класс препаратов не предупреждает развитие ОИМ и не снижает смертность. Более того, согласно данным некоторых несравнительных исследований применение коротко действующего нифедипина может быть связанно с увеличением смертности. С другой стороны, есть указания на положительное действие недигидропиридиновых препаратов (дилтиазема и верапамила) при ИМ БП ST.
АК могут способствовать устранению симптомов у больных, уже лечившихся БАБ и нитратами. Дилтиазем и верапамил можно применять для лечения больных с противопоказаниями к БАБ и у пациентов с вариантной (вазоспастической) стенокардией. Не следует использовать нифедипин или другие дигидроперидины без сопутствующей терапии БАБ. АК противопоказаны больным с значительными нарушениями сократительной функции ЛЖ или АВ проведения.
3.2. Антитромботические препараты. Антитромбины
Основная роль в происхождении ОКС принадлежит внутрикоронарному тромбозу. Тромб состоит из фибрина и тромбоцитов. Соответственно, уменьшают тромбообразование ингибиторы тромбина – прямые (гирудин) и непрямые – НФГ или НМГ, а также антитромбоцитарные препараты: аспирин, тиенопиридины, блокаторы ГП IIb/IIIa рецепторов тромбоцитов.
3.2.1. Гепарины (НФГ и НМГ)
НФГ. На протяжении длительного времени в качестве АТТ НС и ИМБП ST (ОКСБП ST) рекомендуют применять НФГ. Методом контроля терапии НФГ является определение АЧТВ; метод его определения изложен в Приложении. В клинической практике поддержание терапевтической концентрации гепарина в крови затруднено, прежде всего, из-за непредсказуемого связывания его с белками плазмы крови, концентрация которых повышается вследствие острофазовых реакций. Гепарин мало эффективен в отношении тром- боцитарного тромба и слабо влияет на тромбин, входящий в состав тромба.
НМГ имеют ряд отличий от НФГ, обусловливающих относительную простоту их практического применения. НМГ характеризуются более высоким соотношением анти-Ха/анти IIa активности, меньшей чувствительностью к тромбоцитарному фактору 4, более предсказуемым антикоагулянтным эффектом при меньшей частоте тромбоцитопений. Эти препараты можно вводить п/к, дозируя их по весу больного, и не проводя лабораторный контроль. Существуют доказательства того, что НМГ эффективнее плацебо у больных, получающих аспирин. Имеются данные, свидетельствующие о преимуществах НМГ эноксапарина перед НФГ в острую фазу болезни*.
* — Получены в исследованиях ESSENCE (Efficacy and Safety of Subcutaneous Enoxaparin in Non-Q-wave Coronary Events) и TIMI 11B (Thrombolysis in Myocardial Infarction, Phase IIB)
Испытания других НМГ (дальтепарина и надропарина) продемонстрировали эффективность, сходную с эффективностью НФГ. Сравнительные исследования наиболее широко распространенных НМГ при ОКСБП ST не проводились.
Таким образом, введение НМГ в течение 2-8 суток в острую фазу болезни, так же эффективно, как и применение НФГ. Использовать НМГ на практике значительно удобнее из-за простоты введения, отсутствия необходимости в постоянном лабораторном контроле. Безопасность НМГ равна безопасности НФГ.
Крупные исследования НМГ показали, что продолжение введения НМГ после 8 суток в среднем и у всех больных без учета конкретной клинической ситуации, риска осложнений и перспектив инвазивного лечения не приводит к повышению эффективности лечения ОКСБП ST.
3.2.1.1. Длительное введение НМГ у больных с признаками повышенного риска осложнений
Анализ данных, полученных у больных в испытаниях препаратов НМГ при ОК-СБП ST показал, что пациенты, у которых длительное введение НМГ может оказать положительное действие, существуют. Выявить их можно, правильно охарактеризовав риск осложнений перед началом терапии НМГ. В исследовании FRISC (Fragmin during Instability in Coronary artery disease) назначение НМГ в течение 30-45 дней оказалось эффективным у больных с уровнем СТрТ > 0,1 мкг/л*. В этом исследовании продолжительное введение (до 90 дней) НМГ оказалось эффективным у больных, у которых в остром периоде имелись эпизоды ишемии при мониторировании ЭКГ в 12 отведениях в течение 24 часов, или векторкардиограммы. Анализ результатов FRISC-II позволяет предположить, что у больных высокого риска введение НМГ целесообразно продолжать до показанной таким больным инвазивной процедуры реваскуляризации миокарда.
* — Во FRISC-II использовался дальтепарин, и соответственно положения этого раздела относятся к применению дальтепарина.
3.2.2. Прямые ингибиторы тромбина
Применение гирудина и ему подобных препаратов рекомендуется для лечения больных с тромбоцитопенией, вызванной гепарином. В настоящее время ни один из прямых ингибиторов тромбина не рекомендован к применению при ОКСБП ST.
3.2.3. Лечение геморрагических осложнений, связанных с терапией антитромбинами
Небольшие кровотечения обычно требуют простого прекращения лечения. Крупное кровотечение из желудочно-кишечного тракта, проявляющееся рвотой кровью, меленой, или внутричерепное кровоизлияние могут потребовать применения антагонистов гепарина (Приложение). При этом увеличивается риск возникновения тромботического феномена отмены. Антикоагулянтное и геморрагическое действия НФГ блокируют введением протамина сульфата, который нейтрализует анти IIa активность препарата. Протамина сульфат лишь частично нейтрализует анти-Ха активность НМГ.
3.3. Антитромботические препараты. Антитромбоцитарные средства
3.3.1. Аспирин (ацетилсалициловая кислота)
Аспирин ингибирует циклооксигеназу-1 и блокирует образование ТХА2. Таким образом, подавляется агрегация тромбоцитов, индуцируемая таким путем. Доказано, что аспирин в дозах 75-325 мг/сут. существенно снижает частоту случаев смерти и ИМ у больных НС. Продолжение приема аспирина после стабилизации состояния обеспечивает отдаленный положительный профилактический эффект. В исследованиях, в которых было продемонстрировано позитивное действие аспирина при ОКС, использовались преимущественно «простые», не кишечнорастворимые формы препарата.
Существует ряд противопоказаний к назначению аспирина и редких побочных эффектов: аллергия, активная пептическая язва, местное кровотечение или геморрагические диатезы.
Лечение аспирином рекомендуется всем больным с подозрением на ОКС при отсутствии явных противопоказаний.
3.3.1.1. Доза аспирина
В исследованиях, доказавших положительное действие аспирина при НС, использовались дозы 75-325 мг/сут. и даже более высокие. Согласно мета-анализу основных работ по АТТ не только при обострениях КБС, клиническая эффективность аспирина в дозах 75-160 мг/сут. не уступала эффективности более высоких доз [7]. Согласно этому мета-анализу при применении аспирина в дозах < 75 мг/сут. его эффективность падала и достоверно не отличалась от эффективности плацебо. С другой стороны, результаты исследования CURE (The Clopidogrel in Unstable Angina to Prevent Recurrent Events trial) показали, что при продолжительном приеме аспирина в дозах >150-160 мг/сут. возрастала опасность кровотечений, как при комбинировании препарата с клопидогрелем, так и при изолированном применении.
Поэтому предпочтительными для длительного лечения следует считать дозы аспирина в диапазоне 75-160 (150) мг/сут. Однако, данных, указывающих на нецелесообразность по каким-либо причинам применения доз 160-325 мг/сут. в остром периоде болезни, в частности на этапе госпитализации или в связи с инвазивными процедурами, нет.
3.3.1.2. Резистентность к аспирину
Участи пациентов аспирин не оказывает ожидаемого влияния на результаты лабораторных тестов, характеризующих агрегацию тромбоцитов in vitro, или/и на время кровотечения. Это явление обозначают как «резистентность к аспирину». Доля таких больных в различных иссле- дованиях значительная (до 40%), что противоречит положительным клиническим результатам применения аспирина. Расхождения объясняют несовершенством методов оценки агрегации ex vivo и трудностями стандартизации определения времени кровотечения. С другой стороны, на «резистентность к аспирину» ссылаются и при возникновении тромботических осложнений у больных, принимавших аспирин. Предполагают, что во многих подобных случаях истинной резистентности нет, а отсутствие антитромботического эффекта связано с недостаточной приверженностью лечению (non-compliance), влиянием одновременно принимаемых других лекарств (например, нестероидных противовоспалительных средств) и тяжестью течения основного заболевания. Несмотря на сделанные замечания, следует иметь в виду, что какая-то доля, очевидно небольшая, больных ОКС, использующих только аспирин, по каким-то причинам, в т.ч., вероятно из-за наличия истинной резистентности, в действительности лишена антитромбоцитарного вмешательства. Пригодные для применения в клинической практике лабораторные методы быстрого выявления таких больных еще не оп- ределены. Поэтому сведения о возможной устойчивости к аспирину у части больных в настоящее время следует рассматривать как дополнительное основание для включения в комплекс АТТ при ОКСБП ST наряду с аспирином других антитромбоцитарных агентов – тиенопиридина клопидогреля, а у больных наиболее высокого риска – антагонистов ГП IIb/IIIa тромбоцитов. С большой степенью вероятности можно предположить, что у больных, на которых не действует аспирин, эффект окажут эти средства.
3.3.2. Антагонисты рецепторов к АДФ: тиенопиридины
Производные тиенопиридина тиклопидин и клопидогрель – антагонисты АДФ, приводящие к угнетению агрегации тромбоцитов. Их действие наступает медленнее, чем аспирина. Поэтому в начале лечения используются однократные ударные (нагрузочные) дозы препаратов. Тиклопидин целесообразно применять для лечения больных, которым по каким то причинам не может быть назначен аспирин. Однако часто можно встретить непереносимость самого этого лекарства из-за желудочнокишечных расстройств или аллергических реакций. Могут развиться нейтропения и тромбоцитопения, поэтому обязательно строгое наблюдение за числом лейкоцитов и тромбоцитов; рекомендуется выполнять клинический анализ крови с подсчетом тромбоцитов и лейкоцитарной формулы через каждые 2 недели на протяжении первых 3 месяцев лечения.
Клопидогрель имеет значительно меньше побочных эффектов, чем тиклопидин. Оба тиенопиридина (клопидогрель предпочтителен из-за меньшей вероятности возникновения серьезных осложнений) могут быть рекомендованы для неотложного и длительного лечения больных, которые не переносят аспирин, и в сочетании с аспирином – для кратковременного лечения пациентов, подвергнутых стентированию КА.
Механизмы антитромбоцитарного действия тиенопиридинов и аспирина различны, поэтому целесообразно комбинировать эти препараты. В крупном, рандомизированном исследовании у больных ОКСБП ST CURE получены указания на большую эффективность длительного применения (до 1 года) сочетания клопидогреля и аспирина, начатого в первые 24 часа ОКС, по сравнению с приемом одного аспирина для предупреждения осложнений КБС (случаи сердечно-сосудистой смерти, ИМ, инсульты). Преимущество комбинации аспирин + клопидогрель при ОКС проявлялось уже на протяжении первых суток применения. Поэтому желательно использовать сочетание аспирина и клопидогреля с самого начала лечения больного с ОКС в случаях, когда не предполагается срочная операция КШ*.
Первая («нагрузочная») доза клопидогреля – 300 мг, последующие – 75 мг 1 раз в сутки.
* — У больных CURE применение клопидогреля в связи с потенциальной опасностью кровотечений прекращалось не менее чем за 5 дней до КШ; ввиду отсутствия достаточных данных о выполнении КШ у больных, не прекращающих прием клопидогреля, в клинической практике следует поступать также, как это было предусмотрено протоколом CURE
3.3.3. Блокаторы ГП IIb/IIIa рецепторов тромбоцитов
Активированные IIb/IIIa рецепторы тромбоцитов связываются с фибриногеном, образуя соединения между активированными тромбоцитами и приводя к формированию тромбоцитарного тромба. Блокаторы этих рецепторов могут полностью предотвращать образование таких соединений. Эффективность прямых ингибиторов ГП IIb/IIIa рецепторов изучена у пациентов с ОКС, подвергшихся ЧКВ и вне связи с таким вмешательством. Исследования показали, что препараты этой группы, особенно абциксимаб, высоко эффективны при кратковременном в/в введении у больных с ОКС при процедурах ЧКВ.
Применение тирофибана и эптифибатида в комбинации с НФГ в испытаниях, в которых ЧКВ не было обязательным, дало несколько лучшие результаты, чем назначение одного НФГ. Однако в них частота выполнения ЧКВ в острой стадии заболевания была достаточно высокой, и полученные данные во многом объясняются улучшением исходов ЧКВ при одновременном введении блокаторов ГП IIb/IIIa. Тем не менее, использование инфузии тирофибана или эптифибатида дополнительно к введению гепарина признается целесообразным у больных с ОКСБП ST при высоком риске осложнений, даже если в комплексном лечении в остром периоде заболевания не планируется ЧКВ.
3.3.3.1. Антагонисты ГП IIb/IIIa тромбоцитов и НМГ
Сведения об эффективности антагонистов ГП IIb/IIIa, в т.ч. при ЧКВ, относятся к их применению одновременно с НФГ. В последнее время появились данные, свидетельствующие о безопасности и эффективности комбинирования этих средств, в частности тирофибана и НМГ. Соответственно, у больного, получающего НМГ, переход на НФГ во время введения тирофибана вне связи с ЧКВ, не обязателен (3.6.2.2.).
3.4. Непрямые антикоагулянты при ОКС
Длительное применений непрямых антикоагулянтов после эпизода ОКС, преимущественно крупноочагового ИМ, имеет большую историю, однако окончательного заключения о его целесообразности у всех больных, в отличие от больных с высоким риском венозных тромбозов, не сделано. Препятствия для внедрения этого метода профилактики тромбозов – сложности контроля и мнение о том, что действие антикоагулянтов не сможет превзойти эффект добавления к аспирину других антиагрегантов, например клопидогреля. Однако существуют данные, указывающие на способность непрямых антикоагулянтов дополнить эффект аспирина у больных с ОКСБП ST в первые 48 часов и при длительном лечении после стабилизации состояния, причем использованная терапия умеренной интенсивности (МНО 2,0-2,5) оказалась вполне безопасной. Это следует иметь в виду в случаях, когда у конкретного больного применение только аспирина признается недостаточным, но по какимто, например, экономическим, причинам не может быть использован клопидогрель.
3.5. Фибринолитическое (тромболитическое) лечение
В нескольких исследованиях при ОКСБП ST, проведенных со стрептокиназой, тканевым активатором плазминогена или урокиназой, показано, что эти вмешательства связаны даже с некоторым увеличением риска смерти и ИМ. Соответственно, ТЛТ больным с ОКСБП ST не рекомендуется.
3.6. Коронарная реваскуляризация
ЧКВ или КШ при ОКСБП ST выполняют для лечения повторяющейся (рецидивирующей) ишемии и для предотвращения ИМ и смерти. Показания и выбор метода реваскуляризации миокарда определяются степенью и распространенностью стенозирования КА, КАГ характеристиками стенозов. Необходимо учитывать возможности и опыт учреждения в проведении как плановых, так и экстренных процедур.
3.6.1. КАГ
КАГ приозводят для выявления, определения степени выраженности атеросклеротического поражения КА и принятия решения о проведении инвазивного вмешательства. В остром периоде заболевания КАГ показана только при наличии всех условий для проведения инвазивных вмешательств на КА (ЧКВ или АКШ).
Специальных мер предосторожности при выполнении КАГ нет. Лишь у больных с очень нестабильной гемодинамикой при отеке легких, гипотензии, тяжелой, угрожающей жизни аритмии, целесообразно уменьшить число внутрикоронарных инъекций и не проводить левую вентрикулографию. Функцию ЛЖ в этих случаях можно оценить с помощью ЭхоКГ. При наличии возможности целесообразно применить внутриаортальный баллонный контрпульсатор.
Для выбора метода инвазивного вмешательства важно описание стеноза, ответственного за появление симптомов. Предположить, какой из нескольких стенозов, имеющихся у больного, является таковым, помогает локализация ЭКГ изменений. Эксцентричность, неровность границ, изъязвленность, смутность очертаний бляшки и дефекты наполнения являются признаками внутрикоронарного тромба и, соответственно, высокого риска развития осложнений. Следует учитывать, что КАГ высоко специфична, но мало чувствительна в отношении выявления тромба. Важно распознать наличие выраженной извитости КА, кальцификации бляшки или распо- ложения ее на изгибе сосуда, т.к это может препятствовать установке стента.
3.6.2. ЧКВ. Стенты
В 80-е и ранние 90-е годы отмечали, что результаты ЧКВ у больных с ОКС не столь хороши, как у больных со СС. БАП вызывает разрыв бляшки и может увеличить ее тромбогенность. Эта проблема в значительной степени решена применением стентов, антагонистов ГП IIb/IIIa тромбоцитов и тиенопиридинов. Однако, даже в случае использования этих средств частота развития ИМ в ходе процедуры остается довольно высокой, хотя и меньшей, чем при отсутствии подобного лечения. Смертность, связанная с процедурами ЧКВ, в учреждениях с большим объемом выполняемых процедур низка.
Имплантация стента при нестабильной КБС может способствовать механической стабилизации разорвавшейся бляшки в месте сужения, особенно при наличии бляшки с высоким риском осложнений. Специальных исследований эффективности именно имплантации стентов при ОКС не проводили, но в некоторых работах такие больные присутствовали. В частности, в BENESTENT II (Belegian Netherlands Stent Study II) в подгруппе больных с НС имплантация стентов после БАП была безопасной и сопровождалась меньшей частотой рестенозов, чем БАП без стентиро- вания.
В исследованиях, в которых были продемонстрированы преимущества ранней инвазивной стратегии лечения ОКСБП ST по сравнению с ранней консервативной, стенты использовались очень часто: TACTICS (Thrombolysis in Myocardial Infarction) в 83% процедур ЧКВ в группе инвазивного лечения, в RITA-3 (Randomized Invention Trial of Unstable Angina) – в 88% всех ЧКВ. Поэтому их результаты следует относить только к практике учреждений с не меньшей долей стентирования при срочных ЧКВ.
3.6.2.1. АТТ после ЧКВ
После имплантации стента больные должны принимать аспирин и в течение месяца обязательно тиклопидин или клопидогрель. Комбинация аспирин + клопидогрель лучше переносится и более безопасна. Очевидно после ЧКВ клопидогрель целесообразно добавлять к аспирину в течение 1 года. В исследование CREDO (Clopidogrel for Reduction of Events During Observation), на результатах которого базируется это положение, участвовало большое число больных, у которых ЧКВ, как правило со стентированием, выполняли в период НС.
3.6.2.2. ЧКВ и НМГ
В качестве антитромботического агента при ЧКВ традиционно используется НФГ, дозирование которого в этом случае контролируется определением АВСК. Увеличивают безопасность и эффективность процедур одновременным использованием инфузии антагонистов ГПIIb/IIIa тромбоцитов (абциксимаб, тирофибан, эптифибатид). Накапливающиеся данные свиде- тельствуют о возможности применения во время ЧКВ НМГ вместо НФГ (в этом плане изучались дальтепарин и эноксапарин). Однако указания на сопоставимую с НФГ эффективность и безопасность НМГ при ЧКВ, в т.ч. и в сочетании с ингибиторами ГП IIb/IIIa рецепторов тромбоцитов, получены в нерандомизированных исследованиях или при анализе рандомизированных работ, в которых заранее не планировалось изучение безопасности и эффективности ЧКВ с использованием НМГ вместо НФГ.
Группой экспертов предложен алгоритм введения перед ЧКВ антитромбинов у больных, у которых для лечения ОКСБП ST уже применяется НМГ (рисунок 3 в Приложении). Следует учитывать, что исследования, из которых получены основания для составления этого алгоритма, или не были специально предназначены для сравнения НМГ и НФГ у больных с ЧКВ, или не были рандомизированными.
3.6.3. КШ
3.6.4. Показания к ЧКВ и хирургическим вмешательствам
Больным с поражением одного сосуда как правило следует проводить ЧКВ, желательно с установкой стента на фоне введения блокаторов ГП IIb/IIIa рецепторов. Хирургическое вмешательство у таких больных целесообразно, если анатомия КА (выраженная извитость или изогнутость сосудов) не позволяет безопасно выполнить ЧКВ.
Больным с поражением ствола ЛКА или 3-сосудистым поражением, особенно при нарушенной функции ЛЖ, показано АКШ.
У больных с 2-сосудистым поражением или 3-сосудистым со стенозом, подходящим для имплантации стентов, показания КШ или ЧКВ оценивают индивидуально.
У небольшого числа больных с многососудистым поражением, нуждающихся в полной реваскуляризации, не выполнимой методом ЧКВ, раннее хирургическое вмешательство сопряжено с высоким риском осложнений. В данном случае допустима первоначальная ангиопластика только одного сосуда, «ответственного» за обострение болезни, с последующей «полной» дилатацией всех стенозов или АКШ после стабилизации состояния. Поэтапное ЧКВ может быть выполнено у больных с тяжелыми сопутствующими заболеваниями, исключающими оперативные вмешательства.
3.6.5. Сравнение эффективности инвазивного и медикаментозного методов лечения
Последние рандомизированные исследования выявили преимущества раннего инвазивного лечения ОКСБП ST по сравнению с так называемой «ранней консервативной» стратегией, когда инвазивное вмешательство выполнялось только по строгим показаниям. Результаты FRISC II показали, что у больных нестабильной КБС с умеренным и высоким риском осложнений использование инвазивного лечения после применения в течение нескольких дней современных антиишемических и антитромботических лекарств (аспирина и НМГ) в сравнении с консервативным может приводить к уменьшению смертности, частоты ИМ, повторных эпизодов ишемии и госпитализаций.
Превосходство действительно раннего (без попыток предварительной стабилизации состояния больных) инвазивного лечения ОКСБП ST было продемонстрировано относительно недавно в исследованиях TACTICS и RITA-3. Их важными отличиями от предшествовавших работ с отрицательными результатами были использование антагонистов ГП IIb/IIIa тромбоцитов (в TACTICS – тирофибана во всех случаях) и большая частота имплантации стентов. Ранняя инвазивная стратегия по данным этих исследований оказывала явное симптоматическое действие, не влияя существенно на риск смерти и развития ИМ.
ВRITA-3 в большинстве центров (37 из 45)отсутствовали возможности для выполнения инвазивных вмешательств, и больных переводили в учреждения, в которых такие возможности были; при экстраполяции на Россию необходимо учитывать состояние дорог, а в Москве – скорость уличного движения.
Необходимо принять во внимание, что данные о преимуществах инвазивного лечения ОКСБП ST как после стабилизации состояния больных (FRISC-II), так и при раннем его назначении на фоне введения антагониста ГП IIb/IIIa тромбоцитов (TACTICS), получены в лечебных учреждениях с большим объемом как плановых, так и экстренных процедур.
4. Стратегия лечения больных с ОКС
При выработке стратегии лечения, применимой для большинства больных, госпитализированных с подозрением на ОКС, в каждом конкретном случае допустимы отклонения от рекомендаций в зависимости от индивидуальных особенностей больного. Врач принимает решение с учетом анамнеза, клинических симптомов, данных, полученных в ходе наблюдения за больным и обследования за время госпитализации, а также исходя из возможностей лечебного учреждения.
4.1. Первичная оценка больного
Первичная оценка больного с жалобами на боль в грудной клетке или другими симптомами, позволяющими предположить наличие ишемии миокарда, включает в себя тщательный сбор анамнеза, физикальное обследование с обращением особого внимания на возможное наличие признаков клапанного порока сердца (аортального стеноза), гипертрофической кардиомиопатии, СН и заболеваний легких.
Следует зарегистрировать ЭКГ и начать мониторирование ЭКГ для контроля за ритмом сердца*. При повторных эпизодах боли в грудной клетке необходимо выполнять ЭКГ во время боли и после ее исчезновения (спонтанного, под влиянием нитратов или других средств). Чрезвычайно информативно сравнение зарегистрированной ЭКГ со «старыми», особенно при наличии сопутствующей патологии сердца, например ГЛЖ.
Следует определить маркеры повреждения миокарда; предпочтительно СТр Т или I. Диагностическая и прогностическая ценность этих СТр одинакова, однако методика измерения уровня СТр Т в отличие от таковой СТр I унифицирована, что, в частности делает более обоснованным использованиенормативов, предлагаемых производителем, и позволяет сравнивать результаты, полученные в разных учреждениях. Лабораторная оценка включает в себя также определение гемоглобина для выявления наличия анемии.
4.2. Больные с признаками острой окклюзии крупной КА
Больные со стойким подъемом сегмента ST на ЭКГ или «новой» БЛНПГ являются кандидатами для немедленного применения метода лечения, направленного на восстановление кровотока по окклюзированной КА – тромболитик, ЧКВ.**
4.3. Больные с подозрением на ОКСБП ST
Лечение таких больных с наличием депрессии сегмента ST/инверсии зубца Т, ложноположительной динамики зубца Т, или «нормальной» ЭКГ при явной клинической картине ОКС следует начинать с применения:
- аспирина per os 250-500 мг (первая доза – разжевать таблетку, не покрытую оболочкой); затем по 75-325 мг 1 раз в сутки ежедневно***);
- гепарина (НФГ или НМГ);
- БАБ.
При продолжающейся или повторяющейся боли в грудной клетке добавляют нитраты per os или в/в.
При наличии противопоказаний или непереносимости БАБ их можно заменить на АК (недигидропиридины – дилтиазем или верапамил).
* — Предпочтительно многоканальное мониторирование ЭКГ для контроля и за ишемией миокарда
** — ЧКВ Целесообразно только в учреждениях с отвечающим современным требованиям объемом плановых и экстренных процедур (Приложение).
*** — О дозе аспирина для длительного применения после стабилизации состояния см 3.3.1.1.
Начальная доза 5000 ЕД в/в струйно (болюс), затем постоянная в/в инфузия, начальная скорость введения из расчета 32000 ЕД за 24 часа (концентрация 40 ЕД/мл). Первое определение АЧТВ – через 6 час после болюса с последующей коррекцией скорости введения в соответствии с номограммой
АЧТВ
(сек)
Повторить болюс
(ед)
Прекратить инфузию (мин)
Изменить скорость
инфузии (дозу)
мл/час* (ЕД/час)
Время следующего
измерения АЧТВ
Депрессия сегмента ST
ЭКГ-критерии инфаркта говорят, что элевация ST, острые коронарные Т и глубоко отрицательные Т локализуют зону повреждения или некроза.
Так, увидев элевацию ST в II, III, aVF вы абсолютно правильно назовете это инфарктом нижней стенки ЛЖ, элевацию в V2-V4 — передне-перегородочным инфарктом, а элевацию в I, aVL, V5-V6 — инфарктом боковой стенки ЛЖ и так далее. Однако увидев депрессию ST в II, III, aVF мы не можем диагностировать «ишемию нижней стенки ЛЖ», так как депрессия ST не локализует ишемию!
В исследованиях, изучавших появление депрессии ST при проведениее стресс-теста, не обнаружили связи между отведениями с возникшей депрессией и стенозированными по данным коронароангиографии сосудами. Также не было выявлено связи между отведениями с депрессией и зонами нарушенной перфузии миокарда по данным SPECT.
Точного объяснения этому феномену нет, однако в ставшей классической работе D. Li [1] ученые выявили, что основным источником негативного заряда является не эпикард над ишемизированной зоной, а сами края этой зоны, где и возникают максимально сильные «токи повреждения». Это приводит к тому, что при субэндокардиальной (обратимой) ишемии изменения на поверхностной ЭКГ отображают скорее стык между нормальным и скомпрометированным миокардом.
5+1 тип «ишемической» депрессии ST
Доктор Stephen W. Smith выделяет пять основных паттернов депрессии ST, которые клиницисты очень часто принимают за «ишемию». Дополнительно к ним также относится описанный в последние годы т.н. «паттерн Аслангера» — инфаркт миокарда изолированных участков нижней стенки ЛЖ. Пользуйтесь схемой вектора сегмента ST для запоминания основных паттернов депрессии ST.
1. Выраженная субэндокардиальная ишемия, нелокализуемая.
Диффузная депрессия ST в отведениях I, II, III, aVF, V3-V6 с элевацией ST в aVR. Обычно возникает при резком несоответствии потребности миокарда ЛЖ в кислороде и скорости его поступления в миокард.
Такая массивная нехватка кислорода может возникать как при критическом стенозе ствола ЛКА или трехсосудистом поражении, так и при гипоксии, анемии, гипотензии и т.п. Резкое повышение потребности в кислороде может возникать на фоне тахикардии, выраженной гипертензии, при критическом стенозе клапана аорты (как в примере ниже, взятом из прекрасного клинического случая в блоге Dr. Stephen Smith).

Обратите внимание, что депрессия ST видна в области нижней, боковой и задней стенок ЛЖ (элевация в V1-V2 говорит о депрессии в V7-V9). Вектор сегмента ST направлен со стороны основной массы миокарда в сторону aVR (диаграмма), что указывает на диффузную субэндокардиальную ишемию. Если при этом у пациента есть симптомы ОКС, то вероятная причина таких изменений — критический стеноз ствола ЛКА или трехсосудистое поражение коронарных артерий.
2. Субэндокардиальная ишемия, менее выраженная.
Проявляется менее выраженной чем в п.1 депрессией ST в отведениях I, II, aVL, V3-V6 с незначительной элевацией ST в aVR.

В этом примере у пациентки с многососудистым поражением коронарных артерий (без болевого синдрома в момент регистрации ЭКГ) на фоне блокады ПНПГ видна горизонтальная и косонисходящая депрессия ST в I, II, aVL, V2-V6 с элевацией ST в aVR и минимальной элевацией в III. Вектор сегмента ST направлен вправо, значительно ближе к aVR, чем к III. Если у такой пациентки разовьётся тахикардия, то по мере усиления ишемии углубится депрессия ST и зона депрессии расширится на отведения III и aVF.
3. Изолированный «задний» инфаркт миокарда.
Инфаркт миокарда базальных отделов нижней стенки ЛЖ, проявляется депрессией ST, максимальной в отведениях V2-V4. Клинический пример из блога Stephen W. Smith:

На этой ЭКГ отмечается незначительная депрессия ST в I, II, aVL, и выраженная депрессия с максимумом в V2-V5. Если расценить эту депрессию не как ишемическую, а как реципроктные изменения, то можно заметить элевацию ST и патологический Т в III отведении. Для подтверждения того, что это инфаркт «задней стенки» ЛЖ, необходимо снять отведения V7-V9, где видна элевация ST:

4. «Задне-боковой» инфаркт миокарда.
Проявляется депрессией ST в II, III, aVF, V1-V3 +/-V4 и небольшой элевацией в aVL.

Депрессия ST, максимальная в III, aVF, V4 — значит вектор элевации ST направлен вверх-влево-назад. Заметна элевация ST в aVL (высокая боковая стенка ЛЖ) и в V6 (переход боковой стенки в заднюю).
5. Изолированный высокий латеральный инфаркт миокарда.
Депрессия ST в отведениях II, III, aVF, реципроктная к незначительной элевации в aVL.

Обратите внимание на то, что депрессия в II, III, aVF достаточно хорошо заметна, в то время как элевация ST в aVL не бросается в глаза. Вектор ST направлен вверх-влево, в сторону высоких отделов боковой стенки ЛЖ.
6. Паттерн Аслангера
Инфаркт изолированных участков нижней стенки ЛЖ, возникающий на фоне уже существующего многососудистого поражения КА, создает ЭКГ, являющуюся чем-то средним между описанными выше типами 2 и 3: вектор сегмента ST при инфаркте направлен к отведению III, вектор ST при диффузной ишемии направлен к aVR, а результирующий вектор направлен вправо, между ними двумя. Паттерн Аслангера проявляется депрессией ST с наличием терминального положительного Т в V4-V6, минимальной элевацией в III и сегментом ST V1>V2.

Отмечается элевация ST в III и aVR, а также депрессия ST с наличием терминального положительного фрагмента Т в V4-V6. Сегмент ST V1>V2. То есть, вектор ST направлен практически горизонтально вправо и кпереди.
Читать далее:
- Вектор сегмента ST
- Передне-перегородочный и передне-распространенный инфаркт миокарда
- Инфаркт миокарда нижней стенки ЛЖ
- Инфаркт миокарда боковой стенки ЛЖ
- Инфаркт правого желудочка
Источники
- Li D, Li CY, Yong AC, Kilpatrick D. Source of electrocardiographic ST changes in subendocardial ischemia. Circ Res. 1998 May 18;82(9):957-70. doi: 10.1161/01.res.82.9.957. PMID: 9598593.
- Vives-Borrás M, Jorge E, Amorós-Figueras G, Millán X, Arzamendi D, Cinca J. Summation and Cancellation Effects on QRS and ST-Segment Changes Induced by Simultaneous Regional Myocardial Ischemia. Front Physiol. 2018 Apr 3;9:275. doi: 10.3389/fphys.2018.00275. PMID: 29666583; PMCID: PMC5891593.
- Dunn RF, Freedman B, Bailey IK, Uren RF, Kelly DT. Localization of coronary artery disease with exercise electrocardiography: correlation wit thallium-201 myocardial perfusion scanning. Am J Cardiol. 1981 Nov;48(5):837-43. doi: 10.1016/0002-9149(81)90347-7. PMID: 7304431.
- Azzarelli S, Galassi AR, Mammana C, Foti R, Tamburino C, Mammana ML, Calvi V, Musumeci S, Giuffrida G. Significato della sede elettrocardiografica del sottoslivellamento del tratto ST durante prova da sforzo nel predire la distribuzione dell’ischemia regionale miocardica [Significance of electrocardiographic projection of ST-segment depression during exercise test in the prediction of the location of regional myocardial ischemia]. Cardiologia. 1998 Mar;43(3):273-9. Italian. PMID: 9611855.
- Colby J, Hakki AH, Iskandrian AS, Mattleman S. Hemodynamic, angiographic and scintigraphic correlates of positive exercise electrocardiograms: emphasis on strongly positive exercise electrocardiograms. J Am Coll Cardiol. 1983 Jul;2(1):21-9. doi: 10.1016/s0735-1097(83)80372-6. PMID: 6853914.
Источник https://gb12-barnaul.ru/blog/nespecificheskaja-depressija-st-serdca-chto-jeto-i/
Источник https://library.mededtech.ru/rest/documents/oks/
Источник https://therapy.odmu.edu.ua/ru/?option=com_content&view=article&id=64:st-segment-depression&catid=11:ecg-online-course&Itemid=262