«Ходячая» пневмония у детей: к кому она приходит?

Опасным инфекционно-воспалительным заболеванием, от которого не застрахован ни один ребёнок, является пневмония. При запоздалой диагностике и неправильном лечении юный пациент может даже погибнуть от воспаления легких. Однако в некоторых случаях пневмония протекает легко, без ярко выраженных симптомов. Как ее распознать?

Каковы ваши шансы достичь долголетия: пройдите тест от ученых
Атипичная «ходячая» пневмония
В нашей стране этот термин практически не употребляется, но именно так дословно переводится словосочетание «walking pneumoniae» с английского языка. Это не медицинский термин, а скорее бытовое название легкой пневмонии. По-другому ее еще называют атипичной.
Откуда такое название – «ходячая» пневмония? Оно связано с тем, что больные, как правило, переносят ее «на ногах». Им не требуется госпитализация, так как нет выраженных симптомов и плохого самочувствия. Тем не менее, болеть человек может неделями и даже месяцами, и здоровье с течением времени совсем не улучшается.
Микоплазменная пневмония у детей: в чем ее особенности?
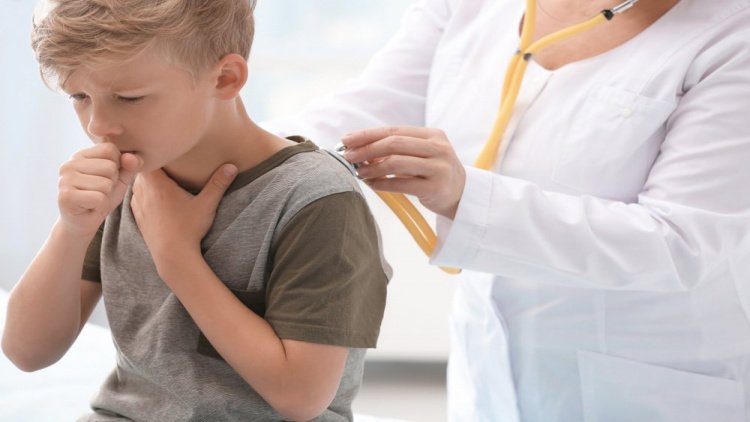
Основным возбудителем атипичной пневмонии является микоплазма – Mycoplasma Pneumoniae, очень маленькая бактерия, которая не имеет клеточной стенки. Это уникальный микроб, который может длительно паразитировать на мембране клеток, поддерживая воспалительный процесс.

Среди всех пневмоний доля микоплазменных составляет 10-20%. Таким воспалением легких чаще болеют дети старше 5 лет, подростки и молодые люди.
Заразиться микоплазменной пневмонией можно воздушно-капельным путем при общении с больным человеком. При разговоре, кашле и чихании возбудители попадают в окружающую среду и затем проникают в дыхательные пути другого человека.
В большинстве случаев болезнь протекает легко, без осложнений и с полным выздоровлением. Тяжелые случаи встречаются крайне редко: при них выявляется массивное поражение легких.
Заболевание у детей может протекать в разных формах, наиболее часто встречаются фарингит, трахеит, трахеобронхит. Лишь в 3-10% случае развивается пневмония. В некоторых случаях она связана не только с поражением легких микоплазмами, но и другими бактериями (стрептококк, гемофильная палочка, вирусы). Но все-таки смешанная инфекция более характерна для пожилых людей.

По данным исследований распространение микоплазменной инфекции носит эпидемический характер, причем вспышки регистрируются с интервалами в 3-7 лет продолжительностью от 1 года до 3 лет.
Наибольшая заболеваемость отмечается в холодное время года. В период подъема заболеваемости образуются школьные и семейные очаги микоплазменной инфекции, которая может протекать в разных формах.
Симптомы микоплазменной пневмонии скудные, из-за чего диагностика ее может затянуться.
- Слабая или умеренно выраженная интоксикация: головная боль, мышечные боли, слабость.
- У некоторых детей в начале болезни отмечается отит, слезотечение.
- Нормальная или субфебрильная температура тела (не выше 38° С), не характерен озноб.
- Сухой кашель (он может быть навязчивым, приступообразным, похожим на кашель при коклюше), не характерно развитие признаков дыхательной недостаточности. Иногда кашель сопровождается затруднением вдоха.
Врач при осмотре заболевшего может не заметить ничего особенного, что бы наводило на мысль о пневмонии. Отсутствуют признаки дыхательной недостаточности, нет выраженного ослабления дыхания. Иногда выслушиваются локальные мелкопузырчатые хрипы в легких или несильная крепитация. Перкуссия (простукивание) легких также не дает особой информации.

При микоплазменной инфекции нередко отмечаются внелегочные проявления болезни: увеличение шейных лимфоузлов, появление сыпи на теле, увеличение печени и селезенки, мышечные боли, потливость, боли в суставах, головная боль.
Эти симптомы могут сбить с толку и родителей ребёнка, и врача и «увести» в другую сторону диагностического поиска.
Болеют ли микоплазменной пневмонией малыши?

Да, заразиться респираторной микоплазменной инфекцией может ребёнок любого возраста. Однако по отношению к малышам термин «ходячая пневмония» уже нельзя применить, так как болеют дети тяжело.

Хоть дети до 5 лет и нечасто болеют микоплазменной пневмонией, знать о ней все равно нужно.
Инфекция протекает тяжелее, может развиться дыхательная недостаточность и выраженная интоксикация, что требует экстренной медицинской помощи.
Как поставить диагноз?
Лечить микоплазменную пневмонию гораздо легче, чем поставить диагноз. В остром периоде болезни поставить диагноз практически невозможно. Детский врач назначает симптоматическое лечение по ОРВИ, а порой и антибиотики широкого спектра действия, но это лечение не дает значимого эффекта. Ребёнок не выглядит слишком больным, неплохо себя чувствует, но в то же время продолжает кашлять. Только дальнейшее наблюдение и обследование помогают врачу поставить правильный диагноз.
Привычные для врачей лабораторные и рентгенологические признаки воспаления легких отсутствуют при «ходячей» пневмонии, а именно:
- в общем анализе крови не отмечается существенных изменений, свидетельствующих о воспалительном процессе (нет лейкоцитоза, сдвига в лейкоцитарной формуле, отсутствует повышение СОЭ);
- при оценке рентгенограмм отмечается лишь усиление легочного рисунка, некоторые интерстициальные изменения, однако нет типичного затемнения легочной ткани;
- микробиологическая диагностика крайне затруднена;
- серологическая диагностика (выявление антител к микоплазме) наиболее точна, но она дает значимые результаты уже после перенесенного заболевания.
Наиболее информативна полимеразная цепная реакция (ПЦР), которая дает возможность выявить самого возбудителя в мокроте или слизи из верхних дыхательных путей (лучше исследовать мокроту).
Как лечится микоплазменная пневмония?

Микоплазмы не имеют клеточной стенки, что обусловливает их устойчивость ко многим антибиотикам широкого спектра действия, которые используют при лечении пневмоний. Необходимо использовать те препараты, которые накапливаются в пораженных клетках и блокируют внутриклеточный синтез белка.
В детском возрасте для лечения воспаления легких, вызванном микоплазмами, используют преимущественно антибиотики из группы макролидов. Однако есть у данного способа лечения проблема – растет резистентность микоплазм к данным препаратам. У взрослых помимо них еще используют тетрациклины и фторхинолоны. Курс лечения антибиотиками обычно составляет от 7 до 10 дней.
Именно правильно подобранный антибиотик является основным компонентом лечения микоплазменной пневмонии. Симптоматическое лечение аналогично назначаемому при типичных пневмониях и ОРВИ.
Микоплазменная инфекция у детей

Микоплазма пневмониа – один из основных возбудителей легочных поражений, является причиной пневмонии (воспаления легких) в 20 % случаев всех пневмоний у детей.
Микоплазма хоминис вызывает:
- фарингит;
- аденопатию;
- уретриты;
- поражение верхних дыхательных путей (роль в развитии поражений респираторного тракта у детей недостаточно изучена).
Чаще всего заболевания регистрируются в холодное время года – осенне-зимний период, однако в организованных коллективах эпидемиологические вспышки могут регистрироваться и летом. Отмечено увеличение заболеваемости в возрасте 2-4 года и 14-18 лет.
Источником инфекции является больной или здоровый носитель. Основной путь передачи – воздушно-капельный, через предметы обихода и игрушки. Инкубационный период (от момента заражения до первых появлений) длится от 3-х дней до 3-4-х недель, но в среднем – 10-14 дней. Мальчики заболевают чаще, чем девочки.
Заболевание может протекать в различных клинических формах: от легких катаров верхних дыхательных путей до тяжелых сливных пневмоний.
Осложнения микоплазменной инфекции в основном связаны с наслоением бактериальной или вирусной инфекции, но могут быть и специфические осложнения:
- менингоэнцефалиты;
- полирадикулоневрит;
- поражение сосудистой оболочки глаз.
Особенности микоплазменной инфекции у новорожденных и недоношенных детей
Заражение может произойти от инфицированной матери во время родов при прохождении через родовые пути. В этом случае заболевание протекает тяжело, по типу двусторонней пневмонии или генерализованных форм с поражением внутренних органов, центральной нервной системы.
Течение заболевания длительное, волнообразное, могут быть смертельные исходы, чаще при присоединении другой вирусно-бактериальной инфекции.
Врожденная микоплазменная инфекция
Внутриутробное инфицирование микоплазмами может привести к самопроизвольному выкидышу или смерти плода сразу после рождения. Генерализованная микоплазменная инфекция диагностируется ежегодно у 1-30 % умерших новорожденных.
Для внутриутробного микоплазмоза характерно:
- преждевременное рождение;
- низкая масса тела при рождении;
- бледность кожи;
- желтуха;
- геморрагический синдром (повышенной кровоточивости);
- появление на первой недели жизни менингоэнцефалита.
Внелегочные проявления микоплазменной инфекции
В редких случаях при микоплазменной инфекции может регистрироваться мононуклеозоподобный синдром, включающий поражение ротоглотки, носоглотки, увеличением лимфоузлов, печени. Нередко микоплазменная инфекция протекает в сочетании с Эпштейн-Барр (вирусной инфекцией).
Клинически поставить диагноз микоплазменной инфекции практически невозможно. Необходимы лабораторные методы исследования:
- анализ крови методом ИФА на АТ – Ig М и G и исследование крови;
- соскоб из ротоглотки,
- соскоб из урогенитального тракта на микоплазму (при необходимости).
Основным в лечении микоплазменной инфекции является антибиотикотерапия. Но какой антибиотик, длительность приема и дозировка определяется только врачом.
Специфической профилактики микоплазмоза в настоящее время нет, необходимо соблюдение общепринятых санитарно-гигиенических противоэпидемических мероприятий. В общие меры профилактики входят:
- изоляция больного с острой формой из детского коллектива;
- своевременное и достаточное лечение с последующим лабораторным контролем;
- обследование и лечение контактных.
Микоплазменная пневмония
Микоплазменная пневмония – атипичная легочная инфекция, возбудителем которой является Мycoplasma pneumoniae. Заболевание сопровождается катаральными и респираторными проявлениями (заложенностью носа, першением в горле, приступами навязчивого малопродуктивного кашля), интоксикационным синдромом (субфебрилитетом, слабостью, головной болью, миалгией), явлениями диспепсии (дискомфортом в ЖКТ). Микоплазменная этиология пневмонии подтверждается данными рентгенографии и КТ легких, серологического и ПЦР исследований. При микоплазменной пневмонии показаны макролиды, фторхинолоны, бронходилататоры, отхаркивающие средства, иммуномодуляторы, физиолечение, массаж.
МКБ-10
J15.7 Пневмония, вызванная Mycoplasma pneumoniae
- Причины
- Симптомы микоплазменной пневмонии
- Диагностика
- Лечение микоплазменной пневмонии
- Цены на лечение
Общие сведения
Микоплазменная пневмония – заболевание из группы атипичных пневмоний, вызываемое патогенным агентом – микоплазмой (М. pneumoniae). В практике пульмонологии частота микоплазменных пневмоний варьирует, составляя от 5 до 50% случаев внебольничных воспалений легких или около трети пневмоний небактериального генеза. Заболевание регистрируется в виде спорадических случаев и эпидемических вспышек. Характерны сезонные колебания заболеваемости с пиком в осенне-зимний период. Микоплазменная пневмония наблюдается преимущественно у детей, подростков и молодых пациентов до 35 лет, намного реже – в среднем и зрелом возрасте. Легочная инфекция чаще встречается в организованных коллективах с тесными контактами (в дошкольных, школьных и студенческих группах, у военнослужащих и др.), возможны семейные случаи инфекции.
Микоплазменная пневмония
Причины
Микоплазменную пневмонию вызывают высоковирулентные штаммы анаэробных микроорганизмов рода Мycoplasma – M. pneumoniae. Возбудитель представлен мелкими (по размеру сравнимыми с вирусными частицами), не имеющими клеточной стенки (аналогично L-формам бактерий), прокариотическими организмами. Микоплазмы легко адсорбируются на поверхностных рецепторах клеток-мишеней (эпителиоцитов трахеи и бронхов, альвеолоцитов, эритроцитов и др.) и паразитируют на мембране или внутри клетки-хозяина. Интеграция микоплазмы в клеточную мембрану или ее проникновение внутрь клетки превращает последнюю в иммунологически инородную, что провоцирует развитие аутоиммунных реакций. Именно аутоантителообразование служит причиной нереспираторных проявлений микоплазменной инфекции.
Микоплазмы способны длительно персистировать в эпителиальных клетках и лимфоглоточном кольце; легко передаются воздушно-капельным путем от больных и бессимптомных носителей со слизью из носоглотки и респираторного тракта. Микоплазмы малоустойчивы во внешних условиях: чувствительны к перепаду pH, нагреванию и высушиванию, ультразвуку и УФО, не растут на недостаточно влажных питательных средах.
Кроме микоплазменной пневмонии, микроорганизмы также могут стать причиной острого воспаления верхних дыхательных путей (фарингита), бронхиальной астмы, обострений хронического обструктивного бронхита и развития нераспираторной патологии (перикардита, отита, энцефалита, менингита, гемолитической анемии) у практически здоровых людей.
Отсутствие клеточной оболочки обеспечивает микоплазмам резистентность к β-лактамным антибиотикам – пенициллинам, цефалоспоринам. При микоплазменной инфекции отмечается развитие локального воспаления с выраженной иммуноморфологической реакцией, местным антителогенезом (всех классов иммуноглобулинов — IgM, IgA, IgG), активацией клеточного иммунитета. Симптомы микоплазменной пневмонии обусловлены преимущественно агрессивной ответной воспалительной реакцией макроорганизма (постинфекционной гиперсенситивностью, опосредованной Т-лимфоцитами).
Симптомы микоплазменной пневмонии
Инкубационный период при микоплазменной пневмонии может длиться 1-4 недели (обычно 12-14 дней). Начало заболевания, как правило, постепенное, но может быть подострым или острым. Выделяют респираторные, нереспираторные и генерализованные проявления микоплазменной пневмонии.
В начальном периоде возникает поражение верхних дыхательных путей, которое протекает в виде катарального назофарингита, ларингита, реже острого трахеобронхита. Отмечается заложенность носа, сухость в носоглотке, першение в горле, осиплость голоса. Ухудшается общее состояние, постепенно нарастает температура до субфебрильных значений, появляется слабость, потливость. В острых случаях симптомы интоксикации возникают в первые сутки заболевания, при постепенном развитии — только на 7-12 день.
Характерен продолжительный (не менее 10-15 дней) малопродуктивный пароксизмальный кашель. Во время приступа кашель очень сильный, изнурительный с выделением незначительного количества вязкой слизистой мокроты. Кашель может приобретать хронический характер, сохраняясь на протяжении 4-6 недель из-за обструкции дыхательных путей и гиперреактивности бронхов. Спектр проявлений микоплазменной пневмонии может включать признаки острой интерстициальной пневмонии.
Из внелегочной симптоматики для микоплазменной пневмонии наиболее характерны высыпания на коже и барабанных перепонках (по типу острого мирингита), миалгия, дискомфорт в ЖКТ, нарушение сна, умеренная головная боль, парестезии. Присоединение нереспираторных проявлений утяжеляет течение микоплазменной пневмонии.
Может возникать умеренный фибринозный или экссудативный плеврит, иногда — плевритическая боль. При наличии сопутствующей хронической обструкции микоплазменная пневмония способствует обострению обструктивного синдрома. Для детей младше 3-летнего возраста характерно малосимптомное течение.
В неосложненных случаях симптомы микоплазменной пневмонии в течение 7-10 дней постепенно исчезают, заболевание разрешается самостоятельно. Имеется риск перехода в смешанную (микоплазменно-бактериальную) форму пневмонии вследствие присоединения вторичной инфекции (обычно, пневмококка). Осложнениями микоплазменной пневмонии выступают синдром Стивенса-Джонсона, синдром Гийена-Барре, миелит, энцефалит, менингит.
Диагностика
При постановке диагноза микоплазменной пневмонии учитываются данные клинической картины, рентгенографии и КТ легких, серологического и ПЦР-исследований. Установление этиологии на первой неделе заболевания затруднено из-за первоначальной невыраженности физикальных проявлений. Рано отмечается гиперемия задней стенки глотки, гипертрофия миндалин, постепенно может появиться очаговое ослабленное везикулярное дыхание, крепитация, редкие средне- и мелкопузырчатые хрипы, укорочение перкуторного звука. Для микоплазменной пневмонии типично присутствие внелегочной симптоматики.
На рентгенограмме легких заметно двустороннее усиление легочного рисунка с типичными для пневмонии неоднородными, нечеткими очаговыми инфильтратами в нижних сегментах, в 50% случаев – интерстициальные изменения, перибронхиальная и периваскулярная инфильтрация. Обширная лобарная инфильтрация отмечается редко.
Лабораторные сдвиги – лейкоцитоз и подъем СОЭ в периферической крови при микоплазменной пневмонии менее выражены, чем у больных бактериальным воспалением легких. Микробиологическое исследование с выделением культуры M.pneumoniae из мокроты, ткани легких и плевральной жидкости практически не используется, так как требует продолжительных сроков инкубации и высокоселективных сред. При обычной микроскопии мокроты микоплазмы не выявляются.
Для этиологической верификации микоплазменной пневмонии и установления активной и персистирующей форм инфекции проводится комплекс анализов, включающих серотипирование (ИФА, РСК, РНИФ) и молекулярно-биологическое исследование (ПЦР). Показательно 4-кратное повышение титров IgA и IgG в парных сыворотках (в острую стадию и в период реконвалесценции). Для микоплазменной пневмонии свойственно заметное угнетение Т-клеточного и фагоцитарного звеньев иммунитета, гуморальные сдвиги (повышение количества В-лимфоцитов, уровней IgM и ЦИК).
ЭКГ-изменения могут возникать у больных при появлении миокардита и перикардита. Необходимо дифференцировать микоплазменную пневмонию от ОРВИ, бактериальной пневмонии, орнитоза, легионеллеза, туберкулеза легких.
Лечение микоплазменной пневмонии
При острой микоплазменной пневмонии с выраженным респираторным синдромом лечение проводится в стационарных условиях. На время лихорадки рекомендован постельный режим с обеспечением хорошей аэрации палаты; диета, употребление слегка подкисленной воды, клюквенного морса, компотов и соков, настоя плодов шиповника.
В качестве основной эрадикационной терапии при микоплазменной пневмонии назначаются макролиды (азитромицин), фторхинолоны (офлоксацин, ципрофлоксацин) и тетрациклины. Предпочтительность макролидов обусловлена безопасностью для новорожденных, детей и беременных. Целесообразно проведение ступенчатой антибиотикотерапии – сначала (2-3 дня) внутривенное введение, затем — пероральный прием того же препарата или другого макролида.
Для профилактики рецидива микоплазменной пневмонии курс антибиотиков должен длиться не менее 14 дней (обычно 2–3 недели). Также показаны бронходилататоры, отхаркивающие препараты, анальгетики и антипиретики, иммуномодуляторы. В период реконвалесценции используется немедикаментозная терапия: ЛФК, дыхательная гимнастика, физиопроцедуры, массаж, водолечение, аэротерапия, санаторно-курортное лечение в условиях сухого и теплого климата.
Диспансерное наблюдение у пульмонолога в течение 6 месяцев показано часто болеющим пациентам с хроническими заболеваниями бронхолегочной системы. Прогноз микоплазменной пневмонии обычно благоприятный, летальность может достигать 1,4%.
Литература
1. Особенности внебольничной пневмонии, вызванной Mycoplasma pneumoniae: обзор литературы и результаты собственных исследований/ Рачина С.А, Бобылев А.А., Козлов Р.С., Шаль Е.П., Яцышина C.Б., Шелякина О.Г.// Клиническая микробиология и антимикробная химиотерапия. – 2013 – Т.13, №1.
2. Клинико-иммунологическая характеристика микоплазменной пневмонии: Автореферат диссертации/ Меньщикова И.В. – 2007.
3. Пневмония с атипичной (микоплазменной и хламидийной) инфекцией. Особенности клиники, течения, исходы: Диссертация/ Полякова И.Г. – 2006.
Источник https://medaboutme.ru/articles/khodyachaya_pnevmoniya_u_detey_k_komu_ona_prikhodit/
Источник https://lit-baby.ru/about/articles/mikoplazmennaya-infektsiya-u-detey/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/mycoplasma-pneumonia