Пневмоцистная пневмония: этиология, клиника, диагностика, лечение
Пневмоцистная пневмония (пневмоцистоз) – патологический процесс, развивающийся в легочной ткани под воздействием Pneumocystis на фоне выраженной дисфункции иммунной системы. Пневмоцисты долгое время занимали промежуточное положение между простейшими и грибами. Современные ученые доказали, что эти внеклеточные микробы благодаря своему особому строению и физиологическим свойствам больше напоминают дрожжеподобные грибы. Они широко распространены в природе и паразитируют исключительно в живых организмах. Pneumocystis jiroveci — единственный вид, патогенный и специфичный для человека. Животные не заражаются этой инфекцией. Микробы распространяются по воздуху, проникают в альвеолы и вызывают их воспаление, которое медленно прогрессирует и проявляется симптомами дыхательной недостаточности.
Заболевание развивается только у лиц с иммунодефицитом:
- ВИЧ-инфицированных,
- Пациентов со злокачественными опухолями, туберкулезом, циррозом печени,
- Больных, длительно принимавших иммунодепрессанты,
- Перенесших трансплантационные операции.
Пневмоцистная пневмония — оппортунистическая, СПИД – ассоциированная, ВИЧ-индикаторная болезнь. Микробы обнаруживаются в легких здоровых людей и являются представителя условно-патогенной микрофлоры. Они вызывают болезнь только при значительном снижении резистентности организма. В группу риска также входят недоношенные дети из-за незрелости иммунитета и недоразвитости дыхательного тракта.
Пневмоцистная пневмония – атипичная форма воспаления легочной ткани, отличающаяся непредсказуемым течением и жестоким отношением к своей «жертве». Она остается долгое время инфекцией-невидимкой и лишает многих больных единственного шанса на спасение. Патология не имеет сезонности, поскольку на ее возникновение влияет только функциональная активность иммунитета. Эпидемий данная инфекция также не вызывает — для нее характерна спорадическая заболеваемость. Риск заражения максимален у лиц с иммунодефицитом, находящихся в одном коллективе с носителями пневмоцист.
Диагностика пневмоцистоза включает инновационные методы идентификации возбудителя – лабораторные и инструментальные. Пневмоцисты обнаруживают в мокроте с помощью микроскопии и ПЦР. Больным выполняют рентгенологическое или томографическое исследование легких, позволяющее определить неспецифические признаки пневмонии. Проводят сцинтиграфию пораженного органа, спирографию, гистологический анализ биоптата легочной ткани. Лечение патологии этиотропное, направленное на уничтожение возбудителя. Для этого специалисты выбирают препараты без побочных эффектов – «Ко-тримоксазол», «Триметоприм», «Пентамидин», «Дапсон». Больных изолируют в отдельную палату, обеспечивают их индивидуальными средствами гигиены, назначают диету. Для ВИЧ-инфицированных лиц пневмоцистоз легких представляет смертельную опасность – при отсутствии лечения заболевание неизбежно заканчивается летальным исходом.
Этиология и патогенез
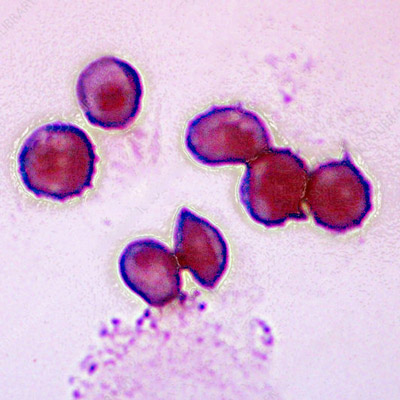
Возбудитель пневмоцистной пневмонии — простейший, одноклеточный микроорганизм рода Pneumocystis, который по генетическим и морфологическим признакам напоминает дрожжеподобные грибы. Этот условно-патогенный микроб живет в легочной ткани и является безвредным для здоровых людей. Он вызывает пневмонию только при наличии иммунодефицитных состояний. Pneumocystis jiroveci – относительно «молодой» паразит, впервые выделенный и подробно изученный в середине 19 века.
Читайте также:
Пневмоцистная инфекция распространяется аэрогенным способом, который реализуется двумя основными путями — воздушно-капельным и воздушно-пылевым. Заражение происходит при общении с ВИЧ-инфицированными людьми. Известны случаи заражения плода от больной матери трансплантационным путем. Гемотрансфузионный путь встречается крайне редко. Воспаление развивается при иммунологической неполноценности. Оно проявляется признаками интоксикационного и респираторного синдромов.
Пневмоцистной пневмонией болеют лица с выраженным иммунодефицитом. У людей с нормальным иммунным статусом пневмоцисты, попав в организм, элиминируются специальными Т-клетками и не вызывают воспаления. Около 70% случаев патологии регистрируется у ВИЧ-инфицированного контингента. Именно поэтому такой диагноз относится к СПИД-ассоциированным, оппортунистическим заболеваниям. Pneumocystis jiroveci является патогенным микробом. Он проникает в легкие, персистирует годами в альвеолах, не причиняя никакого вреда. Заболевание развивается даже при незначительном ослаблении иммунитета. Группу риска составляют:
- Пожилые люди, проживающие в домах-интернатах,
- Дети организованных коллективов,
- Пациенты с гематологическими недугами,
- Онкобольные, получающие химиотерапию и лучевую терапию,
- ВИЧ-инфицированные,
- Лица с туберкулезом,
- Пациенты, получающие длительную гормонотерапию,
- Недоношенные новорожденные,
- Дети с тяжелыми врожденными патологиями,
- Больные с аутоиммунными расстройствами,
- Пациенты, перенесшие трансплантационные операции,
- Лица старше 65 лет, имеющие в анамнезе хронические заболевания в стадии декомпенсации,
- Больные с бронхолегочным острым недугом тяжелой формы,
- Заядлые курильщики,
- Люди, работающие в опасных условиях.
Перенесенная инфекция не оставляет стойкого иммунитета. В 10% случаев заболевание повторяется. У каждого четвертого ВИЧ-инфицированного диагностируются рецидивы – возникновение болезни в течение полугода после лечения. Если пневмония появляется позже, значит произошло реинфицирование – повторное заражение. Каждый последующий рецидив протекает тяжелее предыдущего. Подобное явление связывают с формированием устойчивой резистентности пневмоцист к лекарственным препаратам.
Патогенетические звенья пневмонии:
- Проникновение возбудителя в респираторный тракт,
- Его внедрение в просвет бронхиол и альвеол,
- Крепкое соединение микроба со стенкой альвеоцита,
- Его активное размножение путем деления,
- Развитие местного воспаления,
- Увеличение количества цист и слущивание альвеолярного эпителия,
- Паразитирование цист и нарушение целостности альвеол,
- Проникновение токсинов и продуктов обмена в кровь,
- Интоксикация,
- Воспалительная инфильтрация стенок альвеол,
- Гиперемия, отек и утолщение альвеолярных перегородок,
- Уменьшение просвета альвеол,
- Гиперпродукция экссудата,
- Заполнение легочных пузырьков жидкостью,
- Их обструкция,
- Нарушение газового обмена,
- Выключение из дыхания больших участков легких,
- Развитие гипоксемии и гиперкапнии,
- Выраженная дыхательная недостаточность.
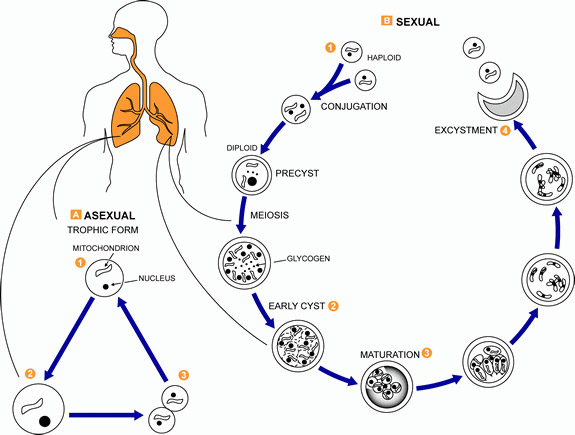
Жизненный цикл Pneumocystis jirovecii
При отсутствии своевременной и адекватной терапии болезнь прогрессирует. Функционально активная ткань легких замещается фиброзными волокнами. Оксигенация крови снижается, нарастает гипоксия. Процесс становится необратимым. Самыми частыми осложнениями патологии являются эмфизема и пневмоторакс. Значительное ослабление иммунной защиты приводит к генерализации инфекции – возбудитель проникнет в костный мозг, почки, сердце и прочие жизненно важные органы. Выраженная нехватка кислорода может закончиться летальным исходом.
Пневмония, вызванная пневмоцистами, указывает на резкое снижение защитных свойств организма и требует неотложной медицинской помощи.
Симптоматика
Инкубационный период пневмоцистной инфекции длится недолго и в среднем составляет 7-10 суток.
Пневмоцистная пневмония протекает в три стадии: отечная – до десяти дней, ателектатическая – около четырех недель, эмфизематозная – различной продолжительности.
Читайте также:
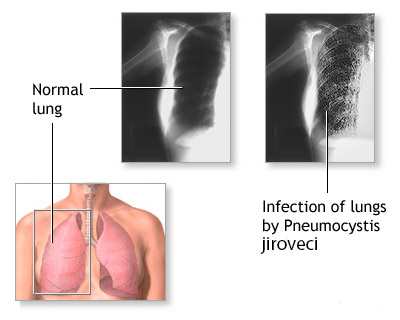
- Стадия отека характеризуется накоплением слизи в альвеолоцитах и проявляется симптомами астении: слабостью, вялостью, апатией, быстрой утомляемостью, снижением работоспособности, нарушением сна и аппетита, головной болью, одышкой при нагрузке, а также редким, постепенно усиливающимся, сухим кашлем. На рентгене признаки патологии отсутствуют. Аускультативно выявляется жесткое дыхание.
- Вторая стадия – развитие альвеолярно-капиллярного блока. Она начинается с подъема температуры тела до фебрильных значений, сильного, мучительного кашля с трудноотделяемой пенистой мокроты, синюшностью кожи, одышкой в покое и прочими признаками кардиопульмональной дисфункции. У пациентов появляется боль в груди, усиливающаяся при вдохе, кашле, движении. Она обусловлена раздражением рецепторов плевры и формированием сухого плеврита. Больные начинают дышать поверхностно, чтобы уменьшить боль. Это приводит к еще большему усилению дыхательной недостаточности. На КТ – ателектатические изменения легких. При аускультации выслушиваются различные хрипы.
- Эмфизематозная стадия возникает не всегда. Это период выздоровления или возникновения осложнений. Своевременное и эффективное лечение приводит к регрессу процесса. Слабый кашель проходит постепенно за 2-3 недели. Хрипы в легких со временем уменьшаются и исчезают. При неблагоприятном исходе патологии недуг рецидивирует, развивается пневмофиброз и эмфизема легких.
У ВИЧ-инфицированных заболевание протекает вяло и без характерных симптомов — одышки и кашля. Патологический процесс развивается годами. Пациенты жалуются на ухудшение общего состояния. При малейшем подозрении на инфекцию необходимо пройти флюорографию. Вторичное бактериальное инфицирование приводит к появлению лихорадки и продуктивного кашля. Температура тела повышается до 40 градусов и держится 2-3 месяца. Больные резко худеют. Их мучает сухой кашель, одышка и прочие признаки нарастающей дыхательной дисфункции.
У грудных детей заболевание имеет неблагоприятный прогноз при отсутствии раннего и должного лечения: от данной патологии умирает каждый третий ребенок. Заболевание протекает тяжело и сопровождается беспокойством, плохим сном, отказом от груди, метеоризмом, коклюшеподобным грубым лающим кашлем с выделением вязкой пенистой серой мокроты, частым плачем, осиплостью голоса, одышкой, втяжением межреберных промежутков, тахикардией, цианозом, чрезмерной возбудимостью или вялостью, апатичностью. Обычно дети испытывают ночные приступы удушья. Если медицинская помощь оказана вовремя и в полном объеме, ребенок полностью выздоравливает. Детский организм восстанавливается намного быстрее, чем взрослый.
Особенности пневмоцистного воспаления легких:
- Распространение инфильтратов от корней к периферии органа, представляющих собой скопления пораженных клеток с примесью крови и лимфы,
- Признаки пневмофиброза на рентгенограмме – уплотнение некоторых участков легочной ткани,
- «Ватные легкие» или «снежные хлопья» – легкие на снимке напоминают вату, вуаль или матовое стекло.
Специалисты выделяют три степени тяжести заболевания:
- Легкая – слабая интоксикация, отсутствие одышки, небольшие затемнения на рентгене,
- Средняя – умеренные признаки интоксикационного синдрома, тахикардия, одышка, кашель, ночной гипергидроз,
- Тяжелая – лихорадка, сердцебиение более 100 ударов в минуту, на рентгене массивная инфильтрация легких.
Пневмоцистная пневмония может протекать атипично и клинически напоминать банальную простуду или обструктивный бронхит. Если болезнь плохо поддается стандартной терапии, врач должен сделать соответствующие выводы. Воспаление легких, вызванное пневмоцистами, бывает абортивным — симптомы патологии резко исчезают и внезапно появляются вновь. Подобная ситуация также затрудняет диагностику. Опасность заболевания в том, что оно умело «прячется» до определенного момента. Симптомы остаются незамеченными, пока не наступит крайне тяжелая стадия болезни.
Осложнения пневмоцистной пневмонии делятся на легочные – эмфизема, абсцесс, пневмоторакс, плеврит, бронхообструкция, острая дыхательная недостаточность, а также внелегочные — диссеминация пневмоцист во внутренние органы: печень, головной мозг, селезенку, лимфатические узлы, костный мозг, почки, поджелудочную железу, а также развитие инфекционно-токсического шока и острого легочного сердца.
Диагностические мероприятия
Диагностика пневмоцистной пневмонии вызывает определенные трудности у специалистов, поскольку заболевание не имеет ярко выраженной и специфической симптоматики. Большинство клинических проявлений общие, не позволяющие выявить ранние стадии патологии.
Пневмоцистная пневмония диагностируется с помощью комплекса мероприятий, включающих сбор жалоб и анамнеза, изучение клинической картины, физикальное обследование, инструментальные методы, лабораторные анализы. Пульмонологи собирают анамнестические данные и выясняют, не был ли пациент в контакте с инфекционными больными, не относится ли он к группе риска по ВИЧ-инфекции, не принимал ли иммунодепрессанты. Результаты физикального осмотра: одышка, тахикардия, цианоз, гепатоспленомегалия, дыхательная недостаточность. Аускультативно – жесткое дыхание и хрипы, перкуторно – притупление перкуторного звука, появление коробочного оттенка.
Читайте также:

Чтобы поставить диагноз и назначить лечение, необходимы результаты рентгенографического и томографического исследований, которые демонстрируют картину патологического процесса. Основной диагностический критерий — симптом «матового стекла». В крови определяется пониженная оксигенация, а в мокроте – предполагаемый патогенный микроорганизм. Для постановки окончательного диагноза также необходимы данные микроскопии биоптата легочной ткани — характерные кисты, отечность альвеолярных перегородок, скопление экссудата.
Схема обследования пациента при подозрении на воспаление легких:
- Гемограмма – лейкоцитоз, лимфоцитоз, моноцитоз, анемия, увеличение СОЭ,
- ОАМ — патологические включения при интоксикации,
- БАК – повышение ЛДГ,
- Иммунофлуоресцентный или иммуногистохимический анализ – серологические исследования, выявляющие антитела к пневмоцистам в крови больного,
- Иммунограмма – снижение Т-лимфоцитов-хелперов до 200 в 1 мкл,
- ПЦР — обнаружение в мокроте генетического материала возбудителя,
- Микробиологическое исследование – выделение и идентификация пневмоцист до рода и вида,
- Микроскопия экссудата с окраской препарата по Романовскому-Гимзе – обнаружение цист в мокроте или бронхиальных смывах,
- Спирография – снижение показателей функции внешнего дыхания,
- Рентгенография органов грудной клетки – усиление легочного и сосудистого рисунка, очаговые тени, участки повышенной прозрачности, билатеральные инфильтраты, синдром «вуали» или «снежных хлопьев», расширение легочных корней,
- КТ – диффузные изменения в легочной ткани, эффект «матового стекла», кистозные образования, распад легочной ткани, наличие в ней полостей,
- Бронхоскопия – взятие биоптата альвеолярной ткани для выявления в ней пневмоцист.
Пневмоцистная пневмония – тяжелое заболевание, которое в большинстве случаев приводит к смерти больных. Быстрая и правильная постановка диагноза имеет особенно важное значение.
Как лечить недуг
Лечение пневмоцистной пневмонии — сложный процесс, поскольку возбудитель патологии устойчив к большинству противомикробных средств. Те медикаменты, которые уничтожают патогенов, обладают негативными побочными эффектами. Подобная терапия опасна для пациента, особенно ВИЧ-инфицированного человека или маленького ребенка.
Больных с пневмоцистной пневмонией госпитализируют в стационар, где проводят комплексное лечение. Болезнь отличается непредсказуемым течением, развитием грозных осложнений и высоким риском заражения окружающих. Лечение пневмоцистной пневмонии осуществляется специалистами в области пульмонологии, иммунологии, терапии. Оно направлено на купирование легочных симптомов и стимуляцию защитных свойств организма.
- Противопневмоцистные лекарства – «Триметоприм», «Сульфаметоксазол”, “Бисептол», «Дапсон”, “Атоваквон”, “Пентамидин”. Выбор дозы и длительности терапии зависит от степени выраженности дыхательной недостаточности, состояния больного, клинической картины, возраста и ряда других показателей. Все эти препараты токсичны для человека. Они могут спровоцировать подъем температуры, сыпь на коже, нейропатию, пищеварительную дисфункцию.
- Симптоматическое лечение заключается в назначении больным муколитических и отхаркивающих препаратов – “Амброксола», «АЦЦ», «Бромгексина», “Флюдитека», «Бронхикума». Лекарства разжижают мокроту и облегчают ее выведение из легких. При пневмоцистозе она особенно густая и вязкая.
- Бронхолитики, устраняющие бронхоспазм и улучшающие вентиляционную функцию легких – «Эуфиллин», «Беродуал», «Сальбутамол».
- Пневмоцистную пневмонию лечат кортикостероидами, обладающими мощным противовоспалительным и бронходилатирующим действием – «Преднизолон», «Медрол», «Дексаметазон».
- Антиретровирусная терапия проводится при ослаблении иммунной защиты. Чтобы предупредить еще большее угнетение иммунитета, необходимо использовать препараты, оказывающие влияние на сам ВИЧ и предотвращающие дальнейшее размножение пневмоцист.
- Детоксикационное лечение — внутривенное введение коллоидных и кристаллоидных растворов, способствующих выведению токсинов, улучшающих метаболизм и нормализующих газовый состав крови.
- В тяжелых случаях больным назначают оксигенотерапию – вдыхание кислорода через маску под давлением. Если человек находится без сознания, его подключают к аппарату ИВЛ.
Профилактика
Мероприятия, позволяющие предупредить развитие пневмоцистной пневмонии:
- Раннее выявление и изоляция больных лиц,
- Дезинфекция в очаге пневмоцистоза,
- Соблюдение личной гигиены,
- Исключение контактов с больными людьми,
- Профилактический прием «Ко-тримоксазола» лицами из группы риска,
- Полноценное витаминизированное питание,
- Ежедневная влажная уборка в помещении, проветривание и увлажнение воздуха,
- Регулярное прохождение медосмотров,
- Укрепление иммунитета,
- Закаливание организма,
- Занятия спортом,
- Борьба с вредными привычками.
Прогноз пневмоцистной пневмонии неутешительный. Он индивидуален для каждого пациента и во многом зависит от функционального состояния иммунной системы. При отсутствии грамотной терапии больные с ВИЧ-инфекцией погибают в 100% случаев. У недоношенных детей смертность доходит до 50%. Легочные осложнения уменьшают шансы на выздоровление. В большинстве случаев причиной летального исхода становится выраженная дыхательная недостаточность. Своевременная диагностика и эффективное лечение сводят показатели летальности к минимуму. При данном заболевании необходимо найти квалифицированного специалиста, регулярно у него наблюдаться и выполнять все его предписания.
Пневмоцистная пневмония – инфекционное заболевание, возникающее на фоне выраженного иммунодефицита и отличающееся высокой смертностью. Ослабленному организму сложно справиться с тяжелой патологией. Ранняя диагностика и качественное лечение повышают шансы больных на выздоровление, продлевают жизнь и улучшают ее качество.
Видео: лекция о пневмоцистной пневмонии
Видео: пневмоцистная пневмония у пациента без ВИЧ
Видео: пневмоцистная пневмония у больной артериитом Такаясу
Пневмоцистоз — разновидность пневмонии
![]()
Пневмоцистоз (латинское pneumocystosis, PCP от Pneumocystis pneumonia) это пневмония, вызываемая простейшим грибком Pneumocystis jiroveci (ранее известная как Pneumocystis carinii), которая возникает у людей с нарушенным клеточным иммунитетом. Заболевание также известно как грибковая пневмония или грибковая инфекция легких Легочный пневмоцистоз одно из самых распространенных оппортунистических заболеваний. Это означает, что возбудители болезней у людей с правильно функционирующей иммунной системой не провоцируют заболевания, в отличие от людей с ослабленным иммунитетом. У этих пациентов они вызывают серьезные заболевания, часто опасные для жизни.
Причины инфекций и группы риска
Pneumocystis jiroveci патоген, который обычно в небольших количествах обнаруживается в дыхательных путях здоровых людей. Когда иммунная система дает сбой, микроб начинает размножаться, что приводит к инфекции.
Это заболевание чаще всего диагностируется у людей:
- пациенты со СПИДом страдающие лейкемией лимфомами люди, принимающие иммунодепрессанты (например, противораковые препараты, глюкокортикоиды)
- пациенты с врожденным иммунодефицитом
- пациенты с трансплантацией органов
- люди с тяжелым недоеданием.
Пневмоцистоз также может возникать у детей. Особому риску подвержены младенцы особенно недоношенные дети и дети с низкой массой тела при рождении поскольку их иммунная система еще не полностью развита.
Симптомы пневмоцистоза
Заражение происходит при вдыхании кист паразита. Pneumocystis jiroveci проникает в альвеолы, и при иммунодефицитных состояниях происходит неконтролируемое размножение. Это, в свою очередь, приводит к развитию пневмонии. Симптомы инфекции проявляются в течение нескольких недель после заражения, хотя у людей со СПИДом инкубационный период может длиться до нескольких месяцев. Пневмоцистоз чаще всего принимает форму пневмонии различной степени тяжести.
Его основные симптомы:
- лихорадка с ознобом
- кашель, обычно сухой, без мокроты
- одышка усиливающаяся
- дискомфорт в груди
- потеря веса
- в некоторых случаях также развивается цианоз наблюдается учащенное сердцебиение и учащенное дыхание.
В редких случаях возникает диссеминированный внелегочный пневмоцистоз. Редко грибок размножается во внелегочных тканях.
Диагностика и лечение микоза легких
Заподозрить заболевание можно на основании клинической картины и дополнительных анализов. У человека, страдающего пневмоцистозом, врач обнаруживает не только эти симптомы заболевания, но также учащенное дыхание учащенное сердцебиение и аускультативные изменения в полях легких. Периферический цианоз и симптомы респираторного усилия могут возникать на запущенной стадии заболевания, особенно при диагностировании пневмоцистоза у детей. Бывает, что во рту обнаруживаются грибковые поражения.
Ваш врач может назначить рентген грудной клетки компьютерную томографию и анализ артериальной крови среди прочего, для оценки насыщения крови кислородом. Для подтверждения диагноза необходимо обнаружить грибковые клетки или его генетический материал (ДНК) в биопсии легких, бронхоальвеолярном лаваже или индуцированной мокроте. Чрескожная или трансбронхиальная биопсия легочной ткани выполняется редко На диагноз заболевания могут указывать изменения на рентгенограмме грудной клетки и КТ, дающие изображение «молочного стакана» усиление симптомов гипоксии (газометрия, показывающая гипоксемию), лимфопении, гипоальбуминемии, отклонения в иммунном состоянии.
Поскольку пневмоцистоз опасен для жизни, лечение необходимо проводить в условиях стационара Он заключается во введении антибиотиков и химиотерапевтических средств Основным препаратом является ко-тримоксазол (содержащий триметоприм и сульфаметоксазол), вводимый перорально или внутривенно в течение 3 недель. Обычно также показана кислородная терапия. Смертность составляет около 30% для людей со СПИДом, до 10% для других пациентов. Пациенты с ослабленной иммунной системой подвержены риску рецидива.
Пневмоцистная пневмония
Пневмоцистная пневмония – это тяжелая форма интерстициального легочного воспаления, вызываемая пневмоцистами и развивающаяся на фоне выраженных иммунодефицитных состояний. Клиническое течение характеризуется нарастающей одышкой, непродуктивным кашлем, фебрильной лихорадкой, болями в груди, развитием сердечно-легочной недостаточности. Диагноз ставится на основании рентгенологических признаков, состояния иммунного статуса, лабораторной идентификации патогена в крови, БАЛ, мокроте, биоптате (ПЦР, серологические тесты, РНИФ). Для этиотропной терапии используются сульфаниламидные, противопротозойные, иммуномодулирующие средства.
МКБ-10
B59 Пневмоцистоз


- Причины
- Характеристика возбудителя
- Пути передачи
- Группы риска
- Дифференциальная диагностика
Общие сведения
Пневмоцистная пневмония (ПП) относится к оппортунистическим инфекциям, поражающим лиц с иммунодефицитом и иммуносупрессией. При этом большинство людей с нормальным уровнем иммунитета переносит пневмоцистную инфекцию в виде ОРВИ. Антитела к возбудителю имеют около 90% взрослого населения, около 10% являются бессимптомными носителями пневмоцист – именно они представляют наибольшую угрозу для иммунокомпрометированных пациентов. Пневмоцистная пневмония является самой тяжелой клинической формой пневмоцистоза.

Пневмоцистная пневмония
Причины
Характеристика возбудителя
Pneumocystis jirovecii – микроорганизм, вызывающий пневмоцистную пневмонию и другие виды пневмоцистоза у человека. До недавнего времени пневмоцисты считались простейшими, однако в 1988 г. на основании ряда характерных генетических, морфологических и биохимических признаков были отнесены к грибам семейства актиномицетов. Пневмоцисты обладают тропизмом к легочной ткани, весь их жизненный цикл протекает внутри альвеол и проходит 4 стадии:
- Трофозоит. Представляет собой вегетативную стадию P. Jirovecii. Имеет амебоидную форму, диаметр 1-5 мкм, одно ядро и тонкую двухслойную мембрану. Прикрепляется к альвеолоцитам, где увеличивается в размерах и делится.
- Прециста. Имеет овальную форму, диаметр 5 мкм. В ранней стадии содержит одно ядро, окруженное митохондриями, на поздней – 2-6 ядер с мембранами.
- Циста. Зрелая циста округлой формы, с 3-слойной стенкой, диаметром 7-8 мкм. Внутри цисты содержится четное количество (обычно 8 шт.) внутрицистных телец ‒ спорозоитов.
- Спорозоит. При разрыве зрелых цист из них высвобождаются спорозоиты, часть которых обладает одинарным набором хромосом (являются гаплоидными). Сливаясь, они вновь образуют трофозоиты, и жизненный цикл патогена повторяется.
В описанном цикле различают две фазы: неполовую, или асексуальную (деление трофозоита), и половую, или сексуальную (спорозоит-трофозоит-прециста-циста).
Пути передачи
Источниками P. jirovecii являются носители (бессимптомные или больные ОРЗ) и больные пневмоцистной инфекцией. В 30% случаев выявляется вовлеченность в эпидемический процесс медицинских работников. При кашле и чихании носители выделяют мелкодисперсный аэрозоль, содержащий патогены. Заражение восприимчивого макроорганизма происходит при вдыхании контаминированного воздуха (воздушно-капельным, воздушно-пылевым путем). Воротами для входящей инфекции служат дыхательные пути. Редко реализуется трансплацентарный путь передачи.
Характерны внутрисемейные и внутрибольничные эпидемические вспышки пневмоцистной пневмонии. Последние чаще происходят в отделениях недоношенных, домах престарелых, инфекционных стационарах. Пик детской заболеваемости пневмоцистной пневмонией приходится на конец лета – начало осени, взрослые болеют круглогодично.
Группы риска
Пневмоцисты являются типичными оппортунистами, поскольку вызывают манифестную инфекцию только при выраженном дефиците клеточного и гуморального иммунитета у определенного контингента пациентов. К группам риска по заболеваемости пневмоцистной пневмонией относятся:
- ВИЧ-инфицированные и больные СПИДом;
- пациенты с ЦМВ-инфекцией;
- недоношенные дети и младенцы с ЗВУР;
- дети, страдающие гипотрофией, рахитом;
- больные, получающие иммуносупрессивную терапию (по поводу лейкозов, миеломной болезни, других видов рака, трансплантации органов, коллагенозов);
- пациенты с первичными иммунодефицитами, болезнями крови (анемией, полицитемией), туберкулезом, патологией почек.

Пневмоцистная пневмония
Патогенез
Пневмоцисты присутствуют в дыхательных путях здоровых людей, но вызывают пневмоцистную пневмонию только у лиц с нарушением гуморального и клеточного звена иммунитета. Экспериментально доказано, что ведущую роль в механизме пневмоцистоза играет снижение Т-хелперов (критическим является снижение СД4+ лимфоцитов ˂300-200 клеток/мкл), увеличение количества цитотоксических лимфоцитов СД8+.
P. Jirovecii с помощью особых выростов – филоподий – прикрепляется к альвеолоцитам первого порядка и альвеолярным макрофагам. Клеточной адгезии также способствуют гликопротеины пневмоцистов, которые взаимодействуют с фосфолипидами, апопротеинами, мукополисахаридами, сурфактантом альвеолярного эпителия. В условиях иммунокомпрометации цисты размножаются, используя сурфактант-ассоциированные белки, выделяют токсические метаболиты.
Происходит разрушение альвеолоцитов, заполнение альвеол пенистым экссудатом, содержащим большое количество пневмоцист на разных стадиях развития, воспалительные клетки, детрит. Интерстициальная ткань инфильтрируется плазматическими клетками. Развивается интерстициальная плазмоклеточная пневмония. Межальвеолярные перегородки гипертрофируются, что приводит к резкому снижению диффузии газов (альвеолярно-капиллярный блок), формированию дыхательной недостаточности и тяжелой гипоксии.
Легкие больного пневмоцистной пневмонией увеличены в размерах, имеют «резиновую» плотность, бледно-красную или бледно-фиолетовую окраску. При надавливании из них выделяется пенистая серозно-геморрагическая жидкость. При гистологическом исследовании виден утолщенный альвеолярный эпителий, инфильтрация интерстиция плазмоцитами, определяются цисты и их дочерние формы. Могут выявляться мелкие кальцинаты, чередование участков ателектаза и эмфизематозного расширения легочной ткани.
Классификация
В соответствии с патоморфологическими критериями в современной пульмонологии выделяют три стадии пневмоцистной пневмонии:
- I стадия. Происходит прикрепление пневмоцист к альвеолярной стенке. Воспалительная реакция и клинические проявления отсутствуют.
- II стадия. Отмечается десквамация альвеолоцитов, увеличение числа возбудителей в форме цист в макрофагах. В эту стадию появляются начальные клинические проявления пневмоцистной пневмонии.
- III стадия. Развивается альвеолит, плазмоцитарная инфильтрация интерстиция, гигантские скопления пневмоцист в макрофагах и альвеолах. Соответствует разгару заболевания.
Этапы развития пневмоцистной пневмонии:
- отечная фаза ‒ длится 7-10 дней, характеризуется нарастанием симптоматики;
- ателектатическая фаза ‒ продолжается в течение 4-х недель, сопровождается выраженной легочной недостаточностью;
- эмфизематозная фаза – имеет различную длительность, знаменуется обратным развитием симптоматики.
Симптомы пневмоцистной пневмонии
Инкубационный период вариабелен – от 7-10 дней до 2-4 недель (у больных СПИДом – до 10 недель). В отечную стадию клинические признаки пневмоцистной пневмонии легко спутать с обычной респираторной инфекцией. Симптомы нарастают постепенно: вначале беспокоит слабость, недомогание, субфебрилитет. Затем появляется одышка при умеренной нагрузке, боли в грудной клетке, сухой кашель.
В ателектатической стадии лихорадка принимает фебрильный характер, усиливается интоксикационный синдром (отсутствие аппетита, снижение веса, потливость по ночам). Кашель становится коклюшеподобным, постоянным, особенно беспокоит в ночное время суток. Одышка до 30-50 дыхательных движений в минуту выражена в покое. Отмечаются бледность кожных покровов с носогубным цианозом, тахикардия. В этот период пациент может погибнуть от сердечно-легочной недостаточности (СЛН).
У выживших пациентов наступает эмфизематозная стадия. Температура тела снижается, дыхательные расстройства исчезают. В исходе пневмоцистной пневмонии формируется эмфизема легких, легочное сердце. Пневмоцистная пневмония часто протекает в ассоциации с туберкулезом легких.
Четкая стадийность при пневмоцистозе прослеживается в основном у детей раннего возраста. У ВИЧ-инфицированных болезнь имеет стертое затяжное течение, у ВИЧ-негативных лиц с иммунодефицитом – более активное, с быстрым нарастанием СЛН.
Осложнения
Типичными осложнениями, развивающимися в разгар болезни, являются пневмоторакс, подкожная эмфизема, пневмомедиастинум, возникающие вследствие разрыва мелких кистозных образований. Возможно развитие абсцедирующей пневмонии. Эти состояния еще более усугубляют дыхательную недостаточность, повышают летальность. При значительном подавлении иммунитета может произойти генерализация пневмоцистной инфекции с мультиорганным поражением печени, селезенки, ЖКТ, щитовидной железы, органов зрения и слуха, лимфоузлов, костного мозга.

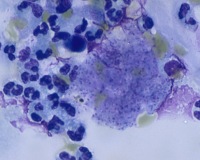
КТ легких при пневмоцистной пневмонии
Диагностика
Из-за неспецифичности и стертости симптоматики существенной проблемой является гиподиагностика пневмоцистной пневмонии. Иногда патология диагностируется только посмертно. Все больные с подозрением на ПП должны быть в срочном порядке проконсультированы врачом-пульмонологом, инфекционистом. При выставлении диагноза опираются на следующие данные:
- Физикальные. При аускультации дыхание ослаблено, выслушиваются сухие, влажные, крепитирующие хрипы в легких.
- Рентгенологические. В начальной стадии пневмоцистной пневмонии на рентгенограммах легких выявляются инфильтраты, похожие на очертания крыльев бабочки. В разгаре инфекции заметны двусторонние симметричные очаги уплотнения, чередующиеся с участками вздутия («ватное» легкое). На КТ грудной клетки обнаруживаются участки инфильтрации по типу «матового стекла».
- Эндоскопические.Бронхоскопия назначается для получения лаважной жидкости, проведения трансбронхиальной биопсии. С помощью световой микроскопии в полученном материале обнаруживаются различные морфологические формы пневмоцист.
- Лабораторные. Паразитологическое исследование направлено на непосредственный поиск возбудителя в мазках мокроты, смывах из бронхов, биоптате легкого. Непрямая РИФ позволяет выявить трофозоитов и цист в биологических образцах, ПЦР ‒ участки ДНК пневмоцист в любом биоматериале. ИФА используется для обнаружения антител к P. jirovecii в сыворотке крови.
- Другие. В крови обнаруживается значительное ускорение СОЭ (свыше 40 мм/ч), лейкоцитоз, эозинофилия, увеличение активности ЛДГ, снижение парциального давления кислорода. Обязательно проводится исследование крови на ВИЧ-инфекцию. Для оценки состояния клеточно-опосредованного иммунитета определяют количество CD4+ Т-лимфоцитов.
Дифференциальная диагностика
Комплексное клинико-лабораторное, рентгенологическое и бронхологическое обследование позволяет отличить пневмоцистную пневмонию от других поражений легких:
- легочного кандидоза;
- криптококковой пневмонии;
- цитомегаловирусной пневмонии;
- микоплазменной пневмонии;
- хламидийной пневмонии;
- туберкулеза легких;
- респираторного криптоспоридиоза;
- саркомы Капоши;
- бактериальной пневмонии.
Лечение пневмоцистной пневмонии
Стандартные антибактериальные средства при ПП неэффективны. В настоящее время препаратами первой линии считаются комбинированные сульфаниламиды, оказывающие противомикробное, бактерицидное и противопротозойное действие. Могут назначаться как перорально, так и внутривенно. Курс лечения составляет 1-3 недели.
При выраженных токсических эффектах и резистентности подбираются другие антибиотики, активные в отношении пневмоцист (линкозамиды, противолепрозные, противомалярийные, антипротозойные препараты). Из-за массовой гибели патогенов в первые дни терапии состояние пациентов с пневмоцистной пневмонией может ухудшиться, в связи с чем целесообразно назначение кортикостероидов.
Прогноз и профилактика
Смертность от пневмоцистной пневмонии достигает 50% среди недоношенных детей, 25-40% ‒ среди больных СПИДом. У 10-30% иммунокомпрометированных пациентов через несколько месяцев после излечения возникают рецидивы ПП. При отсутствии лечения летальность 100%.
Профилактическая работа реализуется в двух направлениях: эпидемиологическом и медикаментозном. Первый аспект предполагает широкое тестирование на пневмоцистную инфекцию представителей групп риска: пациентов с ВИЧ, онкопатологией, иммунодефицитами, недоношенных детей, сотрудников роддомов и стационаров. Второе направление – это фармакопрофилактика пневмоцистной пневмонии у лиц с количеством СД4+ клеток ˂200. Она заключается в приеме сульфаниламидов в профилактических дозах длительными курсами.
Литература
1. Пневмоцистная пневмония. Этиология, патогенез, клиника, дифференциальная диагностика, лечение (лекция)/ Боровицкий В.С.// Проблемы медицинской микологии. – 2012.
2. Пневмоцистная пневмония: исторические, эпидемиологические, клинико-морфологические аспекты/ Марковский В. Д., Плитень О. Н., Мирошниченко М. С., Мирошниченко А. А.// Annals of Mechnikov Institute, — 2012. — №3.
3. Особенности пневмоцистной пневмонии у ВИЧ-инфицированных лиц/ Пузырёва Л.В., Сафонов А.Д., Мордык А.В.// Медицинский вестник Северного Кавказа. – 2016. – Т.11, №3.
4. Пневмоцистоз. Современное состояние проблемы/ Каражас Н.В.// Альманах клинической медицины. – 2010.
Источник https://tulrb.ru/info/interesnoe/pnevmotsistnaya-pnevmoniya-etiologiya-klinika-diagnostika-lechenie
Источник https://premium-clinic.ru/pnevmotsistoz-raznovidnost-pnevmonii/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/pneumocystis-pneumonia