Лечение трахеобронхита клинические рекомендации
А.А. Зайцев, И.В. Лещенко, А.Г. Малявин
1) ФГБУ «Главный военный клинический госпиталь им. академика Н.Н. Бурденко» Министерства обороны Российской Федерации, г. Москва; 2) ФГБОУ ВО «Московский государственный университет пищевых производств»; 3) ФГБОУ ВО «Уральский государственный медицинский университет» Минздрава России, г. Екатеринбург; 4) ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России
Аннотация. Статья посвящена актуальной теме практического здравоохранения – ведению пациентов с острым бронхитом. Представлены эпидемиология заболевания, современные данные о его этиологии, направления дифференциальной диагностики и фармакотерапии. Авторами приводится подробная характеристика диагностических методов и режимов лечения при остром бронхите с учетом принципов доказательной медицины. Статья представляет собой проект клинических рекомендаций.
Ключевые слова: острый бронхит, кашель, клинические рекомендации
ОПРЕДЕЛЕНИЕ
Существует несколько определений острого бронхита (МКБ-10: J20). Так, в ряде источников его определяют как остро/подостро возникшее заболевание нижних отделов дыхательных путей преимущественно вирусной этиологии, ведущим клиническим симптомом которого является кашель, продолжающийся не более 2–3 нед и, как правило, сопровождающийся конституциональными симптомами и симптомами инфекции верхних дыхательных путей [1–4]. Похожую дефиницию можно найти в рекомендациях Европейского респираторного общества (ERS) и других публикациях: острый бронхит (ОБ) – остро или подостро возникшее воспаление бронхиального дерева, преимущественно вирусной этиологии с ведущим клиническим симптомом в виде кашля (чаще продуктивного), ассоциированное с характерными признаками инфекции нижних отделов дыхательных путей (хрипы, дискомфорт в грудной клетке, одышка) без возможности их альтернативного объяснения в рамках хронического процесса (хронический бронхит, бронхиальная астма) [5–6]. И, наконец, клиническая формулировка: ОБ характеризуется остро возникшим кашлем, продолжающимся менее 14 дней, в сочетании по крайней мере с одним из таких симптомов, как отделение мокроты, одышка, свистящие хрипы в легких или дискомфорт в груди [7].
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Типичным пусковым механизмом ОБ обычно служит вирусная инфекция, однако установить патоген удается только в половине случаев [8–9].
В подавляющем числе случаев этиологическими агентами ОБ у взрослых являются респираторные вирусы (табл. 1) [10–12]. Спектр возбудителей представлен вирусами гриппа А и В, парагриппа, а также респираторно-синцитиальным вирусом, человеческим метапневмовирусом; реже заболевание обусловлено коронавирусной, аденовирусной и риновирусной инфекцией [13–15]. При этом у пациентов с ОБ риновирусы выявляются в 33%, а вирусы гриппа в 24% случаев [16].
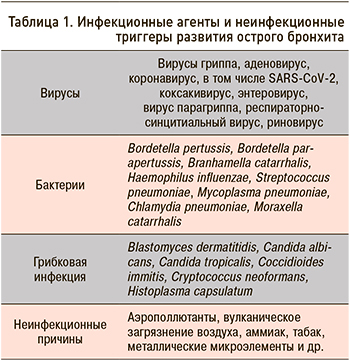
Бактериальная этиология острых бронхитов наблюдается значительно реже, не более чем у 10–15% пациентов [17–19]. Бактериальными возбудителями ОБ могут выступать Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis [20]. Однако, на наш взгляд, данный факт требует дальнейших исследований с целью уточнить, у какого рода пациентов ОБ может быть вызван бактериальными агентами и не является ли это течением или следствием иного инфекционного процесса. В этом случае клинические проявления ОБ можно рассматривать как симптомокомплекс, а не как нозологию.
На долю Mycoplasma и Chlamydophila pneumoniae приходится не более 5–7% от всех случаев заболевания [21]. Bordetella pertussis встречается в 5–10% случаев [22]. Кроме инфекционных агентов, причиной развития ОБ может быть вдыхание различных аэрополлютантов (паров аммиака, хлора, двуокиси серы и др.).
В развитии ОБ свою играют роль такие факторы, как переохлаждение, наличие очагов хронической инфекции в ротоглотке, пожилой или детский возраст, различные иммунодефицитные состояния, курение, нарушение носового дыхания, рефлюкс-эзофагит, алкоголизм, проживание в районах с повышенным загрязнением окружающей среды, контакт с ингаляционными химическими агентами (пары аммиака, серы и др.) [4–6, 23–24].
Воздействие инфекционных или токсических агентов вызывает отек слизистой оболочки трахеобронхиального дерева, повышение продукции слизи, нарушение мукоцилиарного клиренса. В свою очередь, воспалительный отек слизистой оболочки бронхов приводит к нарушению их проходимости.
У 22,5% пациентов с ОБ диагностируется сочетанная инфекция, обусловленная более чем одним возбудителем [25]. Наиболее часто она отмечается при гриппе и риновирусной инфекции, при которых дополнительным этиологическим фактором могут выступать как вирусы (парагрипп, аденовирус и др.), так и бактерии (Haemophilus influenzae, Streptococcus pneumoniae и др.). Сочетанная бактериально-бактериальная инфекция встречается редко [20].
При новой коронавирусной инфекции, в отличие от других респираторных инфекций, как правило, не наблюдается поражение эпителия трахеобронхиального дерева (отсутствует продуктивный кашель), однако такие клинические проявления, как повышенная температура, надсадный сухой кашель, общая слабость, могут быть обусловлены именно вирусом SARS-CoV-2. Для уточнения диагноза в таких случаях целесообразно выполнение иммунохроматографического экспресс-теста, получение материала для вирусологического исследования (ПЦР-тест).
ОБ относится к наиболее актуальным проблемам современной пульмонологии, что связано с высокой заболеваемостью им, достигающей 30–40‰ ежегодно [1–2]. По результатам эпидемиологических исследований, именно ОБ является одной из наиболее частых причин обращения пациентов за медицинской помощью в амбулаторной практике [3–5]. Известно, что в США ОБ диагностируется более чем у 2,5 млн человек ежегодно [26], в Великобритании заболеваемость составляет 40‰ в год [8], а в Австралии течением ОБ обусловлен каждый пятый вызов врача общей практики [27].
Заболеваемость ОБ характеризуется широкой вариабельностью и зависит от времени года (пик приходится на осенне-зимний период) и эпидемиологической ситуации (эпидемический подъем заболеваемости гриппом). Стоит отметить, что истинные масштабы распространенности ОБ у взрослых оценить крайне сложно, так как большинство исследований базируется на анализе обращаемости населения за медицинской помощью, тогда как нетяжелые клинические формы заболевания зачастую попросту не регистрируются.
КЛАССИФИКАЦИЯ
В соответствии с Международной классификацией болезней, травм и причин смерти X пересмотра (МКБ-10) ОБ кодируется в рубрике J20:
- J20.0 Острый бронхит, вызванный Mycoplasma pneumoniae;
- J20.1 Острый бронхит, вызванный Haemophilus influenzae;
- J20.2 Острый бронхит, вызванный стрептококком;
- J20.3 Острый бронхит, вызванный вирусом Коксаки;
- J20.4 Острый бронхит, вызванный вирусом парагриппа;
- J20.5 Острый бронхит, вызванный респираторным синцитиальным вирусом;
- J20.6 Острый бронхит, вызванный риновирусом;
- J20.7 Острый бронхит, вызванный эховирусом;
- J20.8 Острый бронхит, вызванный другими уточненными агентами;
- J20.9 Острый бронхит неуточненный.
Как можно видеть, в МКБ-10 принят этиологический подход к классификации ОБ. Однако ряд объективных и субъективных факторов (нетяжелое течение заболевания, невозможность получить качественный клинический материал, отсутствие возможностей для вирусологического исследования, недостаточная информативность традиционных микробиологических исследований, распространенная практика самолечения, включающего прием антибактериальных препаратов, и др.) становится причиной того, что этиология заболевания верифицируется крайне редко.
В зависимости от этиологического фактора выделяют:
- ОБ инфекционного происхождения (вирусный, бактериальный, вызванный вирусно-бактериальной ассоциацией);
- ОБ, обусловленный ингаляционным воздействием химических или физических факторов.
ДИАГНОСТИКА
Жалобы и анамнез
• Рекомендуется у всех больных с подозрением на ОБ провести оценку жалоб, социального статуса, собрать полный медицинский, эпидемиологический и профессиональный анамнез: уровень убедительности рекомендаций (УУР) – В; уровень достоверности доказательств (УДД) – 4.
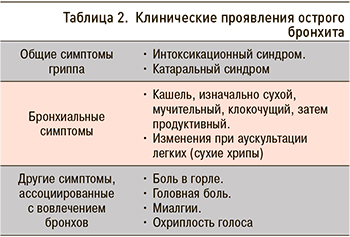
Комментарии: клиническая картина ОБ характеризуется острым началом, наличием симптомов, обусловленных поражением верхних и нижних дыхательных путей, а также симптомами интоксикации различной степени выраженности.
Симптомы ОБ, обусловленные поражением дыхательных путей:
- основной симптом – кашель, как правило, продуктивный, с отделением небольшого количества слизистой, а иногда и гнойной мокроты. В ряде случаев кон приобретает надсадный мучительный характер;
- дискомфорт в грудной клетке;
- при аускультации выслушивается везикулярное дыхание, возможно, с удлиненным выдохом, диффузными сухими свистящими и жужжащими хрипами при вирус-индуцированном бронхообструктивном синдроме;
- в редких случаях пациента беспокоит одышка;
- нередко наблюдаются симптомы поражения верхних отделов респираторного тракта (заложенность носа, ринорея, нарушение носового дыхания, гиперемия ротоглотки). При инфекции, вызванной вирусом парагриппа, нередко наблюдается осиплость голоса. Для аденовирусной инфекции характерно развитие конъюнктивита.
Симптомы интоксикации при ОБ включают повышение температуры тела (как правило, до субфебрильных значений), головную боль, общую слабость и др. Клинические проявления ОБ суммированы в таблице 2.
Сбор анамнеза, оценка социального статуса и семейно-бытовых условий важны для уточнения факторов риска инфицирования определенными возбудителями ОБ. Клиническая картина заболевания зависит от актуального патогена, и с учетом этого фактора в ряде случаев можно выделить некоторые характерные особенности в течении болезни. Так, типичная гриппозная инфекция обычно начинается с резкого подъема температуры тела (38–40 °С), которая сопровождается ознобом, головокружением, болями в мышцах, головной болью и общей слабостью. Температура достигает максимума к концу первых – началу вторых суток болезни. К этому времени все симптомы гриппа максимально выражены. Ринорея, как правило, не наблюдается, напротив, больные часто жалуются на чувство сухости в носу и глотке. В большинстве случаев появляется сухой или малопродуктивный кашель, сопровождающийся болью за грудиной. Длительность лихорадочного периода составляет в среднем 3–5 дней, общая продолжительность заболевания – 7–10 дней. Снижение температуры тела сопровождается улучшением состояния пациента, однако явления постинфекционной астении могут сохраняться в течение 2–3 нед, что наиболее часто наблюдается у пожилых больных.
Mycoplasma pneumoniae чаще всего встречается у молодых пациентов (16–40 лет), течение заболевания характеризуется фарингитом, общим недомоганием, слабостью, потливостью и длительным постоянным кашлем (более 4 нед). В то же время в случае остро развившегося кашля M. pneumoniae как верифицированный возбудитель возникшей инфекции дыхательных путей, по данным исследований, встречается менее чем в 1% случаев.
Хламидийная инфекция (C. pneumoniae) у взрослых пациентов с диагнозом ОБ выявляется менее чем в 5%. Ее клинические особенности описываются как сочетание симптомов бронхита, фарингита и ларингита. Пациенты наиболее часто отмечают в жалобах хрипоту, осиплость голоса, субфебрильную лихорадку, першение в горле и, как следствие, постоянный малопродуктивный кашель с отхождением слизистой мокроты.
Возбудители коклюша и паракоклюша Bordetella pertussis и Bordetella parapertussis, по данным отдельных исследований, определяются в среднем у 10% взрослых с кашлем длительностью более 2 нед. Основная жалоба пациентов – надсадный «лающий» кашель. В то же время клиническая симптоматика коклюша у взрослых нередко остается неоцененной, а возможно, и «стертой» вследствие приема больными противокашлевых средств. Так, в клиническом исследовании у 153 взрослых пациентов с жалобами на кашель более 2 нед лабораторные признаки B. pertussis обнаруживались у 12% больных, но при этом было отмечено, что врачами дифференциальной диагноз с коклюшем не проводился ввиду отсутствия типичной клинической симптоматики [28].
Несмотря на наличие определенных особенностей в клинической картине и течение ОБ разной этиологии, каких-либо закономерностей, позволяющих с высокой степенью надежности предсказать возбудителя заболевания без использования дополнительных лабораторных методов исследования, в настоящее время не существует.
Физическое обследование
• Рекомендуется у всех больных ОБ провести общий осмотр, измерить показатели жизнедеятельности (частоту дыхательных движений, частоту сердечных сокращений, артериальное давление, температура тела) и выполнить детальное обследование грудной клетки: УУР – В; УДД – 4.
Комментарии: физическими признаками ОБ являются выслушиваемые при аускультации легких жесткое дыхание (в том числе с удлиненным выдохом), диффузные сухие свистящие и жужжащие хрипы. При появлении в бронхах секрета могут выслушиваться влажные хрипы. При этом необходимо отметить, что данные, получаемые при физическом обследовании, зависят от многих факторов, включая возраст пациента, наличие сопутствующих заболеваний и др.
Лабораторная диагностика
• Всем больным ОБ рекомендуется развернутый общий анализ крови с определением уровня лейкоцитов, эритроцитов, тромбоцитов, лейкоцитарной формулы: УУР – С; УДД – 1.
Комментарии: данные общего анализа крови (ОАК) не являются специфичными, однако при ОБ вирусной этиологии в нем, как правило, не отмечается лейкоцитоза и палочкоядерного сдвига в сторону юных форм. Напротив, лейкоцитоз >10–12×109/л с повышением уровня нейтрофилов и/ или палочкоядерный сдвиг >10%, нейтрофильно-лимфоцитарное соотношение >20 указывают на высокую вероятность бактериальной инфекции, что требует дальнейшего обследования пациента с целью исключения пневмонии.
• Госпитализированным больным с ОБ рекомендуется биохимический анализ крови (мочевина, креатинин, электролиты, печеночные ферменты, билирубин, глюкоза, альбумин): УУР – С; УДД – 1.
Комментарии: биохимический анализ крови не дает какой-либо специфической информации, однако обнаруживаемые в нем отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний, а также имеют определенное прогностическое значение при выборе лекарственных средств и/или режима их дозирования.
• Исследование уровня С-реактивного белка (СРБ) в сыворотке крови рекомендуется при дифференциальной диагностике с пневмонией и для определения показаний к антибактериальной терапии: УУР – B, УДД – 3.
Комментарии: определение СРБ при ОБ направлено на исключение бактериальной инфекции. Так, при пороговом значении этого биомаркера 50 мг/л подтверждает подозрение на бактериальную инфекцию (концентрация СРБ >100 мг/л свидетельствует в пользу пневмонии), в связи с чем в этом случае рекомендовано обследование, направленное на исключение бактериального процесса [5, 29]. В случае промежуточных значений СРБ (20 до 50 мг/л) также рекомендовано динамическое наблюдение, обследование, нацеленное на исключение бактериального процесса.
Микробиологическая диагностика при ОБ включает культуральное исследование мокроты, экспресс-тесты по выявлению гриппа, ПЦР-диагностику для обнаружения респираторных вирусов, иммуносерологические исследования на основании клинической картины заболевания.
• При ОБ микробиологические исследования рутинно не проводятся: УУР – B, УДД – 3.
Комментарии: при неосложненном ОБ микробиологические исследования, направленные на верификацию этиологического диагноза, не оказывают существенного влияния на тактику лечения.
• Исследование респираторного образца (мокрота, мазок из носоглотки и задней стенки глотки и др.) на грипп методом полимеразной цепной реакции (ПЦР) рекомендуется во время эпидемии гриппа в регионе или при наличии соответствующих клинических и/или эпидемиологических данных: УУР – B, УДД – 4.
Комментарии: ранняя диагностика вирусов гриппа играет важную роль при выборе режима эмпирической терапии. Основным методом идентификации вирусов гриппа в настоящее время служит ПЦР и ее модификации. Существуют экспресс-тесты для выявления антигенов гриппа А и Б в респираторных образцах, основанные на иммуноферментном анализе (ИФА) или иммунохроматографическом методе. Их основным преимуществом является возможность выполнения у постели больного и быстрота получения результата. Однако они характеризуются вариабельной чувствительностью и специфичностью, в связи с чем могут использоваться только в качестве скрининговых тестов с необходимостью дальнейшего подтверждения результатов исследования более точными методами, в частности ПЦР.
• При ОБ не рекомендуется рутинное использование методов идентификации M. pneumoniae, C. pneumoniae и других респираторных вирусов (кроме вирусов гриппа): УУР – B, УДД – 4.
Комментарии: целесообразность выполнения исследований, направленных на выявление M. pneumoniae и C. Pneumonia, должна определяться клиническими показаниями для конкретного пациента (семейный анамнез, затяжное течение заболевания, бронхообструктивный синдром и др.). Основной метод диагностики M. pneumoniae – ПЦР (ПЦР-РТ). Для выявления C. pneumoniae используются молекулярные и серологические методы исследования. Предпочтительно исследовать клинический материал из нижних дыхательных путей (мокроту), при невозможности его получения – объединенный мазок из носоглотки и задней стенки глотки.
Современные методы обнаружения респираторных вирусов основаны на выявлении РНК/ДНК возбудителей с помощью ПЦР и антигенов методами иммунохроматографии, ИФА, иммунофлюоресценции. В настоящее время доступны мультиплексные ПЦР тест-системы, предусматривающие одновременную идентификацию РНК/ДНК нескольких респираторных вирусов, в частности РС-вируса, метапневмовируса и бокавируса человека, вирусов парагриппа, аденовирусов, коронавирусов, риновирусов.
Инструментальная диагностика
Инструментальная диагностика при ОБ включает лучевые методы исследования (рентгенографию органов грудной полости), пульсоксиметрию, электрокардиографическое исследование (ЭКГ).
Показаниями для проведения рентгенологического исследования органов грудной клетки амбулаторным больным с жалобами на остро возникший кашель с целью исключения диагноза пневмонии служит выявление в ходе осмотра пациента увеличения частоты сердечных сокращений более 100/мин, одышки более 24/мин или температуры тела >38 °С либо выслушивание при аускультации влажных хрипов на стороне поражения.
• Рекомендуется обзорная рентгенография органов грудной полости в передней прямой и боковой проекциях (при неизвестной локализации воспалительного процесса целесообразно выполнять снимок в правой боковой проекции): УУР – B, УДД – 4.
Комментарии: у пациента с ОБ каких-либо изменений при рентгенографии органов грудной клетки не наблюдается.
• Всем пациентам с ОБ рекомендуется проведение пульсоксиметрии с измерением SpO2 для выявления дыхательной недостаточности (ДН): УУР – B, УДД – 4.
Комментарии: пульсоксиметрия – простой и надежный скрининговый метод, позволяющий выявлять пациентов с ДН. ОБ, как правило, не сопровождается ДН.
• Пациентам с ОБ, имеющим сопутствующую патологию со стороны сердечно-сосудистой системы, рекомендуется проведение ЭКГ в стандартных отведениях: УУР – С, УДД – 4.
Комментарии: данное исследование не несет в себе какой-либо специфической информации при ОБ. Однако течение этого заболевания увеличивает риск декомпенсации хронических сопутствующих заболеваний, развития нарушений ритма и острого коронарного синдрома.
Дополнительные методы обследования
• Диагностические исследования с целью исключения постназального затека, бронхиальной астмы, эзофагогастрального рефлюкса следует проводить в тех случаях, когда по результатам проведенного врачебного осмотра выявляются особенности клинической картины соответствующего заболевания, либо при наличии у пациента кашля продолжительностью более 4-нед: УУР – В, УДД – 4.
Дифференциальная диагностика
Учитывая клинические проявления (продуктивный кашель нередко с эспекторацией гнойной мокроты, интоксикация, дискомфорт в грудной клетке), дифференциальная диагностика ОБ должна проводиться прежде всего с внебольничной пневмонией (ВП). Так, остро возникший кашель у пациента с субфебрильной температурой тела (менее 38 °С), симптомами инфекции верхних дыхательных путей (боль в горле, насморк) при отсутствии тахикардии (пульс менее 100 уд/мин), тахипноэ и локальной физической симптоматики является клинической картиной, характерной для ОБ вирусной этиологии. Напротив, при наличии у пациента фебрильной лихорадки (более 38 °С), ознобов, гнойного характера откашливаемой мокроты с сопутствующей болью в груди, усиливающейся на вдохе/кашле, тахипноэ, а также локальной физической симптоматики (укорочение перкуторного звука, бронхиальное дыхание, феномен крепитации, влажных хрипов и др.) следует склониться в пользу диагноза ВП.
Вместе с тем приводимые выше направления диагностического поиска на практике оказываются клиническими крайностями, тогда как абсолютное большинство пациентов демонстрирует некую усредненную клиническую картину. Кроме всего прочего, кашель с отделением гнойной мокроты не является адекватным свидетельством бактериальной инфекции. Так, частота экспекторации гнойной мокроты при ОБ составляет порядка 48%, а при пневмонии – 65%.
В этих условиях большое значение приобретает необходимость полноценного осмотра больного, анализ аускультативной картины и доступность рентгенологических методов исследования.
Показания для проведения рентгенологического исследования органов грудной клетки амбулаторным больным с жалобами на остро возникший кашель с целью исключения диагноза пневмонии приведены выше. Помимо этого, целесообразно выполнять рентгенологическое обследование у больных пациентов пожилого и старческого возраста в случае сохранения у них лихорадки более 3 сут.
В случае затяжного течения заболевания, протекающего с явлениями бронхообструкции и/или длительным кашлем, дифференциальная диагностика должна проводиться с обострением хронического бронхита/хронической обструктивной болезнью легких (ХОБЛ), обострением бронхиальной астмы (БА). Диагностические критерии ХОБЛ, БА представлены в соответствующих клинических рекомендациях.
Наиболее частая клиническая ситуация – проведение дифференциальной диагностики ОБ с обострением хронического бронхита (ХБ), ввиду того что наличие ряда критериев (гнойная мокрота) при обострении ХБ требует решения вопроса о назначении антибактериальных средств, в то время как при ОБ гнойная мокрота не свидетельствует в пользу бактериальной инфекции. Под ХБ в настоящее время понимают хроническое воспалительное заболевание бронхов, характеризующееся морфологической перестройкой их слизистой оболочки и проявляющееся кашлем с выделением мокроты в течение 3 мес и более в году на протяжении 2 последовательных лет.
Обоснование и критерии постановки диагноза
Диагноз ОБ формируется синдромально на основании характерных клинических симптомов острого поражения бронхиального дерева, данных лабораторных и инструментальных исследований при условии исключения хронической патологии бронхолегочной системы и острого инфекционного процесса с поражением легочной ткани. При формулировке диагноза ОБ учитывают особенности клинического течения заболевания (степень тяжести, период болезни) и приводят его обоснование. При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой для каждого из пунктов.
Этиологический диагноз считают установленным при наличии характерных клинических симптомов ОБ и лабораторном подтверждении его этиологии любым регламентированным нормативно-методическими документами методом. При обосновании диагноза следует указать эпидемиологические, клинические, лабораторные, инструментальные данные и результаты специальных методов исследования, на основании которых подтвержден этиологический диагноз.
ЛЕЧЕНИЕ
Требования к уходу за пациентом и вспомогательным процедурам
Требования к уходу за пациентом с ОБ и вспомогательным процедурам включают:
- изоляцию пациента;
- соблюдение масочного режима;
- домашний режим в течение острого периода болезни;
- использование индивидуальных и одноразовых средств по уходу;
- гигиеническую обработку слизистых полости рта и носа.
Требования к диетическим назначениям и ограничениям
При отсутствии заболеваний органов пищеварения и показаний для назначения специализированной диеты показан «Стол № 15».
Медикаментозная терапия
• При ОБ применение антимикробных препаратов не рекомендовано: УУР – А, УДД – 1.
Комментарии: прием антибактериальных препаратов при неосложненном ОБ до настоящего времени является проблемой для практической медицины [8, 10, 30–31]. Так, в целом ряде рандомизированных контролируемых исследований (РКИ) был сделан вывод о том, что антибиотики не оказывают никакого влияния на улучшение состояния пациентов [32–33]. В то же время сообщается о высокой частоте нежелательных явлений, которые сопутствуют антибиотикотерапии [8, 33]. Другая проблема неоправданного назначения противомикробных средств при ОБ – рост устойчивости актуальных респираторных патогенов к антибактериальным препаратам. И лишь в некоторых наблюдениях можно найти свидетельства того, что назначение антибиотиков при ОБ на амбулаторном этапе сопровождается возможным снижением частоты госпитализаций по поводу инфекций дыхательных путей у пациентов старших возрастных групп [34]. Тем не менее в настоящее время всеми авторами признается, что единственной клинической ситуацией, при которой оправдано стартовое назначение антибиотиков пациенту с острым кашлем, является вероятная инфекция, вызванная Bordetella pertussis. В таком случае рекомендуется назначать макролиды – кларитромицин.
Показания к антибактериальной терапии при установленном диагнозе «острый бронхит» включают:
- кашель с гнойной мокротой (грязно-желто-зеленой) в сочетании с выраженной интоксикацией (снижение аппетита, недомогание, слабость при отсутствии другой диагностической альтернативы) при:
- числе лейкоцитов ≥12,0×109/л (и/или нейтрофилов ≥5,5×109/л), палочкоядерных нейтрофилов ≥10% в анализе периферической крови и/или
- СРБ >50 мг/л.
• Рутинное применение бронхолитиков при ОБ не рекомендовано; применение этой группы лекарственных средств оправдано только при ОБ с неотвязным кашлем и признаками бронхиальной гиперреактивности: УУР – В, УДД – 4.
Комментарии: по данным РКИ, потенциальные положительные эффекты от применения β2-агонистов сомнительны по сравнению с наличием у данных средств нежелательных явлений, наблюдаемых в процессе лечения [35]. Рассмотреть необходимость их применения β2-агонистов целесообразно у пациентов с длительным кашлем и признаками бронхиальной гиперреактивности [23–24].
• Применение ингаляционных кортикостероидов (ИГКС) у пациентов с ОБ не рекомендовано: УУР – В, УДД – 4.
Комментарии: согласно данным отдельных РКИ, применение ИГКС у пациентов с ОБ может сопровождаться снижением интенсивности кашля, но для подтверждения этого эффекта требуется выполнение дальнейших клинических исследований. В связи с этим рутинное применение ИГКС при ОБ не рекомендовано [36].
• Рекомендовано назначение осельтамивира пациентам с симптомами гриппа, имеющим факторы риска (пожилой возраст, сахарный диабет, хроническая сердечная недостаточность и др.): УУР – С, УДД – 4.
Комментарии: целесообразность назначения осельтамивира (или других противовирусных препаратов) определяется врачом индивидуально для каждого пациента.
• Рекомендовано назначение нестероидных противовоспалительных препаратов (НПВП) пациентам с гипертермией выше 38 °С, мышечными и суставными болями с целью достижения жаропонижающего, болеутоляющего и противовоспалительного действия: УУР – С, УДД – 5.
Комментарии: применение НПВП может быть рекомендовано только с симптоматической целью для достижения жаропонижающего и анальгетического эффектов. Назначение препаратов этой группы длительным курсом нецелесообразно. Кроме того, с практической точки зрения следует помнить о том, что назначение НПВП может дезориентировать врача в оценке эффективности проводимой терапии. Наиболее рекомендованы парацетамол по 325 мг до 3 раз/ сут (максимальная суточная доза 1500 мг), ибупрофен по 400 мг 3 раз/ сут (максимальная суточная доза 1200 мг), комбинированные препараты, содержащие парацетамол/ибупрофен, а также парацетамол в сочетании с фенилэфрином и фенирамином.
• Не рекомендуется назначение производных салициловой кислоты у пациентов младше 18 лет, назначение селективных НПВП вследствие возможных побочных явлений: УУР – С, УДД – 5.
• Рекомендовано пациентам с ОБ назначение мукоактивных препаратов для разжижения и улучшения отхождения мокроты: УУР – С, УДД – 5.
Комментарии: мукоактивные препараты (амброксол, бромгексин, N-ацетилцистеин, ингаляции 3% или 7% гипертоническим раствором с гиалуроновой кислотой, карбоцистеин, эрдостеин, комбинированные растительные средства, содержащие плющ, тимьян, первоцвет, гвайфенезин) применяются при наличии продуктивного кашля.
Согласно Кокрановскому систематическому обзору, гипертонический раствор увеличивает мукоцилиарную активность, разрушает ионные связи гликопротеинов мокроты и уменьшает отек дыхательных путей, что снижает выраженность бронхиальной обструкции [37].
Имеются данные отдельных РКИ, свидетельствующие о том, что при ОБ с продуктивным кашлем и бронхообструктивным синдромом прием комбинированных средств, содержащих мукоактивные средства амброксол/бромгексин, гвайфенензин и β2-агонист сальбутамол, сопровождается более быстрым регрессом кашля [38–41]. Фиксированная комбинация, включающая эти активные компоненты, может быть рекомендована и при продуктивном кашле без бронхообструктивного синдрома.
• Применение противокашлевых препаратов при ОБ, сопровождающемся всегда продуктивным кашлем, не рекомендовано: УУР – С, УДД – 5.
Комментарии: при ОБ, протекающем с продуктивным кашлем, назначение противокашлевых средств не рекомендовано, так как их назначение может сопровождаться нарушением мукоцилиарного клиренса [41]. В отдельных случаях, при сухом мучительном кашле, значительно нарушающем качество жизни пациента (болевой синдром, нарушение сна), рекомендовано рассмотреть назначение противокашлевого средства коротким курсом (бутамират, леводропропизин, ренгалин).
ЭКСПЕРТИЗА
Сроки временной нетрудоспособности при ОБ – 7–14 дней
ПРОГНОЗ
При неосложненном течении ОБ прогноз благоприятный. Госпитализация больным с ОБ не показана.
При осложненном ОБ течение заболевания зависит от характера осложнений и может относиться к другой категории болезней.
Литература
1. Пульмонология. Национальное руководство. Краткое издание. Под ред. А.Г. Чучалина. М.: ГЭОТАР-Медиа. 2013; 768 с.
2. Bartlett J., Dowell S., Mandell L. et al. Practice guidelines for the management of community-acquired pneumonia in adults. Infectious Diseases Society of America. Clin Infect Dis. 2000; 31(2): 347–82. https://dx.doi.org/10.1086/313954.
3. Wenzel R., Fowler A. Acute Bronchitis. Clinical practice. N Engl J Med. 2006; 355(20): 2125–30.https://dx.doi.org/10.1056/NEJMcp061493.
4. Albert R. Diagnosis and treatment of acute bronchitis. Am Fam Physician. 2010; 82(11): 1345–50.
5. Woodhead M., Blasi F., Ewig S. et al. Guidelines for the management of adult lower respiratory tract infections – full version. Clin Microbiol Infect. 2011; 17 Suppl 6 (Suppl 6): E1–59. https://dx.doi.org/10.1111/j.1469-0691.2011.03672.x.
6. Зайцев А.А., Кулагина И.Ц. Острый бронхит. Фарматека. 2015; 14: 89–95.
7. Falsey A.R., Griddle M.M., Kolassa J.E. et al. Evaluation of a handwashing intervention to reduce respiratory illness rates in senior day-care centers. Infect Control Hosp Epidemiol. 1999; 20(3): 200–2. https://dx.doi.org/10.1086/501612.
8. Wark P. Bronchitis (acute). BMJ Clin Evid. 2015; 2015: 1508.
9. Macfarlane J., Holmes W., Gard P. et al. Prospective study of the incidence, aetiology and outcome of adult lower respiratory tract illness in the community. Thorax. 2001; 56(2): 109–14. https://dx.doi.org/10.1136/thorax.56.2.109.
10. Smucny J., Fahey T., Becker L., Glazier R. Antibiotics for acute bronchitis. Cochrane Database Syst Rev. 2004; 4:CD000245.https://dx.doi.org/10.1002/14651858.CD000245.pub2.
11. Gonzales R., Bartlett J.G., Besser R.E. et al.; American Academy of Family Physicians; American College of Physicians-American Society of Internal Medicine; Centers for Disease Control; Infectious Diseases Society of America. Principles of appropriate antibiotic use for treatment of uncomplicated acute bronchitis: Background. Ann Intern Med. 2001; 134(6): 521–29.https://dx.doi.org/10.7326/0003-4819-134-6-200103200-00021.
12. Irwin R.S., Baumann M.H., Bolser D.C. et al.; American College of Chest Physicians (ACCP). Diagnosis and management of cough executive summary: ACCP evidence-based clinical practice guidelines. Chest. 2006; 129(1 suppl): 1S–23S.https://dx.doi.org/10.1378/chest.129.1_suppl.1S.
13. Tackett K.L., Atkins A. Evidence-based acute bronchitis therapy. J Pharm Pract. 2012; 25(6): 586–90.https://dx.doi.org/10.1177/0897190012460826.
14. Munoz F., Carvalho M.
15. Ott S., Rohde G., Lepper P. et al.
16. Creer D.D., Dilworth J.P., Gillespie S.H. et al. Aetiological role of viral and bacterial infec-tions in acute adult lower respiratory tract infection (LRTI) in primary care. Thorax. 2006; 61(1): 75–79. https://dx.doi.org/10.1136/thx.2004.027441
17. Hart A.M. Evidence-based diagnosis and management of acute bronchitis. Nurse Pract. 2014; 39(9): 32–29; quiz 39–40.https://dx.doi.org/10.1097/01.NPR.0000452978.99676.2b.
18. Синопальников А.И. Острый бронхит у взрослых. Атмосфера. Пульмонология и аллергология. 2005; 3: 15–20.
19. Macfarlane J., Holmes W., Gard P. et al. Prospective study of the incidence, aetiology and outcome of adult lower respiratory tract illness in the community. Thorax. 2001; 56(2): 109–14. https://dx.doi.org/10.1136/thorax.56.2.109.
20. Creer D.D., Dilworth J.P., Gillespie S.H. et al. Aetiological role of viral and bacterial infec-tions in acute adult lower respiratory tract infection (LRTI) in primary care. Thorax. 2006; 61(1): 75–79. https://dx.doi.org/10.1136/thx.2004.027441.
21. Wadowsky R.M., Castilla E.A., Laus S. et al. Evaluation of Chlamydia pneumoniae and Mycoplasma pneumoniae as etiologic agents of persistent cough in adolescents and adults. J Clin Microbiol. 2002; 40(2): 637–40. https://dx.doi.org/10.1128/JCM.40.2.637-640.2002.
22. Riffelmann M., Littmann M., Hulsse C. et al.
23. Лещенко И.В. Острый бронхит. М.: ГЭОТАР-Медиа. 2019; 96 с.
24. Зайцев А.А., Харитонов М.А., Кулагина И.Ц., Иванов В.В. Острый бронхит. М.: Медиа Сфера. 2016; С. 29.
25. Зайцев А.А., Будорагин И.Е., Исаева Е.И. с соавт. Острый бронхит: расставляем приоритеты. Антибиотики и химиотерапия. 2019; 1–2: 44–49.
26. Knutson D., Braun C. Diagnosis and management of acute bronchitis. Am Fam Physician. 2002; 65(10): 2039–44.
27. Meza R.A. The management of acute bronchitis in general practice results from the Australian morbidity and treatment survey. Aust Fam Physician. 1994; 23(8): 1550–53.
28. Nennig M., Shinefield H., Edwards K. et al. Prevalence and incidence of adult pertussis in an urban population. JAMA. 1996; 275(21): 1672–74.
29. Зайцев А.А., Овчинников Ю.В., Кондратьева Т.В. Биологические маркеры воспаления при внебольничной пневмонии. Consilium Medicum. 2014; 11: 36–41.
30. Franck A., Smith R. Antibiotic use for acute upper respiratory tract infections in a veteran population. J Am Pharm Assoc (2003). 2010; 50(6): 726–29. https://dx.doi.org/10.1331/JAPhA.2010.09103.
31. Зайцев А.А., Кулагина И.Ц. Фармакотерапия острого бронхита. Consilium medicum. 2012; 11: 16–21.
32. Lior C., Moragas A., Bayona C. et al. Effectiveness of anti-inflammatory treatment versus antibiotic therapy and placebo for patients with non-complicated acute bronchitis with purulent sputum. The BAAP Study protocol. BMC Pulm Med. 2011; 11: 38.https://dx.doi.org/10.1186/1471-2466-11-38.
33. Smith S.M., Fahey T., Smucny J., Becker L.A. Antibiotics for acute bronchitis. Cochrane Database Syst Rev. 2017; 6(6): CD000245. https://dx.doi.org/10.1002/14651858.CD000245.pub4.
34. Mainous A., Saxena S., Hueston W. et al. Ambulatory antibiotic prescribing for acute bronchitis and cough and hospital admissions for respiratory infections: time trends analysis. J R Soc Med. 2006; 99(7): 358–62. https://dx.doi.org/10.1258/jrsm.99.7.358.
35. Smucny J., Flynn C., Becker L., Glazier R. Beta2-agonists for acute bronchitis. Cochrane Database Syst. Rev. 2004; 1: CD001726. https://dx.doi.org/10.1002/14651858.CD001726.pub2.
36. El-Gohary M., Hay A.D., Coventry P. et al. Corticosteroids for acute and subacute cough following respiratory tract infection: A systematic review. Fam Pract. 2013; 30(5): 492–500. https://dx.doi.org/10.1093/fampra/cmt034.
37. Zhang L., Mendoza-Sassi R.A., Wainwright C., Klassen T.P. Nebulised hypertonic saline solution for acute bronchiolitis in infants. Cochrane Database Syst Rev. 2017; 12(12): CD006458. https://dx.doi.org/10.1002/14651858.CD006458.pub4.
38. Купаев В.И., Щелкунова Л.А., Гущина Ю.М. с соавт. Мукоактивная терапия острого бронхита: что лучше назначить в реальной общей врачебной практике? Доктор.Ру. 2017; 5: 47–20.
39. Prabhu Shankar S., Chandrashekharan S., Bolmall C.S., Baliga V. Efficacy, safety and tolerability of salbutamol + guaiphenesin + bromhexine (Ascoril) expectorant versus expectorants containing salbutamol and either guaiphenesin or bromhexine in productive cough: A randomised controlled comparative study. J Indian Med Assoc. 2010; 108(5): 313–14, 316–18, 320.
40. Клячкина И.Л. Лечение кашля при острых респираторных вирусных инфекциях и гриппе у пациентов группы риска. Военно-медицинский журнал. 2009; 7: 40–45.
41. Зайцев А.А., Оковитый С.В., Крюков Е.В. Кашель. Практическое пособие для врачей. М.: Медиа Сфера. 2015; 60 с.
Об авторах / Для корреспонденции
Андрей Алексеевич Зайцев, д.м.н., профессор, главный пульмонолог ФГБУ «Главный военный клинический госпиталь им. академика Н.Н. Бурденко» Министерства обороны Российской Федерации, зав. кафедрой пульмонологии (с курсом аллергологии) Медицинского института непрерывного образования ФГБОУ ВО «Московский государственный университет пищевых производств», заслуженный врач РФ. Адрес: 105229, Москва, Госпитальная пл., д. 3. E-mail: a-zaicev@yandex.ru. ORCID: https://orcid.org/0000-0002-0934-7313. SPIN-код: 6549-5154
Игорь Викторович Лещенко, д.м.н., профессор, профессор кафедры фтизиатрии и пульмонологии ФГБОУ ВО «Уральский государственный медицинский университет» Минздрава России, главный научный сотрудник Уральского НИИ фтизиопульмонологии – филиала ФГБУ «Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний» Минздрава России, заслуженный врач РФ. Адрес: 620039, г. Екатеринбург, ул. 22 партсъезда, д. 50. E-mail: leshchenkoiv@yandex.ru.
ORCID: https://orcid.org/0000-0002-1620-7159
Андрей Георгиевич Малявин, д.м.н., профессор кафедры фтизиатрии и пульмонологии лечебного факультета ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России. Адрес: 107150, г. Москва, ул. Лосиноостровская, д. 39, стр. 2. E-mail: maliavin@mail.ru.
ORCID: https://orcid.org/0000-0002-6128-5914. Scopus Author ID: 6701876872
Похожие статьи
- Легочная эмболия – критический обзор и адаптация рекомендаций Европейской федерации внутренней медицины для практикующих врачей
- Результаты многоцентрового рандомизированного двойного слепого плацебо-контролируемого исследования эффективности и безопасности применения Ренгалина для лечения кашля при острой респираторной инфекции у взрослых пациентов
- О коморбидности, общности патогенеза и оптимизации терапии внутренних болезней
- Иммуноглобулиновый-А нефрит: клинический случай с исходом в стойкую ремиссию
- Возможности фитотерапии при «простудном» кашле
Трахеобронхит — симптомы и лечение
Что такое трахеобронхит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Яковлевой Марины Геннадьевны, педиатра со стажем в 23 года.
Над статьей доктора Яковлевой Марины Геннадьевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Педиатр Cтаж — 23 года
Клиника «Екатерининская»
Дата публикации 23 января 2020 Обновлено 4 мая 2022
Определение болезни. Причины заболевания
Трахеобронхит — это одновременное воспаление слизистой оболочки трахеи и бронхов [1] . Изолированное поражение какой-то одной из этих структур (трахеит или бронхит) встречается редко.
Несмотря на чёткое определение болезни, острый трахеобронхит нередко диагностируют как различные формы острых респираторных заболеваний, при этом не уточняя уровень поражения дыхательных путей. В итоге возникают сложности в диагностике, которые могут привести к затяжному течению болезни, развитию осложнений и хроническому воспалению [1] [2] [3] .
Краткое содержание статьи — в видео:
Воспаление трахеи и бронхов могут вызвать различные инфекционные, реже физические или химические, факторы, а именно:
- Вирусы (чаще всего риновирусы, вирус гриппа, парагриппа, бокавирусы, респираторно-синцитиальный вирус, метапневмовирус и др.).
- Бактерии. В большинстве случаев (около 90 %) это стрептококк, гемофильная палочка или их ассоциации. В группе риска находятся курильщики: из-за постоянного раздражения табачным дымом слизистая оболочка дыхательных путей находится в воспалённом состоянии, что предрасполагает к заселению слизистой патогенными микроорганизмами. Чаще всего встречается при этом размножается гемофильная палочка, которая при снижении иммунореактивности организма и вызывает обострение хронического трахеобронхита. Около 10 % трахеобронхитов в осенний период связаны с микоплазменной и хламидийной инфекцией [11] .
- Грибковые инфекции как единственный источник болезни встречаются редко, обычно при иммунодефицитных состояниях.
- Аллергены, например пыльца растений, пыль или запах жареной рыбы.
- Аэрополлютанты — загрязнённый воздух и табачный дым.
- Профессиональные вредности, например вдыхание химических запахов. Чаще всего с таким фактором сталкиваются маляры, парикмахеры и работники химических производств.
Особая группа болезни — аспирационный бронхит. Он развивается у грудных детей из-за регулярного попадания пищи в дыхательные пути. При этом воспаление слизистой связано не только с агрессивным воздействием попавшей еды, но и с кишечной флорой.
Инфекционный трахеобронхит в основном встречается зимой во время эпидемий. Чаще всего причиной становится вирусное воспаление, но может быть и сочетание нескольких факторов. Например, вирусно-бактериальное воспаление или аллерген является триггером, а бактериальная инфекция присоединяется к уже имеющемуся воспалению слизистой трахеи и бронхов [2] [4] .
К предрасполагающим факторам острого или обострению хронического трахеобронхита относят явления, снижающие общую и местную сопротивляемость организма:
- Климат и условия труда, создающие переохлаждение и сырость.
- Курение табака.
- Нарушение носового дыхания (при остром или хроническом насморке, искривление носовой перегородки).
- Очаги хронической инфекции в носоглотке.
- Застойные изменения в лёгких при сердечной недостаточности, которая развивается при пороках сердца, гипертонической болезни, инфаркте миокарда и др. В результате происходит так называемый «застой» в малом круге кровообращения, когда жидкая составляющая крови заполняет альвеолы лёгких, они набухают, увеличиваются и утрачивают свою газообменную функцию.
Заболеваемость трахеобронхитом велика, но об истинном её уровне судить крайне сложно, т. к. зачастую болезнь является ничем иным, как компонентом инфекционного процесса при вирусных поражениях верхних дыхательных путей.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы трахеобронхита
Острому трахеобронхиту обычно предшествуют признаки острой респираторной инфекции — заложенность носа, боль в горле.
При прогрессировании неприятные ощущения из носоглотки спускаются вниз, охватывая трахею и бронхи, появляются характерные симптомы — саднение, боль за грудиной, кашель, хрипота, изменение темпа голоса [6] . Может возникнуть ощущение одышки вследствие боли или чувства стеснения в грудной клетке при дыхании.
Основной симптом — кашель. В начале заболевания сухой, надсадный, приступообразный. У детей раннего возраста приступы кашля могут сопровождаться рвотой, возбуждением. Через несколько дней кашель становится влажным. Мокрота является благоприятной средой для активного размножения бактерий. Обычно мокрота слизистая, но при затягивании процесса приобретает зеленоватый оттенок. Кашель может сохраняться до 14 дней, а иногда при микоплазменной и хламидийной инфекции до 1 месяца.
Воспаление может сопровождаться незначительным повышением температуры тела, обычно до 37,5 °C, общим недомоганием, снижением аппетита, потливостью.
Обструктивная форма болезни возникает из-за непроходимости бронхов. Вследствие этого в организме нарушаются газообмен и процесс вентиляции в лёгких. Такой вид трахеобронхита часто появляется как осложнение, сопровождается одышкой, шумным дыханием со свистом, могут наблюдаться рассеянные сухие хрипы. При выздоровлении кашель остаётся достаточно долго — в течение 2-3 недель или дольше.
Если причиной трахеобронхита стало попадание аллергена в дыхательные пути, симптомы ограничиваются вялостью, сухим кашлем, нередко появляется одышка и свистящее дыхание на фоне нормальной температуры тела.
Хронический трахеобронхит имеет менее выраженные симптомы: кашель быстро из сухого переходит во влажный, мокрота может быть слизисто-гнойной с прожилками крови в результате травмирования мелких сосудов при интенсивном кашле [1] [4] [5] .
Патогенез трахеобронхита
Очищение дыхательных путей от чужеродных частиц и микроорганизмов происходит благодаря оседанию их на слизистых оболочках и последующему выведению вместе с трахеобронхиальной слизью, которая в нормальных условиях обладает бактерицидным эффектом, т. к. содержит иммуноглобулины и неспецифические факторы защиты (лизоцим, трансферрин, опсонины и др.) [5] [6] [7] .
В развитии острого трахеобронхита и обострении хронического важную роль играет изменение характера бронхиального секрета. Он может измениться в результате снижения эффективности физических факторов защиты, таких как фильтрация вдыхаемого воздуха, освобождение его от грубых механических частиц, терморегуляция и увлажнение вдыхаемого воздуха, рефлекс чихания и кашля, а также нарушение мукоцилиарного транспорта (важнейшего механизма очищения слизистой оболочки трахеи и бронхов от патологических агентов с помощью реснитчатого эпителия, выстилающего дыхательные пути).
Патогенез трахеобронхита связан с проникновением возбудителя ингаляционно, его оседанием на слизистой и развитием воспалительной реакции. На этом фоне развивается гиперемия (покраснение), слизистая оболочка дыхательных путей отекает, увеличивается выработка слизи и слущивание повреждённого эпителия.
Инфекционный агент проникает в клетки эпителия слизистой оболочки трахеи и бронхов, возбуждает чувствительность дыхательного тракта, способствуя развитию гиперреактивности, которая проявляется ещё большей чувствительностью слизистой к неблагоприятным факторам окружающей среды, таким как смена температуры окружающей среды, резкие запахи, физическая нагрузка.
В большинстве случаев при остром трахеобронхите повреждённая слизистая оболочка дыхательного тракта восстанавливается, и воспаление исчезает в течение недели. Если течение острого трахеобронхита сопровождается выраженным воспалительным отёком слизистой бронхов, то это может привести к нарушению проходимости и явлению бронхиальной обструкции (сужению просвета бронхов ) , способствующей затяжному течению и переходу в хроническую форму болезни. При хронизации процесса возрастает вязкость секрета, что ухудшает и затрудняет работу мерцательного эпителия дыхательных путей, ведёт к застою слизи и атрофии слизистой оболочки. Всё это ещё больше повышает чувствительность к повреждающим агентам, усиливает воспаление, нарушает проходимость, способствует возникновению осложнений [2] .
Более глубокое поражение характеризуется дегенерацией подслизистого слоя эпителия, в тяжёлых случаях преобладают явления некроза (омертвения) слизистой оболочки. Гибель поверхностного слоя эпителия может осложниться инфицированием стафилококком. Аспирирование (проникновение) инфицированного материала в альвеолы приводит к развитию стафилококковой пневмонии, часто с образованием абсцесса.
Классификация и стадии развития трахеобронхита
- По этиологии: вирусный трахеобронхит, бактериальный, вирусно-бактериальный, неуточнённый, обусловленный химическими и физическими воздействиями.
- По патогенезу: первичный, вторичный. Вторичный трахеобронхит отличается от первичного тем, что он развивается как осложнение хронических заболеваний сердца и лёгких, инфекционных заболеваний, например коклюша, туберкулёза.
- По уровню поражения: трахеобронхит, бронхит с поражением бронхов среднего калибра и бронхит с поражением бронхов мелкого калибра (бронхиол), его ещё называют бронхиолит.
- По нарушению вентиляции: обструктивный (проходимость дыхательных путей нарушена), необструктивный (проходимость не нарушена).
- По характеру течения: острый, хронический, рецидивирующий.
- По наличию осложнений: неосложнённый, осложнённый.
- По степени тяжести: лёгкий, средний, тяжёлый.
- По характеру воспалительного процесса: катаральный бронхит (это чаще острый процесс с появлением слизистого воспаления); гнойный бронхит [3] .
Осложнения трахеобронхита
Для большинства людей острый трахеобронхит не опасен. Осложнения острого трахеобронхита часто связаны с нарушением дренажной функции бронхов. В норме бронхи способны к самоочищению от микробов, мелких частиц, мокроты с помощью маленьких ресничек, так называемого реснитчатого эпителия, выстилающего слизистую трахеи и бронхов. При развитии воспаления на слизистой дыхательных путей нарушается работа ресничек, происходит застаивание слизи и её аспирация в дистальные (боковые) отделы бронхиального дерева с развитием воспаления лёгочной ткани — пневмонии или бронхообструктивного синдрома.
При повторяющихся острых бронхитах процесс переходит в хроническую форму, при которой чаще возникают серьёзные осложнения:
- бронхоэктазия — необратимая гнойная деформация бронхов;
- кровохарканье;
- эмфизема — необратимое расширение воздухоносных пространств и повышенное вздутие лёгочной ткани;
- дыхательная недостаточность;
- пневмосклероз — замещение лёгочной ткани соединительной;
- вторичная лёгочная артериальная гипертензия;
- формирование лёгочного сердца — увеличение и расширение правых отделов сердца за счёт повышения давления в лёгочной артерии [7][8][10] .
Диагностика трахеобронхита
Диагностические мероприятия при остром трахеобронхите обычно проводятся амбулаторно педиатром, терапевтом или пульмонологом, при аллергической этиологии показана консультация аллерголога. Диагноз обычно клинический, т. к. при остром трахеобронхите в большинстве случаев нет необходимости в лабораторном или инструментальном обследовании. Дополнительные обследования требуются в двух случаях: если болезнь затягивается, либо если это обострение хронического трахеобронхита с подозрением на осложнённое течение.
Клинические критерии диагностики острого трахеобронхита: субфебрильная температура ( 37,1-38,0 °C) , умеренно выраженный общеинтоксикационный синдром, кашель, диффузные сухие и разнокалиберные влажные хрипы в лёгких.
Рентгенография лёгких имеет значение для исключения осложнений, в частности пневмонии. Также характерен внешний вид больного, сильная лихорадка, тахипное (учащение частоты дыхания) и, как следствие, недостаточное поступление кислорода в кровь, так называемая гипоксемия.
Для исключения бактериальных осложнений проводится исследование мокроты (общий анализ, посев на микрофлору) и периферической крови (клинический анализ крови, С-реактивный белок, прокальцитонин). Для подтверждения аллергической природы проводят аллергологическое обследование (определение специфических иммуноглобулинов Е, кожные аллергопробы).
Пациенты, жалующиеся на одышку, для исключения гипоксемии должны пройти пульсоксиметрию (метод определения степени насыщения крови кислородом) . Мазки из носоглотки могут быть проверены на грипп и коклюш в случае подозрения на такую патологию.
Для диагностики хронического бронхита тщательно собирают анамнез заболевания, чтобы исключить осложнения делают спирометрию (исследование функции внешнего дыхания с измерением объёма лёгких) и по необходимости компьютерную томограмму органов грудной клетки. При наличии сопутствующей патологии сердечно-сосудистой системы может быть рекомендовано проведение эхокардиографии [8] [9] .
Дифференциальную диагностику длительного кашля необходимо проводить у людей с сердечно-сосудистой патологией, принимающих некоторые лекарственные препараты, которые могут вызывать кашель (например ингибиторы ангиотензинпревращающего фермента).
Особая настороженность должна быть в отношении курящих лиц старше 50 лет и людей, работающих на вредных производствах. Иногда требуется консультация гастроэнтеролога для исключения гастроэзофагеального рефлюкса, который является причиной длительного кашля примерно у 40 % людей. Гастроэзофагеальный рефлюкс — это состояние, которое возникает при нарушении моторно-эвакуаторной функции желудочно-кишечного тракта и характеризуется регулярно повторяющимся забросом в пищевод и ротовую полость содержимого желудка и двенадцатиперстной кишки, проявляется кашлем, осиплостью, одышкой. Также при сложности диагностики причины длительного кашля необходима консультация отоларинголога для исключения постназального затёка (стекания избытка слизи по задней стенки глотки) и хронического синусита.
Лечение трахеобронхита
Острый трахеобронхит, как правило, не требует госпитализации. Госпитализации подлежат лица с тяжёлым течением острого трахеобронхита, с отягощённым общесоматическим фоном, а также при осложнённом течении хронического бронхита.
Лечение острого неосложнённого трахеобронхита заключается в назначении обильного тёплого питья, постурального дренажа грудной клетки (массажа грудной клетки для более лёгкого отхождения мокроты из дыхательных путей).
- Противокашлевые препараты могут быть рекомендованы при надсадном сухом кашле.
- Муколитические и отхаркивающие средства назначаются при вязкой, трудно отделяемой мокроте, ограничено их применение у детей раннего возраста.
- Ингаляционные бронхорасширяющие препараты (например «Сальбутамол» , «Беродуал» ) через небулайзер применяют в случае осложнений в виде бронхообструктивного синдрома.

- Назначение ингаляционных кортикостероидов оправдано при аллергическом бронхите, курс лечения до 5 дней.
- Противовирусные препараты назначают при симптомах гриппа.
- Антибиотики рекомендованы при остром трахеобронхите или обострении хронического бронхита с признаками бактериальной инфекции.
В связи с отсутствием доказательной базы применение антигистаминных препаратов и электропроцедур, горчичников, жгучих пластырей и банок не рекомендовано.
Функциональной реабилитации после перенесённого трахеобронхита, особенно с осложнениями, способствует пребывание в загородном реабилитационном отделении или специализированном отделении климатического санатория [1] [6] [9] .
Прогноз. Профилактика
Прогноз при остром трахеобронхите благоприятный, очень редко осложняется пневмонией. Детей с повторяющимися бронхитами, в том числе с бронхообструктивным синдромом, следует направить к пульмонологу [1] [5] . Прогноз при хроническом бронхите зависит от того, сопровождается ли обострение какими-либо осложнениями или нет.
Профилактика. Исходя из преимущественно вирусной этиологии трахеобронхита, профилактика заболевания заключается прежде всего в профилактике ОРВИ. Следует обращать внимание на соблюдение правил личной гигиены: частое мытьё рук; минимизация контактов “глаза-руки», “нос-руки». Важное значение имеет борьба с пассивным и активным курением, загрязнением воздуха, а также ежегодная вакцинация против вирусных и бактериальных инфекций [2] [4] [7] [9] [10] .
Список литературы
- Таточенко В.К. Болезни органов дыхания: практическое руководство. — М.: Педиатр, 2012.
- Баранов А.А., Таточенко В.К., Бакрадзе М.Д. Лихорадочные синдромы у детей. Рекомендации по диагностике и лечению. — М.: Союз педиатров России, 2011. — 208 с.
- Классификация клинических форм бронхолегочных заболеваний у детей. — М.: Российские респираторное общество, 2009.
- Детские болезни: учебное пособие / под ред. А.А. Баранова. — 2 изд. — М., 2007. — 1008 с.
- Педиатрия: национальное руководство: в 2 томах. — М.: ГЭОТАР-Медиа, 2009. — 1024 с.
- Зайцева О.В. Кашель у детей: дифференциальный диагноз, рациональный выбор терапии: руководство для врачей. — М., 2011.
- Чучалин А.Г., Абросимов В.Н. Кашель. — Рязань., 2000. — 59 с.
- Салухов В.В. Практическая пульмонология: руководство для врачей / под ред. В.В. Салухова, М.А. Харитонова. — М.: ГЭОТАР-Медиа, 2017. — 416 с.
- Чучалин А.Г., Авдеев С.Н., Архипов В.В., и др. Рациональная фармакотерапия заболеваний органов дыхания. — М., 2007.
- Чучалин А.Г. Пульмонология: национальное руководство / под ред. А. Г. Чучалина — М.: ГЭОТАР-Медиа, 2016. — 800 с.
- Федеральные клинические рекомендации по оказанию медицинской помощи детям с острым бронхитом / Министерство здравоохранения Российской федерации; союз Педиатров России. — 2015.
Острый бронхит у взрослых
Острый бронхит – ограниченное воспаление крупных дыхательных путей, основным симптомом которого является кашель [1]. Острый бронхит продолжается, как правило, 1-3 недели. Однако у ряда больных кашель может быть затяжным (до 4-6 недель) ввиду особенностей этиологического фактора [1, 2, 3].
Острый бронхит может быть выставлен у пациентов с кашлем, продуктивным или нет, без хронических бронхо-легочных заболеваний, и не объясняемый другими причинами (синусит, астма, ХОБЛ).

АЦЦ® 600, АЦЦ® Хот Дринк, АЦЦ® Актив показаны при заболеваниях дыхательных путей, приводящих к образованию трудноотделяемой мокроты, таких как острый и хронический бронхит, ларингит, синусит, трахеит, грипп, бронхиальная астма и муковисцидоз (в качестве вспомогательной терапии). Можно применять с 12 лет. Применяется 1 раз в день.
Материал предназначен для медицинских и фармацевтических работников
KZ2305031941
Перед назначением и применением внимательно прочтите инструкцию по медицинскому применению. Самолечение может быть вредным для вашего здоровья.
I. ВВОДНАЯ ЧАСТЬ:
Название протокола: Острый бронхит у взрослых.
Код протокола:
Код(ы) МКБ-10
J20 Острый трахеобронхит
J20.0 Острый бронхит, вызванный Mycoplasma pneumoniae
J20.1 Острый бронхит, вызванный Haemophilus influenzae (палочкой Афанасьева-Пфейффера)
J20.2 Острый бронхит, вызванный стрептококком
J20.3 Острый бронхит, вызванный вирусом Коксаки
J20.4 Острый бронхит, вызванный вирусом парагриппа
J20.5 Острый бронхит, вызванный респираторным синцитиальным вирусом
J20.6 Острый бронхит, вызванный риновирусом
J20.7 Острый бронхит, вызванный эховирусом
J20.8 Острый бронхит, вызванный другими уточненными агентами
J20.9 Острый бронхит неуточненный
J21 Острый бронхиолит включен: с бронхоспазмом
J21.0 Острый бронхиолит, вызванный респираторным синцитиальным вирусом
J21.8 Острый бронхиолит, вызванный другими уточненными агентами
J21.9 Острый бронхиолит неуточненный
J22 Острая респираторная инфекция нижних дыхательных путей неуточненная.
Сокращения:
IgE immunoglobulinE – иммуноглобулин Е
АКДС ассоциированная коклюшно-дифтерийно-столбнячная вакцина
БК бацилла Коха
ВДП верхние дыхательные пути
О2 кислород
ОБ острый бронхит
СОЭ скорость оседания эритроцитов
ТЭЛА тромбоэмболия легочной артерии
ХОБЛ хроническая обструктивная болезнь легких
ЧСС число сердечных сокращений
Дата разработки протокола: 2013 год.
Дата пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: врачи общей практики, терапевты, пульмонологи.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+).
Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
+7 938 489 4483 / +7 707 707 0716 / + 375 29 602 2356 / office@medelement.com
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
Эпидемиология острого бронхита связана с эпидемиологией гриппа и других респираторных вирусных заболеваний. Чаще всего возникает в осенне-зимний период. Основной этиологический фактор острых бронхитов (80-95%) – вирусная инфекция, что подтверждается многими исследованиями [1, 2, 3, 4, 5, 6].
Наиболее частые вирусные агенты – грипп А и В, парагрипп, риносинцитиальный вирус, менее частые – короновирусы, аденовирусы и риновирусы. Среди бактериальных патогенов определенная роль в этиологии острого бронхита отводится таким патогенам, как микоплазма, хламидии, пневмококк, гемофильная палочка. Специальных исследований по эпидемиологии острого бронхита в Казахстане не проведено. По международным данным острый бронхит – пятое по частоте острое заболевание, дебютирующее кашлем [1, 2, 3].
Острый бронхит классифицируется на необструктивный и обструктивный [1, 4, 5]. Кроме того, выделяют затяжное течение острого бронхита, когда клиника сохраняется до 4-6 недель [1, 2, 3, 4, 5, 6].
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий:
Общий анализ крови по показаниям:
— кашель более 3-х недель;
— возраст старше 75 лет;
— подозрение на наличие пневмонии;
— фебрильная лихорадка более 38,0 С;
— с целью дифференциальной диагностики.
Флюорография по показаниям:
— кашель более 3-х недель;
— возраст старше 75 лет;
— подозрение на наличие пневмонии;
— с целью дифференциальной диагностики.
Перечень дополнительных диагностических мероприятий:
— общий анализ мокроты (при наличии);
— микроскопия мокроты с окраской по Грамму;
— бактериологическое исследование мокроты;
— микроскопия мокроты на БК;
— спирография;
— рентгенография органов грудной клетки;
Диагностические критерии
Жалобы и анамнез:
В анамнезе факторами риска могут быть:
— контакт с больным вирусной респираторной инфекцией;
— сезонность (зимне-осенний период);
— переохлаждение;
— наличие вредных привычек (курение, употребление алкоголя),
— воздействие физических и химических факторов (вдыхание паров серы, сероводорода, хлора, брома и аммиака).
Основные жалобы:
— на кашель сначала сухой, затем с отделением мокроты, мучительный, надсадный (чувство «царапания» за грудиной и между лопаток), который проходит при появлении мокроты;
— общая слабость, недомогание;
— боли в мышцах и в спине.
Физикальное обследование:
— температура тела субфебрильная или нормальная;
— при аускультации – жесткое дыхание, иногда рассеянные сухие хрипы.
Лабораторные исследования
— в общем анализе крови возможен незначительный лейкоцитоз, ускорение СОЭ.
Инструментальные исследования:
При типичном течении острого бронхита назначение лучевых методов диагностики не рекомендуется. Проведение флюорографии или рентгенографии органов грудной клетки показано при затяжном кашле (более 3-х недель), физикальном обнаружении признаков легочного инфильтрата (локальное укорочение перкуторного звука, появление влажных хрипов), пациентам старше 75 лет, т.к. у них зачастую пневмония имеет стертые клинические признаки.
Показания для консультации узких специалистов:
— консультация пульмонолога (при необходимости дифференциальной диагностики и неэффективности проводимой терапии);
— консультация оториноларинголога (для исключения патологии верхних дыхательных путей (ВДП));
— консультация гастроэнтеролога (для исключения гастроэзофагеального рефлюкса у пациентов с гастродуоденальной патологией).
Дифференциальный диагноз
Дифференциальный диагноз
Дифференциальная диагностика острого бронхита проводится по симптому «Кашель».
ДИАГНОЗ
— Кашель без учащения дыхания
— Насморк, заложенность носа
— Повышение температуры тела, лихорадка
— Фебрильная лихорадка свыше ≥ 38,0
— Озноб, боль в груди
— Укорочение перкуторного звука, бронхиальное дыхание, крепитация, влажные хрипы
— Тахикардия > 100 в мин
— Дыхательная недостаточность, ЧДД >24 в мин, снижение сатурации O2< 95% - Аллергоанамнез - Приступообразный кашель
— Наличие сопутствующих аллергических заболеваний (атопический дерматит, аллергический ринит, проявления пищевой и лекарственной аллергии).
— Эозинофилия в крови.
— Высокий уровень IgE в крови.
— Наличие в крови специфических IgE к различным аллергенам.
— Остро возникшая тяжелая одышка, цианоз, ЧДД более 26-30 в мин
— Предшествующая длительная иммобилизация конечностей
— Наличие злокачественных новообразований
— Тромбоз глубоких вен голени
— Кровохарканье
— Пульс свыше 100 в мин
— Отсутствие лихорадки
— Хронический продуктивный кашель
— Признаки бронхообструкции (удлинение выдоха и наличие свистящих хрипов)
— Развивается дыхательная недостаточность
— Выраженные нарушения вентиляционной функции легких
— Хрипы в базальных отделах легких
— Кардиомегалия
— Признаки плеврального выпота, застойная инфильтрация в нижних отделах легких на рентгенограмме
— Тахикардия, протодиастолический ритм галопа
— Ухудшение кашля, одышки и свистящих хрипов в ночное время, в горизонтальном положении
Кроме того, причиной затяжного кашля могут быть коклюш, сезонная аллергия, постназальный затек при патологии ВДП, гастроэзофагеальный рефлюкс, инородное тело в дыхательных путях.
Лечение
Цели лечения:
— облегчение тяжести и снижение продолжительности кашля;
— восстановление трудоспособности;
— устранение симптомов интоксикации, улучшение самочувствия, нормализация температуры тела;
— выздоровление и профилактика осложнений.
Тактика лечения
Немедикаментозное лечение
Лечение неосложненного острого бронхита обычно проводится в домашних условиях;
Для уменьшения интоксикационного синдрома и облегчения выделения мокроты – поддержание адекватной гидратации (обильное питье до 2-3 л воды, морсов в сутки);
Прекращение курения;
Устранение воздействия на больного факторов окружающей среды, вызывающих кашель (дыма, пыли, резких запахов, холодного воздуха).
Медикаментозное лечение:
Так как инфекционный агент в подавляющем большинстве случаев имеет вирусную природу, антибиотики рутинно назначать не рекомендуется. Зеленый цвет мокроты при отсутствии других признаков инфицирования нижних дыхательных путей, указанных выше, не является поводом для назначения антибактериальных препаратов.
Эмпирическая противовирусная терапия у больных с острым бронхитом обычно не проводится. Только в первые 48 ч от момента появления симптомов заболевания, при неблагоприятной эпидемиологической ситуации, возможно использование противовирусных препаратов (ингавирин) и ингибиторов нейраминидазы (занамивир, озельтамивир) (уровень С).
Ограниченной группе пациентов назначение антибиотиков показано, однако четких данных по выделению данной группы нет. Очевидно, в эту категорию входят пациенты с отсутствием эффекта и сохранением симптомов интоксикации более 6-7 дней, а также лица старше 65 лет с наличием сопутствующих нозологий.
Выбор антибиотика базируется на активности против наиболее частых бактериальных возбудителей острого бронхита (пневмококк, гемофильная палочка, микоплазма, хламидии). Препаратами выбора являются аминопенициллины (амоксициллин), в том числе защищенные (амоксициллин/клавуланат, амоксициллин/сульбактам) или макролиды (спирамицин, азитромицин, кларитромицин, джозамицин), альтернативой (при невозможности назначения первых) являются цефалоспорины 2-3 генерации per os. Ориентировочная средняя продолжительность антибактериальной терапии – 5-7 дней.

В одной капсуле ЛИНЕКС® Форте не менее 2 миллиардов бактерий.
ЛИНЕКС® Форте показан для профилактики и лечения в качестве вспомогательного средства при дисбиозе (дисбактериозе), диарее, вздутии живота и других желудочно-кишечных нарушениях, которые вызваны вирусными и бактериальными инфекциями желудочно-кишечного тракта у детей и взрослых (например, ротавирусная инфекция, диарея «путешественников»); противомикробными средствами (антибиотики и другие синтетические противомикробные средства); лучевой терапией брюшной полости и органов таза.
ЛИНЕКС® Форте следует принимать во время приема пищи, что обеспечит максимальную его эффективность. Рекомендуется принимать капсулы ЛИНЕКС® форте не ранее, чем через 3 часа после приема антибиотиков.
Материал предназначен для медицинских и фармацевтических работников. KZ2304216773
Перед назначением и применением внимательно прочтите инструкцию по медицинскому применению. Самолечение может быть вредным для вашего здоровья.
Принципы патогенетического лечения острого бронхита:
— нормализация количества и реологических свойств трахеобронхиального секрета (вязкости, эластичности, текучести);
— противовоспалительная терапия;
— ликвидация надсадного непродуктивного кашля;
— нормализация тонуса гладкой мускулатуры бронхов.
Если острый бронхит вызван вдыханием известного токсического газа, необходимо выяснить существование его антидотов и возможности их применения. При остром бронхите, вызванном парами кислот, показаны ингаляции парами 5% раствора натрия гидрокарбоната; если после вдыхания щелочных паров, то показаны ингаляции паров 5% раствора аскорбиновой кислоты.
При наличии вязкой мокроты показаны мукоактивные препараты (амброксол, бизолвон, ацетилцистеин, карбоцистеин, эрдостеин); возможно назначение препаратов рефлекторного действия, экспекторантов (обычно, отхаркивающие травы) внутрь.
Бронходилататоры показаны больным с явлениями бронхиальной обструкции и гиперреактивности дыхательных путей. Наилучшим эффектом обладают короткодействующие бета-2-агонисты (сальбутамол, фенотерол) и холинолитики (ипратропия бромид), а также комбинированные препараты (фенотерол+ипратропия бромид) в ингаляционной форме (в том числе через небулайзер).
Возможно применение внутрь комбинированных препаратов, содержащих экспекторанты, муколитики, бронхолитики.
Бронхо-Мунал® показан к применению в качестве профилактического средства при рецидивирующих инфекциях верхних и нижних дыхательных путей: хронический бронхит, тонзиллит, фарингит, ларингит, ринит, синусит, отит.
Бронхо-Мунал® необходимо принимать утром натощак.
Бронхо-Мунал® П предназначен детям от 6 месяцев. При необходимости можно открыть капсулу и смешать содержимое с небольшим количеством воды или смеси (чай, молоко, сок).
Материал предназначен для медицинских и фармацевтических работников.
Перед назначением и применением внимательно прочтите инструкцию по медицинскому применению. Самолечение может быть вредным для вашего здоровья.
При сохранении затяжного кашля и появлении признаков гиперреактивности дыхательных путей возможно применение противовоспалительных нестероидных препаратов (фенспирид), при неэффективности их – ингаляционные глюкокортикостероидные препараты (будесонид, беклометазон, флютиказон, циклесонид), в том числе через небулайзер (суспензия будесонида). Допустимо применение фиксированных комбинированных ингаляционных препаратов (будесонид/формотерол или флютиказон/сальметерол).
При отсутствии мокроты на фоне проводимой терапии, навязчивом, сухом надсадном кашле применяются противокашлевые средства (супрессанты кашля) периферического и центрального действия: преноксдиазин гидрохлорид, клоперастин, глауцин, бутамират, окселадин.
Профилактические мероприятия:
С целью профилактики острого бронхита следует устранить возможные факторы риска острого бронхита (переохлаждение, запыленность и загазованность рабочих помещений, курение, хроническая инфекция ВДП). Рекомендуется вакцинация против гриппа, особенно лицам с повышенным риском: беременные, пациенты старше 65 лет с сопутствующими заболеваниями.
Дальнейшее ведение:
После купирования общих симптомов в дальнейшем наблюдении и диспансеризации не нуждается.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
— устранение клинических проявлений в течение 3-х недель и возвращение к трудовой деятельности.
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Амброксол (Ambroxol) |
| Амоксициллин (Amoxicillin) |
| Аскорбиновая кислота (Ascorbic acid) |
| Ацетилцистеин (Acetylcysteine) |
| Беклометазон (Beclomethasone) |
| Будесонид (Budesonide) |
| Бутамират (Butamirate) |
| Глауцин (Glaucine) |
| Джозамицин (Josamycin) |
| Занамивир (Zanamivir) |
| Имидазолилэтанамид пентандиовой кислоты (Imidazolyl ethanamide pentandioic acid) |
| Ипратропия бромид (Ipratropium bromide) |
| Карбоцистеин (Karbotsistein) |
| Клавулановая кислота (Clavulanic acid) |
| Кларитромицин (Clarithromycin) |
| Клоперастин (Cloperastine) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Окселадин (Oxeladin) |
| Осельтамивир (Oseltamivir) |
| Преноксдиазин (Prenoxdiazine) |
| Сальбутамол (Salbutamol) |
| Спирамицин (Spiramycin) |
| Сульбактам (Sulbactam) |
| Фенотерол (Fenoterol) |
| Фенспирид (Fenspiride) |
| Флутиказон (Fluticasone) |
| Циклесонид (Ciclesonide) |
| Эрдостеин (Erdosteine) |
Группы препаратов согласно АТХ, применяющиеся при лечении
| (J01DC) Цефалоспорины второго поколения |
| (J01DD) Цефалоспорины третьего поколения |
Источник https://therapy-journal.ru/ru/archive/article/41897
Источник https://probolezny.ru/traheobronhit/
Источник https://diseases.medelement.com/disease/%D0%BE%D1%81%D1%82%D1%80%D1%8B%D0%B9-%D0%B1%D1%80%D0%BE%D0%BD%D1%85%D0%B8%D1%82-%D1%83-%D0%B2%D0%B7%D1%80%D0%BE%D1%81%D0%BB%D1%8B%D1%85/14244