Острый гнойный периостит челюстей
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «15» сентября 2015 года
Протокол № 9
Острый одонтогенный периостит — это серозное или гнойное воспаление периоста (надкостницы), при котором зона первичного инфекционно-воспалительного процесса в челюсти ограничена пределами пародонта пораженного зуба.
Название протокола: Острый гнойный периостит челюстей.
Код протокола:
Код(ы) МКБ-10:
К10.2 Воспалительные заболевания челюстей.
Сокращения используемые в протоколе:
ACT — аспартатаминотрансфераза;
AЛT — аланинаминотрансфераза;
ВИЧ — вирус иммунодефицита человека.
ВНЧС — височно-нижнечелюстной сустав;
КТ — компьютерная томография;
ЛФК — лечебная физкультура;
ОАК — общий анализ крови;
СОЭ — скорость оседания эритроцитов;
УВЧ — ультравысокие частоты;
УЗИ — ультразвуковое исследование;
УФО — ультрафиолетовое облучение;
ЭКГ — электрокардиограмма
Дата разработки протокола: 2015 год.
Категория пациентов: дети и взрослые.
Пользователи протокола: врачи челюстно-лицевые хирурги.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
+7 938 489 4483 / +7 707 707 0716 / + 375 29 602 2356 / office@medelement.com
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [7,9,13]:
· Острый: — серозный, гнойный.
Диагностика
Перечень основных и дополнительных диагностических мероприятий [2]:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· ОАК;
· рентгенография челюстей.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК;
· ОАМ;
· Определение группы крови по системе ABO;
· Определение резус-фактора крови
· рентгенография челюстей.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
· биохимический анализ крови (белок, билирубин, АЛТ, АСТ, глюкоза, тимоловая проба, мочевина, креатинин, остаточный азот);
· КТ челюстей.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Диагностические критерии
Жалобы и анамнез:
· повышение температуры тела до 38-38,5С.
· слабость, потеря аппетита;
· боль в области причинного зуба и челюсти;
· припухлость и отек мягких тканей в области воспаления;
· длительность заболевания – как правило, в течение 2-3 дней беспокоит кариозный зуб, который ранее мог быть лечен, затем появляется боль и припухлость челюсти.
Физикальное обследование:
Общий осмотр:
· выраженный воспалительный отек околочелюстных мягких тканей. При локализации процесса на верхней челюсти отек распространяется на подглазничную область, область носогубной складки, верхнюю губу. На нижней челюсти отек тканей распространяется на поднижнечелюстную область;
Осмотр полости рта:
· открывание рта болезненное, инфильтрация мягких тканей, гиперемия, флюктуация, сглаженность переходной складки, гиперемия слизистой, болезненность при пальпации;
Пальпация:
· инфильтрация, болезненность по переходной складке, симптом «флюктуации»;
Лабораторные исследования:
· ОАК: умеренно выраженный нейтрофильный лейкоцитоз, относительный лимфоцитоз, ускоренное СОЭ.
Инструментальные исследования:
· Рентгенография челюстей – нарушения в околокорневых тканях зуба, расширение периодонтальной щели.
Показания для консультации специалистов: не проводится.
Дифференциальный диагноз
Дифференциальный диагноз [8]:
| № | Нозология | Основные клинические дифференциально-диагностические критерии |
| 1. | Острый периодонтит | локализуется в пределах одного зуба, характеризуется резкими болями при каждом прикосновении к «причинному» зубу, десна вокруг пораженного зуба только иногда незначительно припухает и краснеет, не вызывает коллатерального отека |
| 2. | Острый одонтогенный остеомиелит | гиперемия, отечность, инфильтрация мягких тканей альвеолярного отростка или альвеолярной части челюсти с обеих сторон (муфтообразный отек), более выраженные симптомы интоксикации, подвижность соседних интактных зубов, гноетечение из пародонтальных карманов «причинного» и соседних зубов. |
| 3. | Острый верхнечелюстной синусит | Затрудненное носовое дыхание на пораженной стороне, гноетечение из носовых ходов, головные боли, более выраженные симптомы интоксикации. |
Лечение
Цели лечения:
· ликвидация воспалительного очага;
· купирование симптомов интоксикации;
· восстановление функции челюстей;
· профилактика осложнений.
Тактика лечения [1,6,7,10,11,12].
1. Клинико-рентгенологическое обследование;
2. Оперативное лечение;
3. Медикаментозное лечение;
4. Профилактические мероприятия;
5. Другие виды лечения (физиолечение, ЛФК, массаж и др).
Немедикаментозное лечение:
· Режим в раннем послеоперационном периоде – полупостельный, в послеоперационном периоде – общий. При консервативном лечении – общий.
· Диета стол — после хирургического лечения – №1а,1б, в последующем №15.
Медикаментозное лечение:
| № | Препарат, формы выпуска | Дозирование | Длительность и цель применения |
| Антибиотикопрофилактика | |||
| 1 | Цефазолин порошок для приготовления раствора для инъекций 500 мг и 1000 мг | 1 г в/в (детям из расчета 50 мг/кг однократно) | 1 раз за 30-60 минут до разреза кожных покровов; при хирургических операциях продолжительностью 2 часа и более – дополнительно 0,5-1 г во время операции и по 0,5-1 г каждые 6-8 часов в течение суток после операции с целью профилактики воспалительных реакций |
| 2 | Цефуроксим + Метронидазол Цефуроксим порошок для приготовления раствора для инъекций 750 мг и 1500 мг Метронидазол раствор для инфузии 0,5% — 100 мл | Цефуроксим 1,5-2,5 г, в/в (детям из расчета 30 мг/кг однократно) + Метронидазол (детям из расчета 20-30 мг/кг однократно) 500 мг в/в | за 1 час до разреза. Если операция длится более 3 часов повторно через 6 и 12 часов аналогичные дозы, с целью профилактики воспалительных реакций |
| При аллергии на β-лактамные антибиотики | |||
| 3 | Ванкомицин порошок для приготовления раствора для инфузий 500мг и 1000 мг | 1 г. в/в (детям из расчета 10-15 мг/кг однократно) | 1 раз за 2 часа до разреза кожных покровов. Вводится не более 10 мг/мин; продолжительность инфузии должна быть не менее 60 мин, с целью профилактики воспалительных реакций |
| Опиоидные анальгетики | |||
| 4 | Трамадол раствор для инъекций 100мг/2мл по 2 мл или 50 мг перорально | Взрослым и детям в возрасте старше 12 лет вводят внутривенно (медленно капельно), внутримышечно по 50-100 мг (1-2 мл раствора). При отсутствии удовлетворительного эффекта через 30-60 минут возможно дополнительное введение 50 мг (1 мл) препарата. Кратность введения составляет 1-4 раза в сутки в зависимости от выраженности болевого синдрома и эффективности терапии. Максимальная суточная доза – 600 мг. Противопоказан детям до 12 лет. | с целью обезболивания в послеоперационном периоде, 1-3 суток |
| 5 | Тримеперидин раствор для инъекций 1% по 1 мл | Вводят в/в, в/м, п/к 1 мл 1% раствора, при необходимости можно повторить через 12-24ч. Дозировка для детей старше 2х лет составляет 0.1 — 0.5 мг/кг массы тела, при необходимости возможно повторное введение препарата. | с целью обезболивания в послеоперационном периоде, 1-3 суток |
| Нестероидные противоспалительные средства | |||
| 6 | Кетопрофен раствор для инъекций 100 мг/2мл по 2 мл или перорально 150мг пролонгированный 100мг. | суточная доза при в/в составляет 200-300 мг (не должна превышать 300 мг), далее пероральное применение пролонгированные капсулы 150мг 1 р/д, капс. таб. 100 мг 2 р/д | Длительность лечения при в/в не должна превышать 48 часов. Длительность общего применения не должна превышать 5-7 дней, с противовоспалительной, жаропонижающей и болеутоляющей целью. |
| 7 | Ибупрофен суспензия для приема внутрь 100 мг/5 мл100мл или перорально 200 мг; гранулы для приготовления раствора для приема внутрь 600 мг | Для взрослых и детей с 12 лет ибупрофен назначают по 200 мг 3–4 раза в сутки. Для достижения быстрого терапевтического эффекта у взрослых доза может быть увеличена до 400 мг 3 раза в сутки. Суспензия — разовая доза составляет 5-10 мг/кг массы тела ребенка 3-4 раза в сутки. Максимальная суточная доза не должна превышать 30 мг на кг массы тела ребенка в сутки. | Не более 3-х дней в качестве жаропонижающего средства Не более 5-ти дней в качестве обезболивающего средства с противовоспалительной, жаропонижающей и болеутоляющей целью. |
| 8 | Парацетамол 200 мг или 500мг; суспензия для приема внутрь 120 мг/5 мл или ректально 125 мг, 250 мг, 0,1 г | Взрослым и детям старше 12 лет с массой тела более 40 кг: разовая доза — 500 мг – 1,0 г (1-2 таблетки) до 4 раз в сутки. Максимальная разовая доза – 1,0 г. Интервал между приемами не менее 4 часов. Максимальная суточная доза — 4,0 г. Детям от 6 до 12 лет: разовая доза – 250 мг – 500 мг по 250 мг – 500 мг до 3-4 раз в сутки. Интервал между приемами не менее 4 часов. Максимальная суточная доза — 1,5 г — 2,0 г. | Продолжительность лечения при применении в качестве анальгетика и в качестве жаропонижающего средства не более 3-х дней. |
| Гемостатические средства | |||
| 9 | Этамзилат раствор для инъекций 12,5% — 2 мл | 4-6 мл 12,5 % раствора в сутки. Детям, вводят однократно внутривенно или внутримышечно по 0,5-2 мл с учетом массы тела (10-15 мг/кг). | При опасности послеоперационного кровотечения вводят с профилактической целью |
| Антибактериальные препараты | |||
| 10 | Амоксицилин клавулановая кислота (препарат выбора) | Внутривенно Взрослые: 1,2 г каждые 6-8 ч. Дети: 40-60 мг/кг/сут (по амоксициллину) в 3 введения. | При развитии одонтогенного периостита и остеомиелита, курс лечения 7-10 дней |
| 11 | Линкомицин (альтернативный препарат) | Применяют внутримышечно, внутривенно (только капельно). Вводить внутривенно без предварительного разведения нельзя. Взрослые: 0,6-1,2 каждые 12 ч. Дети: 10-20 мг/кг/сут в 2 введения. | При развитии одонтогенного периостита и остеомиелита, курс лечения 7-10 дней |
| 12 | Цефтазидим (при выделении P.aeruginosa) или | Внутривенно и внутримышечно Взрослые: 3,0 — 6,0 г/сут в 2-3 введения (при синегнойной инфекции — 3 раза в сутки) Дети: 30-100 мг/кг/сут в 2-3 введения; | При развитии одонтогенного периостита и остеомиелита, курс лечения 7-10 дней |
| 13 | Ципрофлоксацин (при выделении P.aeruginosa) | Внутривенно Взрослые: 0,4-0,6 г каждые 12 ч. Вводят путем медленной инфузии в течение 1 ч. Детям противопоказан. | При развитии одонтогенного периостита и остеомиелита, курс лечения 7-10 дней |
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне:
· лечение «причинного» зуба.
Другие виды лечения, оказываемые на стационарном уровне:
· физиолечение (УВЧ-терапия, электрофорез, УФО).
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: нет.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях: нет.
Хирургическое вмешательство, оказываемое в стационарных условиях:
· удаление «причинного» зуба — при невозможности стоматологического лечения, подтвержденное рентгенологическим исследованием;
· периостотомия – при наличии воспаления под надкостницей.
Дальнейшее ведение:
· физиолечение (УЗТ, электрофорез);
· дыхательная гимнастика.
Индикаторы эффективности лечения:
· отсутствие воспаления в надкостнице;
· отсутствие воспалительных осложнений;
· восстановление функции полного открывания рта, жевания, глотания.
Препараты (действующие вещества), применяющиеся при лечении
| Амоксициллин (Amoxicillin) |
| Ванкомицин (Vancomycin) |
| Ибупрофен (Ibuprofen) |
| Кетопрофен (Ketoprofen) |
| Клавулановая кислота (Clavulanic acid) |
| Линкомицин (Lincomycin) |
| Метронидазол (Metronidazole) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
| Цефтазидим (Ceftazidime) |
| Цефуроксим (Cefuroxime) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этамзилат (Etamsylate) |
Госпитализация
Показания для госпитализации.
Показания для экстренной госпитализации:
· повышение температуры тела;
· боль и припухлость мягких тканей;
· сглаженность переходной складки;
· слизистая оболочка переходной складки полости рта гиперемирована, отечна, напряжена;
· нарушение функции жевания;
Показания для плановой госпитализации: нет.
Профилактика
Профилактические мероприятия:
· ежедневная обработка гнойной раны растворами антисептиков (хлоргексидин 0,05%, раствором йод-повидона);
· санация одонтогенных хронических очагов воспаления;
· ирригация полости рта антисептическими растворами.
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы: 1. Харьков Л.В., Яковенко Л.Н., Чехова И.Л. Хирургическая стоматология и челюстно-лицевая хирургия детского возраста /Под ред.Л.В.Харькова. — М.: «Книга плюс». 2005- 470 с. 2. Супиев Т.К., Зыкеева С.К. Лекции по стоматологии детского возраста: учеб. пособие – Алматы: Стомлит, 2006. – 616с. 3. Зеленский В.А., Мухорамов Ф.С., Детская хирургическая стоматология и челюстно-лицевая хирургия: учебник. – М.: ГЭОТАР-Медиа, 2009. – 216с. 4. Стоматология детская. Хирургия: учебник/ ред. С. В. Дьякова. — М.: Медицина, 2009. -384 с. 5. Афанасьев В.В. Хирургическая стоматология — М., ГЭОТАР-Медиа., 2011,- С.468-479. 6. Кулаков А.А. Хирургическая стоматология и челюстно-лицевая хирургия. Национальное руководство / под ред. А.А. Кулакова, Т.Г. Робустовой, А.И. Неробеева. — М.: ГЭОТАР-Медиа, 2010. — 928 с. 7. Шаргородский А.Г. Клиника, диагностика, лечение и профилактика воспалительных заболеваний лица и шеи (руководство для врачей) М.: ГЭОТАР-МЕД, 2002 — 528 с. 8. Муковозов И.Н. Дифференциальная диагностика хирургических заболеваний челюстно-лицевой области. МЕДпресс 2001. – 224 c. 9. Oral and Maxillofacial Pathology Brad W. Neville, Douglas D. Damm, Jerry E. Bouquot,Carl M., Allen Saunders, 2008. 10. Principles of Oral and Maxillofacial Surgery U. J. Moore, Wiley-Blackwell 2011. 11. Operative Oral and Maxillofacial Surgery John Langdon, Mohan Patel, Peter Brennan, Edited by Robert A. Ord, Hodder Arnold, 2011. 12.Current Therapy in Oral and Maxillofacial Surgery Shahrokh C. Bagheri,R. Bryan Bell, Husain Ali Khan, Saunders, 2011. 13. Oral and Maxillofacial Diseases Crispian Scully, Stephen Flint, Stephen R. Porter, Khursheed Moos, Jose V. Bagan, 2010.
Информация
Список разработчиков протокола с указание квалификационных данных:
1. Жаналина Бахыт Секербековна — Главный внештатный челюстно лицевой хирург Актюбинской области, врач высшей категории, профессор, заведующая кафедрой хирургической стоматологии и стоматологии детского возраста . РГКП на ПХВ «Западно-Казахстанского медицинского университета имени М.Оспанова».
2. Утепов Дилшат Каримович — врач детский челюстно лицевой хирург высшей категории — Центр детской хирургии Университетская клиника «Аксай» РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова»
3. Ся Тун Чин Руслан Владимирович – врач челюстно-лицевой хирург высшей категории, врач ординатор отделения общей детской хирургии, АО «Национальный Научный центр Материнства и Детства».
4. Ихамбаева Айнур Ныгымановна – ассистент кафедры общей и клинической фармакологии АО «Медицинский университет Астана» клинический фармаколог.Указание на отсутствие конфликта интересов: нет.
Рецензент: Нурмаганов Серик Балташевич – доктор медицинских наук, профессор, врач челюстно-лицевой хирург высшей категории, заведующий кафедрой стоматологии постдипломного образования РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова».
Условия пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.
Периостит челюсти ( Флюс )

Периостит челюсти – инфекционно-воспалительный процесс с локализацией очага в надкостнице альвеолярного отростка либо тела челюсти. Периостит челюсти сопровождается формированием поднадкостничного абсцесса; отеком околочелюстных мягких тканей; болью с иррадиацией в ухо, висок, глаз; ухудшением общего самочувствия (слабостью, повышенной температурой тела, головной болью, нарушением сна). Диагноз периостита челюсти устанавливается на основании данных осмотра и пальпации, подтвержденных рентгенологически. Лечение периостита челюсти включает вскрытие и дренирование поднадкостничного абсцесса, удаление зуба-источника инфекции, физиотерапию, полоскания полости рта, антибиотикотерапию.

- Классификация
- Причины периостита челюсти
- Симптомы периостита челюсти
- Диагностика периостита челюсти
- Лечение периостита челюсти
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Периостит челюсти — воспаление периоста (надкостницы) альвеолярной дуги, реже – тела верхней или нижней челюсти инфекционного или травматического генеза. В хирургической стоматологии периостит челюстей диагностируется у 5,4% пациентов с воспалительными заболеваниями челюстно-лицевой области; при этом в 95% случаев периостальное воспаление протекает в острой форме и лишь в 5% — в хронической. Примерно в 1,5-2 раза чаще периостит локализуется в области нижней челюсти. Течение периостита челюстей характеризуется своеобразием местной и общей клинической картины, обратимостью воспалительного процесса при своевременном лечении и высоким риском возникновения тяжелых гнойных осложнений при прогрессирующем варианте развития.

Периостит челюсти
Классификация
В зависимости от пути проникновения инфекции в надкостницу различают следующие формы периостита челюсти: одонтогенный (обусловленный заболеванием зубов), гематогенный (обусловленный распространением инфекции по кровеносному руслу), лимфогенный (обусловленный распространением инфекции по лимфатическим путям), травматический (обусловленный повреждением надкостницы). С учетом клинического течения и патоморфологической картины воспаления периостит челюсти может быть острым (серозным или гнойным) и хроническим (простым или оссифицирующим).
Острый серозный периостит челюсти сопровождается инфильтрацией надкостницы и скоплением в воспалительном очаге умеренного количества серозного экссудата. Острый гнойный периостит челюсти (флюс) протекает с формированием ограниченного поднадкостничного абсцесса, образованием свищей, через которые гной оттекает наружу.
Хронический периостит челюсти характеризуется вялотекущим инфекционно-воспалительным процессом в надкостнице, сопровождающимся образованием молодой костной ткани на поверхности челюстных костей. Если при простом периостите челюсти процесс новообразования костной ткани является обратимым, то при оссифицирующем быстро прогрессируют окостенение и гиперостоз. По степени распространения различают ограниченный (в области 1 или нескольких зубов) и диффузный (с охватом практически всей челюсти) гнойный периостит.
Причины периостита челюсти
Чаще всего периостит челюсти имеет одонтогенное происхождение и возникает на фоне предшествующего заболевания зубов. В 73% случаев причиной периостита челюсти выступает хронический периодонтит; в 18% — альвеолит; в 5% — воспаление полуретинированных и ретинированных зубов мудрости; примерно в 4% — пародонтит и нагноившаяся киста челюсти. В этих случаях воспалительный экссудат перемещается из периодонта под надкостницу по костным канальцам губчатого и компактного слоя челюстной кости.
Гематогенный и лимфогенный периостит челюстей обычно развивается после перенесенной ангины, тонзиллита, отита, гриппа, ОРВИ, скарлатины, кори. Такой путь распространения инфекции чаще всего имеет место у детей. Травматический периостит челюсти может являться следствием удаления сложного зуба, хирургического вмешательства, травмы зубов, открытых переломов челюсти, инфицированных ран мягких тканей лица и пр.
У большинства пациентов прослеживается связь периостита челюстей с предшествующим переохлаждением или перегреванием, эмоциональным или физическим перенапряжением. При исследовании воспалительного экссудата при гнойных периоститах челюсти обнаруживается смешанная анаэробная (75%) и аэробная (25%) микрофлора, представленная стрептококками, стафилококками, грамположительными и грамотрицательными палочками, гнилостными бактериями.
Симптомы периостита челюсти
Течение периостита челюсти зависит от формы и локализации воспаления, реактивности организма пациента. Острый серозный периостит челюсти характеризуется, главным образом, местными проявлениями: отечностью мягких тканей, гиперемией слизистой в области переходной складки, регионарным лимфаденитом. В полости рта обычно имеется «причинный» зуб с пульпитом или периодонтитом, а периостальное воспаление носит реактивный характер.
Острый гнойный периостит может являться самостоятельной патологией или служить ведущим симптомом остеомиелита челюсти. Данная клиническая форма сопровождается ухудшением общего самочувствия: слабостью, субфебрилитетом, ознобом, головной болью, нарушением сна и аппетита. Больные отмечают резкую локальную боль в области челюсти с иррадиацией в ухо, висок, глазницу, шею; болезненность при открывании рта, ограничения движения челюсти, патологическую подвижность больного зуба.
При осмотре выявляется припухлость щеки, изменение конфигурации лица за счет отека мягких тканей околочелюстной области. Отечность при гнойном периостите челюсти имеет характерную локализацию: так, при поражении области верхних резцов возникает припухлость верхней губы; при поражении верхних клыков и премоляров – щечной, скуловой, подглазничной областей; верхних моляров — околоушно-жевательной области. При периостите нижней челюсти отек распространяется на нижнюю губу и подбородок.
При периостите челюсти также обнаруживаются изменения со стороны полости рта, включающие гиперемию слизистой оболочки, наличие плотного болезненного инфильтрата или валикообразной припухлости с очагом флюктуации — поднадкостничного абсцесса. В дальнейшем, по мере гнойного расплавления надкостницы, экссудат проникает под слизистую оболочку десны, образуя подслизистый (поддесневой) абсцесс, откуда гной может периодически изливаться через свищевое отверстие в полость рта, принося временное облегчение.
Хронический периостит челюсти протекает с периодическими болями в области причинного зуба, утолщением челюсти, незначительным изменением контура лица, увеличением поднижнечелюстных лимфоузлов, отечностью и гиперемией с цианотичным оттенком слизистой оболочки со стороны полости рта.
Диагностика периостита челюсти
При стоматологическом осмотре выявляются характерные клинические признаки периостита челюсти (гиперемия, инфильтрат, флюктуация и др.). При одонтогенной инфекции в полости рта обычно имеется сильно разрушенная коронковая часть зуба, послужившего источником инфекции, с кариозной полостью и корневыми каналами, заполненные продуктами распада тканей. При перкуссии зуба отмечается болевая реакция.
С помощью рентгенографии при остром периостите челюстей изменений со стороны костной ткани не выявляется, однако могут быть обнаружены гранулематозный или гранулирующий периодонтит, одонтогенные кисты, ретинированные зубы и пр. При хроническом периостите челюстей рентгенологически определяется новообразованная костная ткань. Острый гнойный периостит челюсти следует разграничивать с острым периодонтитом, остеомиелитом, сиаладенитом, абсцессом, околочелюстной флегмоной, лимфаденитом, синуситом и др.
Лечение периостита челюсти
В стадии серозного воспаления проводится комплексное лечение пульпита или периодонтита, физиотерапия (УВЧ), полоскания полости рта дезинфицирующими средствами. Как правило, консервативных мер бывает достаточно для рассасывания инфильтрата.
Острый гнойный периостит челюсти требует хирургического лечения – вскрытия поднадкостничного или подслизистого абсцесса. Периостотомия производится под инфильтрационной или проводниковой анестезией через внутриротовой разрез. С целью обеспечения оттока гнойного экссудата рану дренируют марлевым или резиновым выпускником. В послеоперационном периоде показана щадящая диета, антисептические полоскания, прием антибиотиков, дезинтоксикационная, гипосенсибилизирующая, симптоматическая терапия.
К решению вопроса о целесообразности сохранения причинного зуба при остром периостите челюсти подходят дифференцированно: молочные и сильно разрушенные постоянные зубы требуют удаления; зубы, сохранившие функциональную ценность, подлежат лечению. С целью купирования воспалительных явлений назначается физиотерапия: УВЧ, флюктуоризация, ультразвук, лазеротерапия, электрофорез с гиалуронидазой. Выздоровление обычно наступает через 5-7 дней.
Лечение хронического периостита челюсти включает удаление зуба, медикаментозную и физиотерапевтическую терапию.
Прогноз и профилактика
При первых признаках периостита челюсти необходимо немедленно обратиться к стоматологу. В противном случае возможно развитие тяжелых по своим последствиям осложнений (остеомиелита, флегмоны шеи, сепсиса), представляющих угрозу для жизни пациента. Наиболее благоприятно протекает острый серозный периостит челюсти; гнойный периостит требует активной хирургической тактики.
Профилактика периостита челюсти заключается в своевременном лечении одонтогенных очагов (кариеса, пульпита, периодонтита), профессиональной гигиене полости рта, санации хронических гнойных очагов.
Периостит челюсти (флюс) — симптомы и лечение
Что такое периостит челюсти (флюс)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова Игоря Витальевича, стоматолога-хирурга со стажем в 40 лет.
Над статьей доктора Козлова Игоря Витальевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Стоматолог-хирург Cтаж — 40 лет
Стоматология «Дентатека»
Стоматология «Интердентос»
Дата публикации 13 января 2020 Обновлено 26 апреля 2021Определение болезни. Причины заболевания
Периостит челюсти — это воспаление надкостницы (периоста) тела челюсти и альвеолярных отростков, в которых расположены зубы. Это один из наиболее распространённых воспалительных процессов челюстно-лицевой области.
В народе это заболевание называют «флюс» из-за таких характерных симптомов, как асимметрия лица за счёт отёка мягких тканей.

Причиной возникновения периостита могут быть различные воспалительные процессы одонтогенного происхождения, то есть происходящие от зубов.
- Основной причиной безусловно являются периодонтиты — воспалительные процессы в периодонте (ткани, окружающей корень зуба) зубов, которые, в свою очередь, происходят от инфицированной пульпы. Являясь осложнением кариеса, инфицированная пульпа даёт начало процессу воспаления, а затем процессу распада тканей пульпы, также служит причиной проникновения микробов и токсинов по каналу зуба в периодонт и кость, а затем под надкостницу [3] .
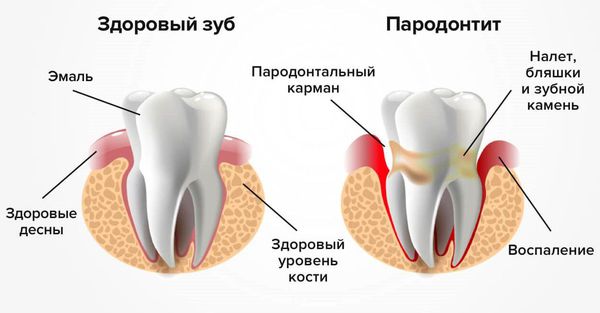
- Другие хронические воспалительные процессы в периодонте, классифицируемые как пародонтиты, также могут быть причиной возникновения периоститов.
- Воспалительные процессы в слизистой вокруг коронки частично прорезавшегося восьмого зуба («зуба мудрости») и последствия его удаления также теоретически могут вызвать воспаление периоста. Но все же периостит как следствие воспаления в области восьмых зубов нижней челюсти наблюдается достаточно редко. Это связано с анатомией ретромолярной области, поскольку воспаление быстрее распространится по жировой клетчатке в окологлоточном и подъязычном пространствах, нежели локализуется под периостом. Чаще периостит может развиться в области восьмых зубов верхней челюсти, что обусловлено большей изоляцией их от клетчаточных пространств.
Нужно отметить, что любое удаление зуба либо операция в полости рта может спровоцировать такое осложнение, как периостит, если состояние иммунитета и реактивность организма в силу различных факторов способствуют этому.
Ослабленный иммунитет и нарушение регенеративных способностей организма при некоторых хронических и острых общих заболеваниях могут способствовать возникновению периостита при наличии хронических воспалительных процессов в полости рта. Различные внешние факторы, такие как переохлаждение, тоже могут стать толчком к развитию воспаления.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы периостита челюсти
Основными симптомами заболевания являются:
- Асимметрия лица за счёт отёка мягких тканей различных областей в зависимости от локализации процесса.
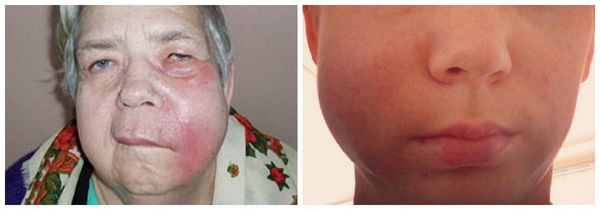
- Плотный болезненный инфильтрат (уплотнение, вызванное воспалительным процессом), характерной валикообразной формы, локализующийся преимущественно в области переходной складки полости рта, на поздних стадиях с явлением флюктуации — свидетельстве наличия скопившегося под надкостницей гноя.
- Боли разной степени выраженности с иррадиацией (распространением) в висок, ухо и глаз.
- Повышенная температура тела до 37,0—37,5 С°, связанная с реактивностью организма, в редких случаях развивается парестезия (нарушение чувствительности) нижней губы при локализации процесса в месте выхода подбородочного нерва и болезненность при открывании рта при локализации процесса в области прикрепления жевательных мышц.
- В случае одонтогенной (происходящей от зуба) причины заболевания возможна самопроизвольная боль в причинном зубе, усиливающаяся при накусывании на зуб.
- Высока вероятность подвижности зубов, находящихся в зоне воспалительного процесса, причём наиболее выражена подвижность причинного зуба.
- Воспалительному процессу часто сопутствует зловонный запах изо рта, потливость и бледность кожных покровов.
- Субъективно пациент может ощущать слабость, общее недомогание, озноб как следствие повышенной температуры тела, которая обычно не превышает субфебрильного значения (37,1—38,0 °C) [2] .
Патогенез периостита челюсти
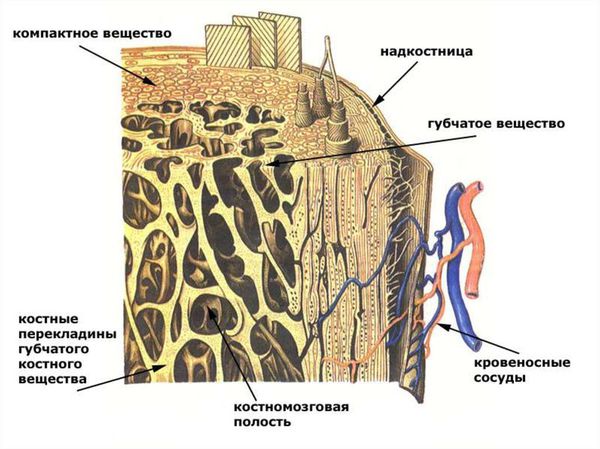
Чтобы понять смысл данной патологии, необходимо рассмотреть анатомию среза челюстной кости. Кость челюсти на срезе представляет собой неоднородную структуру: по периферии она очень плотная, имеет иногда тонкую, иногда, наоборот, очень толстую стенку (хирурги подразделяют кость на несколько типов в зависимости от присущей человеку с рождения структуре костной ткани, которая определяется индивидуальной анатомией организма). Эта стенка состоит из так называемого компактного костного вещества. Внутрь от компактного вещества кость построена из ряда тонких, соединённых со стенкой и между собой костных перекладинок, которые напоминают губку, вследствие чего такая структура и называется губчатым костным веществом.
Периост, или надкостница, — это тонкий слой соединительной ткани, покрывающий наружную поверхность кости во всех местах, кроме суставов, которые защищены суставным хрящом. Основной функцией надкостницы является питание, кровоснабжение и регенерация кости. В отличие от самой кости она имеет нервные окончания, что делает её очень чувствительной к любым повреждениям, содержит множество сосудов и обеспечивает питание костей.
Надкостница соединена с костью сильными коллагеновыми волокнами — волокнами Шарпи (коллагеновые волокна, которые проникают в кость наружного слоя и внутренних пластинок кости).
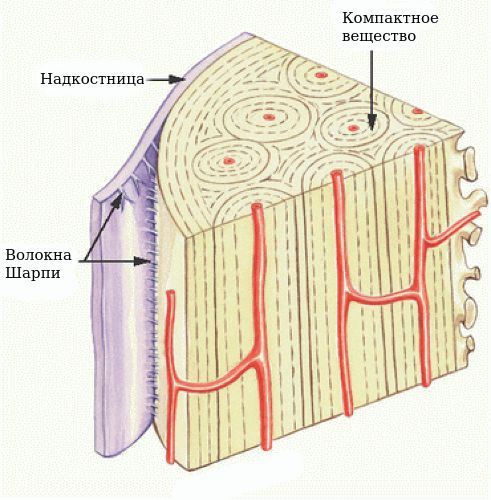
Наружный слой надкостницы содержит адвентиции (плотные волокна, образующие основу). В этом слое расположены сплетения сосудов, которые через гаверсовы каналы (трубчатые полости внутри кости) проникают в глубокие слои костей.
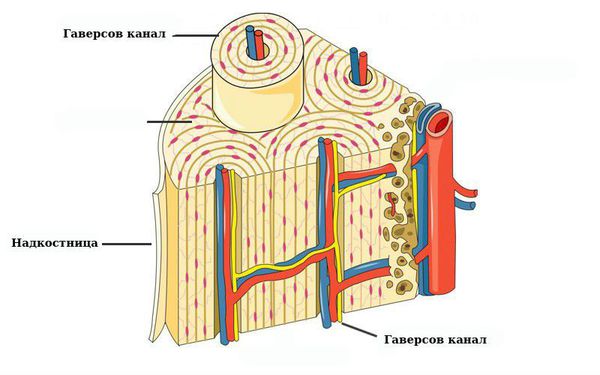
Внутренний слой состоит из коллагеновых и эластических волокон, содержит фибробласты (клетки, производящие каркас организма) и клетки-предшественники, которые развиваются в остеобласты (созидатели кости) и остеокласты (разрушители кости) — клетки, ответственные за перестроение и рост кости.
После повреждения кости (перелома) клетки-предшественники также трансформируются в остеобласты и хондробласты (клетки, производящие хрящевую ткань), которые необходимы для процесса регенерации. Активное кровоснабжение и большое количество стволовых клеток служит одной из причин развития воспалительного процесса в периосте, ткани осуществляющей барьерную функцию.
Воспалительный очаг при периостите в большинстве случаев локализуется в вестибулярной поверхности (93,4 %). Чаще периостит развивается в области нижней челюсти (61 %), реже — в верхней (38,7 %) [1] .
Формирование абсцесса под надкостницей связано не с поступлением гноя из других областей, а с возникновением собственного очага под влиянием патогенных микроорганизмов, токсинов и продуктов распада тканей. При исследованиях с помощью внутрикожных проб была установлена высокая сенсибилизация организма больного к возбудителям в очаге воспаления как ответ на действие бактериальных аллергенов.
При исследовании гноя в случаях острых периоститов обнаруживают смешанную микрофлору, состоящую из стрептококков и стафилококков (чаще непатогенный стафилококк) различных видов, грамположительных и грамотрицательных палочек и различных гнилостных бактерий [4] .
Вследствие отёка при развитии воспалительного процесса в надкостнице наблюдается её утолщение и разволокнение, затем отслоение от кости. При микроскопии обнаруживаются многочисленные лейкоциты и участки кровоизлияний вследствие нарушения кровообращения (застоя) в сосудах. Экссудат ( скопление жидкости) с токсинами, микробами и скоплениями лейкоцитов отслаивает и расплавляет внутренний слой надкостницы, образуя очаг гнойного экссудата.
По мере объединения множества очагов происходит дальнейшее отслаивание периоста и расплавление тканей, пока не произойдёт опорожнение гнойника на 5-6 день через распавшуюся слизистую в полость рта. Иногда вследствие воспалительного процесса в надкостнице может происходить резорбция (разрушение) подлежащей кости и образование в ней дефектов.
Из-за нарушения кровоснабжения, вызванного отслойкой периоста, может происходить некроз (омертвение) участков кости с образованием секвестров (участков омертвевшей ткани, отделившейся от здоровой) и переход процесса в остеомиелит (воспаление костного мозга).
У молодых и здоровых людей наблюдается периостальное новообразование кости по периферии воспаления в надкостнице.
Классификация и стадии развития периостита челюсти
Периоститы классифицируются по патогенезу:
- одонтогенный (причиной является зуб);
- неодонтогенный (все прочие факторы).
Данная классификация влияет в основном на тактику лечения периостита (имеется в виду причинный зуб) и практически не влияет на клиническую картину заболевания, поскольку независимо от источника развивается оно во всех случаях сходным образом.
По характеру течения и продолжительности:
- Острый. В случае острого заболевания клиническая картина периостита развивается очень динамично — за несколько часов. Постепенно нарастающая боль через 3-5 часов приобретает пульсирующий характер, появляется инфильтрат, отёк мягких тканей распространяется на соседние мягкие ткани. Возможно развитие лимфаденита (воспаления лимфоузлов) .
- Хронический. При хронической форме симптоматика менее выражена: боль, отёк и инфильтрат присутствуют, но картина не так выражена, а самое главное — время проявления заболевания уже не измеряется часами, как в острой форме, а может растягиваться на несколько дней.
Некоторые авторы делят острый одонтогенный периостит на две формы:
Хотя логичнее было бы считать это фазами заболевания, перетекающими одна в другую. Поскольку в начале воспаления ткани в области надкостницы пропитываются жидкостью за счёт пропотевания плазмы сквозь стенки сосудов, а затем, подвергаясь расплавлению ткани, трансформируются в гнойный очаг [5] .
Существуют и другие классификации, основанные на гистологии, морфологии, патогенезе заболевания. Они интересны лишь с научной точки зрения узкого специалиста, но никак не отражаются на тактике лечения пациента.
Осложнения периостита челюсти
Осложнения периостита в большей мере обусловлены локализацией воспалительного процесса, поскольку нередко воспаление надкостницы распространяется на соседствующие клетчаточные пространства и перетекает в более опасный процесс — флегмону (обширное, разлитое воспаление жировых пространств между мышцами). Таким образом при локализации периостального абсцесса в области нижней челюсти с большой вероятностью можно ожидать развития воспаления в области дна полости рта, крыловидно-челюстном, подьязычном пространстве и т. п.
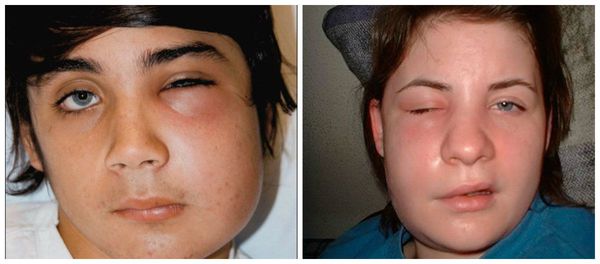
При распространении воспаления на клетчаточные пространства, окружающие жевательные мышцы и глотку, появляются соответствующие симптомы: боль при глотании и открывании рта, ограничение открывания рта. Резко ухудшается общее состояние больного, поскольку нарастает интоксикация организма.
При низкой реактивности организма и длительном вялотекущем процессе под периостом возможно развитие воспалительных, а затем и некротических процессов в кости — остеомиелита на фоне смазанной симптоматики [10] .
В некоторых случаях периостальный очаг, расплавляя ткани, самостоятельно опорожняется через свищевой ход либо через десневую борозду (щель между десной и зубом). Это возможно при расположении периостита поверхностно в передне-боковых отделах. При локализации очага в области жевательных зубов вероятность осложнений гораздо выше.
Являясь ограниченным очагом воспаления, периостит практически никогда не даёт явлений сепсиса, но теоретически при подавленном иммунитете это возможно. Скорее следует говорить о возникновении периостита на фоне иммунодефицита, что достаточно часто встречается у ВИЧ-инфицированных пациентов [6] .
Диагностика периостита челюсти
В большинстве случаев клиническая картина и симптомы периостита настолько очевидны, что трудностей с постановкой диагноза не возникает.
Уже из анамнеза зачастую можно выявить причины возникновения заболевания: пациент обычно описывает клиническую картину развития периодонтита, либо упоминает уже проводимое лечение у стоматолога.
В подавляющем большинстве случаев легко диагностировать причинный зуб и наличие инфильтрата, а в поздних случаях — абсцесса под надкостницей, без дополнительных методов обследования. Характерный вид таких пациентов с асимметрией лица и выбухающей слизистой по переходной складке вкупе с быстрым развитием клинической картины за сутки, а то и меньше, вряд ли затруднят врача при постановке диагноза.
Рентгеновское исследование полезно в основном для решения судьбы причинного зуба, поскольку никаких характерных рентгенологических признаков острого периостита не существует. Очаг деструкции кости в области причинного зуба служит косвенным признаком очага первичного воспаления [7] .
В анализах крови, как правило, обнаруживается лейкоцитоз (повышение числа лейкоцитов) и увеличенная СОЭ (скорости оседания эритроцитов), что характерно для любого воспалительного процесса. Стоит отметить, что обычно нет необходимости и времени на проведение лабораторных анализов.
Окончательный диагноз ставится после сбора анамнеза, осмотра пациента и рентгеновского исследования. Обычно выполняется прицельный снимок на визиографе. Если клиника располагает необходимым оборудованием, снимок выполняют на ортопантомографе или компьютерном томографе: в этом случае диагностика будет детальней и прогноз в отношении причинного зуба точнее.
Дифференциальный диагноз проводится с обострением хронического периодонтита, при котором нет поднадкостничного гнойного очага, отсутствует симптом флюктуации (ощущения наличия очага жидкости в напряжённых отёком тканях) и имеется лишь покраснение слизистой и небольшой отёк в проекции корня. Хотя при отсутствии адекватного лечения обострившийся хронический периодонтит может перерасти в периостит.
Дифференциальную диагностику проводят и с новообразованиями, дающими визуально картину выбухания слизистой. Но анамнез и пальпаторное обследование новообразования сразу же дают повод предположить наличие опухоли. Новообразование не может появиться за 2-3 дня и давать выраженную боль при пальпации, характерную для периостита.
Лечение периостита челюсти
Лечение периостита всегда хирургическое, если отступить от этого правила, то есть серьёзная опасность перетекания ограниченного очага воспаления в более опасную — разлитую форму, которая потребует иной тактики лечения и зачастую госпитализации пациента.
Лечение периостита стандартно и заключается в устранении очага первичного воспаления и эвакуации гноя, т. е. удалении причинного зуба (в случаях неблагоприятного прогноза лечения) и хирургическом вскрытии очага на всю его ширину с последующим дренированием.
Процедуру обычно проводят под местной анестезией, в некоторых случаях показана медикаментозная седация, не исключено и проведение наркоза. Нужно понимать, что введение анестетика в напряжённые экссудатом (скоплением жидкости) ткани — процедура крайне болезненная, поэтому в методике обезболивания перед периостотомией (вскрытием гнойника) есть своя специфика: предпочтительна проводниковая анестезия (вид обезболивания, когда нерв блокируется до участка операции) с последующим локальным обезболиванием, проводимым тонкой иглой поверхностно, без погружения иглы в абсцесс.
Больной зуб необходимо удалить в случае неблагоприятного терапевтического прогноза: наличие больших очагов деструкции кости, некорректное ранее проведённое лечение каналов, повлекшее их перфорацию или закупорку отломком инструмента и т. п. В случаях благоприятного прогноза проводят эндодонтическое лечение, которое подразумевает удаление из каналов распада пульпы, соответствующую механическую и медикаментозную обработку каналов специальным инструментом и мощными антисептиками для устранения в них инфекции с последующей временной пломбировкой препаратами кальция и временной пломбировкой зуба. Очень важен последующий рентгенологический контроль с целью подтверждения эффекта от проведённой терапии каналов: очаг деструкции в кости должен уменьшиться и в дальнейшем исчезнуть.
Для эвакуации гноя производится периостотомия (рассечение слизистой и надкостницы) на всю длину инфильтрата по переходной складке.
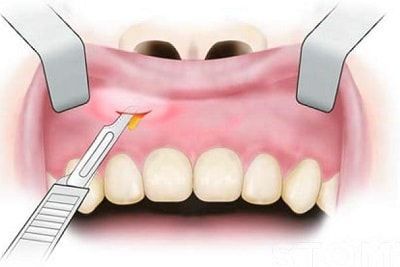
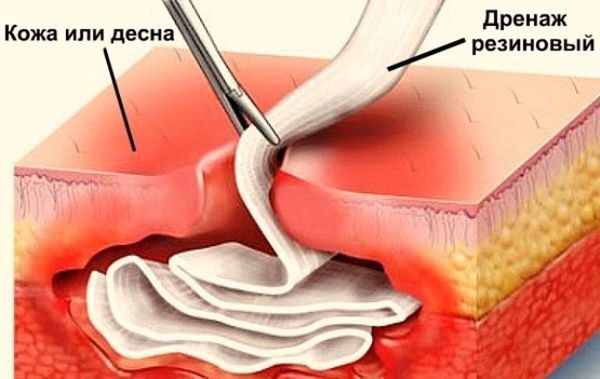
Как правило, хирург обнаруживает характерный симптом — отслойку периоста от кости, тогда как в здоровом состоянии периост прочно прикреплён к корковому слою. На этом этапе происходит опорожнение гнойника, либо обнаруживается отсутствие гноя наряду с периостальной реакцией. Хирург тупым инструментом зондирует всю полость абсцесса для выявления изолированных очагов. В случае наличия гноя обычно проводится ирригация (промывание) поднадкостничного пространства антисептиками с последующим введением дренажа (обычно полоски перчаточной резины) в рану для предупреждения слипания её краёв. Рана не ушивается, пациенту назначается перевязка через сутки или двое с целью удаления дренажа [8] .
При отсутствии противопоказаний назначается антибактериальная терапия (в большинстве случаев полусинтетические пенициллины) и НПВП (нестероидные противовоспалительные средства). В случае выраженного отёка назначают десенсибилизирующие препараты. Обязательно и назначение анальгетиков либо их непосредственное внутримышечное введение после операции, поскольку в первые часы после лечения, когда заканчивается действие анестетика, проявляется выраженная болевая симптоматика. Имеет смысл и локальное охлаждение льдом области инфильтрата в течение нескольких часов для уменьшения кровотечения и отёка. Время охлаждения необходимо назначать руководствуясь субьективными ощущениями пациента, а не конкретным временным промежуткам.
Практически всегда данное лечение приводит к положительному результату: уже через несколько часов пациент испытывает облегчение, снижение болевых ощущений и отёка. Хотя инфильтрат в виде умеренно болезненного уплотнения будет сохраняться в течение нескольких дней.
Необходим повторный визит на следующий день для подтверждения результатов проведённого лечения и возможного удаления дренажа, если отсутствуют выделения из раны. В дальнейшем пациент наблюдается у врача 3-5 дней, вполне правомерна выдача листа нетрудоспособности на этот период. После исчезновения выраженных симптомов воспаления приступают к продолжению лечения причинного зуба.
В редких случаях, например, при разрезе недостаточной длины либо при выпадении дренажа и слипания краёв раны, лечение может осложниться из-за задержки эвакуации остатков гноя из очага. В этих случаях следует расширить разрез и обеспечить опорожнение введением дренажа.
Прогноз. Профилактика
Прогноз в подавляющем большинстве случаев благоприятный. В редких случаях, в основном связанных со снижением общего иммунитета организма, периостит принимает хроническую форму с последующим развитием остеомиелита кости челюсти. В этом случае необходимо всестороннее обследование на предмет выявления скрытой общей патологии и проведения дальнейшего лечения с её учётом. Хотя принципы местной терапии периостита остаются традиционными [9] .
С профилактикой всё достаточно просто: вовремя выявлять и лечить пульпиты и периодонтиты, удалять дистопированные (аномально расположенные) и ретинированные (непрорезавшиеся в виду дефицита места в челюсти) восьмые зубы в случаях клинического проявления воспалительных процессов вокруг них. Важно донести до пациента мысль о возможности возникновения серьёзного воспалительного процесса в надкостнице в случае игнорирования рекомендаций врача по санации полости рта.
Список литературы
- Афанасьев В.В. Хирургическая стоматология: учебник / под общ. ред. В.В. Афанасьева. — М.: ГЭОТАР-Медиа, 2010.
- Биберман Я.М. Острые гнойные периоститы челюстей: автореф. дис. . канд. мед. наук. — М., 1963.
- Воспалительные заболевания и травмы челюстно-лицевой области: дифференциальный диагноз, лечение: справочник / А. С. Артюшкевич и др. — Минск: Беларусь, 2001. — 254 с.
- Иванов A.C., Иванов В.И., Беркунов В.Н. Причины острой одонтогенной инфекции // Сборник трудов 2-й Всероссийской научно-практической конференции «Образование, наука и практика в стоматологии». — М., 2005.
- Воспалительные заболевания в челюстно-лицевой области у детей / В.В. Рогинский, А.И. Воложин, В.А. Вайлерт, В.М. Елизарова и др.; под. ред. В.В. Рогинского. — М.: Детстомиздат, 1998. — 272с.
- Муковозов И.Н. Дифференциальная диагностика хирургических заболеваний челюстно-лицевой области. — Л.: Медицина, 1982. — 264 с.
- Биберман Я.М. Острые гнойные периоститы челюстей : Автореф. дис. . канд. мед. наук. — М., 1963. — 20 с.
- Гостищев В.К. Оперативная гнойная хирургия: Руководство для врачей. — М.: Медицина,1996. — 416 с.
- Супеев Т.К. Гнойно-воспалительные заболевания челюстно-лицевой области. — М.:Мед пресс, 2001.
- Taihi I., Radoi L. Chronic non-suppurative mandibular osteomyelitis with proliferative periostitis: A review // Quintessence Int. — 2018; 49(3): 219-226.ссылка
Источник https://diseases.medelement.com/disease/%D0%BE%D1%81%D1%82%D1%80%D1%8B%D0%B9-%D0%B3%D0%BD%D0%BE%D0%B9%D0%BD%D1%8B%D0%B9-%D0%BF%D0%B5%D1%80%D0%B8%D0%BE%D1%81%D1%82%D0%B8%D1%82-%D1%87%D0%B5%D0%BB%D1%8E%D1%81%D1%82%D0%B5%D0%B9/14450
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_stomatology/jaw-periostitis
Источник https://probolezny.ru/periostit-chelyusti/