Эпилепсия — симптомы и лечение
Что такое эпилепсия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Казенных Татьяны Валентиновны, эпилептолога со стажем в 29 лет.
Над статьей доктора Казенных Татьяны Валентиновны работали литературный редактор Вера Васина , научный редактор Алексей Толмачев и шеф-редактор Лада Родчанина

Эпилептолог Cтаж — 29 лет Профессор
Клиника НИИ психического здоровья
Дата публикации 14 января 2021 Обновлено 3 августа 2021
Определение болезни. Причины заболевания
Эпилепсия (Epilepsy) — это хроническое заболевание головного мозга, характеризующееся повторными спонтанными приступами (пароксизмами), которые возникают в результате избыточных нейронных разрядов. Клинически эпилепсия проявляется судорогами и изменениями сознания (вплоть до его потери) [4] [11] . Эпилепсия может быть как самостоятельным заболеванием, так и симптомом другой патологии [9] .

По данным ВОЗ, эпилепсией в активной форме страдает во всём мире примерно каждый 4-10 человек из 1000 — это одно из самых распространённых неврологических заболеваний [20] . В странах с низким уровнем дохода эпилепсия встречается чаще, что связано с повышенным риском заболеть малярией и нейроцистицеркозом, менее развитой структурой здравоохранения и повышенным травматизмом при ДТП. ВОЗ утверждает, что почти 80 % людей с эпилепсией живут в странах с низким и средним уровнем дохода [20] . При этом при должной диагностике и лечении большая часть пациентов с эпилепсией могут жить без приступов и ухудшения качества жизни.
Эпилепсия известна человечеству давно — первые свидетельства о ней относятся к 4000 до н.э. Заболевание является серьёзной социальной проблемой, так как недостаток информирования об эпилепсии способствует непониманию, страху перед симптомами у окружающих и дискриминации больных.
Заболевание проявляется в виде кратковременных непроизвольных судорог в какой-либо части тела, либо же судороги затрагивают всё тело целиком. Иногда приступы сопровождаются потерей сознания и утратой контроля над функциями кишечника или мочевого пузыря. Припадки могут иметь форму как незначительных провалов в памяти и мышечных спазмов, так и тяжелых, продолжительных конвульсий.
Люди с эпилепсией чаще получают ушибы и переломы, связанные с припадками. У них также чаще встречаются тревожные расстройства и депрессия. Кроме того у пациентов с эпилепсией повышен риск преждевременной смерти в результате падений, утопления и ожогов.

Причины возникновения эпилепсии
Существует множество факторов, приводящих к возникновению спонтанной биоэлектрической активности (нейрональных разрядов), которые приводят к повторным эпилептическим припадкам. К причинам эпилепсии относят структурные, генетические, инфекционные, метаболические, иммунные и неизвестные этиологические факторы, к примеру:
- некоторые генетические заболевания;
- повреждение мозга в предродовой период и во время рождения (гипоксия или родовая травма, низкая масса тела при рождении);
- врожденные пороки развития головного мозга;
- травмы головы;
- инсульт;
- инфекции — менингит, энцефалит, нейроцистицеркоз;
- опухоли мозга.
Спровоцировать приступ эпилепсии при некоторых её видах может дефицит сна, приём алкоголя, гипервентиляция, сенсорные (чувственные стимулы): мигающий свет, изменения температуры, громкие звуки.
В зависимости от того, что именно вызывает эпилептические приступы, выделяют несколько видов патологии:
- идиопатическая (первичная, или врожденная);
- симптоматическая (вторичная, или фокальная);
- криптогенная эпилепсия (приступы возникают при отсутствии очаговых изменений в головном мозге по данным электроэнцефалографии, не подходят под критерии идиопатической формы, но при этом нет доказательств их симптоматической природы).
В случае идиопатической эпилепсии всегда есть наследственная предрасположенность к приступам: заболевание диагностировано у кровных родственников, либо имелись повторяющиеся потери сознания замирания, затянувшийся энурез. Учёные выделили около 500 генов, которые могут нести информацию об этой мутации, причём тип наследования этих генов может быть как аутосомно-доминантным (когда болезненный ген может проявляться в каждом поколении, подавляя здоровый ген), так и рецессивным (когда ген болезни подавляется здоровым и проявление болезни возможно при носительстве болезненного гена матерью и отцом) [15] [19] .
Клинические проявления идиопатической эпилепсии начинаются в детском возрасте. Чаще всего структурные изменения мозга отсутствуют, но имеется высокая активность нейронов. Нет и выраженного когнитивного дефекта. Прогноз при этой форме эпилепсии чаще благоприятен, пациенты хорошо себя чувствуют на антиэпилептических препаратах, которые значительно уменьшают количество приступов и позволяют добиться длительной ремиссии.
При симптоматической эпилепсии всегда есть органическая причина — кисты, опухоли головного мозга, пороки развития, неврологические инфекции, инсульты, а также изменения мозга в результате наркотической или алкогольной зависимости.
Также возможно проявление симптоматической эпилепсии в рамках наследственных заболеваний — их известно около 160. Чаще такие заболевания предполагают умственную отсталость с аутосомно-рецессивным типом наследования, когда носителями генов являются оба родителя.
При криптогенной эпилепсии выделить причину возникновения не удается даже при очень тщательном обследовании. Криптогенная эпилепсия — это одна из самых сложных хронических патологий ЦНС, развитие которой обусловлено неустановленными или неопределенными причинами. Заболевание проявляется регулярно повторяющимися специфическими припадками. Длительное течение обуславливает присоединение психических расстройств, снижаются когнитивные способности, присоединяется психотическая симптоматика.
Следует понимать, что появление однократного судорожного приступа хоть и является настораживающим симптомом, не всегда говорит о наличии эпилепсии. Врач вправе рассматривать этот диагноз, если у пациента случалось два и более приступа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы эпилепсии
Основное клиническое проявление эпилепсии — эпилептические пароксизмы: приступы, которые возникают из-за патологического (слишком интенсивного или слишком замедленного) электрического разряда в головном мозге [11] . Приступ обычно кратковременен, стереотипен (имеет характерные повторяющиеся черты) и проявляется нарушением поведения, эмоций, двигательных или сенсорных функций [21] .
По продолжительности и возможной причине возникновения выделяют:
- длительные (эпилептический статус);
- случайные (наступившие неожиданно и без провоцирующего фактора);
- циклические (возникающие через периодические интервалы времени);
- провоцируемые эпилептические пароксизмы (возникающие вследствие воздействия экзогенных или эндогенных факторов или вызванных сенсорной стимуляцией).
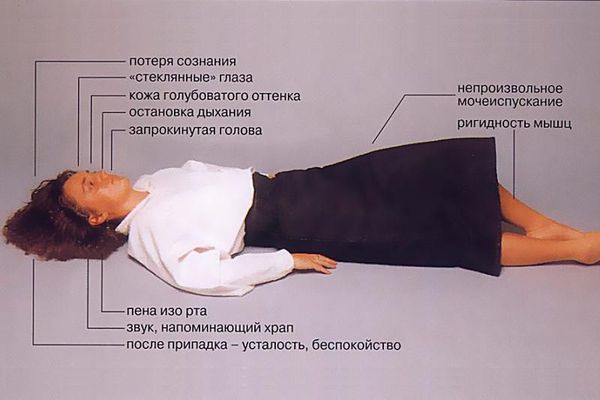
Эпилептический приступ может протекать единично или серией приступов, между которыми человек не приходит в себя и не восстанавливается полностью. Приступ может сопровождаться судорогами или протекать без них.
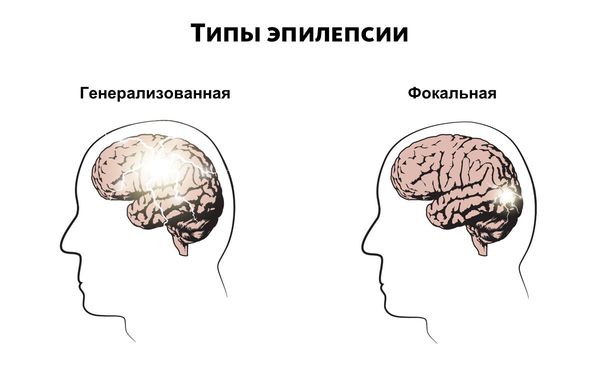
По клиническим проявлениям выделяют генерализованные и парциальные припадки.
- Наиболее распространенная разновидность генерализованных припадков — тонико-клонический (судорожный) приступ. На фоне полного здоровья человек теряет сознание, падает, тело выгибается – происходит симметричное тоническое напряжение тела, может быть прикус языка, кратковременная задержка дыхания, затем мышцы начинают подергиваться (клонические судороги), иногда бывает непроизвольное мочеиспускание или дефекация. Продолжительность приступа до 5 минут.
- Клонические припадки. Встречаются редко и проявляются мышечными спазмами – повторяющимися подёргиваниями.
- Тонические припадки. Проявляются внезапным приступообразным напряжением мышц, из-за перенапряжения затрудняется дыхание, пациент закатывает глаза и падает (если приступ застал его в положении стоя). При падении возможны травмы.
- Атонические (астатические) припадки, характеризуются безсудорожными потерями сознания с внезапной утратой тонуса мышц и таким же быстрым восстановлением.
- У детей чаще всего выявляются абсансы: ребёнок на несколько секунд замирает, но при этом может совершать какие-то движения.
- Для атипичных абсансов в отличии от классических характерно постепенное начало и окончание. Чаще всего они сопровождаются кивками головой, наклонами туловища, каскадными падениями. Подергивания мышц обычно выражены минимально.
- Миоклонии проявляются кратковременными неритмичными подергиваниями группы мышц.
Парциальные припадки также называют фокальными или локальными приступами. Приступы могут протекать по-разному в зависимости от того, какой участок мозга затрагивает нарушение и как далеко оно распространяется. К симптомам относятся потеря ориентации, нарушения движения, ощущений (включая зрение, слух и вкус), настроения или других когнитивных функций.
К неклассифицируемым эпилептическим припадкам относят приступы со клиническими проявлениями, не относящимися к вышеперечисленным категориям, например, приступы с ритмичным движением глаз, жевательными движениями челюстями и плавательными движениями конечностями.
Патогенез эпилепсии
В настоящее время существует гипотеза возникновения эпилепсии, включающая комплекс нейрохимических, нейроморфологических и нейрофизиологических нарушений, приводящих к развитию заболевания.
Один из механизмов формирования эпилептической активности — возникающее на клеточном уровне нарушение баланса между тормозными и возбуждающими медиаторными системами мозга. Это приводит к появлению и распространению возбуждающего постсинаптического потенциала (то есть, электрических разрядов) [11] [12] .
Общий фактор, способствующий клиническому проявлению приступов, — это структурное органическое повреждение головного мозга. Поражение мозга формирует очаг эпилептической активности в зоне, окружающий деструкцию [21] .
Очаг эпилептической активности представляет собой нейронную сеть, имеющую в своём составе эпилептические нейроны. Эти нейроны характеризуются нестабильностью мембран, что способствует их спонтанному или провоцируемому электрическому возбуждению, что в результате вызывает симптоматику эпиприпадка.
Между соседними нейронами коры в нормальных условиях существует взаимное (коллатеральное) торможение. Разрушение части нейронов вызывает дисбаланс, приводящий к увеличению процессов возбуждения в коре. Это смещает электролитный баланс, и в межклеточном пространстве накапливаются ионы калия. В норме избыток ионов калия поглощается клетками глии. Но избыток калия вызывает рост клеток глии, что приводит к их чрезмерному разрастанию (глиозу) и нарушению нормальной взаимосвязи нейроцитов между собой [21] .
В результате вышеперечисленных механизмов формируется эпилептический очаг, нейроны которого постоянно генерируют свой патологический ритм и постепенно подчиняют ему остальные клетки мозга. Поэтому основная стратегия лечения эпилепсии — подавление пароксизмальной активности нейронов эпилептического очага, что достигается длительным применением противоэпилептических препаратов, воздействующих на обмен основных нейромедиаторных систем мозга [11] [12] .
Классификация и стадии развития эпилепсии
Классификация эпилепсий предусматривает несколько уровней:
- 1 уровень: определяется тип приступов (фокальный, генерализованный или с неизвестным началом).
- 2 уровень: определение типа эпилепсии (фокальная, генерализованная, сочетанная или неизвестная). Ориентируемся прежде всего на клинические проявления и наличие изменений на ЭЭГ.
- 3 уровень: устанавливается эпилептический синдром [16] . В этом помогают данные ЭЭГ, КТ и физикального обследования, учитываем возраст пациента, наличие коморбидных факторов (психических расстройств, в том числе когнитивной дисфункции) и провоцирующие факторы.
- 4 уровень: устанавливается этиология расстройства [18] .
Различают несколько проявлений эпилепсии: идиопатическую эпилепсию, при которой различного типа припадки — основное и главное проявление заболевания, и эпилептический синдром, когда припадки являются одним из симптомов другого заболевания.
Также эпилепсия как болезнь или синдром может проявляться:
- одиночными припадками той или иной формы;
- серийными припадками, которые следуют друг за другом с короткими интервалами (от минут до часов); во время этих интервалов к пациенту возвращается сознание;
- в форме эпилептического статуса — состояния, протекающего длительно, иногда в течение нескольких лет. Характеризуется изменением поведения, сознания, двигательных функций. Изменения вызваны постоянными эпилептическими разрядами нейронов головного мозга, что подтверждается электроэнцефалографическими методами. В более узком смысле эпилептическим статусом называют припадок, длящийся более 30 минут или повторные припадки, между которыми пациент не возвращается в сознание. Внезапно возникший эпилептический статус генерализованных тонико-клонических припадков — это опасное для жизни состояние, требующее экстренной госпитализации.
Эпилепсия и эпилептические синдромы подразделяется на следующие виды Комиссией по классификации и терминологии Международной противоэпилептической лиги (1989 год): [21]
- Связанные с локализацией (фокальные, локальные, парциальные) эпилепсии и синдромы.
- Генерализованные эпилепсии и синдромы.
- Эпилепсии и синдромы, не определенные относительно того являются ли они фокальными или генерализованными.
- Специальные синдромы.
Связанные с локализацией эпилепсии и синдромы
- Идиопатические:
- Доброкачественная эпилепсия детского возраста с центро-темпоральными спайками;
- Эпилепсия детского возраста с окципитальными пароксизмами;
- Первичная эпилепсия чтения.
- Симптоматические:
- Хроническая прогредиентная (синдром Кожевникова) детского возраста;
- Синдромы, характеризующиеся специфическим способом вызывания;
- Различные синдромы, обозначение которых основываются на типе припадка и других клинических особенностях: височно-, лобно-, теменно- или затылочно-долевые эпилесии;
- Связанные с локализацией идиопатические эпилепсии: лобно-долевая ночная наследственная эпилепсия.
Генерализованные эпилепсии и синдромы
- Идиопатические:
- Доброкачественные семейные судороги новорожденных;
- Доброкачественные судороги новорожденных;
- Доброкачественная миоклоническая эпилепсия в младенчестве;
- Эпилепсия с пикнолептическими абсансами детского возраста;
- Юношеская эпилепсия с абсансами;
- Юношеская миоклоническая эпилепсия (синдром Янца);
- Эпилепсия с большими судорожными припадками в бодрствовании;
- Другие генерализованные идиопатические эпилепсии;
- Эпилепсия со специфическим способом вызывания.
- Криптогенные:
- Синдром Уэста: эпилепсия с молниеносными, кивательными припадками и инфантильными спазмами;
- Синдром Леннокса — Гасто;
- Эпилепсия с миоклонико-астатическими припадками;
- Эпилепсия с миоклоническими абсанссами.
- Симптоматические:
- Неспецифической этиологии;
- Специфические синдромы.
Эпилепсии и синдромы, не определенные относительно того, являются ли они фокальными или генерализованными
- С генерализованными или фокальными припадками:
- Припадки новорожденных;
- Тяжелая миоклоническая эпилепсия младенчества;
- Эпилепсия с непрерывными комплексами спайк-волна в медленно-волновом сне;
- Синдром эпилептической афазии (синдром Ландау — Клеффнера);
- Другие неопределенные эпилепсии.
- Без однозначных генерализованных или фокальных черт.
Специальные синдромы
- Фебрильные судороги
- Изолированный эпилептический припадок или изолированный эпилептический статус
- Припадки которые возникают исключительно при острых метаболических или токсических нарушениях
Классификация эпилепсии постоянно развиваются: прогресс генетики приводит к открытию новых причин заболевания.
Осложнения эпилепсии
При эпилепсии возможны следующие осложнения:
- эпилептический статус генерализованных припадков;
- травмы (ушибы, переломы);
- повышение внутричерепного давления: сопровождается головными болями распирающего характера, тошнотой и рвотой, иногда спутанностью сознания;
- отёк мозга (накопление жидкости внутри нервных клеток и в межклеточном пространстве): характерно нарастание неврологической симптоматики, возможно угнетение сознания вплоть до комы;
- ишемический и геморрагический инсульт: при эпилепсии возникает нарушение центральной регуляции сосудистого тонуса, может резко повышаться артериальное давление, что при предрасполагающих факторах (атеросклероз, аневризмы) приводит к обеднению кровотока и ишемическому инсульту или разрыву стенки сосуда и кровоизлиянию;
- тромбоз внутричерепных вен: развивается на фоне застоя венозной крови при нарушении сосудистой регуляции при эпиприпадке, при остром воспалении проявляется картиной ишемического инсульта;
- аспирационная пневмония;
- ТЭЛА (тромбоэмболия лёгочной артерии) сопровождается чувством нехватки воздуха, резким учащением дыхания, артериальное давление падает до низких цифр, возможен летальный исход;
- отёк лёгких на фоне эпилептического статуса;
- кардиогенный шок;
- почечная недостаточность на фоне кардиогенного шока.
Аспирационная пневмония — одно из самых опасных осложнений. Во время приступа у больного эпилепсией может быть рвота, он может заглотнуть рвотные массы и пищу. При аспирационной пневмонии в начальном периоде больного беспокоит сухой непродуктивный кашель, общая слабость и незначительное повышение температуры тела. При развитии осложнения температура повышается до значительных цифр, присоединяется боль в груди и озноб, а кашель сопровождается пенистой мокротой с кровью. Через 2 недели в легком образуется абсцесс и диагностируется эмпиема (значительное скопление гноя) плевры.
Коморбидные психические расстройства. Изменения психики считаются вторым характерным клиническим признаком заболевания. Они могут быть как первичными, обусловленными самим патологическим процессом, так и вторичными, связанные с влиянием средовых факторов, а также с побочными действиями лекарственных средств. Особенности личности формируются уже на ранних этапах заболевания и прослеживаются на всем его протяжении, включая наиболее поздние его стадии [1] [9] [11] . Наиболее типичными изменениями личности при определенной длительности эпилепсии считается прежде всего полярность аффекта: сочетания склонности «застревать» на аффективных переживаниях (особенно негативно окрашенных), и импульсивности с большой силой аффективного разряда. Кроме того, изменения личности включают эгоцентризм с концентрацией всех интересов на своих потребностях и желаниях, аккуратность, доходящая до педантизма, гиперболизированное стремление к порядку, ипохондричность, сочетание грубости, агрессивности по отношению к одним и угодливости, подобострастия к другим [14] .
Менее специфичными в клинической картине стойких изменений личности при эпилепсии являются нарушения памяти и интеллекта [13] . В формировании изменений характера пациентов с эпилепсией определенная роль принадлежит реакциям личности на отношение окружающих, а также на осознание своей болезни и связанных с ней психических дефектов.
К общепринятым проявлениям эпилептической болезни относятся эпизодические психозы с расстройствами сознания и психомоторным возбуждением, частота их колеблется от 7 % до 22 % и связана с определенным типом течения болезни [7] .
Диагностика эпилепсии
Диагностические возможности в настоящее время весьма широки, они позволяют точно установить, страдает пациент эпилепсией или приступ является следствием другого расстройства. Для этого проводятся прежде всего инструментальные обследования, которые имеют решающее значение в диагностике и определении типа припадка.
ЭЭГ (электроэнцефалография) — основной метод диагностики. У пациентов с эпилепсией регистрируются изменения в характере мозговых волн даже в те моменты, когда они не испытывают приступов. При первичном обращении целесообразно провести ночной ЭЭГ-видеомониторинг, чтобы точно ответить на вопрос о происхождении пароксизмов. При дальнейшем динамическом наблюдении врачу будет достаточно рутинной ЭЭГ, которая должна проводиться не менее 1 раза в 6 месяцев [8] .
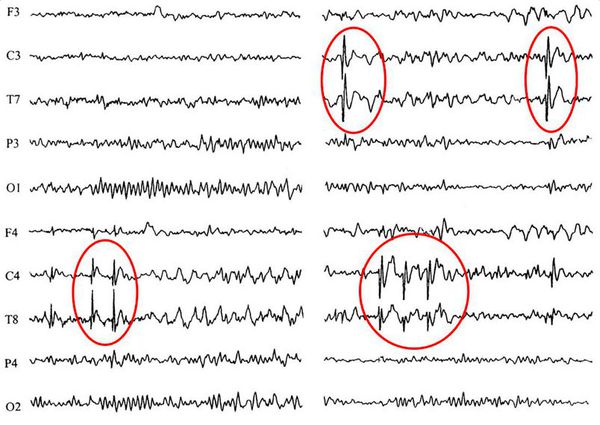
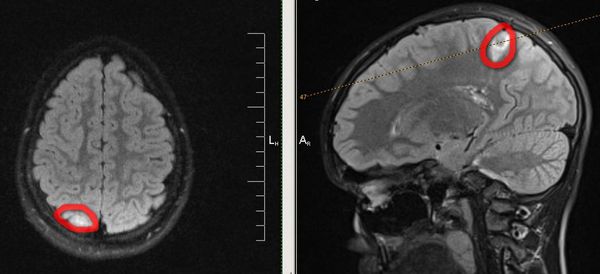
КТ и МРТ головного мозга. Основополагающими методами диагностики эпилепсии являются методы визуальной диагностики — компьютерная и магнитно-резонансная томография, а также ПЭТ — позитронно-эмиссионная томография. Они позволяют выявить имеющийся у больного органический субстрат (опухоли, кисты, сосудистые мальформации или аневризмы), оценить его функцию и структуру, а иногда выявить очаги аномальной электрической активности, которые встречаются при эпилепсии.
В некоторых случаях врачи могут применять экспериментальные методы диагностики, например, МЭГ (магнитоэнцефалографию). Метод представляет собой вид энцефалографии, который позволяет оценивать структуру и функции головного мозга. При МЭГ регистрируются магнитные сигналы нейронов, что позволяет наблюдать за активностью мозга с разных точек во времени. Этот метод не требует применения электродов, а также позволяет оценивать сигналы из глубоких структур мозга, где ЭЭГ малоэффективна. Также применяется такой метод, как резонансная спектроскопия, которая позволяет выявлять нарушения биохимических процессов в ткани мозга. Данное обследование проводится 1 раз в 3-4 года, иногда чаще при необходимости наблюдения за динамикой развития образования.
Очень важен анамнез заболевания, позволяющий на основе расспроса пациента узнать подробности начала и развития заболевания, его длительность, характер течения, наличие наследственной предрасположенности к эпилепсии. Чрезвычайно важно описание самих пароксизмов, их частота, описание, наличие факторов, способствующих возникновению приступов. Такой расспрос позволяет врачу определить тип приступов, а также предположить, какая область головного мозга может быть поражена.
Анализы крови необходимо проводить не реже 1 раза в 3 месяца с целью оценки действия на организм пациента с эпилепсией противоэпилептических средств. Кроме того, больные, принимающие соли вальпроевой кислоты, обязательно отслеживают значение тромбоцитов, так как тромбоцитопения (снижение их количество) — одно из возможных побочных явлений, наблюдающихся при приёме вальпроатов. Анализы крови помогают оценить врачу действие других этиологических факторов (инфекция, отравление свинцом, анемия, сахарный диабет), а также помогают при оценке вклада генетических факторов.
Нейропсихологическое тестирование необходимо проводить не реже 1 раза в год для оценки вклада коморбидных психических расстройств и для определения типа заболевания [6] [7] . Тесты оценивают свойства памяти, речи, внимания, скорости мышления, эмоциональной сферы пациента и других когнитивных функций.
Лечение эпилепсии
Лечения эпилепсии — сложный длительный и динамичный процесс, основная цель которого состоит в предотвращении развития приступов. Он должен соответствовать следующим принципам: индивидуальность, длительность, регулярность, непрерывность, динамичность и комплексность.
Лекарственная терапия
Антиконвульсанты. На первое место в комплексном лечении эпилепсии выходят противосудорожные препараты [4] [5] . Основу лечения больных эпилепсией составляет многолетний прием антиконвульсантов — препаратов различных фармакологических групп, которые способствуют купированию и дальнейшему предотвращению эпиприпадков. К таким препаратам относятся, к примеру, карбамазепин и бензонал.
Однако мишенью терапевтической активности является не только припадок, но и психические расстройства у больного с органическим заболеванием головного мозга. Значительный интерес представляет использование противоэпилептических препаратов последних поколений (например вальпроатов), которые, помимо противосудорожного действия, обладают нейропротективными и нейрометаболическими свойствами, что особенно актуально в терапии эпилепсии с коморбидными психическими расстройствами [13] [14] .
Терапия сопутствующих расстройств. Поскольку эпилепсии очень часто сопутствуют психические расстройства (чаще когнитивная дисфункция), целесообразно проводить не реже двух раз в год поддерживающую терапию, включающую нейропротективные (например мексидол), ликвокоррегирующие (диакарб) и метаболические препараты — нейрометаболики (ноотропы, например пантогам и ноотропил), однако их назначение должно быть оправдано [15] . Эффективность и оправданность назначения ноотропов сейчас оспаривается в связи с недостаточной доказанностью эффекта [22] [23] . Назначение подобного курса возможно только после получения динамических результатов обследования.
Хирургическое лечение
Лечение может включать инструментальное устранение причин эпилептических синдромов: опухолей и кровоизлияний.
Операции применяются также в тех случаях, когда припадки не поддаются лекарственному лечению или угрожают жизни пациента. Удаление эпилептогенного очага предполагает устранение участка мозга, виновного в возникновении эпиприпадков, или его изоляции от остальных участков мозга. При парциальных припадках в тех случаях, когда медикаменты не дают эффекта, имплантируют электростимулятор, раздражающий блуждающий нерв и подавляющий развитие припадков.
Первая помощь при приступе эпилепсии
Действия, которые ни в коем случае нельзя совершать во время приступа эпилепсии (несмотря на распространённые стереотипы):
- применять предметы (ложку, шпатель) для разжатия челюстей человека с приступом;
- давать лекарства и жидкости во время приступа через рот;
- пытаться насильственно сдержать судорожные движения;
- бить пострадавшего по щекам, обливать водой;
- делать искусственное дыхание и массаж сердца.
Во время приступа стоит положить под голову что-то мягкое, например, свёрнутую куртку. Снять очки, расслабить галстук, после окончания приступа перевернуть человека на бок (чтобы избежать западения корня языка). Важно засечь время, когда начался приступ, так как информация об этом может стать важной для лечащего врача.
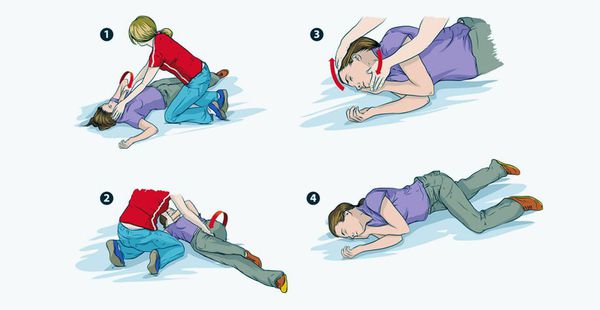
Приступ эпилепсии является поводом для вызова скорой. Оставайтесь с человеком до момента, как он придёт в сознание, после предложите свою помощь — он будет чувствовать себя растерянно.
Прогноз. Профилактика
У каждого пациента заболевание протекает по-разному, чаще всего прогноз зависит от того, насколько рано оно началось, как часто бывают приступы и насколько выражены коморбидные психические расстройства. Эпилептологи говорят о стойкой терапевтической ремиссии в том случае, если на протяжении 3-4 лет у пациента нет любого вида приступов. В большинстве случаев пациент возвращается к своей привычной жизни, продолжает работать, создает семью. Но нужно помнить, что людям с эпилепсией нельзя работать по ночам и нежелательно часто менять часовой пояс и климат. У больных эпилепсией есть ограничения при трудоустройстве — им категорически нельзя работать в шумном душном помещении, на высоте, с движущимися механизмами.
По мнению большинства детских эпилептологов, чем раньше развивается эпилепсия и чем позже она диагностируется, тем хуже прогноз по развитию ребенка [12] [15] [17] .
Если эпилепсия идиопатическая (наследственно детерминированная), предотвратить её невозможно. Профилактика симптоматической эпилепсии, развивающейся на фоне первичной патологии головного мозга, возможна — для этого необходимо избегать травмы головы и своевременно лечить инфекционные и неинфекционные заболевания мозга. По оценкам ВОЗ, до 25% случаев развития эпилепсии можно предотвратить [20] .
Пациентам с эпилепсией важно соблюдать диету: ограничивать потребление жидкости, приправ, поваренной соли, крепкого кофе и чая. Важно соблюдать режим дня, вовремя ложиться спать, гулять на свежем воздухе, также показаны легкие физические зарядки.
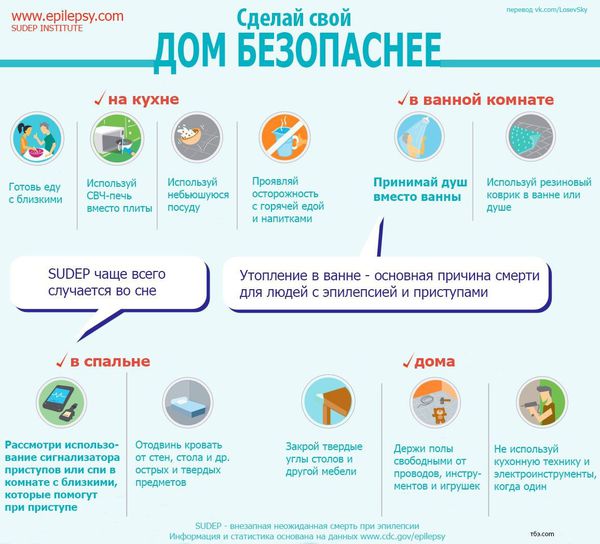
Техника безопасности для пациентов с эпилепсией
Следует переоборудовать дом, где живёт человек с эпилепсией: закрыть острые углы, убрать твёрдые предметы, стеклянные поверхности, беречься кипятка. Пациенту с эпилепсией не стоит работать в одиночестве.
Для сна рекомендуется применять капу, антиудушающую подушку. Вместо ванной стоит принимать душ, так как одна из самых частых причин смерти пациентов с эпилепсией — утопление в ванной. Другие рекомендации для пациентов с эпилепсией:
- вести дневник приема лекарств;
- носить инфобраслет и инструкцию по первой помощи;
- в смартфоне активировать SOS-функцию, носить датчик падения, передавать GPS-положение родным;
- носить эпишапку или защитный ободок;
- запрещены подводные виды спорта и единоборства;
- плавать и рыбачить нужно в спасжилете под присмотром.
Список литературы
- Fisher R. S. et al. Instruction manual for the ILAE 2017 operational classification of seizure types // Epilepsia. – 2017. – Т. 58. – №. 4. – С. 531-542.ссылка
- Tedrus G.M., Fonseca L.C., Carvalho R.M. Epilepsy and quality of life: socio-demographic and clinical aspects, and psychiatric co-morbidity // Arq. Neuropsiquiatr. 2013. Vol. 71. № 6. P. 385–391ссылка
- Болдырев А. И. Психические изменения в развернутой стадии эпилепсии. Росс. психиатр. журнал, 2001; 1: 10–13.
- Броун Т., Холмс Г. Эпилепсия. Клиническое руководство. Пер. с англ. М.: Издательство БИНОМ, 2006. – 288 с.
- Власов П. Н. Эпилепсия у мужчин и женщин: грани проблемы. Эпилепсия и пароксизмальные состояния. 2013;5(4):23-25.
- Воронкова К.В., Петрухин А.С. Нарушения когнитивных функций у больных с эпилепсией, возможности профилактики и коррекции: современное состояние проблемы // Эффективная фармакотерапия. Неврология и Психиатрия. 2011. № 4. С. 46–51.
- Железнова Е.В., Токарева Н.Г. Клинико-психологические характеристики расстройств функционирования при эпилепсии // Российский психиатрический журнал. 2017. № 3. С. 27–32.
- Зенков Л.Р. Клиническая электроэнцефалография (с элементами эпилептологии). – М.: МЕДпресс-информ, – 2001. – 368с.
- Казаковцев Б.А. Психические расстройства при эпилепсии / Изд. 2-е, испр. и доп. М.: Издательство Прометей, 2015. 444 с.
- Казенных Т. В. Методологические подходы к реабилитации больных пароксизмальными состояниями // Сибирский вестник психиатрии и наркологии. 2014. № 2 (83). С. 74–77.
- Карлов В. А. Пароксизмальный мозг: клинические и нейрофизиологические аспекты // Эпилепсия и пароксизмальные состояния. 2015. № 7 (4). С. 9–15.
- Карлов В.А. Эпилепсия у детей и взрослых женщин и мужчин: Руководство для врачей. М.: ОАО Издательство «Медицина», 2010. 720 с.
- Лекомцев В.Т. Когнитивные расстройства при эпилепсии // Восточно-Европейский научный вестник. 2015. № 3–4. С. 17–19.
- Михайлов В.А., Дружинин А.К., Липатова Л.В., Киссин М.Я., Бочаров В.В. Непсихотические психические расстройства у больных эпилепсией пожилого возраста и их влияние на качество жизни // Обозрение психиатрии и медицинской психологии им. В. М. Бехтерева. 2015. № 2. С. 59–67.
- Эпилепсия в нейропедиатрии: коллективная монография / Под ред. В. М. Студеникина. М.: Династия, 2011. 440 с.
- Scheffer I. E. , Zuberi S. M. ILAE classification of the epilepsies: Position paper of the ILAE Commission for Classification and Terminology. Epilepsia. 2017;58(4):512-521. ссылка
- Гузева В. И., Белоусова Е. Д., Карлов В. А., Мухин К. Ю., Петрухин А. С., Гузева О. В., Гузева В. В., Волков И.В. Эпилепсия у детей. «Федеральное руководство по детской неврологии». Под ред Гузевой В. И. М: МК . 2016; 270-306
- Белоусова Е. Д., Заваденко Н.Н., Холин А. А., Шарков А. А. Новые международные классификации эпилепсий и эпилептических приступов Международной лиги по борьбе с эпилепсией (2017). Журнал неврологии и психиатрии. 2017. №7. с.99-106
- Дзяк Л. А., Зенков Л. Р., Кириченко А. Г. Эпилепсия. // Книга-плюс.- 2001.-168 с.
- Информационный бюллетень ВОЗ. Эпилепсия. Обновление 20 июня 2019 годассылка
- Зенков Л.Р. Клиническая эпилептология (с элементами нейрофизиологии) – М.: ООО «Медицинское информационное агентство», 2002. – 416 с.: ил.
- Ганцгорн Е.В., Черниговец Л.Ф. Фармакоэпидемиологический анализ нейропротекторных лекарственных средств: современное состояние проблемы и перспективы // Журнал «Медицина» — 2016. — №4
- А.И. Корзун. Лечение инсульта: ноотропы или доказательная медицина? // Военно-Медицинская Академия, Санкт-Петербург, 2002
Эпилепсия
Эпилепсия — это состояние, характеризующееся повторными (более двух) эпилептическими приступами, не спровоцированными какими-либо немедленно определяемыми причинами. Эпилептический приступ — клиническое проявление аномального и избыточного разряда нейронов мозга, вызывающего внезапные транзиторные патологические феномены (чувствительные, двигательные, психические, вегетативные симптомы, изменения сознания). Следует помнить, что несколько спровоцированных или обусловленных какими-либо отчетливыми причинами (опухоль мозга, ЧМТ) эпилептических приступов не свидетельствуют о наличии у пациента эпилепсии.
МКБ-10
G40 Эпилепсия
- Классификация
- Симптомы эпилепсии
- Диагностика
- Лечение эпилепсии
- Консервативная терапия
- Хирургическое лечение
Общие сведения
Эпилепсия — состояние, характеризующееся повторными (более двух) эпилептическими приступами, не спровоцированными какими-либо немедленно определяемыми причинами. Эпилептический приступ — клиническое проявление аномального и избыточного разряда нейронов мозга, вызывающего внезапные транзиторные патологические феномены (чувствительные, двигательные, психические, вегетативные симптомы, изменения сознания). Следует помнить, что несколько спровоцированных или обусловленных какими-либо отчетливыми причинами (опухоль мозга, ЧМТ) эпилептических приступов не свидетельствуют о наличии у пациента эпилепсии.

Классификация
Согласно международной классификации эпилептических приступов выделяют парциальные (локальные, фокальные) формы и генерализированную эпилепсию. Приступы фокальной эпилепсии подразделяют на: простые (без нарушений сознания) — с моторными, соматосенсорными, вегетативными и психическими симптомами и сложные — сопровождаются нарушением сознания. Первично-генерализованные приступы происходят с вовлечением в патологический процесс обоих полушарий мозга. Типы генерализированных приступов: миоклонические, клонические, абсансы, атипичные абсансы, тонические, тонико-клонические, атонические.
Существуют неклассифицированные эпилептические приступы — не подходящие ни под один из вышеописанных видов приступов, а также некоторые неонатальные приступы (жевательные движения, ритмичные движения глаз). Выделяют также повторные эпилептические приступы (провоцируемые, циклические, случайные) и длительные приступы (эпилептический статус).
Симптомы эпилепсии
В клинической картине эпилепсии выделяют три периода: иктальный (период приступа), постиктальный (постприступный) и интериктальный (межприступный). В постиктальном периоде возможно полное отсутствие неврологической симптоматики (кроме симптомов заболевания, обусловливающего эпилепсию — черепно-мозговая травма, геморрагический или ишемический инсульт и др.).
Выделяют несколько основных видов ауры, предваряющей сложный парциальный приступ эпилепсии — вегетативную, моторную, психическую, речевую и сенсорную. К наиболее частым симптомам эпилепсии относятся: тошнота, слабость, головокружение, ощущение сдавления в области горла, чувство онемения языка и губ, боли в груди, сонливость, звон и/или шум в ушах, обонятельные пароксизмы, ощущение комка в горле и др. Кроме того, сложные парциальные приступы в большинстве случаев сопровождаются автоматизированными движениями, кажущимися неадекватными. В таких случаях контакт с пациентом затруднен либо невозможен.
Вторично-генерализированный приступ начинается, как правило, внезапно. После нескольких секунд, которые длится аура (у каждого пациента течение ауры уникально), пациент теряет сознание и падает. Падение сопровождается своеобразным криком, который обусловлен спазмом голосовой щели и судорожным сокращением мышц грудной клетки.
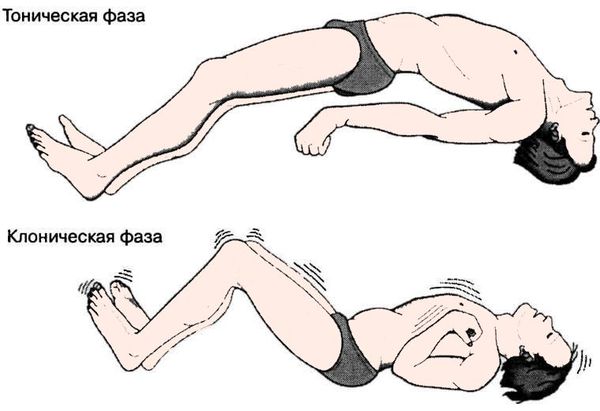
Далее наступает тоническая фаза приступа эпилепсии, названная так по типу судорог. Тонические судороги — туловище и конечности вытягиваются в состоянии сильнейшего напряжения, голова запрокидывается и/или поворачивается в сторону, контралатеральную очагу поражения, дыхание задерживается, набухают вены на шее, лицо становится бледным с медленно нарастающим цианозом, челюсти плотно сжаты. Продолжительность тонической фазы приступа — от 15 до 20 секунд.
Затем наступает клоническая фаза приступа эпилепсии, сопровождающаяся клоническими судорогами (шумное, хриплое дыхание, пена изо рта). Клоническая фаза продолжается от 2 до 3 минут. Частота судорог постепенно снижается, после чего наступает полное мышечное расслабление, когда пациент не реагирует на раздражители, зрачки расширены, реакция их на свет отсутствует, защитные и сухожильные рефлексы не вызываются.
Наиболее распространенные типы первично-генерализированных приступов, отличающихся вовлечением в патологический процесс обоих полушарий мозга — тонико-клонические приступы и абсансы. Последние чаще наблюдаются у детей и характеризуются внезапной кратковременной (до 10 секунд) остановкой деятельности ребенка (игры, разговор), ребенок замирает, не реагирует на оклик, а через несколько секунд продолжает прерванную деятельность. Пациенты не осознают и не помнят припадков. Частота абсансов может достигать нескольких десятков в сутки.
Диагностика
Диагностирование эпилепсии должно основываться на данных анамнеза, физикальном обследовании пациента, данных ЭЭГ и нейровизуализации (МРТ и КТ головного мозга). Необходимо определить наличие или отсутствие эпилептических приступов по данным анамнеза, клинического осмотра пациента, результатам лабораторных и инструментальных исследований, а также дифференцировать эпилептические и иные приступы; определить тип эпилептических приступов и форму эпилепсии; ознакомить пациента с рекомендациями по режиму, оценить необходимость медикаментозной терапии, ее характер и вероятность хирургического лечения. Несмотря на то, что диагностика эпилепсии основывается, прежде всего, на клинических данных, следует помнить, что при отсутствии клинических признаков эпилепсии данный диагноз не может быть поставлен даже при наличии выявленной на ЭЭГ эпилептиформной активности.
Диагностикой эпилепсии занимаются неврологи и эпилептологи. Основным методом обследования пациентов с диагнозом «эпилепсия» является ЭЭГ, которая не имеет противопоказаний. ЭЭГ проводят всем без исключения пациентам в целях выявления эпилептической активности. Чаще других наблюдаются такие варианты эпилептической активности, как острые волны, спайки (пики), комплексы «пик — медленная волна», «острая волна — медленная волна». Современные методы компьютерного анализа ЭЭГ позволяют определить локализацию источника патологической биоэлектрической активности. При проведении ЭЭГ во время приступа эпилептическая активность регистрируется в большинстве случаев, в интериктальном периоде ЭЭГ нормальная у 50% пациентов.
На ЭЭГ в сочетании с функциональными пробами (фотостимуляция, гипервентиляция) изменения выявляют в большинстве случаев. Необходимо подчеркнуть, что отсутствие эпилептической активности на ЭЭГ (с применением функциональных проб или без них) не исключает наличие эпилепсии. В таких случаях проводят повторное обследование либо видеомониторинг проведенной ЭЭГ.
В диагностике эпилепсии наибольшую ценность среди нейровизуализационных методов исследования представляет МРТ головного мозга, проведение которой показано всем пациентам с локальным началом эпилептического припадка. МРТ позволяет выявить заболевания, повлиявшие на провоцированный характер приступов (аневризма, опухоль) либо этиологические факторы эпилепсии (мезиальный темпоральный склероз). Пациентам с диагнозом «фармакорезистетная эпилепсия» в связи с последующим направлением на хирургическое лечение также проводят МРТ для определения локализации поражения ЦНС. В ряде случаев (пациенты преклонного возраста) необходимо проведение дополнительных исследований: биохимический анализ крови, осмотр глазного дна, ЭКГ.
Приступы эпилепсии необходимо дифференцировать с другими пароксизмальными состояниями неэпилептической природы (обмороки, психогенные приступы, вегетативные кризы).
Лечение эпилепсии
Консервативная терапия
Все методы лечения эпилепсии направлены на прекращение приступов, улучшение качества жизни и прекращение приема лекарственных средств (на стадии ремиссии). В 70% случаев адекватное и своевременное лечение приводит к прекращению приступов эпилепсии. Прежде чем назначать противоэпилептические препараты необходимо провести детальное клиническое обследование, проанализировать результаты МРТ и ЭЭГ. Пациент и его семья должны быть проинформированы не только о правилах приема препаратов, но и о возможных побочных эффектах. Показаниями к госпитализации являются: впервые в жизни развившийся эпилептический приступ, эпилептический статус и необходимость хирургического лечения эпилепсии.
Одним из принципов медикаментозного лечения эпилепсии является монотерапия. Препарат назначают в минимальной дозе с последующим ее увеличением до прекращения приступов. В случае недостаточности дозы необходимо проверить регулярность приема препарата и выяснить, достигнута ли максимально переносимая доза. Применение большинства противоэпилептических препаратов требует постоянного мониторинга их концентрации в крови. Лечение прегабалином, леветирацетамом, вальпроевой кислотой начинают с клинически эффективной дозы, при назначении ламотриджина, топирамата, карбамазепина необходимо проводить медленное титрование дозы.
Лечение впервые диагностированной эпилепсии начинают как с традиционных (карбамазепин и вальпроевая кислота), так и с новейших противоэпилептических препаратов (топирамат, окскарбазепин, леветирацетам), зарегистрированных для применения в режиме монотерапии. При выборе между традиционными и новейшими препаратами необходимо принять во внимание индивидуальные особенности пациента (возраст, пол, сопутствующая патология). Для лечения неидентифицированных приступов эпилепсии применяют вальпроевую кислоту.
При назначении того или иного противоэпилептического препарата следует стремиться к минимально возможной частоте его приема (до 2 раз/сутки). За счет стабильной концентрации в плазме препараты пролонгированного действия более эффективны. Доза препарата, назначенная пожилому пациенту, создает более высокую концентрацию в крови, чем аналогичная доза препарата, назначенная пациенту молодого возраста, поэтому необходимо начинать лечение с малых доз с последующим их титрованием. Отмену препарата проводят постепенно, учитывая форму эпилепсии, ее прогноз и возможность возобновления приступов.
Хирургическое лечение
Фармакорезистентные эпилепсии (продолжающиеся приступы, неэффективность адекватного противоэпилептического лечения) требуют дополнительного обследования пациента для решения вопроса о оперативном лечении. Предоперационное обследование должно включать в себя видео-ЭЭГ регистрацию приступов, получение достоверных данных о локализации, анатомических особенностях и характере распространения эпилептогенной зоны (МРТ).
На основе результатов вышеперечисленных исследований определяется характер оперативного вмешательства: хирургическое удаление эпилептогенной ткани мозга (кортикальная топэтомия, лобэктомия, гемисферэктомия, мультилобэктомия); селективная операция (амигдало-гиппокампэктомия при височной эпилепсии); каллозотомия и функциональное стереотаксическое вмешательство; вагус-стимуляция.
Существуют строгие показания к каждому из вышеперечисленных хирургических вмешательств. Их проведение возможно только в специализированных нейрохирургических клиниках, располагающих соответствующей техникой, и при участии высококвалифицированных специалистов (нейрохирурги, нейрорадиологи, нейропсихологии, нейрофизиологи и др.).
Прогноз и профилактика
Прогноз на трудоспособность при эпилепсии зависит от частоты приступов. На стадии ремиссии, когда приступы возникают все реже и в ночное время, трудоспособность пациента сохраняется (в условиях исключения работы в ночную смену и командировок). Дневные приступы эпилепсии, сопровождающиеся потерей сознания, ограничивают трудоспособность пациента.
Эпилепсия оказывает влияние на все стороны жизни пациента, поэтому является значимой медико-социальной проблемой. Одна из граней этой проблемы — скудость знаний об эпилепсии и связанная с этим стигматизация пациентов, суждения которых о частоте и выраженности психических нарушений, сопровождающих эпилепсию, зачастую необоснованны. Подавляющее большинство пациентов, получающих правильное лечение, ведут обычный образ жизни без приступов.
Профилактика эпилепсии предусматривает возможное предотвращение ЧМТ, интоксикаций и инфекционных заболеваний, предупреждение возможных браков между больными эпилепсией, адекватное снижение температуры у детей с целью предотвращения лихорадки, последствием которой может стать эпилепсия.
ЭПИЛЕПСИЯ У ДЕТЕЙ: диагностика и лечение

Что такое эпилепсия? Как классифицируется эпилепсия у детей? Как видоизменяются приступы эпилепсии в зависимости от возраста? Первые упоминания об эпилепсии относятся еще ко временам древнего Вавилона. Более века назад Джон
#02/03 Ключевые слова / keywords: Педиатрия, pediatric
2003-02-28 00:00
106448 прочтенийЧто такое эпилепсия?
Как классифицируется эпилепсия у детей?
Как видоизменяются приступы эпилепсии в зависимости от возраста?

Первые упоминания об эпилепсии относятся еще ко временам древнего Вавилона. Более века назад Джон Хьюлингс Джексон определил эпилепсию как «периодически возникающие излишние и беспорядочные разряды нервной ткани». Согласно современному определению, эпилепсия — это состояния, характеризующиеся повторными, относительно стереотипными припадками [1]. Термином «эпилепсия» объединяют целую группу болезней, проявляющихся повторными пароксизмальными приступами.
Эпилепсия — самое частое из серьезных пароксизмальных расстройств функций мозга. Ее распространенность, по данным официальной статистики, зависит от включения в число установленных диагнозов так называемых «единичных» (или изолированных) судорог, бессудорожных приступов, а также фебрильных судорог. На долю последних, как указывал еще 35 лет назад J. G. Millichap, может приходиться до 2% всех заболеваний в детском возрасте [2]. В настоящее время считается, что в общей популяции распространенность эпилепсии составляет 0,3—2%, а среди детей — 0,7—1% [3, 4, 5].
При рассмотрении этиологии и патогенеза эпилепсии у пациентов любого возраста немалая роль отводится наличию наследственной или приобретенной предрасположенности к болезни. Большое значение имеют разнообразные экзогенные воздействия (включая перенесенные вирусные, бактериальные и смешанные инфекции, черепно-мозговые травмы и т. д.).
Считается, что эпилептическая активность сама по себе обусловлена нарушениями метаболизма в синапсах и митохондриях, приводящими к так называемой «эпилептизации» нейронов в различных структурах головного мозга (наиболее к этому предрасположенных). Это происходит посредством синаптической и несинаптической активации с вовлечением в патологический процесс все новых образований центральной нервной системы [3, 4].
Подходы к классификации эпилепсии у детей базируются на использовании общих критериев, принятых в 1981 году в городе Киото (Япония). Выделяют следующие заболевания:
- с парциальными (фокальными, локальными) припадками (простыми парциальными, сложными парциальными, парциальными со вторичной генерализацией);
- с генерализованными припадками (абсансами — типичными и атипичными, миоклоническими припадками, клоническими, тоническими, тонико-клоническими, атоническими);
- неклассифицируемыми эпилептическими припадками.
Американские неврологи J. H. Menkes и R. Sankar предлагают различать первичную (идиопатическую), вторичную (симптоматическую) и реактивную эпилепсии. Для всех перечисленных эпилепсий могут быть характерны генерализованные или парциальные (фокальные) приступы [1].
Кроме того, на сегодняшний день активно используется классификация эпилепсий, эпилептических синдромов и схожих заболеваний, принятая Международной лигой по борьбе с эпилепсией (1989) в г. Нью-Дели (Индия). Эта классификация предусматривает наличие следующих рубрик.
1. Локализационно-обусловленные формы (очаговые, фокальные, локальные, парциальные). 1.1. Идиопатические (с возрастзависимым началом): доброкачественная эпилепсия детского возраста с центрально-височными пиками (роландическая); эпилепсия детского возраста с затылочными пароксизмами; первичная эпилепсия чтения. 1.2. Симптоматические: хроническая прогрессирующая парциальная эпилепсия Кожевникова; приступы, характеризующиеся специфическими способами провокации; другие формы эпилепсии с известной этиологией или органическими изменениями в мозге (лобная, височная, теменная, затылочная). 1.3. Криптогенные.
2. Генерализованные формы эпилепсии. 2.1. Идиопатические (с возрастзависимым началом): доброкачественные семейные судороги новорожденных; доброкачественные судороги новорожденных; доброкачественная миоклоническая эпилепсия младенческого возраста; абсансная эпилепсия детская (пикнолепсия); абсансная эпилепсия юношеская; юношеская миоклоническая эпилепсия; эпилепсия с генерализованными судорожными приступами пробуждения; другие идиопатические генерализованные формы эпилепсии, не названные выше; формы, характеризующиеся специфическими способами провокации (чаще — фотосенситивная эпилепсия). 2.2 Криптогенные и/или симптоматические: синдром Веста (инфантильные спазмы); синдром Леннокса—Гасто; эпилепсия с миоклонически-астатическими приступами; эпилепсия с миоклоническими абсансами. 2.3. Симптоматические. 2.3.1. Неспецифической этиологии: ранняя миоклоническая энцефалопатия; ранняя младенческая эпилептическая энцефалопатия с паттерном «вспышка-угнетение» на ЭЭГ (синдром Отахара); другие симптоматические генерализованные формы эпилепсии, не названные выше. 2.3.2. Специфические синдромы.
3. Эпилепсии, не имеющие четкой классификации, как парциальные так и генерализованные. 3.1. Имеющие как генерализованные, так и парциальные проявления: судороги новорожденных; тяжелая миоклоническая эпилепсия раннего детского возраста; эпилепсия с непрерывными пик-волнами во время медленного сна; приобретенная эпилептическая афазия (синдром Ландау — Клеффнера); другие неклассифицируемые формы эпилепсии, не определенные выше. 3.2. Приступы, не имеющие четких генерализованных или парциальных признаков.
4. Специфические синдромы. 4.1. Ситуационно обусловленные приступы: фебрильные судороги; приступы, возникающие только по причине острых метаболических или токсических нарушений. 4.2. Изолированные приступы или изолированный эпилептический статус.
Клинические проявления эпилепсии у детей характеризуются многообразием. В этой связи имеет смысл рассмотреть лишь некоторые особенности эпилептических припадков, возникающих в детском возрасте.
Прежде всего, следует отметить, что у детей первого года жизни, в силу преимущественного функционирования стволовых структур мозга, обычно отмечаются тонические припадки, клонический же компонент приступа формируется в более старшем возрасте.
При генерализованных припадках дети обычно внезапно теряют сознание и падают, издавая стон или крик. Наступает тоническая фаза припадка, сопровождаемая резким напряжением всей мускулатуры: запрокидывание головы назад, цианоз лица с гримасой страха, расширение зрачков с отсутствием реакции на свет, сжимание челюстей, сгибание рук в локтевых суставах, сжимание кулаков, вытягивание нижних конечностей. Далее следует клоническая фаза: судороги верхних и нижних конечностей, головы, иногда происходят непроизвольное мочеиспускание и дефекация. Постепенно судороги становятся более редкими и менее выраженными (мускулатура расслабляется, снижаются сухожильные рефлексы). Дети перестают реагировать на окружающее, засыпают (или же приходят в сознание в состоянии полной амнезии).
Абсансы (так называемые «малые» припадки) проявляются кратковременной (в течение нескольких секунд) потерей сознания с последующей амнезией. При этом судороги и другие двигательные нарушения могут отсутствовать, хотя нередко наблюдаются моторные феномены различной продолжительности, отдельные миоклонические судороги, элементарные автоматизмы, вегетовисцеральные или вазомоторные нарушения.
Миоклонические судороги (инфантильные спазмы) характеризуются наличием своеобразных спазмов (преимущественно сгибательного типа), прогрессирующим течением, а также специфическими изменениями на электроэнцефалограмме (в виде гипсаритмии).
Проявления парциальных приступов у детей зависят от сохранности сознания во время припадка (простые парциальные припадки происходят без нарушения сознания, сложные же парциальные протекают в виде джексоновских судорог, адверсивных приступов и т. д. при нарушениях сознания).
Современные принципы диагностики эпилепсии у детей и подростков предполагают широкое использование таких методов, как электроэнцефалография (ЭЭГ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ). При необходимости используют ЭЭГ-видеомониторинг, позитронно-эмиссионную томографию (ПЭТ), а также целый ряд биохимических, иммунологических и прочих специальных методов исследования. Диагноз эпилепсии считается подтвержденным при сочетании имеющихся у детей пароксизмальных приступов и специфических (эпилептиформных) изменений при проведении ЭЭГ-исследования.
Лечение эпилепсии у детей. Общие принципы терапии эпилепсии включают: 1) соблюдение общего и пищевого режима; 2) терапию антиконвульсантами и дополнительное индивидуальное медикаментозное лечение; 3) нейрохирургические методы; 4) психотерапевтические методы.
При назначении детям с эпилепсией антиконвульсантов следует придерживаться следующих основных принципов.
- Выбор препарата определяется типом приступов и потенциальной токсичностью препарата.
- Лечение следует начинать с назначения одного препарата, увеличивая его дозу до тех пор, пока приступы не прекратятся (или не проявится токсическое действие препарата). Если назначенное средство не позволяет осуществлять контроль над приступами, его постепенно отменяют (по мере назначения другого препарата и увеличения его дозы).
Данная концепция преимущества так называемой «монотерапии» (то есть преимущественное использование одного-единственного антиконвульсанта для лечения приступов) получила во всем мире всеобщую поддержку (она подкреплена результатами многочисленных клинических исследований). Исследователями из разных стран неоднократно были зарегистрированы и описаны «погрешности» политерапии. Во-первых, хроническая лекарственная токсичность напрямую связана с числом препаратов, принимаемых ребенком. Даже если ни одно из этих лекарственных средств не назначается в количестве, достаточном для проявления токсического эффекта, суммарный эффект этих препаратов, оказываемый на сенсорные и интеллектуальные функции, вполне может оказаться кумулятивным. Во-вторых, политерапия (двумя и более препаратами) может приводить к аггравации приступов у значительной части пациентов (особенно у детей и подростков). И наконец, в-третьих, при проведении политерапии зачастую бывает сложно или невозможно идентифицировать истинную причину возникновения у пациентов побочных реакций.
Еще 20 лет назад E. H. Reynolds и S. D. Shovron указывали, что переход с политерапии на монотерапию позволяет лучше контролировать судороги и улучшить показатели интеллектуального развития (когнитивные функции) у пациентов [6]. До них R. A. Hanson и J. H. Menkes провели сравнительный анализ эффективности моно- и политерапии. При этом оказалось, что лишь примерно в четверти случаев одного антиконвульсанта было недостаточно для контроля над судорогами и требовалось назначение второго препарата [7].
- Изменять дозировку препарата (препаратов) следует постепенно, обычно не чаще чем раз в 5—7 дней.
- Маловероятно, что контроль над приступами будет достигнут при использовании менее известного средства, в случае если препарат первого выбора не подошел. Зато вероятность возникновения необычных побочных реакций при назначении нового или редко используемого препарата весьма велика.
- Добившись контроля над приступами, следует проводить терапию назначенным препаратом в течение длительного времени.
- У пациентов, принимающих препараты вальпроевой кислоты, фенобарбитал, фенитоин, карбамазепин и этосуксимид, чрезвычайно важны достигнутые уровни (концентрация) антиконвульсантов в крови. Эти концентрации следует часто мониторировать, особенно у тех пациентов, которые не отвечают адекватно на проводимую терапию или демонстрируют признаки выраженной лекарственной интоксикации.
- Известно, что на фоне лечения антиконвульсантами нередко развиваются гематологическая патология и нарушения функции печени, которой предшествует так называемая «асимптоматическая» фаза, выявляемая при использовании лабораторных и инструментальных методов. В связи с этим предлагается проведение рутинных исследований крови (общий и биохимический анализы) и оценки состояния печени (ультразвуковое исследование и т. д.). В то же время некоторые американские исследователи указывают на то, что если каждого пациента, получающего антиконвульсанты, обследовать в полном объеме, то стоимость терапии эпилепсии станет поистине астрономической [8].
- Антиэпилептические препараты всегда нужно отменять с осторожностью и постепенно. Резкая отмена препарата, особенно если речь идет о барбитуратах, является наиболее распространенной причиной развития эпилептического статуса [1].
Медикаментозное лечение эпилепсии. Для лечения различных видов эпилепсии у детей используется свыше 20 препаратов. Среди основных лекарственных средств следует упомянуть (в алфавитном порядке): адренокортикотропный гормон (АКТГ), ацетазоламид, бензобарбитал, бромиды, вальпроевая кислота (различные соли), вигабатрин, габапентин, диазепам, карбамазепин, клоназепам, ламотриджин, мидазолам, нитразепам, примидон, тиагабин, топирамат, фенитоин (дифенин), фенобарбитал, этосуксимид и др. [9, 10]. Отметим, что к числу наиболее распространенных противоэпилептических препаратов в России относятся вальпроевая кислота (депакин, депакин-хроно, конвульсофин, конвулекс и др.), карбамазепин (финлепсин, финлепсин ретард, тегретол, тегретол ЦР и др.), а также фенобарбитал (люминал, глюферал, паглюферал и др.). Два первых лекарственных средства выпускаются как в традиционных, так и в пролонгированных («хроно») формах, применение которых позволяет уменьшить кратность приема препаратов и избегать многих побочных эффектов, связанных с их использованием.
Диазепам (седуксен) и мидазолам (дормикум) являются основными средствами для лечения всех форм эпилептического статуса.
Как уже упоминалось, немедикаментозное лечение эпилептических синдромов сводится к назначению так называемой «кетогенной» диеты или в ряде случаев к проведению нейрохирургических операций, а также сеансов психотерапии.
Кетогенная диета. Несмотря на появление новых, высокоэффективных антиконвульсантов, кетогенная диета, основанная на воспроизведении состояний кетоза и ацидоза при голодании, представляет собой вполне реальную альтернативу медикаментозному лечению при синдроме Леннокса—Гасто и других резистентных к терапии эпилептических синдромов. Механизм контроля за припадками при использовании данного метода диетотерапии остается неясным. Тем не менее в 90-х годах XX века популярность кетогенных диет в ряде стран значительно возросла [11]. Указанная диета считается особенно эффективной при лечении детей в возрасте 2—5 лет с малыми моторными припадками (у детей более старшего возраста сложно поддерживать состояние кетоза) [1]. В РФ кетогенные диеты пока используются чрезвычайно редко.
Нейрохирургические методы лечения эпилепсии. К сожалению, приходится констатировать, что в Российской Федерации нейрохирургические операции пока что не нашли широкого применения в лечении эпилепсии у детей. Тем не менее имеются данные, свидетельствующие об эффективности гемисфероэктомии при синдроме Расмуссена (хронический фокальный энцефалит) [1]. В современной мировой литературе также сообщается об использовании следующих видов нейрохирургических операций при различных резистентных к лечению эпилептических синдромах: передняя темпоральная лобэктомия; ограниченная темпоральная резекция, а также экстратемпоральная неокортикальная резекция [12, 13, 14].
Отдельное место среди хирургических методов лечения занимает стимуляция блуждающего нерва [15].
Эпилептический приступ может развиться у любого ребенка и в любое время. Об этом необходимо помнить, так как качество жизни пациентов может значительно ухудшиться вследствие многочисленных ограничений, связанных со спецификой болезни (касающихся физических нагрузок, занятий спортом, просмотра кино- и видеофильмов, ТВ, компьютерных игр и т. д.). Однако в промежутках между приступами, если исключить необходимость постоянного приема противоэпилептических препаратов, дети и подростки с эпилепсией ведут обычный образ жизни. Поэтому все усилия врачей должны быть направлены на максимальное сокращение числа припадков посредством назначения средств, обладающих минимальными побочными эффектами.
Литература
- Menkes J. H., Sankar R. Paroxysmal disorders. In: «Child neurology» (Menkes J. H., Sarnat H. B., eds.). 6-th ed. Philadelphia-Baltimore: Lippincott Williams and Wilkins, 2000, p. 919-1026.
- Millichap J. G. Febrile convulsions. N. Y.: Macmillan Press, 1968.
- Зенков Л. Р. Лечение эпилепсии (Справочное руководство для врачей). М., 2001. 229 c.
- Мухин K. Ю., Петрухин А. С. Идиопатические формы эпилепсии: систематика, диагностика, терапия. М.: Арт-Бизнес-Центр, 2000. 319 с.
- Sidenvall R. Epidemiology. In: «Paediatric epilepsy» (Sillanpaa M., Johannessen S., Blennow G., Dam M., eds.). Petersfield, 1990, p. 1-8.
- Reynolds E. H., Shovron S. D. Monotherapy or polytherapy?//Epilepsia. 1981. Vol. 22. P. 110.
- Hanson R. A., Menkes J. H. Iatrogenic perpetuation of epilepsy//Trans. Am. Neurol. Assoc. 1972. Vol. 97. P. 290-291.
- Wyllie E., Wyllie R. Routine laboratory monitoring for serious adverse effects of antiepileptic medications: the controversy//Epilepsia. 1991. Vol. 32. Supp l.5. S. 74-79.
- Справочник Видаль. Лекарственные препараты в России: Справочник. Изд. 8-е, исправл., перераб. и доп. М.: АстраФармСервис, 2002. 1488 с.
- Регистр лекарственных средств России «Энциклопедия лекарств» /Глав. ред. Г. Л. Вышковский. Изд. 9-е, перераб. и доп. — ООО «РЛС-2002». М., 2001. 1504 с.
- Vining E. P. A multicenter study of the efficacy of the ketogenic diet//Arch. Neurol. 1998. Vol. 55. P. 1433-1437.l, 1997, 1329, c 624.
- Shields W. D., Duchowny M.S., Holmes G.L. Surgically remediable syndromes of infancy and early childhood. In: «Surgical treatment of epilepsies» (Engel J. Jr., ed.). 2-d ed. N. Y.: Raven Press, 1993, p. 35-48.
- Keogan M. Temporal neocorticectomy in the management of intractable epilepsy: long-term outcome and predictive factors//Epilepsia. 1992. Vol. 33. P. 852-861.
- Olivier A. Surgery of extratemporal epilepsy. In: «The treatment of epilepsy: principles and practice» (Wyllie E., ed.). 2-d ed. Baltimore: Williams and Wilkins, 1997, p. 1060-1073.
- Murphy J. V. Left vagal nerve stimulation in children with medically refractory epilepsy. The Pediatric VNS Study Group//J. Pediatrics. 1999. Vol. 134. P. 563-566.
В. М. Студеникин, доктор медицинских наук, профессор
В. И. Шелковский
О. И. Маслова, доктор медицинских наук
С. В. БалканскаяНЦЗД РАМН, Москва
Конвульсофин
Конвульсофин применяется при генерализованных припадках (абсансы, миоклонические и тонико-клонические припадки). Препарат эффективен при фокальных и вторично-генерализованных припадках.
Конвульсофин повышает содержание в ЦНС тормозного нейромедиатора (GABA), уменьшает возбудимость и судорожную готовность моторных зон головного мозга. Конвульсофин тормозит распространение эпилептического возбуждения в области корковых эпилептогенных очагов и повышает кортикальный судорожный порог.
Конвульсофин является кальциевой солью вальпроевой кислоты, что положительно влияет на его фармакокинетические и фармакодинамические свойства: более быстрая и предсказуемая абсорбция препарата в желудочно-кишечном тракте по сравнению с препаратами натриевой соли вальпроевой кислоты. Полагают, что при недостаточной эффективности лечения эпилепсии препаратами натриевой соли вальпроевой кислоты их замена на конвульсофин позволяет добиться клинического улучшения более чем у 30% больных. Терапия конвульсофином экономически оправдана, а возможность делить таблетки позволяет быстрее и легче подобрать нужную дозировку и повысить комплаентность терапии и качество жизни больных.
Финлепсин
Одним из самых часто используемых препаратов карбамазепина при лечении эпилепсии является финлепсин, препарат первого выбора при любых парциальных (простых, сложных и вторично-генерализованных) припадках — он является «золотым стандартом» для лечения парциальных припадков. Он также применяется при больших судорожных припадках в основном фокального генеза; смешанных формах эпилепсии; синдроме алкогольной абстиненции; пароксизмальных невралгиях; эпилептиформных болезненных судорогах при рассеянном склерозе; психозах.
В последние годы все чаще используется финлепсин ретард, современная форма, позволяющая создавать стабильную концентрацию препарата в крови (отсутствие «провалов» и «пиков» концентрации). Он более безопасен, чем короткодействующие карбамазепины, очень удобен при применении высоких доз и смене часовых поясов, назначается 1 раз (у взрослых) или 2 раза в день (у детей), обеспечивает высокую эффективность лечения и улучшение качества жизни больных. Таблетки финлепсина ретард особенно удобны для детей, потому что их можно растворять в любом соке, а также делить, что позволяет более быстро и точно подобрать нужную дозировку.
Источник https://probolezny.ru/epilepsiya/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_neurology/epilepsy
Источник https://www.lvrach.ru/2003/02/4530091