Стволовые клетки рассеянный склероз лечение отзывы
Государственное учреждение образования «Белорусская медицинская академия последипломного образования», Минск
Государственное учреждение «Минский научно-практический центр хирургии, трансплантологии и гематологии», Минск
Белорусский государственный медицинский университет, Минск, Республика Беларусь
- Резюме
- Abstract (eng)
Цель исследования: провести сравнительную оценку эффективности однократной и курсовой аутологичной трансплантации мезенхимальных стволовых клеток (АуТМСК) у пациентов с рассеянным склерозом (РС), а также изучить отдаленные результаты лечения.
Материал и методы: в статье изложены результаты проспективного открытого лонгитюдного одноцентрового исследования, в котором 19 пациентам с РС проводилась однократная (n=12) либо повторная/курсовая (n=7) АуТМСК. В группу сравнения вошли 12 пациентов с РС, получавшие симптоматическую терапию. Для оценки эффективности АуТМСК использовались: шкала выраженности инвалидизации EDSS, МРТ головного мозга с введением парамагнетика, оптическая когерентная томография. Период мониторинга составил 2 года.
Результаты исследования: у пациентов с РС, которым проводилась АуТМСК (n=19), статистически значимого различия в выраженности инвалидизации за период наблюдения не отмечено (критерий Вилкоксона T=1,7, p=0,090). В группе больных, получавших симптоматическую терапию, отмечено нарастание неврологического дефицита (Т=2,67, p=0,008). У пациентов, перенесших АуТМСК, количество активных очагов демиелинизации было достоверно меньше (χ2=7,2, p=0,0073), чем у пациентов группы сравнения.
После повторной трансплантации наблюдали снижение инвалидизации (Т=2,02, p=0,04). Среди больных, прошедших однократную АуТМСК, значимых изменений показателей шкалы EDSS не отмечено (T=0,37, p=0,710). Толщина слоя нервных волокон сетчатки (СНВС) после курсовой АуТМСК статистически значимо нарастала (T=2,37, p=0,017). Оптимальный временной интервал для курсовых введений МСК с учетом продолжительности их антипролиферативного действия составил 9–12 мес. Полученные результаты указывают на клиническую эффективность АуТМСК и обоснованность повторных реинфузий МСК.
Выводы: АуТМСК у пациентов с РC позволяет достичь стабилизации либо положительной динамики неврологического статуса, нейровизуализационных данных, а также увеличения толщины СНВС в течение 2 лет после трансплантации. Курсовая АуТМСК является более эффективной, чем однократная. Повторная реинфузия МСК должна проводиться через 9–12 мес. после их первого введения.
Ключевые слова: рассеянный склероз, аутологичная трансплантация, мезенхимальные стволовые клетки.
A.S. Fedulov 1 , A.V. Borisov 1 , M.M. Zafranskaya 2 , S.I. Krivenko 3 , L.N. Marchenko 1 , T.V. Kachan 1 , Yu.V. Moskovskikh 1 , D.B. Nizhegorodova 2
1 Belarusian State Medical University, Minsk
2 Belarusian Medical Academy of Postgraduate Education, Minsk
3 Minsk Scientific and Practical Center of Surgery, Transplantology and Hematology
Aim: to conduct a comparative effectiveness evaluation of a single and repeated autologous mesenchymal stem cells transplantation (AMSCT) and to study AMSCT long-term results in patients with multiple sclerosis (MS).
Patients and Methods: the article presents the results of the prospective, open, longitudinal, single-center study which included 19 patients underwent single (n=12) or repeated (course) AMSCT (n=7). The control group included 12 patients with MS receiving symptomatic therapy. To following tools were used for the AMSCT effectiveness evaluation: expanded disability status scale (EDSS), brain MRI with gadolinium enhancement, optical coherent tomography (OCT). The monitoring period was 2 years.
Results: statistically significant differences in EDSS weren’t observed (T=1.7, p=0.090) among patients with MS who underwent AMSCT. An increase in the neurological deficit was observed (Т=2.67, p=0.008) in the control group receiving symptomatic treatment. The number of active demyelination foci was significantly less in the group underwent AMSCT (χ2=7.2, p=0.0073), in comparison to the control group. After repeated transplantation, there was a decrease in disability (T=2.02, p=0.04). Single AMSCT doesn’t significantly change the EDSS indicators in patients (T=0.37, p=0.710). The retinal nerve fiber layer (RNFL) thickness statistically significantly increased after repeated AMSCT (T=2.37, p=0.017). The optimal time interval for repeated AMSCT is 9–12 month considering their antiproliferative ability. Obtained results indicated AMSCT clinical efficacy and MSC reinfusion relevancy.
Conclusion: AMSCT in patients with MS allows to achieve stabilization or positive dynamics in neurological status, decrease activity in MRI and increase the RNFL thickness within 2 years after transplantation. Repeated AMSCT is more effective than a single one. MSC reinfusion should be carried out in 9–12 months after their first injection.
Keywords: multiple sclerosis, autologous transplantation, mesenchymal stem cells.
For citation: Fedulov A.S., Borisov A.V., Zafranskaya M.M. et al. Comparative effectiveness evaluation of autologous mesenchymal stem cells transplantation in terms of a single and repeated application in the multiple sclerosis treatment. RMJ. Medical Review. 2019;4(II):54–58.
Ключевые слова:
В статье представлены результаты исследования, посвященного сравнительной оценке эффективности однократной и курсовой аутологичной трансплантации мезенхимальных стволовых клеток у пациентов с рассеянным склерозом, а также изучению отдаленных результатов лечения.
Введение
Рассеянный склероз (РС) представляет собой мультифакторное аутоиммунное хроническое заболевание центральной нервной системы (ЦНС), проявляющееся многоочаговой неврологической симптоматикой и имеющее в типичных случаях на ранних стадиях ремиттирующий характер течения [1]. РС занимает 5-е место среди неврологических заболеваний и наиболее часто встречается у лиц молодого, трудоспособного возраста [2]. В специальной литературе в настоящее время накопилось определенное количество публикаций, в которых исследуется эффективность аутологичной трансплантации мезенхимальных стволовых клеток (АуТМСК) при данном заболевании [3–5]. Терапевтический потенциал мезенхимальных стволовых клеток (МСК) при РС заключается в эффектах иммуномодуляции и нейропротекции [6–10].
Однако остается невыясненным ряд вопросов, касающихся применения АуТМСК. В связи с тем что время жизни МСК в организме ограничено несколькими неделями, актуально изучение отдаленных результатов их использования при РС, эффективности повторных (курсовых) реинфузий МСК и временных интервалов, через которые они должны проводиться.
Цель исследования — провести сравнительную оценку эффективности и изучить отдаленные результаты однократной и курсовой АуТМСК у пациентов с РС.
Материал и методы
Дизайн: проспективное открытое одноцентровое лонгитюдное исследование.
Критерии включения: верифицированный на основании критериев McDonald et al. в редакции 2010 г. диагноз
РС [11]; рецидивирующе-ремиттирующая клиническая форма заболевания; возраст 18–45 лет; продолжительность заболевания от 1 года до 10 лет; нарастание выраженности инвалидизации за последний год >1 балла по расширенной шкале оценки степени инвалидизации EDSS (Expanded Disability Status Scale).
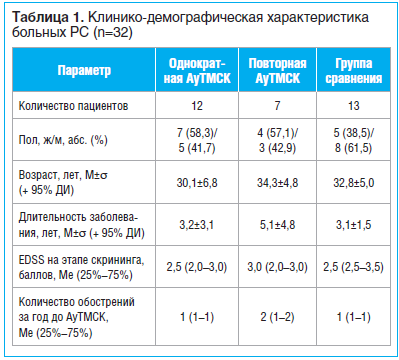
Однократную либо повторную АуТМСК проводили 19 пациентам с рецидивирующе-ремиттирующим РС (РРРС). Период от забора МСК до трансплантации составлял 22,8+3,3 (M+σ) дня. Количество клеточных пассажей — от 2 до 3. Подготовленные и паспортизированные в соответствии с локальным нормативным регламентом ГУ «Минский научно-практический центр хирургии, трансплантологии и гематологии» аутологичные МСК вводили внутривенно в дозе 1,0×10 6 /кг массы тела. Повторную трансплантацию осуществляли через 9 мес. после первой. В группу сравнения рекрутировано 13 больных РС, которым проводили симптоматическую терапию, а при экзацербациях использовали глюкокортикостероиды. Эффективность однократной и повторной АуТМСК оценивали через 9 мес. соответственно после выполнения процедуры. Период наблюдения пациентов при оценке отдаленных результатов АуТМСК составил 2 года. Клинико-демографическая характеристика больных представлена в таблице 1.
Для определения выраженности инвалидизации больных РС использовали шкалу EDSS с оценкой неврологического статуса по функциональным системам.
Нейровизуализационное исследование пациентов осуществляли с помощью аппарата Philips Intera 1.0Т (Голландия) в стандартизованных последовательностях МРТ (T1-взвешенное изображение с внутривенным усилением, T2-взвешенное изображение в режиме FLAIR — Fluid attenuation inversion recovery). Для внутривенного усиления вводили парамагнетик гадодиамид в дозе 20–40 мл (в зависимости от массы тела).
Для проведения оптической когерентной томографии (ОКТ) заднего отрезка глазного яблока использовался оптический когерентный томограф Stratus OCT, модель 3000, фирмы Carl Zeis Meditec c источником света — суперлюминесцентным диодом и длиной волны 820 nm. При этом оценивали следующие показатели: толщину слоя нервных волокон сетчатки (СНВС), полный макулярный объем, площадь диска зрительного нерва, объем и площадь нейроретинального ободка, объем и площадь экскавации.
Статистическую обработку данных выполняли с использованием стандартного пакета программы Statistica 10.0 (StatSoftInc., США). Определение достоверных различий между сравниваемыми группами осуществляли непараметрическими методами: U-критерий Манна — Уитни (две независимые группы); T-критерий Вилкоксона (одна группа до и после лечения); критерий соответствия хи-квадрат (χ 2 ). Во всех случаях различия считались значимыми при вероятности ошибки р
Результаты исследования
Результаты однократной и повторной АуТМСК у больных РС
На этапе скрининга выраженность инвалидизации у групп пациентов с однократной и повторной АуТМСК существенно не отличалась (U= -0,75, p=0,450). При оценке неврологического статуса у пациентов с РС, которым проводили АуТМСК (n=19), через 9 мес. после трансплантации установлено, что статистически значимого различия в отношении данного показателя за указанный период наблюдения также не определялось (T=1,7, p=0,090).
Спустя 9 мес. после реинфузии МСК выраженность инвалидизации по шкале EDSS в группе пациентов, проходивших однократную АуТМСК (n=12), существенно не изменилась (T=0,37, p=0,710). Среди больных РC, которым проводили повторную АуТМСК (n=7), выраженность инвалидизации по шкале EDSS после первой реинфузии аутологичных МСК также достоверно не отличалась от таковой на этапе скрининга (р=0,11). Вместе с тем повторное введение МСК привело к статистически значимому снижению данного показателя в этой группе (Т=2,02, p=0,04) (рис. 1). 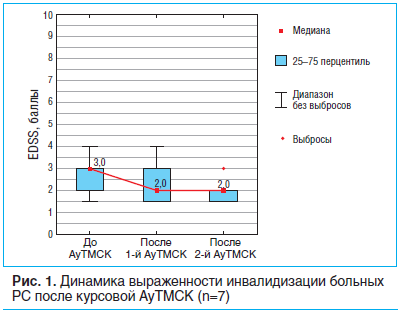
Оценка выраженности инвалидизации по шкале EDSS на этапе скрининга не выявила достоверных различий между пациентами, которым была выполнена АуТМСК, и пациентами группы сравнения (U= -1,004, p=0,310). Анализ неврологического статуса пациентов, получавших симптоматическое лечение, за период мониторинга установил нарастание количества баллов по шкале EDSS (T=2,5, p=0,010).
Спустя 9 мес. после трансплантации больные, прошедшие АуТМСК, имели менее выраженный неврологический дефицит, чем пациенты, которым трансплантация не выполнялась (U= -3,36, p=0,0008). Причем различие в выраженности инвалидизации было статистически значимо как между группой сравнения и пациентами, которым выполняли однократную АуТМСК (U= -2,73, p=0,006), так и между группой сравнения и пациентами после повторной трансплантации (U= -2,85, p=0,004).
Количество активных очагов демиелинизации на этапе скрининга у пациентов основной группы и группы сравнения было сопоставимым и составляло 0–2 очага, накапливающих парамагнетик. После АуТМСК статистически значимых различий по данному параметру между группами пациентов, которым проводилась однократная и повторная трансплантация, не определялось (p=0,376). В то же время снижение числа активных очагов чаще отмечалось после курсовой реинфузии МСК по сравнению с однократной: соответственно 57,1 и 33,3% (табл. 2). 
После однократной трансплантации аутологичных МСК у большинства пациентов с РС новые очаги демиелинизации не визуализировались либо отмечалось не более 1 такого очага — 83,3%. Среди больных РС, которым выполнялась повторная трансплантация, в 71,4% случаев имелось не более 1 нового очага, в 28,6% — регресс 1 или нескольких таких очагов. В то же время в группе сравнения после 9 мес. наблюдения у 53,8% пациентов появилось более 2 новых очагов демиелинизации (рис. 2). 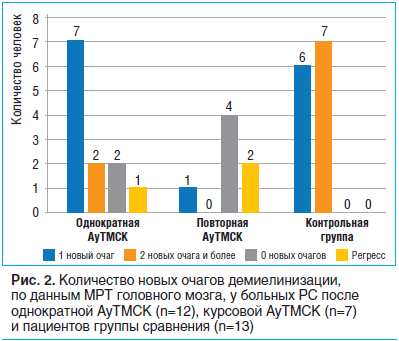
Среди параметров ОКТ наиболее значимым оказалась толщина СНВС. У пациентов с РС, прошедших АуТМСК, установлено статистически значимое увеличение толщины СНВС (T=2,85, p=0,004). Сравнение динамики данного показателя у пациентов с однократной и повторной трансплантацией выявило, что более значительное его нарастание наблюдалось в группе с курсовой АуТМСК (рис. 3). Достоверное увеличение толщины СНВС было установлено в группе с повторной трансплантацией (T=2,37, p=0,017), в то время как у больных РС с однократной АуТМСК этот показатель существенно не изменился по сравнению с предтрансплантационным уровнем (T=1,21, p=0,230). 
Отдаленные последствия АуТМСК у больных РС
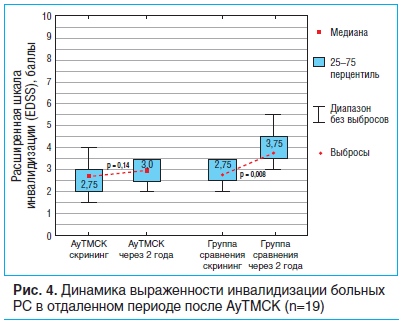
Среднее значение EDSS на этапе скрининга в группе больных после однократной трансплантации составляло 2,5 (2,0–3,0) балла, после повторной реинфузии МСК — 3,0 (2,0–3,0), в группе сравнения — 2,5 (2,5–3,5) балла. За 2-летний период наблюдения среди пациентов, проходивших АуТМСК, среднее значение EDSS увеличилось на 0,25 балла. В то же время статистически значимого нарастания неврологического дефицита за указанный период времени в этой группе не выявлено (Т=1,47, p=0,14). У пациентов, получавших симптоматическое лечение, отмечалось более значительное, чем в исследуемых группах, нарастание среднего значения EDSS на 1 балл, выраженность инвалидизации по EDSS достоверно увеличилась (Т=2,67, p=0,008) до 3,75 (3,5–4,5) балла (рис. 4).
В группе сравнения относительный риск нарастания выраженности инвалидизации более чем на 0,5 балла по шкале EDSS в 1,83 раза (95% ДИ 0,92–3,82) превосходил таковой у пациентов после АуТМСК. Абсолютное снижение риска ухудшения неврологического статуса в условиях применения АуТМСК составило 41,7% (95% ДИ 4,8–78,6%).
В результате нейровизуализации были получены следующие данные. В группе пациентов с РС, которым выполнялась АуТМСК, количество активных очагов демиелинизации было достоверно меньше (χ2=7,2, p=0,0073), чем в группе сравнения. Относительный риск возникновения активных очагов после проведения АуТМСК по сравнению с таковым при лечении по традиционным протоколам равен 0,25 (95% ДИ 0,064–0,974). Относительный шанс возникновения активных очагов после АуТМСК составил 0,63 (95% ДИ 0,006–0,644) от шансов появления таких очагов при применении симптоматической терапии. Абсолютное увеличение пользы (АУП) у пациентов исследуемой группы — 60,0% (95% ДИ 22,7–97,3%) по сравнению с больными группы сравнения. Число пациентов, которых необходимо подвергнуть лечению с использованием АуТМСК для предотвращения одного дополнительного случая возникновения активных очагов демиелинизации, составляет
2 (95% ДИ 1–4).
Технология трансплантации аутологичных МСК характеризовалась хорошей переносимостью и безопасностью. Введение трансплантата МСК не сопровождалось побочными реакциями. Осложнений в раннем и позднем посттрансплантационных периодах, а также в отдаленном периоде после АуТМСК за время наблюдения не отмечено.
Таким образом, в группе пациентов, проходивших однократную или повторную АуТМСК, имела место стабилизация либо положительная динамика неврологического статуса, в отличие от группы сравнения, где наблюдалось увеличение инвалидизации (p <0,05). У пациентов, которым осуществляли реинфузию аутологичных МСК, отмечалось снижение количества активных и новых очагов демиелинизации, а также увеличение толщины СНВС. В группе больных, получавших симптоматическое лечение, напротив, имели место увеличение числа таких очагов и снижение толщины СНВС (p<0,05).
Сопоставление результатов однократной и повторной АуТМСК выявило более высокую эффективность курсовой реинфузии МСК. Это выразилось в снижении уровня инвалидизации у пациентов с РС после повторной трансплантации (Т=2,02, p=0,04), в то время как у больных, прошедших однократную АуТМСК, значимых изменений шкалы EDSS не отмечено (T=0,37, p=0,710). У пациентов, которым проводилась повторная реинфузия аутологичных МСК, имело место более значительное снижение количества очагов, накапливающих парамагнетик (гадодиамид), чем у пациентов с однократной АуТМСК: соответственно 57,1 и 33,3%. Кроме того, повторная реинфузия аутологичных МСК уменьшала частоту появления новых очагов демиелинизации. Толщина СНВС после курсовой АуТМСК статистически значимо нарастала (T=2,37, p=0,017), вместе с тем в группе пациентов, которым она проводилась однократно, наблюдалась стабилизация данного параметра (T=1,21, p=0,230). Вышеуказанные результаты, а также тот факт, что антипролиферативное действие МСК (т. е. их способность снижать уровень пролиферации активированных Т-лимфоцитов на специфические антигены, согласно данным иммунологических исследований) в полной мере развивается к 9–12-му мес. после их введения [12], позволяют рассматривать этот временной интервал как оптимальный для осуществления повторных реинфузий.
Отдаленные последствия АуТМСК указывают на достаточно длительный эффект реинфузии аутологичных МСК. Это проявляется в отсутствии статистически значимого нарастания выраженности инвалидизации за 2-летний период мониторинга (Т=1,47, p=0,14). Кроме того, оценка ряда параметров доказательной медицины также свидетельствует о продолжительном эффекте АуТМСК. Так, абсолютное снижение риска ухудшения неврологического статуса при применении АуТМСК за указанный период наблюдения составило 41,7% (95% ДИ 4,8–78,6%), относительный риск возникновения активных очагов после проведения трансплантации по сравнению с таковым после симптоматической терапии оказался равен 0,250 (95% ДИ 0,064–0,974); АУП у пациентов, прошедших реинфузию МСК, относительно группы сравнения составило 60,0% (95% ДИ 22,7–97,3%).
М.М. Одинак и соавт. вводили аутологичные МСК 8 пациентам с РС путем внутривенной инфузии в дозе 2,0×10 6 /кг массы тела повторно с интервалом 30 дней на протяжении 4–8 мес. Через 12 мес. после АуТМСК у 6 (75,0%) из 8 больных отмечалось снижение выраженности инвалидизации по EDSS (на 0,5–1,0 балла) c полным отсутствием признаков прогрессирования заболевания [13]. Таким образом, результаты данного исследования также свидетельствуют о стабилизации либо снижении неврологического дефицита при применении повторной АуТМСК.
В исследовании А. Uccelli et al. АуТМСК была выполнена 15 пациентам с РС, а также 19 пациентам с боковым амиотрофическим склерозом [14]. МСК в количестве 2,5×10 6 /кг массы тела были трансплантированы интратекально (n=34) и внутривенно (n=14). Причем в 9 случаях они маркировались суперпарамагнетиком (оксидом железа). Максимальный посттрансплантационный период составил 25 мес.
Среднее значение выраженности неврологического дефицита по шкале EDSS после АуТМСК снизилось с 6,7 до 5,9 балла. Признаков клинической или нейрорадиологической активности заболевания не обнаружено. МРТ головного и спинного мозга с использованием парамагнетика выявила наличие МСК в головном мозге (преимущественно в перивентрикулярных отделах), нервных корешках и спинном мозге.
Таким образом, исследование продемонстрировало эффективность АуТМСК у пациентов с РС, а также доказало способность МСК мигрировать в ЦНС. Вместе с тем интратекальное введение МСК не показало своих преимуществ в клинической эффективности по сравнению с внутривенной реинфузией. Кроме того, из пациентов, которые получали МСК интратекально, у 21 отмечались побочные явления в виде преходящей лихорадки, у 15 пациентов — головная боль, в то время как внутривенное введение МСК не приводило к подобного рода побочным эффектам.
В открытом сравнительном исследовании, в котором 24 пациентам с РС (10 — с РРРС, 14 — с вторично-прогредиентным РС) проводили реинфузию аутологичных МСК в средней дозе 1,9×106/кг с последующим наблюдением в течение 2 лет, были получены следующие результаты [15]. После трансплантации не отмечено активных либо новых очагов демиелинизации, по данным МРТ. За время наблюдения у 18 (75%) пациентов не было рецидивов, 3 (12,5%) пациента имели 1 обострение, а 3 (12,5%) пациента — 2 рецидива. За исключением одного случая экзацербация отмечалась только у пациентов с РРРС.
Следовательно, результаты этого исследования согласуются с нашими данными в отношении подавления активности процесса демиелинизации после реинфузии МСК в течение длительного периода наблюдения (2 года). В то же время неожиданным и требующим дополнительного анализа является лучший результат АуТМСК при вторично-прогредиентном РС по сравнению с таковым при РРРС.
Таким образом, результаты исследования свидетельствуют о том, что АуТМСК представляет собой безопасный и эффективный метод лечения РС. Продолжительность терапевтического действия МСК достигала 2 лет. Полученные результаты указывают на клиническую эффективность АуТМСК и целесообразность использования курсового введения аутологичных МСК пациентам с РС.
Выводы
АуТМСК у пациентов с РС позволяет достичь стабилизации либо положительной динамики неврологического статуса, нейровизуализационных данных, а также увеличения толщины СНВС в течение 2 лет после трансплантации.
Курсовая трансплантация аутологичных МСК является более эффективной, чем однократная. Повторная реинфузия МСК должна проводиться через 9–12 мес. после их первого введения.
Внутривенный способ введения МСК позволяет достичь системного эффекта от введения МСК и при этом избегнуть побочных действий.
Для проведения клеточной терапии РС аутологичные МСК должны использоваться в дозе 1×10 6 /кг веса и более.
Эффективность стволовых клеток при рассеянном склерозе
Рассеянным склерозом именуется особая патология нервной системы — когда-то ее считали неизлечимой, сегодня же специалисты способны справиться с этим недугом при условии своевременно начатого лечения. Полноценный шанс на выздоровление предоставляет операция по пересадке стволовых клеток — такая методика считается инновационной, однако до сих пор признана не во всех странах.
Как показывает практика, пересадка стволовых клеток успела зарекомендовать себя с лучших сторон. После подобного вмешательства качество жизни пациентов существенно повышается.
Откуда берётся рассеянный склероз
Для того чтобы понять, какая схема терапии будет оптимальной для лечения рассеянного склероза, необходимо выяснить первопричину данного заболевания в каждом конкретном случае. По сей день специалисты не могут достоверно сказать, почему болезнь проявляется у того или иного человека. В числе провоцирующих факторов перечисляются:
- генетическая предрасположенность — у ребенка вполне возможно проявится такое заболевание, если ранее у его родственников наблюдались признаки рассеянного склероза;
- излишние интеллектуальные нагрузки, которые провоцируют психологическую нестабильность и стресс, что тоже может привести к заболеванию;
- ослабление иммунной системы, сопровождающееся частыми инфекциями и поражением структур головного мозга;
- аутоиммунные заболевания – они также могут выступать в качестве провоцирующих факторов, когда организм перестает воспринимать свои же ткани, считая их чужеродными и создавая защитные клетки, что вызывает хроническое течение воспаления и подрыв деятельности нервной системы;
- вредные привычки увеличивают риск возникновения рассеянного склероза, если человек злоупотребляет алкоголем и табаком несколько десятков лет, то шансы на то, что он столкнется с данным заболеванием, резко увеличиваются.
Как определить наличие рассеянного склероза
Лечение болезни невозможно без определения её проявлений. Последние напрямую связаны с поражением нервных волокон, а потому клиническая картина полностью зависит от той части тела, в которой сформирован очаг заболевания. К числу основных проявлений рассеянного склероза можно отнести:
- тремор конечностей;
- нарушение восприятия тела в пространстве;
- нарушение координации движений;
- отсутствие контроля над мышцами лица;
- покалывание кожных покровов;
- нетипичные проявления мышечного тонуса;
- сбои в мочеиспускании в сторону недержания.
Неврологически перечисленные симптомы проявляются, как смена настроения пациента, которое может варьироваться от плаксивости и депрессии до эйфории. Перед тем, как определить, действительно ли конкретному больному поможет пересадка стволовых клеток, специалист должен провести неврологический осмотр и исследовать нервную систему инструментально.
Что представляет собой методика пересадки стволовых клеток
Данный процесс основан на способности стволовых клеток дифференцироваться в конкретные зоны человеческого организма. В нашей стране трансплантация их при рассеянном склерозе допустима на законодательном уровне. Доказано, что подобная терапия приводит к полному восстановлению миелиновой оболочки волокон нервов мозга, положительно отражается она и на состоянии иммунной системы.
Важно! Использование стволовых клеток для лечения рассеянного склероза допустимо в случае, когда ранее уже применялись другие терапевтические мероприятия и значимого результата они не принесли. В обязательном порядке биоматериал необходимо забирать непосредственно от пациента, что позволяет снизить вероятность занесения инфекции, иммунологических несовпадений и возможных мутаций клеток.
Как проводится трансплантация
Данный процесс делится на три этапа, предварительно специалисты всегда оценивают исходное состояние здоровья человека, а также определяют ту стадию, в которой находится заболевание на конкретный момент времени.
Первым этапом является забор стволовых клеток. Учитывая, что дифференцировать нужные клетки в должном объеме сразу не представляется возможным, процедуру забора крови порой приходится проводить 3-4 раза. После этого полученные клетки замораживаются до пересадки.
Второй этап подразумевает уничтожение тех иммунных клеток, которые ранее были поражены патологическими процессами. Для этой цели применяют противовоспалительные и иммуносупрессивные препараты. Именно такое комплексное воздействие подготавливает организм к трансплантации.
Завершающим этапом является подача внутривенно в кровяное русло стволовых клеток.
От чего зависит результат лечения
Для того чтобы получить должный эффект и значительно повысить качество жизни пациента, необходимо соблюсти целый перечень условий. Повышенная эффективность процедур достигается, если воздействовать на заболевание в определённой стадии, контролируя его прогрессирование. Многое зависит от возраста больного и восприимчивости его тканей к такой терапии. Сопутствующие тяжёлые заболевания тоже имеют значение.
Больше всего шансов на выздоровление имеют пациенты на начальной стадии рассеянного склероза, так как в этом случае миелиновая оболочка регенерируется гораздо быстрее. Превосходный результат на практике демонстрировали и те люди, у которых рассеянный склероз наблюдался на протяжении 7-8 лет. После проведения нескольких процедур восстанавливалось большинство клеток, включая те, что были поражены на 80%.
Вероятные риски
Когда в организм пациента вводятся его собственные стволовые клетки, риск отторжения сводится к минимуму. В качестве исключения можно привести пример тех пациентов, которые изначально имели аутоиммунные патологии. В подобных ситуациях должный эффект можно получить посредством дополнительного приема медикаментов иммуносупрессивного типа.
К числу осложнений после пересадки относятся редкие случаи:
- неправильно подобранного объёма материала;
- несоблюдения стерильности;
- недостаточной подготовленности организма;
- невыдержанного интервала между этапами введения стволовых клеток.
Важно! Крайне нежелательно вводить пациенту стволовые клетки другого человека — такое рискованное мероприятие может привести к летальному исходу.
Только ранняя диагностика заболевания и своевременное введение стволовых клеток с использованием специализированного оборудования и привлечением врачей высокой квалификации позволяет обеспечить полное выздоровление.
Рассеянный склероз
Рассеянный склероз (РС) – это аутоиммунное заболевание, при котором возникает поражение головного и спинного мозга. В первую очередь повреждаются оболочки нервных волокон, содержащие миелин. Повреждение неравномерно распределяется в нервной системе – формируются рассеянные очаги демиелинизации. Структурно очаги напоминают рубец. Рассеянный склероз характеризуется волнообразным течением с периодами обострения и полной или частичной ремиссии. Рассеянный склероз поражает в основном молодых людей в возрасте от 20 до 40 лет. Заболевание редко дебютирует в детском возрасте и по достижению пятидесяти лет. В настоящее время в мире насчитывается около 3 млн. больных РС. Женщины болеют в 1,5-2 раза чаще мужчин.

Лечение РС в Юсуповской больнице
- Комфортные палаты;
- Диетическое питание;
- Профессиональное выполнение всех манипуляций;
- Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Заболевание поражает преимущественно пациентов от 15 до 45 лет. Известны случаи, когда болезнь диагностировали у детей 2-х лет. В возрасте после 50 лет риск заболевания становится значительно меньше.
Рассеянный склероз развивается постепенно, а его проявления становятся визуально заметны только в тот момент, когда пострадала уже половина нервов. На этой стадии отмечается следующая симптоматика:
- ухудшение зрения;
- болевой синдром и раздвоение в глазах;
- ощущения покалывания в пальцах;
- онемение пальцев;
- уменьшение чувствительности кожных покровов;
- слабость в мышцах;
- ухудшение координации.
Врачи Юсуповской больницы проводят полное обследование пациента и назначают комплексное лечение под наблюдением.
Причины и механизмы развития заболевания
Ученые пока не определили точной причины РС. Известны следующие факторы, провоцирующие дебют заболевания:
- Возраст – заболевание может поражать людей любого возраста, однако чаще диагностируется от 16 до 55 лет;
- Пол – рецидивирующе-ремиттирующий склероз поражает женщин почти в три раза чаще, чем мужчин;
- Отягощённая наследственность – если у кого-то из кровных родственников был рассеянный склероз, риск его возникновения значительно возрастает;
- Возбудители инфекций – заболевание может быть связано с инфицированием вирусами, в том числе Эпштейн-Барра, вызывающего развитие инфекционного мононуклеоза;
- Расовая принадлежность – риск развития рассеянного склероза выше у белых людей, особенно родом из Северной Европы, чем, например, у жителей Азии, Африки и Индии;
- Климат – болезнь чаще поражает людей из стран с умеренным климатом: Канады, северной части США, Новой Зеландии, северной Европы и юго-восточной Австралии;
- Уровень витамина D – при недостатке солнечного света и связанным с этим дефицитом витамина D риск развития рассеянного склероза возрастает;
- Некоторые аутоиммунные заболевания – рассеянный склероз возникает чаще у пациентов, страдающих патологией щитовидной железы, сахарным диабетом первого типа, воспалительными процессами кишечника.
Основной причиной развития заболевания является дисфункция иммунной системы. Кроме того, возникновение рассеянного склероза может быть спровоцировано следующими предрасполагающими факторами:
- вирусными и бактериальными заболеваниями;
- сильными стрессами;
- дефицитом витамина D в организме;
- генетической предрасположенностью.
По мере развития поражений нервные волокна могут разрушаться или повреждаться. В результате электрические импульсы мозга не проходят надлежащим образом к целевому нерву. Это означает, что организм не может выполнять определенные функции.
Когда миелиновая оболочка исчезает или получает повреждения, во многих областях центральной нервной системы образуются рубцы. Они влияют на следующие участки ЦНС:
- Мозжечок, который координирует движения и контролирует равновесие;
- Спинной мозг;
- Зрительные нервы;
- Белое вещество в некоторых областях мозга.
Наследственная природа
Рассеянный склероз – мультифакторное наследственно детерминированное аутоиммунное заболевание. Оно развивается под воздействием внешних и внутренних факторов. Риск развития заболевания у ребёнка, один из родителей которого страдает рассеянным склерозом, не превышает 3%. Это достаточно низкий показатель.
Сегодня известны следующие причины рассеянного склероза:
- заболевание чаще встречается у лиц, проживающих на всех континентах северней 30 параллели;
- огромную роль в возникновении рассеянного склероза играют аутоиммунные механизмы, которые активизируются под воздействием Т-лимфоцитов, вследствие чего повреждаются липиды и белки миелиновой оболочки;
- предполагается, что заболевание может развиться при нехватке в организме витамина Д и под воздействием вирусов.
Рассеянный склероз передаётся по наследству. Вероятность заболеть у детей больного рассеянным склерозом ниже, чем у его братьев и сестёр. Наследственная предрасположенность зависит от многих независимых генов. В развитии рассеянного склероза принимают участие гены, расположенные на седьмой хромосоме, а также гены тяжелых цепей иммуноглобулинов. У больных рассеянным склерозом отсутствуют протективные локусы, выявляемые у здоровых людей.

Причины РС у молодых людей
Результаты последних исследований позволяют предположить, что рассеянный склероз у молодых людей возникает в силу тех же причин, что и у людей старшего возраста. Независимо от возраста у человека может быть генетическая предрасположенность к заболеванию. Негативные факторы окружающей среды воздействуют на людей разного возраста тоже одинаково.
До наступления полового созревания подобное заболевание диагностируется у равного количества девочек и мальчиков, после наступления половой зрелости – чаще у девочек. Этот факт свидетельствует о влиянии гормональных изменений, происходящих в этот период.
Российская статистика свидетельствует, что в нашей стране больных РС около 90 тысяч человек, но некоторые ученые считают, что около 150 тысяч. Такой разброс может быть связан с тем, что люди не всегда обращаются к специалистам при проявлении симптомов.
Рассеянный склероз: ремиттирующее течение заболевания
Проявления рассеянного склероза различны и носят индивидуальный характер, поэтому диагноз «рассеянный склероз» озвучивается сначала только предположительно. Учитывается набор симптомов, характер их рецидивирования, локализация нарушений в организме, а также результаты лабораторных и инструментальных исследований (в частности, МРТ). Последующее развитие рассеянного склероза предсказать достаточно сложно. Зачастую лишь через несколько лет после появления первых симптомов врачу удается с точностью установить диагноз «рассеянный склероз» и предположить, как именно будет протекать заболевание в дальнейшем.
В зависимости от течения рассеянный склероз может быть:
- ремиттирующим;
- первично-прогрессирующим;
- вторично-прогрессирующим;
- прогрессирующе-ремиттирующим.
При ремиттирующем рассеянном склерозе отмечаются непредсказуемые заранее острые приступы (рецидивы), на фоне которых ухудшаются симптомы заболевания. После этого может произойти полное либо частичное восстановление функций пораженных органов, в некоторых случаях функции не восстанавливаются. Очередной рецидив может развиваться через несколько дней либо недель. Иногда для восстановления после приступа может потребоваться более длительное время – до нескольких месяцев. В промежутках между приступами ухудшение состояния больного не происходит. Такая схема заболевания характерна для большинства пациентов на начальных стадиях рассеянного склероза.
Психосоматика
В развитии рассеянного склероза большое значение уделяется психосоматике. Многие исследователи связывают дебют заболевания с травмами (в том числе и в детском возрасте). В этот момент человек ощущал свою острую беспомощность и незащищенность. Компенсируя свои эмоции, он чувствовал гнев. Некоторые люди, ощущая беспомощность, настолько поглощались этим чувством, что блокировали свой гнев, оставаясь целиком подавленными.
Больной рассеянным склерозом нередко ощущает негодование, враждебность, направленную на события и людей из прошлого. Боясь повторения своих ошибок, повторного попадания в аналогичную ситуацию, он блокирует собственное развитие, боится перемен в жизни. Пережитая травма привела к ослаблению всех энергетических ресурсов человека. Поэтому все его усилия сейчас направлены на экономию того оставшегося малого ресурса. При этом он осознанно ограничивает себя от попыток изменить свою жизнь.
Луиза Хей и другие авторы о психосоматике РС
Целительница Инна Сигал определила психосоматические причины развития рассеянного склероза:
- Человек чрезмерно давил на себя;
- Ощущал собственную неполноценность;
- Создавал помехи самому себе;
- В пользу интересов других пренебрегал собственными потребностями;
- Чувствовал потерю связи с самим собой и окружающими;
- Страдал истощением, беспокойством, чувством ложного стыда и вины.
По мнению известного психолога Лиз Бурбо, развитие рассеянного склероза обусловлено следующими факторами:
- Подавлением собственного гнева;
- Слишком строгими требованиями к своей личности, черствостью по отношению к себе и окружающим;
- Неуверенностью в себе, отказом жить в свое удовольствие.
Как утверждает еще один знаменитый психолог Луиза Хей, рассеянный склероз –следствие жесткости мышления, жестокосердия, железной воли, отсутствия страха и гибкости.

Симптомы рассеянного склероза
У больных рассеянным склерозом наблюдается различная симптоматика. Заболевание может протекать в лёгкой форме или проявляться тяжёлыми нарушениями нервных функций.
Рассеянный склероз характеризуется следующими общими симптомами:
- Сложностью с ходьбой;
- Усталостью;
- Нарушением зрения;
- Онемением конечностей;
- Покалыванием под кожей;
- Эректильной дисфункцией;
- Расстройством процесса мочеиспускания и опорожнения кишечника;
- Болевыми ощущениями;
- Депрессией;
- Проблемами с запоминанием и фокусированием мысли.
Болезнь часто проявляется в 20-40 лет. Большинство больных рассеянным склерозом страдают от приступов и рецидивов, в результате которых наступает заметное ухудшение состояния. После приступов организм восстанавливается, но со временем проявления болезни усугубляются.
На этом этапе болезнь проявляется следующими нарушениями:
- нарушением зрения в одном или обоих глазах;
- болью и двоением в глазах;
- ощущением онемения и покалывания в пальцах;
- снижением чувствительности кожных покровов;
- мышечной слабостью;
- нарушением координации движений.
По мере роста и увеличения количества склеротических бляшек появляются и другие симптомы рассеянного склероза:
- возникают спазмы и болевые ощущения в мышцах;
- нарушается процесс мочеиспускания и дефекации;
- развивается эректильная дисфункция у мужчин;
- появляются патологические пирамидные рефлексы, выявляемые неврологом;
- повышается утомляемость при выполнении физических действий;
- возникает паралич тройничного, глазодвигательного, подъязычного и лицевого нервов;
- развивается паралич верхних или нижних конечностей, затрудняются произвольные движения;
- нарушается поведение больного, снижается его интеллект;
- эмоциональное состояние становится неустойчивым, депрессии сменяются эйфориями.
Прием горячей ванны, жара в помещении могут временно ухудшить состояние больного, поэтому перегрева следует избегать.
Для РС также характерно поражение зрительного нерва. Оптический неврит – типичное проявление поражения зрительных путей при рассеянном склерозе. Проявляется болью в одном глазу, усиливающейся при движениях глазного яблока, с последующим снижением зрения различной степени выраженности.
Расстройства функции тазовых органов – частое проявление рассеянного склероза. Проявляется императивными позывами или задержками на мочеиспускания, запором. По мере прогрессирования заболевания возможно развитие недержания мочи и кала. У мужчин с РС может развиться эректильная дисфункция, которая, помимо поражения спинного мозга, может быть также обусловлена психосоциальными факторами.
Типичнейший, почти патогномоничный признак рассеянного склероза – появление или ухудшение симптоматики при повышении температуры тела (например, после приёма горячей ванны или после того, как человек выпил горячий чай). Редкие клинические проявления рассеянного склероза – эпилептиформные припадки (наблюдают у 2–3% пациентов) и пароксизмальные симптомы (кратковременные стереотипные эпизоды диплопии, лицевых парестезий, тригеминальной невралгии, атаксии, дизартрии либо двигательных нарушений – болезненных тонических спазмов мышц одной или двух конечностей, туловища, иногда лица). Редко развиваются нарушения высших мозговых функций (афазия, агнозия, апраксия), экстрапирамидные нарушения (ригидность, хорея, атетоз).
Типы течения заболевания рассеянного склероза
На основе типа течения заболевания выделяют клинические формы рассеянного склероза:
- Ремитирующий;
- Вторично-прогрессирующий;
- Первично-прогрессирующий;
- Первично-прогрессирующий РС с обострениями.
Рассеянный склероз развивается волнообразно с периодами ухудшения и улучшения. Со временем реммитирующий рассеянный склероз может перейти во вторичное прогрессирование.
Первично-прогрессирующий склероз развивается преимущественно у мужчин. При первично-прогрессирующем заболевании симптоматика нарастает постоянно, постепенно приводя к тяжёлой инвалидности. Отмечаются следующие симптомы:
- Затруднения при ходьбе;
- Слабость в ногах или тугоподвижность;
- Нарушение равновесия.
Также у пациентов отмечаются проблемы с речью и зрением, затруднения при глотании, быстрое наступление чувства усталости. У них нарушается функция кишечника и мочевого пузыря.
Проблема первично-прогрессирующего рассеянного склероза во многом состоит в том, что диагноз таким пациентам ставится довольно поздно. Требуется время для наблюдения пациента и проведения широкого спектра дополнительных обследований для исключения других возможных причин неврологической симптоматики. Правильный диагноз ППРС требует от врача-невролога высокого профессионализма, глубокого знания диагностических методов и «готовности» распознать и правильно интерпретировать симптомы. Этими качествами обладают профессора и врачи высшей категории центра лечения рассеянного склероза Юсуповской больницы.
Лечение вторично-прогрессирующего рассеянного склероза остаётся одной из наиболее сложных проблем, так как на этом этапе развития болезни наиболее выражены необратимые нейродегенеративные изменения. В лечении вторично-прогрессирующего рассеянного склероза в настоящее время выделяют основные тенденции: пациентам с сохранением обострений можно рассмотреть назначение бетаферона или митоксантроната. Единственный препарат, направленный на лечение прогрессирующего рассеянного склероза, – окревус. Он зарегистрирован в США в 2017 году. В Юсуповской больнице имеется хороший положительный опыт применения окревуса для лечения пациентов со вторично-прогрессирующим рассеянным склерозом.
Исследования учёных
Учёные постоянно проводят научные исследования для того, чтобы выяснить точные механизмы развития РС и разрабатывают эффективные методики лечения заболевания. Врачи клиники неврологии Юсуповской больницы тесно сотрудничают с ведущими НИИ, занимающимися подобной проблемой. Они на практике используют результаты новейших научных исследований.
Диагностика заболевания выполняется с применением современных методик: нейровизуализационных методов, электроэнцефалографии, точных иммунологических тестов. Благодаря внедрению в практику инновационных диагностических методик рассеянный склероз выявляется своевременно. Это позволяет рано начать эффективную терапию, которая сохраняет пациенту высокое качество жизни.
Последние исследования, проведенные в 2019 году, позволяют сделать следующие заключения:
- Группа американских ученых занималась исследованием, результаты которого доказали, что симптомы рассеянного склероза появляются уже на начальной стадии развития заболевания. Явные признаки склероза могут дополняться когнитивными расстройствами (снижением памяти, падением качества умственных способностей), нарушениями тактильной функции, координации, постоянной выраженной усталостью и депрессивными состояниями;
- Исследователям удалось выяснить, что развитие рассеянного склероза тесно связано с концентрацией витамина D в организме. Иммунная система больного постепенно утрачивает возможность отличать пораженные клетки от неизмененных. Усугубление данной ситуации происходит при дефиците витамина D, который представляет собой защитный фактор для нервных волокон;
- Недавно была выявлена связь между рассеянным склерозом и курением. Выяснилось, что даже здоровые клетки иммунной системы у больных не способны в полной мере защититься от чужеродных тел, что еще в большей степени повышает риск развития рассеянного склероза;
- Приостановить процесс демиелинизации и улучшить передачу импульсов по зрительному нерву от сетчатки к головному мозгу у больных, страдающих рассеянным склерозом, помогает недавно разработанный метод иммунотерапии, в ходе которого вводятся моноклональные антитела;
- Приостановить прогрессирование заболевания можно путем пересадки стволовых клеток. У пациента изымают собственные клетки гемопоэза, обрабатывают их посредством химиотерапии (для уничтожения пораженных клеток) и возвращают обратно в кровь больного. В результате происходит «перезапуск» иммунной системы. Этот способ лечения находится в стадии изучения, исследования в данном направлении еще продолжаются.
Ранняя диагностика
На сегодняшний день специальный тест, подтверждающий диагноз, не разработан. В основе диагностики рассеянного склероза лежат основные принципы: жалобы пациента, данные анамнеза болезни и жизни, клинические проявления, которые затрагивают разные области ЦНС и появляются в разное время. После получения результатов исследований неврологи проводят дифференциальную диагностику РС с другими заболеваниями, которые проявляются похожими симптомами.
В 2010 году критерии диагностики были уточнены, и теперь заболевание можно выявить более, чем у 80% больных в течение одного года после возникновения первых признаков, в отличие от предыдущих лет, когда диагноз устанавливался максимум в 40% случаев в соответствии с симптоматикой.
Диагностика РС в Юсуповской больнице
Врачи клиники неврологии устанавливают диагноз «рассеянный склероз» на основании следующих критериев:
- Начало заболевания в возрасте 20-50 лет;
- Наличие симптомов, свидетельствующих о заболевании спинного или головного мозга;
- МРТ-признаки двух или более очагов демиелинизации;
- Два и больше эпизодов обострений длительностью не менее 24 часов с интервалом в один месяц;
- Отсутствие альтернативного объяснения имеющихся симптомов.
Неврологи Юсуповской больницы используют следующие методы диагностики рассеянного склероза:
- Вызванные потенциалы (ЭМГ ВП). Этот метод основан на том, что при рассеянном склерозе вследствие разрушения миелина (изолятора нервных проводников) замедляется проведение нервных импульсов. Скорость их проведения регистрируется специальной аппаратурой и подвергается компьютерной обработке. На основании полученных данных врачи устанавливают процент снижения скорости проведения нервных импульсов, что является косвенным свидетельством наличия демиелинизирующей патологии;
- Магниторезонансную томографию, которая позволяет чётко визуализировать участки демиелинизации;
- Исследование цереброспинальной жидкости, полученной посредством люмбальной пункции. Положительные результаты тестов обнаруживаются у 90 % пациентов с рассеянным склерозом;
- Биохимическое исследование крови – позволяет с помощью специальных реактивов определить наличие в крови определённых веществ, которые содержатся у больных рассеянным склерозом;
- Офтальмологическое обследование позволяет врачу-окулисту обнаружить на глазном дне характерные изменения и обнаружить феномен выпадения полей зрения.
Комплексное использование врачами Юсуповской больницы клинических, рентгенологических, лабораторных и электрофизиологических признаков позволяет поставить диагноз на ранней стадии заболевания, оценить характер течения, стадию и остроту процесса. Ранняя диагностика рассеянного склероза имеет огромное значение, поскольку своевременно назначенное лечение может замедлить прогрессирование заболевания.
МРТ при рассеянном склерозе
Для того чтобы установить диагноз рассеянный склероз, в Юсуповской больнице проводят магнитно-резонансную томографию (МРТ) головного мозга. В ходе проведения МРТ головы визуализируются очаги рассеянного склероза (бляшки), имеющие свои особенности, по которым данное заболевание дифференцируется с очаговым поражением головного мозга и другими патологиями, в т. ч. дисциркуляторной энцефалопатией. На основе диагностических критериев можно определить заболевание, выявить его обострение либо ремиссию, а также подобрать адекватное лечение.
Грамотная диагностика рассеянного склероза возможна при высоком уровне специализации МРТ-диагноста, владеющего знанием основных признаков данного заболевания. Поэтому для проведения подобного исследования необходимо выбрать клинику, обладающую современной аппаратурой и штатом высококлассных специалистов. В Москве такой клиникой является Юсуповская больница с собственным научно-практическим центром, где помогут не только диагностировать рассеянный склероз, но и подобрать эффективную терапию для улучшения качества жизни больного.
Анализ МРТ при РС может подтвердить наличие заболевания по следующим признакам:
- Диссеминация во времени (очаги увеличиваются на серии исследований);
- Критерий диссеминации в пространстве (новые очаги появляются в областях головного мозга, не тронутых ранее);
- Скопление контрастного препарата (по краю очага рассеянного склероза появляется кольцевидный участок повышения мр-сигнала, который отражает активную фазу воспалительно-демиелинизирующего процесса);
- Наличие перифокального отека вокруг очага рассеянного склероза, специфичного для данного заболевания либо, в некоторых случаях, симулирующего картину образования;
- Поражение инфратенториальных отделов головного мозга (ствола мозга, мозжечка, спинного мозга) и супратенториальных отделов мозга (больших полушарий, зрительного нерва);
- Поражение мозолистого тела: структуры, связывающей левое и правое полушария головного мозга;
- Локализация очагов вытянутой формы вдоль волокон лучистого венца.
В случае если диагноз «рассеянный склероз» на МРТ головного мозга был подтвержден, не стоит паниковать. Неврологи Юсуповской больницы благодаря применению самых современных препаратов добиваются прекрасных результатов лечения РС. У пациентов сохраняется высокое качество жизни, предотвращается быстрое прогрессирование поражения нервной системы.
Современные взгляды на лечение РС
Врачи Юсуповской больницы индивидуально подходят к лечению каждого пациента. Проводится купирование обострений, предотвращение появления новых симптомов и нарастания неврологического дефицита, подбор симптоматических препаратов. Неврологические нарушения восстанавливают при помощи пульс-терапии метилпреднизолоном, который вводят внутривенно капельно.
Неврологи Юсуповской больницы как можно раньше назначают терапию, модулирующую течение рассеянного склероза. Она позволяет стабилизировать состояние пациента. При ремитирующем рассеянном склерозе предупреждает трансформацию в прогрессирующее течение, а также снижает частоту обострений и замедляет нарастание инвалидизации.
Диета Эмбри при рассеянном склерозе. Рецепты
Диета Эмбри предполагает исключить или ограничить потребление вредных продуктов, заменив их теми, которые не могут усугубить течение заболевания. Рекомендуется обогатить организм витаминами и минералами (кальцием, суточная доза которого должна составлять 1100 мг, магнием –500 мг, 3-омега-ненасыщенными жирными кислотами 3 г и витамином D 3 – 4000 I).
Пациентам, которые используют диету Эмбри при рассеянном склерозе, следует убрать из рациона продукты, которые содержат большое количество белка:
- молочные продукты (молоко и молочнокислые продукты, различные сыры, соусы на сметанной основе, заливки и йогурты);
- бобовые (арахис, бобы и горох, фасоль, арахисовое масло);
- продукты из зерна пшеницы, ржи, ячменя.
Ознакомимся с рецептами диеты Эмбри, которые помогут правильно приготовить вкусные диетические блюда в домашних условиях. Для морковного супа понадобятся следующие продукты:
- 1 столовая ложка оливкового масла;
- 450 грамм нарезанной мелкими кубиками моркови;
- 1очищенная и нарезанная кубиками картофелина;
- Нарезанная кубиками луковица;
- 1 чайная ложка приправы тархун;
- 800мл овощного бульона;
- Соль и зелень.
Необходимо взять большую кастрюлю и подогреть в ней масло, положить порезанные овощи и добавить ложку тархуна. Их следует тушить на медленном огне несколько минут, не пережаривая. Добавляют в кастрюлю овощной минут и варят в течение 30 минут. Когда овощи станут мягкими. Суп готов.
Ремитирующий РС: варианты лечения
Ввиду того, что методы, позволяющие навсегда избавиться от данного недуга, находятся только в разработке, лечение рассеянного склероза на сегодняшний день предполагает прием препаратов для снятия симптоматики и облегчения проявлений заболевания, а также продления периодов ремиссии и предотвращения развития осложнений. В современной неврологии используются лекарственные средства, применяемые в периоды обострений и ухудшения состояния. Кроме того, в периоды ремиссии проводится интервальная терапия.
Врачи клиники неврологии Юсуповской больницы имеют огромный опыт в диагностике и лечении рассеянного склероза, в том числе ремиттирующей формы заболевания. При лечении рассеянного склероза применяются два основных направления, суть которых заключается в остановке обострения и предупреждении его развития. При выборе терапевтического метода учитываются индивидуальные особенности организма больного, тип течения заболевания и степень его тяжести.
При необходимости пациентов госпитализируют, наблюдают и проводят лечебные процедуры, повышающие эффективность реабилитации. Для создания максимального комфорта пациентам Юсуповской больницы предоставляются уютные палаты. Организовано полноценное сбалансированное питание, подобранное диетологом. Клиника оснащена современным МРТ-томографом и другим оборудованием, необходимым для диагностики и лечения неврологических патологий.
Лечение рассеянного склероза стволовыми клетками в Москве
Около двадцати лет назад определенную надежду возлагали на тогда считавшийся очень перспективным метод трансплантации стволовых клеток при рассеянном склерозе. Сейчас он относится лишь к четвертой линии лечения. Первую линию лечения составляют иммуномодуляторы (ребиф, бетаферон, копаксон), текфидера и абаджио, вторую – гиления, тизабри, лемтрада и окревус. К третьей линии относят человеческий иммуноглобулин, митоксантрон, азатиоприн. И в случае отсутствия эффекта от первых трёх линий лечения, при злокачественном течении рассеянного склероза рассматривают проведение трансплантации стволовых клеток.
Несмотря на большие ожидания, данный метод активно не используется. Во-первых, раньше или позже новые иммунные клетки снова обучаются действовать против собственного миелина, так как несмотря на химиотерапию сохраняются иммунные клетки в лимфоузлах, дендритные клетки и т.д. Заболевание снова активизируется. Во-вторых, такая массивная химиотерапия имеет различные отдаленные последствия в виде повышения риска развития онкологических заболеваний. В-третьих, за последние годы выпущены новые высокоэффективные препараты- моноклональные антитела (такие как, лемтрада, окревус и др.), которые как иммунологический нож удаляют только «плохие» иммунные клетки, сохраняя иммунитет в целом сохранным.
Более подробную информацию вы можете получить на консультации, записавшись по телефону на прием к врачу-специалисту по рассеянному склерозу Юсуповской больницы.
Первично прогрессирующий рассеянный склероз
Рассеянный склероз имеет несколько типов течения заболевания, каждый из которых имеет свои особенности:
- Наиболее часто встречается ремиттирующая-рецидивирующая форма рассеянного склероза. Такое течение заболевания состоит из периодов восстановления и периодов обострения, между обострениями не происходит нарастания симптомов.
- Вторично-прогрессирующее течение сопровождается сменой течения болезни с ремиттирующего-рецидивирующего на вторично-прогрессирующее течение. Независимо от наступления обострения болезнь прогрессирует.
- Первично-прогрессирующее течение заболевания характеризуется быстрым развитием с самого начала, с небольшими паузами улучшения состояния.
- Прогрессирующее течение болезни с обострениями встречается крайне редко, характеризуется быстрым развитием с самого начала заболевания, при замедлении процессов прогрессирования развиваются обострения.
Первично прогрессирующий рассеянный склероз тяжело поддается лечению, заканчивается, как правило, быстрым наступлением инвалидности больного. Первично-прогрессирующая форма заболевания характеризуется быстрым течением, нарастанием симптоматики, потерей неврологической функции. Негативными факторами при первично-прогрессивной форме заболевания являются:
- Вовлечение трех и более функциональных систем организма на начальном этапе заболевания;
- Скорость достижения баллов по расширенной шкале оценки степени инвалидизации от начала болезни.
Лечение первично прогрессирующего рассеянного склероза
Лечение заболевания начинают после определения типа течения заболевания – это позволяет поставить диагноз, определить прогноз течения заболевания, выбрать соответствующую тактику и наиболее эффективные для данного типа течения болезни препараты. В качестве эффективной терапии первично-прогрессирующей формы рассеянного склероза (ППРС) применяют препараты моноклональных антител.
Эффективность препаратов данной группы отмечена у молодых людей, которые болеют рассеянным склерозом непродолжительное время. Препараты показали хорошую переносимость больными, исследователи отметили уменьшение выраженности воспалительных реакций в ранее активных очагах. Также препараты этой группы показали эффективность в снижении риска прогрессирования инвалидности у больных.
Вторично прогрессирующий рассеянный склероз
Вторично-прогрессирующий рассеянный склероз (ВПРС) проявляется атрофией нервных тканей, дегенерацией белого и серого вещества, и меньшим количеством воспалительных реакций в отличие от ППРС. Поражение нервных тканей спинного мозга проявляется нарушением двигательной функции и работы внутренних органов. В большинстве случаев ВПРС предшествует ремиттирующая-рецидивирующая форма течения заболевания. ВПРС может проявляться с приступами или протекать без них, иметь злокачественное течение заболевания.
Для лечения рассеянного склероза назначают иммуносупрессивные и иммуномодулирующие препараты. Многочисленными исследованиями доказана эффективность этих препаратов в лечении рассеянного склероза. К ним относятся натализумаб, бета-интерферон, диметилфумарат, митоксантрон, глатирамер и другие препараты. Препараты, созданные в последнее время, позволяют контролировать и существенно снижать скорость развития заболевания. Исследованиями доказано, что раннее начало лечения РС наиболее эффективное, индивидуальный подбор терапии, контроль течения заболевания помогают отсрочить наступление инвалидности.
Рассеянный склероз у детей
У детей выделяют следующие формы рассеянного склероза, которые имеют значение в дебюте заболевания:
- Церебральную;
- Цереброспинальную;
- Глазную;
- Мозжечковую;
- Спинномозговую;
- Смешанную.
По характеру манифестации различают несколько вариантов течения рассеянного склероза у детей:
- Транзиторный монофокальный;
- Транзиторный полифокальный;
- Прогредиентный, или полифокальный стабильный.
Прогрессирование детского рассеянного склероза бывает первичным, вторичным и ремиттирующим.
Диагностика рассеянного склероза у детей представляет определённые трудности. Это связано с низкой частотой заболевания и вариабельностью симптомов. У детей заболевание может начинаться с одного признака или иметь полисимптомную клиническую картину. Анализ наблюдений врачей позволяет выделить следующие симптомы рассеянного склероза у детей:
- Одностороннее поражение зрительного нерва или сетчатки – приводит к частичной или полной слепоте и не сопровождается видимыми повреждениями или дефектами глазного яблока. Возможно появление «пелены», тумана перед глазами, цветного круга или чёрной точки. Пациенты ощущают боль в области лба, глубине орбиты и при движениях глазного яблока;
- Поражение пирамидного пути – проявляется снижением или исчезновением поверхностных брюшных рефлексов, повышением глубоких рефлексов на нижних конечностях, повышенной утомляемостью и мышечной слабостью;
- Нарушение чувствительности – пациенты жалуются на чувство «онемения» определённых участков тела. Субъективные чувствительные нарушения мигрируют в течение небольшого промежутка времени. Они не находят подтверждения во время клинического обследования;
- Нарушение функции черепных нервов;
- Симптомы поражения спинного мозга с локализацией патологического очага в верхне-шейном отделе – асимметрическое повышение глубоких рефлексов без чувствительных расстройств и нарушений функции тазовых органов.
Рассеянный склероз у подростков проявляется разными клиническими диссоциациями:
- Высокими с клонусами рефлексами при лёгком или умеренном нарушении объема движении;
- Патологическими рефлексами при сниженных коленных и карпорадиальных рефлексах;
- Диссоциациями между поверхностными и глубокими брюшными рефлексами.
Врачи центра рассеянного склероза Юсуповской больницы для постановки первичного диагноза используют 3 группы диагностических критериев:
- Иммунологическое исследование спинномозговой жидкости;
- Нейровизуализацию с использованием магниторезонансной и компьютерной томографии;
- Регистрацию вызванных потенциалов мозга.
Затем неврологи проводят дифференциальную диагностику рассеянного склероза с другими демиелинизирующими заболеваниями, имеющими похожую симптоматику.
Врачи проводят у детей, страдающих РС, две группы лечебных мероприятий:
- Патогенетические (направленные на предупреждение деструкции мозговой ткани токсическими веществами и активированными иммунными клетками);
- Симптоматические (компенсирующие имеющиеся нарушения, а также поддерживающие и корригирующие повреждённые функции нервной системы).
Патогенетическая терапия обострения рассеянного склероза включает иммуносупрессивные, иммуномодулирующие и противовоспалительные препараты. Препаратами выбора являются кортикостероиды (метилпреднизолон, дексаметазон и преднизолон). Они способствуют ограничению воспалительного процесса и деструкции миелина. В менее тяжёлых случаях применяем препараты адренокортикотропного гормона АКТГ.
Симптоматическая терапия зависит от симптомов заболевания. При выраженном гипертонусе врачи назначают детям миорелаксанты. Если имеет место дисфункция тазовых органов, проводят магнитостимуляцию, а при гиперефлексии детрузора применяют антихолинергические препараты. При интенционном треморе и нарушении координации вводят витамин В6, бета-адреноблокаторы в сочетании с трициклическими антидепрессантами и антагонисты серотонина. В случае атаксии назначают аминокислоты (глицин) и пропранолол в сочетании с трициклическими антидепрессантами.
Детям с рассеянным склерозом врачи рекомендуют вести максимально активный образ жизни, соответствующий возрасту, активно участвовать в домашних и общественных делах. Рано начатая медико-социальная реабилитация позволяет существенно улучшить течение заболевания, отдалённый прогноз, обогащает социальную жизнь маленьких пациентов.
РС у мужчин
Рассеянный склероз у мужчин проявляется следующими симптомами:
- Парезами, параличами. Паралич – неспособность совершать произвольные движения. При парезе частично сохраняется способность произвольных движений;
- Глазными расстройствами – у пациента изменяется восприятие цвета, выпадают поля зрения, снижается острота зрения. У некоторых больных бывает вертикальный нистагм – дрожание глазных яблок;
- Нарушениями чувствительности – мужчина чувствует покалывания, онемения в различных частях тела. Снижаются вибрационная и суставно-мышечная чувствительность. Реже происходят изменения температурной и поверхностной чувствительности;
- Интенционным тремором – дрожанием кончиков пальцев при произвольных движениях, которое начинается при завершении движения. Это характерный признак поражения мозжечка;
- Болью – может быть острой и хронической. Возникает боль по ходу тройничного нерва, цервикалгия, суставные и мышечные боли;
- Синдромом хронической усталости – пациенты быстро устают, им не помогает продолжительный отдых;
- Эмоциональной нестабильностью – настроение меняется от эйфории до депрессивного состояния. Больной то раздражается на любую мелочь, то наоборот, ни на что не реагирует;
- Расстройством речи. Характерная черта РС – скандированная речь. Больной говорит медленно, прерывисто, причем делает паузы не только после слов, но и после отдельных слогов;
- Спастичностью – повышается мышечный тонус. Пациент чувствует скованность в теле. Появляется судорожное дрожание;
- Эпилептическими припадкам – встречаются лишь у 5% мужчин с РС.
Статистика показывает, что течение данного заболевания будет благоприятным, если первые проявления начались с глазных расстройств. Если же дебютом были парезы, параличи и нарушения походки, то прогноз неблагоприятен.
Формы РС у мужчин
В зависимости от пораженного отдела мозга неврологи выделяют различные формы РС у мужчин. При церебральной форме патологический процесс затрагивает головной мозг. К церебральной форме относятся стволовая, оптическая и мозжечковые формы РС. Стволовая форма может быть представлена вариантом Марбурга. Он известен как злокачественная форма рассеянного склероза. Наблюдается у молодых мужчин. Характерно острое начало, стремительная прогрессия симптомов и отсутствие ремиссий.
При этом варианте РС первыми появляются не признаки поражения ЦНС, а стволовые симптомы:
- Тетраплегия и гемиплегия – паралич всех конечностей или руки и ноги с одной стороны;
- Дисфония, дисфагия, дизартрия – типичная триада, характерная для псевдобульбарного синдрома;
- Эпилептические припадки;
- Снижение интеллектуальных способностей.
Оптическая форма РС представлена невритами зрительного нерва. При этом снижается острота зрения, развиваются скотомы – слепые участки поля зрения. Выявляются изменения в диске зрительного нерва.
Мозжечковая форма проявляется ведущим симптомом – мозжечковой атаксией. Существуют два варианта:
- Статическая атаксия. Поражается червь мозжечка. У больного шаткая, неуверенная походка с широко расставленными ногами. Она очень напоминает походку пьяного человека. Если попросить пациента стоять прямо, то он широко расставит ноги, чтобы не потерять равновесие. Хорошо удается распознать нарушения координации в позе Ромберга. Человек становится прямо, сводит вместе стопы, руки вытягивает вперед и закрывает глаза. При наличии патологических изменений в черве мозжечка больной не сможет удерживать позу или даже упадет;
- Динамическая атаксия. Процесс рассеянного склероза переходит на полушария. Теряются навыки координированных движений. Для точного выявления необходимо провести координационные пробы.
При спинальной форме РС патологический процесс затрагивает аксоны нейронов спинного мозга. У пациентов развиваются нижний спастический парапарез, тазовые нарушения, нарушения чувствительности. Цереброспинальная форма проявляется симптомами и церебральной, и спинальной формы.
Лечение рассеянного склероза у мужчин решает следующие задачи:
- Не дать заболеванию прогрессировать, ухудшая качество жизни;
- Изменить течение заболевания;
- Купировать обострения.
ПИТРС – препараты, изменяющие течение рассеянного склероза. Лекарственные средства этой группы оказывают следующее действие:
- Уменьшают частоту обострений;
- Отдаляют момент перехода ремиттирующего течения во вторично-прогрессирующее состояние;
- Снижают тяжесть обострений.
Существует две линии ПИТРС лечения при рассеянном склерозе:
- Первая линия – препараты β-интерферона
- Вторая линия – иммуноглобулины, сильные иммуносупрессоры, аутологичная пересадка клеток костного мозга.
Для снятия спастичности назначают миорелаксанты различных групп, М-холиноблокаторы, проводят ботулинотерапию. Для нормализации работы мочевого пузыря применяют антихолинэстеразные препараты. Эпилептические припадки купируют противосудорожными средствами. При нарушении сна показаны анксиолитики. В случае развития депрессивного состояние назначают антидепрессанты.
- Купирования спастичности;
- Определения возбудимости коры головного мозга;
- Точечного воздействия на отдельные участки коры.
Это безболезненная и неинвазивная процедура.
Молодым мужчинам особенно тяжело переживать утрату прежних функций и симптомы болезни. Главное – поддержка родственников и близких друзей. Родственники должны понимать, что родной мужчина не выздоровеет, но без лечения ему станет хуже намного быстрее.
Советы по поддержке больного РС
Психологи разработали рекомендации, как общаться с мужчиной, больным РС:
- Не давайте ложных обещаний о выздоровлении. Лучше, если больной сможет поговорить с психологом о своих переживаниях;
- Сдержитесь от раздражительности на неуклюжесть и медлительность. Это расстраивает больных;
- Способствуйте реабилитации. В Юсуповской больнице функционирует центр реабилитации больных рассеянным склерозом. Для каждого пациента в зависимости от стадии подбирают индивидуальную программу по восстановлению функций. Так больной будет чувствовать себя увереннее и сможет дольше оставаться самостоятельным;
- Предлагайте выполнение посильных заданий. Чувствовать себя нужным — важная потребность любого человека;
- Стимулируйте больного на контакты с другими людьми. Хорошо начать общение с другими больными через группы в социальных сетях. Так человек будет знать, что он не одинок в своей болезни;
- Напоминайте о необходимости посильной физической активности. Следите, чтобы больной не перенапрягался при выполнении упражнений;
- Не надо акцентировать внимание на том, чего пациент не может. Подчеркивайте то, с чем он справляется. Не давайте человеку чувствовать себя обузой.
- Следите за диетой. Включайте в рацион больного продукты с клетчаткой, чтобы не было проблем со стулом;
- Поощряйте отказ от курения и алкоголя. Вредные привычки усугубляют течение и могут дать начало обострению.
Прогноз
Однозначно предсказать продолжительность жизни пациента, страдающего рассеянным склерозом, невозможно, так как заболевание влияет на людей по-разному.
Продолжительность жизни больных рассеянным склерозом могут сократить психические расстройства, пролежни и язвы на верхних или нижних конечностях, вследствие развития которых возникает инфицирование других органов. Существует также ряд причин, которые могут привести к моментальной смерти больного РС:
- Инфаркт миокарда;
- Поражение дыхательного центра;
- Почечная недостаточность;
- Инфекции органов мочевыделительной системы.
Продолжительность жизни зависит также от стадии патологических процессов, на которой была выявлена болезнь. Своевременная диагностика и правильное лечение рассеянного склероза позволяют предупредить или отсрочить наступление инвалидности.
Разная продолжительность жизни зафиксирована у людей, относящихся к следующим группам:
- Первая группа – больные, заболевание которых было выявлено на ранних стадиях. При условии приема лекарственных препаратов средняя продолжительность их жизни примерно аналогична сроку жизни здоровых людей (на семь лет короче);
- Вторая группа – данная категория включает в себя пожилых людей, диагноз которых был впервые установлен в 50 лет. Проведение правильного лечения дает им возможность прожить до 70 лет;
- Третья группа – пациенты, которым в 50 лет был установлен диагноз осложненный рассеянный склероз. Срок жизни данных больных составляет десять лет после выявления болезни;
- Четвертая группа – больные с молниеносным течением болезни. Продолжительность их жизни составляет, как правило, менее десяти лет после установления диагноза.
Продолжительность жизни сокращается при развитии осложнений РС:
- Утраты чувствительности конечностей;
- Поражения головного мозга;
- Отсутствия контроля над процессом мочеиспускания, дефекации;
- Слабости в нижних конечностях;
- Парезов и параличей;
- Судорог;
- Депрессивных состояний.
Раньше считалось, что рассеянный склероз неизлечим. Но в последние годы благодаря новым методам терапии врачи добиваются замедления развития болезни и эффективного управления симптоматики у некоторых больных. Новые «модифицирующие заболевание» лекарства и методики реабилитации позволяют сохранить больным более высокое качество жизни, чем было ранее.
По мнению современных исследователей, жизнь больного, страдающего рассеянный склерозом, укорачивается в связи с непрямым воздействием заболевания, которое может проявляться тяжелыми осложнениями или другими состояниями, не относящимися к болезни.
Инвалидность
Степень инвалидности больных рассеянным склерозом определяют врачебно-экспертные комиссии. Специалистами учитывается характер течения приступов и сопутствующие нарушения. Больным РС определяют следующие группы инвалидности:
- Первую – определяют пациентам с выраженными расстройствами опорно-двигательной системы;
- Вторую – определяют больным с серьезными расстройствами двигательной функции;
- Третью – назначают при незначительных или умеренных расстройствах движений и возможности больного работать
Профилактика
Никакие профилактические мероприятия не способны предупредить развитие рассеянного склероза.
Ряд простых рекомендаций помогут предотвратить развитие этого тяжелого недуга, а также будут способствовать уменьшению проявлений заболевания:
- проведение регулярных (но не изнуряющих) физических упражнений;
- отказ от употребления алкогольных напитков и табакокурения;
- правильный рацион питания – с минимумом жирных продуктов;
- стабилизация эмоционального состояния;
- нормализация собственного веса;
- контроль температурного режима в помещении (во избежание перегрева);
- отказ от использования гормональных контрацептивов;
- регулярный прием назначенных лекарственных препаратов (включая периоды ремиссии, для ослабления симптоматики).
У каждого больного рассеянный склероз протекает по-разному. Правильное лечение дает пациентам надежду сохранить физическое и умственное здоровье на долгие годы.
Если уже поставлен диагноз, профилактика поможет контролировать обострения и тяжесть заболевания. Неврологи рекомендуют больным РС:
- Избегать инфекций, поскольку одна из причин развития рассеянного склероза – вирусные и бактериальные заболевания;
- Отказаться от тепловых процедур: горячих ванн, бань, саун и других. Повышение температуры вызывает ухудшение симптоматики;
- Не допускать переутомления;
- Придерживаться диеты. При рассеянном склерозе рекомендовано обогатить пищу витамином D, перейти с животного на растительный белок, обеспечить адекватное потребление жирных кислот;
- Воздержаться от приема алкоголя, отказаться от курения;
- Вести активный образ жизни: настолько, насколько это возможно без перенапряжения организма.
Выполнение рекомендаций врача позволяет предотвратить очередное обострение РС. Чтобы получить консультацию невролога Юсуповской больницы, звоните по номеру телефона контакт-центра. Вас запишут на приём к ведущему специалисту в области лечения демиелинизирующих заболеваний центральной нервной системы.
Источник https://www.rmj.ru/articles/nevrologiya/Sravnitelynaya_ocenka_effektivnosti_odnokratnogo_i_kursovogo_primeneniya_autologichnoy_transplantacii_mezenhimalynyh_stvolovyh_kletok_v_terapii_rasseyannogo_skleroza/
Источник https://trans-t.ru/articles/effektivnost-stvolovyh-kletok-pri-rasseyannom-skleroze/
Источник https://yusupovs.com/articles/neurology/bolezn-rasseyannyy-skleroz-simptomy-i-lechenie/