Препараты для лечения уреаплазмы
Возбудителями инфекций, объединяемых термином «уреаплазмоз», являются бактерии, среда обитания которых – слизистые половых органов и мочевыводящих путей человека. Это мельчайшие микроорганизмы, которые не имеют клеточной стенки и по своим биологическим свойствам занимают промежуточную нишу между одноклеточными организмами и вирусами, являясь мембранными паразитами. Уреаплазмы, колонизирующие слизистые мочеполового тракта, а также влагалища у женщин, относят к роду Ureaplasma и подразделяют на два вида – Ureaplasma parvum и Ureaplasma urealyticum. Уреаплазмоз – один из самых распространенных диагнозов в современных урологии и гинекологии. i Его часто называют «коммерческим», так как по одной из версий специалистов Ureaplasma является нормальным обитателем микрофлоры мочеполовых путей и не требует лечения. Так ли это?
- Причины возникновения
- Симптомы заболевания
- Какие лекарственные препараты используются
- Иммуномодуляторы
- Применение противовирусных суппозиториев
Впервые уреаплазму в 1954 году обнаружил американский врач Шепард в выделениях пациента с негонококковым уретритом. Дальнейшие исследования показали, что Ureaplasma является уникальным представителем микрофлоры человека. Этот внутриклеточный паразит относится к семейству микоплазм. Он самый мелкий из свободно живущих микроорганизмов, лишенных клеточной стенки. С бактериями этот микроб схож некоторыми особенностями обмена веществ, а с вирусами – генетическим аппаратом и размером. Областью обитания данных микробов чаще всего является слизистая половых органов и мочевых путей, но иногда эти микроорганизмы обнаруживают в ткани легких и почек.
Несмотря на постоянно продолжающиеся научные исследования, врачи пока не пришли к единому выводу и окончательно не установили, является ли Ureaplasma абсолютным (обязательно вызывает заболевание) или относительным (может вызывать заболевание, но только при определенных обстоятельствах) возбудителем инфекции. Так, например, Ureaplasma urealyticum Комитетом экспертов Всемирной организации здравоохранения была отнесена к возбудителям заболеваний, которые передаются половым путем. При этом в МКБ–9 (1975 г.) и МКБ-10 (1989 г.) об уреаплазмозе как о самостоятельном заболевании не упоминается. ii
В конце прошлого века японские ученые провели масштабное исследование и установили, что возбудитель этой инфекции был выявлен почти у 80% женщин, включая беременных. Также исследователи отметили высокую частоту выявления этого микроорганизма у мужчин.
Ближайшим «родственником»Ureaplasma является микоплазма. Оба микроорганизма зачастую населяют половые пути одновременно, и в случае развития воспаления врачи говорят о микст-инфекциях, т.е. заболеваниях, имеющих причиной смешанную микрофлору. Также уреаплазмоз нередко идет «в комплекте» с такими заболеваниями, как хламидиоз, гонорея, гарднереллез, трихомониаз и даже безобидным на первый взгляд дисбактериозом. Сообщества микроорганизмов могут видоизменять картину заболевания и затруднять диагностику и поиск лекарства от уреаплазмы. iii
На территории РФ с 1998 г. по 2000 г. уреаплазмоз регистрировался как заболевание, передающееся половым путем, однако в 2000 г. это заболевание исключили из списка половых инфекций согласно приказу МЗ РФ № 315. Стоит ли в наши дни считать наличие Ureaplasma в организме состоянием, требующем лечения? Большинство врачей считает, что все зависит от наличия симптомов воспаления. Только после тщательной диагностики и постановки диагностики гинеколог или уролог решают, надо ли лечить данное заболевание.
Причины возникновения уреаплазмы у детей и взрослых

По одной из версий, факторами риска развития заболевания являются раннее начало сексуальной жизни, беспорядочные половые контакты, перенесенные венерические заболевания, гинекологические и урологические проблемы. Уреаплазмоз передается, в основном, половым путем или при тесном бытовом контакте – через белье и средства личной гигиены. При этом заразиться могут как взрослые, так и дети. Инфицирование может произойти на любом временном отрезке жизни, начиная с момента рождения. Внутриутробный путь заражения плода происходит через околоплодные воды женщины во время беременности или во время родов. Инкубационный период уреаплазмоза при передаче инфекции составляет примерно 2-4 недели. Данный срок зависит от иммунной защиты организма человека, а также от степени патогенности болезнетворного микроорганизма. Протекает уреаплазмоз в форме острой, хронической инфекции и в виде носительства.
У мужчин риску развития уреаплазмоза подвержены мочевой пузырь, уретра, простата, тестикулы, у женщин – влагалище, матка и ее придатки. При наличии Ureaplasma сперматозоиды могут утрачивать свою двигательную активность, при контакте вредных микроорганизмов и сперматозоида происходит растворение мембраны последнего.
Согласно другой версии ученых, Ureaplasma является естественным «жителем» мочеполовых путей мужчин и женщин. Ведь в норме в мочеполовых путях человека живет огромное количество микроорганизмов, и все они в той или иной степени принимают участие в поддержании нормального состояния влагалища или уретры. До тех пор, пока иммунитет крепкий и может противостоять заболеваниям, эти микроорганизмы не представляют опасности. Но как только сопротивляемость организма снижается, тут же нарушается микрофлора половых путей, как следствие – некоторые микроорганизмы, в том числе Ureaplasma, могут начать стремительно размножаться. И в этом случае без лечения обойтись нельзя.
Авторы, относящие Ureaplasma к абсолютным (обязательным) патогенам, считают, что они вызывают уретриты, цервициты, простатиты, послеродовые эндометриты, пиелонефриты, бесплодие, различную патологию беременности (хориоамниониты) и плода (легочную патологию), что требует применения средств для борьбы с ними. Другие исследователи полагают, что этот микроорганизм является частью нормальной флоры урогенитального тракта и способен вызывать инфекционно-воспалительные заболевания мочеполовых органов только при определенных условиях (например, при недостаточности иммунитета) или при соответствующих микробных ассоциациях. iv
Симптомы уреаплазмоза у женщин, мужчин и детей
Пока ученым удалось достичь единого мнения в том, что при нормальном уровне иммунной защиты организма женщин и мужчин микроорганизм может не проявлять себя на протяжении довольно длительного промежутка времени. Однако, как только организм подвергается воздействию какого-либо провоцирующего фактора, при присоединении вторичной инфекции или развитии сопутствующей патологии, заболевание может дать о себе знать.
Среди проявлений уреаплазмоза у женщин:
- слизистые прозрачные или белесоватые выделения из половых путей;
- боли и жжение в области мочеиспускательного канала, частое мочеиспускание;
- дискомфорт при половом акте, возникающий в результате дополнительного механического раздражения воспаленной слизистой;
- болезненность в нижней части живота, что может указывать на продвижение инфекции по половым путям с поражением слизистой матки и маточных труб.
Среди самых распространенных симптомов уреаплазмоза у мужчин:
- скудные, мутные выделения из мочеиспускательного канала, преимущественно после долгой задержки мочи (чаще всего по утрам);
- рези, боли при мочеиспускании, дискомфорт в области уретры.
Негонококковый уретрит — наиболее частое проявление уреаплазмоза у мужчин.
У многих мужчин при активизации Ureaplasma наблюдается склонность к вялотекущему, рецидивирующему течению заболевания, которое выражается в том, что выделения из уретры самопроизвольно то пропадают на определенный период времени, то появляются вновь. В некоторых случаях у мужчин также наблюдается орхоэпидимит (воспаление яичка и его придатков). v
До сих пор ведется много споров на тему причастности Ureaplasma к мужскому и женскому бесплодию, в том числе вторичному, невынашиванию беременности, многоводию и преждевременным родам. На сегодняшний день этот вопрос остается дискутабельным.
Уреаплазма при беременности: последствия для ребенка
Данные научной литературы в отношении влияния Ureaplasma на состояние детей тоже противоречивы. Одни исследователи относят этот микроорганизм к абсолютным патогенам, способным играть роль в развитии синдрома дыхательных расстройств, пневмонии и бронхолегочных дисплазии, а также вызывать генерализованный воспалительный процесс. Высказывается предположение о возможном значении инфицирования Ureaplasma в развитии патологии мочевыделительной системы и в возникновении аутоиммунных заболеваний у детей. Другие авторы относят Ureaplasma к условно-патогенным микроорганизмам, не имеющим самостоятельного значения в развитии воспалительного процесса.
Препараты для лечения уреаплазмы
В процессе лечения уреаплазмоза очень важно восстановить нормальную микрофлору органов мочеполовой системы и ликвидировать микст-инфекцию при ее наличии. Особенность Ureaplasma состоит в том, что этот микроорганизм нечувствителен к некоторым антибиотикам. По этой причине не стоит пытаться вылечить уреаплазму лекарственными средствами без обращения к врачу, руководствуясь советами, полученными от близких, или найденными в Интернете. Схему лечения этого заболевания должен составлять только врач после того, как пациент сдаст анализы и пройдет полную диагностику.
Форма применения антибактериальных препаратов может изменяться, поэтому врач может порекомендовать использовать препараты в виде таблеток, а также в виде присыпок, растворов или свечей. Кроме того, в некоторых случаях рационально применение противогрибковых средств.
По окончании лечения пациенту при необходимости может быть назначен курс физиотерапии и восстановительных препаратов и процедур.
Иммуномодуляторы при уреаплазме
В ряде случаев этиотропная терапия может являться частью комбинированной терапии, куда входит иммуномодулирующая терапия. В работах ученых, занимающихся проблемой Ureaplasma, сообщается о важности иммунологического статуса больного при уреаплазменной инфекции. Так как антибиотики, активные в отношении этой инфекции, обладают бактериостатическим, а не бактерицидным действием, определяющую роль играет иммунный ответ больного. Поэтому иммуномодулирующая терапия в сочетании с комплексным лечением усиливает защиту организма и помогает иммунной системе бороться с бактериями.
Для поддержания показателей иммунитета на необходимом уровне при Ureaplasma применяются препараты с содержанием интерферонов. Один из таких препаратов – это комплексный противовирусный иммуномодулирующий препарат ВИФЕРОН широкого спектра действия для детей и взрослых. Он обладает двойным действием – способствует блокировке вируса и восстановлению иммунитета. Оригинальная формула препарата включает сочетание интерферона альфа-2b и высокоактивных актиоксидантов (витамины С, Е). Препарат обладает универсальным действием при лечении в отношении широкого спектра вирусов и других возбудителей заболеваний.
ВИФЕРОН в составе комплексной терапии применяется у взрослых при ряде инфекционно-воспалительных заболеваний, включая уреаплазмоз, микоплазмоз, хламидиоз, цитомегаловирусную инфекцию, трихомониаз, гарднереллез, папилломавирусную инфекцию, бактериальный вагиноз, рецидивирующий влагалищный кандидоз.
Свечи от уреаплазмы: инструкция по применению
Рекомендуемая доза для взрослых–ВИФЕРОН 500 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 5-10 суток. По клиническим показаниям терапия может быть продолжена.
Беременным со II триместра беременности (начиная с 14-й недели гестации) назначают ВИФЕРОН 500 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 10 суток, затем в течение 9 дней 3 раза с интервалом в 3 дня (на четвертый день) по 1 суппозиторию 2 раза/сут через 12 ч. Далее каждые 4 недели до родоразрешения –препарат в дозировке 150 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 5 суток. При необходимости назначают перед родоразрешением (с 38-й недели гестации) препарат в дозировке 500000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 10 суток.
Справочно-информационный материал
Автор статьи
Врач общей практики
Источники:
- [i]https://www.dntpasteur.ru/diagnostika-ureaplazmoza/
- [ii]https://ru.wikipedia.org/wiki/Уреаплазмоз
- [iii]http://www.eurolab-portal.ru/encyclopedia/patient.gynecology/49249/
- [iv]https://cyberleninka.ru/article/n/chastota-infitsirovaniya-i-zabolevaemost-detey-pri-vyyavlenii-ureaplazm-u-materey
- [v]https://www.krasotaimedicina.ru/diseases/zabolevanija_venereology/ureaplasmosis
Лечение уреаплазмоза у женщин
Уреаплазмоз — поражение мочеполовой системы воспалительного характера, вызываемое повышением содержания уреаплазм, лечение его начинают в ситуации, когда в ходе диагностических исследований в очагах болезни у женщин обнаруживают только уреаплазму. Другие микроорганизмы, способные повлиять на процесс, при этом отсутствуют.
В женской аудитории случаев развития заболевания отмечено гораздо больше, чем в мужской. Женщины чаще становятся бессимптомными носителями вируса. Известно, что в 60 % ситуаций содержание уреаплазм — вариант нормы для представительниц слабого пола. Бактерии могут послужить причиной развития инфекции только при появлении удобных для увеличения их числа условий.
К факторам риска относятся:
- снижение иммунитета;
- другие заболевания мочеполовой системы в стадии обострения (вагинит, сальпингит и пр.);
- развитие инфекций, заражение которыми возможно при незащищенной половой связи (гонорея, трихомониаз и т. п.).
Риск выше для тех женщин, которые имеют контакты с множеством партнеров и не используют барьерные методы контрацепции.
Цель лечения уреаплазмоза

При уреаплазмозе лечение у женщин сводится к двум целям:
- устранить клинические проявления заболевания (устанавливаются при осмотре у гинеколога);
- добиться чистоты лабораторных тестов (содержание уреаплазм выявляется при проверке мазков из влагалища, уретры и цервикального канала).
Применение препаратов против инфекции целесообразно начинать, если воспалительный процесс в организме вызван только этими возбудителями и их количество, выявленное при посеве, существенно превышает норму в 10*4 КОЕ/мл.
Схемы лечения уреаплазмоза у женщин
Для борьбы с инфекцией используется антибактериальная терапия. Схема приема антибиотика и его дозировка определяются в индивидуальном порядке. Пероральный прием препарата сочетают с местными средствами в виде вагинальных суппозиториев и таблеток, а также спринцеваниями.
Схема лечения уреаплазмоза у женщин включает также прием иммуномодулирующих препаратов и эубиотиков. Последние призваны предупредить изменения в составе микрофлоры влагалища и кишечника.
Во время беременности лекарства назначают с 22 недели. Полноценный курс занимает в среднем около 2–4 недель. Параллельно основным процедурам больной рекомендуют придерживаться диеты. Из рациона исключается жирные, острые и соленые блюда и спиртосодержащие напитки.
После завершения антибактериальной терапии, пациентка проходит контрольное обследование для оценки результата.
Как лечить уреаплазму у женщин антибиотиками
Для снижения числа уреаплазм подходят антибиотики трех групп: тетрациклины, фторхинолы и макролиды. Следует учитывать, что микроорганизмы чувствительны не ко всем препаратам. Как именно в конкретном случае лечить заболевание, определяет врач.
Если воспаление находится на начальной стадии, назначают один антибиотик на срок от 1 до 2 недель по инструкции.
Так как вылечить уреаплазмоз у женщин при длительном процессе с осложнениями этим способом довольно сложно, применяются сразу два препарата из разных групп. В первую неделю пациентке назначают антибиотик из группы тетрациклинов, во вторую — один из макролидов (возможны и другие комбинации). Через месяц после завершения курса количество уреаплазм снова замеряется.
Местное лечение уреаплазмоза
Так как лечить уреаплазмоз у женщин принято комплексно, вместе с антибиотиками используются местные препараты — вагинальные и ректальные суппозитории.
1. Свечи с активным противовирусным и антибактериальным действием оказывают положительное воздействие на состояние иммунитета. Средство быстро купирует воспалительный процесс, активизирует выработку иммуноглобулинов, пресекает рост клеток уреаплазмы, производит выраженный восстановительный эффект, способствуя регенерации мембран поврежденных клеток. В результате применения препарата нормализуется состояние пациента. Уменьшается выраженность симптоматики заболевания: исчезают зуд, боль в животе, жжение при мочеиспускании и т. п. Свечи применяют дважды в день на протяжении 10 суток.
2. Суппозитории с активным веществом хлоргексином биглюконатом. Лекарство в составе уничтожает уреаплазмы, не влияя негативным образом на естественную микрофлору влагалища. Для эффективной борьбы с проблемой показано использовать по одному суппозиторию ежедневно в течение недели.
Культуральный посев на уреаплазму
Самая точная и информативная диагностическая процедура при определении уреаплазменной инфекции — культуральный посев на уреаплазму. Исследование позволяет выявить бактерии в организме, узнать их количество и чувствительность к определенным группам антибиотиков.
Процедура представляет собой посев биологического материала пациентки на специальные питательные среды. При этом выявляется наличие двух микроорганизмов: уреаплазмы уреаликтикум и микоплазмы хоминис с определением их в количественном отношении в 1 мл биологической жидкости. Также во время исследования выявляют, восприимчивы ли бактерии к лекарственным средствам.
Культуральное исследование на уреаплазму назначается для диагностики заболевания и контроля излеченности. Контрольный анализ проводится не раньше, чем за две недели до окончания курса. Для корректного ответа о факте пресечения инфекции исследование проводится трижды, после каждой менструации.
Лабораторный анализ на уреаплазму
Диагноз врач ставит только после того, как он располагает результатами исследований:
- прямой иммунофлуорисценции;
- методики генетических зондов;
- иммуноферментного анализа;
- ПРЦ-диагностики;
- серологического;
- микробиологического.
Результаты анализируются в комплексе с клиническими данными и сведениями, полученными по дополнительным лабораторным тестам, направленным на выявление других типов бактерий, которые могут вызвать схожую клиническую картину.
Диагностику принято проводить половым партнерам одновременно.
Гарднереллез — симптомы и лечение
Что такое гарднереллез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Григоренко Юлии Александровны, гинеколога со стажем в 21 год.
Над статьей доктора Григоренко Юлии Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Гинеколог Cтаж — 21 год Кандидат наук
Поликлиника «Дубрава»
Городская больница №3
Дата публикации 15 января 2020 Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Гарднереллёз — это воспалительное заболевание мочеполовых органов, обусловленное ростом условно-патогенной бактерии Gardnerella vaginalis .
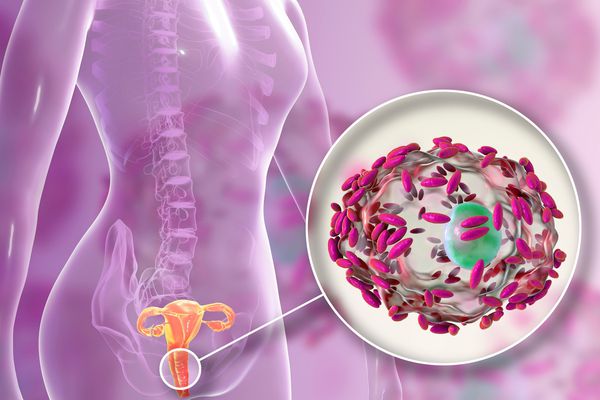
Gardnerella vaginalis — мелкие грамотрицательные (бактерии, которые не окрашиваются фиолетовым цветом при использовании метода Грама ) или грамвариабельные ( могут окрашиваться и не окрашиваться про использовании метода Грама) бескапсульные неподвижные палочки длиной 1,0—2,0 мкм, толщиной 0,3—0,6 мкм, часто обладающие полиморфизмом (разнообразием структуры и формы), вырабатывающие аминокислоты и уксусную кислоту.
Гарднереллёз относят к числу заболеваний, передающихся исключительно половым путём, тем не менее эпидемиология ( возникновение и распространение болезни) остаётся невыясненной. Наличие гарднерелл у здоровых женщин позволяет определять их как составляющую нормального биоценоза (уникальной и сбалансированной экосистемы) влагалища. Т. е. гарднерелла — факультативный (возможный, необязательный) анаэроб, который является условно-патогенным микроорганизмом и в незначительном количестве не оказывает существенного вреда человеческому организму.
Болеют гарднереллёзом как женщины, так и мужчины. В норме у женщин во влагалище преобладает кислая среда, которая создаётся и поддерживается лактобактериями, они составляют большую часть (95-98 %) от всей присутствующей там микрофлоры. При развитии гарднереллёза происходит рост и размножение бактерий, нормальная микрофлора влагалища при этом уничтожается.
Гарднерелла в процессе своей жизнедеятельности вырабатывает особые вещества, под действием которых кислая среда влагалища становится щелочной. Это вызывает воспаление, снижает защитные функции, местный иммунитет, что создаёт благоприятную среду для присоединения и размножения других патогенных микроорганизмов [1] [10] .
У мужчин гарднереллы обычно присутствуют в организме только в 10 % случаев [1] и, как правило, не вызывают никаких симптомов. При этом мужчина с бессимптомным носительством является источником распространения гарднереллёза. Иногда наличие гарднерелл у мужчин вызывает уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря) [1] .
Факторы развития гарднереллёза
Изменения в нормальной здоровой микрофлоре влагалища происходят под воздействием следующих факторов:
- Беспорядочные половые отношения с частой сменой партнёров (возникает реакция на незнакомую микрофлору и каждый новый мужчина может быть переносчиком дополнительной инфекции).
- Гормональные и физиологические изменения: пубертатный период, менопауза, беременность.
- Самостоятельное, бесконтрольное лечение антибактериальными препаратами в течение длительного срока.
- Хирургические операции на органах малого таза.
- Частое неправильное использование средств личной гигиены (ежедневных прокладок, тампонов). Клейкий слой в прокладках, благодаря которому изделие можно прикрепить к белью, не пропускает кислород. Длительное использование прокладки способствует возникновению во влагалище анаэробной (бескислородной) среды, благоприятной для активного размножения бактерий. Ежедневные прокладки необходимо менять через каждые три часа. Не рекомендуется их использование во время ночного сна. Стоит выбирать прокладки с прерывистым клейким слоем, чтобы к коже поступало больше кислорода. У тампонов тот же недостаток — использование его в течение длительного времени (дольше 2 часов) способствует скоплению выделений и развитию неблагоприятной микрофлоры во влагалище с появлением большого количества вредных бактерий.
- Использование внутриматочной спирали больше 5 лет.
- Нарушение менструального цикла (связано с гормональными нарушениями, длительное кровотечение приводит к анемии).
- Снижение иммунитета организма при стрессах, переутомлении, тяжёлой физической нагрузке.
С одной стороны, данные говорят об эндогенном (внутреннем) происхождении гарднереллёза (длительное использование внутриматочной спирали или пероральных контрацептивов, беременность и послеродовый период, аборты и менопауза). С другой стороны, у заболевания есть и признаки половой инфекции:
- гарднереллы выявляют у инфицированных женщин и у их половых партнёров;
- есть вероятность повторного заражения женщин, чьи половые партнёры не проходили лечения;
- вероятность возникновения бактериального вагиноза (одной из разновидностей гарднереллёза) после незащищённого полового контакта с носителем гарднерелл [16] .
Если рассматривать гарднереллёз, как половую инфекцию, то следует назвать пути её передачи.
Пути передачи гарднереллы:
- Половой пенильно-генитальный контакт — это основной путь передачи Gardnerella vaginalis. Существуют предположения, что передача возможна при орально-генитальном контакте и при анальном половом акте (орально-анальный контакт с последующим орально-генитальным) у лесбиянок, так как в некоторых случаях удавалось выделить вагинальную гарднереллу в смывах из прямой кишки и задней стенки глотки [11] .
- Вертикальный путь передачи от матери к новорождённой девочке. Этот путь подвергается сомнению, так как у девочек гарднерелла выявляется крайне редко, несмотря на то, что в предменструальном периоде у девочек отсутствует лактобациллярная микрофлора. Это связано с тем, что и лактобациллы влагалища, и вагинальная гарднерелла используют один и тот же питательный субстракт — гликоген эпителиальных клеток влагалища. Его уровень регулируется гормоном эстрогеном, а у девочек до начала менструаций уровень эстрогена низкий.
- Контактно-бытовой путь заражения предполагается в связи с тем, что зарегистрированы случаи развития бактериального вагиноза с обнаружением вагинальных гарднерелл у девственниц [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гарднереллеза
Выделяют два варианта клинического течения гарднереллёза: бессимптомное и с клиническими проявлениями.
При бессимптомном течении отсутствуют клинические проявления, т. е. у пациенток нет жалоб и никаких особых симптомов, при этом имеются лабораторные признаки заболевания.
При втором варианте заболевания (с клиническими проявлениями) пациентки отмечают умеренные или обильные выделения из половых путей белого или серого цвета. Эти выделения часто сопровождаются неприятным запахом, особенно после полового акта или во время менструации. У некоторых женщин возникает дискомфорт во время полового акта, появляется лёгкий зуд или жжение. При прогрессирующем остром процессе выделения становятся желтовато-зеленоватыми, более густыми, тягучими и липкими, иногда пенятся, равномерно распределяются по стенкам влагалища. Такие выделения связаны с увеличением активности условно-патогенных бактерий: чем их больше, тем сильнее вязкость и мутность выделений [2] [5] .
Гарднереллёз часто сопровождает такие заболевания, как кольпиты, эктопия шейки матки, реже — лейкоплакия, цервицит, аднексит, эндометриоз, цистит и пиелонефрит [11] .
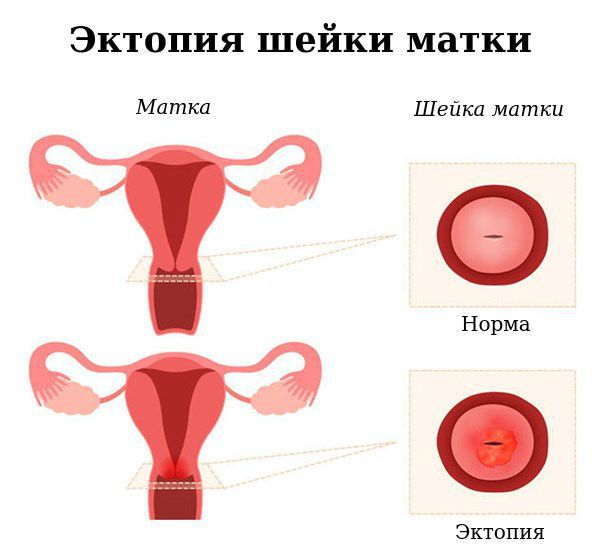
Ситуация усугубляется тем, что воспалительный процесс практически не вызывает никаких симптомов и выявляется поздно, когда происходят изменения структуры тканей [6] .
У мужчин гарднереллёз в основном протекает бессимптомно, иногда может вызывать зуд в уретре (мочеиспускательном канале), жжение во время мочеиспускания [12] .
Клиническая картина у мужчин
У лиц мужского пола чаще всего возникает уретрит, для которого характерно вялое течение. Субъективных симптомов обычно не бывает, но возможен зуд и скудные, серозно-слизистые выделение беловатого цвета из уретры. Гарднереллы могут обнаруживаться у лиц без признаков уретрита и самопроизвольно исчезать (транзиторное носительство).
Клиническая картина у женщин
Как правило, у женщин возникает вагинит (воспаление слизистой оболочки влагалища), при остром течении которого отмечаются дискомфорт в области половых органов, зуд и жжение вульвы, а также обильные выделения из влагалища и покраснение слизистых. Выделения с «рыбным» запахом обычно скапливаются в заднем своде влагалища и обволакивают плёнкой почти всю шейку матки. Гиперемированные (покрасневшие) и отёчные губки уретры вызывают цистит с частым и болезненным мочеиспусканием и резями.
При вялом течении гарднереллёза отмечается лишь кратковременный зуд, а выделения становятся скудными. В типичных случаях выделений бывает немного, они серовато-белые или водянистые.
Патогенез гарднереллеза
Лактобациллы, постоянно находящиеся во влагалищной среде, образуют устойчивый здоровый экологический барьер, который препятствует размножению условно-патогенных микроорганизмов. Устойчивость нормальной микрофлоры обусловлена выделением молочной кислоты (обеспечивает низкий pH), противомикробных веществ, адгезинов и пероксида водорода. При неблагоприятных условиях количество лактобацилл уменьшается, pH влагалища увеличивается, что приводит к размножению условно-патогенных микроорганизмов, включая гарднерелл, в мочеиспускательном канале и других анатомических структурах нашего организма [15]
Быстро размножающиеся анаэробы в организме человека способны выделять аминокислоты и жирные кислоты. Именно из-за этих веществ появляется неприятный запах, напоминающий протухшую рыбу. Также гарднереллы образуют защитную биологическую плёнку, которая не позволяет восстановиться естественной микрофлоре влагалища. Многие научные исследования доказывают, что такая биологическая плёнка может сохраняться даже после проведения медикаментозного лечения заболевания.
Гарднереллёз официально не является венерическим заболеванием, однако сексуальная активность женщин может увеличить риск возникновения дисбактериоза влагалища. Важную роль в формировании заболевания также может играть частое семяизвержение в область влагалища, так как у спермы щелочная среда [7] .
Классификация и стадии развития гарднереллеза
Свежий процесс (с давностью заражения до двух месяцев)
- Острая — с выраженной клинической симптоматикой:
- обильные серозно-гнойные выделения из половых органов;
- гиперемия, отёк слизистых оболочек;
- частое и болезненное мочеиспускание, жжение, зуд;
- резкие боли внизу живота и т. д.
- Подострая — со стёртыми проявлениями:
- скудные серозные выделения из половых органов;
- незначительная гиперемия и отёк слизистых оболочек;
- дискомфорт при мочеиспускании, жжение, зуд;
- тянущие боли внизу живота и т. д.
- Торпидная — практически бессимптомная (присутствуют незначительные симптомы).
Хронический процесс (с давностью заражения более двух месяцев) симптомы заболевания слабо выражены или отсутствуют.
Инкубационный период — от 5 дней до 3 недель (в среднем 7—10 дней).
Для характеристики клинических признаков урогенитальных патологий, вызванных анаэробной инфекцией, ученые создали специальную научную классификацию, включающую различные формы гарднереллёза:
- бактериальный вагиноз;
- бактериальное поражение верхних половых путей (матка, яичники и маточные трубы);
- гарднереллёз мочевыводящих путей у женщин (уретра, мочевой пузырь, мочеточники, почки);
- гарднереллёз мочевыводящих путей у мужчин (уретра, простата, мочевой пузырь, мочеточники, почки);
- гарднереллёз у беременных [3][11] .
Осложнения гарднереллеза
Гарднереллёз у женщин может вызывть следующие осложнения:
- воспаления органов малого таза;
- уретральный синдром (воспаление уретры);
- послеродовой эндометрит (воспаление матки после родов);
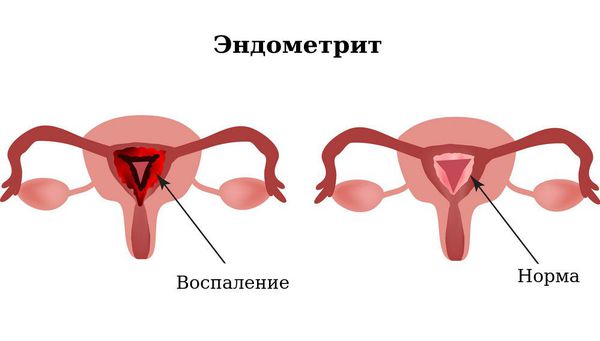
- бесплодие;
- интраэпителиальная цервикальная неоплазия (дисплазия шейки матки — представляет собой предраковое состояние шейки матки);
- абсцесс бартолиновой железы;
- выкидыши, замершие беременности.
Во время беременности иммунитет снижается физиологически и на фоне этого возрастает вероятность массивного поражения гарднереллами мочеполовой системы женщины. Гарденереллёз в этом случае может пивести к невынашиванию беременности на разных сроках, преждевременным родам, рождению маловесных детей, осложнённым патологическим родам.
В последнее время стало известно, что анаэробные микроорганизмы, такие как гарднереллы, способны выделять нитрозамины, которые служат коферментами канцерогенеза (зарождения и развития опухоли) и могут стать причиной возникновения диспластических и дистрофических процессов в шейке матки.
Доказано, что нитрозамины могут вызвать различные патологии, включая злокачественные новообразования клеток. Решающую роль в возникновении инфекционного процесса играют общее состояние организма, массивность инфицирования и вирулентность (степень болезнетворности) микробного агента [8] [14] .
Гарднереллёз у мужчин может стать причиной:
- негонококкового уретрита (уретрита, вызванного негонококковой инфекцией);
- хронического простатита;
- цистита;
- баланопостита (воспаления кожи головки полового члена и внутреннего слоя крайней плоти).
Нередко возникают различные осложнения уретрита, например эпидидимит (воспаление придатка яичка). Его особенностью является внезапное острое начало с последующим вялым течением. Наблюдаются расстройства общего состояния: недомогание, слабость, субфебрильная температура (37,1—38,0 °C), нерезкий болевой синдром в области промежности.
Диагностика гарднереллеза
Диагностическими критериями гарднереллеза являются:
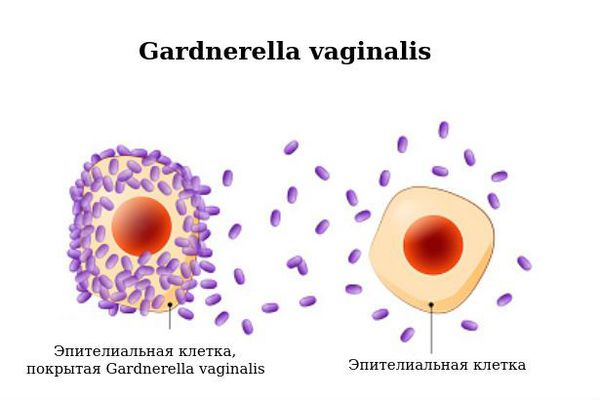
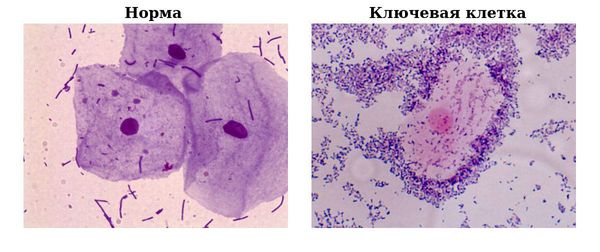
- Обнаружение характерных для бактериального вагиноза так называемых «ключевых» клеток после микроскопии мазка из влагалища, окрашенного по Граму. «Ключевыми» называют клетки поверхностного эпителия мочеполовых органов женщины, покрытые бактериями (при гарднереллёзе их более 20 %).
- Показатели рН выше 4,5 после проведения рН-метрии выделений из влагалища.
- Наличие налёта, который равномерно покрывает всю слизистую оболочку влагалища и наружных половых органов, при этом патофизиологические признаки воспаления возникают очень редко.
- Положительный результат аминотеста. Это один из методов экспресс-диагностики, при котором на предметном стекле отделяемое из влагалища смешивается с 10 %-ным раствором гидроокиси калия. При наличии гарднереллы появляется сильный запах протухшей рыбы.
Инструментальные методы выявления гарднереллёза дополняют данные собранного анамнеза пациента, а также визуального осмотра в зеркалах и жалоб больного [1] [11] .
Гарднереллёз требует осуществления дифференциальной диагностики с другими урогенитальными заболеваниями, вызванными условно-патогенными микроорганизмами, трихомонадой, хламидией и гонококком [9] .
Наиболее актуальны в современной практической медицине микроскопические и микробиологические методы исследования:
- окрашивание по Граму;
- исследование нативного (биологического) материала;
- реакция иммунофлюоресценции (РИФ);
- ДНК-гибридизация, полимеразная цепная реакция (ПЦР);
- окрашивание 0,5 % водным бриллиантовым зелёным.
Материалами для исследования являются отделяемое цервикального канала, сводов и стенок влагалища, отделяемое уретры, взятое после массажа, моча. Материал забирают ложкой Фолькмана или зондом, мочу для исследования собирают в пробирку или же берут стерильным катетером, из канала шейки матки материал берут стерильным пинцетом [6] [12] .
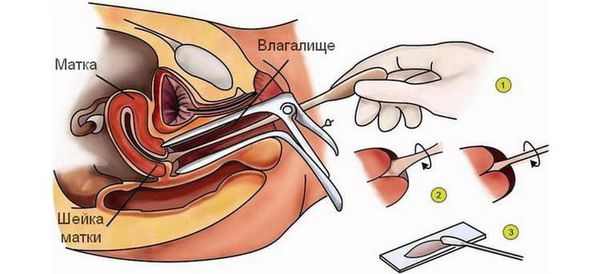
При гарднереллёзе во влагалищном отделяемом отмечается резкое снижение количества лейкоцитов, тогда как в цервикальном канале наблюдается лейкоцитоз (повышение числа лейкоцитов). В отделяемом уретры содержание лейкоцитов, как правило, находится в пределах физиологической нормы. При наличии смешанной флоры во влагалище лейкоцитоз отмечается во всех очагах, а лактобактерии при этом единичны или полностью отсутствуют.
Также может применяться микроскопия с оценкой влагалищного биоценоза в баллах от 0 до 10 (баллы Nugent). Диагноз «бактериальный вагиноз» ставят при наборе более шести баллов. На данный момент оценка Nugent считается наиболее точным методом диагностики гарднереллёза.
Также может использоваться и шкала Хэй-Айсон, при которой результаты микроскопического исследования мазка записываются в виде пяти уровней дисбактериоза микрофлоры влагалища.
Лечение гарднереллеза
Лечение гарднереллёза должно быть комплексным этиотропным ( направленным на устранение причины возникновения заболевания) , патогенетическим и симптоматическим. Оно включает 3 этапа.
1. Деконтаминация гарднерелл — снижение их количества во влагалище. Для этого используются антибиотики внутрь, например метронидазол, орнидазол, и в виде свечей – «Тержинан» , «Нео-пенотран» и т. д. В некоторых случаях используют только местное лечение, хотя его эффективность не настолько высока по сравнению с лечением препаратами системного действия. После проведения основного комбинированного курса лечения выполняется повторный анализ мазка из влагалищного секрета.
2. Восстановление нормального вагинального биомикроценоза путём назначения эубиотиков и про биотиков. Это полезные для каждого человека живые микроорганизмы, которые восстанавливают микрофлору кишечника и поддерживают её состояние. Их можно получить из продуктов, обогащённых бактериями, а также из биодобавок.
После антибиотикотерапии проводят обязательный курс восстановления микрофлоры влагалища свечами с лакто- и бифидобактериями. Лечение пробиотиками осуществляют только при отсутствии кандидозного вульвовагинита. С целью регуляции дисбиотических процессов и активации различных факторов собственного иммунитета целесообразно использовать такие препараты, как «Ацилакт», «Гинофлор э», «Бифидумбактерин», «Вагилак», «Биовестин» и др. Они способствуют росту собственной лактофлоры влагалища, снижают число рецидивов заболевания за счёт усиления защитных свойств влагалища [3] .
При лечении пациенток с нарушениями микрофлоры влагалища необходимо уделять внимание состоянию микробиоценоза кишечника, так как между кишечником и влагалищем имеется особая взаимосвязь (постоянное подселение условно-патогенных микроорганизмов из ануса). Поэтому при лечении гарднереллёза очень важно оценить состояние микрофлоры кишечника и включать в комплекс лечебных процедур назначение препаратов для одновременной коррекции микрофлоры как влагалища, так и кишечника.
3. Повышение местного и общего иммунитета. В комплексной терапии гарднереллёза важно обязательно использовать иммуномодуляторы и поливитамины [12] . Это позволяет повысить эффективность действия лекарственных средств, уменьшить сроки лечения, способствовать восстановлению показателей иммунитета, быстрее купировать клинические проявления заболевания, восстановить нормальную микрофлору влагалища, добиться уничтожения патогенной флоры в 1-3 раза эффективнее, чем при использовании только стандартной терапии. Поэтому без коррекции иммунитета с помощью соответствующих иммунотропных лекарственных средств справиться с ростом бактериальной инфекции достаточно сложно.
Все препараты должен подбирать исключительно врач, исходя из данных заключения микробиологических исследований, наличия или отсутствия фоновых заболеваний и индивидуальных особенностей организма пациентки.
Лечиться должны одновременно оба партнёра (мужчина принимает препараты как перорально, так и местно) и в этот временной отрезок нужно либо воздерживаться от половых контактов, либо использовать метод барьерной контрацепции (презерватив).
Прогноз. Профилактика
Чтобы снизить риск заражения гарднереллёзом и предотвратить рецидив заболевания, следует соблюдать некоторые рекомендации:
- избегать случайных половых связей;
- своевременно обращаться к врачу при наличии других урогенитальных заболеваний;
- выбирать нижнее белье только из натуральных тканей;
- не использовать постоянно ежедневные прокладки и тампоны;
- использовать средства защиты при сомнительных половых контактах, не лишним будет обработка наружных половых органов специальными антисептическими препаратами в течение 1-1,5 часов после осуществлённого полового акта.;
- соблюдать правила личной гигиены;
- поддерживать иммунитет;
- каждые пол года проходить профилактический гинекологический осмотр.
- избегать переохлаждения, чрезмерных физических нагрузок и стрессов.
- нормализовать сон, больше ходить пешком, правильно питаться, другими словами, вести здоровый образ жизни.
До окончания лечения важно избегать половых контактов партнёров без презерватива. Лечение мужчин, к сожалению, не уменьшает частоту возникновения рецидивов гарднереллёза у женщин.
Многие медицинские специалисты в целях профилактики возникновения гарднереллёза рекомендуют отказаться от ежедневных спринцеваний, так как эти процедуры могут вызвать аллергические реакции. Кроме того, спринцевания могут раздражать слизистую оболочку влагалища, вымывая естественную смазку и нарушая кислотность влагалища, что, в конечном итоге, приводит к изменению естественной микрофлоры [13] .
При проведении адекватного современного, своевременного лечения гарднереллеёа уже через 2-3 недели нормальная микрофлора влагалища полностью восстанавливается. Без лечения патологический процесс распространяется дальше и может спровоцировать воспаление придатков матки, различные осложнения во время беременности и развитие женского бесплодия [1] [7] .
Список литературы
- Анкирская А.С. Бактериальный вагиноз // Акуш. Гин. — 2005. — №6. — С. 13–16.
- Атлас по медицинской микробиологии, вирусологии и иммунологии: Учебное пособие для студентов медицинских вузов / под ред. А.А. Воробьева, А.С. Быкова. — М.: Медицинское информационное агентство, 2003. — С. 55. — 236 с.
- Бурова С. А. Противогрибковые препараты в комплексном лечении глубоких микозов // Клин. фармакология терапия. — 1994. — № 1. — С. 82-3.
- Липова Е.В., Хрзаян Р.С. Эффективность монотерапии бактериального вагиноза и урогенитального кандидоза тержинаном — комбинированным местнодействующим препаратом // Российский вестник акушера-гинеколога. — 2006. — №6 (5). — С. 66–68.
- Прилепская В.Н. Инфекции в гинекологии. Особенности инфекционных процессов нижнего отдела половых путей. Возможности терапии препаратами для локального применения // Гинекология. — 2000. — Т. 2, №2. — С. 41–46.
- Применение клинико-диагностических и бактериологических исследований в диагностике гаднерелеза и некоторых видов анаэробной инфекции мочеполовых органов (Методические рекомендации). — М.,1989; 36.
- Пшеничникова Т.Я. Бесплодие в браке. — М.: Медицина, 1991. — 320 с.
- Bartlett J.G., Onderdonk A.B., Drude E., et al. Quantitative bacteriology of rfie vaginal flora // J Infect Dis. — 1977; 136: 271.ссылка
- Hammerschlag H.R., Alpert S., Onderdonk A.B., et al. Anaerooic microflora of the vagina in children // Amer J Obstet Gynec. — 1978; 131: 853. ссылка
- Lindner JGEM, Ptantema FHF and Hoogkamp-Kirstanje A.A. Quanttative studies of me vaginal flora of healthy women and of obstetrics and gynecologic patients // J Med MicrobioT. — 1978; 11: 233.
- Larsen В., Goplerud C.R., Petzolol C.R., et al. Effect of estrogen treatment on the genital tract flora of postmenopausal women // Obstet Gynec 1982; 60: 20.ссылка
- Spiegel С.А., Amsel R., Eshenbach D., et al. Anaerobic bacteria in non-specific vaginitis // NenglJMed. — 1980; 303: 601.ссылка
- Schwebke, J.R. Asymptomatic bacterial vaginosis // Am J Obstet Gynecol. — 2000; 183(6): 1434-1439.
- Thadepalli H., Savage Jr. E.W., Salem F.A., et al. Cyclic changes in cervical microflora and their affect on infections following hysterecto-my // Gynec Obstet Invest. — 1982; 14: 176.
- Villegas H., Arias F., Flores E., Casanova G., Karchmer S. Ultrastructural characteristics of Gardnerella vaginalis infection in the heterosexual couple // Arch. Androl. — 1997. — №39 (2). — P. 147–153.
- Вязиков А.А., Фучкина Е.А., Халилова А.А. Gardnerella vaginalis как причина бактериального вагиноза // Научное сообщество студентов XXI столетия. Естественные науки: сб. ст. по мат. LXI междунар. студ. науч.-практ. конф. № 2(60).
Источник https://viferon.su/preparaty-dlya-lecheniya-ureaplazmy/
Источник https://minoleksin.ru/hlamidioz/stati-o-vozbuditelyah-infekcii/lechenie-ureaplazmoza-u-zhenshchin/
Источник https://probolezny.ru/gardnerellez/