Почему на груди видны вены и есть ли повод для беспокойства?
Информация носит справочный характер. Не занимайтесь самодиагностикой и самолечением. Обращайтесь ко врачу.

Анатомическое строение груди подразумевает содержание в ней множества капилляров, сосудов и вен, если они просто видны, но не выпячиваются, не доставляют дискомфорта, безболезненны, то причин для тревоги нет.
У некоторых людей вены просто очень близко расположены к коже. Внимание нужно обращать на те вены, которые появились внезапно, стали бугристыми, болезненными.
Причины патологического выпячивания
Причины появления вен на груди, которые на связаны с анатомическими особенностями организма:

- венозный застой;
- беременность, подготовка к лактации;
- нестабильный уровень тестостерона в подростковом периоде;
- нарушение функции кровеносной системы;
- появление новообразований;
- множественные воспалительные процессы в организме;
- активные занятия спортом;
- изменения в молочных железах перед наступлением менструации;
- микроскопические нарушения после абортов;
- резкое прекращение кормления грудью;
- наступление климакса;
- резкое снижение веса;
- инфицирование организма.
Причин, почему на груди сильно видно вены, много, не всегда они опасны. Например, если человек резко сбросил вес, становятся видны синие вены на груди и по всему телу.
Стоит немного набрать вес, и они не будут заметны. Здесь имеет место просто некрасивый эстетический вид и речь о заболеваниях не идет.
То же самое касается спортсменов, активно занимающихся бодибилдингом. Выступающие бугристые вены на груди, руках, ногах для них – обычное явление.
Опасность представляет развитие флебологических заболеваний, появление хронического венозного тромбоза, при котором происходит развитие венозной недостаточности (очень распространенный синдром).
Причины развития венозного тромбоза:
- посттромбофлебическое заболевание и варикоз;
- патологии развития венозной системы;
- врожденные аномалии;
- флебогипертензия.
При тяжелой форме венозной недостаточности на груди и других участках тела появляются не только патологические вены, но и трофические язвы, на лечение и заживление которых тратится очень много времени. Поэтому так важно своевременное диагностирование и выявление патологии для предотвращения подобных серьезных осложнений.
Читайте также:
Беременность это не только счастье, но и проблемы
Частыми причинами появления вен на груди является беременность. Фактически, это первый признак того, что женский организм готовится к грудной лактации.
Изменения молочных проток начинается приблизительно с 10-й недели беременности. При этом увеличиваются и соски на грудях, грудь становится болезненной. При подборе правильного бюстгальтера, специальных упражнениях после завершения лактации, синие некрасивые вены исчезают, грудь приобретает первоначальную естественную форму.
Однако около 40% беременных сталкиваются с проблемой развития варикоза уже после первых родов. Как правило, это те женщины, у которых данная патология была до родов, лечением они не занимались, а роды усугубили развитие варикозного расширения вен.

Для беременности характерно появление сосудистых звездочек, их увеличение, цвет у них синюшный – это и есть первые признаки заболевания.
Расширение вен на груди, их вздутие и выпирание, цвет от синего до зеленого – второй признак развития варикоза, который может иметь опасные последствия.
Опасность второго признака в том, что возможно развитие тромбофлебита, появление трофических язвочек. Сильное расширение магистральных вен и сосудов, из-за чего развивается варикоз, может привести к кровотечению, а это угроза выкидыша и дальнейшие осложнения для состояния здоровья беременной.
Первые симптомы или как все начинается?
Начальная форма варикоза у мужчин и женщин проявляется отечностью ног к вечеру, тяжестью в ногах, венозной деформацией на груди и по всему телу.
В дальнейшем появляются судороги в мышцах, вены выпячиваются, приобретают синюшный или фиолетовый цвет. Тяжелая форма сопровождается существенной патологией вен с выпячиванием за границу кожных покровов, образованием узлов, появлением резких болей по ходу вен, в дальнейшем с кровотечениями. Лечение должно быть начато как можно раньше, лечит болезнь специалист-флеболог.
Сопутствующая симптоматика, которая почти всегда соседствует с патологически выступившими венами на груди:
Читайте также:
- повышение температуры тела;
- ухудшение общего самочувствия, вплоть до обморочных состояний;
- набухание и увеличение сосков у подростков;
- появление шишек, узлов на груди или в молочных железах:
- развитие мастопатии.
Повышение температуры может свидетельствовать о наличии в организме воспаления, о запущенности состояния, развития онкологических заболеваний.

С появлением вен на груди у подростков и увеличением сосков из-за гормональной перестройки возможно развитие мастопатии. Это касается и девочек и мальчиков, особенно часто наблюдается у детей с повышенной массой тела.
В этом случае вырабатывается повышенное содержание тестостерона, который увеличивает жировую ткань. Не всегда подобные проявления опасны, так как являются следствием перестройки организма и со временем исчезают. Однако консультация флеболога и маммолога желательна для коррекции состояния здоровья подростка.
Также подобные явления могут быть следствием употребления мужчинами и женщинами гормональных препаратов, одни из них повышают уровень гормонов, другие снижают. Некоторые гормональные препараты способствуют развитию новообразований в груди, при этом увеличивается рост молочных желез, набухание вен. Эти же гормоны влияют на мужскую эрекцию и выработку молока у кормящих матерей.
Появление патологических вен на груди вместе с шишками и узлами является негативным признаком развития серьезных осложнений. Требуется немедленное диагностирование специалистов.
Постановка диагноза

Первичное диагностирование проводится при помощи визуального осмотра груди и пальпации. Если на груди прощупываются шишки, узлы, то пациентом занимается врач-флеболог.
Для постановки диагноза проводится дуктография, ультразвуковое исследование венозной системы, сонография, исследование новообразований и участков вокруг них.
Только после обширного комплексного обследования можно говорить о назначении лечения.
Комплексная медицинская помощь
Что делать, чтобы избавится от проблемы, может решить только специалист. Если диагностированы новообразования, то назначается хирургическое вмешательство, при необходимости – химиотерапия.
Читайте также:
Если выявлен варикоз начальной стадии, назначается консервативное лечение, в которое входят специальные лекарственные препараты, нанесение лечебных гелей и мазей на область патологических вен. Проводится терапия для предупреждения прогрессирования заболевания. Важна лечебная диета, ЛФК.
Во время беременности лечить появившиеся вены на груди не стоит, так как это естественный процесс. Тоже самое касается подростков. При серьезных патологиях лечение вправе назначить только флеболог, гинеколог, маммолог.
В методы лечения патологий вен входят также:
- лазеротерапия;
- эхосклеротерапия;
- терапия ультразвуком;
- медикаментозная терапия;
- хирургическое вмешательство.
Побеспокойтесь о своем здоровье заранее!
Профилактические меры, которые предупредят заболевания вен:
- для беременных важно соблюдение гигиены, ношение удобного бюстгальтера, минимизация малейших травм груди, выполнение специальных упражнений;
- для подростков важно правильное питание и физические нагрузки;
- тем, у кого «сидячая» работа, нужно чаще заниматься активными спортивными упражнениями, чтобы кровь хорошо функционировала по венам и сосудам, не было застойных явлений, приводящих к патологическим изменениям в сосудистой системе;
- отказ от всех вредных привычек;
- оптимизация нормального веса;
- ношение удобной одежды, отказ от высоких каблуков;
- своевременное лечение нарушения кровообращения, воспаления, интоксикации организма;
- следует обогатить рацион свежими овощами и фруктами, продуктами, богатыми клетчаткой, при таком питании кишечник будет функционировать хорошо, исчезнут запоры, которые также способствуют развитию варикоза;
- устранить тяжелые физические нагрузки, воздействующие на сосудистую систему и вены;
- избавление от нервных стрессов и хронической усталости, что негативно сказывается на токе крови по венозной системе.
Полезными мероприятиями будет принятие хвойных ванн (не беременным), медотерапия, аутотренинги, укрепление иммунитета.
Специалистами-флебологами разработаны специальные упражнения, усиливающие силу тока крови по венам и сосудам, препятствующие образованию тромбов и сгустков крови.
Выполнять упражнения лучше вечером после рабочего дня для восстановления сил и расслабления мышц тела. При этом человек ложится на спину, поднимает ноги вверх и держит их вытянутыми в течение 1-2 минут. Затем проводится упражнение «велосипед», при котором человек имитирует ногами круговые движения езды на велосипеде в течение 2-3 мин.
Третье упражнение для нормальной работы сосудистой системы и укрепления венозных стенок являются обычные приседания.
Длительность упражнений и количество подбираются индивидуально, исходя из возраста и состояния здоровья. По окончании важно принять контрастный душ.
Читайте также:
Профилактические мероприятия являются гарантией хорошего самочувствия и нормальной работы сосудистой системы. При болезненных венах на груди и появлении новообразований следует немедленно обратиться к врачу.
Синдром верхней полой вены ( Кава-синдром , СВПВ )
Синдром верхней полой вены – это симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат: цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Нередко развиваются общемозговые, глазные, геморрагические проявления. Диагностический алгоритм может включать проведение рентгенографии ОГК, венокаваграфии, КТ и МРТ грудной клетки, УЗДГ, медиастиноскопии, торакоскопии с биопсией. При синдроме может быть предпринята эндоваскулярная баллонная ангиопластика и стентирование, тромбэктомия, резекция ВПВ, обходное шунтирование, паллиативное удаление опухоли с целью декомпрессии средостения.
МКБ-10
I87.1 Сдавление вен

Общие сведения
Под синдромом верхней полой вены (СВПВ), или кава-синдромом, понимают вторичное патологическое состояние, осложняющее многие заболевания, связанные с поражением органов средостения. В основе кава-синдрома лежит экстравазальная компрессия или тромбоз верхней полой вены, нарушающие отток венозной крови от головы, плечевого пояса и верхней половины туловища, что может приводить к жизнеугрожающим осложнениям. Синдром верхней полой вены в 3-4 раза чаще развивается у пациентов мужского пола в возрасте 30-60 лет. В клинической практике с синдромом верхней полой вены приходится сталкиваться специалистам в области торакальной хирургии и пульмонологии, онкологии, кардиохирургии, флебологии.
Верхняя полая вена (ВПВ) располагается в среднем средостении. Она представляет собой тонкостенный сосуд, окруженный плотными структурами — грудной стенкой, аортой, трахеей, бронхами, цепочкой лимфоузлов. Особенности строения и топографии ВПВ, а также физиологически низкое венозное давление обусловливают легкое возникновение обструкции магистрального сосуда. Через ВПВ оттекает кровь от головы, шеи, верхнего плечевого пояса и верхних отделов грудной клетки. Верхняя полая вена имеет систему анастомозов, выполняющих компенсаторную функцию при нарушении проходимости ВПВ. Однако венозные коллатерали не могут полностью заменить ВПВ. При синдроме верхней полой вены давление в ее бассейне может достигать 200-500 мм вод. ст.

Синдром верхней полой вены
Причины СВПВ
Развитию синдрома верхней полой вены могут способствовать следующие патологические процессы: экстравазальная компрессия ВПВ, опухолевая инвазия стенки ВПВ или тромбоз. В 80-90% случаев непосредственными причинами кава-синдрома выступают рак легкого, преимущественно правосторонней локализации (мелкоклеточный, плоскоклеточный, аденокарцинома); лимфогранулематоз, лимфомы; метастазы рака молочной железы, рака простаты и рака яичка в средостение; саркома и др.
В остальных случаях к компрессии ВПВ могут приводить доброкачественные опухоли средостения (кисты, тимомы), фиброзный медиастинит, аневризма аорты, констриктивный перикардит, инфекционные поражения: (сифилис, туберкулез, гистоплазмоз), загрудинный зоб. Синдром верхней полой вены может быть обусловлен тромбозом ВПВ, развивающимся на фоне длительной катетеризации вены центральным венозным катетером или пребывания в ней электродов электрокардиостимулятора.
Симптомы СВПВ
Клинические проявления синдрома верхней полой вены обусловлены повышением венозного давления в сосудах, кровь от которых в норме оттекает через ВПВ или безымянные вены. На выраженность проявлений влияют скорость развития синдрома верхней полой вены, уровень и степень нарушения кровообращения, адекватность коллатерального венозного оттока. В зависимости от этого клиническое течение синдром верхней полой вены может быть медленно прогрессирующим (при компрессии и инвазии ВПВ) или острым (при тромбозе ВПВ).
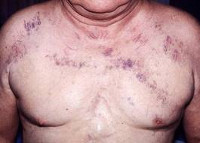
Классическая триада, характеризующая синдром верхней полой вены, включает отек, цианоз и расширение поверхностных вен на лице, шее, верхних конечностях и верхней половине туловища. Пациентов может беспокоить одышка в покое, приступы удушья, охриплость голоса, дисфагия, кашель, боли в груди. Указанные симптомы усиливаются в положении лежа, поэтому больные вынуждены принимать в постели полусидячее положение. В трети случаев отмечается стридор, обусловленный отеком гортани и угрожающий обструкцией дыхательных путей.
Осложнения
Часто при синдроме верхней полой вены развиваются носовые, легочные, пищеводные кровотечения, вызванные венозной гипертензией и разрывом истонченных стенок сосудов.
Нарушение венозного оттока из полости черепа приводит к развитию церебральных симптомов:
- головной боли
- шума в голове
- сонливости
- судорог
- спутанности и потери сознания.
В связи с нарушением функции глазодвигательных и слуховых нервов могут развиваться:
- диплопия
- двусторонний экзофтальм
- слезотечение
- утомляемость глаз
- снижение остроты зрения
- тугоухость
- слуховые галлюцинации
- шум в ушах
Диагностика
Физикальное обследование пациента с синдромом верхней полой вены выявляет набухание вен шеи, расширенную сеть подкожных венозных сосудов на груди, полнокровие или цианоз лица, отек верхней половины туловища. При подозрении на синдром верхней полой вены всем больным показано рентгенологическое обследование — рентгенография грудной клетки в двух проекциях, томография (компьютерная, спиральная, магнитно-резонансная). В некоторых случаях для определения локализации и выраженности венозной обструкции прибегают к проведению флебографии (венокаваграфии).

КТ органов грудной клетки. Резкое сужение просвета верхней полой вены за счет прорастания в нее опухоли средостения с выраженным затруднением оттока венозной крови от головы и верхних конечностей
С целью дифференциальной диагностики тромбоза ВПВ и обструкции извне показана УЗДГ сонных и надключичных вен. Осмотр глазного дна офтальмологом позволяет выявить извитость и расширение вен сетчатки, отек перипапиллярной области, застойный диск зрительного нерва. При измерении внутриглазного давления может отмечаться его значительное повышение.
Для определения причин синдрома верхней полой вены и верификации морфологического диагноза может потребоваться проведение бронхоскопии с биопсией и забором мокроты; анализа мокроты на атипичные клетки, цитологического исследования промывных вод из бронхов, биопсии лимфатического узла (прескаленной биопсии), стернальной пункции с исследованием миелограммы. При необходимости может выполняться диагностическая торакоскопия, медиастиноскопия, медиастинотомия или парастернальная торакотомия для ревизии и биопсии средостения.
Дифференциальную диагностику кава-синдрома проводят с застойной сердечной недостаточностью: при синдроме верхней полой вены отсутствуют периферические отеки, гидроторакс, асцит.
Лечение СВПВ
Симптоматическое лечение синдрома верхней полой вены направлено на повышение функциональных резервов организма. Оно включает назначение низкосолевой диеты, ингаляций кислорода, диуретиков, глюкокортикоидов. После установления причины, вызвавшей развитие синдрома верхней полой вены, переходят патогенетическому лечению.
Так, при синдроме верхней полой вены, обусловленном раком легкого, лимфомой, лимфогранулематозом, метастазами опухолей других локализаций, проводится полихимиотерапия и лучевая терапия. Если развитие синдрома верхней полой вены вызвано тромбозом ВПВ, назначается тромболитическая терапия, проводится тромбэктомия, в некоторых случаях – резекция сегмента верхней полой вены с замещением резецированного участка венозным гомотрансплантатом.
При экстравазальной компрессии ВПВ радикальные вмешательства могут включать расширенное удаление опухоли средостения, удаление медиастинальной лимфомы, торакоскопическое удаление доброкачественной опухоли средостения, удаление кисты средостения и др. В случае невозможности выполнения радикальной операции прибегают к различным паллиативным хирургическим вмешательствам, направленным на улучшение венозного оттока: удалению опухоли средостения с целью декомпрессии, обходному шунтированию, чрескожной эндоваскулярной баллонной ангиопластике и стентированию верхней полой вены.
Прогноз
Отдаленные результаты лечения синдрома верхней полой вены зависят, прежде всего, от основного заболевания и возможностей его радикального лечения. Устранение причин приводит к купированию проявлений кава-синдрома. Острое течение синдрома верхней полой вены может вызвать быструю гибель больного. При синдроме верхней полой вены, обусловленном запущенным онкологическим процессом, прогноз неблагоприятный.
Литература
1. Синдром сдавления верхней полой вены – диагностика и лечебная тактика/ Фастаковский В. В., Важенин А.В., Фокин А. А., Лукин А.А.// Сибирский онкологический журнал. – 2004 — №4 (12).
2. Синдром верхней полой вены/ Бурдули Н.М.// Клиническая медицина. – 2015.
3. Хирургическая коррекция флебогемодинамических нарушений при синдроме верхней полой вены: Автореферат диссертации/ Омаров К.С. – 2010.
4. Синдром верхней полой вены/ Проценко С. А., Новик А.В.// Практическая онкология. – 2006 – Т.7, №2.
Аневризма грудной аорты. Симптомы, диагностика и лечение патологии

Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
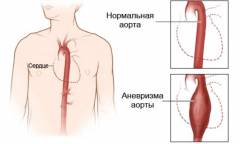
Аневризма аорты – это необратимое расширение просвета сосуда на определенном его участке. Является одним из самых частых и опасных среди всех заболеваний аорты. Прогноз жизни пациента чаще неблагоприятный. Частота заболеваемости составляет 10 случаев на 100000 человек. У мужчин аневризму аорты диагностируют в 2 – 4 раза чаще, чем у женщин. Среди аневризм грудной аорты чаще в патологический процесс вовлекается восходящий отдел аорты. Также встречается сочетание аневризмы грудного и брюшного отделов аорты. Данное заболевание не поддается медикаментозному лечению, постоянно прогрессирует и опасно серьезными осложнениями.
Анатомия аорты
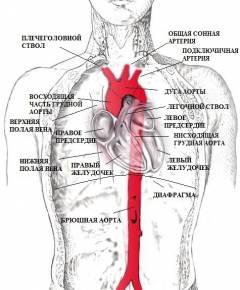
Аорта является уникальным, непарным и самым большим кровеносным сосудом в теле человека. Она выходит из левого желудочка сердца и является началом большого круга кровообращения, по которому происходит доставка кислорода и питательных веществ к органам и тканям тела человека.
Аорта относится к сосудам эластического типа. Это означает, что в ее стенке содержится большое количество эластических волокон, позволяющих аорте быть растяжимой и упругой. При систоле (период сокращения мышц сердца) кровь выталкивается из желудочков со скоростью от 0,5 м/c до 1,3 м/с и под давлением 120 – 130 миллиметров ртутного столба. Благодаря своему строению, стенки аорты растягиваются под давлением крови, а затем способны вернуться в исходное состояние.
- Внутренней оболочки (tunica intima). Интима имеет толщину около 130 микрометров и состоит из одного сплошного слоя эндотелиальных клеток. Внутренняя и средняя оболочки соединяются между собой соединительнотканной прослойкой – субэндотелием. Внутренняя оболочка очень тонкая и хрупкая структура. Она выполняет барьерную, иммунную, вазодвигательную (сужение либо увеличение просвета сосуда) функции. Также участвует в регулировании компонентов свертывания крови (фибрин и тромбин).
- Средней оболочки (tunica media). Средняя оболочка является самым прочным слоем сосуда, что обеспечивает устойчивость стенки аорты к высокому давлению крови. Ее толщина составляет 1,2 миллиметра в восходящем отделе аорты, в то время как толщина всей стенки аорты в восходящем отделе составляет 2 миллиметра. Коллагеновые и эластиновые волокна являются основными составляющими средней оболочки (каждое по 20 – 30% от общей массы). Гладкомышечные клетки являются источником всех компонентов этого слоя и составляют 5% от общей массы. В восходящем отделе эти клетки располагаются косо, обеспечивая повышенную прочность стенки, а далее переходят в циркулярное (круговое) положение, выполняя функции круговых мышц.
- Наружной оболочки (tunica externa). Наружная оболочка (адвентиция) состоит из рыхлой соединительной ткани. Она содержит коллагеновые и эластиновые волокна, фибробласты (клетки рыхлой соединительной ткани, синтезирующие внеклеточные структуры ткани), макрофаги (клетки, захватывающие и переваривающие чужеродные элементы). В адвентиции проходят нервные стволы (nervi vasorum) и мелкие сосуды (vasa vasorum). Адвентиция и наружная треть средней оболочки (tunica media) получают питание через сеть мелких сосудов – vasa vasorum. Именно в этой части стенки и происходит расслоение. Интима и часть средней стенки аорты питаются через просвет сосуда путем диффузии. Диффузия — это проникновение молекул и атомов крови через стенки эндотелия.
- восходящий отдел аорты (aorta ascendes);
- дуга аорты (arcus aortae);
- нисходящий отдел аорты (aorta descendes).
Восходящий отдел аорты (aorta ascendes)
Восходящий отдел аорты берет начало из левого желудочка сердца и продолжается до отхождения плечеголовного ствола (truncus brachiocephalicus), где переходит в дугу аорты. Его общая длина составляет примерно 4 – 8 сантиметров, а диаметр в средней части – 1,5 – 3 сантиметра. Данный отдел называется кардио-аортой.
В начале восходящего отдела аорты находится небольшое расширение (25 – 30 миллиметров в поперечнике), называемое луковицей аорты (bulbus aortae). Луковица имеет три небольших выпячивания, которые называются синусами аорты (sinus aortae) или синусами Вальсальвы. От края синусов берут начало полулунные заслонки (valvulae semilunares), которые образуют клапан аорты (valva aortae). Клапан аорты открывается во время систолы (периода сокращения мышц сердца). Это способствует попаданию крови из сердца в большой круг кровообращения. А во время диастолы (периода расслабления мышц сердца) клапан закрывается, препятствуя обратному току крови.
В луковице аорты, ниже верхнего края полулунных клапанов, берут начало правая и левая венечные артерии (aa. coronariae dextra et sinistra), кровоснабжающие сердце. Во время систолы устье венечных артерий перекрывается открывшимися полулунными клапанами, которые препятствуют току крови. Поэтому кровоснабжение сердца происходит во время диастолы.
Дуга аорты (arcus aortae)
Имеет форму дуги выпуклой кверху. Начинается от плечеголовного ствола (truncus brachiocephalicus) на уровне II правого грудино-реберного сочленения и заканчивается на уровне IV грудного позвонка, где она переходит в нисходящий отдел аорты. С возрастом верхний край грудины опускается на несколько грудных позвонков ниже. В месте перехода образуется небольшое сужение – перешеек (isthmus aortae). Средняя длина дуги – 4,5 – 7,5 сантиметров, диаметр в начальном отрезке – 2 – 3,5 сантиметров и в конечном – 2 – 2,5 сантиметров.
- плечеголовной ствол (truncus brachiocephalicus);
- левая общая сонная артерия (a. carotis communis sinistra);
- левая подключичная артерия (a. subclavia sinistra).
Нисходящий отдел аорты (aorta descendes)
Нисходящий отдел аорты является самой длинной частью аорты. Ее общая длина составляет около 30 сантиметров, диаметр – от 2 до 3 сантиметров. Начинается нисходящий отдел аорты на уровне IV грудного позвонка и продолжается до уровня IV поясничного позвонка, заканчиваясь бифуркацией (разделением на две ветви) аорты. В месте бифуркации (bifurcatio aortae) аорта разделяется на две ветви – на общую правую и левую подвздошные артерии (aa. iliaca communis dextra et sinistra). Нисходящий отдел аорты состоит из двух частей – грудной и брюшной аорты.
Грудная аорта (aorta thoracica) начинается на уровне IV грудного позвонка и заканчивается на уровне XII грудного позвонка, где она проходит через аортальное отверстие диафрагмы в брюшную полость и переходит в брюшную аорту. Ее длина составляет 17 сантиметров, диаметр 22 миллиметра в начальной части и 18 миллиметров – в конечной. Из нисходящей части грудного отдела берут начало несколько крупных сосудов. Артерии носят названия соответствующие органам, которые питают, либо месту ее прохождения.
- бронхиальные ветви (rr. bronchiales);
- пищеводные ветви (rr. esophageales);
- медиастинальные ветви (rr. mediastinales);
- 10 пар межреберных ветвей (aa. intrecostales);
- верхние диафрагмальные артерии (aa. phrenicae superiores).
- нижние диафрагмальные (aa. phrenicae inferiores) артерии;
- поясничные (aa. lumbales) артерии;
- общие подвздошные (aa. iliacae communes) артерии;
- срединная крестцовая (a. sacralis mediana) артерия.
- чревный ствол (truncus coeliacus);
- верхняя и нижняя брыжеечные артерии (aa. mesentericae superior et inferior);
- правая и левая почечные артерии (aa. renales dextra et sinistra);
- яичковая (яичниковая) артерии (a. testicularis, a. ovarica);
- средняя надпочечниковая артерия (a. suprarenalis media).
Что такое аневризма сосуда?
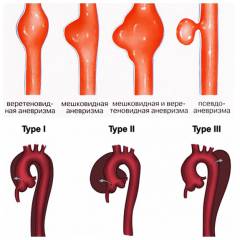
Аневризма – локальное (мешковидное) выпячивание стенки или диффузное (циркулярное, веретенообразное) увеличение просвета сосуда в несколько раз в результате нарушения структуры при воспалительных процессах, механических повреждениях сосуда, врожденных и приобретенных патологиях (синдром Марфана, атеросклероз, сифилис).
Аневризмы грудной аорты классифицируют в зависимости от ее локализации, формы, этиологии (причины), клинического течения и других факторов. При формулировке диагноза используют классификацию для более детального описания патологии.
- воспалительной этиологии (причины) – при сифилисе, неспецифическом аортоартериите (болезни Такаясу – аутоиммунном воспалительном заболевании аорты и ее ветвей), грибковом поражении и других;
- невоспалительной этиологии – при атеросклерозе, травме, артериальной гипертензии;
- врожденные – при синдроме Марфана (наследственное заболевание соединительной ткани), коарктации (врожденное локальное сужение просвета) аорты, гипоплазии (недоразвитии ткани или органа) и других.
- аневризму синусов аорты (синусов Вальсальвы);
- аневризму синусов аорты (синусов Вальсальвы) и восходящей части аорты (кардио-аорты);
- аневризму восходящей части аорты (кардио-аорты);
- аневризму восходящей части аорты и ее дуги;
- аневризму дуги аорты;
- аневризму восходящей аорты, дуги и нисходящей аорты;
- аневризму дуги и нисходящей грудной аорты;
- аневризму нисходящей аорты (торакоабдоминальная аневризма).
- Истинные аневризмы (aneurysma verum). При истинной аневризме расширение просвета аорты происходит за счет истончения и выпячивания всех трех слоев стенки при патологических изменениях структуры. Аневризма имеет плавное расширение и в диаметре на 50% и более превышает диаметр аорты.
- Псевдоаневризмы или ложные аневризмы (aneurysma spurium). Ложные аневризмы не являются расширением просвета сосуда, а только создают его «видимость». Возникают при повреждении внутреннего слоя стенки аорты. В результате, через дефект кровь вытекает из просвета сосуда и скапливается в капсуле из соединительной ткани, называемой пульсирующей гематомой. Имеет вид одностороннего выпячивания стенки аорты.
- малые – 4 – 5 сантиметров в диаметре;
- средние – 5 – 7 сантиметров в диаметре;
- большие – более 7 сантиметров.
- веретенообразные (фузиформные) аневризмы – участок аорты равномерно расширен по всей ее окружности;
- мешотчатые (мешковидные) аневризмы – выпячивание стенки аорты в виде мешочка, по размеру не превышающее половину ее диаметра;
- расслаивающие аневризмы (aneurysma dissecans) — характеризуется затеканием крови между внутренним (tunica intima) и средним (tunica media) слоями стенки через поврежденную внутреннюю оболочку с последующим расслаиванием сосуда.
- I типа – повреждение внутреннего слоя (tunica intima) на уровне восходящего отдела аорты (кардио-аорты) с расслоением стенки до уровня грудной и брюшной аорты нисходящего отдела;
- II типа – повреждение интимы и расслоение стенки сосуда в восходящем отделе (кардио-аорте) или в дуге аорты, без вовлечения в процесс нисходящего отдела аорты;
- III типа – надрыв интимы и расслоение стенки затрагивают нисходящий отдел грудной аорты, иногда с распространением процесса в брюшной аорте или ретроградно в дуге и восходящей части аорты.
- типа А — проксимальная (ближняя) – расслаивание восходящего отдела аорты (кардио-аорты);
- типа В — дистальная (удаленная) – расслаивание дуги аорты и нисходящего отдела.
- острые – от нескольких часов до нескольких дней (1 – 2 дня) от начала заболевания;
- подострые – от нескольких дней до нескольких недель (3 – 4 недели) от начала заболевания;
- хронические – несколько месяцев от начала заболевания.
Подпишитесь на Здоровьесберегающий видеоканал


Причины аневризмы аорты
Многие заболевания, травмы и возрастные изменения могут привести к изменению структуры стенки аорты и ее аневризме. Этиологические (причинные) факторы и заболевания делят на две группы – врожденные и приобретенные. Приобретенные заболевания, в свою очередь, делятся на заболевания воспалительной и невоспалительной природы.
- Синдром Марфана. Генетическое наследственное заболевание соединительной ткани, при котором возникают аномалии глаз, костей, сердечно-сосудистой и костной систем. Проявляется деформацией грудной клетки («куриная грудь», вдавленная грудь), аномально длинными пальцами (арахнодактилия, «паучьи пальцы»), гипермобильностью (патологической повышенной подвижностью и гибкостью) суставов, длинными конечностями, дальнозоркостью или близорукостью и многими другими. Поражение сердечно-сосудистой системы проявляется аневризмой аорты (чаще восходящей части), разрывом аорты, недостаточностью клапанов сердца, что в 90% случаев приводит к летальному исходу.
- Синдром Элерса-Данлоса IV типа (сосудистого типа). Редкое генетическое системное заболевание соединительной ткани, вызванное нарушением синтеза коллагена (белка – основы соединительной ткани). Различают несколько типов заболевания, отличающихся симптоматикой и распространенностью — сосудистый тип, классический тип, тип гиперподвижность и другие. Сосудистый тип встречается у 1 человека на 100000 населения. Проявляется заболевание кровоподтеками, гиперподвижностью пальцев рук и ног, бледностью и истончением кожи. А также хрупкостью стенок сосудов, что приводит к аневризме аорты и впоследствии ее разрыву.
- Синдром Лойса-Дитца. Наследственное генетическое заболевание, чаще поражающее сердечно-сосудистую и костную системы. Патология проявляется триадой – расщепление неба (волчья пасть) или небного язычка, широко расставленные глаза (гипертелоризм), аортальные аневризмы. К другим симптомам относятся сколиоз (искривление позвоночного столба), косолапость (деформация стоп, при которой они повернуты кнутри), аномальное соединение головного и спинного мозга и другие. Симптомы поражения сердечно-сосудистой системы схожи с таковыми при болезни Марфана. Но характеризуются развитием аневризм не только аорты, но и мелких артерий, а также более ранним расслоением и разрывом аорты.
- Синдром Шерешевского-Тернера. Относится к хромосомным патологиям. При данном синдроме отсутствует одна хромосома Х из пары хромосом XX или XY. Чаще патология встречается у женского пола. Характеризуется низким ростом, неправильным телосложением, бочковидной деформацией грудной клетки, аменореей (отсутствием менструального цикла), недоразвитостью внутренних и внешних половых органов, бесплодием. Около 75% пациентов с синдромом Тернера имеют патологии сердечно-сосудистой системы. Часто диагностируется аневризма аорты и расслоение аорты. Расслоение аорты у женщин с синдромом Тернера встречается в 100 раз чаще по сравнению с другими женщинами. Обычно это люди в возрасте 30 – 40 лет.
- Синдром артериальной извитости. Редкое генетическое заболевание, передающееся по аутосомно-рецессивному типу, то есть когда оба родителя являются носителями дефектного гена. Поражаются сосуды – появляется извитость, удлинение, сужение (стеноз), аневризма артерий, в частности и аорты. Поражается соединительная ткань кожи (чрезмерная растяжимость кожи), скелет (деформация грудной клетки, патологическая чрезмерная подвижность суставов), изменяются черты лица (удлинение лица, недоразвитие верхней челюсти, сужение глазной щели). Около 40% пациентов умирают в возрасте до 5 лет.
- Синдром, сочетающий аневризму и остеоартрит. Наследственное заболевание, вызывающее аномалии суставов, аневризму и расслоение аорты. Составляет 2% от всех наследственных заболеваний аорты. У пациента наблюдаются остеоартрит — поражение хрящевой ткани поверхности суставов. А также рассекающий остеохондрит или болезнь Кенига – отделение части хряща от кости и смещение в полость сустава. Появляется чрезмерная извилистость сосуда, аневризмы и расслоение аорты во всех ее отделах.
- Коарктация аорты. Является врожденным пороком аорты, который проявляется частичным или полным сужением ее просвета. Основные симптомы – это одышка, слабость, боли в области сердца, более развитая верхняя половина тела, холодные нижние конечности и другие. Осложнением коарктации является аневризма (выпячивание стенок) и расслоение (отслоение внутренней оболочки — интимы) аорты.
- Синдром Такаясу (неспецифический аортоартериит). Это хроническое воспаление стенок аорты и ее ветвей с последующим их сужением (стенозом). Данный синдром может встречаться под другими названиями – болезнь Такаясу, неспецифический аортоартериит, артериит Такаясу, синдром дуги аорты. Природа заболевания — аутоиммунная (иммунитет атакует собственные клетки организма), но в последнее время более актуальна гипотеза генетической предрасположенности к заболеванию. При синдроме Такаясу чаще поражается дуга аорты. При воспалении повреждается внутренняя поверхность сосуда, а внутренний и средний слои сосуда утолщаются. Происходит разрушение средней оболочки и ее замещение соединительной тканью с появлением гранулем (узелков из соединительной ткани). Это приводит к повреждению стенки аорты в виде растяжения, выпячивания и истончения.
- Синдром Кавасаки. Редкое воспалительное заболевание артерий различного калибра. Болезнь чаще проявляется у детей, в возрасте от нескольких месяцев до пяти лет. Заболевание развивается при воздействии бактерии и вирусов на фоне генетической предрасположенности. Синдром Кавасаки проявляется лихорадкой, увеличением лимфоузлов, жидким стулом, рвотой, болями в сердце и болями в суставах, высыпаниями на коже, воспалением наружной оболочки глаз (конъюнктивит), покраснением ротовой полости и горла (энантемой) и другими симптомами. Одним из осложнений данного заболевания является аневризма аорты на фоне повреждения стенки сосуда воспалительным процессом.
- Болезнь Адамантиадиса-Бехчета. Заболевание относится к группе системных васкулитов (воспалительного процесса в стенках сосудов). Причиной заболевания являются вирусные и бактериальные инфекции, токсины и аутоиммунные реакции. Немаловажную роль играет наследственность. У больных появляются язвочки в области гениталий, слизистой рта, воспаление суставов (артриты), воспаление слизистой и сосудистой оболочки глаза, тошнота, понос и другие. Сосудистые поражения проявляются стенозом (сужением просвета), тромбофлебитом (тромбозом и воспалением сосудов) и аневризмой аорты.
- Специфический и неспецифический аортит. Аортит – воспаление отдельного слоя или всей толщи стенки аорты, в результате чего стенки истончаются, растягиваются и перфорируются. Это приводит к выпячиванию стенки аорты – аневризме. Специфический аортит развивается при определенных заболеваниях. К ним относятся сифилис (венерическое заболевание), туберкулез (инфекционное заболевание легких, костей), ревматоидный артрит (воспалительное поражение суставов). Неспецифический аортит появляется после перенесенных инфекционных (остеомиелит, сепсис, бактериальный эндокардит), грибковых и аллергических заболеваний.
- Синдром Гзеля-Эрдгейма (идиопатический кистозный медионекроз аорты). Редкое заболевание неизвестной этиологии (причины появления), при котором поражается эластический каркас средней оболочки (tunica media) стенки аорты. В средней оболочке происходят патологические изменения, приводящие к гибели ткани – некрозу. Такой дефект стенки приводит к расслоению аорты на ограниченном участке или на всем ее протяжении. Часто заболевание осложняется разрывом аорты с локализацией над аортальными клапанами, в дуге аорты, в области перед бифуркацией аорты. Заболевание чаще встречается у лиц мужского пола молодого и среднего возраста (40 – 60 лет).
- Атеросклероз. Атеросклероз является основной причиной аневризмы аорты. Является хроническим заболеванием, проявляющимся уплотнением стенок сосуда и сужением его просвета, что приводит к нарушению кровоснабжения органов. На внутренней стенке аорты откладываются кальций, холестерин и другие жиры в виде налета и бляшек. Стенки теряют эластичность и становятся хрупкими и ломкими. Аневризма появляется в наиболее слабом и испытывающем повышенную нагрузку месте аорты.
- Артериальная гипертензия. Гипертензия – это стойкое повышение артериального давления (выше 140/90 миллиметров ртутного столба). При повышении артериального давления возрастает нагрузка на стенки сосуда. Высокий риск образования аневризмы аорты появляется при длительной артериальной гипертензии на фоне атеросклероза, сифилиса, синдрома Марфана и других заболеваний, при которых уже имеются дефекты стенки сосуда.
- Травмы. Травмы грудной клетки опасны тем, что последствия могут проявиться гораздо позже. Аневризма грудного отдела аорты может развиться в течение двадцати лет после травмы. При ударе в область грудной клетки (обычно при лобовом столкновении при автомобильной аварии) на относительно неподвижные отделы аорты воздействуют различные силы. Это приводит к смещению, сжатию сосуда, повышению артериального давления. Как следствие, повреждается целостность стенки аорты, что постепенно прогрессирует в аневризму.
- Ятрогения. Ятрогения – появление патологических процессов у пациента, непреднамеренно вызванных манипуляциями медицинского персонала. В случае аорты это могут быть различные диагностические процедуры или хирургические вмешательства. Повреждение стенки аорты при данных процедурах может медленно прогрессировать с образованием аневризмы. Особенно высокий риск у лиц с артериальной гипертензией, атеросклерозом и другими заболеваниями, вызывающими патологические изменения в стенке аорты.
- люди с наследственной предрасположенностью;
- мужчины;
- лица старше 60 лет;
- гипертоники (пациенты с повышенным артериальным давлением);
- люди, страдающие ожирением;
- пациенты с сахарным диабетом;
- курильщики;
- пациенты с травмой грудной клетки в анамнезе (истории болезни).
Симптомы аневризмы аорты
Симптомы аневризмы аорты напрямую зависят от ее локализации, размера и темпа прогрессирования. Это обусловлено тем, что аорта граничит с различными органами, которые при сдавлении дают разную клиническую картину. Чем больше будет размер аневризмы, тем более выраженными будут симптомы. При быстром прогрессировании патологии анатомическое положение и функция органов будут резко нарушены. При медленном прогрессировании аневризмы организм в некоторой степени начинает приспосабливаться к заболеванию. Симптомы будут проявляться постепенно и не сильно беспокоить пациента.
В таком случае аневризма может быть диагностирована на поздней стадии. Нередко аневризма аорты в конечной стадии прорывается в соседний полый орган, грудную или брюшную полости.
- симптомы аневризмы синусов аорты;
- симптомы аневризмы восходящего отдела аорты;
- симптомы аневризмы дуги аорты;
- симптомы аневризмы нисходящего отдела аорты;
- симптомы аневризмы торакоабдоминального отдела аорты.
Симптомы аневризмы синусов аорты
Поражение синусов аорты приводит к недостаточности клапанов аорты или сужению просвета венечных артерий, кровоснабжающих сердце. Эти изменения и приводят к появлению симптомов. Недостаточность клапана аорты проявляется его неспособностью препятствовать обратному току крови из аорты в левый желудочек сердца во время диастолы (расслабления мышц желудочков сердца). Выражается это ускоренным сердцебиением, одышкой, болью в области сердца, головокружением, кратковременной потерей сознания. Стеноз (сужение) венечных артерий может привести к сердечной недостаточности, ишемической болезни (уменьшению кровообращения определенного участка органа) сердца, инфаркту миокарда.
Аневризма небольшого размера обычно не проявляется. Симптомы появляются только в случае ее прорыва в соседние органы. Часто аневризма прорывается в легочной ствол – крупный кровеносный сосуд, идущий из правого желудочка сердца в легкие. Проявляется это загрудинными болями, быстро нарастающей одышкой, цианозом (синюшностью кожных покровов), увеличением печени, отеками, прогрессирующей левожелудочковой и правожелудочковой недостаточностью. Аналогичная клиническая картина наблюдается при прорыве аневризмы аорты в правые отделы сердца. Такие осложнения приводят к быстрой гибели больного.
Аневризмы большого размера сдавливают соседние органы и сосуды. При сдавлении легочного ствола, правого предсердия и правого желудочка развивается подострая правожелудочковая недостаточность. Проявляется она набуханием вен шеи, увеличением печени и развитием отеков нижних конечностей. Быстрое прогрессирование сдавливания легочного ствола может привести к скоропостижной гибели больного. В некоторых случаях аневризма сдавливает верхнюю полую вену с появлением, так называемого, воротника Стокса – отека шеи и головы, отека верхних конечностей и области лопаток.
Симптомы аневризмы восходящего отдела аорты
Аневризма восходящего отдела аорты отличается тем, что не приводит к сдавлению органов и сосудов и достигает достаточно больших размеров. При таком типе аневризмы пациент может предъявлять жалобы на тупую загрудинную боль, рефлекторную одышку, в некоторых случаях атрофию (истощение, уменьшение) ребер и грудины с выпячиванием участка грудной клетки. При сдавлении верхней полой вены – отек головы и шеи, рук.
При прорыве аневризмы в верхнюю полую вену появляется синдром верхней полой вены. Проявляется синдром цианозом (синюшностью) кожных покровов, отечностью лица и шеи, расширением поверхностных вен на лице, шее, верхних конечностях. У части пациентов может наблюдаться кашель, нарушение глотания, боли в области груди, пищеводные и носовые кровотечения. Симптомы усиливаются в положении лежа, поэтому пациенты принимают вынужденное полусидячее положение.
Симптомы аневризмы дуги аорты
Увеличивающаяся в размере аневризма дуги аорты сдавливает трахею, бронхи и нервы, что проявляется многообразной симптоматикой.
При сдавлении бронхов, трахеи, легких появляется одышка (частое, затрудненное дыхание), которая более выражена при вдохе. Также может появиться кровохарканье, которое обычно предшествует прорыву аневризмы. В тяжелых случаях может появиться стридорозное дыхание – шумное свистящее дыхание. При расположении аневризмы в конечной части дуги аорты происходит сдавление левого бронха. Левый бронх более узкий и длинный, поэтому при его сдавлении воздух не будет поступать в легкое. Это может привести к спадению (ателектазу) легкого и отсутствию в нем газообмена. Такое состояние проявляется болью в области спавшегося легкого, синюшностью кожных покровов, одышкой, учащением пульса и артериальной гипотензией (низким артериальным давлением).
При сдавлении левого нижнего гортанного нерва (поражается чаще правого нижнего гортанного нерва) изменяется тембр голоса, появляются кашель и удушье (чаще при вдохе). При сдавлении аневризмой вен появляется отечность и цианотичность (синюшность) лица, набухание вен шеи.
Аневризма дуги аорты может осложняться прорывом в пищевод или трахею. Сначала появляется кровохарканье, скудная рвота с кровью, а затем обильное кровотечение.
Симптомы аневризмы нисходящего отдела аорты
Анатомическое расположение аневризмы нисходящего отдела аорты приводит к сдавлению нервных корешков, тел грудных позвонков, левого легкого и пищевода.
При давлении аневризмы на нервные корешки у пациента появляются сильные и мучительные боли в соответствующих отделах, не поддающиеся лечению обезболивающими средствами. Тела грудных позвонков могут деформироваться и разрушаться при постоянном давлении выпячивания аорты. В тяжелых случаях это может привести к потере произвольных движений нижних конечностей.
Спадение легкого, легочное кровотечение, развитие пневмоний (воспаления легких) – все это результат сдавления легкого аневризмой аорты.
При прорыве аневризмы в легочную ткань, бронх, плевральную полость (пространство между легким и его оболочкой) появляются кровохарканье, одышка, цианотичность кожных покровов, скопление крови в плевральной полости.
Симптомы аневризмы торакоабдоминального отдела аорты
Аневризма торакоабдоминального отдела встречается редко. При таком расположении патологии поражаются пищевод, желудок, крупные кровеносные сосуды. Пациент будет предъявлять жалобы на нарушение глотания, частую отрыжку, боли в области желудка, рвоту, снижение массы тела.
В случае сдавления кровеносных сосудов (чревного ствола, верхней брыжеечной артерии) образуются коллатерали – боковые обходные сосуды, обеспечивающие нормальное кровоснабжение органов. Поэтому внутренние органы не будут страдать от недостатка кислорода и питательных веществ, но пациент будет испытывать мучительные давящие боли в области живота (брюшная жаба). При большом размере аневризмы сдавливаются почечные артерии, что может привести к стойкому повышению артериального давления.
Симптомы расслаивающей аневризмы аорты
Симптомы расслаивающей аневризмы аорты зависит от локализации, протяженности и размера патологии. Расслаивающая аневризма аорты может проявляться обширной гематомой (скоплением крови), прорывом аневризмы в просвет сосуда или в окружающее пространство. Встречается разрыв аорты и без расслоения стенки.
Расслаивающая аневризма проявляется внезапно и имитирует симптоматику неврологических, сердечно-сосудистых и урологических заболеваний. Появляется резкая, нестерпимая, нарастающая боль по ходу расслоения аорты, которая распространяется в различные области (по ходу позвоночника, за грудиной, между лопатками, в поясницу и другие). У пациента вначале повышается артериальное давление, а затем резко снижается. Отмечаются асимметрия пульса на верхних и нижних конечностях, выраженная слабость, синюшность кожных покровов, повышенная потливость. При больших размерах расслаивающей аневризмы происходит сдавление нервных корешков, сосудов, соседних органов.
- ишемией (снижением кровоснабжения) миокарда – боль, чувство жжения в области сердца;
- ишемией головного или спинного мозга – нарушение сознания в виде обмороков или комы, потеря чувствительности или движения в нижних конечностях;
- сдавлением органов средостения (при расслаивающей аневризме восходящей аорты) – осиплость голоса, одышка, синдром верхней полой вены и другие;
- ишемией и сдавлением органов брюшной полости (при расслаивающей аневризме нисходящего отдела аорты) – острая почечная недостаточность, гипертензия, ишемия органов пищеварения и другие.
Осложнения аневризмы аорты
Аорта – основной крупнейший сосуд в теле человека, несущий кровь от сердца. От аорты ответвляются крупные артерии, питающие все органы. Поэтому патология аорты и ее функциональная недостаточность ведет к поражению других органов вследствие недостатка кислорода и питательных веществ.
- сердечная, легочная, почечная недостаточность;
- разрыв аорты;
- расслоение стенки аорты;
- образование тромбов.
- разрыв аневризмы – 40% летальных случаев;
- сердечная недостаточность – 35% летальных случаев;
- легочная недостаточность – 15 – 25% летальных случаев.
Диагностика аневризмы аорты
Диагностика аневризмы аорты начинается со сбора анамнеза – истории заболевания. Пациента детально расспрашивают о жалобах, периоде проявления симптомов и длительности их течения. Также собирают семейный анамнез. Врач расспрашивает о заболеваниях ближайших родственников. Большое внимание уделяется генетическим заболеваниям – синдрому Марфана, синдрому Тернера, синдрому Лойса-Дитца и другим. В некоторых случаях проводят генетическое обследование пациентов.
После анамнеза врач переходит к осмотру пациента. Оценивается тип телосложения, внешний вид, наличие физических дефектов (характерных для генетических заболеваний), цвет кожных покровов, тип дыхания (наличие одышки). Измеряют артериальное давление, проводят электрокардиограмму (ЭКГ) сердца. Чаще на ЭКГ нет никаких изменений. В некоторых случаях могут быть признаки инфаркта миокарда, стенокардии. При наличии аневризмы аорты при пальпации (прощупывании) может ощущаться пульсирующее образование. При аускультации (прослушивании) выслушиваются сосудистые шумы.
Врач может назначить ряд лабораторных анализов – общий анализ крови и биохимический анализ крови. Основное внимание уделяют липидограмме (анализу уровня липидов в крови). Уровень липидов позволяет оценить риск развития атеросклероза. Исследуют уровень холестерина – жироподобного структурного компонента клеток. Липиды низкой плотности (ЛПНП — «плохой» холестерин) способствуют образованию атеросклеротических бляшек. Липиды высокой плотности (ЛПВП – «хороший» холестерин) препятствуют образованию бляшек. Уровень сахара в крови указывает на наличие сахарного диабета.
Все вышеперечисленные методы диагностики пациента не позволяют с точностью поставить диагноз аневризмы аорты. Для подтверждения или опровержения диагноза врач назначает инструментальные методы визуализации аорты. Это помогает детально изучить ее структуру, обнаружить дефекты, определить точное расположение и размеры аневризмы.
Инструментальные методы обследования аорты
Рентгенография
Эхокардиография
(трансторакальная и чреспищеводная)
Компьютерная томография
(КТ)
Лечение аневризмы аорты
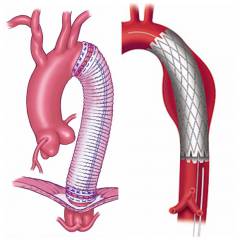
Лечением аневризмы аорты занимается кардиолог и сосудистый хирург. После проведенных обследований врач определит точную локализацию, степень, размеры аневризмы. Это повлияет на выбор тактики лечения и будущий прогноз жизни для пациента. В основном, лечение аневризмы аорты хирургическое. Но операция – это сложное лечение, имеющее много рисков и осложнений. Поэтому ее проводят только в случае прямых показаний.
Если показаний к хирургическому лечению нет, то врач выбирает выжидательную тактику и поддерживающее медикаментозное лечение. Выжидательная тактика заключается в постоянном наблюдении пациента с аневризмой аорты небольших размеров. Раз в полгода пациенту обязательно проводят диагностические обследования, чтобы следить за изменениями аорты в динамике.
Поддерживающее медикаментозное лечение направлено на устранение причин аневризмы и поддержание сопутствующих заболеваний в стадии компенсации, то есть минимального негативного влияния патологии на организм. Также медикаментозное лечение направлено на уменьшение воздействия деформирующей силы на стенки аорты путем снижения артериального давления и сократительной функции сердца.
- Контроль артериального давления. Оптимальные значения артериального давления для пациентов с сопутствующими сахарным диабетом и хронической болезнью почек – 130/80 миллиметров ртутного столба. Для остальных допускается 140/90 миллиметров ртутного столба. Применяются блокаторы α-рецепторов — празозин, урапидил, фентоламин, блокаторы β-рецепторов — бисопролол, метопролол, небиволол, ингибиторы ангиотензинпревращающего фермента (АПФ) — каптоприл, эналаприл, лизиноприл.
- Уменьшение сократительной способности сердца. Применяют препараты из группы блокаторов β-рецепторов (атенолол, пропранолол), которые уменьшают сократимость миокарда, его потребность в кислороде и частоту сердечных сокращений.
- Нормализация уровня липидов. Дислипидемия (нарушение обмена липидов) приводит к атеросклерозу – отложению холестерина и липопротеидов (комплексов белков и жиров) на стенке сосуда. Для нормализации уровня липидов применяют препараты группы статинов (симвастатин, розувастатин, аторвастатин).
Когда необходима операция по поводу аневризмы аорты?
Хирургическое лечение делят на плановое и экстренное. Плановое хирургическое вмешательство проводят при увеличении размеров аневризмы аорты, при нарушении кровообращения, при выраженных симптомах. Подготовка пациента к операции может занять от нескольких дней до месяца. Обычно на плановую операцию попадают пациенты, которые долгое время находились под наблюдением врача, периодически проходили обследования и принимали медикаментозное лечение.
Экстренная операция проводится по жизненным показаниям, независимо от сопутствующих заболеваний и состояния пациента. Показаниями являются угроза разрыва или расслаивания аорты, а также произошедший разрыв аневризмы. Подготовка к операции проводится максимально быстро. Это могут быть необходимые инструментальные обследования, анализ крови, определение группы крови, проводимые непосредственно в операционной.
Перед операцией пациенту проведут необходимые инструментальные обследования и лабораторные анализы. Будет проведена консультация анестезиолога, кардиолога, кардиохирурга, сосудистого хирурга, а также других специалистов в случае сопутствующих заболеваний. Анестезиолог подберет тип анестезии в зависимости от вида операции. После хирургического вмешательства пациента ожидает длительный восстановительный период и изменение образа жизни. Он будет состоять на учете у кардиолога и периодически проходить инструментальные обследования.
- расширение грудного отдела аорты более 5 сантиметров (в норме диаметр не превышает 3 сантиметров), так как риск расслоения или разрыва аорты значительно повышается при ее диаметре более 6 сантиметров для восходящего отдела аорты и более 7 сантиметров для нисходящего отдела аорты;
- расширение грудного отдела аорты до 5 сантиметров у пациентов с синдромом Марфана (риск разрыва аорты с диаметром до 6 сантиметров у таких пациентов в 4 раза выше) и другими генетическими заболеваниями, провоцирующими развитие аневризмы;
- расслаивающая аневризма аорты (является основной причиной смертности и инвалидности пациентов);
- быстрый темп роста аневризмы (более 3 миллиметров в год);
- больные со случаями разрыва аневризмы аорты у родственников;
- ярко выраженные симптомы аневризмы аорты;
- высокий риск разрыва аневризмы.
- инфаркт миокарда (менее 3 месяцев);
- тяжелая легочная недостаточность;
- почечная, печеночная недостаточность;
- злокачественные новообразования последней стадии;
- острое нарушение мозгового кровообращения (ишемический, геморрагический инсульт);
- острые инфекционные заболевания;
- хронические заболевания в стадии обострения;
- воспалительные процессы.
- открытые – протезирование аорты;
- эндоваскулярные (внутрисосудистые) – установка стент-графта (цилиндрического металлического каркаса);
- гибридные – сочетанные операции.
Протезирование аорты
Протезирование аорты – это хирургическое вмешательство, при котором иссекается поврежденный участок аорты и заменяется синтетическим протезом. Относится к открытым операциям. Для доступа к аорте проводят вскрытие грудной клетки – торакотомию, разрез брюшной стенки – лапаротомию или сочетание торакотомии и лапаротомии.
- хорошая визуализация и возможность исправления всех нарушений, вызванных аневризмой;
- лечение аневризмы любой формы и размера;
- более высокая надежность и долгосрочный эффект.
- сложный хирургический доступ – необходимость вскрытия грудной клетки или брюшной стенки;
- длительный наркоз – от 2 до 6 часов;
- необходимость искусственного кровообращения и охлаждения пациента;
- высокий риск осложнений во время и после операции;
- наличие большого числа противопоказаний;
- длительный восстановительный период;
- большие послеоперационные шрамы.
- операция Бенталла-Де-Боно – одномоментное протезирование клапана аорты, корня аорты и восходящего отдела аорты, которое применяется при патологии аортального клапана и восходящей аорты (при синдроме Марфана);
- операция Дэвида – протезирование восходящего отдела аорты с сохранением собственного аортального клапана;
- техника Борста – одномоментное протезирование восходящей аорты, дуги аорты и нисходящей аорты («хобот слона»).
Эндоваскулярные (внутрисосудистые) операции
Эндоваскулярная операция заключается во введении специального каркаса – эндопротеза или стент-графта в просвет пораженного участка аорты. Он позволяет укрепить стенку аорты и сделать ее более устойчивой к воздействию внешних факторов (повышенного артериального давления). Мешок аневризмы оставляют, но операция препятствует его дальнейшему росту.
Эндоваскулярная операция является малоинвазивной (незначительные повреждения кожного покрова). Под местным обезболиванием в сосуд (обычно в бедренную артерию) вводят специальный катетер (трубку). Под рентгенологическим контролем через данный катетер доставляют стент к участку аорты с аневризмой. Стент представляет собой цилиндрический металлический каркас, который вводят в сложенном виде и раскрывают в месте аневризмы. Пациента выписывают на следующий день после операции. Данный метод имеет больше преимуществ перед протезированием аорты.
- применение местного обезболивания;
- малотравматичность операции;
- отсутствие необходимости в искусственном кровообращении;
- минимальная кровопотеря во время операции;
- возможность проведения при тяжелых сопутствующих заболеваниях;
- минимальные риски и осложнения;
- быстрая реабилитация (до двух недель);
- незначительные боли после операции.
После эндоваскулярного вмешательства рекомендуется визуализация аорты (инструментальная диагностика) через 1 месяц, 6 месяцев и 12 месяцев с последующей периодичностью 1 раз в год.
Гибридная операция
Гибридная операция является современным методом хирургического лечения аневризм. Применяется она при поражении нескольких сосудов. Ее суть заключается в одномоментном стентировании одного сосуда и шунтировании другого.
Шунтирование – это создание шунта (искусственного ответвления), обеспечивающего кровоток в обход пораженного участка сосуда. Преимуществом данного метода является малотравматичность, возможность избежать объемного хирургического вмешательства и множественного стентирования.
Хирургическое лечение аневризмы грудного отдела аорты
- супракоронарное протезирование;
- реконструкция аорты с супракоронарным протезированием;
- протезирование аорты по методике Бенталла-Де-Боно;
- протезирование аорты о методике Дэвида;
- протезирование клапана аорты;
- аневризморафия (продольное или поперечное иссечение выпячивающихся участков аорты с последующим сшиванием стенки);
- стентирование;
- протезирование по технике Борста.
- полное протезирование дуги аорты по типу «конец в конец», «хобот слона»;
- протезирование части дуги аорты;
- реконструктивная операция на дуге аорты;
- протезирование или реконструкция дуги аорты с протезированием восходящего отдела аорты.
- протезирование нисходящего отдела аорты;
- стентирование.
- стентирование;
- протезирование аорты.
Постоперационный период при аневризме аорты
Постоперационный период является очень важным и ответственным этапом в лечении аневризмы аорты. И от того насколько серьезно отнесется к нему больной зависит дальнейший прогноз заболевания.
В стационаре больной пробудет несколько дней. Если лечащий врач отметит удовлетворительное и стабильное функционирование сердечно-сосудистой и других систем организма, то пациента выписывают домой.
- Умеренную физическую активность. Соблюдать физическую нагрузку необходимо настолько, насколько позволяет самочувствие пациента после перенесенной операции. Начинать нужно с небольшой прогулки, затем перейти к легким физическим упражнениям, не приводящим к появлению болевых ощущений. Ранняя физическая активность предотвращает образование тромбов в нижних конечностях, улучшает кровообращение органов и тканей, улучшает функцию пищеварительной системы.
- Диету. В первые дни после операции пациенту назначат диету №0, которая используется при реабилитации пациента. Она включает рисовые отвары, нежирные бульоны, компоты. Далее пациент должен соблюдать диету №10, назначаемую при заболеваниях сердечно-сосудистой системы. Она заключается в ограничении употребления жидкости и соли, исключении алкоголя, жирных, жареных блюд. Рекомендуется больше фруктов, овощей, легких супов, нежирной рыбы в рационе.
- Режим труда и отдыха. В первые несколько дней после операции рекомендуется соблюдать постельный режим и покой. После выписки из больницы в течение месяца или более не водить автотранспорт, не поднимать тяжелые предметы (более 10 килограммов), вместо ванны принимать душ, соблюдать режим дня.
- Медикаментозное лечение. Необходимо неукоснительное соблюдение медикаментозного предписания врача, направленное на поддержание нормального уровня артериального давления, предотвращение тромбообразования, улучшение кровообращения.
- Здоровый образ жизни. Пациенту следует бросить курить, избавиться от лишнего веса, исключить алкоголь, избегать стресса. Также придерживаться всех рекомендаций врача по физической нагрузке, режиму дня, соблюдению диеты.
После операции врач объяснит необходимость и периодичность консультаций и диагностических процедур. Это необходимо для динамического наблюдения и исключения послеоперационных осложнений. Периодичность будет зависеть от типа проведенной операции и индивидуальных особенностей пациента.
Полный восстановительный период длится от нескольких недель до 2 — 3 месяцев, что зависит от вида аневризмы и объема операции. Немаловажную роль играет здоровый образ жизни и регулярные физические упражнения.
Прогноз при аневризме аорты
Прогноз при аневризме грудной части аорты определяется ее размерами, темпом ее прогрессирования и сопутствующими заболеваниями сердечно-сосудистой и других систем организма. При отсутствии своевременной диагностики и лечения прогноз аневризмы аорты неблагоприятный. Но, благодаря современному хирургическому лечению, удается сохранить жизнь большинству пациентов. При плановом хирургическом лечении аневризмы аорты летальность составляет 0 – 5%, в случае разрыва аневризмы — до 80% (независимо от экстренности интервенции). В течение 5 лет выживаемость прооперированных пациентов составляет 80%, а непрооперированных – 5 – 10%.
- разрыв аневризмы (35 – 50% случаев);
- ишемическая болезнь сердца (35-40% случаев);
- инсульты (20% случаев).
Чем отличается аневризма грудной и аневризма брюшной аорты?
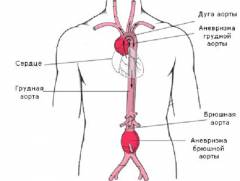
Аневризмы грудного и брюшного отдела аорты отличаются по симптоматике, лечению, появлению осложнений. Обусловлено это их анатомическим расположением.
- Частота заболевания. Аневризма грудного отдела аорты встречается в 6 – 10 случаях на 100000 человек в год, соотношение мужчин и женщин – 2/1, 4/1. При вскрытии встречается в 0,7% случаев. Аневризмы брюшной аорты составляют 80 – 95% от всех диагностированных аневризм. Ежегодно в мире регистрируют около 200000 случаев. Соотношение мужчин и женщин – 5/1, 10/1. Аневризма брюшной аорты при вскрытии встречается в 0,6 – 1,6% людей (5 – 6% случаев у пациентов старше 65 лет).
- Анатомическое строение и расположение. К грудному отделу аорты относятся — восходящая часть, дуга аорты и нисходящая часть. Грудная часть аорты тесно граничит с органами – сердцем, бронхами и легкими, пищеводом. Это приводит появлению разнообразной и быстро проявляющейся симптоматикой.
- Симптоматика. Благодаря своим анатомическим особенностям, аневризма грудного отдела аорты имеет многообразную и выраженную симптоматику. Появляются одышка, синюшность кожных покровов, нарушение глотания, боли в области сердца, учащенное сердцебиение, отек головы и шеи и другие. Аневризма аорты брюшного отдела длительное время может протекать бессимптомно вплоть до ее разрыва. Основными симптомами являются – боль и ощущение пульсации в животе, изжога, запоры, нарушение мочеиспускания, боли в пояснице, онемение ног, нарушение движений и чувствительности в нижних конечностях.
- Осложнения. Из-за близкого расположения к жизненно важным органам аневризма грудной аорты может привести к серьезным осложнениям со стороны органов с дальнейшим летальным исходом. При аневризме аорты брюшного отдела самым грозным осложнением является разрыв аорты.
- Лечение. Аневризмы аорты грудного и брюшного отделов при небольших размерах лечат медикаментозно. Оперативное лечение имеет ряд особенностей. Хирургическое лечение аневризмы грудной аорты гораздо сложнее. Это обусловлено доступом к аорте – торакотомии, то есть вскрытии грудной стенки, сопровождающемся нарушением целостности ребер. При операции на грудной аорте хирург значительно ограничен во времени, так как страдает кровоснабжение жизненно важных органов. Доступ к брюшной аорте получают при разрезе брюшной стенки – лапаротомии.
Как часто бывает разрыв грудной аорты?
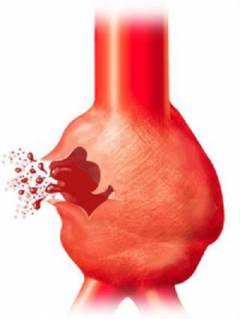
В среднем, аневризма аорты расширяется до 2,5 миллиметров в год. Аневризмы нисходящего отдела аорты растут быстрее (до 3 миллиметров в год) по сравнению с аневризмами восходящего отдела аорты (1 миллиметр в год). Существует закономерность – чем больше аневризма, тем быстрее она растет. Так при размере аневризмы 4 сантиметра – рост 1 – 4 миллиметра в год, при размере 4 — 6 сантиметров – рост 4 – 5 миллиметров в год, при больших размерах – до 8 миллиметров в год. Чем быстрее растет аневризма, тем более высокий риск развития расслоения и разрыва аорты с летальным исходом. В большинстве случаев, разрыв веретенообразной аневризмы встречается чаще, чем мешковидной. Это обусловлено скоплением тромботических образований в мешковидном расширении, которые укрепляют стенку аорты.
- менее 5 см – риск менее 1%;
- более 5 см – риск более 10%;
- более 7 см – риск более 30%.
- внезапная интенсивная боль в области груди или живота (может распространяться в область между лопатками, челюсть, шею, промежность, ноги);
- головная боль – резкая, пульсирующая в области затылка;
- выраженная слабость;
- тошнота и неоднократная рвота;
- нарушение сознания (кратковременное или длительное, слабовыраженное или коматозное);
- шок;
- нитевидный пульс;
- низкое артериальное давление;
- наличие быстро растущей гематомы (скопления крови);
- гипертермия (повышенная температура тела).
Протезирование аорты является основным лечением разрыва. Во время операции восстанавливают целостность сосуда и кровоток, а также объем кровопотери путем гемотрансфузии (переливания крови человека). После такой операции существует высокий риск развития серьезных осложнений, так как внутренние органы и ткани страдают от недостатка кровообращения. Это может привести к почечной, сердечной, легочной недостаточности, неврологическим осложнениям, отмиранию тканей. Несмотря на успешно проведенную операцию, осложнения могут привести к гибели пациента спустя некоторое время после интервенции. Поэтому летальный исход после разрыва аорты достаточно высокий — выживают всего 10% прооперированных пациентов.
Что делать для профилактики разрыва аорты?

Болезнь легче предупредить, чем лечить. Аневризма аорты часто протекает бессимптомно и выявляется случайно на медосмотрах или при появлении осложнений. Риск разрыва аорты индивидуален в каждом случае.
- значительное повышение артериального давления;
- беременность и роды;
- психоэмоциональное перевозбуждение;
- тяжелые физические нагрузки.
Пациенты, которым поставлен диагноз аневризмы аорты, должны пройти тщательное обследование. Врач должен точно определить тип аневризмы, ее локализацию и размеры, а затем подобрать лечение. Риск разрыва аорты зависит не только от размера аневризмы, но и от сопутствующих заболеваний и образа жизни пациента. При наличии аневризмы лучшей профилактикой разрыва аорты является хирургическое лечение. Врач может предложить более щадящие операции, такие как стентирование аорты и гибридные операции.
- наблюдаться у кардиолога;
- периодически проходить инструментальные обследования (ЭхоКГ, МРТ, УЗИ);
- поддерживать нормальный вес;
- поддерживать артериальное давление в пределах нормы;
- устранить факторы атеросклероза (повышенный уровень холестерина, курение, малоподвижный образ жизни);
- хирургическое лечение (особенно пациентов с генетическими заболеваниями аорты);
- избегать тяжелых физических нагрузок (поднятие тяжестей, авиаперелеты, посещение бани, занятия спортом).

Как оформить группу инвалидности при аневризме аорты?

Инвалидность определяется врачебной комиссией по трудовой экспертизе, состоящей из врачей различных специальностей, в том числе и кардиолога. Оформлением документов и направлением на комиссию занимается семейный врач. При экспертизе оценивается способность больного к самообслуживанию и выполнению физической нагрузки без вреда для здоровья.
Во время обследования, проведения медикаментозного и даже оперативного лечения речь об определении группы инвалидности не идет. После диагностики аневризмы на протяжении нескольких месяцев больной проходит полноценный курс медикаментозной терапии, при необходимости выполняют хирургическое удаление аневризмы с длительным курсом реабилитационных мероприятий. И только после этого, если у больного остаются стойкие нарушения функционирования организма, есть смысл направить больного на медико-социальную экспертизу для определения группы инвалидности.
- наличие у больного сердечной недостаточности вследствие нарушения кровотока, при аневризме;
- наличие сопутствующих заболеваний, препятствующих оперативному лечению и утяжеляющих состояние больного (сахарный диабет, почечная и печеночная патология);
- возраст пациента, его профессия и условия труда.
Какие особенности аневризмы грудного отдела аорты при беременности?

Беременность является серьезным испытанием для организма женщины. В это время могут проявляться или обостряться хронические заболевания, а также возникать новые патологические состояния, в частности, аневризма аорты. Это связано с гормональной перестройкой всего организма – повышенный уровень эстрогенов и прогестерона играет немаловажную патологическую роль в нарушении структуры и потери эластичности аорты.
При беременности также возрастает нагрузка на начальные отделы аорты, увеличивается сердечный выброс крови с последующим увеличением сердечных сокращений и объема циркулирующей крови, особенно в последнем триместре беременности.
Все это, в конечном итоге, может привести к формированию аневризмы аорты или расширению с расслоением уже имеющейся аневризмы.
Причины аневризмы аорты при беременности не отличаются от основных причин. Это также могут быть врожденные и приобретенные заболевания. Из врожденных патологий, сопровождающихся формированием и расслоением аорты, наиболее изученным является синдром Марфана (врожденная патология соединительной ткани), встречающийся с частотой 1/3000 – 1/5000.
- наследственная предрасположенность;
- травмы, ДТП;
- артериальная гипертензия;
- атеросклероз сосудов;
- сифилис в запущенной стадии с нарушением архитектоники сосудистой стенки;
- неправильный образ жизни женщины, ожирение, курение.
- боли в спине, усиливающиеся при вдохе;
- затрудненное дыхание;
- чувство кома в горле при затрудненном глотании;
- храп во сне.
- чувство онемения пальцев рук и стоп с зябкостью из-за нарушения кровообращения;
- боли в животе и пояснице;
- ощущение пульсации в животе;
- обмороки;
- скачки артериального давления.
- Разрыв аневризмы аорты. Это крайне опасное состояние для жизни женщины. Если аневризма небольшого размера то беременной женщине необходимо соблюдать определенный режим труда и отдыха, диету.
- Высокий риск тромбоза. Обусловлено это нарушением нормальной циркуляции крови в полости аневризмы. Тромбы могут закупоривать артерии и вены, а в некоторых случаях блуждать по кровеносной системе и попасть в клапаны сердца с его последующей остановкой.
- Самопроизвольный аборт. Прерывание беременности может быть вызвано недостаточным кровообращением плода вследствие сдавления аневризмой сосудов.
- Отслоение плаценты с последующим сильным маточным кровотечением. Такое осложнение часто приводит к смерти плода и матери.
- рентгенографию грудной клетки;
- компьютерную томографию с контрастированием (введением контрастного вещества внутривенно), позволяющую проследить накопление контраста в аневризме;
- аортографию с контрастированием;
- УЗИ брюшной и грудной полости.
Основой профилактики образования аневризмы является своевременный медицинский контроль артериального давления, свертывающей и противосвертывающей систем организма, а также соблюдение здорового образа жизни с правильным питанием и умеренной физической нагрузкой.
В медицинской практике редко встречаются случаи аневризмы аорты при беременности с вытекающими грозными осложнениями.
Встречается аневризма аорты у детей?
Аневризма аорты у детей встречается крайне редко. Она может развиться еще в утробе матери или появиться после рождения. Для детей характерно расположение аневризмы на изгибе аорты. Основной причиной выпячивания стенки аорты являются генетические заболевания и врожденные пороки аорты.
- синдром Марфана;
- синдром Элерса-Данлоса;
- синдром Тернера;
- синдром Лойса-Дитца;
- врожденное нарушение формирования соединительной ткани (дефект генов, дефицит магния, коллагена);
- коарктация аорты;
- синдром артериальной извитости;
- синдром Кавасаки.
Симптоматика аневризмы аорты у детей не отличается от симптоматики у взрослых. Это кашель, осиплость голоса, затруднение дыхания, боль в области груди с иррадиацией (отдачей) в спину. Сложность диагностики аневризмы у детей заключается в том, что ребенок не всегда может объяснить, что его беспокоит. Особенно это касается новорожденных.
Диагностика аневризмы аорты у детей заключается в генетическом и инструментальном обследовании (рентген, МРТ, КТ, УЗИ, ЭхоКГ).
Лечение аневризмы аорты у детей обычно хирургическое. Расширенный участок аорты вырезают и заменяют его протезом. После операции следует длительный реабилитационный период и регулярный профилактический осмотр у врача. Прогноз жизни при аневризме аорты (даже после ее хирургического лечения) чаще неблагоприятный. Обусловлено это тяжелыми сопутствующими патологиями (недостаточностью клапанов сердца, пороками сердца и аорты, дефицитом коллагена) и осложнениями (разрыв аорты).
Можно лечить аневризму аорты народными методами?

Аневризма аорты не поддается лечению народными методами. Это очень серьезное и опасное заболевание. В далеко зашедших случаях происходит разрыв аневризмы с сильным кровотечением, приводящий в 90% к смертельному исходу. Заболевание длительное время протекает бессимптомно и часто является случайной находкой на УЗИ и МРТ исследовании брюшной и грудной полости.
Тактику лечения подбирает врач индивидуально для каждого пациента. Лечение может быть хирургическим либо только медикаментозным, в зависимости от размера и локализации аневризмы, а также риска осложнений. В любом случае назначают поддерживающую медикаментозную терапию, которую можно совмещать с народной медициной. Но не стоит заниматься самолечением и перед лечением народными средствами нужно обязательно проконсультироваться с лечащим врачом.
Лекарственные травы применяют для укрепления сосудистой стенки, регулирования артериального давления, снижения уровня холестерина.
- настой желтушника левкойного – 2 ложки сухой травы залить стаканом кипятка, настоять 30 минут и процедить, принимать 4 — 5 раз в день по 1 столовой ложке;
- настой боярышника — 4 столовые ложки высушенных и измельченных фруктов залить 3 стаканами кипятка, настоять 30 минут, процедить и пить по 200 миллилитров три раза в день до еды;
- настой укропа — 1 столовую ложку сухой травы залить 1 стаканом кипятка, настоять 15 — 20 минут, процедить и принимать по 1/3 стакана 3 раза в день до еды;
- настой бузины сибирской — 1 столовую ложку залить 200 миллилитрами кипятка, настоять 30 минут, процедить и принимать по 1 столовой ложке 1 раз в день;
- отвар из тысячелистника, зверобоя и арники горной – листья тысячелистника, зверобоя и арники в соотношении 4/3/1 высушить, перетереть и залить 200 миллилитрами холодной воды на 4 часа, затем 5 минуть варить, остудить, процедить и принимать 3 раза в день равными порциями.
Можно летать на самолете при аневризме аорты?

При аневризме грудного отдела аорты авиаперелеты противопоказаны. При полетах организм испытывает повышенную нагрузку. Так при взлете и посадке происходят значительные перепады давления, которые негативно отражаются на функционировании сосудов и сердца. На сосуды, помимо физиологического артериального давления, действуют другие силы. Здоровые сосуды способны выдержать это давление, так как анатомическое строение позволяет им растягиваться под действием внешних сил и затем вернуться в нормальное состояние. В случае истончения стенки сосуда, атеросклероза, потере эластичности, имеющейся аневризме, артериальной гипертензии может произойти разрыв в этой области. Поэтому пациентам с аневризмой аорты крайне опасно летать на самолетах. Это не зависит от размера и типа аневризмы, так как разрыв аневризмы может произойти и при маленьких ее размерах.
При аневризме аорты могут образовываться тромбы. Они могут быть прикреплены к стенке сосуда и не беспокоить пациента. Но во время полета под давлением тромб может оторваться и переноситься с током крови по телу человека. Это крайне опасно, так как может привести к тромбоэмболии легочной артерии (закупорке сосуда тромбом), ишемическому инсульту (острому нарушению кровообращения мозга из-за закупорки сосуда тромбом) и летальному исходу. Длительный перелет, неподвижность, сидячее положение, перепады давления приводят к сужению сосудов в нижних конечностях, замедлению кровотока и повышению вязкости крови. Все это значительно повышает риск тромбоза.
Также при подъеме на высоту падает атмосферное давление, что приводит к снижению концентрации кислорода в самолете. Для людей с больным сердцем и сосудами это крайне опасно, так как может привести к сердечному приступу. Таким пациентам необходим дополнительный источник кислорода. Но из-за взрывоопасности кислорода не во всех самолетах разрешается брать кислород на борт.
Во время авиаперелета пациенту невозможно оказать необходимую медицинскую помощь. Особенно в критических состояниях, требующих немедленного хирургического вмешательства (разрыв аневризмы аорты). Это может привести к гибели пациента.
- получить консультацию кардиолога;
- пройти инструментальные обследования;
- провести необходимое медикаментозное лечение;
- ознакомиться с правилами авиакомпании (уточнить какие лекарства можно брать с собой, разрешается ли брать кислород на борт самолета).
- недавно перенесших инсульт или инфаркт миокарда (менее полугода);
- с аневризмой аорты средних и больших размеров;
- с расслаивающей аневризмой (повышенное давление способствует еще большему расслоению стенки сосуда);
- с повышенным риском образования аневризмы, тромбов;
- с риском разрыва аневризмы;
- с артериальной гипертензией;
- с заболеваниями сердца;
- после операции на аорте или сердце (срок после операции менее месяца или полугода в зависимости от операции).
- стараться больше двигаться (вставать каждые 30 минут, делать упражнения для ног);
- обеспечить дополнительные ингаляции кислорода;
- принимать лекарства для снижения тревоги, артериального давления, для предотвращения тромбообразования и другие.
Сколько живут с аневризмой аорты?

Однозначно ответить на вопрос о продолжительности жизни при аневризме аорты невозможно. Аневризму аорты называют «бомбой замедленного действия». В любом случае, без соответствующего наблюдения и лечения прогноз неблагоприятный.
Не всем пациентам вовремя ставят диагноз аневризмы аорты. При этом аневризма может длительное время бессимптомно развиваться. Пациент, не подозревая о своем заболевании, продолжает курить, физически тяжело работать, не следить за артериальным давлением. Это приводит к увеличению выпячивания стенки аорты в размере и повышенному риску ее разрыва и смерти пациента. Также не всем больным возможно провести хирургическое лечение.
Это обусловлено общим состоянием и тяжелыми сопутствующими заболеваниями, при которых пациент может не пережить наркоз и операцию.
Разрыв аорты и ее расслоение могут произойти в любой момент, независимо от размеров и локализации аневризмы. Выживаемость в таких случаях невысокая – от 20% до 50% пациентов.
- Возраста пациента. Пациенты младше 50 лет имеют меньше сопутствующих заболеваний, но, в то же время, они больше подвержены стрессам, тяжелым физическим нагрузкам.
- Причины аневризмы аорты. При генетических заболеваниях аорты продолжительность жизни небольшая, так как часто генетические заболевания сопровождаются несовместимыми с жизнью осложнениями и отсутствием лечения. После травмы грудной клетки возможно развитие аневризмы грудного отдела аорты на протяжении десятилетий. При гипертонической болезни, атеросклерозе аневризма прогрессирует пропорционально с прогрессированием данных заболеваний. Продолжительность жизни в данных случаях зависит от компенсации заболеваний.
- Размера аневризмы и скорости ее увеличения. При больших размерах аневризмы увеличивается риск ее разрыва. Также быстрое прогрессирование аневризмы может привести к осложнениям, несовместимым с жизнью.
- Образа жизни и вредных привычек. Избыточный вес, тяжелые физические нагрузки (некоторые виды спорта, поднятие тяжестей), курение приводят к ускорению развития аневризмы аорты. Например, курение способствует увеличению скорости роста аневризмы аорты до 35 миллиметров в год.
- Сопутствующих заболеваний. Сахарный диабет, артериальная гипертония, атеросклероз и другие заболевания, вызывающие патологические изменения в стенке сосуда, значительно ускоряют развитие аневризмы аорты.
- Поддерживающего лечения и регулярных медицинских осмотров. От лечения и мониторинга значительно зависит продолжительность жизни пациента. Так врач может обнаружить аневризму аорты на самой ранней стадии ее развития и оттянуть время хирургического лечения на многие годы благодаря поддерживающему медикаментозному лечению и коррекции образа жизни пациента. Также регулярные медицинские осмотры помогут предотвратить такие опасные осложнения как разрыв аорты и расслоение аорты.
Источник https://murasclinic.ru/info/pochemu-na-grudi-vidny-veny-i-est-li-povod-dlya-bespokojstva
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/superior-vena-cava-syndrome
Источник https://www.polismed.com/articles-anevrizma-aorty-simptomy-diagnostika-lechenie.html