Конъюнктивит
Конъюнктивит — это воспалительная реакция конъюнктивы на различные воздействия, характеризующаяся гиперемией и отеком век, слизистой оболочки глаза, характерным отделяемым в конъюнктивальной полости, образованием фолликулов и/или сосочков.
Данное воспаление глаза, сопровождающееся покраснением век, конъюнктивы, появлением отделяемого, наличием соответствующих жалоб является признаком многих глазных болезней, объединенных под общим названием «синдром красного глаза». Наиболее частой причиной развития этого состояния является конъюнктивит. Заболевание отличается высокой частотой встречаемости и поражает все возрастные группы [1, 2,3].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
Конъюнктивит Н10
Н10.0 – слизисто-гнойный конъюнктивит
Н 10.1 – острый атопический конъюнктивит
Н 10.2 – другие острые конъюнктивиты
Н 10.3 – острый конъюнктивит неуточненный
Н 10.4 – хронический конъюнктивит
Н 10.5 – блефароконъюнктит
Н 10.8 – другие конъюнктивиты
Н 10.9 – конъюнктивит неуточненный
Р 39.1 — конъюнктивит у новорожденных
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
+7 938 489 4483 / +7 707 707 0716 / + 375 29 602 2356 / office@medelement.com
Мне интересно! Свяжитесь со мной
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
По этиологии:
- Бактериальный — стафилококковый, пневмококковый, диплобациллярный, дифтерийный, гонобленнорея (гонококковый).
- Вирусный — фарингоконъюнктивальная лихорадка, эпидемический кератоконъюнктивит, эпидемический геморрагический конъюнктивит, герпетический конъюнктивит, конъюнктивиты при общих вирусных заболеваниях (ветряная оспа, корь, краснуха), конъюнктивиты, вызванные контагиозным моллюском.
- Хламидийный — паратрахома.
- Аллергический и аутоиммунный — весенний катар, лекарственный, поллиноз (сенной конъюнктивит), инфекционно-аллергические конъюнктивиты, гиперпапиллярный конъюнктивит, пузырчатка конъюнктивы (пемфигус).
- Конъюнктивит при Синдроме «сухого глаза» [2, 3]
По характеру течения:
- Острый конъюнктивит
- Хронический конъюнктивит [2, 3]
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
По этиологии конъюнктивиты делятся на следующие группы:
- Бактериальный
- Вирусный
- Хламидийный
- Аллергический
- Конъюнктивит при Синдроме «сухого глаза» [2,3]
Бактериальный конъюнктивит (БК) — воспалительная реакция конъюнктивы развивается в результате внедрения бактериального агента. Кокки, прежде всего стафилококки, наиболее частая причина развития инфекционного поражения конъюнктивы. Наиболее опасные возбудители — Neisseria gonorrhoeae, Pseudomonas aeruginosa – вызывающие тяжелый острый конъюнктивит, при котором, нередко, в процесс вовлекается роговица [2,3].
Вирусный конъюнктивит (ВК) — воспалительная реакция конъюнктивы развивается в результате внедрения вирусного агента и протекает по типу эпидемического конъюнктивита, аденовирусного конъюнктивита, эпидемического геморрагического конъюнктивита, герпесвирусного конъюнктивита [2,3].
Хламидийный конъюнктивит (паратрахома) (ХК) — воспалительная реакция конъюнктивы развивается в результате воздействия на ткани глаза Chlamydia trachomatis [2,3].
Аллергический конъюнктивит (АК) — воспалительная реакция конъюнктивы развивается в результате воздействия на ткани глаза различных аллергенов [2;3].
Конъюнктивит при Синдроме «сухого глаза» (СК) — воспалительная реакция конъюнктивы, развивается в результате изменения гомеостаза слезной пленки и сопровождается офтальмологическими симптомами, в развитии которых этиологическую роль играют нестабильность, гиперосмолярность слезной пленки, воспаление и повреждение глазной поверхности, а также нейросенсорные изменения [2, 3].
Конъюнктивит новорожденных — по определению Всемирной организации здравоохранения (ВОЗ), конъюнктивитом новорожденных называют любой конъюнктивит с отделяемым, возникающий в первые 28 дней жизни ребенка. Для обозначения этого заболевания иногда используют и другие термины: офтальмия новорожденных, бленнорея новорожденных, неонатальный конъюнктивит [4, 5].
По характеру течения:
- Острый конъюнктивит
- Хронический конъюнктивит
Патогенез острого конъюнктивита. При патогенном воздействии на конъюнктиву развивается острая воспалительная реакция, характеризующаяся отеком (хемозом) различной степени выраженности, возникающим при транссудации и экссудации белка и клеток плазмы конъюнктивальных капилляров в интерстициальное пространство соединительной ткани. Отек конъюнктивы чаще локализуется в переходной складке и в области бульбарной конъюнктивы. Под воздействием медиаторов воспаления происходит дилатация конъюнктивальных сосудов с развитием инъекции различной степени выраженности. Бактериальные и вирусные инфекции инициируют лейкоцитарный или лимфоцитарный воспалительный каскад. Бактериальные конъюнктивиты цитологически характеризуются наличием большого количества нейтрофилов и отсутствием изменений в эпителиальных клетках. При конъюнктивитах вирусной этиологии выявляются дистрофические изменения клеток эпителия, преобладание в экссудате лимфомоноцитарных и гистиоцитарных клеток. Экссудат при аллергических конъюнктивитах содержит эозинофилы и базофилы. Экссудат при острых конъюнктивитах состоит в основном из полинуклеаров, образующих скопления вокруг сосудов и в подэпителиальном слое конъюнктивы. В поздних периодах инфильтрация характеризуется примесью лимфоцитов, эозинофилов и плазматических клеток. Для аллергических конъюнктивитов особенно характерна местная эозинофилия, помимо инфильтрации, в воспаленной ткани конъюнктивы отмечаются пролиферативные изменения в соединительнотканных элементах. При некоторых конъюнктивитах в лимфоидной ткани наблюдается образование очаговых скоплений клеточных элементов в виде фолликулов; их присутствие и развитие определяет особые формы фолликулярных конъюнктивитов. При вирусных конъюнктивитах наибольшие изменения обнаруживаются в эпителиальных клетках конъюнктивы, поскольку такие вирусы, как аденовирус, обладают эпителиотропностью. Возникает деструкция клеток эпителия, вакуолизация цитоплазмы и ядер, фрагментация ядер хроматина, накопление кислой фосфатазы [2, 3].
Патогенез хронического конъюнктивита. Хронический конъюнктивит характеризуется патологическими изменениями структуры эпителиальных клеток с повышением численности бокаловидных клеток, развитием эпителиальной гиперплазии и метаплазии, ксероза, лимфоцитарной и плазмоцитарной инфильтрации. Субэпителиальные изменения носят характер реактивной лимфоидной гиперплазии – скопление лимфоцитов с формированием паралимбальных фликтен, чаще всего образуются при хронических аллергических конъюнктивитах [2, 3].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
По данным последних лет показатели заболеваемости глаз не только не снижаются, но даже повышаются: ежегодно за офтальмологической помощью обращается каждый второй гражданин России. По расчетным данным число пациентов с воспалительными заболеваниями глаз достигает 18 млн., в том числе с конъюнктивитами – 12 млн.
Конъюнктивиты находятся в числе наиболее широко распространенных поражений глаз, они составляют более 60% воспалительных заболеваний глаз [6].
Неонатальный конъюнктивит – самая распространенная инфекция в первый месяц жизни, ее частота варьирует от 1% до 24% [4, 5, 7].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Конъюнктивит проявляется как воспаление слизистой оболочки глаза, с развитием её гиперемии, отека, инфильтрации, с нередким образованием фолликулов и/или сосочков. Возможно острое и хроническое течение конъюнктивита. Типичными симптомами данного заболевания являются покраснение глаза, слезотечение, появление отделяемого различного характера, зуд, жжение, ощущение песка, инородного тела и др.
Гиперемия конъюнктивы является неспецифическим признаком конъюнктивита, отличается по интенсивности и локализации, имеет ограниченную диагностическую ценность, следовательно, необходимо исключить другие заболевания, сопровождающиеся покраснением глаза: острый ирит, приступ глаукомы, кератит, травму глаза, склерит, эписклерит.
Конъюнктивит может также сопровождаться отеком век, приводящим к псевдоптозу и трудности при открывании глаз. Отек век может не представлять собой признак конъюнктивита, а являться симптомом различных системных заболеваний (болезни почек, сахарный диабет и др.)
Отделяемое в конъюнктивальной полости является нормальным физиологическим продуктом, включающим в себя состав нативной слезной жидкости, слущенные эпителиальные клетки, клетки фибрина, муцин и др. В зависимости от пропорций компонентного состава, характер отделяемого может быть водянистым, серозным, слизистым, слизисто-гнойным или гнойным. Характер отделяемого высоко информативен в дифференциальной диагностике конъюнктивитов различной этиологии.
Фолликулярная реакция является специфическим признаком конъюнктивита. Характер фолликулов, их расположение помогает в дифференциальной диагностике. Мелкие, хаотично расположенные фолликулы в нижнем своде являются признаком аллергического конъюнктивита, более крупные, расположенные правильными рядами, в виде «петушиного гребня», развиваются при хламидийном конъюнктивите, наличие крупных, напряженных фолликулов с точечными геморрагиями указывает на течение аденовирусной офтальмоинфекции.
Сосочковая реакция конъюнктивы характеризуется разрастанием эпителиальной ткани различной степени выраженности и локализуются на конъюнктиве верхнего века. При длительном течении возможно развитие гигантского папиллита. Сосочковая гипертрофия является признаком хронического конъюнктивита.
Бактериальный конъюнктивит – начало заболевания острое или постепенное. Чаще поражаются оба глаза, но, возможно и поражение одного глаза, через 2-3 дня — другого. Заболевание первичное, связано с попаданием возбудителя на слизистую оболочку конъюнктивы. Конъюнктивит может быть связан с заболеваниями кожи и носоглотки, синуситом, отитом. У взрослых часто диагностируется на фоне хронического блефарита, синдрома «сухого глаза», поражения слезоотводящих путей.
Пациент предъявляет жалобы на покраснение век, глаза, отделяемое из глаз, жжение, ощущение инородного тела, зуд, дискомфорт, с трудом открывает глаза, появляется ощущение «склеивания» век. Характер отделяемого может быстро изменяться — от слизистого до слизисто-гнойного и гнойного. Обильное отделяемое стекает через край века, засыхает на ресницах.
При биомикроскопии выявляется отёк и гиперемия век, корочки и мацерация кожи век. Конъюнктива гиперемирована, отечна, инфильтрирована. Слизистая оболочка теряет прозрачность, происходит нарушение рисунка мейбомиевых желёз [2, 3].
Острый конъюнктивит, вызванный гонококком (гонококковый конъюнктивит, гонобленнорея, конъюнктивит бленнорейный).
Острый гнойный гиперактивный конъюнктивит, вызванный гонококком, характеризуется яркой, бурно развивающейся клинической картиной, склонностью к быстрому развитию язвы роговицы и вероятной гибели глаза. Гонорея — одна из старейших болезней человечества — остается одной из наиболее частых инфекций, передающихся половым путем. Глазная инфекция обычно возникает при заражении путем передачи инфекции по цепочке гениталии–рука–глаз.
У взрослых гонобленнорея может начинаться односторонне, при отсутствии лечения возникает поражение и второго глаза, развивается через 2–4 дня после контакта с сексуальным партнером. Гиперактивный гнойный конъюнктивит характеризуется быстрым прогрессированием с поражением роговицы уже через 1–3 дня со склонностью к перфорации роговицы. Сначала вблизи лимба (обычно сверху) происходит формирование язвы роговицы, быстро прогрессирующей к центру [2, 3].
Гонококковый конъюнктивит у новорожденных. Новорожденный инфицируется в момент прохождения через родовые пути матери, болеющей гонореей. Вероятность развития конъюнктивита у ребенка после вагинальных родов при отсутствии профилактического лечения составляет 30-47%. Передача гонококковой инфекции возрастает до 68%, если у матери имеется также хламидиоз [2, 3, 4]. Анамнез жизни — регистрация особенностей беременности и родов у матери.
Начало заболевания острое на 2-5-е сутки после рождения: веки отечные, плотные, синюшно-багрового цвета; при надавливании на них из глазной щели изливается обильное кровянисто-гнойное (цвета «мясных помоев») или густое желтое гнойное отделяемое. Конъюнктива резко гиперемирована, отечная, легко кровоточит. Поражаются оба глаза. Опасным осложнением гонобленнореи (при несвоевременной диагностике или неправильном лечении) является поражение роговицы: сначала в виде инфильтрата, затем быстрое развитие гнойной язвы, которая распространяясь по поверхности роговицы и в глубину, нередко приводит к ее прободению. В таких случаях процесс завершается рубцеванием роговицы. Реже инфекция проникает внутрь глаза и вызывает развитие панофтальмита [8, 9].
1.2 Острый конъюнктивит, вызванный синегнойной палочкой. Синегнойная палочка (Pseudomonas aeruginosa) представляет собой оппортунистическую грамотрицательную палочку. Часто обнаруживается на коже и в кале у 5% здоровых людей и у 50% стационарных пациентов.
Заболевание развивается остро, бурно, сопровождается сильной режущей болью, слезотечением, светобоязнью, обычно поражен один глаз. Сопутствующие условия: ношение контактных линз, недавний контакт с инфицированным больным, длительное бесконтрольное местное применение кортикостероидов. При подозрении на синегнойную инфекцию немедленно приступают к мощной антибактериальной терапии, не ожидая лабораторного подтверждения. Пациента предупреждают о необходимости срочного интенсивного и регулярного лечения. Систематическое наблюдение окулиста в связи с опасностью развития язвы роговицы.
При биомикроскопии отмечается большое количество гнойного отделяемого. Выраженный отек и гиперемия век. Бульбарная конъюнктива резко гиперемирована, ярко-красного цвета, отечная, нередко образуется хемоз. В конъюнктивальном своде обильное слизисто-гнойное отделяемое. При прогрессировании возникают микроэрозии роговицы, которые могут служить входными воротами для дальнейшего инфицирования и развития язвы роговицы [2, 3].
Аденовирусный конъюнктивит. Острый вирусный конъюнктивит, возникает при первичном инфицировании конъюнктивы глаза аденовирусами различных серотипов. Возбудители — аденовирусы серотипов 3, 4, 7 и др. Передача возбудителя происходит воздушно-капельным путём, реже — контактным. Продолжительность инкубационного периода от 3 до 10 дней. При сборе анамнеза следует уточнить: имелся ли контакт с пациентами, страдающими острым конъюнктивитом или фаринго-конъюнктивальной лихорадкой. Заболевание чаще бывает спорадическим, но могут быть и эпидемические вспышки аденовирусного конъюнктивита.
Воспаление конъюнктивы, вызванное аденовирусами, развивается остро, с поражения сначала одного глаза, через 1-3 дня в процесс вовлекается второй глаз. Пациенты предъявляют жалобы на отек век, покраснение глаз, резь, ощущение инородного тела в глазах, слезотечение.
При биомикроскопии отмечается выраженный отек и гиперемия век, яркая гиперемия конъюнктивы, выраженный отек бульбарной конъюнктивы, хемоз, крупные фолликулы в нижнем своде, разлитые или точечные субконъюнктивальные геморрагии.
Для аденовирусного конъюнктивита характерна общая симптоматика: поражение респираторного тракта с повышением температуры тела и головной болью, околоушная лимфаденопатия. Системное поражение может предшествовать заболеванию глаз. Длительность аденовирусного конъюнктивита — 2 недели.
Эпидемический кератоконъюнктивит – остро заразное госпитальное инфекционное заболевание, в более 70% случаев заражение происходит в медицинских учреждениях. Источник инфекции – пациент с кератоконъюнктивитом. Возбудители — аденовирусы 8, 11, 19 и других серотипов. Длительность инкубационного периода заболевания колеблется от 3 до 14 дней. Продолжительность острого периода 14 дней. В остром периоде пациент заразен. Инфекция распространяется контактным путём, реже — воздушно-капельным. Факторы передачи возбудителя: инфицированные руки персонала, глазные капли многократного использования, инструменты, приборы, глазные протезы, контактные линзы.
Начало заболевания острое, обычно происходит поражение сначала одного, через 1-5 дней — второго глаза. Пациенты предъявляют жалобы на отек век, покраснение глаз, резь, ощущение инородного тела в глазах, слезотечение.
При биомикроскопии веки отёчны, гиперемированы. Конъюнктива век и глазного яблока раздражена, гиперемирована, нижняя переходная складка инфильтрирована, крупные фолликулы, точечные или разлитые кровоизлияния. Фолликулы могут не просматриваться при выраженном хемозе. Через 5-9 дней от начала заболевания наступает подострая стадия, сопровождающаяся появлением характерных точечных инфильтратов под эпителием роговицы (в 80% случаев). При образовании большого числа инфильтратов в центральной зоне роговицы происходит снижение остроты зрения.
Региональная аденопатия (увеличение и болезненность околоушных лимфатических узлов) возникает на 1-2-й день заболевания почти у всех пациентов. Поражение респираторного тракта отмечают у 5-25% пациентов. Длительность эпидемического кератоконъюнктивита составляет до 3-4 недель [2, 3].
Хламидийный конъюнктивит (паратрахома) — инфекционное поражение слизистой глаз, сопровождающееся острым или подострым воспалением конъюнктивы. Возбудитель хламидийных конъюнктивитов — Chlamydia trachomatis (серотипы D-K). Хламидии (Chlamydia trachomatis) — самостоятельный вид микроорганизмов; они являются внутриклеточными бактериями с уникальным циклом развития, проявляющими свойства вирусов и бактерий. Разные серотипы хламидий вызывают три различных по клинике заболевания: трахому (серотипы А-С), хламидийный конъюнктивит взрослых (серотипы D-K) и венерический лимфогранулематоз (серотипы L1-L3). Конъюнктивиты возникают главным образом на фоне урогенитального хламидийного инфекционного заболевания (уретрита, цервицита, эрозии шейки матки) пациента или его полового партнёра. Инкубационный период составляет 5-14 дней. Заражение обычно происходит в возрасте 20-30 лет. Женщины болеют в 2-3 раза чаще. Конъюнктивиты связаны главным образом с урогенитальными хламидийными инфекционными заболеваниями, которые могут протекать бессимптомно [2;3].
Хламидийные конъюнктивиты у детей тесно связаны с таковыми в популяции взрослых, у которых хламидиоз является самой распространенной болезнью, передаваемой половым путем. У беременных она колеблется от 2% до 20% в зависимости от контингента обследованных, что определяет высокий риск инфицирования новорожденных – до 15% и примерно у каждого третьего из них развивается конъюнктивит [2, 3, 5, 7].
Поражение глаз протекает в различных клинических формах, в том числе паратрахома новорожденных (бленнорея с включениями). Заражение происходит через плаценту или при прохождении через родовые пути матери, больной урогенитальной хламидийной инфекцией. В большинстве случаев наблюдается вертикальная передача возбудителя, который попадает на слизистые оболочки, в том числе и конъюнктиву. Анамнез жизни — регистрация особенностей беременности и родов у матери.
Заболевание развивается в течение 5-14 дней после рождения и протекает как острый папиллярный или подострый инфильтративный конъюнктивит с появлением обильного жидкого гнойного отделяемого, которое из-за примеси крови может иметь бурый оттенок. Резко выражен отек век, конъюнктива гиперемирована, хемоз с гиперплазией сосочков, могут образовываться псевдомембраны. Воспалительные явления стихают через 1-2 недели. Если активное воспаление продолжается более 4-х недель, появляются фолликулы, преимущественно на нижних веках. Примерно у 70% новорожденных заболевание развивается на одном глазу. Главное клиническое отличие от гонококкового – более позднее начало, преимущественное поражение одного глаза, может сопровождаться назофарингитом, отитом среднего уха, хламидийной пневмонией. При отсутствии лечения конъюнктивит разрешается в течение недель и месяцев, но может приводить к рубцеванию конъюнктивы и роговицы [2, 3, 7].
Аллергический и аутоиммунный конъюнктивит — это воспалительная реакция конъюнктивы на воздействие аллергенов, характеризующаяся гиперемией и отеком слизистой век, отеком, зудом и гиперемией кожи век, образованием фолликулов или сосочков на конъюнктиве, иногда сопровождается поражением роговицы с нарушением зрения. Повышенная чувствительность наиболее часто проявляется в воспалительной реакции конъюнктивы (аллергический конъюнктивит).
Глаза могут быть мишенью для развития аллергической реакции при многих системных иммунологических расстройствах. Аллергическая реакция играет важную роль в клинической картине инфекционных заболеваний глаз. Аллергический конъюнктивит развивается как следствие IgE-опосредованной аллергии и чаще бывает сезонный, реже круглогодичный. Запускающим фактором аллергического конъюнктивита является контакт соответствующего аллергена с конъюнктивой, что вызывает дегрануляцию тучных клеток, приводит к ранней фазе клинического ответа и последующей аллергической воспалительной реакции.
Хотя все офтальмоаллергозы имеют общий патофизиологический механизм, они различны по своим клиническим проявлениям. В некоторых случаях типичная картина заболевания или четкая связь с воздействиями внешнего аллергенного фактора не оставляют сомнения в диагнозе. В большинстве же случаев диагностика аллергических заболеваний глаз сопряжена с большими трудностями и требует применения специфических аллергологических методов исследования.
Наиболее часто выявляют следующие клинические формы аллергических конъюнктивитов, характеризующиеся своими особенностями в выборе лечения:
- поллинозные конъюнктивиты
- весенний кератоконъюнктивит
- крупнопапиллярный конъюнктивит
- лекарственный конъюнктивит
- хронический круглогодичный аллергический конъюнктивит [2, 3, 10, 11, 12].
Поллинозный конъюнктивит — сезонный аллергический конъюнктивит, сенная лихорадка, пыльцевая аллергия. Это сезонные аллергические заболевания глаз, вызываемые пыльцой в период цветения трав, злаковых, деревьев. Время обострения связано с календарем опыления растений в каждом климатическом регионе. В средней полосе России выявлено три периода заболеваний поллинозами: весенний, летний, летне-осенний. Сезонность поллинозных конъюнктивитов к различной пыльце в основном совпадает с периодами: первый — к пыльце деревьев, второй — к пыльце луговых трав, третий — к пыльце сорных трав. Предупреждение поллинозного конъюнктивита путем устранения аллергена — пыльцы — практически невозможно, поэтому основное место в профилактике атаки занимает лекарственная терапия.
При часто возникающих рецидивах проводят специфическую иммунотерапию в период ремиссии конъюнктивита, ее эффективность составляет до 96,6%.
Пыльца, вызывающая поллиноз, принадлежит растениям, широко представленным в данной местности. Существенным свойством пыльцы, вызывающей поллинозы, является ее антигенная активность, т.е. способность индуцировать синтез антител, но в разной степени.
В основе патогенеза поллинозного конъюнктивита лежит аллергическая реакция I типа. Первая фаза патогенеза — проникновение пыльцы в конъюнктиву. Фактор проницаемости обеспечивает проникновение пыльцевых зерен через эпителий конъюнктивы, где они и реализуют свое аллергенное действие. Проникновение пыльцевых аллергенов к тканям-мишеням индуцирует вторую фазу патогенеза поллиноза — иммунологическую.
Соединение аллергена с IgE вызывает секрецию медиаторов: гистамина, серотонина, лейкотриенов и др. Медиаторы, возбуждая рецепторы органов-мишеней, индуцируют патофизиологическую фазу атопической реакции, проявляющуюся отеком и зудом век, гиперемией конъюнктивы, светобоязнью, слезотечением, слизистым отделяемым.
Клинически заболевание начинается остро: нестерпимый зуд век, жжение под веками, светобоязнь, слезотечение, выраженный отек и гиперемия конъюнктивы, могут возникать краевые инфильтраты в роговице, чаще в области глазной щели. Очаговые поверхностные инфильтраты, расположенные вдоль лимба, могут сливаться и изъязвляться, образуя эрозии или поверхностные язвы роговицы. Более часто поллинозный конъюнктивит протекает хронически, с умеренным жжением под веками, незначительным отделяемым, периодически возникающим зудом век, легкой гиперемией конъюнктивы, мелкими фолликулами [2, 3, 13, 14].
Весенний кератоконъюнктивит — весенний катар, весенний конъюнктивит.
Весенний катар — воспалительное сезонное заболевание, всегда двустороннее. Преимущественно поражаются дети, чаще мальчики из семей с аллергической наследственностью. Весенний катар встречается в различных районах мира, наиболее часто в странах с жарким климатом. Болезнь, как правило, проявляется клинически с 4–5 лет, продолжается несколько лет, обостряясь в весенне-летний период. Анамнез жизни — регистрация особенностей аллергостатуса у родителей и ближайших родственников.
Протекает в виде трех клинических форм:
- Весенний конъюнктивит — тарзальный конъюнктивит, гипертрофия прелимбальной конъюнктивы;
- Весенний лимбит.
- Весенний кератоконъюнктивит — микропаннус, эрозия роговицы, точечный эпителиальный кератит, щитовидная язва роговицы, гиперкератоз роговицы
Обострение начинается с небольшого зуда, который возрастает и становится нестерпимым. Ребенок постоянно трет глаза руками, к вечеру зуд усиливается.
Для тарзальной формы весеннего катара характерно образование в пределах конъюнктивы хряща верхнего века плоских сосочков бледно-розового цвета. Иногда они достигают крупных размеров. На поверхности конъюнктивы обнаруживается типичное нитеобразное вязкое отделяемое. Толстые белые нити слизистого отделяемого могут образовывать спиралевидные скопления под верхним веком, что причиняет особое беспокойство пациентам, усиливая зуд. Удаляются нити ватным тампоном, не всегда легко из-за их клейкости, но при этом не нарушается целостность эпителия слизистой оболочки.
Весенний лимбит, или бульбарная форма весеннего катара, характеризуется изменением прелимбальной конъюнктивы глазного яблока. Часто встречается смешанная клиническая форма, сочетающая тарзальные и лимбальные поражения.
Поражения роговицы при весеннем катаре обнаруживаются почти у всех больных [2, 3,10].
Крупнопапиллярный конъюнктивит — это воспалительная реакция конъюнктивы с образованием крупных плоских сосочков на слизистой верхнего века, возникающая на фоне длительного контакта с инородным телом.
Крупнопапиллярный конъюнктивит был впервые описан в связи с ношением мягких контактных линз. Факторами риска развития крупнопапиллярного конъюнктивита могут быть также жесткие контактные линзы, глазные протезы, швы после экстракции катаракты, швы после кератопластики, стягивающие склеральные пленки, кальциевые отложения в роговице, другие инородные тела, с которыми верхнее веко контактируют длительное время.
При наличии факторов риска развития крупнопапиллярного конъюнктивита необходимы контроль состояния конъюнктивы верхнего века и устранение этих факторов при первых признаках конъюнктивита.
Возникновение крупнопапиллярного конъюнктивита связывают с длительным раздражением конъюнктивы верхнего века при наличии факторов риска развития крупно-папиллярного конъюнктивита.
Пациенты предъявляют жалобы на чувство инородного тела под веком, на потерю толерантности к линзам, зуд и слизистое отделяемое. В тяжелых случаях может появиться птоз. Конъюнктива гиперемирована, отечна, на конъюнктиве верхних век формируются мелкие, но более типичны крупные (гигантские — диаметром 1 мм и более), сосочки. Клиническая картина крупнопапиллярного конъюнктивита очень похожа на тарзальную форму весеннего конъюнктивита, вместе с тем есть ряд существенных отличий: возраст любой, зуд незначительный, лимб не поражен, другие аллергические реакции не типичны [2, 3, 15].
Лекарственный конъюнктивит — контактный конъюнктивит, лекарственная аллергия глаз — это воспаление конъюнктивы, возникающее как аллергическая или псевдоаллергическая реакция на воздействие лекарственных средств при местном, реже при системном применении.
Лекарственный конъюнктивит считается одним из наиболее частых проявлений аллергических болезней глаз.
- рост потребления лекарственных средств, квалифицируемый как фармакомания;
- широкое распространение самолечения;
- недостаточность или запаздывание информации о возможных лекарственных осложнениях;
- политерапия без учета взаимодействия лекарственных средств
Лекарственная аллергия глаз чаще возникает при местной (90,1%), реже при системной (9,9%) терапии.
В клиническом течении лекарственного конъюнктивита выделяют преобладание того или иного признака: отек, гиперемия, сосочковая гипертрофия, фолликулярный конъюнктивит.
В основе лекарственного аллергического конъюнктивита, как и всех истинных аллергических реакций, лежит реакция аллергена (антигена) с антителом. Практически любое лекарственное средство может вызвать аллергический конъюнктивит.
Лекарственный конъюнктивит чаще возникает в результате повторного применения медикаментов.
Аллергическая или токсико-аллергическая реакция со стороны глаз возникает чаще на лекарственные средства, но может быть и на консервант глазных капель или лекарственную основу. Аллергический конъюнктивит может возникать остро, подостро или приобретает хроническое течение.
Острая реакция возникает в течение 1 ч после введения препарата (острый лекарственный конъюнктивит, анафилактический шок, острая крапивница, отек Квинке, системный капилляротоксикоз и др.). Подострая реакция развивается в течение суток. Затяжная реакция проявляется в течение нескольких дней и недель, обычно при длительном местном применении лекарственных средств. Глазные реакции последнего типа встречаются наиболее часто (90%) и имеют хронический характер.
Характерными признаками острого аллергического конъюнктивита являются гиперемия, отек век и конъюнктивы, слезотечение, иногда кровоизлияния. Хроническому воспалению свойственны зуд век, гиперемия слизистой оболочки, умеренное отделяемое, образование фолликулов [2, 3, 15].
Хронический круглогодичный аллергический конъюнктивит — это хроническое воспаление конъюнктивы с минимальными клиническими проявлениями, но упорными жалобами на умеренное жжение глаз, незначительное отделяемое, периодически возникающий зуд век.
Основными причинными факторами, вызывающими хронический круглогодичный аллергический конъюнктивит, являются:
- домашняя пыль;
- лекарственные препараты (лекарственное средство или консервант);
- пыльца растений;
- промышленные загрязнения;
- косметические и парфюмерные изделия;
- средства бытовой химии;
- перхоть и шерсть животных, перо, пух;
- пищевые продукты;
- контактные линзы (и растворы для их обработки);
- факторы холодовой аллергии.
В развитии хронического аллергического конъюнктивита основное значение имеет аллергическая реакция замедленного типа (тип IV). Особенность клинических проявлений хронического аллергического конъюнктивита, заключается в том, что в большинстве случаев настойчивые жалобы на неприятные ощущения сочетаются с незначительными симптомами, что ставит в затруднение врачей при постановке диагноза.
Клиническая картина хронического круглогодичного аллергического конъюнктивита отличаются менее выраженными клиническими проявлениями – незначительным отеком, гиперемией конъюнктивы, слабой фолликулярной реакцией, наличием серозного или слизистого отделяемого [2, 3, 10, 15].
Конъюнктивит при синдроме «сухого глаза». Синдром «сухого глаза» представляет собой мультифакториальное заболевание глазной поверхности, характеризующееся потерей гомеостаза слезной пленки и сопровождающееся офтальмологическими симптомами, в развитии которых этиологическую роль играют нестабильность, гиперосмолярность слезной пленки, воспаление и повреждение глазной поверхности, а также нейросенсорные изменения. Начало заболевания медленное, постепенное, поражаются оба глаза. Пациенты предъявляют жалобы на периодическое покраснение глаз, жжение, ощущение песка, инородного тела, дискомфорт, быструю утомляемость, колебание остроты зрения. Отмечается несоответствие жалоб пациента и тяжести клинической картины.
Клинически определяется легкий отек и гиперемия век, возможно покраснение глаза, отек бульбарной конъюнктивы с формированием горизонтальных конъюнктивальных складок, легкая фолликулярная реакция в нижнем своде, слизистое или слизисто-нитчатое отделяемое в нижнем конъюнктивальном своде [2, 3].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза конъюнктивит: на основании анамнестических данных, физикального обследования, данных биомикроскопии, результатов лабораторных исследований, постановки диагностических проб и тестов.
Диагностические исследования детям/взрослым с конъюнктивитом проводятся в следующем порядке:
- Сбор анамнестических данных для определения срока возникновения и длительности заболевания, уточнения эпидемиологических данных, определения первичного или повторного заболевания [2, 3].
- Физикальный осмотр производится для определения изменений состояния кожи лица, век, наличия отеков, ассиметрий, лимфаденопатии [2, 3].
- Визометрия производится для определения остроты зрения до и после лечения [2].
- При биомикроскопии производится оценка клинического состояния век, конъюнктивы, роговицы, передней камеры, радужки, зрачка [2, 3].
- Лабораторные исследования производятся с целью определения инфицирования бактериальной, хламидийной, вирусной инфекцией, а также наличия изменений, характерных для аллергических реакций [2, 3, 11].
- Диагностические пробы и тесты производятся для определения показателей изменения слезопродукции [3].
Жалобы и анамнез
Жалобы и анамнез описаны в разделе «клиническая картина».
Жалобы – при конъюнктивите пациенты предъявляют жалобы на отек и покраснение век, отек и покраснение глаз, отделяемое из глаз, слезотечение, зуд, жжение, дискомфорт, колебание остроты зрения и др. Жалобы могут появиться остро или постепенно, поражение может развиваться на одном или на обоих глазах. Глазные проявления могут сопровождаться ознобом, катаральными явлениями, аденопатией, евстахиитом, ринитом, дерматитом и др.
Анамнез заболевания – началось остро или постепенно, что предшествовало началу заболевания, сезонность, применение глазных лекарственных препаратов, косметических средств, ношение контактных линз. Впервые возникло заболевание или это рецидив. Если рецидив — какое лечение получал ранее.
Анамнез жизни – семейный анамнез по аллергии и атопии. Особенности беременности и родов у матери (для конъюнктивита новорожденных). Эпидемиологические данные. Ранее перенесенные заболевания, хронические заболевания.
Физикальное обследование
- Рекомендуется проводить всем пациентам физикальное обследование в качестве дополнительного метода исследования при сопутствующих аллергических и атопических поражениях кожи; для определения аденопатии при аденовирусном и хламидийном конъюнктивитах, для уточнения возможной природы конъюнктивита [2, 3]. (УДД 5, УУР С)
Лабораторные диагностические исследования
- Рекомендуется проводить всем пациентам для уточнения этиологии конъюнктивита [3;11] (УДД 5, УУР С):
- бактериоскопическое исследование;
- цитологическое исследование соскоба с конъюнктивы;
- микроскопическое исследование отделяемого конъюнктивы на аэробные и факультативно-анаэробные микроорганизмы;
- микробиологическое (культуральное) исследование отделяемого конъюнктивы на аэробные и факультативно-анаэробные условно-патогенные.
Инструментальные диагностические исследования
- Рекомендована биомикроскопия всем пациентам для уточнения возможной этиологии и оценки степени тяжести конъюнктивита. [2, 3, 12] (УДД 5, УУР С).
Комментарии: При биомикроскопии производится оценка:
— состояния век — смыкание, полнота прилежания краев век, состояние ресниц, протоков мейбомиевых желез, отек и гиперемия кожи век, наличие корочек, чешуек, муфт в корнях ресниц.
— состояния конъюнктивы – отек и гиперемия бульбарной конъюнктивы и конъюнктивы век, хемоз, фолликулярная реакция, сосочковая гипертрофия, лимбит, наличие и характер отделяемого в нижнем конъюнктивальном своде, оценка слезного мениска.
— состояния роговицы – определение стабильности прекорнеальной слезной пленки. Для этого осуществляется постановка пробы Норна. Измеряемый параметр данного исследования — стабильность прекорнеальной слезной пленки. Исследование проводится с помощью тест-полосок с флюоресцеином и секундомера. Для проведения исследования необходимы определенные условия: кобальтовый фильтр на щелевую лампу; увеличение 16х; ширина щели 2 мм; отсутствие поверхностной анестезии; нельзя проводить другие офтальмологические исследования перед измерением пробы. Постановка пробы осуществляется следующим образом: после проведения окрашивания глазной поверхности флюоресцеином, пациента просят моргнуть несколько раз и широко открыть глаза. Затем врач сканирует поверхность роговицы и регистрирует время возникновение не смачивающихся флюоресцеином зон на поверхности роговицы.
- Всем пациентам рекомендована визометрия для определения остроты зрения до и после лечения [2] (УДД 5, УУР С).
Иные диагностические исследования
- Рекомендуется тест Ширмера пациентам с подозрением на конъюнктивит на фоне синдрома «сухого глаза» для определения показателей слезопродукции [2, 3,11] (УДД 5, УУР С).
Комментарии: Тест Ширмера выполняется с помощью тест-полосок, погруженных в нижний конъюнктивальный свод, в течение 5 минут. По извлечению замеряется уровень смоченной полоски, без учета загнутого края. Измеряемый параметр — водный компонент слезной жидкости и рефлекторной секреции. При постановке пробы должны быть соблюдены следующие условия: комната без сквозняков и с умеренным освещением. Нельзя проводить другие контактные офтальмологические исследования перед измерением пробы.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Основные принципы лечения конъюнктивитов: элиминация возбудителя, устранение клинических симптомов, профилактика распространения инфекционного процесса и развития его осложнений
Лечение назначают незамедлительно, эмпирически (не дожидаясь результатов бактериологического исследования посева отделяемого из глаз на питательные среды и определения чувствительности к антибактериальным средствам).
- При выборе лекарственного средства для базисной терапии неонатальных конъюнктивитов следует учитывать: разрешение для применения у новорожденных (в соответствии с инструкцией по применению лекарственного препарата для медицинского применения); широкий спектр антимикробного бактерицидного действия препарата (антисептики, фторхинолоны); отсутствие консервантов, оригинальный препарат.
- Избегать полипрагмазии – одновременное (нередко необоснованное) назначение множества лекарственных средств в лечебном процессе.
- При необходимости закапывания нескольких лекарственных средств в конъюнктивальную полость препараты должны применяться по отдельности с интервалом не менее 15 минут.
- В случае отсутствия терапевтического эффекта в течение 3 дней, следует пересмотреть лечение.
- Туалет глаз (для удаления патологического отделяемого) следует проводить кипяченой водой [2, 3, 4, 10, 11].
Бактериальный конъюнктивит
- Всем пациентам при бактериальном конъюнктивите рекомендовано назначение антибактериальной терапии. При легкой и умеренно-тяжелой бактериальной инфекции рекомендовано назначение монотерапии одного из антибактериальных лекарственных препаратов [17,18] (УДД 1, УДД А).
- При легкой и умеренно-тяжелой бактериальной инфекции рекомендовано назначение монотерапии одного из следующих лекарственных препаратов в форме глазных капель:
— ципрофлоксацин** по 1–2 капли в конъюнктивальный мешок пораженного глаза (или обоих глаз) каждые 4 ч [26,27] (УДД 2 УУР С).
— левофлоксацин** — от 3-х до 8-ми раз в сутки [28] (УДД 2 УУР С),
— моксифлоксацин** — 3 раза в сутки [29] (УДД 2 УУР С);
— тобрамицин** — в случае легкого течения инфекционного процесса и инфекционного процесса средней тяжести — 1–2 капли в конъюнктивальный мешок каждые 4 ч [30] (УДД 2 УУР С).
- В дополнение к антибактериальной терапии всем пациентам рекомендована антисептическая терапия — бензилдиметил-миристоиламино-пропиламмоний закапывают в конъюнктивальный мешок по 1–2 капли 4–6 раз в сутки до клинического выздоровления. пиклоксидин – 2-6 раз в сутки [15, 16, 17, 18]. (УДД 5, УУР С)
- В дополнение к антибактериальной терапии всем пациентам рекомендовано использование фторхинолона в виде глазной мази — офлоксацин** — глазная мазь применяется 3 раза в сутки в конъюнктивальный мешок полоской до 1 см до клинического выздоровления [31]. (УДД 5, УУР С)
- Всем пациентам при остром бактериальном конъюнктивите, вызванном синегнойной палочкой, рекомендуется следующая специфическая антибактериальная терапия: глазные капли фторхинолонов – ломефлоксацин**, ципрофлоксацин**, левофлоксацин** — от 3-х до 8-ми раз в сутки, в дозе 1-2 капли в глаз; тобрамицин** — в случае легкого течения инфекционного процесса и инфекционного процесса средней тяжести — 1–2 капли в конъюнктивальный мешок каждые 4 ч., в случае тяжелого течения инфекционного процесса — по 2 капли в конъюнктивальный мешок каждые 60 мин, с уменьшением частоты инстилляций препарата по мере уменьшения явлений воспаления [3, 11, 16, 17]. (УДД 5, УУР С)
Вирусный конъюнктивит
- Рекомендуется пациентам при вирусном конъюнктивите следующая терапия:
— интерферон альфа-2b+Дифенгидрамин 6 — 8 раз в день, постепенно снижая до 3 раз в день по мере нормализации клинической картины) [3, 11, 15, 18, 19, 20]. (УДД 5, УУР С)
— слезозаместительная терапия [15, 18] (УДД 5, УУР С).
Аллергический конъюнктивит
- В терапии аллергических конъюнктивитов рекомендуется всем пациентам использовать основную базисную фармакотерапию, которую обеспечивают две группы лекарственных средств – противоаллергические препараты и препараты, тормозящие дегрануляцию тучных клеток [15, 19, 25, 32-35] (УДД 1, УУР В)
- Всем пациентам при остром аллергическом конъюнктивите рекомендуется совместное назначение:
— системной противоаллергической терапии [2, 3, 19, 37] (УДД 5 УУР С).
— слезозаместительной терапии препаратами из группы искусственные слезы и прочие индифферентные препараты с первого дня лечения, так как аллергические заболевания глаз почти всегда сопровождаются в той или иной степени выраженности нарушением слезопродукции [2, 3, 19, 37] (УДД 5 УУР С).
Комментарии: Антиаллергические препараты (исключая глюкокортикостероиды) при острой аллергической реакции блокируют Н1-рецепторы, уменьшают реакцию тканей на гистамин и обеспечивают в течение нескольких минут противоаллергическое действие: уменьшаются зуд и отёк век, слёзотечение, гиперемия и отёк конъюнктивы.
Глазные капли, тормозящие дегрануляцию тучных клеток – содержат 2% раствор кромоглициевая кислота**. Кромоглициевая кислота** препятствует высвобождению гистамина и других медиаторов из тучных клеток. Кромоглициевая кислота** имеет по сути профилактический механизм действия, терапевтический эффект развивается медленно, но поддерживается дольше, чем при применении антиаллергических препаратов (исключая глюкокортикостероиды).
Не менее важным моментом в терапии аллергических заболеваний глаз является правильный выбор дополнительных лекарственных препаратов лечения, к которым относятся глюкокортикостероиды, нестероидные противовоспалительные препараты (НПВП), искусственные слезы и прочие индифферентные препараты [37].
Глюкокортикостероиды широко применяют для лечения аллергических поражений глаза. Их используют местно (в виде глазных капель, субконъюнктивальных и парабульбарных инъекциях), а также системно (внутрь и парентерально). В основном ГК применяют в терапии аллергических заболеваний, протекающих в форме гиперчувствительности замедленного типа, при неотложных состояниях (анафилактический шок, астматический статус), реакциях отторжения роговичного трансплантата и аутоиммунных заболеваниях. Доза ГК, схема и метод введения зависят от тяжести и вида заболевания.
Поэтому рекомендуется с первого дня лечения добавлять слезозаместительную терапию.
- При легком и умеренно-тяжелом аллергическом конъюнктивите назначается монотерапия одним из следующих лекарственных препаратов в форме глазных капель:
— дифенгидрамин+нафазолин — инстилляции в конъюнктивальный мешок 1–3 раза в сутки по 1–2 кап. [32, 33] (УДД 3, УУР C);
— кромоглициевая кислота** — 2 раза в сутки [25] (УДД 1, УУР В);
— олопатадин 0,1%, 0,2%, левокабастин — 2 раза в сутки [15, 19, 34-36] (УДД 2, УУР В).
- При тяжелом аллергическом конъюнктивите рекомендовано назначение комбинированной терапии с использованием глюкокортикостероидов (ГКС) от 2 до 4 раз в сутки в зависимости от тяжести клинической картины и одного из следующих лекарственных препаратов в форме глазных капель:
— кромоглициевая кислота** — 2 раза в сутки;
— олопатадин 0,1% или 0,2%;
— левокабастин — 2 раза в сутки [15, 19, 38, 39] (УДД 5 УУР С).
Синдром «сухого» глаза
- Рекомендуется терапия на фоне синдрома «сухого глаза» при любой форме конъюнктивита одним из препаратов из группы искусственные слезы и прочие индифферентные препараты [2, 3, 19, 40, 42] (УДД А УУР 1).
— При синдроме «сухого глаза» и аллергическом конъюнктивите рекомендовано так же применение противоаллергических препаратов — олопатадин 0,1%; 0,2% — 1-2 раза в сутки [15,19,34-36,43,44] (УДД 2, УУР В).
Комментарии: Искусственные слезы и прочие индифферентные препараты должны восстанавливать гомеостаз собственной слезной пленки пациента, соответствовать следующим характеристикам: обеспечение увлажнения, вязкоэластичность, мукоадгезивность, содержать оптимальный баланс электролитов, определенные показатели рН, быть гипоосмолярной, иметь антиоксидантные свойства, отсутствие консерванта. «Идеальный слезозаменитель» должен соответствовать по своим физико-химическим свойствам нормальной слезной пленке человека, не нарушать естественных метаболических процессов клеток эпителия роговицы, не быть токсичным даже при длительном применении, иметь показатель преломления сходный с естественной слезной пленкой, быть удобным в применении.
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Несоблюдение врачебных назначений, отказ от лечения, влекут за собой риск развития осложнений, таких, как язва роговицы, что в последствии влечет за собой снижение остроты зрения, вплоть до слепоты. Несоблюдение санитарно-эпидемического режима при вирусных и хламидийных конъюнктивитах приводят к увеличению числа инфицированных и распространению заболевания. Самолечение и бесконтрольное использование местных глазных лекарственных средств приводит к развитию других офтальмопатологий – токсико-аллергических реакций, стероидной глаукоме, стероидной катаракте и др [2,3].
Длительность лечения вирусного конъюнктивита
Задайте свой вопрос офтальмологу нашей клиники
Вирусный конъюнктивит: причины, симптомы и лечение
Воспаление слизистой оболочки, которая словно «чехлом» охватывает глазное яблоко и простирается на внутренние стенки век, носит название конъюнктивит, – от латинского названия самой оболочки: «конъюнктива», т.е. «соединяющая(ся)». Здоровая конъюнктива тонка (ее толщина у человека может варьировать от 50 микрон до 1 мм), бесцветна и прозрачна; функционально она предназначена для смачивания и смазывания переднего роговичного слоя глаза секретом слезных желез, жидкая фракция которого вырабатывается собственными железами конъюнктивы.
Этот процесс относится к безусловным, он не контролируется сознанием и никак не ощущается – до тех пор, пока протекает нормально. Воспаленная же конъюнктива дает о себе знать характерным набором неприятных, а порой и мучительных симптомов: из-за вспухания и избыточного кровенаполнения сосудистой сетки инфицированный глаз краснеет, становится «мутным», отечным; аномально усиливается слезотечение, иногда с гнойным экссудатом; может ощущаться жжение, резь, «инородное тело», невыносимый зуд, сухость, светобоязнь; при некоторых формах отекают и краснеют веки. В целом, клиническая картина, особенности развития и протекания конъюнктивита, – а также общий подход к его лечению, – полностью определяются причиной воспалительного процесса.
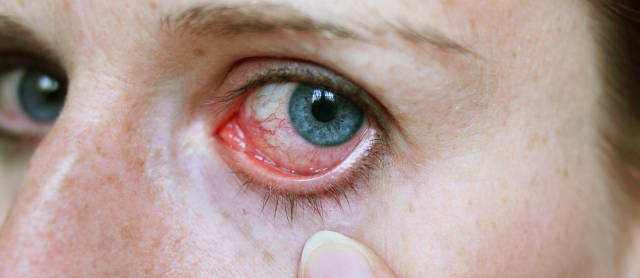
Согласно статистическим данным, чаще всего диагностируется инфекционный конъюнктивит (бактериальный, вирусный, грибковый), за ним следуют аллергический и хронический варианты (хронический, как правило, вызван длительным воздействием неблагоприятных физико-химических факторов), затем более редкие формы – региональные, паразитарные, смешанные, идиопатические (неясной этиологии).
Категория населения, наиболее подверженная инфекционным конъюнктивитам – дети. Это объясняется недостаточным развитием у них санитарно-гигиенических автоматизмов, скученностью детских дошкольных и школьных коллективов (где любая инфекция легко приобретает характер локальной эпидемической вспышки), неполной сформированностью иммунной системы.
Поскольку бактериальный конъюнктивит передается контактно, преимущественно через грязные руки, зараженные полотенца, наволочки и т.п., а вирусный – воздушно-капельным путем, то обе эти формы встречаются у детей с приблизительно равной частотой. У взрослых же в структуре заболеваемости абсолютным лидером выступает конъюнктивит вирусный: он встречается почти в шесть раз чаще бактериального. Остановимся подробнее на вирусной, – широко распространенной и не всегда безопасной, – форме конъюнктивита.
Возбудители заболевания
Помимо общеизвестных вирусов гриппа и герпеса, конъюнктивит у человека могут вызывать еще около 50 видов аденовирусов (т.е. вирусов, патогенных преимущественно для слизистых оболочек верхних дыхательных путей и глаз), а также энтеровирусы, вирусы оспы и паротита, ветрянки, краснухи, кори и др. Каждый из этих вариантов обнаруживает как общую для всех вирусных конъюнктивитов, так и собственную специфику в симптомах и динамике.
Симптоматика
Отличительными особенностями вирусного конъюнктивита считаются: острое начало, чаще на фоне уже развившейся симптоматики ОРВИ, обычно на одном глазу с последующим вовлечением другого; выраженные симптомы воспаления и раздражения; интенсивная лакримация (слезотечение); гиперемия, покраснение глаз и век, иногда в сочетании с отеком; болезненно обостренная светочувствительность. Тенденция к образованию пузырьков-фолликул на внутренней оболочке век может вызывать ощущение инородного тела. Гнойные выделения для вирусного конъюнктивита не характерны. При тяжелом течении аденовирусной инфекции возможны осложнения со стороны роговицы – воспаление, частичная утрата прозрачности и, в итоге, снижение качества зрения.
Вообще, вирусный (в частности, «банальный» гриппозный) конъюнктивит опасен именно своими осложнениями. В некоторых случаях, особенно при самолечении антибиотиками или иными медикаментами, к сугубо вирусному процессу присоединяется грибковое или бактериальное инфекционно-воспалительное поражение конъюнктивы, век, роговицы, – что требует, во избежание тяжелых последствий, гораздо более сложного и длительного лечения. Осложненный комбинированный блефарокератоконъюнктивит с выраженной отечностью и тенденцией к рецидивирующим кровоизлияниям встречается, в частности, у младенцев первого года жизни. Полиморфные варианты вирусного конъюнктивита могут привести также к нейроретиниту – опасному для зрения воспалению структур глазного дна.
Профилактика и лечение
В большинстве случаев вирусные конъюнктивиты не рассматриваются как тяжелое, требующее госпитализации заболевание. Более того, с такого рода инфекционными воспалениями организм зачастую может справиться собственными силами: при нормальном иммунитете достаточно высока вероятность того, что вирусный конъюнктивит будет устранен защитными ресурсами в течение нескольких дней (легкая форма) или 2-3 недель (при более тяжелом течении). Однако очень высокие контагиозность (заразность) и вирулентность (вероятность запуска болезненного процесса), которыми характеризуется данный тип конъюнктивита, вынуждают принимать меры по изоляции больного: напр., дети освобождаются от посещения садика или школы. При вирусном конъюнктивите, если нет гнойного отделяемого, для смягчения дискомфортных симптомов врачом могут быть рекомендованы холодные повязки-компрессы на пораженный глаз.
Учитывая описанные выше особенности распространения инфекции, опасность тяжелых осложнений (особенно у детей), необходимость дифференциальной диагностики и назначения, в ряде случаев, адекватной антивирусной схемы лечения, – при первых признаках конъюнктивита разумнее всего проконсультироваться у офтальмолога.
Основным методом борьбы с вирусной инвазией вообще, и с конъюнктивитом в частности, является интенсификация иммунного отклика организма. С этой целью назначаются препараты, содержащие человеческий интерферон или стимулирующие секрецию собственного интерферона:
- глазные капли (напр., Офтальмоферон, Лаферон, Полудан);
- иные фармакологические формы (капсулы, порошки, таблетки) – Цитовир, Циклоферон и др.;
- глазные мази (Бонафтон, Флореналь, Ацикловир и их аналоги).
Глазные капли при вирусном конъюнктивите
Капли для глаз являются основной формой препаратов, исспользуемые при лечении заболевания. Помимо указанных выше противовирусных средств, на основе интерферона для комплексной терапии могут пременяться и другие средства.
Вирусная этиология конъюнктивита чаще, чем прочие причины воспаления, приводит к развитию светобоязни и усталости (сухости) глаз. При значительной выраженности таких симптомов могут быть назначены сосудосуживающие капли и/или увлажняющие «искусственные слезы» (Хило-Комод, Оксиал и т.д.), а также глюкокортикоидные гормоны (например, препараты дексаметазона), однако второй тип медикаментов противопоказан при герпетическом воспалении роговицы, поскольку может вызвать его обострение. Поэтому предпочтение отдается нестероидным противовоспалительным средствам на основе диклофенака (препараты Наклоф, Диклоф и т.д.).

Конъюнктивит, вызванный контагиозным моллюском (на самом деле так называется один из фильтрующихся вирусов семейства оспы) может проявляться, кроме прочего, образованием на коже у глаз характерных узелков и фолликул, которые в дальнейшем могут потребовать офтальмохирургического вмешательства.
Таким образом, способность вирусного конъюнктивита к самопроизвольному купированию «срабатывает» далеко не всегда, и она не должна запомниться как главная его клиническая характеристика. Зрением рисковать не стоит. Визит к офтальмологу обязателен.
Конъюнктивит — симптомы и лечение
![]()
Слезотечение, жжение, жалобы на то, что как будто песок в глаза попал. Все эти признаки говорят о том, что начинается конъюнктивит. Конъюнктивит — это заболевание, которое связно с воспалением слизистой оболочки глазных яблок. Это довольно распространенная болезнь, которой страдают взрослые и дети.
Что такое бактериальный конъюнктивит?
Существует две группы конъюнктивита — это инфекционный и неинфекционный. К инфекционным относят бактериальный, герпесный, грибковый. То есть возбудителем становится какая-либо группа бактерий, микроорганизмов. Бактериальный конъюнктивит относится к категории инфекционного заболевания. Оно возникает на фоне попадания в организм патогенных микроорганизмов, которые передаются воздушно-капельным путем или при контактах. К таким бактериям относятся стафилококки, хламидии, стрептококки и другие микроорганизмы. Поэтому бактериальный конъюнктивит в свою очередь подразделяется на хламидийный, герпетический, гонококковый, дифтерийный, синегнойный. Рассмотрим три самых распространенных в быту вида — это хламидийный, герпетический, гонококковый.
Бактериальный конъюнктивит — хламидийный
Инфекция возникает в результате заражения хламидиями слизистой глазных яблок. Основной путь заражения — половой контакт с человеком, страдающим хламидиозом. Заносится инфекция с половых органов через загрязненные предметы гигиены и руки. Также возможно инфицироваться при посещении бани или сауны, заражение может произойти через воду. Он часто встречается у новорожденных. Инфицирование происходит внутриутробно от матери или при рождении при прохождении через родовые пути. Симптомы болезни, следующие:
- воспаление одного глаза, с сильными слизистыми выделениями;
- сопровождается отеком, провисанием века;
- веко краснеет, ощущается жжение и сухость, присутствие инородного тела в роговице.
При лечении применяют антибиотики. В основном это глазные капли. Также назначают промывание глаз при помощи раствора фурацилина. Срок лечения от 6 до 12 месяцев.
Герпетический конъюнктивит
Возбудителем является вирус герпеса, который попадает в слизистую оболочку глаза. Симптомами являются герпесные высыпания на веке. Характерно жжение, сухость в слизистой, постоянное желание расчесать веко. Выраженная сильная чувствительность к свету. Появляется слезотечение из воспаленного глаза. Герпетический конъюнктивит может появиться от герпеса, который выскочил на губе. То есть его можно перенести через руки. На слизистую также может попасть воздушно-капельным путем. Особенно большой риск заболеть при сниженном иммунитете.
Лечение назначают в виде противовирусных и противовоспалительных препаратов (таблетки, мази, капли для глаз). Пораженные участки обрабатываются противобактериальным раствором. Также необходимо во время лечения принимать лекарства, которые повышают иммунитет.
Гонококковый конъюнктивит
Главным возбудителем инфекции является гонококк. Гонорея относится к категории венерических заболеваний. Источником заражения становится носитель гонореи.
Сопровождается в первую очередь поражением гонококковой бактерией слизистых оболочек контактным путем с болеющим человеком. Также через руки путем переноса инфекции в область глаза. Через контакт с больным заражение происходит при несоблюдении личной гигиены или через половой контакт. При рождении ребенок может заразиться от матери, имеющей диагноз гонорея. При этом у малыша сразу воспаляются оба глаза. Признаки болезни у новорожденного проявляются на 2-5 день.
Симптомы гонококкового конъюнктивита следующие: сильный отек и покраснение век. Конъюнктива глазного яблока может кровоточить при касании. Сопровождается обильным количеством гнойной слизи. Течение болезни очень сложное и болезненное, если ее запустить, то это приведет к потере зрения. Опасный период — первые два дня.
Лечение проходит строго под наблюдением врача. Выписываются антибиотики широкого круга. Промывание глаз производится противовоспалительными препаратами, назначаются противомикробные лекарства.
Профилактика заболевания
Конъюнктивит — это в первую очередь болезнь грязных рук. В связи с этим, чтобы избежать такого диагноза, следует мыть руки антибактериальным мылом. После того, как было соприкосновение с зараженным глазом, нельзя прикасаться к здоровому. Зараженный человек на время лечения должен пользоваться исключительно индивидуальными средствами гигиены и вещами: полотенце, подушка и др. вещи. Запрещено посещать бассейн.
Подводя итог вышесказанному, можно отметить, что заболеть конъюнктивитом может любой человек как взрослый, так и ребенок. Важно в период лечения соблюдать меры предосторожности, чтобы не заразить окружающих инфекцией, а также не перенести бактерии в другие слизистые части тела.
Источник https://diseases.medelement.com/disease/%D0%BA%D0%BE%D0%BD%D1%8A%D1%8E%D0%BD%D0%BA%D1%82%D0%B8%D0%B2%D0%B8%D1%82-%D0%BA%D0%BF-%D1%80%D1%84-2021/16899
Источник https://ophthalmocenter.ru/conjuctivit/virus.html
Источник https://premium-clinic.ru/konyunktivit-simptomy-i-lechenie/
