Глаукома
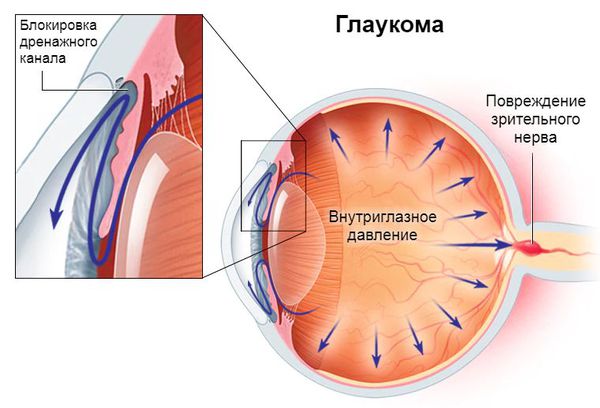
Глаукома – хроническая патология глаз, характеризующаяся повышением внутриглазного давления, развитием оптической нейропатии и нарушениями зрительной функции. Клинически глаукома проявляется сужением полей зрения, болью, резью и ощущением тяжести в глазах, затуманиванием зрения, ухудшением сумеречного зрения, в тяжелых случаях слепотой. Диагностика глаукомы включает в себя периметрию, тонометрию и тонографию, гониоскопию, оптическую когерентную томографию, лазерную ретинотомографию. Лечение глаукомы требует использования антиглаукомных капель, применения методов лазерной хирургии (иридотомии (иридэктомии) и трабекулопластики) или проведения антиглаукоматозных операций (трабекулэктомии, склерэктомии, иридэктомии, иридоциклоретракции и др.).
МКБ-10
H40-H42 Глаукома
- Причины глаукомы
- Классификация
- Симптомы глаукомы
- Диагностика
- Лечение глаукомы
- Прогноз и профилактика глаукомы
- Цены на лечение
Общие сведения
Глаукома – одно из самых грозных заболеваний глаз, приводящих к потере зрения. Согласно имеющимся данным, глаукомой страдают около 3 % населения, а у 15% незрячих людей во всем в мире глаукома послужила причиной слепоты. В группе риска по развитию глаукомы находятся люди старше 40 лет, однако в офтальмологии встречаются такие формы заболевания, как юношеская и врожденная глаукома. Частота заболевания значительно увеличивается с возрастом: так, врожденная глаукома диагностируется у 1 из 10-20 тыс. новорожденных; в группе 40-45-летних людей – в 0,1% случаев; у 50-60-летних – в 1,5% наблюдений; после 75 лет – более чем в 3% случаев.
Под глаукомой понимают хроническое заболевание глаз, протекающее с периодическим или постоянным повышением ВГД (внутриглазного давления), расстройствами оттока ВГЖ (внутриглазной жидкости), трофическими нарушениями в сетчатке и зрительном нерве, что сопровождается развитием дефектов поля зрения и краевой экскавации ДЗН (диска зрительного нерва). Понятием «глаукома» сегодня объединяют около 60 различных заболеваний, имеющих перечисленные особенности.

Причины глаукомы
Изучение механизмов развития глаукомы позволяет говорить о мультифакторном характере заболевания и роли порогового эффекта в ее возникновении. То есть для возникновения глаукомы необходимо наличие ряда факторов, которые в сумме вызывают заболевание.
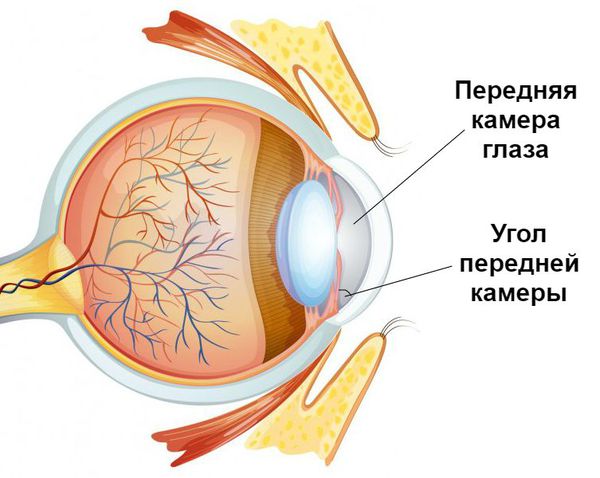
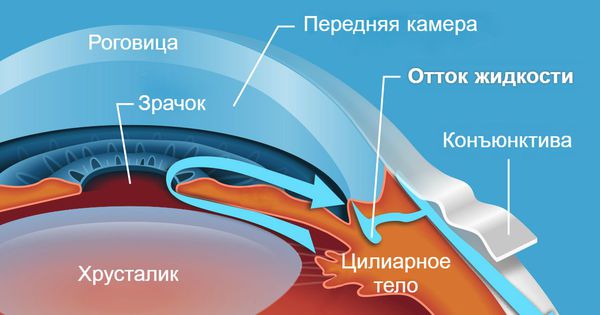
Патогенетический механизм глаукомы связан с нарушением оттока внутриглазной жидкости, играющей ключевую роль в обмене веществ всех структур глаза и поддержании нормального уровня ВГД. В норме вырабатываемая ресничным (цилиарным) телом водянистая влага скапливается в задней камере глаза – щелевидном пространстве, расположенным позади радужки. 85-95% ВГЖ через зрачок перетекает в переднюю камеру глаза – пространство между радужкой и роговицей. Отток внутриглазной жидкости обеспечивается особой дренажной системой глаза, расположенной в углу передней камеры и образованной трабекулой и шлеммовым каналом (венозным синусом склеры). Через эти структуры ВГЖ оттекает в склеральные вены. Незначительная часть водянистой влаги (5-15%) оттекает дополнительным увеосклеральным путем, просачиваясь через ресничное тело и склеру в венозные коллекторы сосудистой оболочки.
Для поддержания нормального ВГД (18- 26 мм рт. ст.) необходим баланс между оттоком и притоком водянистой влаги. При глаукоме это равновесие оказывается нарушенным, в результате чего в полости глаза скапливается избыточное количество ВГЖ, что сопровождается повышением внутриглазного давления выше толерантного уровня. Высокое ВГД, в свою очередь, приводит к гипоксии и ишемии тканей глаза; компрессии, постепенной дистрофии и деструкции нервных волокон, распаду ганглиозных клеток сетчатки и в конечном итоге – к развитию глаукомной оптической нейропатии и атрофии зрительного нерва.
Развитие врожденной глаукомы обычно связано с аномалиями глаз у плода (дисгенезом угла передней камеры), травмами, опухолями глаз. Предрасположенность к развитию приобретенной глаукомы имеется у людей с отягощенной наследственностью по данному заболеванию, лиц, страдающих атеросклерозом и сахарным диабетом, артериальной гипертонией, шейным остеохондрозом. Кроме этого, вторичная глаукома может развиваться вследствие других заболеваний глаз: дальнозоркости, окклюзии центральной вены сетчатки, катаракты, склерита, кератита, увеита, иридоциклита, прогрессирующей атрофии радужки, гемофтальма, ранений и ожогов глаз, опухолей, хирургических вмешательств на глазах.
Классификация
По происхождению различают первичную глаукому, как самостоятельную патологию передней камеры глаза, дренажной системы и ДЗН, и вторичную глаукому, являющуюся осложнением экстра- и интраокулярных нарушений.
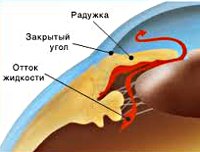
В соответствии с механизмом, лежащим в основе повышения ВГД, выделяют закрытоугольную и открытоугольную первичную глаукому:
- при закрытоугольной глаукоме имеет место внутренний блок в дренажной системе глаза;
- при открытоугольной форме – угол передней камеры открыт, однако отток ВГЖ нарушен.
В зависимости от уровня ВГД глаукома может протекать в нормотензивном варианте (с тонометрическим давлением до 25 мм рт. ст.) или гипертензивном варианте с умеренным повышением тонометрического давления (26- 32 мм рт. ст.) либо высоким тонометрическим давлением ( 33 мм рт. ст. и выше).
По течению глаукома может быть стабилизированной (при отсутствии отрицательной динамики в течение 6 месяцев) и нестабилизированной (при тенденции к изменениям поля зрения и ДЗН при повторных обследованиях).
По выраженности глаукомного процесса различают 4 стадии:
- I (начальная стадия глаукомы) – определяются парацентральные скотомы, имеется расширение оптического диска, экскавация ДЗН не доходит до его края.
- II (стадия развитой глаукомы) – поле зрения изменено в парцентральном отделе, сужено в нижне- и/или верхневисочном сегменте на 10° и более; экскавация ДЗН носит краевой характер.
- III (стадия далеко зашедшей глаукомы) – отмечается концентрическое сужение границ поля зрения, выявляется наличие краевой субтотальной экскавации ДЗН.
- IV (терминальная стадия глаукомы) – имеет место полная утрата центрального зрения либо сохранность светоощущения. Состояние ДЗН характеризуется тотальной экскавацией, деструкцией нейроретинального пояска и сдвигом сосудистого пучка.
В зависимости от возраста возникновения выделяют глаукому врожденную (у детей до 3-х лет), инфантильную (у детей от 3-х до 10-ти лет), ювенильную (у лиц в возрасте от 11-ти до 35-ти лет) и глаукому взрослых (у лиц старше 35-ти лет). Кроме врожденной глаукомы, все остальные формы являются приобретенными.
Симптомы глаукомы
Клиническое течение открытоугольной глаукомы, как правило, бессимптомное. Сужение поля зрения развивается постепенно, иногда прогрессирует в течение нескольких лет, поэтому нередко пациенты случайно обнаруживают, что видят только одним глазом. Иногда предъявляются жалобы на затуманивание взгляда, наличие радужных кругов перед глазами, головную боль и ломоту в надбровной области, снижение зрения в темноте. При открытой глаукоме обычно поражаются оба глаза.
В течении закрытоугольной формы заболевания выделяют фазу преглаукомы, острого приступа глаукомы и хронической глаукомы.
Преглаукома характеризуется отсутствием симптоматики и определяется при офтальмологическом обследовании, когда выявляется узкий или закрытый угол передней камеры глаза. При преглаукоме больные могут видеть радужные круги на свету, ощущать зрительный дискомфорт, кратковременную потерю зрения.
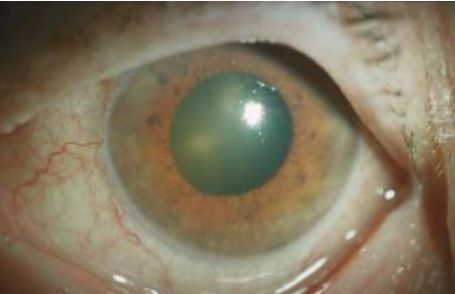
Острый приступ закрытоугольной глаукомы обусловлен полным закрытием угла передней камеры глаза. ВГД может достигать при этом 80 мм . рт. ст. и выше. Приступ может провоцироваться нервным напряжением, переутомлением, медикаментозным расширением зрачка, длительным пребыванием в темноте, долгой работой со склоненной головой. При приступе глаукомы появляется резкая боль в глазу, внезапное падение зрения вплоть до светоощущения, гиперемия глаз, потускнение роговицы, расширение зрачка, который приобретает зеленоватый оттенок. Именно поэтому типичному признаку заболевание получило свое название: «glaucoma» переводится с греческого как «зеленая вода». Приступ глаукомы может протекать с тошнотой и рвотой, головокружением, болями в сердце, под лопаткой, в животе. На ощупь глаз приобретает каменистую плотность.
Острый приступ закрытоугольной глаукомы является неотложным состоянием и требует скорейшего, в течение нескольких ближайших часов, снижения ВГД медикаментозным или хирургическим путем. В противном случае больному может грозить полная необратимая потеря зрения.
Со временем глаукома принимает хроническое течение и характеризуется прогрессирующим увеличение ВГД, рецидивирующими подострыми приступами, нарастанием блокады угла передней камеры глаза. Исходом хронической глаукомы служит глаукомная атрофия зрительного нерва и потеря зрительной функции.
Диагностика
Раннее выявление глаукомы имеет важное прогностическое значение, определяющее эффективность лечения и состояние зрительной функции. Ведущее значение в диагностике глаукомы играет определение ВГД, детальное изучение глазного дна и ДЗН, исследование поля зрения, обследование угла передней камеры глаза.
Основными методами измерения внутриглазного давления служит тонометрия, эластотонометрия, суточная тонометрия, отражающая колебания ВГД в течение суток. Показатели внутриглазной гидродинамики определяются с помощью электронной тонографии глаза.
Неотъемлемой частью обследования при глаукоме является периметрия – определение границ поля зрения с помощью различных методик – изоптопериметрии, кампиметрии, компьютерной периметрии и др. Периметрия позволяет выявить даже начальные изменения полей зрения, которые не замечаются самим пациентом.
С помощью гониоскопии при глаукоме офтальмолог имеет возможность оценить строение угла передней камеры глаза и состояние трабекулы, через которую происходит отток ВГЖ. Информативные данные помогает получить УЗИ глаза.
Состояние ДЗН является важнейшим критерием оценки стадии глаукомы. Поэтому в комплекс офтальмологического обследования включается проведение офтальмоскопии — процедуры осмотра глазного дна. Для глаукомы характерно углубление и расширение сосудистой воронки (экскавации) ДЗН. В стадии далеко зашедшей глаукомы отмечается краевая экскавация и изменение цвета диска зрительного нерва.
Более точный качественный и количественный анализ структурных изменений ДЗН и сетчатки проводится с помощью лазерной сканирующей офтальмоскопии, лазерной поляриметрии, оптической когерентной томографии или гейдельбергской лазерной ретинотомографии.
Лечение глаукомы
Существует три основных подхода к лечению глаукомы: консервативный (медикаментозный), хирургический и лазерный. Выбор лечебной тактики определяется типом глаукомы. Задачами медикаментозного лечения глаукомы служат снижение ВГД, улучшение кровоснабжения внутриглазного отдела зрительного нерва, нормализация метаболизма в тканях глаза. Антиглаукомные капли по своему действию делятся на три большие группы:
- Препараты, улучшающие отток ВГЖ: миотики (пилокарпин, карбахол); симпатомиметики (дипивефрин); простагландины F2 альфа – латанопрост, травопрост).
- Средства, ингибирующие продукцию ВГЖ: селективные и неселективные ß-адреноблокаторы (бетаксолол, бетаксолол, тимолол и др.); a- и β-адреноблокаторы (проксодолол).
- Препараты комбинированного действия.
При развитии острого приступа закрытоугольной глаукомы требуется незамедлительное снижение ВГД. Купирование острого приступа глаукомы начинают с инстилляции миотика — 1% р-ра пилокарпина по схеме и р-ра тимолола, назначения диуретиков (диакарба, фуросемида). Одновременно с лекарственной терапией проводят отвлекающие мероприятия – постановку банок, горчичников, пиявок на височную область (гирудотерапию), горячие ножные ванны. Для снятия развившегося блока и восстановления оттока ВГЖ необходимо проведение лазерной иридэктомии (иридотомии) или базальной иридэктомии хирургическим методом.
Методы лазерной хирургии глаукомы довольно многочисленны. Они различаются типом используемого лазера (аргонового, неодимового, диодного и др.), способом воздействия (коагуляция, деструкция), объектом воздействия (радужка, трабекула), показаниями к проведению и т. д. В лазерной хирургии глаукомы широкое распространение получили лазерная иридотомия и иридэктомия, лазерная иридопластика, лазерная трабекулопластика, лазерная гониопунктура. При тяжелых степенях глаукомы может выполняться лазерная циклокоагуляция.
Не потеряли своей актуальности в офтальмологии и антиглаукоматозные операции. Среди фистулизирующих (проникающих) операций при глаукоме, наиболее распространены трабекулэктомия и трабекулотомия. К нефистулизирующим вмешательствам относят непроникающую глубокую склерэктомию. На нормализацию циркуляции ВГЖ направлены такие операции, как иридоциклоретракция, иридэктомия и др. С целью снижения продукции ВГЖ при глаукоме проводится циклокриокоагуляция.
Прогноз и профилактика глаукомы
Необходимо понимать, что полностью излечиться от глаукомы невозможно, однако данное заболевание можно держать под контролем. На ранней стадии заболевания, когда еще не произошли необратимые изменения, могут быть достигнуты удовлетворительные функциональные результаты лечения глаукомы. Бесконтрольное течение глаукомы приводит к необратимой потере зрения.
Профилактика глаукомы заключается в регулярных осмотрах окулистом лиц групп риска — с отягощенным соматическим и офтальмологическим фоном, наследственностью, старше 40 лет. Пациенты, страдающие глаукомой, должны находиться на диспансерном учете у офтальмолога, регулярно каждые 2-3 месяца посещать специалиста, пожизненно получать рекомендуемое лечение.
Глаукома
Первые упоминания о заболевании «глаукома» (греч. — «зелёный цвет моря») встречаются уже в 400 году до нашей эры в работах Гиппократа. Однако более определённые, подлинно научные описания этого заболевания датируются лишь серединой IХ века.
Термин «глаукома» в современной офтальмологии объединяет обширную группу заболеваний, характеризующихся разным происхождением, течением и прогнозом. Причины развития этой патологии однозначно не определены, но исход при отсутствии лечения всегда – атрофия зрительного нерва, приводящая к слепоте.
Наиболее вероятно развитие глаукомы в пожилом возрасте, хотя встречается она и у людей других возрастных групп.

По данным ВОЗ, именно это заболевание является наиболее распространенной причиной слепоты. Статистические исследования выявляют до 5 млн человек, которые потеряли зрение в результате глаукомы. Это составляет 13,5% всех ослепших за период наблюдений.
Причины развития глаукомы
Причина потери зрения при глаукоме – атрофия зрительного нерва. Начало этого процесса всегда связано с нарушением (повышением) внутриглазного давления. В норме оно составляет 18-22 мм рт. ст. Эти показатели поддерживаются за счёт баланса притока и оттока жидкости. Нарушения в её циркуляции приводят к тому, что высокое давление постоянно сдавливает зрительный нерв, он начинает испытывать дефицит кровоснабжения и постепенно атрофируется, отмирает. Из-за снижения проводимости зрительные сигналы поступают в мозг в ограниченном объеме, поле зрения сужается. В первую очередь страдает периферическое зрение. Из-за медленного развития этого процесса глаукома может оставаться нераспознанной и годами не леченной, хотя известны случаи и острых приступов глаукомы с внезапной потерей зрения.
Глаукома является необратимым заболеванием. Прогноз здесь в большой степени зависит от стадии, на которой начато лечение, а также адекватности и системности принимаемых мер.
Симптомы глаукомы
Первые тревожные проявления, типичные для глаукомы: затуманенное периферическое зрение, боль и резь в глазу, тяжесть и распирание глазного яблока, постепенно сужающееся поле зрения. Эти симптомы более выражены в сумерках и в тёмное время суток. При созерцании ярко освещенных объектов могут наблюдаться «радужные круги».
Формы глаукомы
Различают две формы глаукомы:
- открытоугольная;
- закрытоугольная.
Открытоугольная глаукома является абсолютно доминирующей формой (диагностируется в 90% случаев). При этой форме заболевания остаётся открытым доступ к дренажной системе глаза, но функционирование самой системы нарушается. Другими словами, органически система, контролирующая внутриглазное давление, остаётся здоровой, но функционирует некорректно. Такое течение заболевания приводит к очень медленной атрофии зрительного нерва, поэтому глаукома может долгое время оставаться незамеченной. Поле зрения сужается постепенно, в течение нескольких лет. Описаны случаи, когда человек обнаруживал дискомфорт лишь на этапе полной утраты зрения на одном глазу. Могут, однако, наблюдаться «радужные круги» при искусственном освещении, нарушения аккомодации, затуманенность зрения. Эти неудобства, как правило, и приводят человека на приём к офтальмологу.
Закрытоугольная глаукома обусловливается блокировкой доступа к естественной дренажной системе глаза вследствие перекрытия радужкой угла передней камеры. При такой ситуации давление нарастает интенсивно и приводит к острому приступу глаукомы. Это состояние может сопровождаться следующей симптоматикой:
- острая боль в глазу и соответствующей половине головы;
- существенная потеря зрения (от затуманивания до полной слепоты);
- покраснение и отёк глаза;
- уменьшение глубины передней камеры, отсутствие реакции зрачка на свет, его расширение;
- видимые ореолы вокруг источников света.
Диагностика глаукомы
Измерение внутриглазного давления – первое и самое необходимое исследование при подозрении на глаукому. Однако для определения стадии заболевания и степени потери зрения требуется детальное обследование глазного дна и диска зрительного нерва, а также изучение полей зрения.
- исследование поля зрения с использованием компьютерного периметра;
- измерение рефракции – способности оптической системы глаза преломлять и фокусировать световые лучи;
- измерение внутриглазного давления;
- УЗ-исследования структур глаза;
- определение толщины хрусталика и глубины передней камеры глаза;
- гониоскопия – исследование строения угла передней камеры глаза для оценки функционального состояния дренажной системы и оттока жидкости.
Также вам будет предложено обследование на уникальном приборе, – в России их пока единицы, – анализаторе глазного дна. Такая диагностика позволяет выявить даже самую незначительную атрофию зрительного нерва и начать лечение своевременно.
Лечение глаукомы
Лечение заболевания очень индивидуально. Опытные врачи Московского офтальмологического центра каждому пациенту по результатам диагностики подбирают персональную лечебную схему. В ряде ситуаций достаточно при помощи капель поддерживать здоровое давление внутри глаза, чтобы не допустить дальнейшую атрофию зрительного нерва.
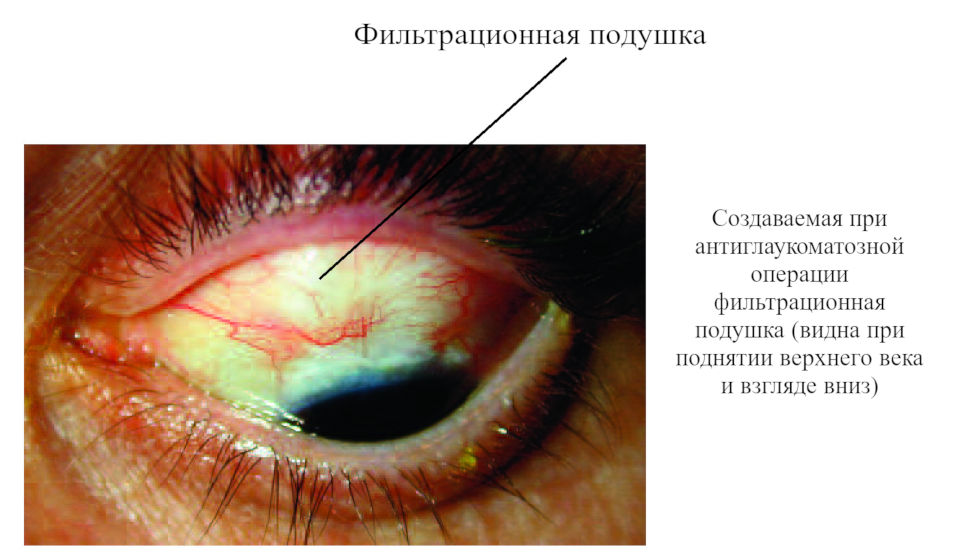
При открытоугольной форме глаукомы вам может быть предложена операция непроникающей глубокой склерэктомии (НГСЭ), позволяющая восстановить естественную работу дренажной системы глаза.
Закрытоугольная глаукома может потребовать удаления хрусталика. Если из-за несоответствия его размеров величине глаза внутриглазное давление постоянно повышено, искусственная интраокулярная линза нужного размера может стать решением проблемы.
В любом случае следует помнить, что глаукома требует как можно более раннего лечения. Вместе с тем, из-за разнообразия форм и причин её развития невозможно однозначно рекомендовать адекватную терапию без всестороннего обследования. Только опытный офтальмолог разработает индивидуальную лечебную схему и поможет сохранить зрение.
Глаукома — симптомы и лечение
Что такое глаукома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нежибовской Юлии Валерьевны, офтальмолога со стажем в 9 лет.
Над статьей доктора Нежибовской Юлии Валерьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Офтальмолог (окулист) Cтаж — 9 лет
Глазной центр «ВитаМед»
Больница №5
Дата публикации 9 апреля 2020 Обновлено 29 июля 2021
Определение болезни. Причины заболевания
Глаукома — это большая группа заболеваний, при которых повышается внутриглазное давление (постоянно или периодически) [7] . Она представляет собой опасное прогрессирующее состояние, которое при отсутствии лечения неминуемо приведёт к слепоте.
Для любой формы глаукомы характерна триада признаков:
- Потеря участков поля зрения по глаукомному типу (от периферии к центру).
- Атрофия зрительного нерва с его экскавацией — расширением места его выхода и гибелью нервных клеток.
- Повышение уровня внутриглазного давления за пределы толерантного значения — индивидуальной нормы давления [4] .
Впервые глаукома упоминается в «Афоризмах» Гиппократа примерно в 400 году до н. э. Её название происходит от греческого слова «glaukos» (водянистый синий, цвет морской воды, лазурный) из-за сходства с зелёным оттенком расширенного и неподвижного зрачка, который он приобретает на пике развития заболевания — острого приступа глаукомы. Отсюда же происходит и второе название глаукомы — «зелёная вода» или «зелёная катаракта» [10] .
Больше тысячелетия назад глаукому описывал великий персидский учёный Авиценна. Это состояние он назвал «холодным воспалением» глаза, при котором в глазу скапливаются «дурные соки», исходящие не только из самого органа зрения, но и из сосудов тела [7] [10] . На сегодняшний день глаукоме посвящены многочисленные статьи и клинические рекомендации, созданы целые врачебные сообщества, но она всё равно остаётся не до конца изученной болезнью.
В настоящее время заболеваемость глаукомой стремительно растёт во всем мире. Например, в РФ на начало 2016 года приходилось 897 больных на 100 тысяч взрослого населения, а в 2019 году — уже 1142 пациентов [2] .
Глаукома — бесспорный лидер по причине слепоты. Количество людей, потерявших зрение на фоне этого состояния, только в нашей стране выросло за 20 лет на 0,8 млн человек, а количество слабовидящих — на 2,3 млн [3] . По данным федерального статистического наблюдения, в РФ в 2018 году было зарегистрировано около 1,3 млн пациентов с глаукомой, однако предполагается, что истинное число заболевших — вдвое больше. По данным зарубежных источников, в США более 2,25 млн граждан старше 40 лет имеют глаукому, а количество пациентов с двусторонней слепотой составляет 84-116 тысяч человек [7] . Если говорить о зоне риска, то в основном в ней находятся люди старше 40 лет, среди женщин заболеваемость составляет 56,6 %, среди мужчин — 43,4 % [7] .
Распространенность врождённой глаукомы у детей колеблется в пределах одного случая на 10-12 тысяч новорождённых. Вместе с тем, в структуре глазной патологии её удельный вес достигает 0,1 %. Чаще встречается у мальчиков, чем у девочек (примерно 3:2) [9] .
Группы риска по развитию глаукомы
До сих пор точные причины глаукомы не установлены, поэтому это заболевание принято рассматривать как многофакторное. Выделяют следующие факторы риска развития глаукомы (в частности её наиболее распространённой формы — первичной открытоугольной глаукомы):
- Возраст: чем старше человек, тем выше риск заболеть.
- Раса или этническая принадлежность: риск закрытоугольной глаукомы выше среди азиатов, чем среди европейцев и африканцев.
- Семейный анамнез глаукомы: установлена достоверная связь между риском развития первичной открытоугольной глаукомы у кровных родственников. По данным M. Shields, доля таких случаев составляет 21-50 % [15] . В настоящее время выявлено более 25 генов в генотипе, отвечающих за возникновение первичной открытоугольной глаукомы.
- Показатели внутриглазного давления: повышение цифр, нестабильность результатов, существенная разница между двумя глазами (более 2 мм рт. ст.).
- Центральная толщина роговицы: риск развития глаукомы увеличивается на 30-41 % при истончении роговицы на каждые 40 мкм.
- Перфузионное давление (уровень давления, за счёт которого происходит обмен между кровяным руслом и тканями организма): наличие или отсутствие лечения системной артериальной гипертензии у конкретного пациента.
- Заболевания глаз, включая близорукость или дальнозоркость.
- Общие заболевания: гипотиреоз, сахарный диабет, гипертония и др. [2] .
Одним из факторов прогрессия глаукомы является нарушение сна. Это расстройство существует примерно у 70 % людей с глаукомой нормального давления [14] .
В 85-90 % случаев появление врождённых форм глаукомы обычно связано с воздействием неблагоприятных факторов на плод во время внутриутробного развития: краснуха, корь, грипп или другие острые вирусные инфекции, перенесённые матерью во время беременности, а также токсоплазмоз, ионизирующие излучения, отравление солями тяжёлых металлов (например ртутью) и метаболические расстройства. Остальные 10-15 % случаев врождённой глаукомы — наследственные.
В последние годы всё большую актуальность приобретает проблема возникновения глаукомы у недоношенных детей. Так как развитие угла передней камеры завершается только к 38 неделе внутриутробного развития, дети, родившиеся раньше этого срока, относятся к группе риска развития глаукомы [9] .
В ряде случаев глаукома является лишь проявлением общего состояния организма. Поэтому поиски причины развития этой болезни, вероятно, не должен ограничиваться рамками офтальмологии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы глаукомы
Большинство пациентов с любыми формами глаукомы могут не подозревать о наличии заболевания, которое грозит им слепотой. На начальной стадии болезни конкретных симптомов, характерных для глаукомы, нет. Некоторые пациенты жалуются на снижение качества зрения, чувство напряжения в глазах, боли в области надбровных дуг, периодический туман перед глазами и постоянную сухость [2] .
Длительность доклинической и начальной стадий, как правило, составляет 1-5 лет. Однако в некоторых случаях заболевание проходит все стадии вплоть до полной слепоты в течение 3-5 лет [2] .
Как видит человек с глаукомой:

В более развитой стадии либо в стадии острого приступа часть пациентов видит яркие круги на источниках света («гало»), их беспокоит головная боль, боль и покраснение глаз, расширение зрачка, сердцебиение, тошнота. В нередких случаях пациенты узнают, что глаз полностью слепой только на приёме у врача. Иногда приступы проходят незаметно для пациента, либо он не связывает жалобы с глазами [7] .

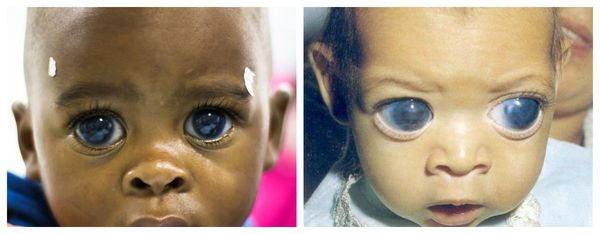
Врождённая глаукома проявляется светобоязнью, слезотечением, голубоватым цветом склеры, заметным увеличением глаза (большие «кукольные глаза»), в дальнейшем — отёком роговицы (помутнением) и увеличением её размеров (более 10,5 мм у новорождённых и более 12 мм после года). Печальным финалом заболевания является развитие «бычьего глаза» — чрезмерное увеличение глазного яблока [9] .
Патогенез глаукомы
До настоящего времени механизм развития глаукомы полностью не изучен. Достоверно известно, что этот патологический процесс всегда развивается только в одном направлении — обратного пути нет.
Многие учёные отмечают влияние таких факторов на развитие глаукомы, как:
- апоптоз (гибель клеток);
- нарушение кровоснабжения в диске зрительного нерва;
- повышение внутриглазного давления — наиважнейший фактор.
Пока нет полного понимания, как именно регулируется внутриглазное давление и в чём причина его повышения. Но этот показатель, бесспорно, играет ключевую роль в развитии и прогрессировании глаукомы, так как его повышение приводит к гибели ганглиозных клеток сетчатки, которые способны вырабатывать нервные импульсы [2] [7] [12] .
Существует несколько теорий глаукомного повреждения:
- Механическая теория — глаукомное повреждение возникает из-за прямой компрессии (сдавлении) зрительного нерва в отверстиях решётчатой пластинки диска.
- Ишемическая теория — повышенное внутриглазное давление негативно сказывается на кровоснабжении зрительного нерва.
- Дисрегуляторная теория — нарушение саморегуляции сосудистого тонуса независимо от внутриглазного давления приводит к патологическим изменениям зрительного нерва и сетчатки [2] .
Также имеется некая схожесть патогенеза первичной открытоугольной глаукомы и нейродегенеративных заболеваний, связанных с возрастом (болезнью Альцгеймера, болезнью Пика и др.).
В случае закрытоугольных форм глаукомы механизм развития заключается в нарушении оттока жидкости в глазу вследствие полного либо частичного закрытия радужкой угла оттока. Невозможность оттока жидкости приводит к быстрому (в течение нескольких часов) и сильному (более 40 мм рт. ст.) повышению внутриглазного давления, что делает клиническую картину более яркой.
При врождённых формах, как правило, имеется аномалия развития глаза: отсутствие радужки (аниридия), уменьшенный глаз (микрофтальм), уменьшенная роговица (микрокорнеа), врождённое смещение хрусталика и т. д.
Многочисленные исследования свидетельствуют о том, что в механизме развития глаукомы также играют роль аутоиммунные механизмы, так как глаз имеет структуры, обладающие аутоантигенными свойствами (например хрусталик). Также у пациентов с глаукомой, особенно с прогрессирующим поражением, при нормальном уровне внутриглазного давления наблюдается снижение внутриглазного кровотока.
Стресс повышает внутриглазное давления при глаукоме в среднем в 2,8 раза. По некоторым данным, наличие выраженного психотравмирующего воздействия встречается в истории болезни примерно у 2/3 пациентов, страдающих этим заболеванием [14] .
Классификация и стадии развития глаукомы
Глаукома представлена множеством вариантов течения.
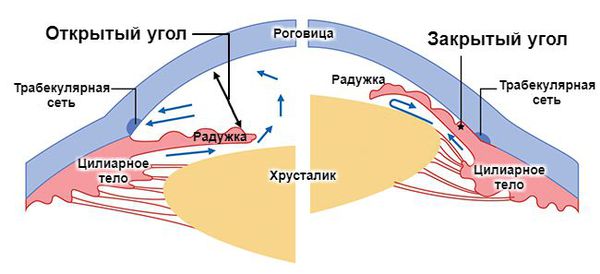
По механизму увеличения внутриглазного давления выделяют:
- открытоугольную форму — угол оттока внутриглазной жидкости открыт;
- закрытоугольную форму — угол оттока внутриглазной жидкости внутри закрыт.
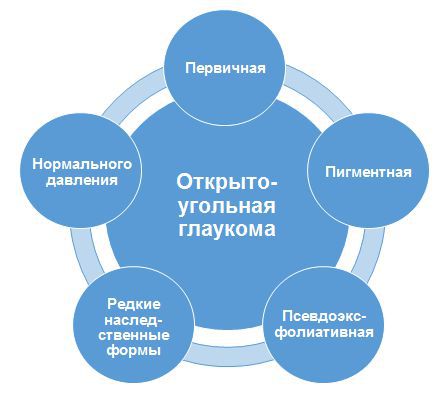
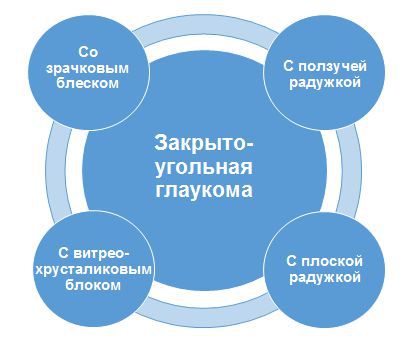
Обе формы глаукомы подразделяют на другие формы. Они представлены на иллюстрациях ниже.
В западных странах пациенты чаще всего теряют зрение при открытоугольной глаукоме, а в Восточной Азии — вследствие закрытоугольной глаукомы [11] .
По времени возникновению заболевания различают:
- врождённую глаукому (до 3 лет);
- инфантильную глаукому (в возрасте 3-10 лет);
- ювенильную глаукому (в возрасте 11-35 лет);
- глаукома взрослых (после 35 лет).
По степени выраженности патологического процесса (состоянию полей зрения и воронки зрительного нерва) выделяют четыре стадии заболевания:
- I — начальная стадия глаукомы;
- II — развитая стадия глаукомы;
- III — далеко зашедшая стадия глаукомы;
- IV — терминальная стадия.
По уровню стабилизации глазного давления выделяют:
- нормотензию — результаты измерения прибора (тонометра) не превышают 25 мм рт. ст.;
- умеренно повышенное давление — 26-32 мм рт. ст.;
- высокое внутриглазное давление — свыше 33 мм рт. ст.
По течению глаукома бывает стабилизированной и нестабилизированной [7] .
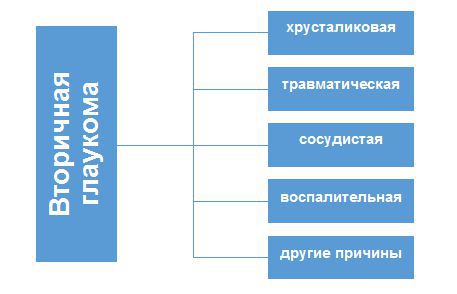
По происхождению различают:
- первичную глаукому — возникает самостоятельно;
- вторичную глаукому — развивается вследствие других заболеваний глаз.
На долю первичной открытоугольной глаукомы приходится от 72,3 % до 96,1 % всех форм глауком [7] . Это наиболее часто встречающаяся форма.
Для вторичной глаукомы характерно большое количество факторов механизмов развития, а также клинических проявлений. Она всегда имеет первопричину — основное заболевание, а повышение внутриглазного давления является уже следствием этой болезни.
Осложнения глаукомы
Терминальная болящая глаукома
Большую часть среди всех слепых и слабовидящих пациентов составляют люди с терминальной стадией глаукомы. Однако слепота — это только вершина айсберга при данном заболевании. Проблемы возникают тогда, когда слепой глаз начинает постоянно болеть, не давая покоя ни днём, ни ночью.
Почему же в современной медицине при столь разнообразных методах лечения глаукома всё-таки доходит до апофеоза? Как показал анализ статей, практически всем больным на терминальной стадии заболевания выполняются различные операции, направленные на снижение внутриглазного давления — проникающая и непроникающая синустрабекулэктомия, операции с установкой дренажных устройств и др. Все они не давали стойкого эффекта и сопровождались различными осложнениями. Такие неблагоприятные исходы вызваны повышенной проницаемостью сосудов и активным образованием рубцов в созданных путях оттока внутриглазной жидкости.
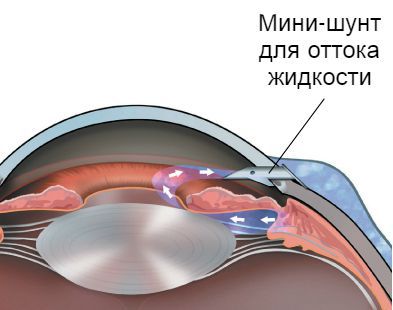
Слепота и постоянная боль на терминальной стадии глаукомы долгие годы являлись показанием к удалению глазного яблока. Пытаясь сохранить его, врачи стали выполнять медикаментозную блокаду цилиарного нервного узла. Для этого в пространство за глазом вводился спиртовой раствор. Такая манипуляция давала лишь кратковременный обезболивающий эффект. Последующий рецидив болевого синдрома и повышение внутриглазного давления приводили к необходимости удаления глаза в 8,7-11,8 % случаев.
Сегодня на терминальной стадии глаукомы с целью сохранения глаза стали выполнять циклодеструктивные операции. Они также направлены на обезболивание и снижение внутриглазного давление [18] .
Острый приступ глаукомы
Чаще всего данный приступ встречается при закрытоугольных формах, но иногда возникает и при декомпенсации открытоугольной глаукомы (резком подъёме внутриглазного давления), набухании катаракты (оводнении мутного хрусталика) и травмах глаза.
Провоцирующими факторами приступа могут быть: гипертонический криз, эмоциональный стресс, расширение или резкое сужение зрачка, длительная зрительная нагрузка вблизи, долгая работа с положением головы вниз. Больные при этом чувствуют сильные боли в глазу и соответствующей половине головы, у них резкое ухудшается зрение, появляются туман, пелена и радужные круги перед глазами. Характерным считается появление тошноты и рвоты.
Лечение острого приступа глаукомы должно проводиться врачом-офтальмологом только в условиях офтальмологического отделения. Самолечение недопустимо. Назначаются средства, снижающие внутриглазное давление, нанося их местно и принимая внутрь, минуя пищеварительный тракт. При невозможности купировать явления острого приступа глаукомы в течение 24 часов выполняется хирургическое лечение.
Диагностика глаукомы
Диагностика глаукомы основана на оценке сохранности структур зрительного нерва и зрительных функций [12]. Чем раньше будет выявлено заболевание, тем больше шансов предотвратить развитие структурных нарушений и необратимой потери зрения.
Стандартной процедурой является проверка остроты зрения. Для больных глаукомой это абсолютно не показательное обследование, так как даже в запущенном случае центральное зрение длительно остаётся высоким. Однако во время проверки врач сразу может заподозрить, что пациент входит в группу повышенного риска по развитию глаукомы, например, если у него имеется дальнозоркость в 4 дптр или же его зрение невозможно улучшить с помощью оптических средств (очков и контактных линз).
Важным методом является периметрия — оценка полей зрения. Этот показатель определяет состояние зрительной функции, которое невозможно проверить при обычной оценке остроты зрения, а также установить степень развития глаукомы [11] . Проведение периметрии осуществляется 1-3 раза в год, в зависимости от скорости ожидаемой прогрессии у пациентов из разных групп риска [1] . Выпадение новых участков в полях зрения является одним из важнейших признаков прогрессирования глаукомы.
Проводится периметрия в тёмной комнате на специальном приборе — ручном либо автоматическом (компьютерном) периметре. Для каждого глаза выполняется отдельное обследование. Во время компьютерной периметрии пациент фиксирует нажатием клавиши пульта появление вспышек в поле его зрения. В среднем периметрия занимает 10-40 минут.

Биомикроскопия (осмотр на щелевой лампе) помогает оценить состояние роговицы, радужки, зрачка, хрусталика, а также благодаря специальной линзе осмотреть угол передней камеры — выполнить гониоскопию. Эта методика позволяет определить форму заболевания — открыт ли угол оттока жидкости внутри глаза либо закрыт. Она незаменима при травмах, подозрениях на опухоли (вторичная глаукома), после хирургического лечения и при врождённой глаукоме — гониоскопия является ключевым звеном в диагностике недоразвития угла.
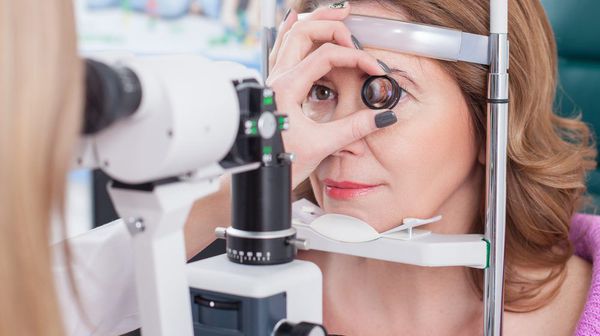
Для взрослого пациента выполнить биомикроскопию довольно просто: после местной анестезии на глаз устанавливается специальная линза, после чего врач проводит осмотр на щелевой лампе. У детей эту процедуру выполнить сложнее. В силу возраста пациента невозможно посадить за щелевую лампу (например грудного малыша), также нередко ребёнок отказывается от осмотра — начинает плакать, злиться и т. д. Если стоит вопрос о проведении операции, то, дабы уменьшить количество общей анестезии, можно выполнить диагностику и хирургию за одну седацию (медикаментозный сон). Зачастую это проводится в условиях операционного блока и под общим наркозом [2] .
Следующий важный этап диагностики — измерение внутриглазного давления. Есть множество приборов для измерения этого показателя. Их можно разделить на контактные и бесконтактные. Также разработаны модели для самостоятельного измерения, например модель ICare® HOME.

У взрослого человека средний уровень внутриглазного давления (с вычетом тонометрической поправки каждого прибора) составляет 15-16 мм рт. ст. со стандартным отклонением примерно 3,0 мм рт. ст. [2] . Нормальное внутриглазное давление не должно превышать двух стандартных отклонений от среднего, т. е. 21 мм рт. ст. [1] .
Нужно понимать, что каждая методика измерения внутриглазного давления имеет свою «норму результата». Бесконтактные тонометры в большинстве исследований показывают более низкие значения офтальмотонуса в среднем на 2-3 мм рт. ст. [16] .
Проводить измерение внутриглазного давления необходимо до гониоскопии и расширения зрачка, иначе результаты исследования будут недостоверными. Рекомендуется выполнять несколько измерений внутриглазного давления. Одно измерение непоказательно: уровень внутриглазного давления меняется так же, как и уровень артериального давления. В течение дня колебания внутриглазного давления могут быть весьма значительными, причём у пациентов с глаукомой они больше, чем у здоровых людей. Например, на приёме у офтальмолога в 10:00 тонометрия может не показать повышение давления, однако вечером у пациента этот показатель может повыситься до 29 мм рт. ст. [2] . Иногда таких пациентов на приёме ошибочно расценивают как здоровых.
Суточная тонометрия может оказаться более полезной для диагностики глаукомы. Всего нужно выполнить не менее трёх утренних и трёх вечерних измерений. Конечно, в домашних условиях это не всегда возможно сделать. Раньше пациентов оформляли на стационарное лечение для суточной тонометрии, но сейчас такая практика встречается значительно реже.
В целом, качественного измерения внутриглазного давления в течение 1-2 суток достаточно для диагностики глаукомы. Более длительный мониторинг рекомендован пациентам, у которых при целевых цифрах глазного давления наблюдается выпадение полей зрения. Тогда врачи пытаются отследить «скачки» давления в вечернее время для подбора более адекватного лечения.
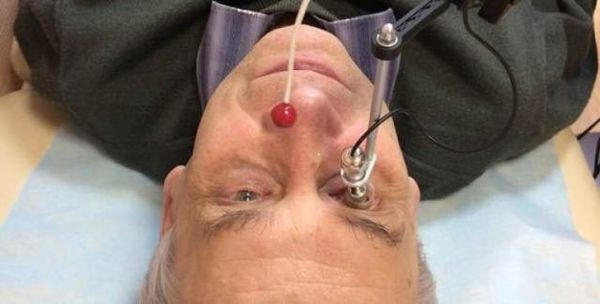
Также используется тонография по Нестерову: после измерения внутриглазного давления на роговицу помещают груз весом 15 г и через 4 минуты снова измеряют давление. Этот метод разработан в нашей стране. С помощью него можно определить коэффициент оттока внутриглазной жидкости, её выработку и минутный объём отекания, измерить внутриглазное давление и дополнительные параметры.
Далее выполняется осмотр глазного дна: на широкий либо узкий зрачок осматривается состояние зрительного нерва, размер его воронки (экскавации), цвет, форма, границы зрительного нерва (при глаукоме нерв приобретает серый оттенок). Пациенты с закрытоугольной глаукомой, выявленной при гониоскопии, осматриваются на узкий зрачок.
Осмотр проводится как прямым/непрямым офтальмоскопом, так и специальными (контактными и/или бесконтактными) линзами на щелевой лампе. Если врач диагностирует глаукому только по одному осмотру глазного дна, то такая ситуация характеризует не его мастерство, а запущенность заболевания.
Состояние зрительного нерва и ширины воронки его выхода (экскавации) обязательно наблюдается в динамике. Для этого можно использовать фотографирование глазного дна.
К дополнительным методам диагностики относятся:
- оптическая когерентная томография (ОКТ);
- гейдельбергская ретинотомография;
- УЗИ глаза.
ОКТ и гейдельбергская ретинотомография позволяют дополнительно оценить состояние зрительного нерва, окружающих его нервных волокон (перипапиллярных) и внутренних слоёв центральной оптической зоны сетчатки. Результаты ОКТ предоставляются в трёх видах: «в пределах нормы», «пограничный», «вне границ нормы». Они не являются диагнозом. Полученные результаты необходимо сопоставлять с клинической картиной во избежание ложных выводов, особенно в случае нестандартных вариантов строения дисков зрительного нерва. Некоторые ретинотомографы и ОКТ имеют специальные программы для сравнения результатов, выполненных в разное время на этом приборе. Это позволяет наглядно оценить развитие глаукомы. Частота повторных исследований зависит от скорости прогрессирования: при высоком риске процедура выполняется через три месяца после первого исследования, в остальных случаях — один раз в полгода [2] .
УЗИ глаза может быть показано для определения профиля угла передней камеры. С его помощью можно увидеть закрытие угла и наличие новообразования. Этот метод не исключает гониоскопию, а дополняет её.
С учётом основных заболеваний, редких форм глаукомы, пациентам могут рекомендоваться дополнительные специальные обследования, например МРТ головного мозга, консультация генетика, невролога и др.
В целом план наблюдения пациента с глаукомой таков:
- При стабилизированном течении глаукомы и достижении нормального давления показано:
- не менее 1 раза в 6 месяцев проходить проверку остроты зрения и контроль внутриглазного давления;
- не менее 1 раза в 6-12 месяцев выполнять периметрию, гониоскопию и осмотр глазного дна.
- При нестабилизированном течении глаукомы на фоне нормального давления те же самые процедуры нужно проходить 1 раз в 3-6 месяцев, при нестабилизированном течении или отсутствии стабильных цифр давления — 1 раз в 1-2 месяца [2] .
Лечение глаукомы
Успех в лечении глаукомы зависит от нескольких факторов и в первую очередь от знаний пациента о своём заболевании. Для больного глаукома кажется «мифической болезнью», которую каким-то образом «углядел врач». Ведь очень многие люди не ощущают никакой разницы до и после закапывания противоглаукомных капель. «А есть ли болезнь? — постоянно спрашивают пациенты. — Может врачам платят производители лекарств? Зачем постоянно тратить деньги на сомнительное лечение?».
Будет хорошо, если лечащий врач сразу доступно объяснит ситуацию. Но зачастую приём проходит быстро, слова, которые говорит врач, пациенту непонятны, и человек уходит с растерянными мыслями, не всегда осознавая, какую опасность таит его заболевание. Когда он появляется снова у врача через год-два (а то и позже), то неприятно удивляется, что проблема реально существует, но вот вернуть «съеденное» глаукомой зрение уже невозможно. Поэтому крайне важно серьёзно относиться к поставленному диагнозу и следовать рекомендациям врача.
Лечение всегда назначается пожизненно и отменять его на своё усмотрения нельзя.
Регулярное наблюдение — одно из ключевых составляющих в борьбе с глаукомой. Сам пациент не может отследить состояние его зрительного нерва, поэтому пренебрегать визитом к врачу пагубно. «Запущенная глаукома» — состояние полностью безвозвратное.
Одним из главных факторов лечения является индивидуальный подход, потому как под термином «глаукома» скрываются разные формы заболевания. Также особую играет роль возраст, в котором началась болезнь, сопутствующие заболевания, возможность самостоятельно закапывать капли и материальная сторона вопроса.
Если пациент понимает коварство болезни и осведомлён, что отказ от назначенной врачом терапии или её несоблюдение неминуемо приведёт к полной потере зрения, то мотивация лечиться возрастает и укрепляется. Больной должен понимать, что это не просто бездумное закапывание капель, а личная каждодневная борьба со слепотой.
Медикаментозное лечение
Сегодня медикаментозная терапия является вариантом начала лечения во многих случаях впервые выявленной глаукомы.
По механизму действия на внутриглазное давление препараты делят на:
- улучшающие отток внутриглазной жидкости;
- уменьшающие выработку внутриглазной жидкости.
Также важно понимать, что препараты делятся на:
- линию первого выбора — препараты, заслуженно рекомендованные и эффективные;
- линию второго выбора — препараты, назначение которых определяется индивидуальными особенностями и формой глаукомы, а также наличием общих заболеваний [1][4][7] .
К препаратам первой линии относятся:
- Простогландины. Все препараты данной группы закапываются вечером один раз в сутки в одно и то же время, например в 19:00 (не перед сном).
- β-блокаторы. Кратность использования при лечении — 2 раза в сутки утром и вечером через 12 часов (например в 8:00 и 20:00).
Закапывание одного лекарства называется монотерапией. Как правило, именно с неё и начинают лечение. Если действия одного препарата недостаточно, давление остаётся высоким, тогда врачи используют комбинацию лекарств для достижения целевых цифр внутриглазного давления.
Сочетание препаратов может быть фиксированным, когда производитель заводским способом изготавливает флакон, содержащий сразу два препарата, либо назначается по отдельности. Фиксированная комбинация максимально удобна для пациента: один флакон и одно время закапывания снижает воздействие консервантов и «вымывание капель» при закапывании нескольких средств подряд.
Препараты и их комбинации подбираются врачом индивидуально в зависимости от формы глаукомы.
Основные требования к препарату либо их комбинациям:
- эффективность;
- состояние зрительных функций (если у пациента IV стадия глаукомы — лечение одно, если I стадия — другое);
- стабильность (сохранять действие в течение суток);
- минимум побочных эффектов;
- удобство в использовании (учитывая забывчивость пациента, его работу, ценовую категорию препарата и др.) [1][4] .
У каждого препарата свои особенности применения, противопоказания и побочные эффекты. Поэтому лечение проводится под наблюдением врача-офтальмолога.
Медикаментозная терапия может сочетаться с другими методами лечения.
Лазерное лечение
В настоящее время разработана целая система лазерной хирургии. Её методы применимы к различным типам глаукомы и позволяют выполнять операцию без вскрытия глазного яблока [7] . При таких вмешательствах используется зелёный, сине-зелёный или красный YAG лазер.
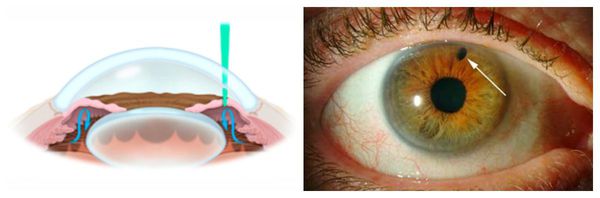
Красный лазер активно используют при закрытоугольной глаукоме, особенно при блокировании путей оттока жидкости. С его помощью выполняется лазерная иридэктомия (иридотомия), которая позволяет создать ряд дополнительных отверстий в радужке.
При первичной открытоугольной глаукоме в начальной и развитой стадии рекомендуется выполнение лазерной трабекулопластики — воздействие энергии лазера на клетки дренажной зоны. Такая процедура позволяет снизить внутриглазное давление при его умеренно повышенном уровне. Также она может выступать как альтернативный вариант начала лечения при невозможности назначения местной медикаментозной терапии: плохой переносимости препаратов, физических трудностях, связанных с закапыванием капель, и недоступностью препаратов.
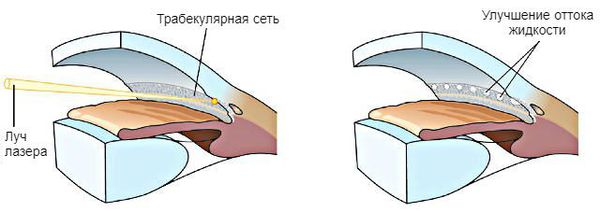
Операция проводится амбулаторно, под местным обезболиванием, с использованием специальных линз, которые устанавливаются на глаз. В среднем внутриглазное давление после лазерной трабекулопластики может снизиться на 20-25 % (6-9 мм рт. ст.). По результатам AGIS (исследования по лечению продвинутых стадий глаукомы), такая операция чаще оказывается неэффективной у пациентов, моложе 40 лет. Повторная лазерная трабекулопластика возможна через год, если эффект от первой процедуры был продолжительным и достаточным для снижения внутриглазного давления [2] .
В ряде случаев лазерное лечение не может заменить классическую операцию и не исключает классическое хирургическое лечение в дальнейшем .
Показания и противопоказания к лазерной хирургии
Лазерная иридэктомия проводится при закрытоугольной глаукоме, а трабекулопластика — при открытоугольной, чтобы снизить глазное давление. Также лазерная хирургия показана, если лечение каплями оказалось неэффективным или пациент не может их применять.
- беременность;
- воспалительные заболевания глаз, например конъюнктивит и кератит;
- выраженные дистрофия и отёк роговицы.
Хирургическое лечение
Хирургический метод лечения — наиболее эффективный способ нормализации внутриглазного давления и сохранения зрительных функций.
Операция по поводу глаукомы может показаться пациенту бесполезной, так как она практически не влияет на остроту зрения — только на внутриглазное давление. Это толкает многих больных оттягивать хирургическое лечение. Такая позиция в корне неверна: если пациенту показана операция по состоянию здоровья — её необходимо делать.
При закрытоугольной форме глаукомы проводится иридэктомия (создание сквозного отверстия в радужке) и иридоциклоретракция (разобщение части радужки и цилиарного тела с углом передней камеры); при врождённой — гониотомия (восстановление анатомии угла передней камеры) или варианты синусотрабекулэктомии (операция в области трабекулы); при открытоугольной форме глаукомы — различные варианты проникающих и непроникающих операций. В случае повторных операций используются дренажи и антиметаболиты, при терминальной стадии глаукомы — циклодеструктивные вмешательства [7] [9] .
Цель всех видов хирургии глаукомы — одна: создать дополнительные пути оттока внутриглазной жидкости, снизить и стабилизовать давление внутри глаза.
Показания к хирургической операции
Хирургическое лечение потребуется в следующих случаях:
- Капли и лазерная коррекция оказались неэффективными, т. е. с их помощью не удалось нормализовать внутриглазное давление. Часто при этом распадается ткань зрительного нерва и болезнь усиливается.
- Другие методы лечения недоступны, например пациент не может приобретать и/или самостоятельно закапывать капли, либо из-за непереносимости препаратов развивается токсическая реакция конъюнктивы.
- Поздняя стадия глаукомы, при которой высока вероятность потерять зрение.
- Врождённые формы болезни, связанные с анатомическими пороками.
- Вторичные формы глаукомы.
В каждом конкретном случае врач взвешивает риски и необходимость операции. Если эффективность хирургического лечения не очевидна, то проводить его не нужно. Решение об операции принимается на основании клинических рекомендаций, возраста пациента, его приверженности к лечению, стадии и скорости развития болезни.
Дополнительное медикаментозное лечение
Даже при идеальных значениях внутриглазного давления, достигнутых различными способами, у каждого пятого пациента продолжается распад зрительных функций. Важную роль в этом процессе играют сопутствующие заболевания — артериальная гипотензия, вазоспастический синдром, сахарный диабет и близорукость.
Это приводит к необходимости включать в комплексное лечение глаукомы нейропротективную терапию. Она включает в себя назначение внутрь либо парентерально (инъекционно) курсы препаратов, улучшающих кровоснабжение и питание зрительного нерва и головного мозга. Такие средства позволяют затормозить атрофический процесс.
Зачастую используют группу ноотропных препаратов (пирацетам, пикамилон), антиоксидантов (метилэтилпиридинол), биорегуляторов (ретиналамин), препараты сосудистого действия (циннаризин), магний и др. [10] .
Физиотерапия при глаукоме
Бег и занятия йогой помогают снизить диастолическое («нижнее») кровяное давление, что способствует уменьшению внутриглазного давления. Также полезно ношение очков с зелёными стеклами. Как правило, «холодные» цвета (синий, сине-зелёный и фиолетовый) стимулируют работу парасимпатической нервной системы, что позволяет снизить внутриглазное давление [14] .
Использование местной магнитотерапии оказывает стимулирующее воздействие на сетчатку глаза и внутричерепной отдел, отвечающий за процессы передачи импульса по зрительным нервам, способствует повышению биоэлектирической активности [17] .
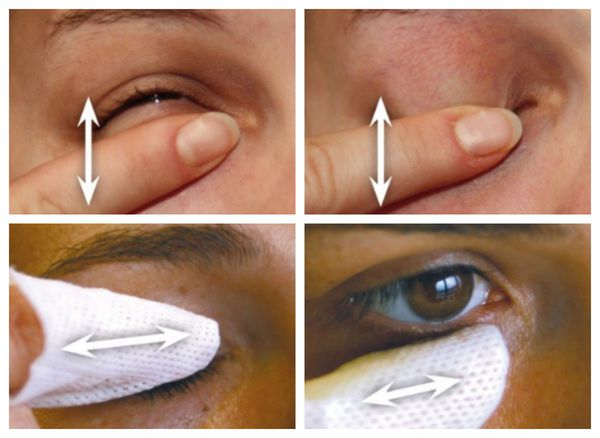
Иглорефлексотерапия по общим и специальным точкам возможна в качестве дополнения к комплексному лечению глаукомы. На течение глаукомного процесса благоприятно влияет массаж [14] . Ежедневное массирование глаз и глазниц помогает снизить внутриглазное давление, улучшить отток внутриглазной жидкости, лимфы и венозной крови. Также снижению внутриглазного давления способствует лечение психотропными препаратами и психорелаксация.
Любое дополнительное лечение всегда проводится одновременно с активной гипотензивной терапией (медикаментозной, лазерной, хирургической), которые позволяют нормализовать внутриглазное давление.
Прогноз. Профилактика
Глаукома — это заболевание, представляющее огромную угрозу зрению, с которым можно и нужно бороться. При неукоснительном соблюдении необходимого лечения всегда есть шанс, что слепота отступит.
Обследованию на глаукому подлежат:
- все люди старше 40 лет — обследование проводится раз в три года;
- все люди старше 35 лет с повышенным риском развития глаукомы (с офтальмологическим заболеваниями, перенесёнными операциями на глазу, сахарным диабетом, мерцательной аритмией, наследственной отягощённостью по глаукоме) — обследование проводится раз в год [7] .
Для уточнения диагноза в случае подозрения на глаукому пациента могут направить в специализированный глаукомный кабинет для дообследования в рамках ОМС.
Все дети до года (на 1-2 месяце жизни) обязательно должны быть осмотрены окулистом для исключения врождённых заболеваний, в том числе и глаукомы.
Важную роль в профилактике глаукомы отводят регулярной медико-просветительной работе с населением для его информирования и настороженности, увеличение мотивации пациента к прохождению медицинских осмотров. Для пациентов с глаукомой и их родственников разработаны специальные сайты, которые помогают повышать знания о заболевании.
Так как заболеваемость глаукомой увеличивается, появляется необходимость в разработке Федеральной программы по профилактике развития глаукомной слепоты и восстановлении диспансеризации населения. В региональных поликлиниках «диспансерный день» для больных глаукомой сохраняется. Однако загруженность рабочего дня офтальмолога при установленной норме приёма 8-12 минут не позволяет врачу проводить диспансеризацию должным образом [7] .
Список литературы
- Европейское глаукомное общество. Терминология и руководство по глаукоме. — 4-е издание. — 2019.
- Ассоциация врачей-офтальмологов. Федеральные клинические рекомендации по офтальмологии: открытоугольная глаукома. — 2020.
- Bourne R. R., Stevens G. A., White R. A., et al. Causes of vision loss worldwide, 1990-2010: a systematic analysis // Lancet Glob Health — 2013. — Vol. 1, № 6. — Р. 339-349. ссылка
- Иванова Н. В., Ярошева Л. М., Ярошева Н. А. Глаукома. Медикаментозное лечение. — 2018. — 32 с.
- Дуглас Дж. Ри. Глаукома / Перевод с англ. — М.: ГЭОТАР-Медиа, 2010. — 472 с.
- Biggerstaff K. S. Primary Open-Angle Glaucoma (POAG) // Medscape. — 2019.
- Егоров Е. А. Национальное руководство по глаукоме: для практикующих врачей. — 2-е изд., испр. и доп. — М.: ГЭОТАР-Медиа, 2011. — 280 с.
- Конопляник Е. В., Дравица Л. В. Глаукома / Учебно-методическое пособие по офтальмологии для студентов 4-6 курсов всех факультетов медицинских вузов, врачей-интернов, клинических ординаторов, врачей-офтальмологов. — Гомель: ГомГМУ, 2015. — 132 с.
- Егоров Е. А. и др. Межнациональное руководство по глаукоме. Т. 2. Клиника глаукомы. — М., 2016.
- Еричев В. П., Антонов А. А., Козлова И. В. Объективизация критериев оценки эффективности нейроретинопротекторной терапии глаукомы // Национальный журнал глаукома. — 2018. — Т. 17, № 3. — С. 50-57.
- Международный совет по офтальмологии. Руководство по лечению глаукомы. — 2016. — 29 с.
- Еричев В. П., Петров С. Ю., Макарова А. С., Козлова И. В., Рещикова В. С. Современные методы функциональной диагностики и мониторинга глаукомы. Часть 2. Диагностика структурных повреждений сетчатки и зрительного нерва // Национальный журнал глаукома.— 2015. — Т. 14, № 3. — С. 72-79.
- Квигли Г. Глаукома: что необходимо знать каждому пациенту. Часть 2. Факторы, повышающие вероятность развития закрытоугольной глаукомы. Ослепнете ли вы? Лечится ли глаукома? Как помочь своим близким уменьшить вред, наносимый глаукомой? // Национальный журнал глаукома. — 2014. — Т. 13, № 4. — С. 79-84.
- Алексеев В. Н., Лысенко О. И. Особенности состояния нервной системы больных глаукомой // Национальный журнал глаукома. — 2017. — Т. 16, № 3. — С. 103-112.
- Петров С. Ю., Фокина Н. Д., Шерстнева Л. В., Вострухин С. В., Сафонова Д. М. Этиология первичной глаукомы: современные теории и исследования // Офтальмологические ведомости. — 2015. — Т. 4,№ 2. — С. 47-56.
- Егоров Е. А., Еричев В. П., Куроедов А. В., Петров С. Ю., Антонов А. А. Показатели офтальмотонометрии в здоровой популяции // Национальный журнал глаукома. — 2018. — № 2. — С. 91-98.
- Кащенко Т. П., Райгородский Ю. М., Корюшкина Т. А. Функциональное лечение при косоглазии, амблиопии, нарушениях аккомодации. Методы и приборы. — 2017. — 163 с.
- Дробница А. А. Оптимизация технологии контактной транссклеральной диод-лазерной циклофотокоагуляции на основе оценки анатомо-функциональных изменений глаз у пациентов при терминальной болящей глаукоме / автореф. диссер.… канд. мед. наук: 14.01.07. — М., 2015. — 25 с.
Источник https://www.krasotaimedicina.ru/diseases/ophthalmology/glaucoma
Источник https://ophthalmocenter.ru/glaukoma.html
Источник https://probolezny.ru/glaukoma/