Сосудистая патология головного мозга
Проблема сосудистых заболеваний головного мозга является социально значимой. Главной причиной цереброваскулярной патологии (от начальных признаков недостаточности мозгового кровообращения до инсультов) остаются артериальная гипертензия и атеросклероз. Неврологи Юсуповской болезни диагностируют церебральную ишемию, гипоплазию ПМА и асимметрию кровотока головного мозга с помощью новейшей аппаратуры ведущих мировых производителей. Врачи клиники неврологии применяют для лечения пациентов новейшие лекарственные препараты. При ишемии в области бассейна ПМА длительность восстановления зависит от степени нарушения кровоснабжения мозга и адекватности реабилитационных мероприятий. Специалисты клиники реабилитации для восстановления кровотока по ПМА используют физиотерапевтические процедуры, массаж, иглотерапию, нетрадиционные методы восстановительной терапии. Асимметрия кровотока по СМА и ПМА может закончиться ишемическим инсультом. В Юсуповской больнице проводят комплексную терапию патологии, в результате которой восстанавливается кровоток и мозговая ткань получает достаточное количество питательных веществ и кислорода. Тяжёлые случаи ишемии в бассейне ПМА обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Ведущие неврологи коллегиально вырабатывают тактику ведения пациентов с нарушением кровообращения вследствие гипоплазии ПМА. Медицинский персонал внимательно относится к пожеланиям пациентов.

Сегменты
Что такое ПМА головного мозга? ПМА расшифровывается в медицине как передняя мозговая артерия. Схема кровоснабжения головного мозга довольно сложная. Кровь поступает в мозг по двум внутренним сонным и двум позвоночным артериям. Сонные артерии формируют каротидный бассейн. Они начинаются в грудной полости: правая от плечеголовного ствола, левая – от дуги аорты. Позвоночные артерии формируют вертебробазилярный бассейн. По ним кровь поступает в сосуды, обеспечивающие питание продолговатого мозга, шейного отдела спинного мозга и мозжечка. В результате слияния позвоночные артерии образуют основную базилярную артерию. ПМА (передняя мозговая артерия) начинается у места разделения внутренней сонной артерии на концевые ветви. В начале своего пути она отдаёт ряд мелких веточек, которые проникают через переднее продырявленное вещество к базальным ядрам основания большого мозга. На уровне зрительного перекреста передняя мозговая артерия образует анастомоз (соустье) с одноимённой артерией противоположной стороны посредством передней соединительной артерии.
Гипоплазия ПМА
Причиной внезапной закупорки сосуда головного мозга часто является аномальное уменьшение его просвета. Виной тому являются не холестериновые бляшки, а гипоплазия артерии головного мозга – патологическое сужение сосуда. Заболевание наблюдается у 80% пожилых людей. У них к врождённому дефекту прибавляются возрастные изменения сосудов. Гипоплазия ПМА – что это такое и как проявляется? Гипоплазия ПМА проявляется в недостаточном развитии правой мозговой артерии. Сосуд имеет аномальную форму. При такой патологии может нарушаться строение кровеносных сосудов, питающих внутричерепные структуры. Гипоплазия ПМА – врождённая патология, которая возникает внутриутробно. При гипоплазии ПМА нарушается питание мозжечка, ствола и затылочных долей. В результате патологии возрастает риск образования аневризмы либо развития инсульта. Гипоплазия ПМА – это опасное состояние, которому особое внимание уделяют неврологи Юсуповской больницы и нейрохирурги клиник-партнёров.
Причины, симптомы и лечение
- Наркотическая или алкогольная зависимость у беременной;
- Инфицирование плода в период внутриутробного развития;
- Интоксикация организма женщины в период вынашивания плода;
- Отягощённая наследственность;
- Приём беременной лекарственных средств, оказывающих тератогенное действие.
Симптомы заболевания и их выраженность зависят от степени недоразвития сосуда, который питает головной мозг. У каждого пациента симптомы могут проявляться по-иному. Некоторые люди узнают о том, что у них гипоплазия ПМА, только во время медицинского осмотра. Часто заболевание протекает бессимптомно.
Гипоплазия ПМА может проявляться следующими симптомами:
- Головными болями разной интенсивности;
- Частыми головокружениями;
- Снижением или потерей чувствительности кожных покровов;
- Нестабильностью артериального давления;
- Эмоциональными расстройствами;
- Нарушениями восприятия и ощущений.
Все перечисленные симптомы указывают на недостаточное мозговое кровообращение, поэтому при их возникновении обращайтесь к неврологам Юсуповской больницы. Врачи вначале проведут комплексное обследование, которое включает следующие диагностические процедуры:
- Ультразвуковое исследование и допплерографию сосудов головного мозга;
- Контрастную ангиографию;
- Компьютерную или магнитно-резонансную томографию.
Врачи сонологи используют современные ультразвуковые аппараты, совмещающие триплексный сканер и допплеровскую установку. Они позволяют визуализировать экстракраниальный и интракраниальные отделы артерий вертебрально-базилярного бассейна, выявить асимметрию кровотока по СМА и ПМА. Для определения состояния нейронов при ишемии мозга выполняют магнитно-резонансную и компьютерную томографию с помощью аппаратов премиум класса. КТ-ангиографию сосудов головного мозга в Юсуповской больнице делают на современном сканере. С помощью него получают не только пошаговые изображения сосудов головного мозга, но и их трёхмерную модель. Эти изображения могут просматриваю на мониторе компьютера, распечатывают на пленке или переносят на DVD+R диск.
Если симптомы нарушения мозгового кровообращения, вызванные дисплазией ПМА, выражены незначительно, проводят терапию лекарственными средствами, которые расширяют артерии и нормализуют мозговой кровоток. Консервативная терапия помогает снизить интенсивность головных болей и улучшить работу вестибулярного аппарата. При выявлении в аномальном сосуде тромба врач приписывает лекарства для его растворения. Нейрохирурги клиник-партнёров Юсуповской больницы проводят коррекцию патологии ПМА в случаях, когда при медикаментозном лечении отсутствует положительная динамика. Преимущественно при гипоплазии ПМА применяется методика стентирования.
Спазм сосудов головного мозга
Пожилых людей, лиц среднего и мозгового возраста часто беспокоит головная боль, шум и головокружение, повышенная утомляемость, ухудшение памяти, снижение работоспособности. Зачастую пациенты не очень серьезно относятся к таким жалобам. Между тем это могут быть признаки вазоспазма в левых мозговых артериях, СМА (средней мозговой артерии) и ПМА (передней мозговой артерии). Церебральный вазоспазм (сужение просвета артерий основания мозга после субарахноидального кровоизлияния при разрыве мешковидной аневризмы) может вторично вызвать ишемию мозга.
После разрыва аневризмы у пациента наступает временный период улучшения или стабилизации состояния до момента возникновения у него симптоматического вазоспазма. Неврологические симптомы спазма церебральных с четвёртого по четырнадцатый день после первого разрыва аневризмы. Возникшая неврологическая симптоматика соответствует ишемии мозга в специфических артериальных бассейнах. Выраженность церебрального вазоспазма определяет степень вероятности развития ишемии и инфаркта мозга.
Признаки вазоспазма в левых артериях мозга, СМА и ПМА часто возникают у тех пациентов, у которых на ранней магниторезонансной или компьютерной томографии головного мозга определялись слои свернувшейся крови толщиной 1 мм и больше в бороздах мозга или шарообразные сгустки крови размерами больше 5 мм 3 в базальных цистернах.
Локализацию и тяжесть вазоспазма в ПМА и СМА врачи Юсуповской больницы определяют с помощью магниторезонансной или компьютерной томографии. Чтобы прогноз был точным, компьютерную томографию головного мозга проводят в интервале от 24 до 96 ч после субарахноидального кровоизлияния.
Клинически выраженный церебральный вазоспазм проявляется симптоматикой, которая относится к тому или иному бассейну кровоснабжения головного мозга определённой артерии. При вовлечении ствола или основных ветвей средней мозговой артерии (СМА) у пациента развиваются следующие симптомы:
- Контралатеральный гемипарез – слабость мышц половины туловища с противоположной от внутримозгового кровоизлияния стороны;
- Дисфазия – нарушение речи при спазме артерий доминантного полушария головного мозга;
- Анозогнозия, апрактоагнозия – расстройство узнавания при спазме артерий недоминантного полушария головного мозга.
Признаки вазоспазма в левых артериях мозга, СМА и ПМА могут не быть выраженными из-за того, что в головном мозге формируется коллатеральный кровоток через сращения зон смежного мозгового кровоснабжения.
Ишемия вследствие вазоспазма ПМА проявляется абулией. Пациент находится в бодрствующем состоянии, лежит с закрытыми или открытыми глазами, с запаздыванием реагирует на инструкции. Он не может активно вести беседу, но на вопросы отвечает короткими фразами, которые произносит шёпотом, длительно пережёвывает пищу и часто удерживает её между дёснами и щекой. Все очаговые неврологические симптомы в результате церебрального вазоспазма у пациентов могут возникать внезапно, достигая максимальной выраженности в течение нескольких минут, или развиваются на протяжении нескольких дней.
Если ишемии или инфаркту подвергается вся территория мозга в бассейне СМА (средней мозговой артерии), то развивается его отёк, который может привести к повышению внутричерепного давления. Ранняя магниторезонансная или компьютерная томография головного мозга позволяют предсказать неблагоприятный исход, если обнаруживается крупный сгусток крови в сильвиевой цистерне или в просвете сильвиевой щели и второй значительный сгусток в базальной фронтальной щели, расположенной между полушариями мозга. Одновременное присутствие свернувшейся крови в этих областях сочетается с выраженным симптоматическим спазмом СМА и ПМА. В подобной ситуации поверхностные коллатерали в коре головного мозга от ПМА не в состоянии компенсировать ишемию в бассейне СМА.
Если спазм артерий головного мозга возникает на фоне субарахноидального кровоизлияния, медикаментозная профилактика и лечение неэффективно.
Поскольку у пациентов с церебральным вазоспазмом отмечается увеличение объёма крови и отёк паренхимы головного мозга, то даже незначительное увеличение внутричерепного объёма, которое происходит при воздействии вазодилататоров, может усугубить неврологические расстройства. Если у пациента установлен выраженный симптоматический церебральный вазоспазм, неврологи не назначают вазодилататоры.
Все усилия врачей направлены на увеличение мозгового перфузионного давления путём повышения среднего артериального давления. Достигается это увеличением объёма плазмы и назначением вазопрессорных препаратов (фенилэфрина, допамина). Поскольку лечение, направленное на увеличение перфузионного давления, приводит к улучшению картины неврологического статуса у некоторых больных, но высокое артериальное давление сопряжено с риском повторного кровоизлияния, при применении данного метода лечения неврологи Юсуповской больницы определяют давление церебральной перфузии и минутный сердечный выброс, проводят прямое исследование центрального венозного давления. В тяжёлых случаях у пациента измеряют внутричерепное давление и давление заклинивания лёгочной артерии.
Введение осмотического диуретика маннитола при поддержании адекватного внутрисосудистого объёма и среднего артериального давления увеличивает осмолярность сыворотки крови пациента. В тяжёлом случае для снижения внутричерепного давления используют барбитуратную кому.
Как лечить
Тонус церебральных артерий – это напряжение сосудистых стенок, которое поддерживается мышечной стенкой этих сосудов. Он является фактором, определяющим кровоснабжение тканей головного мозга. Благодаря мышечным стенкам церебральных сосудов ткани головного мозга защищаются от недостатка или переизбытка крови. При расстройствах нервной системы или заболеваниях внутренних органов тонус артерий может изменяться. Мышечная стенка артериальных сосудов спазмируется, их просвет уменьшается, как и объём крови, поступающей к нейронам. В результате гипертонуса развивается тканевая гипоксия (клетки головного мозга не получают достаточного количества кислорода и питательных веществ). Гипертонус ПМА, как и других церебральных артерий, вызывает органические и функциональные нарушения в головном мозге.
Патологический гипертонус ПМА возникает вследствие заболеваний внутренних органов, желез и метаболических нарушений. Продолжительный выраженный спазм артерий может привести к острому нарушению мозгового кровообращения (ишемическому инсульту), вследствие которого развиваются необратимые органические изменения тканей, последующая потеря двигательных функций и интеллектуальных возможностей.
К гипертонусу ПМА приводят следующие причины:
- Психологические (тревожное расстройство, вегетососудистая дистония, стресс, нервно-психическое напряжение, нарушение сна, патологии личности – психопатии, акцентуации);
- Соматические (артериальная гипертензия, атеросклероз, эндартериит, системные заболевания, болезни эндокринных органов, дистрофические заболевания опорно-двигательного аппарата, гипертиреоз, воспаление ткани нервных узлов симпатических отделов вегетативной нервной системы);
- Косвенные (курение, большие дозы кофеина, сахарный диабет, отягощённая наследственность, возраст от 50 лет, метеочувствительность, длительное пребывание в душных непроветриваемых помещениях).
Вазоспазм ПМА проявляется следующими симптомами:
- Головной болью разлитой локализации;
- Ухудшением интеллектуальной и мнестической деятельности (замедлением темпа мышления, уменьшением объёма и концентрация внимания);
- Изменением физиологического состояния (быстрой утомляемостью, истощаемостью);
- Эмоциональными расстройствами (лабильностью настроения, раздражительностью, низким порогом возбудимости);
- Тошнотой и рвотой;
- Чувством распирания в голове;
- Нарушением координации движений.
Редко в клинической картине вазоспазма ПМА наблюдается синкопальное состояние, однако особо сентиментальные люди даже от счастья могут терять сознание.
Комплексная терапия заболевания направлена на восстановление функции головного мозга и повышение работоспособности организма. Врачи Юсуповской больницы начинают лечение гипертонуса ПМА с терапии той патологии, которая вызвала повышение тонуса мозговых сосудов. Пациентам рекомендуют дозированный режим работы, отдыха, полноценный сон, ароматерапию. Следует сбалансировать питание: уменьшить употребление алкоголя, кофе и содержащих кофеин продуктов, исключить употребление тонизирующих напитков.
Перед сном рекомендуется принять тёплый душ или ванну, выпить чай из плодов шиповника или мяты с добавлением мёда. Медикаментозная терапия заключается стабилизации артериального давления, приёме фитопрепаратов, обладающих седативным эффектом. Для того чтобы пройти диагностику и лечение ишемии, гипоплазии и асимметрии кровотока ПМА головного мозга, записывайтесь на приём к неврологу, позвонив по телефону контакт центра Юсуповской больницы в любое время суток независимо от дня недели.
Атеросклероз сосудов головного мозга

Атеросклероз сосудов головного мозга, также известный как церебральный атеросклероз, может возникнуть у людей самого разного возраста, однако намного чаще встречается у пожилых пациентов. Это заболевание способно привести к таким осложнениям, как инсульт и сосудистая деменция. От церебрального атеросклероза не застрахован никто, поэтому в этой статье мы хотим рассказать о том, как вовремя распознать первые признаки заболевания и что предпринять для того, чтобы не допустить развития тяжелых осложнений.
Что это такое
Атеросклероз – это заболевание, при котором в сосудах образуются атеросклеротические бляшки, создающие препятствия для нормального кровотока. Этот процесс продолжается в течение всей жизни, поражая любые сосуды, в том числе и мозговые. При церебральном атеросклерозе из-за затрудненного кровотока в сосудах головного мозга ухудшается мозговое кровообращение.
Для этого заболевания характерно медленное, но стабильно прогрессирующее течение. Это означает, что при отсутствии лечения и профилактических мер оно рано или поздно проявится в виде инсульта или старческого слабоумия, также известном как сосудистая деменция.
Причины
Атеросклероз в той или иной степени развивается у любого человека по мере его взросления. Чем старше человек, тем хуже состояние его сосудов, поэтому преклонный возраст можно смело назвать одним из главных предрасполагающих факторов. То, насколько быстро церебральный атеросклероз может развиться у человека, во многом зависит от образа его жизни и питания.
Внимание: Чем больше жиров в рационе, тем выше шансы, что болезнь будет прогрессировать быстрыми темпами. Основные продукты с высоким содержанием жира это красное мясо, сыр и цельное молоко, майонез, сливочное масло.
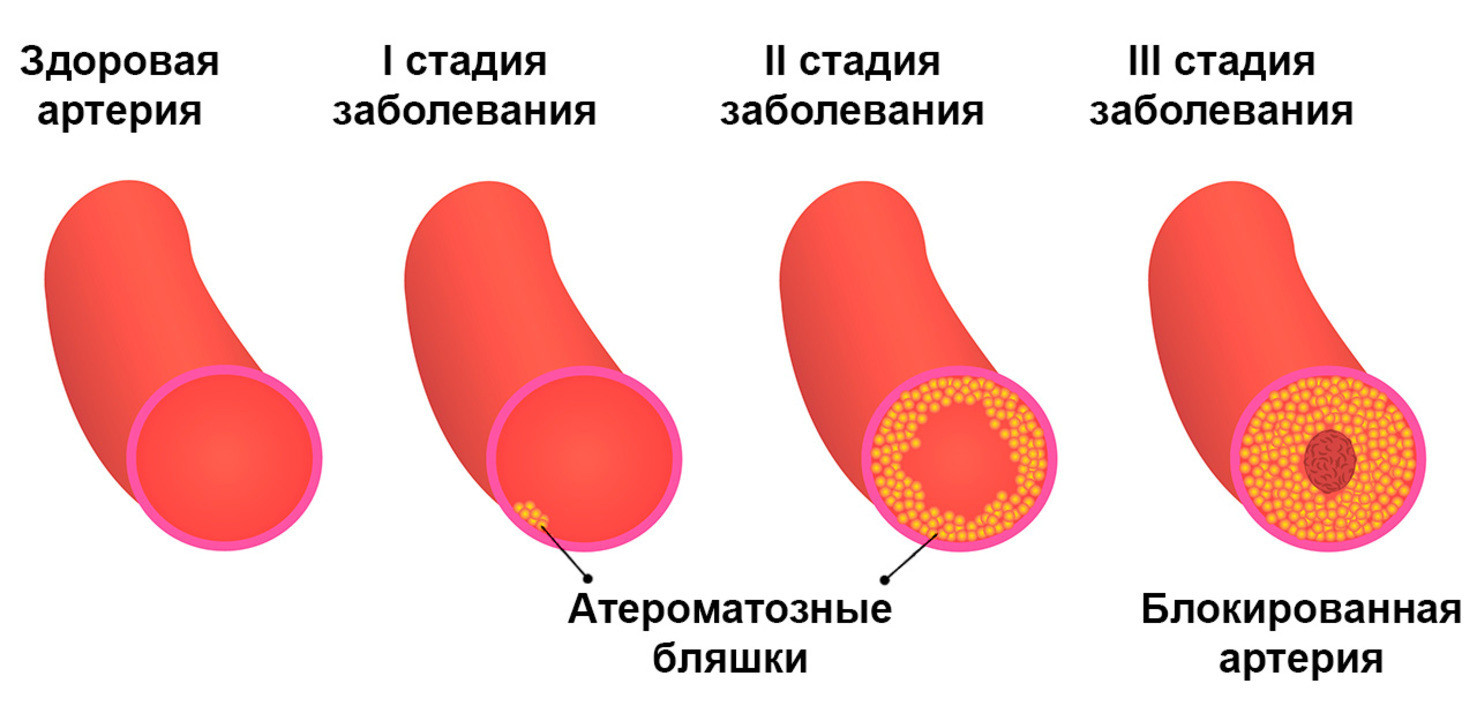
Церебральный атеросклероз считается мультифакторным заболеванием, поскольку специалисты сами признают, что его этиология до сих пор окончательно не установлена, однако предрасполагающих факторов достаточно много.
- пожилой и старческий возраст;
- несбалансированное питание с преобладанием жирной и жареной пищи;
- малоподвижный образ жизни;
- хронические интоксикации (отравления организма);
- перенесенные инфекционные заболевания;
- наследственность;
- частые стрессы;
- перепады артериального давления.
Симптомы
Сам по себе атеросклероз может длительное время развиваться и не давать каких-либо характерных признаков – они начинаются уже тогда, когда кровообращение ощутимо ухудшается, и проявляется ишемическими явлениями. В случае с церебральным атеросклерозом все происходит примерно так же: пока просвет сосудов не сужен настолько, чтобы значимо ухудшить мозговое кровообращение, симптомов либо нет совсем, либо они настолько слабо выражены, что пациенты все списывают на усталость.
Однако по мере прогрессирования заболевания клинические проявления нарушения церебрального кровообращения постепенно нарастают, поэтому поводом для беспокойства должны стать следующие симптомы:
- частые головные боли;
- тиннитус(шум в ушах);
- онемение лица или конечностей;
- ухудшение памяти;
- снижение концентрации внимания;
- затруднение с построением фраз, сбивчивая речь;
- ухудшение зрения;
- эмоциональная неустойчивость;
- приступы головокружения.
Все перечисленные симптомы могут иметь разную степень выраженности и не обязательно проявляться одновременно, поскольку многое зависит от того, какая именно часть мозга поражена. При возникновении подобных признаков не следует заниматься самолечением – оптимальным вариантом будет консультация с профильным специалистом. Без сдачи анализов них не обойтись, поскольку похожие симптомы могут возникать и при других заболеваниях.
При сильном сужении или полной закупорке артерии, питающей головной мозг, возникает инсульт. Это опасное для жизни состояние, которое требует неотложной медицинской помощи.
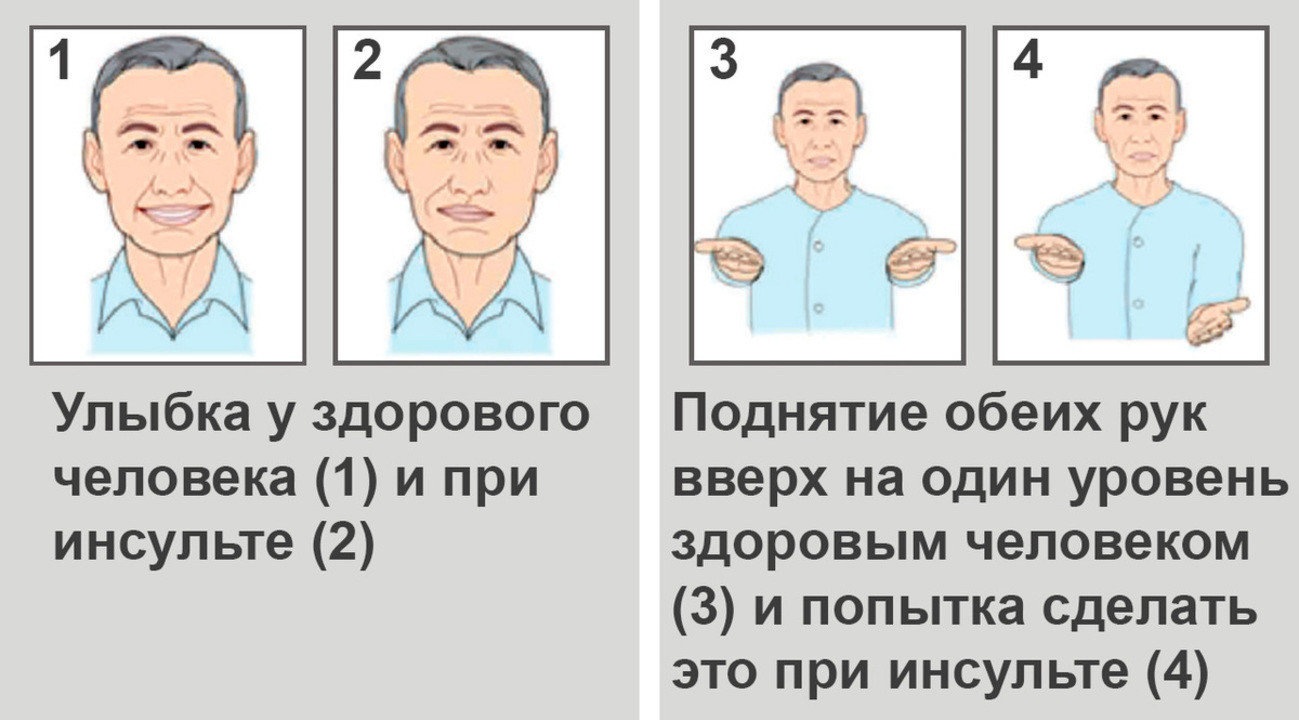
Важно: Основные характерные признаки инсульта:
1. На просьбу у пациента улыбнуться, один уголок его или ее рта будет слегка опущен.
2. При попытке поднять обе руки вверх пациент обнаруживает, что одна рука слушается хуже, а иногда и вовсе отказывается двигаться.
3. Речь становится невнятной, а тембр голоса может изменяться до неузнаваемости.
Кроме того, при инсульте, как правило, возникает сильная слабость, рвота и головокружение. При возникновении этих симптомов следует немедленно вызвать скорую помощь, подробно описав диспетчеру все симптомы.
Диагностика
Наиболее ощутимые результаты дает лечение, начатое на ранних стадиях болезни. Сложность ситуации в том, что как раз на этих стадиях болезнь себя не проявляет: характерные симптомы начинаются лишь тогда, когда не менее 50% просвета сосуда сужено, что, как мы уже знаем, ведет к повышению риска нарушения мозгового кровообращения.
Помимо описанных выше симптомов, на мысль о развитии церебрального атеросклероза наводит ухудшение координации движений, нистагм (непроизвольные подрагивающие движения глазных яблок), неустойчивость в позе Ромберга (стоя с закрытыми глазами, сведенными вместе ступнями и вытянутыми вперед руками), а также дрожание пальцев вытянутых рук.
При диагностике церебрального атеросклероза применяют лабораторные методы, направленные на определение уровня холестерина в организме, а также аппаратные, при помощи которых можно обнаружить изменения кровотока, участки сужения артерии и наличие холестериновых бляшек, сужающих просвет сосуда.
Из лабораторных методов используется биохимическое исследование крови, определяющее уровень холестерина, триглицеридов, а также понижение уровня липопротеинов высокой плотности.
Из аппаратных методов наиболее распространены:
1. УЗИ сосудов головы.
2. Дуплексное сканирование.
3. КТ и МРТ церебральных сосудов.
Все эти методы совершенно безболезненны и безопасны для здоровья пациента.
Лечение
При атеросклерозе сосудов головного мозга лечение направлено на восстановление функций головного мозга. Для этого, в свою очередь, необходимо нормализовать мозговое кровообращение и липидный обмен, а также устранить или хотя бы свести к минимуму все факторы риска.
Консервативное
Медикаментозное лечение включает в себя назначение следующих препаратов:
1. Секвестранты желчных кислот. Это препараты, предотвращающие всасывание холестерина из пищи (колестирамин, колестипол).
2. Статины. Препараты этой группы замедляют образование холестерина в организме (аторвастатин, симвастатин).
3. Фибраты. Снижают концентрацию триглицеридов в крови, повышают уровень липопротеинов высокой плотности («полезный холестерин») и снижают уровень липопротеинов низкой плотности («вредный холестерин»). Препараты этой группы – ципрофибрат, фенофибрат.
4. Ангиопротекторы. Улучшают метаболизм в сосудистой стенке, снижая содержание холестерина во внутренней оболочке артерии (мизопростол, поликозанол).
5. Ноотропы. Улучшают кровоснабжение мозга и метаболизм в нервных клетках. Это способствует повышению когнитивных (интеллектуальных) способностей, улучшает память и концентрацию внимания. Препараты этой группы – фенибут, пирацетам.
6. Антиагреганты. Разжижают кровь, предотвращая закупорку просвета артерии тромбом (ацетилсалициловая кислота, тиклопидин).
Важно: Следует понимать, что бесконтрольный прием перечисленных препаратов в рамках самолечения может только ухудшить ситуацию, поскольку для лечения церебрального атеросклероза необходимо точно знать его причину.
Оперативное
Если изменения сосудов, обусловленные атеросклерозом, выражены значительно, показано хирургическое вмешательство: баллонная ангиопластика с установкой стента. При помощи специального баллона место сужения артерии раздувается и устанавливается стент, который представляет собой эластичную пружину, препятствующую повторному сужению артерии.
Это дорогостоящая операция – стоимость стентов в зависимости от качества материала варьируется в пределах 1000-2500 $. При этом необходимо учитывать, что дешевые стенты нередко приходится менять, поскольку на их стенках повторно накапливается холестерин. Кроме того, недорогие материалы не всегда обеспечивают необходимую биосовместимость с тканями сосуда. Хорошо зарекомендовали себя стенты из сплава кобальта и хрома, а также никеля и титана (нитинол).
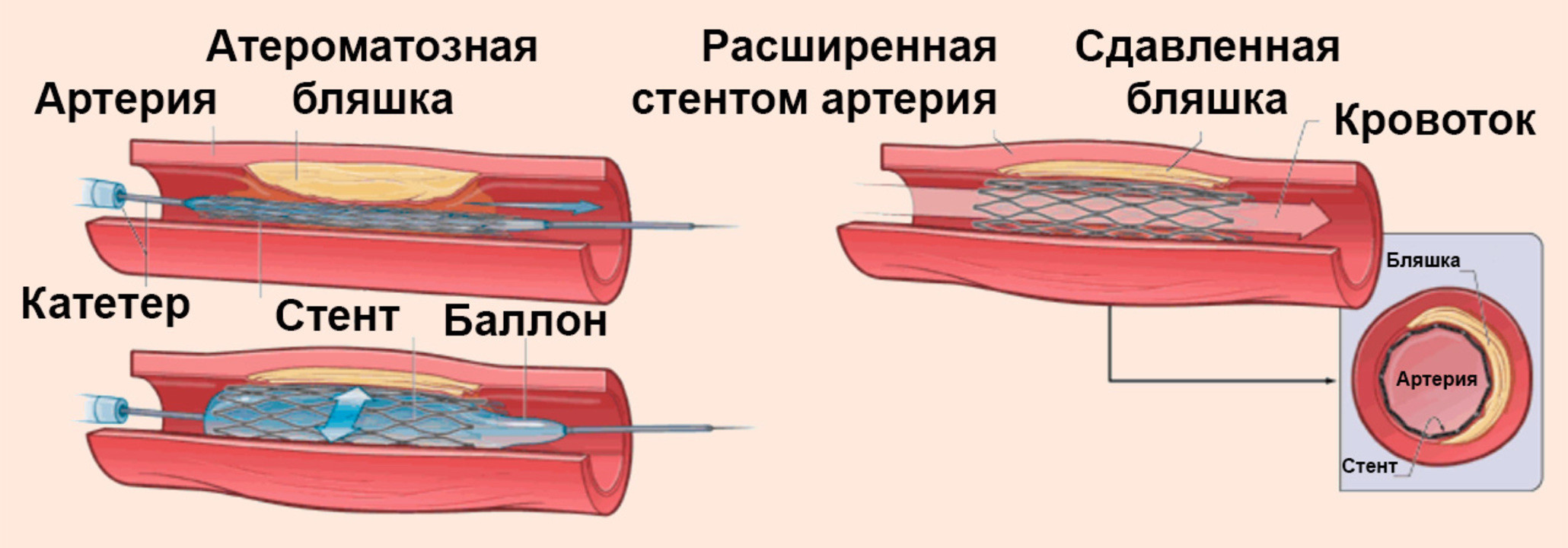
Иногда из-за большого скопления холестериновых бляшек баллонный катетер не эффективен, поэтому хирург в подобных ситуациях использует лазерную ангиопластику. Сначала при помощи лазера скопления бляшек разрушаются, а затем в просвет артерии вводится стент, который со временем вживляется в ткани сосуда.
Ангиопластика относится к числу малоинвазивных процедур, то есть вмешательство осуществляется при минимальном повреждении тканей. После ангиопластики практически не остается шрамов, а сама манипуляция проводится под местным наркозом. Как правило, ее продолжительность составляет около 2 часов.
Риск осложнений после ангиопластики минимален – иногда может возникнуть аллергия на контрастное вещество, которое используется для рентген-визуализации. В очень редких случаях у пациентов нарушается сердечный ритм. В месте прокола может остаться небольшая гематома, которая через несколько дней исчезает.
Прогноз

При атеросклерозе сосудов головного мозга прогноз во многом зависит от того, на какой стадии удалось обнаружить заболевание, общего состояния пациента и его возраста. При своевременно начатом лечении и неуклонном следовании врачебным рекомендациям со стороны больного течение болезни можно существенно облегчить, сведя к минимуму ее проявления.
Важно: Если лечение было начато уже на поздних стадиях болезни, нельзя исключать возможность инсульта и сосудистой деменции. Прогноз наименее благоприятен для пожилых пациентов.
Профилактика
Наиболее эффективна первичная профилактика, когда сосуды еще сохраняют эластичность. Это означает, что дожидаться явных признаков болезни не следует – чем раньше начать профилактические меры, тем выше будет их эффективность. Разумеется, пока атеросклероз только начинает развиваться, никак не отражаясь на самочувствии, проникнуться важностью этих рекомендаций достаточно трудно. Однако не следует надеяться на то, что болезнь никогда о себе не заявит – по мере старения каждый человек в той или иной степени начинает испытывать на себе ее неприятные проявления.
Следует понимать, что полностью наступление атеросклероза предотвратить невозможно – примерно с таким же успехом можно пытаться предотвратить наступление старости. Однако выявление болезни на самых ранних стадиях поможет существенно замедлить ее прогрессирование – разумеется, при условии корректности терапевтической схемы и соблюдения пациентом предписаний врача.
Что же в таком случае предпринять? Во-первых, после 45 лет следует не менее одного раза в год сдавать анализ крови на содержание липидов в крови. Во-вторых, необходимо модифицировать образ жизни. И начать следует с питания.
Диета
Некоторые люди регулярно употребляют тушеную в сметане картошку с жирным мясом, а потом сетуют на странное самочувствие, объясняя его «магнитными бурями». Между тем, дело не столько в природных катаклизмах, сколько в последствиях пренебрежения принципами здорового питания.
Важно: не нужно полностью отказываться от жиров, поскольку в умеренных количествах они необходимы нашему организму. Однако их переизбыток крайне негативно отражается на состоянии сосудов. А еще важно качество жиров, например ненасыщенные жиры предпочтительные насыщенных, а от транс-жиры свести к минимуму.
- Ненасыщенные жиры содержатся например в растительных маслах, рыбе, авокадо и орехах.
- Насыщенные можно обнаружить в жирном мясе и сливочном масле.
- Транс-жиры — в обработанных мясных продуктах (сосиски, колбасы), тортах и конфетах.
Основные принципы диеты:
1. Нормализовать калорийность питания – она не должна превышать примерно 2500 ккал в сутки. Для человека, не занимающегося силовыми видами спорта, этого более чем достаточно.
2. Ограничить количество жиров в рационе. Придется отказаться от сала, жирных соусов, майонеза, сметаны (допускается лишь эпизодическое употребление этих продуктов). Вместо сливочного масла лучше использовать подсолнечное и оливковое.
3. В качестве источника белка рекомендуются нежирные сорта мяса – преимущественно рыба (треска, хек, тунец) и птица (индюшатина, кура). Не рекомендуется утка, свинина, паштеты.
4. Из молочных продуктов предпочтение следует отдавать творогу, нежирным сортам сыра, йогуртам и кефиру. Не рекомендуется мороженое, сгущенное молоко и жирные сорта сыра.
5. Рацион следует насытить клетчаткой. Рекомендуется морская, брюссельская и белокочанная капуста, чеснок, чечевица, гранулированные отруби.
6. В качестве источника углеводов предпочтительны гречка, овсянка, неполированный рис и другие крупы, цельнозерновой хлеб, и паста из твердых сортов пшеницы. От жареной и тушеной картошки необходимо отказаться. Или сильно ограничить.
Предпочтительные способы термической обработки: на пару, аэрогриль, запекание, варка. Количество соли необходимо постепенно сокращать. Также очень важно не злоупотреблять кондитерскими изделиями, а в перспективе – полностью от них отказаться. Задача не из легких, но от ее выполнения во многом зависит эффективность профилактики.
Коррекция образа жизни
Все факторы риска следует устранить или свести к минимуму. Наиболее важные аспекты:
1. Постепенное сокращение выкуренных за день сигарет с перспективой полного отказа от курения.
2. Сокращение употребляемого алкоголя. Допускается 150 мл красного вина не чаще раза в неделю.
3. Контроль артериального давления.
4. Профилактика стрессов.
5. Регулярные физические нагрузки (ходьба, бег трусцой, силовые упражнения умеренной интенсивности).
Заключение
Церебральный атеросклероз с течением времени развивается у всех людей без исключения, однако степень выраженности его клинических проявлений во многом зависит от коррекции питания, образа жизни и соблюдения врачебных рекомендаций. При позднем выявлении и неправильном лечении эта болезнь может давать такие осложнения, как инсульт и сосудистая деменция. Если же пациент своевременно начал лечение и профилактику, проявления церебрального атеросклероза будут минимальными.
Источники
- С.В.Мигунова // Клинико-эпидемиологическое исследование цереброваскулярных заболеваний
- М. В. Ежов, И. В. Сергиенко // Диагностика и коррекция нарушений липидного обмена
- R.O. Weller, D. Boche // Cerebral atherosclerosis
Нарушение мозгового кровообращения — симптомы и лечение
Что такое нарушение мозгового кровообращения? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богдановой Инны Сергеевны, невролога со стажем в 29 лет.
Над статьей доктора Богдановой Инны Сергеевны работали литературный редактор Юлия Липовская , научный редактор Сергей Макаров и шеф-редактор Маргарита Тихонова

Невролог Cтаж — 29 лет Кандидат наук
Клиника «Медекс»
Клинический госпиталь на Яузе
Клиника «К+31 Запад» на Оршанской
Дата публикации 24 ноября 2022 Обновлено 28 ноября 2022
Определение болезни. Причины заболевания
Нарушение мозгового кровообращения ( Сerebrovascular accident ) — это состояние, при котором в головной мозг или его часть поступает меньше крови, что может привести к необратимым повреждениям его тканей.
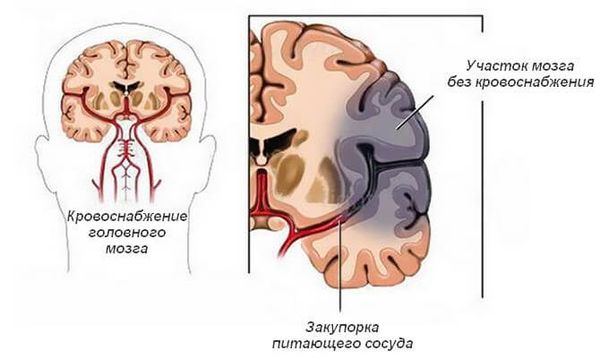
Нарушение мозгового кровообращения (НМК) может наблюдаться при огромном количестве болезней и синдромов: в новой Международной классификации болезней 11-го пересмотра (МКБ-11) их более 50 [5] . Согласно этой классификации, правильно выделять следующие группы:
- острые НМК (ОНМК);
- НМК без острого цереброваскулярного синдрома (т. е. без ярких симптомов нарушения кровотока в мозге);
- отдалённые последствия острых цереброваскулярных болезней [5] .
Однако условно НМК можно разделить на острые и хронические:
- Острые — вызывают резкий очаговый неврологический дефицит в виде слабости руки и ноги с одной стороны тела, невнятности речи, нарушения координации и др. К ОНМК относятся:
- транзиторная ишемическая атака — временное нарушение кровотока, при котором все симптомы исчезают в течение 24 часов;
- ишемический инсульт (инфаркт мозга) — ОНМК, при котором нейроны погибают из-за недостаточного поступления крови по питающей артерии;
- геморрагический инсульт — ОНМК с гибелью нейронов, вызванное кровоизлиянием в ткани, под оболочки или в желудочки мозга;
- венозный инсульт — нарушение кровотока из-за закупорки вены .
- Хронические — не вызывают очагового неврологического дефицита и проявляются нарушением высших мозговых функций (памяти, интеллекта и др.), поведения, настроения и походки. Одним из наиболее частых патологических состояний среди хронических НМК является болезнь мелких сосудов (БМС). Этим термином описывают синдромы, которые связаны с повреждением мелких сосудов головного мозга: артериол, капилляров и венул [8] .
Нужно уточнить, что термина «хронические НМК» в МКБ-11 нет, но он применяется в нашей стране как наиболее понятный и общепринятый. Хронические НМК входят в раздел «НМК без острого цереброваскулярного синдрома».
Причины острых нарушений мозгового кровообращения
Движение крови по артериям и венам нарушается в результате их закупорки, разрыва или спазма.
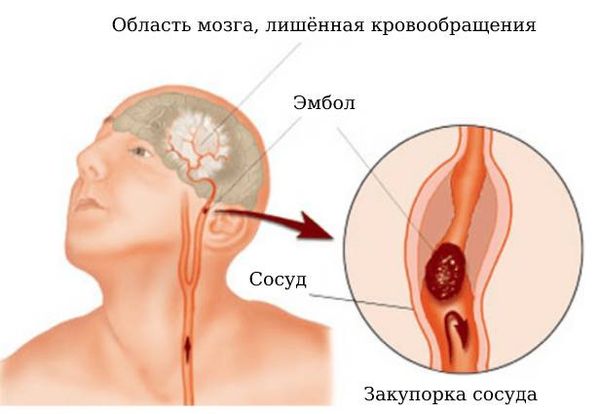
Закупорка. Сосуды могут перекрываться тромбом (кровяным сгустком) или эмболом (оторвавшимся тромбом). Тромбы образуются в сердце, например при фибрилляции предсердий и инфаркте миокарда, и в сосудах (при атеросклерозе , воспалённой стенке сосуда, повышении свёртываемости крови). Закупорка сосуда вызывает ишемический инсульт.
Разрыв. Сосуд может разорваться, если его стенка стала тонкой и внутри сосуда повысилось давление. Стенка может истончаться постепенно в течение многих лет на фоне повышенного давления в сосуде, но иногда истончение бывает врождённым. В этом случае образуются аневризмы , артериовенозные мальформации или каверномы, именно они разрываются чаще всего. Разрыв сосуда приводит к геморрагическому инсульту.
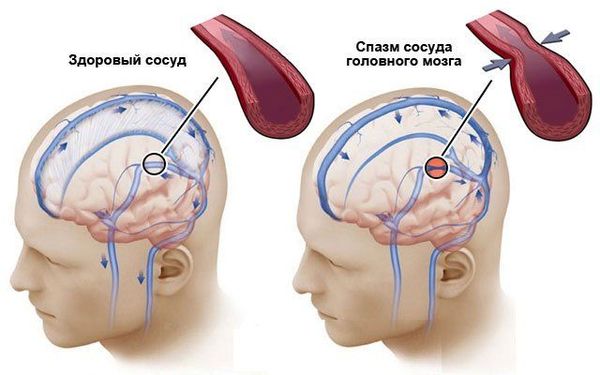
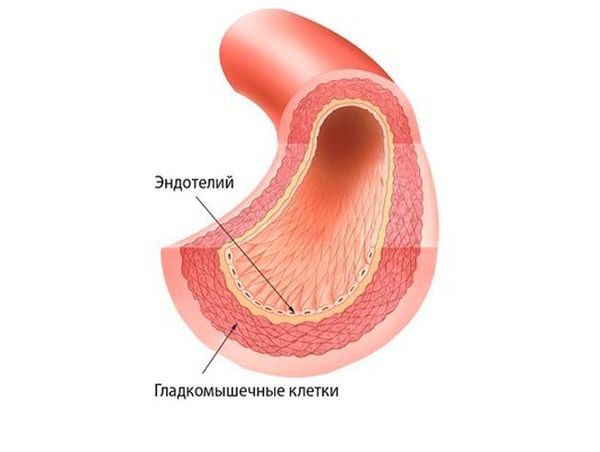
Спазм сосуда. Э то обратимое сокращение гладкомышечных клеток сосудистой стенки. К ак патологический процесс спазм происходит при многих заболеваниях и состояниях, но лишь два из них вызывают неврологический дефицит и требуют лечения в стационаре:
- синдром обратимой церебральной вазоконстрикции, который может возникнуть при употреблении наркотиков, эклампсии, преэклампсии и других состояниях;
- вторичный вазоспазм на фоне субарахноидального кровоизлияния (САК), т. е. кровотечение в полость между паутинной и мягкой мозговыми оболочками.
При других состояниях, например при стрессе, неврологический дефицит не формируется. Бесполезно снимать такой спазм вазоактивными (сосудистыми) препаратами, которые расширяют сосуды. Намного эффективнее, используя современные знания патогенеза стресса, воздействовать на сам стресс.
Причины болезни малых сосудов
БМС развивается из-за поражения мелких сосудов в результате атеросклероза, амилоидной ангиопатии, генетических патологий, воспаления, иммунных заболеваний и венозного коллагеноза [25] . Установлено, что повреждение мелких сосудов играет важную роль в развитии некоторых наследственных заболеваний, таких как синдромы CADASIL и MELAS, болезнь Фабри и др. [1] [7] [10]
Факторы риска нарушений мозгового кровообращения
- атеросклероз;
- курение ;
- сахарный диабет;
- дислипидемия;
- гиподинамия, в том числе сидячий образ жизни ;
- артериальная гипертензия ;
- заболевания сердца (например, фибрилляция предсердий и инфаркт миокарда).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы нарушения мозгового кровообращения
Симптомы НМК зависят от области мозга, где пострадал кровоток, характера нарушения (разрыв, закупорка или спазм), длительности дефицита кровоснабжения, общего состояния организма и головного мозга.
Симптомы ОНМК
При ишемическом инсульте внезапно развивается неврологический дефицит, или очаговые неврологические симптомы:
- слабеет рука и нога одной половины тела, лицо может стать асимметричным, например опускается уголок рта;
- иногда снижается или пропадает чувствительность одной половины тела и лица;
- нарушается координация руки и ноги одной стороны тела, бывает сложно глотать, речь может стать невнятной;
- выпадает одна половина поля зрения, в глазах двоится.
Обширные инфаркты мозга из-за эмболии крупной артерии мозга могут протекать с головной болью и потерей сознания.
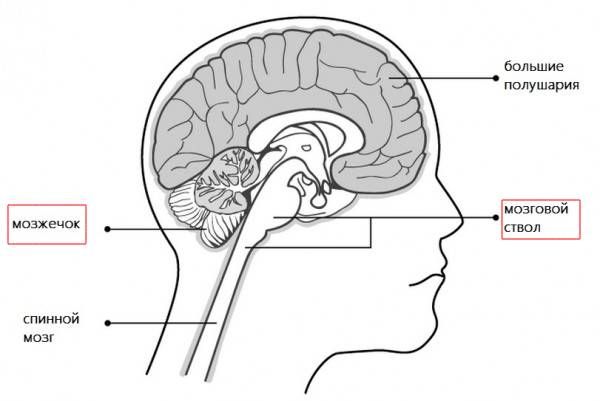
Если нарушение кровообращения затронуло структуры ствола мозга и мозжечок, то вместе с неврологическим дефицитом может появиться системное головокружение (ощущение вращения), тошнота, рвота и шаткость походки.
Геморрагический инсульт из-за САК сопровождается внезапной чрезвычайно сильной громоподобной головной болью, тошнотой, рвотой, судорожными приступами, утратой сознания без очаговых неврологических симптомов.
Если на фоне САК возникает вторичный вазоспазм, появляются очаговые неврологические симптомы.
Некоторые НМК сначала протекают бессимптомно, например при сужении или закупорке внутричерепной или внечерепной артерии, аневризме или мальформации [5] .
Аневризмы и мальформации без разрыва стенки сосуда сопровождаются симптомами, только если они объёмные и давят на мозг. Проявления будут зависеть от того, на какую область мозга они давят. Возможные симптомы: асимметрия лица и сухожильных рефлексов, нарушение чувствительности, могут появляться непроизвольные однотипные повторяющиеся движения половины лица, руки и ноги одной стороны тела и др.
Симптомы БМС
Человек может перенести НМК мелкой артерии и не заметить этого. Но иногда БМС проявляется лакунарным инсультом, при котором возникают:
- моторный, сенсорный или атаксический гемипарез, т. е. слабость, снижение чувствительности или неловкость конечностей одной стороны тела;
- сочетание синдрома «неловкой руки» и дизартрии (невнятности речи);
- псевдобульбарный синдром: нарушение глотания, внятности речи, насильственный смех или плач [3][7] .
Эти симптомы нельзя игнорировать, даже если кажется, что они незначительны. Лучше обратиться к специалисту, ведь чем раньше установлен диагноз, тем эффективнее лечение.
Когда имеющееся сосудистое заболевание, будь то артериальная гипертензия, атеросклероз или другое, протекает без острых сосудистых эпизодов, со временем оно начнёт проявляться снижением когнитивных (познавательных) функций: ухудшится восприятие, внимание, кратковременная память, обучение, планирование и контроль за выполнением спланированного, владение речью и принятие решений. Иногда нарушается равновесие, из-за этого увеличивается риск падения, особенно у пожилых людей. Могут наблюдаться психопатологические синдромы, такие как астения , апатия и депрессия [2] [3] [7] [10] [12] .
Всегда ли НМК — причина головных болей, головокружения и других симптомов?
Есть мнение, что НМК является причиной многих симптомов: головной боли, головокружения, шума в ушах , обмороков , предобморочных состояний и даже панических атак . Исходя из этого, можно предположить, что при любом из этих симптомов помогут сосудистые препараты , но это не так . Иногда такие проявления действительно связаны с НМК, но в то же время есть много других причин, которые их вызывают.
Например, головная боль ( мигрень , кластерная цефалгия и др.) чаще всего связана с врождёнными особенностями болевых и противоболевых систем мозга. Головные боли, возникающие при инсульте, внутримозговом кровоизлиянии, спазме, расслоении или воспалении стенок мозговых артерий, тромбозе вен или синусов мозга, встречаются значительно реже [18] . Они возникают на фоне имеющегося заболевания сосудов и сопровождаются другими неврологическими симптомами, например слабостью руки и ноги одной половины тела.
То же самое касается головокружения, чаще всего встречается доброкачественное пароксизмальное позиционное головокружение (ДППГ), причиной которого являются выпавшие в полукружные каналы отолиты, а не НМК [17] . Сосудистые препараты в этих случаях будут бесполезны , не нужно их принимать, не посоветовавшись с врачом. Точную причину недомогания может определить только доктор в ходе комплексного обследования.
Патогенез нарушения мозгового кровообращения
Как защищён мозг снаружи и изнутри
Снаружи мозг защищён костями черепа, а внутри защита более сложная. С каждым ударом сердца в артерии выбрасывается 70–170 мл крови со скоростью 50 см/с [6] . Эта волна способна достичь мозг за полсекунды и разрушить его силой гидродинамического удара. Однако этого не происходит.
Давление гасится за счёт эластичности стенок аорты и отходящих от неё артерий. Также давление ослабляется благодаря дихотомическому делению сосудов, питающих головной мозг: один сосуд делится на два, причём суммарный диаметр этих сосудов больше, чем диаметр артерии, из которой они исходят.
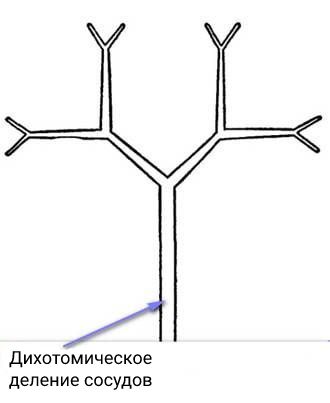
В основании мозга артерии с помощью перемычек образуют кольцо (иногда незамкнутое), которое также способно снижать удар крови о стенки сосудов.
Мозговое кровообращение регулируется за счёт эластичности мелких артерий и артериол мозга: при сокращении гладкомышечных клеток сосуды сужаются, при расслаблении — расширяются. Эти сосуды называют резистивными, потому что их сопротивление крови, притекающей в фазу систолы (сокращения желудочков сердца), обеспечивает относительно монотонный непрерывный кровоток в капиллярах [13] .
Механизмы сокращения и расслабления гладкомышечных клеток в стенках сосудов запускаются благодаря специальным рецепторам, которые реагируют на изменения концентрации кислорода, углекислого газа и других веществ. Таким образом мозг кровоснабжается в соответствии с его потребностями в кислороде, глюкозе и других питательных веществах, а также в удалении токсичных продуктов жизнедеятельности клеток [13] .
Важным звеном, которое помогает сохранить адекватное кровоснабжение, является текучесть крови . Она поддерживается постоянством состава крови (соотношением клеточной и жидкой частей) и работой клеток внутренней оболочки сосудов (эндотелия). Клетки эндотелия препятствуют свёртыванию крови при контакте со стенками сосудов и обеспечивают нормальный кровоток [13] .
НМК возникают при нестабильной работе сердца, снижении эластичности сосудистой стенки, при нарушении работы резистивных сосудов, рецепторов сосудов и дисфункции эндотелия. Эти изменения возникают при разных болезнях, поэтому круг заболеваний, приводящих к нарушению мозгового к ровообращения, насчитывает несколько десятков [5] .
Механизм развития ОНМК
ОНМК делят на ишемические, геморрагические и венозные.
Ишемический инсульт
Ишемия (недостаток кровоснабжения) возникает после того, как внезапно прекращается поступление крови по артерии, например из-за закупорки эмболом.
Участок нарушенного кровообращения делится на несколько зон:
- Ядро инсульта — это зона, где клетки мозга погибают, она формируется в центре участка ишемии в течение 5 минут после прекращения кровотока. Если кровоток восстанавливается в течение этих 5 минут, то ядро инсульта не формируется, работа нервных клеток полностью восстанавливается. Обычно пациенты не обращают внимания на такие эпизоды, их относят к транзиторным ишемическим атакам.
- Зона ишемической полутени (зона пенумбры) — область вокруг ядра инсульта, где клетки мозга прекращают работать из-за недостатка кислорода и питательных веществ, но сохраняют свою целостность и жизнеспособность. В таком состоянии клетки могут прожить 3 – 6 часов. Если за это время кровоток восстанавливается, клетки в этой зоне возобновляют свою работу и неврологические нарушения исчезают. Если кровотока нет больше 6 часов, клетки погибают. Поэтому при подозрении на инсульт нужно обращаться за помощью как можно раньше, в этих случаях работает принцип «время — мозг».
- Зона отёка мозговой ткани — область, которая формируется за зоной пенумбры при обширных инсультах. Она образуется из-за запуска местных воспалительных реакций с участием иммунных клеток. В дальнейшем в этой зоне нарушается работа гематоэнцефалического барьера, который защищает мозг от проникновения токсичных компонентов плазмы, клеток крови и патогенов. В результате повреждаются ткани мозга. При значительном отёке поражённая область мозга увеличивается и начинает сдавливать здоровые структуры мозга, что приводит к их повреждению. Такой инсульт называют злокачественным, это тяжёлое угрожающее жизни состояние [15] .
По результатам КТ, из-за нарушения работы гематоэнцефалического барьера в 10 – 43 % случаев в зону ишемии проникают эритроциты, формируя точечные или крупные кровоизлияния (гематомы) [21] . В некоторых случаях ранние мелкие точечные кровоизлияния указывают на восстановление кровоснабжения в зоне ишемической полутени, что повышает жизнеспособность нейронов очага инсульта. Однако в большинстве случаев появление кровоизлияний считают осложнением ишемического инсульта, ухудшающим его течение и прогноз [21] .
Геморрагический инсульт
В основе геморрагического инсульта лежит разрыв сосуда с излитием крови в ткань мозга, под его оболочки или в желудочки. Чаще излившаяся кровь формирует гематому, реже пропитывает ткань мозга. В результате кровоизлияния нарастает внутричерепной объём, из-за этого структуры мозга смещаются и сдавливаются, иногда перекрываются пути циркуляции спинномозговой жидкости. При этом нарушается сознание, зрачковые рефлексы, регуляция дыхания и работа сердца, возникают очаговые симптомы, например повышаются сухожильные рефлексы одной стороны тела.
Если излившаяся кровь затрагивает твёрдую мозговую оболочка (например, при САК), появляется необычайно сильная головная боль с тошнотой, рвотой и непереносимостью света и звуков. Это объясняется тем, что в этой оболочке много болевых рецепторов [14] .
Венозный инсульт
Это нарушение оттока крови из мозга из-за тромба в вене или синусах ( своеобразных венозных сосудах , расположенных между листками твёрдой мозговой оболочки ). Этот вид инсульта встречается значительно реже. Из-за закупорки дренирующего сосуда кровь накапливается, повышается давление сначала в нём, затем в капиллярах выше по току крови. Повышенное давление нарушает проницаемость гематоэнцефалического барьера, ткань мозга пропитывается жидкой частью крови (плазмой) и отекает. Если давление в закупоренной вене продолжает повышаться, мелкие сосуды (капилляры и венулы) могут разорваться и привести к кровоизлиянию [15] .
Механизм развития БМС
Особенность БМС в том, что долгое время она протекает без острых симптомов, сопровождаясь только нарушением памяти, головокружением , головной болью или другими неспецифическими симптомами, но постепенно приводит к нарушению интеллекта и необратимому изменению личности.
Пока механизм развития БМС остаётся неясным [2] [3] [7] [10] [12] .
Известно, что для БМС мозга характерны следующие процессы: закупорка артериолы, развитие лакунарного инфаркта, воспалительное пропитывание стенки сосуда, разрушение эндотелия, образование микротромбов и микрокровоизлияний и гибель нейронов. Но точная последовательность этих событий не установлена [2] [3] [7] [10] [12] .
Классификация и стадии развития нарушения мозгового кровообращения
Как уже было отмечено, группа нарушений мозгового кровообращения в МКБ-11 насчитывает более 50 заболеваний и синдромов [5] . У одного пациента может быть несколько из них одновременно или один может сменяться другим. Например, у пациента была выявлена неразорвавшаяся аневризма , затем произошло субарахноидальное кровоизлияние , осложнившееся вторичным вазоспазмом с формированием инфаркта в бассейне средней мозговой артерии. В результате лечения остаётся минимальный неврологический дефицит в виде слабости мышц одной половины тела, а затем на фоне развития артериальной гипертензии и атеросклероза в пожилом возрасте человек стал часто падать из-за возникших проблем с равновесием, появилась астения и нарушение интеллекта . Все перечисленные состояния относятся к нарушениям мозгового кровообращения, но имеют разные механизмы развития и разные способы лечения и профилактики.
Поскольку закупорка, эмболия, разрыв и спазм определённой артерии у разных людей приводит к развитию одних и тех же симптомов, для удобства выделяют синдромы (комплексы симптомов) по артерии: синдром передней, средней или задней мозговой артерии. По имеющимся симптомам можно сориентироваться, какая именно артерия пострадала. Например, синдром средней мозговой артерии проявляется слабостью руки, ноги, опущением угла рта на противоположной стороне тела.
Классификация инсультов в глубинных отделах мозга:
- инсульт ствола мозга;
- мозжечковый инсульт;
- несколько форм лакунарного инсульта: чисто двигательный, чисто чувствительный или сенсомоторный инсульт, синдром дизартрии с неловкостью руки, синдром атактического гемипареза и т. д. [5][23]
Классификация БМС :
- артериолосклероз (развивается при артериальной гипертензии, сахарном диабете, коллагенозах);
- церебральная амилоидная ангиопатия;
- воспалительные и аутоиммунные БМС (например, системные и инфекционные васкулиты);
- другие дегенеративные БМС (пострадиационная ангиопатия, неамилоидная дегенерация микрососудов);
- врождённые или наследственные БМС (болезнь Фабри, CADASIL, CARASIL);
- венозный коллагеноз [8] .
Осложнения нарушения мозгового кровообращения
Осложнения ОНМК
Осложнения ОНМК можно разделить на несколько групп:
- связанные с повреждением мозга: отёк, дислокация (смещение) мозга, геморрагическая трансформация (вторичное кровоизлияние в зоне инфаркта мозга), судорожный приступ, прогрессирование инсульта, вторичный вазоспазм при САК с формированием очага инсульта;
- связанные с очагом инсульта: нарушение глотания, параличи, шаткость, падения, нарушение речи и др.;
- связанные с обеднением всех видов активности и ощущений (депривация): астения, тревожность, депрессия, пролежни, психомоторное возбуждение (может быть вследствие вторичной инфекции, лихорадки, колебаний давления);
- связанные с общей реакцией организма на поражение головного мозга: пневмония, мочевая инфекция, лихорадка, сепсис, тромбоз глубоких вен, инфаркт миокарда, тромбоэмболия лёгочной артерии, нарушение сердечного ритма и др.;
- связанные с отдалёнными последствиями инсульта, например депрессия, эпилепсия, деменция[14][15] .
Осложнения БМС
ОНМК . Болезнь малых сосудов часто развивается на фоне какого-либо сосудистого заболевания, поэтому всегда есть риск повреждения или закупорки крупных артерий, что грозит инсультом с повреждением более обширного участка мозга. Из-за слабости мышц руки и ноги с одной стороны тела нарушается регуляция ходьбы, походка становится шаткой. Нарушения равновесия, координации и ходьбы становятся причиной частых падений, у пациентов с остеопорозом они нередко приводят к переломам. Если развился паралич, т. е. рука и нога с одной стороны вообще не работают, человек не может ходить. Из-за снижения двигательной активности могут развиваться инфекции мочевого пузыря, лёгких, также возрастает риск формирования пролежней.
Сосудистая деменция. Поражение мелких сосудов мозга со временем приводит к значительной потере мозговой ткани, что нарушает работу мозга в целом и приводит к развитию деменции. В результате нарушаются высшие мозговые функции ( восприятие, внимание, узнавание, память, интеллект, речь и др.) , человек перестаёт вести себя самостоятельно и нуждается в постоянной помощи, уходе.
Также при сосудистой деменции может нарушаться поведение, иногда возникают галлюцинации и неверные суждения, причём переубедить человека невозможно. Это ещё больше затрудняет жизнь пациента и его близких.
Снижение памяти приводит к тому, что человек забывает принимать необходимые препараты, а иногда даже есть и пить. Это ухудшает течение сопутствующих заболеваний и приводит запорам, обезвоживанию и кахексии [15] [17] [24] .
В целом человеку становится всё сложнее обслуживать себя и заниматься привычными делами. Всё это в результате грозит физической или ментальной инвалидностью.
Диагностика нарушения мозгового кровообращения
Диагностика направлена на подтверждение НМК и поиски его причин.
Диагностика ОНМК
При подозрении на ОНМК обязательно проводится КТ головного мозга. Исследование позволяет понять, что стало причиной ОНМК: кровоизлияние или закупорка артерии. Т. е. с помощью КТ можно определить геморрагический инсульт или ишемический. От этого зависит тактика лечения: если причиной стала закупорка артерии тромбом, при наличии показаний можно ввести препарат, который его растворит, или удалить этот тромб зондом, введённым через артерию.
В дальнейшем могут потребоваться системы постоянного контроля работы сердца и лёгких, внутричерепного давления, состава крови и др.
В некоторых случаях, если нужно уточнить причины инсульта и выбрать метод лечения, выполняется МРТ головного мозга, МР- или КТ- ангиография артерий головного мозга и шеи с контрастом или без него, а также перфузионная КТ или МРТ.
Чтобы установить причину инсульта, проводятся УЗИ сосудов и сердца, оцениваются биохимические показатели обмена веществ, работы печени, почек, эндокринной системы и свёртывающей системы крови.
Дифференциальная диагностика ОНМК
ОНМК следует отличать от психогенных двигательных расстройств, эпилептических приступов (после которых слабеет рука и нога с одной стороны тела), приступами снижения уровня глюкозы у больных сахарным диабетом, мигрени с аурой, вестибулярной и гемиплегической мигрени, гипертензионной энцефалопатии, абцесса головного мозга, кровоизлияния в опухоль головного мозга, конверсионного расстройства. Также необходимо определить тип инсульта: ишемический или геморрагический.
Диагностика БМС
Анамнез
Диагностика начинается со сбора анамнеза (истории) жизни и болезни. Нужно рассказать врачу:
- О наличии инсультов у кровных родственников, особенно в относительно молодом возрасте (до 40 – 65 лет), мигрени.
- О наличии сосудистых факторов риска: курения, артериальной гипертензии, атеросклероза, сахарного диабета, гиподинамии, дислипидемии и др.
- Если речь о пожилом пациенте, родственники должны рассказать, трудно ли больному усваивать новую информацию, не пропали ли прежние интересы, бывает ли апатия, неустойчивость при ходьбе, падения, недержание мочи. Последний симптом менее информативен при диагностике, но крайне важен при планировании лечения. Без других перечисленных симптомов нарушение мочеиспускания более характерно для других заболеваний.
Осмотр
При клиническом обследовании врач обратит внимание на следующие признаки:
- ангиокератомы на коже, так как они могут указывать на наследственные причины НМК, например болезнь Фабри;
![Ангиокератомы на коже [29]](https://probolezny.ru/media/bolezny/narushenie-mozgovogo-krovoobrasheniya/angiokeratomy-na-kozhe-29_s.jpeg)
- признаки текущего сердечно-сосудистого заболевания: неритмичный пульс, повышенное артериальное давление, снижение пульсации артерий конечностей, нарушение питания кожи кистей и стоп (сухость, шелушение, истончение, бледность, пигментация, утолщение верхнего слоя), шум на артериях шеи.
В неврологическом статусе врач будет выявлять:
- лакунарные сосудистые синдромы: слабость, снижение чувствительности или неловкость руки и ноги одной стороны тела, невнятность речи из-за неловкости языка.
- нейрокогнитивные нарушения: снижение памяти, рассеянность внимания, трудности планирования и контроля выполнения запланированного, нарушение конструктивно-пространственных функций и др.
- симптомы астении, апатии и депрессии.
Инструментальная диагностика
Когда БМС выделили в отдельную форму НМК, при разработке критериев диагностики на первом месте оказались нейрорадиологические признаки. Поэтому в диагностике заболеваний этой группы невозможно обойтись без МРТ головного мозга. КТ менее информативно и проводится только при невозможности выполнения МРТ.
Характерными признаками являются участки гиперинтенсивности белого вещества, микроинфаркты, микрокровоизлияния, поверхностный сидероз (отложение метаболитов железа в ткани мозга), расширение периваскулярных пространств (вокруг сосудов мозга), атрофия участков мозга и лакуны.
Лакуны — это полости диаметром 3–15 мм, которые образуются в мозге после гибели нейронов в результате острого внезапного нарушения кровотока в мелкой артерии мозга [26] [28] .
![Лакуна на МРТ [27]](https://probolezny.ru/media/bolezny/narushenie-mozgovogo-krovoobrasheniya/lakuna-na-mrt-27_s.jpeg)
При выявлении МР-признаков БМС потребуются исследования, направленные на диагностику сосудистого заболевания: УЗИ артерий, сердца, холтеровское мониторирование и др. [12]
Лабораторная диагностика
Роль лабораторных тестов в диагностике БМС до конца не определена. Но могут быть полезны маркеры, которые косвенно указывают на происходящие в организме процессы. К таким маркерам относят:
- неспецифические воспалительные показатели (провоспалительные цитокины, β-амилоидные пептиды, С-реактивный белок) — они могут указывать на воспалительное пропитывание стенки сосуда;
- показатели эндотелиальной дисфункции (простациклин, тромбомодулин CD141, витамины группы В) — с их помощью можно судить о разрушении эндотелия, образовании микротромбов и микрокровоизлияний;
- нейрональные и глиальные биомаркеры — отражают гибель нейронов [7] .
Дифференциальная диагностика
При развитии симптомов БМС в молодом возрасте нужно исключить болезни, которые проявляются похожими симптомами, например рассеянный склероз. У пациентов старшего возраста дифференциальная диагностика проводится между разными заболеваниями из группы БМС.
Лечение нарушения мозгового кровообращения
Лечение ОНМК
В зависимости от причины ОНМК лечение будет разным:
- при ишемическом инсульте — растворение или удаление тромба;
- при разорвавшейся аневризме или артериовенозной мальформации — оперативное лечение для остановки кровотечения (клипирование, эмболизация и др.);
- при кровоизлиянии — удаление сгустков крови;
- при САК — профилактика вторичного вазоспазма;
- при угрозе смещения мозга из-за нарастающего отёка — декомпрессивная краниотомия, направленная на снижение внутричерепного давления.
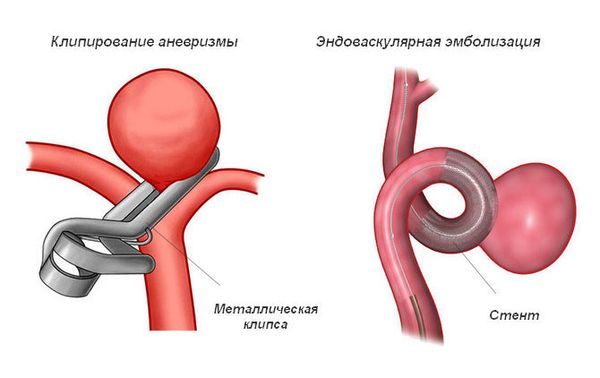
Кроме этого, лечение ОНМК подразумевает проведение базисной терапии, направленной на восстановление и поддержание работы всего организма. Такая терапия подразумевает:
- нормализацию артериального давления и работы сердца;
- поддержание оптимального состава крови;
- купирование боли, судорог и лихорадки;
- профилактику тромбоза глубоких вен, инфекций, пролежней, отёка мозга и т. д.
Лечение БМС
В лечении БМС важное место занимает адекватный контроль заболеваний, приводящих к повреждению сосудистой стенки. Поэтому не обойтись без лечения сахарного диабета, артериальной гипертензии, васкулита, коллагеноза и т. д.
К доказанным методам лечения БМС относятся все меры первичной профилактики инсульта:
- отказ от курения;
- оптимальный уровень физической активности, который определяется после консультации врача;
- достижение и поддержание целевых показателей артериального давления и уровня жиров;
- при наличии показаний (например, при фибрилляции предсердий) — постоянный приём непрямых антикоагулянтов [3][7][10][12] .
Вазоактивные (сосудистые) препараты
Считается, что вазоактивные вещества улучшают кровоснабжение головного мозга за счёт расширения мелких сосудов. Таких веществ очень много , среди них Винпоцетин, Циннаризин, Флунаризин, Дротаверин, Нафтидрофурил, Цилостазол, Никтотинамид, Ницерголин, Пентоксифиллин, Бенциклан, Нимодипин, Кофеин , Теобромин , Теофиллин , Эуфиллин , Натрия нитропруссид , Эналаприл , Периндоприл и др. [9]
Однако пока нет чётких данных об эффективности сосудистых препаратов при БМС. Некоторые не применяются из-за побочных эффектов (Натрия нитропруссид), другие из-за того, что нет доказательств их эффективности (Кофеин, Теобромин, Теофиллин) [9] .
Эффективность препаратов этой группы бесспорна лишь при определённых патологиях. Например, Нимодипин используется в профилактике и лечении вторичного вазоспазма у больных с САК, а ингибиторы ангиотензин-превращающего фермента (Эналаприл, Периндоприл и др.) — в лечении артериальной гипертензии [9] .
Доказана эффективность Цилостазола во вторичной профилактике лакунарного инсульта среди жителей азиатско-тихоокеанского региона [11] . Но среди европейского населения он не применяется из-за различий в биохимических процессах у представителей разных рас.
Все перечисленные методы при диагностированной БМС должны применяться на постоянной основе, поскольку заболевание хроническое. Приём препарата в течение 1–2 месяцев не будет эффективным, так как факторы, нарушающие мозговой кровоток, чаще всего действуют непрерывно на протяжении оставшейся жизни, а время двигательной активности или действия препарата на организм ограничивается несколькими часами .
Прогноз. Профилактика
ОНМК — это тяжёлое угрожающее жизни состояние, которое требует экстренной госпитализации в специализированное сосудистое отделение. В момент его развития невозможно достоверно определить, исчезнут ли все симптомы в течение 24 часов или разовьётся грубый неврологический синдром, после которого человек станет инвалидом. Поэтому всех пациентов с подозрением на ОНМК госпитализируют минимум на трое суток для уточнения диагноза и лечения.
Хронические НМК, в том числе БМС, могут привести к деменции или к повторным инсультам. Поэтому также требуют внимания врача и готовности пациента день за днём всю жизнь соблюдать рекомендации.
Активная профилактика и своевременное лечение способны замедлить течение БМС. При своевременном обращении за медицинской помощью и небольшом объёме повреждения головного мозга в результате НМК прогноз более благоприятный.
Профилактика НМК
Профилактика ОНМК может быть:
- первичной — проводится до возникновения болезни, чтобы её предотвратить;
- вторичной — проводится после возникновения болезни, чтобы снизить темп прогрессирования и предотвратить повторные ОНМК.
Согласно исследованиям, наибольшее влияние на развитие НМК оказывает наследственность, уровень образования и бытовые и социальные условия жизни в молодом и среднем возрасте.
Коррекция других факторов риска (отказ от курения, лечение атеросклероза, контроль артериального давления при гипертонии и уровня глюкозы при сахарном диабете) помогает в профилактике ОНМК и необходим на любом этапе. В профилактике БМС эти меры менее эффективны, но выполнять их всё-таки стоит [10] .
При сосудистых заболеваниях (артериальной гипертензии, атеросклерозе, сахарном диабете) необходимо регулярно оценивать умственные способности с помощью специальных тестов: МиниКог, МоСа, батарея тестов для оценки лобной дисфункции, 6CIT, SAGE, 5 слов, 10 слов, тест рисования часов, тест 12 картинок и др. Сравнивая результаты с возрастными нормами и темпами нормального старения мозга, можно понять, есть ли признаки нарушения высших мозговых функций, которые могут указывать на деменцию из-за НМК.
В ходе диагностики эти данные тоже ценны, так как позволяют врачу оценить, насколько эффективно проводимое лечение. Ведь цель терапии — не только увеличить продолжительность жизни, но и улучшить её качество, которое сильно зависит от ясности ума и осознанности.
Список литературы
- Данченко И. Ю., Кулеш А. А., Дробаха В. Е. и др. Синдром CADASIL: дифференциальная диагностика с рассеянным склерозом // Журнал неврологии и психиатрии им. С. С. Корсакова. Спецвыпуски. — 2019. — Т. 119, № 10–2. — С. 128–136.
- Есин Р. Г., Есин О. Р., Хайруллин И. Х. Болезнь церебральных мелких сосудов: патогенетические подтипы, возможные лечебные стратегии // Consilium medicum. — 2016. — Т. 18, № 2. — С. 104–108.
- Есин Р. Г., Хайруллин И. Х., Абрарова Г. Ф., Есин О. Р. Болезнь церебральных мелких сосудов и бессимптомные цереброваскулярные болезни: современные стандарты диагностики, профилактики, перспективы лечения // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2019. — Т. 119, № 4. — С. 81–87.
- Заваруев А. В. Синдром позвоночно-подключичного обкрадывания // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2017. — Т. 117, № 1. — С. 72–77.
- Всемирная организация здравоохранения. МКБ-11. Международная классификация болезней 11-го пересмотра: глобальный стандарт диагностической медицинской информации. [Электронный ресурс]. Дата обращения: 10.11.2022.
- Калашникова Л. А., Добрынина Л. А., Чечеткин А. О. и др. Нарушения мозгового кровообращения при диссекции внутренней сонной и позвоночной артерий. Алгоритм диагностики // Нервные болезни. — 2016. — № 2. — С. 10–15.
- Патология сердечно-сосудистой системы. Часть I. Важнейшие показатели кровообращения, применяемые для оценки функциональных нарушений сердечнососудистой системы: учебно-методическая разработка для самостоятельной работы студентов 3–4 курсов лечебного и педиатрического факультетов. — М.: РГМУ, 2014. — 28 с.
- Путилина М. В. Современные представления о болезни мелких сосудов головного мозга // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2019. — Т. 119, № 11. — С. 65–73.
- Шток В. Н. Вазоактивные препараты // РМЖ. — 1999. — № 9. — С. 6.
- Wardlaw J. M., Benveniste H., Williams A. Cerebral Vascular Dysfunctions Detected in Human Small Vessel Disease and Implications for Preclinical Studies Annual Review of Physiology // Annu Rev Physiol. — 2022.— Vol. 84. — Р. 409–434.ссылка
- McHutchison C., Blair G. W., Appleton J. P. et al. Cilostazol for Secondary Prevention of Stroke and Cognitive Decline Systematic Review and Meta-Analysis // Stroke. — 2020. — № 8. — Р. 2374–2385.ссылка
- Clancy U., Appleton J. P., Arteaga C. et al. Clinical management of cerebral small vessel disease: a call for a holistic approach // Chinese Medical Journal. — 2021. — Vol. 134, № 2. — Р. 127–142. ссылка
- Claassen J., Thijssen D., Panerai R. B., Faraci F. M. Regulation of cerebral blood flow in humans: physiology and clinical implications of autoregulation // Physiol Rev. — 2021. — № 4. — Р. 1487–1559.ссылка
- Ассоциация нейрохирургов России. Всероссийское общество неврологов. Ассоциация анестезиологов и реаниматологов России. Геморрагический инсульт: клинические рекомендации. — 2021. — 89 с.
- Всероссийское общество неврологов. Национальная ассоциация по борьбе с инсультом. Ассоциация нейрохирургов России. МОО Объединение нейроанестезиологов и нейрореаниматологов. Союз реабилитологов России. Ишемический инсульт и транзиторная ишемическая атака у взрослых: клинические рекомендации. — 2020. — 208 с.
- Кунельская Н. Л., Мельников О. А., Гусева А. Л., Байбакова Е. В. Этиология, патофизиология и дифференциальная диагностика доброкачественного пароксизмального позиционного головокружения // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2016. — Т. 116, № 4. — С. 79–84.
- Медико-демографические показатели Российской Федерации в 2012 году: статистические материалы. — М., 2013. — 180 c.
- Табеева Г. Р. Головная боль и цереброваскулярные заболевания // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2021. — Т. 121, № 2. — С. 114–121.
- Таппахов А. А., Попова Т. Е., Стеблевская А. Е. и др. Первичные головные боли в клинической практике: современные представления и новые возможности // Вестник Северо-Восточного федерального университета им. М. К. Аммосова. Серия: «Медицинские науки». — 2019. — № 2. — С. 63–74.
- Сергеев В. В., Осипова Г. Р., Табеева Е. В. и др. Синдром обратимой церебральной вазоконстрикции // Неврологический журнал. — 2012. — № 3. — С. 4–11.
- Хасанова Д. Р., Калинин М. Н., Ибатуллин М. М., Рахимов И. Ш. Геморрагическая трансформация инфаркта мозга: классификация, патогенез, предикторы и влияние на функциональный исход // Анналы клинической и экспериментальной неврологии. — 2019. — Т. 13, № 2. — С. 47 – 59.
- Всемирная организация здравоохранения. Головные боли. — 2016. ссылка
- Общество доказательной неврологии. Патогенетические подтипы ишемического инсульта. [Электронный ресурс]. Дата обращения: 10.11.2022.
- Российская ассоциация геронтологов и гериатров. Российское общество психиатров. Всероссийское общество неврологов. Когнитивные расстройства у лиц пожилого и старческого возраста: клинические рекомендации. — 2020. — 344 с.
- Chojdak-Łukasiewicz J., Dziadkowiak E., Zimny A., Paradowski B. Cerebral small vessel disease: A review // Adv Clin Exp Med. — 2021. — № 3. — Р. 349–356.ссылка
- Виноградов О. И., Кузнецов А. Н. Лакунарный инфаркт головного мозга эмболического генеза // сайт НМХЦ им. Н. И. Пирогова. [Электронный ресурс]. Дата обращения: 17.11.2022.
- Germаn-Sallо M., Nemes-Nagy E., Barоti B. et al. Screening for Cognitive Dysfunction Helped to Unmask Silent Cerebrovascular Disease in a Hypertensive Diabetic Patient — Case Report // Journal of Interdisciplinary Medicine. — 2017. — № 2. — Р. 173–178.
- Wardlaw J., Smith E., Biessels G. et al. Neuroimaging standards for research into small vessel disease and its contribution to ageing and neurodegeneration // Lancet Neurol. — 2013. — № 8. — Р. 822–838. ссылка
- Mekkes J. R. Ziekte van Fabry (angiokeratoma corporis diffusum) // Huidziekten.nl. — 2022.
Источник https://yusupovs.com/articles/neurology/sosudistaya-patologiya-golovnogo-mozga/
Источник https://medportal.ru/enc/vessels/atherosclerosis/ateroskleroz-sosudov-golovnogo-mozga/
Источник https://probolezny.ru/narushenie-mozgovogo-krovoobrasheniya/