История болезни цирроз печени с эпикризом
В статье представлен клинический случай пациента с диагнозом «цирроз печени, класс В по Чайлд — Пью» в исходе хронического гепатита С, пролеченного препаратами интерферона и рибавирина в течение 18 мес. На фоне противовирусной терапии РНК вируса гепатита С стала отрицательной через 8 нед. и оставалась стойко отрицательной на протяжении 2-х лет. В последующем на фоне стресса, через 3 мес. после окончания лечения возник рецидив хронического гепатита С с умеренной биохимической и вирусологической активностью. Через 6 мес. после рецидива при ультразвуковом исследовании был заподозрен рак печени, было получено гистологическое подтверждение. Через несколько месяцев у пациента развилось кровотечение из варикозно расширенных вен пищевода (ВРВП), а еще через 1 мес. возникло повторное кровотечение из ВРВП. Пациент наблюдался и лечился в реанимационном отделении. Появились асцит, двусторонняя пневмония, лихорадка, лейкоцитоз. Состояние больного прогрессивно ухудшалось, и при нарастающем психомоторном возбуждении, прогрессирующей дыхательной и сердечно-сосудистой недостаточности была зафиксирована биологическая смерть.
Имело место расхождение диагнозов, категория II. Причиной летального исхода стала гнойная интоксикация в результате перфорации язв пищевода, гнойного медиастинита с эмпиемой плевры слева.
Ключевые слова: хронический гепатит С, цирроз печени, гепатоцеллюлярная карцинома.
V.V. Makashova 1,2 , H.G. Omarova 1 , O.N. Hohlova 1 , T.N. Lukashenko 3
1 Central Research Institute of Epidemiology, Moscow
2 Clinical Hospital for the Infectious Diseases, Moscow
3 Outpatient Clinic № 5, Moscow
The article presents a clinical case of a patient with a diagnosis of liver cirrhosis of Child-Pugh class B in the outcome of chronic hepatitis C, treated with interferon and ribavirin for 18 months. In the course of antiviral therapy, RNA of the hepatitis C virus became negative after 8 weeks and remained steadily negative for 2 years. Subsequently, on the background of stress, 3 months after the end of treatment, a relapse of chronic hepatitis C appeared with moderate biochemical and virological activity. 6 months after the relapse, a liver cancer was suspected during an ultrasound examination and histological confirmation was obtained. After a few months, hemorrhage from esophageal varicose veins dilatation (EVVD) occurred in the patient, and after another 1 month, there was repeated hemorrhage from EVVD. The patient was monitored and treated in the intensive care department. Ascites, bilateral pneumonia, fever, leukocytosis appeared. The patient’s condition progressively worsened and with increasing psychomotor agitation, progressive respiratory and cardiovascular insufficiency, biological death was recorded.
There was a divergence of diagnoses, category II. The cause of the fatal outcome was purulent intoxication, as a result of ulcers perforation of the esophagus, purulent mediastinitis with pleural empyema on the left.
Key words: chronic hepatitis C, cirrhosis, hepatocellular carcinoma.
For citation: Makashova V.V., Omarova H.G., Hohlova O.N., Lukashenko T.N. Chronic hepatitis C virus with the outcome of cirrhosis and hepatocellular carcinoma (clinical observation) // RMJ. Medical Review. 2018. № 8(II). P. 92–96.
Ключевые слова:
В статье представлен клинический случай пациента с диагнозом «цирроз печени, класс В по Чайлд — Пью» в исходе хронического гепатита С с развитием гепатоцеллюлярной карциномы
Актуальность
Вирусные гепатиты до настоящего времени остаются одной из самых актуальных проблем мирового здравоохранения, занимая 7-е место среди причин летальности от всех заболеваний. По последним оценкам ВОЗ, число больных хроническим гепатитом С (ХГС) в мире в 2015 г. составило 71 млн (1% населения Земли) [1].
ВОЗ назвала гепатит «вирусной бомбой замедленного действия», тем самым привлекая внимание к огромным человеческим, социальным и экономическим затратам, связанным с этим заболеванием [2].
Более 350 тыс. человек умирают ежегодно от болезней, связанных с гепатитом С. В России средний уровень обнаружения антител к вирусу гепатита С в популяции колеблется от 0,3% до 0,7% и увеличивается с возрастом, достигая максимума среди лиц старше 40 лет — 2,5–4% [3].
Значимость проблемы ХГС определяется не только самой болезнью, но и увеличением риска формирования отдаленных неблагоприятных последствий — цирроза печени (ЦП) и гепатоцеллюлярной карциномы (ГЦК). Вирусные ЦП (в исходе хронических гепатитов В, С, В+D) составляют от 10% до 23,5% всех ЦП. В США вирусный гепатит С в качестве причины ЦП вышел на 1-е место и является причиной формирования ЦП в 26% случаев. В последние годы структура вирусных ЦП изменилась в сторону увеличения доли ЦП до 30,3% в исходе ХГС. В России в этиологической структуре ЦП (кроме алкогольного) вирусные гепатиты В и С составляют 73,3%, из которых ХГС — 58,2% [4].
Согласно результатам метаанализа, через 20 лет после инфицирования ЦП формируется в среднем у 16% больных [5]. Вероятность развития ЦП значительно выше у пациентов, коинфицированных вирусом иммунодефицита человека, вирусом гепатита В или употребляющих алкоголь [6, 7]. При этом установлено, что употребление алкоголя при сочетанном инфицировании вирусами гепатита B и С у женщин приводит к более быстрому развитию ЦП по сравнению с мужчинами [8].
По данным EASL, ГЦК, составляющая 70–90% случаев первичного рака печени, стоит на 5-м месте среди причин рака в Европе: 1–13 новых случаев и 1–10 смертей на 100 тыс. жителей в год [3]. ГЦК после возникновения ЦП, связанного с инфицированием вирусным гепатитом С (HCV), развивается со скоростью до 8% в год (в среднем 1–4%) [9]. Кроме этого, ГЦК может возникать на ранних стадиях фиброза или даже без него [10].
В связи с вышеизложенным представляется интересным и крайне поучительным наблюдение из клинической практики.
Клиническое наблюдение
Пациент Т., 1948 г. р., 22.01.2009 г. обратился в поликлинику к инфекционисту в связи с лейкопенией (до 3,2×10 9 /л), тромбоцитопенией (60–120×10 9 ). Со слов пациента, антитела к HCV впервые выявлены в 1998 г. Не обследовался, не лечился. Впервые обследовался в поликлинике ФСБ № 5 в 2009 г., выявлена РНК HCV+, 1в генотип, вирусная нагрузка — 1,3×10 6 коп/мл.
Жалобы на периодически возникающую слабость и утомляемость.
Перенесенные заболевания: 1972 г. — аппендэктомия, 1992 г. — острый вирусный гепатит А, 1995 г. — оперирован по поводу синдрома Меллори — Вейса. В это же время были гемотрансфузии. 1996 г. — грыжесечение, 1997 г. — повторное грыжесечение, 2004 г. — язвенная болезнь 12-перстной кишки, 2005 г. — правостороннее воспаление легких, хронический бронхит, 2007 г. — повторная пневмония, 2007 г. — сильное кровотечение при удалении зубов, гипертоническая болезнь, сахарный диабет 2-го типа.
Аллергоанамнез — не отягощен.
Наследственность: у отца — цирроз печени алкогольного генеза, у матери — инсульт, у брата — хронический вирусный гепатит В.
Вредные привычки: не курит, алкоголь употреблял часто, но немного (со слов), крепкие напитки (виски, коньяк).
Объективно при осмотре: сосудистые звездочки в области грудной клетки, умеренная пальмарная эритема, иктеричность склер. Печень пальпаторно и перкуторно увеличена — выступает на 4–5 см ниже реберной дуги, селезенка не пальпируется.
Рост — 173 см, вес — 80 кг.
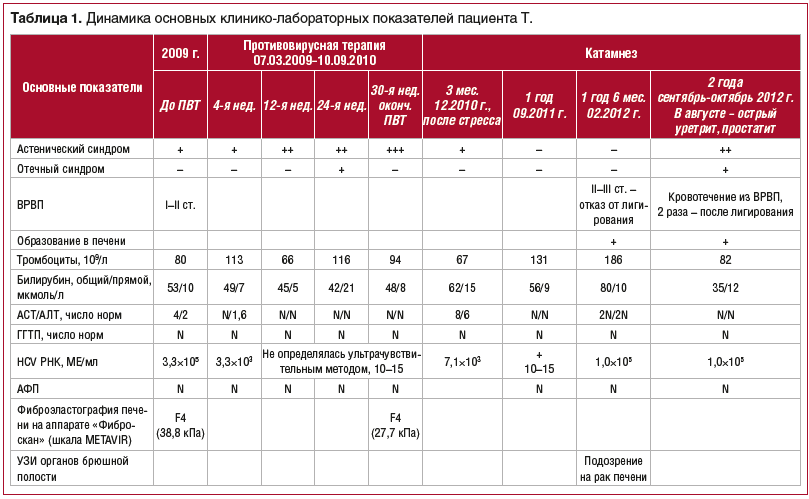
Динамика основных показателей общего и биохимического анализов крови, данные ПЦР-диагностики представлены в таблице 1.
02.02.2009 г. проведено ультразвуковое исследование (УЗИ), выявлены диффузные изменения в печени, увеличение левой доли печени (8,4 см, норма — до 7,0 см), хронический бескаменный холецистит, желчный пузырь деформирован с перегибом в теле; умеренное увеличение селезенки (13,8×6,9 см), киста правой почки.
11.03.2009 г. Фиброэластография печени: F4 по шкале METAVIR (кПа — 38,8).
Эзофагогастродуоденоскопия (ЭГДС) 20.03.2009 г. — варикозно расширенные вены пищевода (ВРВП) 1–2 ст., эрозивный бульбит.
С 07.03.2009 г. по 10.09.2010 г. проводилось противовирусное лечение препаратами интерферон альфа-2b 1 млн через день и рибавирин 800 мг/сут (по весу); постоянно получал урсодезоксихолевую кислоту 750 мг/сут.
Через 8 нед. противовирусной терапии РНК HCV не определялась (менее 500 МЕ/мл), аланинаминотрансфераза (АЛТ) и аспартатаминотрансфераза (ACT) — в норме, билирубин общий — до 42 мкм/л.
Через 6 мес. после начала противовирусной терапии состояние ухудшилось, в связи с чем был госпитализирован в ГБУЗ ИКБ № 2 ДЗМ, где находился с 08.09.2009 г. по 27.09.2009 г. Впервые выявлен асцит, по данным УЗИ увеличены печень (15 см — правая доля), селезенка (143×67 мм), Vena portae — 15 мм, селезеночная вена — 10 мм. Проведено лечение: альбумин 100 мл № 3, адеметионин, мочегонные препараты (спиронолактон, фуросемид), пропранолол 20 мг. Самочувствие и состояние значительно улучшились. В последующий период наблюдения асцит не отмечался.
Через 1,5 года стандартной противовирусной терапии (интерферон короткого действия и рибавирин) пациент жалоб не предъявлял, достигнута положительная динамика по данным УЗИ, фиброэластографии печени (эластичность печени снизилась с 38,8 до 27,7 кПа), печеночные трансаминазы и количество тромбоцитов нормализовались. РНК HCV стойко не определялась.
У пациента через 2 мес. после окончания противовирусной терапии был стресс, а через 3 мес. однократно была обнаружена РНК HCV (7,1×10 3 МЕ/мл) от 02.12.2010 г., повысилась активность ферментов (8 N).
Назначен гепатопротектор (расторопши пятнистой плодов экстракт 140 мг/сут). Через 1 мес. активность трансаминаз стала нормальной, РНК HCV не определялась ультрачувствительным методом в течение 1 года 3 мес. В марте 2012 г. при повышении активности ферментов в 2,5 раза вновь была обнаружена РНК вируса гепатита С — 1,0×10 5 МЕ/мл.
Были проанализированы показатели иммунного статуса в динамике — на фоне противовирусного лечения при декомпенсации ЦП, при окончании противовирусной терапии и в катамнезе. Выявлено, что на фоне противовирусной терапии в период декомпенсации ЦП отмечалось увеличение Т-хелперной активности при снижении цитотоксических Т-лимфоцитов, при этом иммунорегуляторный индекс оставался выше нормы. Одновременно отмечалось снижение показателей В-лимфоцитов, натуральных киллеров (NK-клеток) и TNK-клеток (Т-клетки с функциями NK-клеток), что говорит о нарушении не только гуморального, но и клеточного звена иммунного ответа и может свидетельствовать о формировании иммунодефицита. На фоне длительной противовирусной терапии пациент был обследован повторно через 1 год 3 мес. Обнаружено, что показатели всех субпопуляций Т-лимфоцитов нормализовались. Кроме этого, отмечалось выраженное увеличение показателей В-лимфоцитов (до 30%) и антител класса IgG (увеличены в 2 раза по сравнению с показателями после 6-месячного лечения). Однако клеточное (NK-клетки) звено иммунитета оставалось несостоятельным. Показатели катамнестического третьего иммунологического статуса не отличались от таковых при предыдущем исследовании. Такое медленное восстановление иммунной системы можно объяснить вновь обнаруженной репликацией HCV и ухудшением биохимических показателей.
Планировался курс повторной противовирусной терапии ХГС.
Однако 28.02.2011 г. возникла клиническая картина кровотечения из ВРВП (на фоне астенических явлений: резкое снижение уровня гемоглобина — до 92 г/л, эритроцитов — до 3,6×10 12 /л). Пациент отказался от консультации и госпитализации в отделение портальной гипертензии, необходимой для склерозирования ВРВП.
При ЭГДС от 04.03.2011 г. — ВРВП 2–3 ст., на момент осмотра — без признаков состоявшегося кровотечения или картины нестабильного местного гемостаза. Поверхностный гастродуоденит, очаговый эрозивный гастрит выходного отдела без геморрагического компонента.
Пациент постоянно получал урсодезоксихолевую кислоту 750 мг, карведилол 125 мг.
На УЗИ от 10.04.2012 г. (предыдущее — от 06.09.2011 г.)
впервые выявлено образование в правой доле печени до 3 см, смешанной эхогенности, с нечеткими контурами.
13.04.2012 г. Компьютерная томография (КТ): при и после в/в болюсного контрастирования: в артериальную фазу контрастирования на границе 7–8 сегмента и в 6 сегменте печени определяются 3 округлой формы зоны активного и равномерного накопления контрастного препарата: 1,2×0,9 см, 1,9×1,7 см и 0,8×0,7 см соответственно. Заключение: основное заболевание — ЦП в исходе ХГС. КТ-признаки 3 образований правой доли печени на фоне жирового гепатоза (дифференцировать между узлами регенерации и бластоматозным процессом); умеренно выраженная портальная гипертензия (спленомегалия, умеренное расширение воротной вены (1,4 см), вен желудка и селезенки), аномалия развития почек (подковообразная почка), псевдокисты поджелудочной железы.
24.04.2012 г. Магнитно-резонансная томография органов брюшной полости. Контрастное усиление: гадобутрол. Заключение: косвенные признаки ЦП, портальная гипертензия, спленомегалия. Зоны измененного MP-сигнала в правой доле печени, вероятно, узлы-регенераты. Образование тела поджелудочной железы, вероятно, серозная цистаденома.
В период обследования пациент жалоб не предъявлял, осмотр — без динамики.
Для исключения бластоматозных образований печени на фоне ЦП в исходе ХГС (стадия репликации вируса) и решения вопроса о возможности продолжения противовирусной терапии пациент был направлен на биопсию печени.
С 23.05.2012 г. по 28.05.2012 г. находился в хирургическом отделении ГКБ им. С.П. Боткина для проведения биопсии образования печени под УЗ-наведением.
Макроскопическое описание материала от 24.05.2012 г.:
дифференциальный диагноз между гепатоцеллюлярной аденомой и высокодифференцированным гепатоцеллюлярным раком (ГЦР). Микроскопическое описание материала от 07.06.2012 г.: фрагмент ткани печени с признаками цирротической трансформации и микроскопическая фрагментированная частица, крайне подозрительная по высокодифференцированной ГЦК с очагами некроза (проконсультировано профессором Г.А. Франком).
Для определения тактики дальнейшего ведения пациент направлен на консультацию в НИИ скорой помощи им. Склифосовского.
В июле пациент уехал в отпуск, в Крым. 18.07.2012 г. отметил подъем температуры до 39 °С, озноб, боли и увеличение правого яичка, рези и боли при мочеиспускании, кровь в конце акта мочеиспускания. Обратился к урологу. Диагноз: острый уретрит, острый простатит. Получал амоксициллин и клавулановую кислоту в течение 5 дней. Состояние улучшилось — уменьшились боли при мочеиспускании и отек яичка.
При возвращении госпитализирован в урологическое отделение ЦВКГ, где находился с 14.08.2012 г. по 31.08.2012 г. с диагнозом «острый простатит, уретрит». В урологическом отделении было кровотечение из ВРВП, остановленное консервативно. После выписки кровотечение из ВРВП повторилось. Был повторно госпитализирован в хирургическое отделение ЦКВГ, где находился с 31.08.2012 г. по 17.09.2012 г. В отделении состояние стабильное, проводилась консервативная терапия: гемостатики (этамзилат, менадиона натрия бисульфит), октреотид, противоязвенная терапия, гепатопротекторы, препараты железа. Рецидива кровотечения не отмечалось. Состояние улучшилось, стул — без признаков мелены, сохранялась анемия, уровень гемоглобина — в пределах 83–92 г/л.
Больной выписан на амбулаторное наблюдение с диагнозом «ЦП, класс В по Чайлд — Пью в исходе ХГС. Портальная гипертензия: ВРВП 4 ст., гепатомегалия. Подозрение на ГЦК в 5 сегменте печени. Состоявшееся кровотечение из ВРВП от 31.08.2012 г. Хроническая анемия смешанного генеза. Гастропатия. Доброкачественная гиперплазия предстательной железы. Аномалия развития верхних мочевых путей: подковообразная почка, без нарушения уродинамики ВМП».
В начале октября 2012 г. в ГКБ № 57 проведено эндоскопическое лигирование вен пищевода по поводу ВРВП.
12.10.2012 г. у больного появилась клиническая картина желудочно-кишечного кровотечения, в связи с чем в экстренном порядке был госпитализирован в ЦКВГ ФСБ РФ.
При поступлении — состояние средней тяжести. Кожные покровы бледные, сухие, теплые. Тошноты, рвоты нет. Температура — 36,5 °С. В сознании, адекватен, ориентирован в пространстве и времени. ЧСС — 90 уд/мин. АД — 120/70 мм рт. ст. ЧДД — 17/мин. Дыхание проводится во все отделы. Язык влажный, обложен белым налетом. Живот мягкий, не вздут, не увеличен, симметричный, участвует в акте дыхания. При пальпации — безболезненный во всех отделах. Перистальтика ослаблена. Дизурии нет. Газы отходят.
Вечером этого же дня пациент отметил рвоту кровью, установлен зонд Блэкмора. В связи с тяжестью состояния больной был переведен в реанимационное отделение. Проводилась инфузионная, спазмолитическая, гемостатическая, антисекреторная терапия. После стабилизации состояния больной переведен в хирургическое отделение. Зонд Блэкмора удален. Состояние пациента оставалось стабильным. Но 19.10.2012 г. появились боли в животе. Проведено УЗИ органов брюшной полости, отмечалось расширение общего печеночного протока, панкреатического протока. При рентгенографии органов брюшной полости патологии не выявлено. На фоне проводимой инфузионно-спазмолитической терапии боли в животе были купированы. Однако 21.10.2012 г. у пациента возник рецидив кровотечения из ВРВП. Переведен повторно в реанимационное отделение, установлен зонд Блэкмора. При динамическом УЗИ органов брюшной полости выявлено большое количество свободной жидкости. Выполнена КТ органов брюшной полости: Заключение: асцит, киста поджелудочной железы, гемангиома 4 сегмента правой доли печени. Двусторонний гидроторакс. Нижнедолевая пневмония. Инфильтрации парапанкреатической клетчатки поджелудочной железы не выявлено. Отмечалось большое количество свободной жидкости в брюшной полости.
В анализе крови — лейкоцитоз до 27×10 9 /л. Для исключения острого панкреатита с ферментативным перитонитом, воспалительных заболеваний органов брюшной полости, пареза кишечника 23.10.2012 г. проведена диагностическая лапароскопия. Интраоперационно выявлен асцит. Другой патологии не выявлено. Выполнены санация и дренирование брюшной полости. На фоне проводимого лечения у пациента отмечались эпизоды рецидива кровотечения из ВРВП. Проводились плазмо- и гемотрансфузии. Несмотря на последующую интенсивную терапию, направленную на коррекцию волемических нарушений, состояние больного прогрессивно ухудшалось. Отмечались психомоторное возбуждение, прогрессирующая дыхательная недостаточность, гипотония. 26.10.2012 г. в 18:30 пациент переведен на ИВЛ, к лечению добавлены вазопрессоры. На фоне прогрессирующей сердечно-сосудистой недостаточности в 19:00 зафиксирована асистолия. Начаты реанимационные мероприятия в полном объеме, интенсивная терапия. Все мероприятия в течение 45 мин были неэффек-
тивны. В 19:45 зафиксирована биологическая смерть.
В отделении причиной смерти указана острая сердечно-сосудистая недостаточность, развившаяся на фоне прогрессирующей полиорганной, сердечно-сосудистой недостаточности.
Основной диагноз: ЦП, класс С по Чайлд — Пью.
Осложнение основного диагноза: портальная гипертензия: ВРВП 4 ст., гепатомегалия. Состоявшееся кровотечение из варикозно расширенных вен пищевода от 12.10.2012 г., 21.10.2012 г., 25.10.2012 г. Постгеморрагическая анемия тяжелой степени. Гастропатия. Асцит. Печеночная недостаточность.
Сопутствующие заболевания: двусторонняя нижнедолевая пневмония. Двусторонний гидроторакс. ИБС: атеросклеротический кардиосклероз, гипертоническая болезнь 2 ст. Язвенная болезнь 12-перстной кишки. Киста поджелудочной железы. Гемангиома 4 сегмента печени.
Патологоанатомический диагноз (после гистологического исследования).
Основное комбинированное заболевание:
Мелкоузловой ЦП.
Операция диагностической лапароскопии 23.10.2012 г.
по поводу подозрения на острый панкреатит с санацией и дренированием брюшной полости.
Фоновые заболевания:
Сахарный диабет (по клиническим данным).
ХГС (по клиническим данным).
Осложнения: варикозное изменение вен пищевода. Эрозивно-язвенный эзофагит нижней трети пищевода с перфорацией в ткани заднего средостения. Гнойный
медиастинит заднего средостения. Эмпиема плевры слева — 3,3 л гнойного экссудата (по данным посмертного бактериологического исследования от 31.10.2012 г.). — Klebsiella pneumoniae, Enterococcus faecalis, Staphylococcus epidermidis. Ателектаз левого легкого. Правосторонний гидроторакс — 0,5 л. Мелкоочаговая бронхопневмония в нижней доле правого легкого. Малокровие оболочек головного мозга и внутренних органов. Асцит (0,4 л). Гепато- и спленомегалия (1375 и 355 г). Мелкоочаговые инфаркты в печени и предстательной железе. Отек правого легкого. Отек головного мозга. Паренхиматозная дистрофия миокарда, почек.
Сопутствующие заболевания: атеросклероз аорты (IV стадия, 3 степень). Мелкоочаговый кардиосклероз миокарда стенок левого желудочка, атеросклероз венечных артерий (IV стадия, 3 степень). Гипертоническая болезнь: эксцентрическая гипертрофия миокарда, стенок левого желудочка (стенка левого желудочка — 1,3 см, масса сердца — 395 г), артерио-артериоло-нефросклероз. Мелкоузловая гиперплазия коркового слоя надпочечников. Железистый тип нодозной гиперплазии предстательной железы. Киста поджелудочной железы. Сахарный диабет 2-го типа (по клиническим данным). Давние операции: аппендэктомия (1972 г.), верхнесрединная лапаротомия (по поводу синдрома Меллори — Вейса, 1995 г.).
Таким образом, при аутопсийном исследовании подтвердился диагноз ЦП и обнаружены: гнойный медиастинит, левосторонняя эмпиема плевры, развившиеся в исходе эрозивно-язвенного эзофагита на фоне сахарного диабета.
Непосредственной причиной смерти больного явилась гнойная интоксикация.
Сличение диагнозов: расхождение диагнозов. Категория II. Причина субъективная — не учтена роль сахарного диабета в развитии гнойных осложнений. Не диагностированы смертельные осложнения: перфорация язв пищевода, гнойный медиастинит с эмпиемой плевры слева. Эндоскопическое исследование проводилось однократно в день поступления, рентгенологически не выявлены тяжелые гнойно-деструктивные изменения в левой плевральной полости и заднем средостении. Причина объективная — тяжесть состояния больного.
Заключение
Подводя итог всей истории болезни пациента Т., 63 лет, можно констатировать, что имел место ЦП, класс В по Чайлд — Пью в исходе ХГС, пролеченного препаратами интерферона и рибавирина в течение 18 мес. На фоне противовирусной терапии РНК HCV стала отрицательной через 8 нед. и оставалась стойко отрицательной на протяжении 2 лет. В последующем на фоне стресса — через 3 мес. после окончания лечения возник рецидив ХГС с умеренной биохимической и вирусологической активностью. С февраля по май 2012 г. проводилось обследование по поводу подозрения на рак печени. Было получено гистологическое подтверждение в институте им. Герцена — развитие ГЦК в 5–6 сегментах печени. В августе 2012 г., после поездки в Крым у больного возникли острый простатит, уретрит, по поводу чего получал антибактериальную терапию. В конце августа — кровотечение из ВРВП с последующим их лигированием в ГКБ № 57. Повторное кровотечение из ВРВП возникло в октябре с дальнейшей госпитализацией в ЦКВГ, где дважды повторилось, несмотря на проводимую терапию. Пациент наблюдался и лечился в реанимационном отделении. Появились асцит, двусторонняя пневмония, лихорадка, лейкоцитоз. Для исключения острого панкреатита была выполнена диагностическая лапароскопия, при которой патологии выявлено не было. Состояние больного прогрессивно ухудшалось, и при нарастающем психомоторном возбуждении, прогрессирующей дыхательной и сердечно-сосудистой недостаточности 26.10.2012 г. была зафиксирована биологическая смерть.
Имело место расхождение диагнозов, категория II.
Проанализировав историю болезни, считаем справедливым заметить, что пациент по записи в истории болезни поступил в состоянии средней тяжести. Скорее всего, тяжесть состояния была недооценена: не учитывался длительный анамнез заболевания, повторные кровотечения из ВРВП, наличие ГЦР. В госпитале не было проведено лигирование вен пищевода, и мы считаем, что больного в первые же дни после поступления необходимо было переводить в специализированное отделение для проведения этой манипуляции и, возможно, пересадки печени.
Трудно оценить адекватность терапии, т. к. в посмертном эпикризе не указано лечение.
В клиническом посмертном эпикризе даже нет упоминания о наличии ГЦР, только упомянута гемангиома 4 сегмента печени, несмотря на то, что пациент предоставил все выписки предыдущих исследований.
При патологоанатомическом вскрытии отсутствуют данные о послойном исследовании ткани печени и наличии ГЦР, а также гистологическом исследовании на наличие опухоли.
Очень важно и крайне необходимо обсуждать все эти вопросы для исключения дальнейших ошибок в ведении и лечении таких сложных пациентов.
Список литературы Свернуть Развернуть
1. Global hepatitis report, 2017: World Health Organization. (Электронный ресурс). URL: http://www.who.int/hepatitis/publications/global-hepatitis-report2017/en (дата обращения: 15.04.2017).
2. Csete J., Elliott R., Fisher B. Viral Time Bomb: Health and Human Rights Challenges in Adressing Hepatitis C in Canada. Toronto: Canadian HIV/AIDS Legal Network, Centre for Additions Research of BC and Centre for Applied Research in Mental Health and Addiction. (Электронный ресурс). URL: http://www.aidslaw.ca/site/wp-content/uploads/2013/11/ViralTime Bomb-ENG.PDF (дата обращения: 15.04.2017).
3. Гепатит С. Информационные бюллетени № 164 и № 204. ВОЗ, 2013 [Gepatit С. Informatsionnyye byulleteni № 164 i № 204. VOZ, 2013 (in Russian)]. (Электронный ресурс). URL: http://www.who.int/mediacentre/factsheets/fs164/ru/;http://www.euro.who.int/__data/assets/pdf_file/0. (дата обращения: 15.04.2017).
4. Хазанов А.И., Плющин С.В., Васильев А.П. и др. Алкогольные и вирусные циррозы печени у стационарных больных (1996–2005 гг.): распространенность и исходы // Рос. журн. гастроэнтерол., гепатол., колопроктол. 2007. Т. 17. № 2. С. 19–27 [Khazanov A.I., Plyusnin S.V., Vasil’yev A.P. i dr. Alkogol’nye i virusnye tsirrozy pecheni u statsionarnykh bol’nykh (1996–2005 gg.): rasprostranennost’ i iskhody. // Rossiyskiy zhurnal gastroenterologii, gepatologii, koloproktologii. 2007. Т. 17. № 2. S. 19–27 (in Russian)].
5. Thein H., Yi Q., Dore G.J., Krahn M.D. Estimation of stage-specific fibrosis progression rates in chronic hepatitis C virus infection: a meta-analysis and meta-regression // Hepatology. 2008. Vol. 48. P. 418–431.
6. Pol S., Haour G., Fontaine H. et al. The negative impact of HBV/HCV coinfection on cirrhosis and its consequences // Aliment Pharmacol Ther. 2017. Vol. 46. P. 1054–1060.
7. Sulkowski M.S., Mehta S.H., Torbenson M.S. et al. Rapid fibrosis progression among HIV/hepatitis C virus-co-infected adults // AIDS. 2007. Vol. 21(16). P. 2209–2216.
8. Stroffolini T., Sagnelli E., Andriulli A. et al. Sex difference in the interaction of alcohol intake, hepatitis B virus, and hepatitis C virus on the risk of cirrhosis // PLoS One. 2017. Vol. 12. P. 185–190.
9. El-Serag H.B. Epidemiology of viral hepatitis and hepatocellular carcinoma // Gastroenterology. 2012. Vol. 14(2). P. 1264–1273.
10. Mittal S., El-Serag H.B., Sada Y.H. et al. Hepatocellular Carcinoma in the Absence of Cirrhosis in United States Veterans is Associated With Nonalcoholic Fatty Liver Disease // Clin Gastroenterol Hepatol. 2016. Vol. 14. P. 124–131.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Цирроз печени: случай лечения быстрого развития болезни после коронавирусной инфекции

22 ноября 2022 года в медицинский центр «Созвездие-Мед» в городе Павлово Нижегородской области обратился 62-летний мужчина с частыми болями в животе.
Жалобы
Пациент отметил, что болезненные ощущения чаще возникали в верхней части живота, правом и левом подреберье. После приёма пищи боль становилась сильнее, живот вздувался, мужчину тошнило, появлялась отрыжка воздухом.
Его также беспокоило снижение концентрации внимания, заторможенность, тревожность и ухудшение памяти, особенно на работе.
Болезненный синдром усиливался, когда пациент наклонялся или ложился на спину. Ибупрофен, Кетопрофен и Анальгин снижали боль, но усиливали проблемы с концентрацией внимания, тревожность, вызывали сонливость. Ночью боли не было.
Анамнез
Начало болезни связывает с перенесённой коронавирусной инфекцией, после которой появилась тревожность, снижение аппетита, вздутие и болезненные ощущения в животе. С течением времени симптомы участились и усилились.
В 1997 и 2021 годах мужчина перенёс острый инфаркт миокарда. Его также беспокоит артериальная гипертензия и постоянная фибрилляция предсердий.
8 сентября 2021 года ему стентировали переднюю нисходящую артерию. На следующий день провели анализ крови на бледную трепонему, вирусный гепатит B и С, тиреоидную пероксидазу и ВИЧ, который дал отрицательный результат.
Фиброэластометрия печени от 16 октября 2021 года показала фиброз I степени (только вокруг ветвей печёночной артерии и вены).
По результатам УЗИ органов брюшной полости от 15 сентября 2022 года:
- жировой гепатоз с признаками цирроза печени;
- портальная гипертензия — повышенное давление в воротной вене;
- холестаз желчного пузыря — нарушение оттока желчи;
- распространённые изменения ткани поджелудочной железы;
- гепатоспленомегалия — увеличение печени и селезёнки.
По результатам биохимического анализа крови от 26 сентября:
- аланиновой аминотрансферазы (АЛТ) — 42,4 Ед/л;
- аспартатаминотрансфераза (АСТ) — 121,9 Ед/л (выше нормы);
- общий билирубин — 184 мкмоль/л (выше нормы);
- тромбоциты — 139 × 10 9 /л (ниже нормы);
- протромбиновый индекс (ПТИ) — 15,2 % (ниже нормы).
Фиброэластометрия печени от 8 ноября выявила клинически значимую портальную гипертензию и портальный цирроз печени: по шкале Metavir F — 4.2 (цирроз).
МРТ органов брюшной полости от 10 ноября подтвердила цирроз печени, портальную гипертензию, гепатоспленомегалию, а также обнаружила выраженный асцит — скопление свободной жидкости в брюшной полости.
Обследование
На осмотре пациент находился в удовлетворительном состоянии, был активным. Вес 90 кг при росте 192 см, индекс массы тела (ИМТ) — 24,41 (нормальный).
Кожа чистая, сухая, нормального цвета. Аппетит снижен. Язык немного обложен белым налётом, влажный. Живот правильной формы, участвует в дыхании, вздутый, чувствительный по ходу ободочной кишки, урчащий.
Печень увеличена на 1 см, край ровный. Желчный пузырь и селезёнка не прощупываются, безболезненные.
ФГДС от 28 ноября показала:
- варикозно расширенные вены пищевода III степени — выраженный венозный отток с перекрыванием до 50 % проходимости пищевода;
- хронический атрофический гастрит СII (лёгкой) степени с множественными эрозиями до 3 мм, покрытых гематином (веществом, образующимся под действием соляной кислоты).
Диагноз
Кроме выраженного асцита и других нарушений, у пациента диагностировали:
- атрофический эрозивный гастрит;
- гепатомегалию — увеличение печени;
- печёночную энцефалопатию I (лёгкой) стадии.
Портальная гипертензия прогрессировала до средней степени.
Циррозу печени из-за развившихся осложнений присвоили класс «С» по Чайлд — Пью (10 баллов, годичная выживаемость — 45 %).
Лечение
Мужчине назначили:
- Гептрал (Адеметионин) 400 мг — по таблетке 2 раза в день постоянно;
- Урсосан (Урсодезоксихолевую кислоту) 500 мг — по таблеьке 2 раза в день постоянно;
- Верошпирон 50 мг — по таблетке утром постоянно;
- Дюфалак (Лактулозу) — по 15 мл 3 раза в день до приёма пищи постоянно;
- Гепа-Мерц — по пакетику порошка 3 раза в день на протяжении месяца.
Также ему рекомендовали рациональное дробное питание с увеличением доли белка: необходимо съедать по 1,5 грамма на килограмм идеальной массы тела. Советовали придерживаться принципов средиземноморской диеты.
Через месяц лечения пациент отметил улучшение самочувствия. Боль прекратилась. Дискомфорт в верхней части живота и правом подреберье сохранялся, но обезболивающие препараты уже не требовались. Уменьшилось ощущение распирания в животе.
Снизилась тревожность, но сохранялись проблемы с концентрацией внимания. Также мужчина отметил, что утром после пробуждения не было обычной усталости и сонливости, но в течение дня усталость и слабость возвращались.
На фоне проводимой терапии и изменения характера питания самочувствие пациента улучшилось.
Фиброэластометрия печени через 2 месяца не выявила прогрессирование болезни.
Заключение
Этот клинический случай показывает, насколько быстро может происходить жировое перерождение ткани печени на фоне сопутствующих заболеваний: перенесённого повторного инфаркта миокарда и коронавирусной инфекции. Поэтому при первых тревожных симптомах необходимо сразу же обратиться к врачу, чтобы провести диагностику и избежать развития осложнений.
Последняя стадия цирроза печени
Цирроз самой большой железы внешней секреции представляет собой неизлечимую патологию, развитие которой происходит постепенно. Стадийность заболевания определяется тяжестью симптоматики и сопутствующими осложнениями. В исходном периоде болезни, признаки практически не проявляются. Поставить точный диагноз можно только на основе лабораторных анализов и по результатам аппаратного обследования.
Последняя стадия цирроза печени характеризуется ярко выраженными соматическими симптомами и внешними изменениями, на фоне полного отмирания органа. Заболевание не поддается эрадикации (полной ликвидации). Независимо от стадии развития, единственным способом продлить человеку жизнь является трансплантация донорской печени. Во всех остальных случаях патология неизменно приводит к летальному исходу.
Механизм развития
В зависимости от причины, повлиявшей на развитие патологии, различают несколько основных видов циррозного поражения печени:
- Вирусный. Возникает на фоне некорректного лечения (или его отсутствия) вирусных гепатитов (А, В, С).
- Лекарственный (фармакологический). Развивается из-за длительного приема медикаментов.
- Обменно-алиментарный. Является осложнением хронических эндокринных и гормональных патологий.
- Алкогольный или токсический. Прогрессирует вследствие регулярного неумеренного употребления спиртных напитков.
- Врождённый. Формируется у плода в период внутриутробного развития под воздействием тератогенных факторов или в силу неблагополучной генетики.
- Билиарный (первичный и вторичный). Развивается, в первом случае, из-за аутоиммунных процессов, во втором, на фоне тяжелых заболеваний органов гепатобилиарной системы.
- Криптогенный. Не имеет ясной причины возникновения.
По сути, цирроз печени – это трансформация рабочих живых клеток (гепатоцитов) в соединительную рубцовую ткань, под влиянием перечисленных выше негативных факторов. На вопрос можно ли вылечить цирроз и вернуть печеночным клеткам их функциональные возможности, медицина, к сожалению, дает отрицательный ответ. Процесс перерождения, следовательно, отмирания гепатоцитов является необратимым. Прогрессирование болезни приводит к полной утрате печенью дееспособности и смерти пациента.
Стадийность патологии
Стадии заболевания определяются масштабами поражения органа и степенью развития осложнений. Определение стадии болезни производится после комплексного обследования. Состояние оценивается по пяти параметрам, с присвоением определенного количества балов каждому. Сумма баллов сравнивается со шкалой Child-Turcotte-Pugh, где:
- класс А обозначает компенсацию болезни (исходный период),
- класс В – субкомпенсацию (среднетяжелая стадия),
- класс С – декомпенсация.

Оценочная шкала Child-Turcotte-Pugh Сумма баллов более 15 свидетельствует о четвертой терминальной стадии, отягощенной осложнениями, которая заканчивается неминуемой смертью.
Первоначальная или компенсированная стадия болезни может протекать бессимптомно. Основными ощущениями пациента являются дисания (расстройство сна), физическая слабость, утрата аппетита, тяжесть в эпигастральной области. Второй этап развития патологии или стадия субкомпенсации, характеризуется более выраженными симптомами. Часть гепатоцитов уже неспособны выполнять свои функции. У больного возникают болевые ощущения в правом подреберье, навязчивая тошнота. Желтеют глазные яблоки, моча приобретает темный цвет. Наблюдается отечность и потемнение языка.
В третьей стадии (декомпенсации) печеночные клетки полностью гипертрофируются в фиброзные рубцы, железа утрачивает возможность выполнять функциональные обязанности. Усиливается характерная симптоматика. Развиваются многочисленные тяжелые осложнения, не оставляющие пациенту шансов на выживание. Декомпенсированный цирроз печени, в большинстве случаев, заканчивается печеночной комой. Конечная (терминальная) стадия заболевания развивается в форсированном режиме из-за прогрессирующих осложнений. Итогом является смерть пациента.
Результаты диагностики 3 и 4 стадии
Диагностические мероприятия для подтверждения необратимой печеночной патологии включают:
- биохимический и общий клинический анализ крови,
- забор фрагмента органа для лабораторного исследования (биопсия),
- ультразвуковая диагностика с допплерографией (обследование сосудов).
В стадии декомпенсации и конечном периоде болезни, в анализах крови обнаруживается запредельно повышенный уровень печеночных ферментов АСТ (аспартатаминотрансферазы), АЛТ (аланинаминотрансферазы), Альфа-Амилазы, ЩФ (щелочная фосфатаза). На серьезный воспалительный процесс указывает высокий показатель СОЭ и лейкоцитов. В большом количестве в крови обнаруживаются специфические иммуноглобулины (антимитохондриальные антитела). Показатели белковых фракций и тромбоциты практически не обнаруживаются.
На УЗИ наблюдается:
- уменьшение печени в размерах (сжимание),
- высокая плотность железы,
- отсутствие эхогенности (способности отражать ультразвук),
- сильно деформированные очертания органа,
- узелковая структура,
- увеличение объема селезенки и диаметра селезеночной вены,
- варикоз портальных вен, доставляющих кровь к железе, повышение в них давления (портальная гипертензия),
- поражение почечного аппарата (гепаторенальный синдром),
- гепатогенная язва двенадцатиперстной кишки,
- асцит (скопление жидкости в брюшине),
- кровотечение органов желудочно-кишечного тракта (ЖКТ),
- печеночная недостаточность.
По результатам биопсии, присваивается шестая степень поражения клеток, для которой характерно отсутствие здоровых гепатоцитов. Печеночные клетки полностью перерождаются в соединительную рубцовую ткань. Для 4 стадии характерно обнаружение активности раковых клеток (гепатоцеллюлярная карцинома).

Изменение структуры печени по мере прогрессирования болезней
Тест: на определение риска сахарного диабета 2 типа

Результат:
Присоединяйтесь к нашей группе Telegram и узнавай о новых тестах первым! Перейти в Telegram
Поделиться в Facebook Поделиться в VK
Симптомы
Соматическая симптоматика и внешние признаки выражаются следующими изменениями:
- нарушение восприятия запаха и вкуса, отвращение к еде,
- расстройство приема пищи,
- боли в правой области живота и правом подреберье,
- вздутие живота,
- желтый цвет глазных яблок и кожи,
- темно-коричневый цвет мочи,
- обесцвечивание экскрементов,
- гипертермия (повышение температуры),
- отечность ног,
- отек и изменение цвета языка с желто-розового на фиолетовый («печеночный язык»),
- шершавость и сухость кожи, красный цвет ладоней,
- алопеция (выпадение волосков на теле и голове),
- геморроидальные шишки в прямой кишке и перианальной области,
- рост молочных желез у мужчин (гинекомастия),
- регулярные носовые кровотечения и кровоточивость десен.
В терминальную фазу болезни ярко проявляются симптомы не только самого цирроза, но и его осложнений.
Сопутствующие осложнения
Цирроз печени на последней стадии характеризуется прогрессирующими осложнениями на центральную нервную систему и головной мозг, почки, сердце и сосуды. Несвоевременное лечение или его отсутствие, а так же алкоголизм, и несоблюдение диетического питания усиливают симптомы, и ускоряют процесс развития осложнений. К основным последствиям циррозной патологии относятся следующие состояния.
Желудочно-кишечные кровотечения. Варикозное расширение пищеводных вен приводит к их закупорке (портальньному тромбозу). Венозные стенки становятся тонкими, тромбы препятствуют циркуляции крови, что провоцирует разрыв вен и кровоизлиянию в брюшную полость. Большая кровопотеря может быть несовместима с жизнью.
Водянка (асцит) брюшной полости. Развивается вследствие нарушения венозного кровоснабжения и питания тканей гепатобилиарной и пищеварительной системы организма. Нехватка кислорода приводит к избыточной аккумуляции лимфы в брюшной полости. При тяжелом асците, огромный живот давит на диафрагму, у пациента развивается дыхательная и сердечная недостаточность.
На фото наглядно представлены осложнения цирроза в терминальной стадии.

Асцит, сопровождаемый расширением и выпячиванием портальных вен
Печеночная энцефалопатия. Возникает вследствие интоксикации центральной нервной системы. Имеет выраженные симптомы нервно-психологического расстройства: атаксия (нарушение координации движений), нервные подергивания конечностей, замедленные реакции на происходящее, неспособность сконцентрировать внимание, расстройство речи, памяти и мозговой деятельности.
Печеночная кома
Длительная деструкция гепатоцитов и проникновение ядов и токсинов через гематоэнцифалогический барьер в ЦНС, провоцируют развитие коматозного состояния. Различают три стадии комы, для каждой из которых характерна определенная симптоматика. В состоянии прекомы наблюдаются признаки нарушения сознания, атаксия, нестабильность психоэмоционального состояния. В стадии угрожающей комы в слизистых оболочках аккумулируются кровяные сгустки, кожный покров окрашивается в желтый цвет.
У пациента резко меняется психоэмоциональное состояние: от агрессии и нервного возбуждения до летаргии (медлительность, вялость, индифферентность к происходящему). Из ротовой полости ощущается гнилостный запах с примесью аммиака («печеночный запах»). При глубокой коме отсутствуют реакции на звук, свет. Пациент теряет сознание, нередко задыхается. Резко падает артериальное давление на фоне учащения сердечных сокращений. Форсированное развитие коматозного состояния приводит к летальному исходу.
Возможности медицины при терминальном циррозе печени
Цирроз, априори, не лечится. При постановке диагноза на исходной стадии развития патологии, у пациента остается шанс продлить срок жизни посредством приема гепатопротекторных препаратов, строгого соблюдения диеты и полного отказа от спиртных напитков. В терминальной стадии приостановить процесс некротических изменений печени невозможно. При систематических внутренних кровотечениях желудочно-кишечного тракта проводится операция ПКШ (портокавальное шунтирование).

Операция по удалению жидкого содержимого в брюшной полости производится под непрерывным контролем аппарата ультразвука
Суть хирургического вмешательства состоит в создании шунта (искусственного кровяного русла) в пространстве между полой и портальной венами, для отвода венозной крови в обход печени. Операция направлена на понижение давления в печёночной и воротной венах. При тяжелом состоянии пациента риск закрытия шунта, развития печеночной недостаточности и смерти пациента варьируется от 5 до 50%. Облегчение болевых симптомов достигается посредством применения обезболивающих (иногда наркотических) медикаментов, мочегонных лекарственных средств и физиотерапевтических методов лечения.
Для людей с тяжелым асцитом, предусмотрена операция по удалению жидкости искусственным путем через прокол в брюшине (лапароцентез). Кардинальным и единственно действенным методом является пересадка (трансплантация) донорского органа. Однако при регулярных кровотечениях ЖКТ провести операцию становится невозможным. Кроме того, трансплантация сопровождается высоким риском смертности, поскольку пересажанная печень крайне сложно приживается. В большинстве случаев ослабленный и наполненный токсинами организм отторгает донорский орган.
Дальнейший прогноз конечной стадии цирроза крайне неблагоприятный. Согласно медицинской статистике, третья и четвертая стадия болезни, сопровождаемые асцитом, заканчиваются смертью в течение 1–2 лет. При печеночной энцефалопатии срок жизни человека составляет не более года. Коматозное состояние может закончиться летально за несколько часов. Стадийность развития циррозных изменений наглядно демонстрируется в видео по теме.
Источник https://www.rmj.ru/articles/infektsionnye_bolezni/Hronicheskiy_virusnyy_gepatit_S_s_ishodom_v_cirroz_i_gepatocellyulyarnuyu_karcinomu_klinicheskoe_nablyudenie/
Источник https://probolezny.ru/cirroz-pecheni/case-1647/
Источник https://clinic-a-plus.ru/articles/gastroenterologiya/21364-poslednyaya-stadiya-tsirroza-pecheni.html