Бешенство
Обновлено: 08.06.2023 Бешенство – это заболевание вирусной этиологии, сопровождающееся развитием энцефалита и возникающее при передаче вируса со слюной при укусе зараженными летучими мышами и некоторыми другими млекопитающими. Клиническая картина включает в себя вялость, повышение температуры тела, которые сменяются возбуждением, повышенным слюноотделением и водобоязнью. Диагноз ставится по биопсии кожи с флюоресцентным исследованием антител или тестирование методом полимеразной цепной реакции (ПЦР). Лицам из группы риска показана вакцинация против бешенства. При своевременном и тщательном выполненении постконтактной профилактики, включающей уход за раной, а также пассивную и активную иммунопрофилактику, практически всегда предотвращает заболевание человека бешенством. В противном случае заболевание повсеместно приводит к смертельному исходу. Лечение носит поддерживающий характер. Ежегодно в мире более 55 000 человек умирают от бешенства, в основном в странах Латинской Америки, Африки и Азии, где еще сохранились эндемичные очаги собачьего бешенства. В США поголовная вакцинация домашних животных снизила заболеваемость бешенством среди людей до < 3 случая в год; основными переносчиками заболевания при этом являются летучие мыши. Однако не исключено заражение бешенством от укуса больного енота, скунса или лисы (природный тип бешенства). О передаче бешенства людям от мелких грызунов (таких как белки, бурундуки, крысы, мыши, хомяки, морские свинки и песчанки) и зайцеобразных (включая кроликов и зайцев) не сообщалось. Передача возбудителя человеку происходит со слюной, как правило, при укусе больного животного. В редких случаях заражение может происходить при попадании слюны на кожные ссадины, слизистую оболочку глаз, носа или рта. От места проникновения в организм вирус распространяется по периферическим нервным волокнам к спинному мозгу (или к стволу мозга, если укушено лицо), а затем к головному мозгу. Затем распространяется с помощью центральной нервной системы (ЦНС) по периферическим нервам в другие части тела. Вовлечение слюнных желез и слизистой оболочки полости рта обусловливает заразность.
Симптомы и признаки бешенства
В месте укуса могут беспокоить боль или парестезии. Скорость развития заболевания зависит от количества проникшего вируса и удаленности раны от головного мозга. Инкубационный период длится в среднем от 1 до 2 месяцев, но иногда – и > 1 года. Первоначальные симптомы бешенства неспецифичны: лихорадка, головная боль и общее недомогание. Через несколько дней развивается энцефалит с клинической картиной «буйного» бешенства (в 80% случаев) или «паралитического» бешенства (в 20% случаев). В период «буйного» бешенства больной становится раздражительным, дезориентированным, возбужденным, могут наблюдаться странное поведение и галлюцинации, бессонница. Характерно повышенное слюноотделение, а попытки принять жидкость вызывают болезненные спазмы мышц глотки и гортани (гидрофобия). На стадии «паралитического» бешенства регрессируют спутанность сознания и гидрофобия, и на этом фоне у пациента развиваются восходящие парезы, вплоть до тетраплегии.
Диагностика бешенства
Биопсия кожи с флуоресцентным тестом на антитела Иногда возможно исследование образцов биологических жидкостей или тканей методом полимеразной цепной реакции (ПЦР) Подозрение на наличие у больного бешенства обосновано при клинической картине энцефалита или восходящего паралича в сочетании с анамнестическими данными об укусе животным (или контакте с летучими мышами – их укусы могут быть не замечены человеком). Диагностическим подтверждением бешенства является положительная реакция флюоресценции на наличие антител к вирусу бешенства в образце кожи с затылка. Диагноз также может быть установлен по ПЦР образцах спинномозговой жидкости (СМЖ), слюне или тканях. Образцы, протестированные на антитела к бешенству, включают сыворотку и ЦСЖ. КТ, МРТ и ЭЭГ в норме или показывают неспецифические изменения.
Лечение бешенства
Лечение после развития бешенства является только симптоматическим и заключается в применении сильнодействующих седативных препаратов (например, кетамин и мидазолам) и обеспечении покоя. Смерть, как правило, наступает через 3–10 дней от появления симптомов заболевания. Случаи выздоровления после появления симптомов бешенства единичны, в большинстве случаев заболевшие прошли иммунопрофилактику до появления симптомов. Имеются данные, которые показывают, что введение вакцины против бешенства и иммуноглобулина после появления симптомов заболевания может привести к еще более тяжелому течению болезни.
Профилактика бешенства
Больных бешенством животных часто можно распознать по их странному поведению; они могут быть возбуждены и агрессивны либо ослаблены и парализованы, при этом не испытывать страха перед людьми. Животные, ведущие ночной образ жизни (летучие мыши, скунсы, еноты), могут появляться в дневное время. Больные летучие мыши могут издавать необычные звуки и неуверенно летать. При малейшем подозрении на бешенство к животному не следует приближаться. Необходимо оповестить санитарные органы, с тем чтобы больное животное было изолировано. Поскольку летучие мыши являются важным источником вируса бешенства в США и поскольку укусы летучих мышей иногда трудно обнаружить, контакт с летучей мышью является абсолютным показанием для постконтактной профилактики.
Первичная профилактика бешенства
Применение антирабической вакцины, полученной из вируса, размноженного в культуре диплоидных клеток человека, является безопасным и рекомендуется для предконтактной профилактики у лиц из группы риска, включая ветеринаров, дрессировщиков животных, спелеологов, людей, контактирующих с вирусом, а также путешествующих в эндемичные районы.
Постконтактная профилактика бешенства
Под контактом подразумевается любой укус с нарушением целостности кожного покрова или попадание слюны животного на поврежденную кожу или слизистые оболочки. Своевременная и тщательная профилактика практически всегда предотвращает развитие бешенства у человека после контакта с больным животным. Рану следует немедленно и тщательно промыть водой с мылом или раствором бензалкония хлорида. Глубокие раны промывают водой с мылом под умеренным давлением. Повязку, как правило, не накладывают. Постконтактная профилактика с применением антирабической вакцины и антирабического иммуноглобулина проводится в зависимости от вида животного, нанесшего укус, и конкретных обстоятельств (см. таблицу Постконтактная профилактика бешенства Постконтактная профилактика бешенства ), а мозг животного проверяется на наличие вируса. Местные или государственные органы здравоохранения либо центры по контролю и профилактике заболеваний (ЦКЗ) как правиль проводят тестирование и могут консультировать по другим вопросам лечения.
Здравый смысл и предостережения
Енотов, скунсов или лис, укусивших людей, следует рассматривать как больных бешенством. Из-за того, что укусы летучих мышей могут быть крошечными и трудно обнаруживаемыми, проводится вакцинация против бешенства и курс антирабического иммуноглобулина для имевших контакт с летучей мышью. Проведение постконтактной профилактики лицам, ранее привитым от бешенства, состоит во внутримышечном введении антирабической вакцины по 1 мл в день укуса и на 3-й день; антирабический иммуноглобулин не вводится.
Справочные материалы по профилактике
1. ACIP: Human Rabies Prevention — United States, 2008 Recommendations of the Advisory Committee on Immunization Practices. Morbidity and Mortality Weekly Report 57 (RR03):1–26,28, 2008. 2. ACIP: (Advisory Committee on Immunization Practices) recommendations: Use of a reduced (4-dose) vaccine schedule for postexposure prophylaxis to prevent human rabies. Morbidity and Mortality Weekly Report 59 (RR02):1–9, 2010.
Ключевые моменты
По всему миру бешенство продолжает оставаться причиной десятков тысяч смертей ежегодно, преимущественно в странах Латинской Америки, Африки и Азии, являющихся эндемичными районами по собачьему бешенству. В США ежегодно регистрируется лишь несколько летальных исходов вследствие бешенства; как правило, переносчиками вируса бешенства являются летучие мыши, а также еноты, скунсы или лисицы. Боль и/или парестезии в месте укуса в дальнейшем сопровождаются развитием энцефалита (при котором наблюдается беспокойство и возбуждение) или восходящего паралича. Необходимо проведение биопсии кожи с затылка для флюоресцентного анализа антител или проведение ПЦР слюны, ЦСЖ или любой другой ткани в случае, если у пациента имеется энцефалит невыясненной этиологии или развивается восходящий паралич. Лечение является симптоматическим. Предконтактная профилактика заключается во введении вакцины лицам из группы риска (ветеринары, дрессировщики животных, спелеологи, люди, контактирующие с вирусом, а также путешествующие в эндемичные районы). После экспозационной терапии животного, у которого есть подозрения на бешенство, должен тщательно быть промытым и очищеным от инородных тел раны с последующим введением антирабической вакцины и антирабического иммуноглобулина. Укусивших людей енотов, скунсов или лисиц следует рассматривать как бешеных; из-за того, что укус летучих мышей может быть очень быстрым, и его трудно обнаружить, контакт с ними является абсолютным показанием для применения антирабического иммунноглобулина и вакциной против бешенства. Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Бешенство
Бешенство – вакциноконтролируемое зоонозное вирусное заболевание. На этапе появления клинических симптомов его летальность составляет 100%. Передача вируса бешенства людям почти в 99% случаев происходит от домашних собак. При этом бешенством могут болеть не только домашние, но и дикие животные. Инфекция передается людям и животным через укусы или царапины, обычно посредством слюны. Бешенство присутствует на всех континентах за исключением Антарктиды, причем 95% случаев смерти людей происходят в регионах Азии и Африки. Бешенство относится к забытым тропическим болезням (ЗТБ), которые преимущественно поражают неимущие и уязвимые группы населения, проживающие в отдаленных сельских районах. Приблизительно 80% случаев заболевания людей происходит в сельской местности. Хотя для предупреждения бешенства у человека могут эффективно применяться вакцины и иммуноглобулины, они не всегда имеются в наличии и не всегда доступны нуждающимся. Во всем мире случаи смерти от бешенства редко отражаются в официальной отчетности; жертвами заболевания часто оказываются дети в возрасте от 5 до 14 лет. Учитывая, что средняя стоимость курса постэкспозиционной профилактики (ПЭП) бешенства составляет 40 долл. США в Африке и 49 долл. США в Азии, такое лечение зачастую ложится катастрофическим финансовым бременем на пострадавшие семьи, ежедневный доход которых в среднем составляет 1–2 долл. США на человека [1]. Ежегодно во всем мире прививки от бешенства после укусов животных получают более 29 миллионов человек. Согласно оценкам, это каждый год позволяет предотвращать сотни тысяч случаев смерти от бешенства. Глобальное экономическое бремя бешенства, передаваемого собаками, оценивается на уровне 8,6 млрд долл. США в год.
Профилактика
Элиминация бешенства среди собак
Бешенство – заболевание, предупреждаемое с помощью вакцин. Наиболее рентабельной стратегией профилактики бешенства у людей является вакцинация собак. Вакцинация собак снижает смертность от передаваемого ими бешенства и уменьшает потребность в ПЭП при оказании медицинской помощи пациентам, пострадавшим от укусов собак.
Информирование о бешенстве и профилактика укусов собак
Важным этапом после осуществления программы вакцинации против бешенства является информирование населения о поведении собак и профилактике укусов среди детей и взрослых, поскольку это помогает снижать как заболеваемость бешенством среди людей, так и финансовое бремя, связанное с лечением при укусах собак. Для повышения осведомленности населения о методах профилактики бешенства и борьбы с ним необходимо проводить разъяснительную работу и распространять информацию об обязанностях хозяев животных, способах предупреждения укусов собак и оказании первой помощи после укуса. Формирование у граждан активной позиции и чувства ответственности за реализацию таких программ позволяет более широко и эффективно распространять актуальную информацию.
Иммунизация людей
Для иммунизации людей на этапах после экспозиции к вирусу бешенства (см. ПЭП) и до нее (применяется реже) используется одна та же вакцина. Предэкспозиционная иммунизация рекомендована лицам, подвергающимся высокому риску на рабочем месте, в частности лаборантам, осуществляющим манипуляции с живым вирусом бешенства и родственными ему вирусами (лиссавирусами); а также лицам, которые в процессе профессиональной или частной деятельности могут вступать в непосредственный контакт с летучими мышами, хищниками или другими потенциально инфицированными млекопитающими (ветеринарам, егерям). Предэкспозиционная иммунизация может быть также показана любителям экологического туризма и лицам, переселяющимся в отдаленные районы с высоким рискам экспозиции к возбудителю бешенства и ограниченной доступностью антирабических биопрепаратов. Наконец, необходимо рассматривать возможность иммунизации детей, постоянно или временно проживающих в удаленных районах. Играя с животными, дети подвергаются повышенной опасности серьезных укусов и иногда не сообщают об укусах взрослым.
Симптомы
- Буйное бешенство проявляется в виде гиперактивности, возбужденного поведения, гидрофобии (водобоязни) и иногда аэрофобии (боязни сквозняков или свежего воздуха). Смерть наступает через несколько дней в результате остановки сердечно-легочной деятельности.
- На паралитическое бешенство приходится около 20% всех случаев заболевания у людей. Эта форма бешенства протекает менее выраженно и обычно дольше, чем буйная форма. Для нее характерно постепенное развитие паралича мышц начиная с места укуса или царапины. Медленно развивается кома, и в конечном итоге наступает смерть. При паралитической форме бешенства часто ставится неверный диагноз, что способствует занижению данных о болезни.
Диагностика
Имеющиеся на данный момент средства диагностики не подходят для выявления инфицирования бешенством на этапе до появления клинических симптомов болезни, и постановка диагноза может быть затруднена вплоть до появления таких особых признаков бешенства, как гидрофобия или аэрофобия. Прижизненное и посмертное подтверждение бешенства у людей может осуществляться с помощью различных диагностических методик, направленных на выявление целого вируса, вирусных антигенов или нуклеиновых кислот в инфицированных тканях (мозге, коже или слюне) [2].
Передача инфекции
Инфицирование людей обычно происходит в результате глубокого укуса или царапины, нанесенных зараженным животным, при этом до 99% случаев передачи инфекции людям происходит от бешеных собак.
На американском континенте большинство случаев смерти людей от бешенства в настоящее время вызваны заражением от летучих мышей, поскольку передачу инфекции от собак в этом регионе в основном удалось прервать. Кроме того, бешенство летучих мышей представляет все большую угрозу для здоровья людей в Австралии и Западной Европе. Случаи смерти людей в результате контактов с лисицами, енотами, скунсами, шакалами, мангустами и другими видами диких хищных животных, являющихся носителями бешенства, происходят очень редко, а сведения, подтверждающие передачу бешенства через укусы грызунов, отсутствуют.
Передача инфекции может произойти и в случае непосредственного контакта слюны инфицированного животного со слизистыми оболочками или свежими ранами на коже человека. Также описаны крайне редкие случаи заражения бешенством при вдыхании аэрозолей, содержащих вирус, или при трансплантации инфицированных органов. Передача инфекции от человека человеку при укусе или со слюной теоретически возможна, но ни разу не подтверждалась. То же самое относится и к инфицированию людей при употреблении сырого мяса или молока зараженных животных.
Постэкспозиционная профилактика (ПЭП)
Постэкспозиционная профилактика (ПЭП) заключается в оказании пострадавшему от укуса первой помощи после экспозиции к вирусу бешенства Она позволяет предотвратить попадание вируса в центральную нервную систему, которое неминуемо приводит к смерти. ПЭП заключается в следующем:
- обильное промывание и местная обработка раны от укуса или царапины как можно скорее после вероятного контакта;
- курс иммунизации мощной и эффективной вакциной против бешенства, соответствующей стандартам ВОЗ; и
- при наличии показаний – введение антирабического иммуноглобулина (АИГ).
Незамедлительное оказание медицинской помощи после экспозиции к вирусу бешенства является действенным способом предотвратить появление симптомов и смертельный исход.
Обильное промывание раны
Данный вид первой помощи предполагает немедленное и тщательное орошение и промывание раны водой с мылом, моющим средством, повидон-йодом или другими веществами, удаляющими и убивающими вирус бешенства, в течение не менее 15 минут.
Риск экспозиции и показания для ПЭП
В зависимости от степени контакта с животным, которое предположительно может быть заражено бешенством, может быть рекомендовано проведение полного комплекса ПЭП по следующей схеме:
| Категории контакта с предположительно бешеным животным | Меры постэкспозиционной профилактики (ПЭП) |
|---|---|
| Категория I – прикосновение к животным или их кормление, облизывание животными неповрежденной кожи (экспозиция отсутствует) | Мытье открытых участков кожи, ПЭП не требуется |
| Категория II – сдавливание открытых мест кожи, небольшие царапины или ссадины без кровотечений (экспозиция) | Промывание раны и срочная вакцинация |
| Категория III – единственный или множественные трансдермальные укусы или царапины, облизывание поврежденной кожи; загрязнение слизистых оболочек слюной при облизывании, экспозиция в результате непосредственного контакта с летучими мышами (интенсивная экспозиция). | Промывание раны, срочная вакцинация и введение антирабического иммуноглобулина |
ПЭП требуется при всех контактах категорий II и III, оцениваемых как контакты, представляющие риск развития бешенства. Риск возрастает в следующих случаях:
- известно, что укусившее человека млекопитающее относится к виду, являющемуся носителем или переносчиком бешенства;
- контакт произошел в географическом районе, в котором все еще присутствует бешенство;
- животное выглядит больным или проявляет аномальное поведение;
- рана или слизистая оболочка загрязнена слюной животного;
- укус не был спровоцирован;
- животное не вакцинировано.
Если прививочный статус животного установлен не окончательно, он не может расцениваться в качестве определяющего фактора при принятии решения о том, следует ли начинать ПЭП. Подобные ситуации возможные при неудовлетворительной организации или контроля за исполнением программ вакцинации собак по причине нехватки ресурсов или низкой приоритетности таких программ.
ВОЗ продолжает активно выступать за профилактику бешенства среди людей посредством элиминации бешенства среди собак, осуществления стратегий по предотвращению укусов собак, а также путем широкого внедрения внутрикожной ПЭП, которая позволяет уменьшить объем и, таким образом, на 60-80% снизить стоимость выращенной в клеточной культуре вакцины.
Комплексное ведение случаев укусов
Деятельность ВОЗ
Бешенство включено в новую дорожную карту ВОЗ на 2021–2030 гг. Борьба с бешенством, с учетом зоонозного характера этой болезни, должна вестись в рамках тесного межведомственного взаимодействия на национальном, региональном и глобальном уровнях.
- В рамках комплексного подхода к вопросам охраны здоровья ВОЗ, ФАО (Продовольственная и сельскохозяйственная организация) и МЭБ (Всемирная организация по охране здоровья животных) включили борьбу с бешенством в число своих приоритетов.
- Под руководством ВОЗ осуществляется инициатива «Объединимся для борьбы с бешенством», которая служит многосторонней платформой для привлечения и распределения ресурсов в области борьбы с бешенством и координации глобальных усилий по элиминации бешенства среди людей в интересах достижения к 2030 г. нулевого уровня смертности людей от передаваемого собаками бешенства.
- ВОЗ осуществляет взаимодействие с рядом партнеров в целях оказания методической помощи и поддержки странам при разработке и выполнении национальных планов по элиминации бешенства.
- ВОЗ регулярно пересматривает и распространяет технические рекомендации по таким вопросам борьбы с бешенством [3], как эпидемиология, эпиднадзор, диагностика, вакцины, безопасная и экономически эффективная иммунизация [4], стратегии контроля и профилактики бешенства у человека и животных, практическая реализация программ [5] и паллиативная помощь больным бешенством людям.
- В ходе элиминации бешенства страны могут обратиться к ВОЗ с просьбой удостоверить факт достижения нулевой смертности от бешенства, передаваемого собаками [3], представить заявку на одобрение программы по борьбе с бешенством у собак в МЭБ или самостоятельно заявить о ликвидации бешенства собак [6].
- В 2019 г. Мексика стала первой страной, в которой ВОЗ подтвердила факт ликвидации смертности от бешенства, передаваемого собаками.
- Приоритетными задачами ВОЗ, помогающими укреплять глобальное движение за достижение всеобщего охвата услугами здравоохранения, являются включение антирабических биопрепаратов в национальные перечни и содействие расширению доступа к ПЭП малоимущего и сельского населения.
- В 2019 г. Альянс ГАВИ включил вакцины против бешенства человека в свою стратегию осуществления капиталовложений в обеспечение вакцинами на 2021–2025 гг., которая будет способствовать более широкому внедрению ПЭП при подозрениях на бешенство в странах, отвечающих критериям ГАВИ; ВОЗ продолжит предоставлять консультативную помощь Альянсу по стратегиям и методам внедрения антирабической вакцины в запрашивающих ее странах.
- Для оценки результативности программ по борьбе с бешенством и повышения осведомленности общественности и расширения разъяснительной работы необходимо вести мониторинг таких программ и осуществлять эпиднадзор.
Основным документом, который будет направлять усилия по противодействию ЗТБ в ближайшее десятилетие, является Дорожная карта по борьбе с ЗТБ на период до 2030 г., в которой указаны поэтапные целевые показатели регионов по элиминации бешенства [7].
Ключевую роль в поддержании программ по борьбе с бешенством и их распространении на близлежащие территории играют следующие принципы: начинать с малого, внедрять местные антирабические программы за счет комплексных мер стимулирования, демонстрировать успехи и рентабельность программ и привлекать к участию государственные органы и затронутые проблемой категории населения.
Для элиминации бешенства требуются достаточный объем долгосрочных капиталовложений. Эффективными и проверенными методами привлечения внимания и мобилизации политической воли в этой области являются демонстрация успехов на местах и широкое информирование о проблеме бешенства.
Бешенство

28 сентября по инициативе Всемирной организации здравоохранения (ВОЗ) мировая общественность отмечает Всемирный день борьбы с бешенством, основной задачей которого является привлечение внимание к данной проблеме распространения этой болезни, а также к ее последствиям.
В современных условиях практически во всех регионах Российской Федерации отмечается активизация природных очагов бешенства животных. Наиболее неблагоприятная ситуация сложилась в Московской и сопредельных с ней областях, где ежегодно регистрируется от 20 до 140 случаев бешенства. Последнее десятилетие характеризуется значительным распространением бешенства среди диких и домашних животных, причем уровень заболеваемости имеет тенденцию к росту.
Бешенство — острое, вирусное инфекционное заболевание, общее для человека и животных, является неизлечимой болезнью, всегда заканчивается смертью.
Возбудителем бешенства является вирус, поражающий мозг человека, который содержится в слюне больного животного.
Заражение человека происходит через укусы, повреждения (раны, ссадины) на коже, реже на слизистых оболочках, ослюнение больными животными, а также при контакте с предметами, загрязненными инфицированной слюной. Особенно опасны укусы в голову, лицо, кисти рук. От человека к человеку вирус не передается.
Из домашних животных источником заражения людей чаще всего становятся кошки, собаки. Из диких – лисицы, волки, енотовидные собаки и различные грызуны.
Собаки становятся заразными для человека в конце инкубационного периода. Наибольшая заболеваемость бешенством наблюдается в весенне-летние месяцы, что обусловлено интенсивными контактами с бродячими собаками.
Бешенство у собак

Инкубационный период длится 3-6 (иногда до 10) недель.
Начало болезни характеризуется резким изменением поведения собаки: животное становится беспокойным, грызет несъедобные предметы, от обычной пищи отказывается. Это период предвестников. Продолжается он несколько дней. Далее развивается буйный период, во время которого собаки бесцельно бегают, бросаются на людей, животных, лай у них сиплый, воющий. В это время у собаки изо рта течет слюна, глотание затруднено, собака не пьет. Через несколько дней появляются параличи нижней челюсти, задних ног, язык свисает изо рта, слюна тянется струйкой, хвост висит. Возникают общие судороги, паралич туловища. Через 10 дней от начала болезни животное умирает.
Как проявляется бешенство у человека
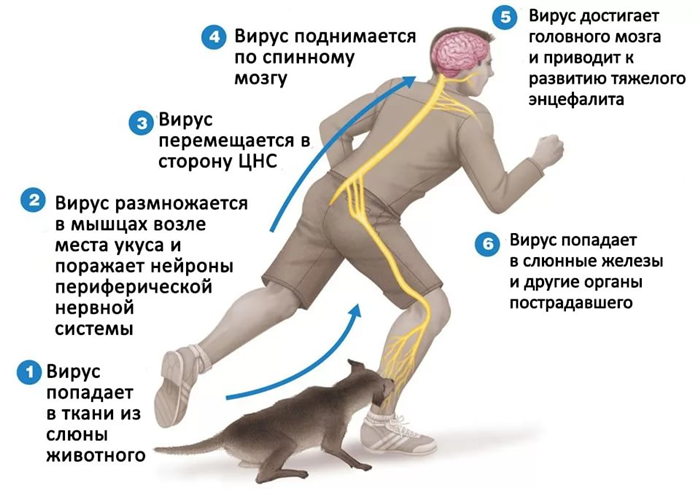
Инкубационный период инфекции у человека длится от 12 до 100 дней, крайне редко до 1 года. Длительность инкубационного периода зависит от возраста укушенного, реактивности организма, от состояния нервной системы (переутомление, пониженное питание), от локализации укуса, количества вируса, попавшего в организм.
Болезнь делится на 3 стадии:
- Предвестников
- Возбуждения
- Паралитическая
Длительность этой стадии от 2 до 3 дней, иногда до 7 дней. Рубец в области укуса краснеет, вокруг него появляется отек. На месте укуса появляются неприятные ощущения, жжение. Одновременно человек испытывает немотивированное чувство тревоги и страха, тоски. Черты характера и поведение изменяются, возникает головная боль, угнетение настроения, апатия, больной впадает в глубокую депрессию. Нарушается сон: сопровождается кошмарными сновидениями, наступает бессонница. Температура тела может повышаться до субфебрильной.
Стадия возбуждения характеризуется повышенной возбудимостью и развитием приступов болезни.
Человек начинает бояться воды, свежего воздуха, звуков, света. Появляются приступы ярости. Сначала при попытке пить, а потом от вида воды, журчания ее, даже при упоминании о ней возникает приступ судорог, который начинается с беспокойства, страха, подвижного возбуждения с болезненными спазмами мышц глотки и гортани, расстройств дыхания. Лицо больного выражает ужас и страдание, взгляд устремлен в одну точку. Больные беспокойны, мечутся, просят о помощи. Приступы длятся несколько секунд. Повторяются друг за другом. Появляются от незначительного раздражения, от дуновения воздуха, вызванного даже открыванием дверей, от яркого света, громкого разговора, прикосновения к коже, от кашля. С учащением приступов усугубляются психические расстройства, больной обнаруживает бешеную силу, ломает мебель, рвет одежду, кричит, бросается на людей.
Между приступами сознание восстанавливается, больной становится болтливым.
Через 1-2 дня появляется мучительное слюнотечение. Больной не в состоянии проглотить слюну, которая постоянно вытекает изо рта. В результате обезвоживания организма и нарушения обмена веществ катастрофически снижается масса тела, лицо приобретает угловатые черты. Продолжительность стадии возбуждения 2-3 дня, редко до 6 дней.
Однако есть способ предотвратить болезнь. Это вакцинация против бешенства. Не позднее 14 дня от момента укуса
Первым, что необходимо сделать при укусе – это промыть рану с мылом. Мыть нужно интенсивно в течение 10 минут. Глубокие раны необходимо промывать струей мыльной воды, можно при помощи шприца. Прижигать рану ничем не нужно. Затем нужно обратиться в ближайший травматологический пункт. Чем быстрее вы обратились за помощью к врачу – тем больше шансов на успешную иммунопрофилактику .
«40 уколов в живот» давно уже не делают, вам введут вакцину в плечо и отпустят домой. И так 5 или 6 раз. На время вакцинации и спустя 6 месяцев после нее необходимо воздержаться от употребления спиртных напитков. Во время прививок необходимо тщательно следить за состоянием здоровья, не переохлаждаться и не перегреваться. При любых жалобах на ухудшение состояния здоровья необходимо обратиться к врачу.
Противопоказаний к проведению вакцинации нет.
Чтобы избежать неприятностей владельцы животных должны соблюдать правила содержания животных:
Прогноз бешенства всегда неблагоприятный.
Эта болезнь всегда приводит к смерти.
Большинство заболевших становятся жертвами собственной беспечности: считают, что укус животного – пустяк и за помощью не обращаются.
Прививки против бешенства проводятся бесплатно, независимо от наличия полиса обязательного медицинского страхования.
Не рискуйте здоровьем своих родных и близких.
Вакцинируйте вашего домашнего питомца от бешенства. В предупреждении бешенства важно не допускать заболевания собак и кошек.
Бешенство
Бешенство (другие названия: рабиес (лат. rabies), устаревшее — гидрофобия, водобоязнь) — острое инфекционное заболевание, возникающее после укуса зараженного животного, протекающее с тяжелым поражением нервной системы и заканчивающееся, как правило, смертельным исходом.
Бешенство было известно людям задолго до нашей эры и описано в различных древнейших книгах. Уже в египетских папирусах, индийских священных книгах Ведах, греческих и римских письменных источниках, а затем и в Библии рассказывалось о бешенстве, которое передается людям от взбесившихся животных (диких и домашних). Об опасности этой болезни писали в средневековье, эпоху Возрождения и позднее.
Всевозможные рекомендации по предупреждению и лечению бешенства — уничтожение взбесившихся животных, прижигание каленым железом мест укуса у людей — эффекта не давали. Почти каждый укушенный бешеным животным человек был обречен на смерть. До 80-х годов ХIХ века человек не располагал надежным средством защиты от этой страшной болезни.
Великому ученому французу Луи Пастеру принадлежит честь создания вакцины против бешенства (антирабической вакцины, от слова Rabies — бешенство), успешно примененной впервые 6 июля 1885 г. Тогда, благодаря вакцинации, был спасен мальчик, укушенный бешеной собакой. А некоторое время спустя в одной французской деревне на играющих детей напала бешеная собака. Защищая их, пятнадцатилетний пастух Жан Жюпиль совершил настоящий подвиг. Ему удалось связать морду собаки ременным кнутом и убить ее своим деревянным башмаком. Но все тело мальчика было покрыто ранами. Жана, едва живого, привезли в Париж. Пастер спас героя.
Что провоцирует Бешенство
Возбудитель бешенства — вирус Neuroiyctes rabid, относится к группе миксовирусов рода Lyssavirus семейства Rhabdovtridae. Имеет форму винтовочной пули, размеры от 90-170 до 110-200 нм, содержит однонитевую РНК.
Вирус устойчив к фенолу, замораживанию, антибиотикам. Разрушается кислотами, щелочами, нагреванием (при 56°С инактивируется в течение 15 мин, при кипячении — за 2 мин. Чувствителен к ультрафиолетовым и прямым солнечным лучам, к этанолу к высушиванию. Быстро инактивируется сулемой (1:1000), лизолом (1-2%), карболовой кислотой (3-5%), хлорамином (2-3%).
Вирус патогенен для большинства теплокровных животных и птиц. Различают уличный (циркулирующий в природе) и фиксированный вирус бешенства, поддерживаемый в лабораториях. Фиксированный вирус не выделяется со слюной и не может быть передан во время укуса. Размножается в различных тканевых культурах (первично трипсинизированных и перевиваемых, в культурах диплоидных клеток человека или фибробластов эмбриона хомячка), а после адаптации — на куриных и утиных эмбрионах, что используют при получении антирабических вакцин. Механизм вирусной персистенции в клеточных культурах связывается с образованием и накоплением Ди-частиц. Проникновение вируса в клетки происходит путем адсорбционного эндоцитоза — вирионы выявляются в виде включений, окруженных мембраной, адсорбированных на микротрубочках и в составе лизосом.
Источниками инфекции для 60% заболевших бешенством служат собаки, для 24% — лисицы, для 10% — кошки, для 3% — волки и для 3% — другие животные. Животное становится заразным за 3-10 дней до появления признаков болезни и остается заразным в течение всего периода заболевания. Бешенство встречается почти во всех странах мира, за исключением островных государств (Великобритания, Япония, Кипр, Австралия и др.>, а также ряда государств на севере (Норвегия, Швеция) и юге Европы (Испания, Португалия).
Заражение человека происходит при укусе или ослюнении больным бешенством животным. Вирус бешенства передается со слюной. Особенно опасны укусы в голову и кисти рук.
Заболевания людей в основном связаны с поздним обращением укушенных за медицинской помощью, с нарушением режима во время прививок или незавершенностью их курса. Большинство заболевших после контакта с больным животным не обращались в медицинские учреждения. Среди заболевших четверть случаев составляют дети в возрасте 4-14 лет. Заболевшие, как правило, имели контакт с больными животными в сельской местности в весенне-летние месяцы.
Патогенез (что происходит?) во время Бешенства
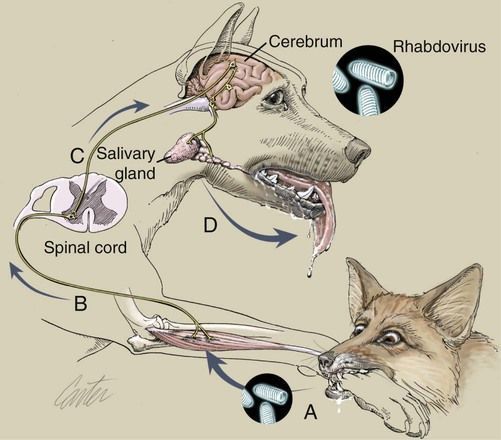
После внедрения через поврежденную кожу вирус бешенства распространяется по нервным стволам центростремительно, достигает центральной нервной системы, а затем опять-таки по ходу нервных стволов центробежно направляется на периферию, поражая практически всю нервную систему. Таким же периневральным путем вирус попадает в слюнные железы, выделяясь со слюной больного.
Нейрогенное распространение вируса доказывается опытами с перевязкой нервных стволов, которая предупреждает развитие болезни. Тем же методом доказывается центробежное распространение вируса во второй фазе болезни. Скорость распространения вируса по нервным стволам составляет около 3 мм/ч.
Одна из гипотез объясняет распространение вируса бешенства по аксоплазме периферических нервов к ЦНС влиянием электромагнитного поля организма на отрицательно заряженные вирионы [Anna N., 1984]. В опытах на мышах удается достичь лечебного эффекта, подвергая животных воздействию электрического поля, создающегося путем фиксации отрицательного электрода на голове, а положительного — на лапке. При обратном расположении электродов наблюдается стимуляция инфекции.
Нельзя отрицать также роль гематогенного и лимфогенного пути распространения вируса в организме. Интересно, что последовательность аминокислот гликопротеида вируса бешенства аналогична с нейротоксином змеиного яда, избирательно связывающимся с ацетилхолиновыми рецепторами. Возможно, этим обусловливается нейтротропность вируса бешенства, а связыванием его со специфическими нейротрансмиттерными рецепторами или другими молекулами нейронов объясняется развитие аутоиммунных реакций и селективное поражение некоторых групп нейронов.
Размножаясь в нервной ткани (головной и спинной мозг, симпатические ганглии, нервные узлы надпочечников и слюнных желез), вирус вызывает в ней характерные изменения (отек, кровоизлияния, дегенеративные и некротические изменения нервных клеток). Разрушение нейронов наблюдается в коре большого мозга и мозжечка, в зрительном бугре, подбугорной области, в черном веществе, ядрах черепных нервов, в среднем мозге, базальных ганглиях и в мосту мозга. Однако максимальные изменения имеются в продолговатом мозге, особенно в области дна IV желудочка. Вокруг участков пораженных клеток появляются лимфоцитарные инфильтраты (рабические узелки). В цитоплазме клеток пораженного мозга (чаще в нейронах аммонова рога) образуются оксифильные включения (тельца Бабеша-Негри), представляющие собой места продукции и накопления вирионов бешенства.
Симптомы Бешенства
Инкубационный период продолжается в среднем от 1 до 3 мес (возможны колебания от 12 дней до 1 года и более). На продолжительность инкубационного периода оказывает влияние локализация укуса. Наиболее короткая инкубация наблюдается при укусе лица, головы, затем верхних конечностей и наиболее длинная — при укусе в нижние конечности.
Выделяют 3 стадии болезни: I — начальную (депрессии), II — возбуждения, III — параличей.
I стадия бешенства. Заболевание начинается с появления неприятных ощущений в области укуса (жжение, тянущие боли с иррадиацией к центру, зуд, гиперестезия кожи), хотя рана уже может полностью зарубцеваться. Иногда вновь появляются местные воспалительные явления, рубец становится красным и припухает. При укусах в лицо наблюдаются обонятельные и зрительные галлюцинации. Температура тела становится субфебрильной — чаще 37,2-37,3°С. Одновременно возникают первые симптомы нарушения психики: необъяснимый страх, тоска, тревога, депрессия, реже — повышенная раздражительность. Больной замкнут, апатичен, отказывается от еды, плохо спит, сон у него сопровождается устрашающими сновидениями. Начальная стадия длится 1-3 дня. Затем присоединяются апатия и депрессия сменяются беспокойством, учащаются пульс и дыхание, возникает чувство стеснения в груди.
II стадия бешенства — возбуждения характеризуется повышенной рефлекторной возбудимостью и резкой симпатикотонией. Наиболее ярким клиническим симптомом бешенства является водобоязнь (гидрофобия): при попытках пить возникают болезненные спастические сокращения глотательных мышц и вспомогательной дыхательной мускулатуры. Эти явления нарастают в своей интенсивности так, что одно напоминание о воде или звук льющейся жидкости вызывает спазмы мышц глотки и гортани. Дыхание становится шумным в виде коротких судорожных вдохов.
В это время резко обостряются реакции на любые раздражители. Приступ судорог может быть спровоцирован дуновением в лицо струи воздуха (аэрофобия), ярким светом (фотофобия) или громким звуком (акустикофобия). Зрачки больного сильно расширены, возникает экзофтальм, взгляд устремляется в одну точку. Пульс резко ускорен, появляется обильное мучительное слюнотечение (сиалорея), потоотделение. На высоте приступа возникает бурное психомоторное возбуждение (приступы буйства, бешенства) с яростными и агрессивными действиями. Больные могут ударить, укусить окружающих, плюются, рвут на себе одежду. Сознание помрачается, развиваются слуховые и зрительные галлюцинации устрашающего характера. Возможна остановка сердца и дыхания. В межприступный промежуток сознание обычно проясняется, больные могут правильно оценивать обстановку и разумно отвечать на вопросы. Через 2-3 дня возбуждение, если не наступила смерть на высоте одного из приступов, сменяется параличами мышц конечностей, языка, лица.
Период параличей бешенства связан с выпадением деятельности коры большого мозга и подкорковых образований, отличается выраженным снижением двигательной и чувствительной функций. Судороги и приступы гидрофобии прекращаются. Окружающие часто ошибочно принимают это состояние за улучшение состояния больного, но в действительности это признак близкой смерти. Температура тела повышается до 40-42°С, нарастает тахикардия, гипотония. Смерть наступает через 12-20 ч от паралича сердца или дыхательного центра. Общая продолжительность болезни 5-8 дней, редко несколько больше.
Иногда заболевание без предвестников сразу начинается со стадии возбуждения или появления параличей. У детей бешенство характеризуется более коротким инкубационным периодом. Приступы гидрофобии и резкого возбуждения могут отсутствовать. Заболевание проявляется депрессией, сонливостью, развитием параличей и коллапса. Смерть может наступить через сутки после начала болезни. В качестве вариантов течения выделяют бульбарные, паралитические (типа Ландри), менингоэнцефалитические и мозжечковые формы болезни.
Диагностика Бешенства
Распознавание болезни основывается на эпидемиологических (укус или ослюнение кожи, слизистых оболочек заболевшего человека подозрительными на бешенство животными) и клинических данных (характерные признаки начального периода, сменяющиеся возбуждением с такими симптомами как гидрофобия, аэрофобия, слюнотечение, бред и галлюцинации). В общем анализе крови отмечается лимфоцитарный лейкоцитоз при анэозинофилии. Возможно обнаружение антигена вируса бешенства в отпечатках с поверхности роговой оболочки глаза. При гибели больных исследуют аммонов рог (гистологически и иммунофлюоресцентным методом), в котором могут быть обнаружены тельца Бабеша-Негри.
Дифференцировать необходимо от столбняка, энцефалита, истероневроза, отравления атропином и стрихнином, приступов белой горячки. Столбняк характеризуется тетаническими судорогами, тризмом, «сардонической улыбкой», отсутствием нарушений сознания и нормальной психикой больных.
При энцефалитах (летаргическом, полиомиелите и др.) до развития паралитической фазы отсутствует стадия возбуждения, сочетающаяся с гидрофобией, аэрофобией и выраженной симпатикотонией.
Картина ложного бешенства при истероневрозе отличается путаным анамнезом (часто укусившие животные здоровы), обилием субъективных жалоб, отсутствием объективных признаков (нет расстройств дыхания, тахикардии, расширения зрачков) и длительным течением.
Отравления препаратами исключают на основании тщательно собранного анамнеза и отсутствия характерной цикличности болезни. Приступы белой горячки не сопровождаются ни водобоязнью, ни судорогами.
Лечение Бешенства
Неотложная помощь
При появлении признаков недомогания у человека, укушенного животным, необходимо немедленно обратиться за медицинской помощью.
Эффективных методов лечения не существует. Проводится симптоматическая терапия для уменьшения страданий больного. Больного помещают в затемненную, изолированную от шума, теплую палату. Вводят в больших дозах морфин, пантопон, аминазин, димедрол, хлоралгидрат в клизмах. Введение курареподобных препаратов, перевод больного на искусственную вентиляцию легких могут продлить его жизнь. Применение антирабического иммуноглобулина при наличии клинических симптомов болезни неэффективно.
Тем не менее, все последующие попытки использовать тот же метод на других пациентах не привели к успеху. Среди медиков до сих пор не прекращаются дискуссии о том, почему выздоровела Джина Гис. Некоторые указывают на то, что она могла быть заражена сильно ослабленной формой вируса или имела необычайно сильный иммунный ответ.
Третьим в мире подтверждённым случаем, когда человеку удалось выздороветь от бешенства без использования вакцины, является факт излечения 15-летнего подростка, госпитализированного с симптомами бешенства в Бразилии. Подросток, имя которого пока не раскрывается, заразился бешенством в результате укуса летучей мыши в бразильском штате Пернамбуко. По неизвестным причинам мальчику не проводилась вакцинация, позволяющая избежать развития заболевания. В октябре у ребенка появились симптомы поражения нервной системы, характерные для бешенства, и он был госпитализирован в Университетскую больницу Освальдо Круза (Oswaldo Cruz University Hospital) в Ресифе, столице штата Пернамбуко. Для лечения мальчика врачи использовали комбинацию противовирусных препаратов, седативных средств и инъекционных анестетиков. По словам лечащих врачей, спустя месяц после начала лечения в крови мальчика вирус отсутствовал. В настоящее время ребёнок идёт на поправку.
Прогноз всегда неблагоприятный. Имеются описания единичных случаев выздоровления пациентов, получивших полный курс иммунизации антирабической вакциной и заболевших после его окончания.
Профилактика Бешенства
Мерами предупреждения бешенства среди животных являются регулирование плотности диких животных; отлов бездомных собак и кошек; соблюдение правил содержания домашних собак (регистрация, применение намордников, содержание на привязи и т. п.); обязательная ежегодная профилактическая иммунизация против бешенства собак.
Курс профилактической иммунизации проводится лицам, профессионально связанным с риском заражения бешенством (собаколовы, охотники — промысловики, ветеринарные работники и др.).
Собаки, кошки и другие животные, покусавшие людей или животных, подлежат немедленной доставке владельцем в ближайшее ветеринарное лечебное учреждение для осмотра и карантина под наблюдением специалистов в течение 10 дней. Результаты такого наблюдения за животными в письменном виде сообщают медицинскому учреждению, в котором прививают пострадавшего человека. Если животное в течение срока наблюдения не пало, то, вероятно, оно здорово.
Неспецифическая профилактика
Наилучшим превентивным мероприятием является местная обработка раны. Область укуса нужно немедленно тщательно очистить 20% раствором мягкого медицинского мыла. Глубокие укушенные раны промывают струей мыльной воды с помощью катетера. Прижигание раны или накладывание швов не рекомендуется.
Специфическая профилактика (иммуноглобулин+вакцина)
Наилучшая специфическая профилактика — это пассивная иммунизация антирабическим иммуноглобулином или антирабической сывороткой с последующей активной иммунизацией (вакцинацией). Пассивную и активную иммунизацию проводят одновременно, но разные препараты нельзя вводить в одно и то же место.
Показания к вакцинации против бешенства
Общую вторичную профилактику (вакцинопрофилактику) начинают немедленно при:
— всех укусах, царапинах, ослюнении кожных покровов и слизистых оболочек, нанесенных явно бешеными, подозрительными на бешенство или неизвестными животными;
— при ранении предметами, загрязненными слюной или мозгом бешеных или подозрительных на бешенство животных;
— при укусах через одежду, если она повреждена зубами;
— при укусах через тонкую или вязаную одежду;
— при укусах, ослюнении и нанесении царапин здоровым в момент контакта животным, если оно в течение 10-дневного наблюдения заболело, погибло или исчезло;
— при укусах дикими грызунами;
— при явном ослюнении или повреждении кожных покровов больным бешенством человеком.
Порядок вакцинации против бешентсва
Побочные реакции вакцины против бешентсва
В месте инъекции могут быть легкие реакции в виде болезненности, отека и уплотнения. В отдельных случаях эти реакции могут быть более сильными. Кроме того, возможно повышение температуры до 38 градусов Цельсия и выше, увеличение лимфоузлов, артриты и диспептические расстройства. Иногда наблюдается головная боль, общее недомогание, озноб, миалгии и аллергические реакции.
Особые указания
Прививки против бешенства проводят как амбулаторно, так и стационарно. Госпитализации подлежат лица с тяжелыми укусами, проживающие в сельской местности; прививающиеся повторно; лица, имеющие заболевания нервной системы или аллергические заболевания; беременные, а также лица, привитые другими препаратами в течение предшествующих двух месяцев.
Кортикостероиды и иммунодепрессанты могут привести к подавлению иммунного ответа на вакцину. Поэтому в случае необходимости проведения вакцинации на фоне приема этих препаратов, определение уровня антител является обязательным для решения вопроса о дополнительном курсе лечения
Во время прививок необходимо наблюдать за состоянием здоровья пациента. При жалобах на ухудшение состояния необходима госпитализация, а проведение прививок временно приостанавливается. Пострадавший должен быть обследован невропатологом и терапевтом. Вопрос о продолжении или прекращении прививок решается консультативно невропатологом, рабиологом и терапевтом.
Для того, чтобы обеспечить надлежащий иммунитет и предупредить поствакцинальные осложнения, прививаемым противопоказано применение любых спиртных напитков во время курса вакцинации и в течение 6 месяцев после его окончания. Необходимо, чтобы в период вакцинации больной не переутомлялся, избегал переохлаждения и перегревания. В отдельных случаях рекомендуется перевод на более легкую работу или выдача больничного листа.
Применение других вакцин одновременно с антирабической не допускается. Однако, в случае необходимости может быть проведена экстренная профилактика столбняка. Заболевшим бешенством прививки не проводят.
Бешенство у человека
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бешенство у человека: причины появления, симптомы, диагностика и способы лечения.
Бешенство – тяжелое вакциноконтролируемое вирусное заболевание нервной системы. Резервуаром для вируса бешенства служат дикие и бродячие животные, преимущественно хищники, некоторые виды грызунов, а также домашний скот.
Наибольшее число случаев заражения регистрируется в весенне-летний период. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Причины появления бешенства
Вирус Neuroiyctes rabid передается через биологические жидкости (как правило, через слюну) и попадает в организм преимущественно в результате укуса зараженного животного. Передача инфекции может произойти и в случае непосредственного контакта слюны инфицированного животного со слизистыми оболочками или свежими ранами на коже человека. Причем животное считается заразным уже за 3-7 дней до появления клинических симптомов.
Передача инфекции от человека человеку при укусе или со слюной теоретически возможна, но ни разу не подтверждалась.
Бешенство развивается далеко не в каждом случае: при укусе конечности риск развития заболевания составляет около 23%, а в случае повреждения шеи, лица и кистей рук доходит до 95%.
Проникая в организм человека, вирус распространяется по нервным волокнам, но может разноситься с током крови и лимфы. Он разрушает нервные клетки и на их месте оставляет специфические образования — тельца Бабеша-Негри. Спустя некоторое время вирус достигает спинного и головного мозга, где вызывает воспалительный процесс, характеризующийся тяжелой симптоматикой. Из-за перерождения клеток нервных волокон развиваются функциональные расстройства внутренних органов и систем.
Во внешней среде вирус очень быстро погибает под прямыми солнечными лучами и в течение десяти минут при нагревании до 60°С. Желудочный сок уничтожает его в течение 20 минут, спирт и другие средства дезинфекции – практически мгновенно. При низких температурах вирус может сохраняться в течение нескольких недель, однако при этом теряет вирулентность.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен, относясь к ране как к обыкновенной царапине.
За медицинской помощью нужно обращаться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
В Международной классификации болезней 10-го пересмотра бешенство имеет код А82:
A82.0 — Лесное бешенство.
A82.1 — Городское бешенство.
A82.9 — Бешенство неуточненное.
Клинические формы бешенства:
- бульбарная;
- менингоэнцефалитическая;
- мозжечковая;
- паралитическая.
1-я стадия (от 24 часов до 3 дней) характеризуется болезненностью раны, гиперреактивностью и зудом кожи в месте укуса, отечностью тканей. У больного наблюдается субфебрильная температура (до 37,3 о С), головная боль, слабость, может быть тошнота и рвота. Если рана на лице, то у человека развиваются обонятельные и зрительные галлюцинации. Психические отклонения проявляются депрессией, апатией, необъяснимой тревожностью, раздражительностью.
2-я стадия длится 2-4 дня, характеризуясь гипервозбуждением и гидрофобией (человек не может пить из-за спазма глотательной мускулатуры, а по мере прогрессирования болезни этот спазм возникает даже от звука льющейся воды). Урежается частота дыхания, появляются лицевые судороги в ответ на яркий свет, резкие звуки, ветер или сквозняк. Зрачки расширяются, взгляд фиксируется в одной точке. У больного учащается пульс, происходит обильное слюно- и потоотделение.
Развиваются психические нарушения: человек становится буйным, агрессивным и представляет угрозу себе и окружающим. Во время таких приступов больной страдает от преследующих его страшных галлюцинаций, а в промежутках между ними к нему может возвращаться сознание.
На 3-ей стадии, которая продолжается не более 3 дней, развивается энцефалит с клинической картиной «буйного» бешенства (в 80% случаев) или «паралитического» бешенства (в 20% случаев). В период «буйного» бешенства больной дезориентирован и возбужден. При «паралитическом» бешенстве у пациента развиваются восходящие парезы, вплоть до тетраплегии (паралич конечностей).
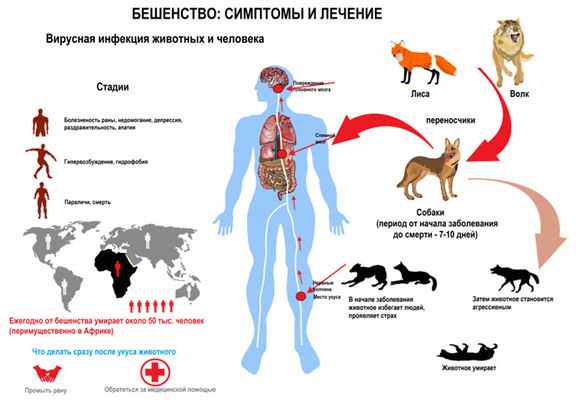
При обращении пациента к врачу после укуса агрессивного животного значение имеет осмотр раневой поверхности для определения предположительной длительности инкубационного периода. Затем врач отмечает наличие визуальных признаков заболевания – изменения поведения, размер зрачков и т.д.
Изменения в клиническом анализе крови у всех заболевших бешенством схожи — повышается уровень лимфоцитов, эозинофилы отсутствуют.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Кроме того, к основным диагностическим мероприятиям относится определение вирусных антигенов в биоптате кожи затылочной части по методу флуоресцирующих антител, а также ПЦР-тест спинномозговой жидкости.
Дополнительно может потребоваться биохимическое исследование крови:
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм.
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины. Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea. Краткая характеристика аналита Мочевина Моче�.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определя�.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий бе�.
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент �.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых �.
ЭЭГ — безопасный и безболезненный метод исследования функционального состояния головного мозга.
К каким врачам обращаться
Следует помнить о смертельной опасности вируса бешенства, поэтому к врачу нужно обращаться сразу после контакта с животным, представляющим даже потенциальную опасность. Оказание первой помощи пострадавшему входит в обязанности врача-хирурга или травматолога, работающего в центре антирабической помощи или в травматологическом пункте. Больной получает инъекцию в день обращения.
Затем может потребоваться помощь врача-терапевта для определения необходимого объема диагностических и лечебных мероприятий, консультация невролога, психоневролога — при поражениях ЦНС.
Единственный способ предотвратить бешенство и смерть зараженного им человека – своевременная (во время инкубационного периода) вакцинация с использованием сухой антирабической вакцины и антирабического иммуноглобулина. Место укуса обкалывают раствором антирабического иммуноглобулина (RIG) в дозе 20 МЕ/кг массы тела.
Схема антирабической вакцинации после контакта с животным – 0-й день (день обращения) – 3-й день – 7-й день – 14-й день – 30-й день – 90-й день. Если животное известно и не погибло от бешенства через 10 дней после нанесения укусов, курс вакцинации можно прекратить.
Она состоит в тщательном промывании раны проточной водой и мыльным раствором, обработке краев раны йодом или спиртом. Повязку, как правило, не накладывают.
При прохождении курса вакцинации от бешенства пациентам запрещено употреблять спиртные напитки, не рекомендуются чрезмерные физические нагрузки, нахождение в бане и сауне, переохлаждение.
Если больной получает параллельно лечение иммунодепрессантами или кортикостероидами, необходимо регулярно осуществлять контроль уровня антител к вирусу. Если они продуцируются в недостаточном количестве, то необходима дополнительная терапия.
При выполнении всех перечисленных мер вероятность развития заболевания удается свести практически к нулю.
После появления клинических симптомов заболевания эффективное лечение становится невозможным, усилия медиков направлены лишь на уменьшение страданий пациента. Ему назначают противосудорожные и снотворные препараты, помещают в затемненную палату с хорошей шумоизоляцией, вводят обезболивающие средства (опиоидные анальгетики) и транквилизаторы. Продлить жизнь помогает искусственная вентиляция легких. Однако на текущем уровне развития медицины после появления клинической симптоматики летальный исход наступает во всех случаях.
Показания для экстренной госпитализации:
- множественные рваные раны, укусы лица, шеи, кистей и пальцев рук;
- инфицирование полученных ран;
- отягощенный терапевтический, аллергологический, неврологический или психоневрологический анамнез;
- беременность.
От появления симптомов заболевания до момента смерти больного проходит от 3 дней до 7 дней. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может скончаться в первые сутки после манифестации первых симптомов.
Бешенство – заболевание, предупреждаемое с помощью вакцин. Профилактическая вакцинация рекомендована лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам. Противопоказания для введения вакцины от бешенства отсутствуют. Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями. Первые антитела к вирусу начинают вырабатываться через 14 дней после вакцинации, их максимальная концентрация достигается через месяц. Иммунитет от бешенства сохраняется на период до 1 года.
В случаях, когда существует риск краткого инкубационного периода, больному вводят антирабический иммуноглобулин.
Побочные эффекты после вакцинации несущественные по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отекать, уплотняться или болеть.
Вакцину не вводят в следующих случаях:
- если ранение было нанесено птицей (не хищником!);
- если в результате укуса не была повреждена кожа (через плотную ткань);
- если был контакт с человеком, зараженным бешенством;
- если был укус животного, но животное не погибло спустя 10 дней после контакта (инкубационный период у теплокровных животных составляет до 10 дней, после чего животное погибает в случае заражения бешенством).
- Полный медицинский справочник / Пер. с англ. Е. Махияновой и И. Древаль. — М.: АСТ, Астрель, 2006. — 1104 с.
- Клинические рекомендации. Бешенство (гидрофобия) у взрослых. Минздрав РФ, 2019, с. 44.
- Литвиненко Ю.В. Бешенство. Актуальные вопросы / Ю.В. Литвиненко. — Текст: непосредственный // Молодой ученый. — 2016. — № 22 (126). — С. 104-111 .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:
- Притоки нижней полой вены эмбриона. Легочные вены и воротная вена плода
- Эпилептический припадок. Классификация эпилептических припадков
- Классификация неходжкинских лимфом — лимфосарком
- Позадилобковая внепузырная аденомэктомия. Чреспузырная надлобковая аденомэктомия
- Экономическая целесообразность кохлеарной имплантации у глухих
Помощь при укусе собаки

В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский предоставляется скидка 5% на ВСЕ медицински.
Скидки для друзей из социальных сетей!
Эта акция — для наших друзей в «Одноклассниках», «ВКонтакте», «Яндекс.Дзене», YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Специалисты направления
Бесчастнов Дмитрий Валерьевич
Врач-травматолог, ортопед Первая квалификационная категория
Бикбулатов Вадим Рифкатович
Врач-травматолог, ортопед
Гриценко Евгений Александрович
Врач-травматолог, ортопед Первая квалификационная категория
Кириченко Алексей Викторович
Врач-травматолог, ортопед Вторая квалификационная категория
Информационные материалы
Мы в Telegram и «Одноклассниках»
Публикации в СМИ
«Men’s Health», медицинский блог (август 2014г.)
Поведение животных зачастую непредсказуемо, и результатом неосторожного общения с ними могут стать укусы. Чаще всего пострадавшие обращаются к врачу с укусами собак. В большинстве случаев виновниками происшествия становятся чужие собаки, но и домашние питомцы нередко вцепляются зубами в своего хозяина.
По данным статистики, укусы собак составляют более 90% от всех укусов животных. Согласно неофициальным данным, только в Москве от укусов собак ежегодно страдает около 35 тысяч человек. Очень важно помнить о профилактике инфекций и сделать в случае укуса прививки от столбняка и бешенства.
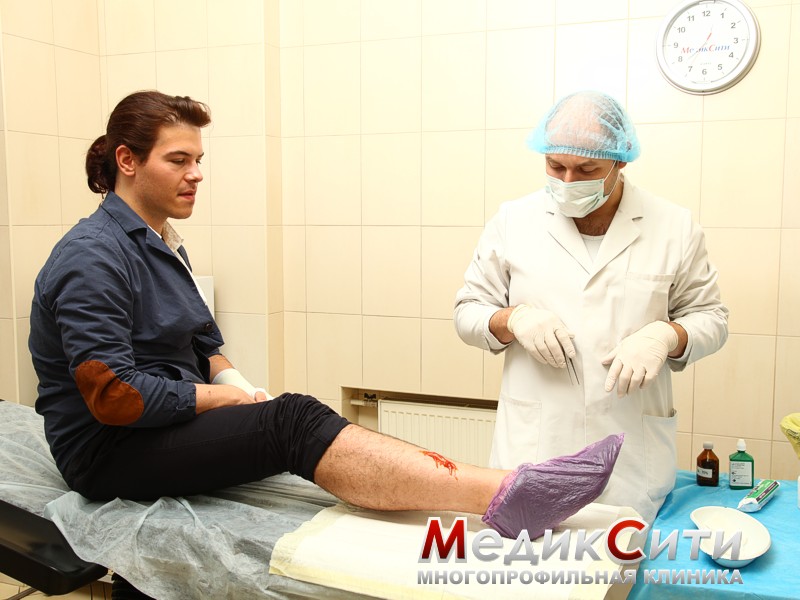
Укус собаки. Оказание первой помощи
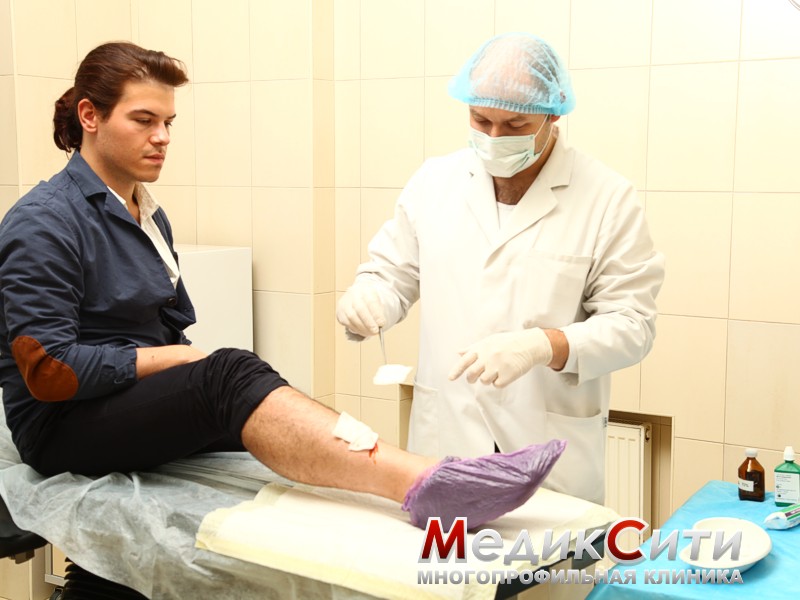
Укус собаки. Оказание первой помощи
Укус собаки. Оказание первой помощи
Виды укусов
В результате нападения собаки (а также других животных) могут появиться как поверхностные, так и рваные укусы.
При поверхностном укусе пес только прокалывает кожу зубами, и появляется колотая рана.
При рваном укусе собаки наблюдаются не только более серьезные повреждения, но и большая потеря крови.
Чаще всего собака старается укусить следующие части тела: предплечья, ладони, бедра и лодыжки. При укусах собак, кроме ран и царапин, могут появиться повреждения сухожилий, кровеносных сосудов и нервов.
У детей при нападении «четвероногих друзей» могут быть поранены плечи и лицо. Но особенно опасно, когда укус собаки попадает в зону головы или шеи. Это может привести к внутренним кровотечениям, открытым и вдавленным переломам костей черепа, а в некоторых случаях и к летальному исходу.
Симптомы укуса собаки
Основные симптомы укуса — это кровотечение и боль. Если не предпринять лечебные меры, то рана может инфицироваться.
Обратите внимание на следующие признаки развития инфекции:
- повышенная температура тела;
- увеличение лимфатических узлов;
- приступы лихорадки;
- опухание раны, появление боли и жжения в ней.
Последствиями укуса собаки, а также кошки и других животных могут быть бешенство и столбняк. Поэтому важно немедленно обратиться за помощью к врачу-травматологу в ближайший травмпункт.
Что такое бешенство?
Бешенство (или рабиес, от латинского слова rabies, гидрофобия, водобоязнь) — острое инфекционное заболевание в результате укуса собаки или другого зараженного животного, которое характеризуется тяжелым поражением нервной системы и заканчивается, как правило, смертельным исходом.
Об опасности бешенства было известно еще в глубокой древности, однако не существовало методов лечения, и каждый пострадавший был обречен на смерть.
Только великому французскому ученому Луи Пастеру в 1885 году удалось создать вакцину от бешенства (антирабическая вакцина). 6 июля 1885 года он спас жизнь 15 летнему подростку, укушенному бешеной собакой.
Как происходит заражение бешенством
Возбудитель бешенства — вирус Neuroiyctes rabid, содержащий одну нить РНК. Вирус устойчив к замораживанию, антибиотикам и фенолу, высушиванию, прямым солнечным лучам. Разрушается под воздействием нагревания, кислот и щелочей.
При укусе собаки (или другого животного) заражение происходит в результате попадания в рану слюны бешеного животного. Появившись под кожей, вирус бешенства быстро достигает центральной и периферической нервных систем. Скорость распространения заболевания зависит от расположения раны (чем выше место укуса, тем быстрее заражение), глубины и размера ранения, реактогенности организма человека (т.е. восприимчивости нервной системы к данному возбудителю).
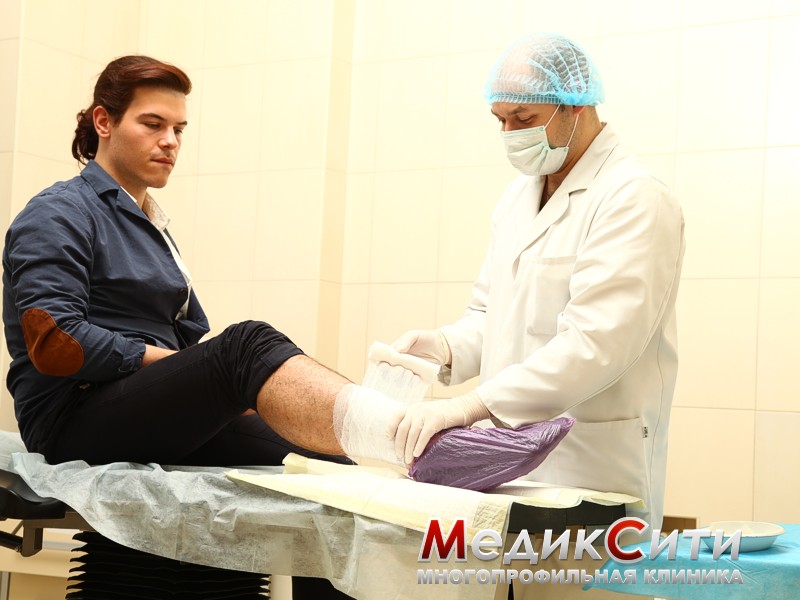
Укус собаки. Оказание первой помощи

Укус собаки. Оказание первой помощи

Укус собаки. Оказание первой помощи
Симптомы бешенства
Инкубационный период продолжается от 1 до 3-х месяцев (иногда от 12 дней и до года). На скорость распространения оказывает влияние расположение укуса.
Выделяют 3 стадии заболевания: начальная (депрессия), этап возбуждения, этап паралича.
1 стадия бешенства:
- неприятные ощущения в месте укуса с иррадиацией к центру, зуд, гиперестезия кожи, хотя рана уже может зарубцеваться;
- иногда в месте раны вновь появляется воспаление, рубец становится красным и опухает;
- если укус пришелся на лицо, то наблюдаются обонятельные и зрительные галлюцинации;
- общая слабость, головные боли;
- нервозность и раздражительность;
- нарушение работы желудочно-кишечного тракта (снижение аппетита, тошнота, рвота);
- постоянное повышение температуры до 37-37,5 градусов;
- нарушение деятельности нервной системы (тоска, страх, тревога, апатия, кошмарные сны);
- выраженная чувствительность зрения и слуха (обычный звук или свет начинают мешать).
2 стадия бешенства — возбуждение (длится от 2 до 4 дней):
- появление тревоги, учащение пульса;
- затруднение дыхания и глотания;
- появление и усиление водобоязни (страх вызывают плеск, журчание, переливание воды, ее вид и т.д.);
- боязнь света, громких звуков, открытого воздуха (сопровождается спазмом и подергиванием мышц, нарушением дыхания);
- судороги;
- приступы агрессии (человек царапается, кусается, плюется, дерется, бьется об стены);
- нарушение рассудка (появление бредовых идей, зрительных и слуховых галлюцинаций).
После того как проходит приступ, человек успокаивается и чувствует себя неплохо.
3 стадия бешенства:
Симптомы бешенства этапа параличей связаны с выпадением деятельности подкорковых образований и коры головного мозга, проявляются в ослаблении чувствительной и двигательной функций.
Приступы прекращаются. Температура тела повышается до 40-42 градусов, появляются гипотония и тахикардия. Смерть может наступить уже через сутки из-за паралича или остановки сердца.
Какое лечение необходимо при укусах собаки?
При укусах собаки проводится терапия, направленная на предотвращение бешенства.
Если на вас напало животное, то необходимо самостоятельно сразу же начать местное лечение. Лечение бешенства от укуса собаки заключается в промывании раны 20-процентным мыльным раствором, перекисью водорода или хлоргексидином. Это приведет к частичной нейтрализации вируса бешенства и снизит риск развития бактериальной инфекции.
Не старайтесь сразу же остановить кровь из раны, вместе с ней вымывается слюна животного.
Кожа вокруг раны обрабатывается антисептическим раствором, накладывается стерильная повязка.
Затем необходимо пострадавшего отправить в травмпункт для проведения экстренных мер по профилактике бешенства и столбняка.
Для предотвращения нагноения раны врачи-травматологи в течение 5-10 дней могут назначить антибиотики.
При повреждении нервов, сосудов и сухожилий может быть проведено хирургическое лечение с целью восстановления их целостности. При обширных ранах мягких тканей могут понадобиться пластические операции с пересадкой кожи.
Кроме того, проводятся пассивная иммунизация с помощью человеческого антирабического иммуноглобулина, а также введение антирабической вакцины для восстановления активного иммунитета.
Человеческий антирабический иммуноглобулин может вводиться однократно (частично путем обкалывания места укуса, частично внутримышечно).
Антирабическая вакцина (т.е. прививка от бешенства) вводится глубоко под кожу на 1, 3, 7, 14, 30, 90 день.
Травмпункт в клинике «МедикСити» работает каждый день с 9.00 до 21.00. Наши врачи-травматологи применяют все необходимые методы диагностики и лечения повреждений и травм — МРТ, рентген, УЗИ и др.
Будьте здоровы с клиникой «МедикСити»!
Бешенство — симптомы и лечение
Что такое бешенство? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 15 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Инфекционист Cтаж — 15 лет
Медицинский центр «О-Три»
Дата публикации 26 сентября 2018 Обновлено 6 июня 2022
Определение болезни. Причины заболевания
Бешенство (rabies, гидрофобия, водобоязнь) — это острое, безусловно смертельное для человека заболевание, вызываемое вирусом бешенства, который посредством специфического воспаления тканей центральной нервной системы приводит к развитию энцефалита и, как правило, к летальному исходу. Является предотвратимым при проведении своевременного курса вакцинации до (в профилактических целях) или после момента заражения.
Этиология
Вид — вирус бешенства Rabies virus:
- дикий — патогенный для человека;
- фиксированный — лабораторный, лишённый заражающей способности.
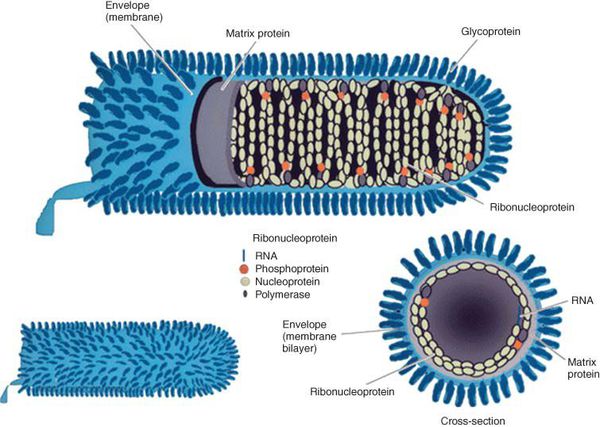
Вирус бешенства имеет вид винтовочной пули, размерами 75-175 нм, с одним плоским и другим закруглённым концами. РНК-содержащий вирус снаружи покрыт гликопротеиновым каркасом, имеющим специфические шипы (рецепторы — гликопротеин G ответственен за проникновение вируса в клетку и иммуногенность; при проведении вакцинации к нему образуются антитела, нейтрализующие вирус). Внутри содержит нуклеокапсид и матриксные белки: N-белок, L-белок, NS-белок. Различают семь серотипов вируса бешенства. В РФ распространён серотип 1.
Вирус бешенства неустойчив в окружающей среде, практически мгновенно погибает под воздействием прямых солнечных лучей, при нагревании до 60°C инактивируется в течении 10 минут, при действии различных бытовых дезинфектантов и спирта, а также при высушивании — практически мгновенно, при воздействии желудочного сока — за 20 минут.
В трупах павших животных может сохраняться до трёх месяцев. Вирус достаточно устойчив к низким температурам, (при 0°C может сохраняться несколько недель), однако при этом быстро теряет свою вирулентность — способность вызывать заболевание. При оттаивании и повторном замораживании погибает — это, в совокупности в другими факторами, обуславливает невозможность такого пути заражения.
Культивация вируса происходит посредством внутримозгового заражения лабораторных животных (белые мыши, крысы) — в таких случаях скрытый период длится до 28 дней. [1] [2] [3]
Эпидемиология
Бешенство — зоонозная природно-очаговая инфекция. Распространение практически повсеместное (исключение — Япония, Новая Зеландия, Великобритания, Австралия и Антарктида).
Какие животные переносят бешенство
Источником инфекции могут быть собаки (до 99%), лисы, летучие мыши, волки, кошки и мелкие грызуны. Любое млекопитающее и птицы могут болеть бешенством, но в подавляющем большинстве не представляют опасности для человека (например, птицы).
Как можно заразиться бешенством
- контактный — при укусе или ослюнении, редко возможно заражение при разделке убитого животного;
- маловероятен аэрозольный механизм заражения — например, в пещере, населённой летучими мышами;
- алиментарный — при поедании павших от бешенства животных;
- трансплацентарный путь — при передаче вируса от заражённой матери к ребёнку;
- трансплантационный путь — при пересадке органов от людей, умерших от бешенства (при неверно поставленном диагнозе).
В широкой практике вирус передаётся только через слюну, всё остальное является казуистическими случаями (при поедании животного — через мозговое вещество, при пересадке роговицы и т.п.).
Передача вируса от человека к человеку при укусе или поцелуе, при укусе мышей (кроме летучих) теоретически возможна, однако таких случаев не зарегистрировано.
Рост заболеваемости характеризуется периодичностью, зависящей от природных условий, колебаний наличия кормовой базы грызунов, численности плотоядных животных.
Заражение может наступить при:
- укусе больного животного (становится заразным за несколько дней до начала клинических проявлений — в среднем 5-7 дней, максимально до 10);
- прямом ослюнении повреждённых кожных покровов и слизистых оболочек (даже микроскопическом);
- теоретически возможно заражение при оцарапывании кожи когтями больного животного (на когтях вируса нет, но после получения царапины слюна животного может попасть в свежую рану, например, при лае).
Следует понимать, что не каждое больное бешенством животное выделяет вирус со слюной и не каждый укус передаёт человеку вирус бешенства. В среднем, при укусе животного, у которого доказано заболевание бешенством, при отсутствии антирабической вакцинации у укушенного заболевают не более 30% человек. Слюна на полу, земле, траве, пакете, дверной ручке, в реке и т.п. опасности для человека не представляет.
Восприимчивость всеобщая. Наибольшей опасности подвергаются дети, особенно в сельской местности (множество бродячих и диких животных). Ежегодно от бешенства погибает около 50 тысяч человек, в основном в Южно-Азиатском регионе.
Интересной особенностью является наличие естественного иммунитета к вирусу у холоднокровных животных и рыб. [1] [4] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы бешенства
Инкубационный период бешенства составляет от 10 дней до 3 месяцев. Он зависит от локализации укуса:
- наиболее быстро заболевание развивается при укусе в лицо, шею, голову, больших повреждениях;
- более длительный период при локализации укусов в конечности, туловище, особенно единичных.
Описаны казуистические случаи скрытого периода до 1 года.
В развитии бешенства выделяют несколько периодов, последовательно сменяющих друг друга (иногда без чётко прослеживающейся динамики):
- инкубационный (10 дней — 1 год);
- продромальный (1-3 дня);
- возбуждения (2-3 дня);
- паралитический (1-3 дня).
- смерть.
После укуса формируется рубец, ничем не отличающийся от рубцов другого происхождения.
Первыми признаками бешенства у человека являются:
- зуд;
- неприятные ощущения;
- малоинтенсивные боли в месте укуса и близлежащей области;
- воспаление рубцовой ткани (происходит нечасто).
Симптомы бешенства у человека: общее недомогание, повышенная потливость, субфебрильная температура тела (37,1–38,0 °C), сухость во рту, снижение аппетита, чувство стеснения в груди. Сон больных нарушен — нередки кошмары в начале болезни, сменяющиеся бессонницей. Нарастает беспричинная тревога, беспокойство, тоска, появляется страх смерти (с нарастающим компонентом), причём выраженность данных симптомов повышается в зависимости от того, насколько сильно человек осознает возможность заболевания.
Повышается чувствительность к раздражителям (звуковым, тактильным, световым) с постепенным нарастанием их выраженности. Крайняя степень — аэрофобия, фотофобия, акустикофобия, гидрофобия — характеризуется вздрагиванием всего тела при малейшем дуновении ветра, звуках, ярком свете, судорогами мышц глотки, одышкой, вытягиванием рук вперёд, чувством страдания на лице с экзофтальмом, расширением зрачка, взглядом в одну точку в течении нескольких секунд.
Часто симптомы бешенства у людей сопровождаются икотой и рвотой. Во рту скапливается густая вязкая слюна, больной покрывается холодным липким потом, повышается ЧСС (пульс).
Часто на этом фоне при прогрессировании заболевания возникает возбуждение, больные мечутся, взывают о помощи, могут приходить в яростное состояние с помрачением сознания — дерутся, рвут одежду, могут ударить окружающих или укусить. После наступает состояние относительного покоя, сознание проясняется, и поведение становиться вполне адекватным.
Наиболее известный симптом бешенства — гидрофобия, когда при попытке выпить воды или даже при виде и мысли о воде развивается характерный судорожный приступ. В течении нескольких дней из-за невозможности пить и есть развивается обезвоживание, снижение массы тела. Начинается обильное слюноотделение, больные не сглатывают слюну, и она стекает с уголков рта и по подбородку.
Если во время одного из приступов не наступает смерть, развивается период параличей. Исчезают приступы, возбуждение и страх, больные начинают питаться и пить воду. Данное состояние можно принять за улучшение и тенденцию к выздоровлению, однако это грубое заблуждение и признак скорой смерти. Снижаются двигательные и чувствительные характеристики мышц лица, языка, конечностей. Повышается температура тела до гиперпиретических цифр (40–42°C), нарастает тахикардия, снижается артериальное давление, нарастает вялость, апатия. Смерть от бешенства неизбежно наступает от паралича дыхательного и сосудистого центров на 6-8 день болезни.

Не всегда бешенство включает все указанные периоды, иногда наблюдается выпадение продромального периода, фазы возбуждения, может наблюдаться картина восходящих параличей («тихое» бешенство) с более длинным инкубационным периодом и временем развития заболевания без типичных симптомов (часто верный диагноз не устанавливается).
Бешенство у детей имеет более короткий инкубационный период и чаще протекает в «тихой» форме без выраженного периода возбуждения.
У беременных бешенство может протекать в достаточно видоизменённой форме (часто первично принимается за токсикоз), летальность 100%, влияние на плод в настоящее время недостаточно изучено. [1] [2] [5]
Патогенез бешенства
После укуса или ослюнения повреждённого кожного покрова вирус бешенства некоторое время (до трёх недель) находится в месте внедрения. После этого начинается его центростремительное распространение в направлении центральной нервной системы (ЦНС) по периневральным пространствам со средней скоростью 3 мм/ч (аксоплазматический ток). Каких-либо значимых изменений в структуре нервной ткани не отмечается.
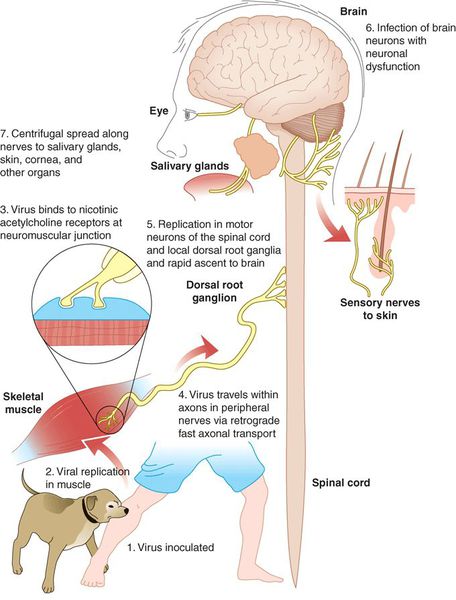
Возможно лимфогенное распространение вируса, однако роли в патогенезе и заражении это не играет.
Достигнув ЦНС вирус активно размножается в клетках (наиболее значимые области — аммонов рог, мозжечок, продолговатый мозг), где происходят воспалительно-дистрофические изменения умеренной выраженности (негнойный полиэнцефалит), обусловливающие изменение жизнедеятельности, паралитические явления и смерть (от паралича дыхательного и сосудодвигательного центров).
При исследовании материала мозга в цитоплазме клеток обнаруживаются специфические тельца Бабеша-Негри (цитоплазматические эозинофильные включения).
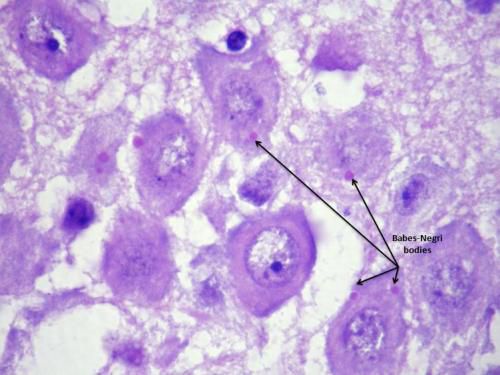
Из мозга вирус по центробежным нефронам попадает в различные органы и ткани, в том числе и слюнные железы и выделяется со слюной в окружающую среду. [1] [2] [3]
Классификация и стадии развития бешенства
- по стадиям:
- продромальная (предвестники заболевания);
- разгара (возбуждения/депрессии);
- параличей (отключение функционирования органов);
- по клиническим формам:
- бульбарная (расстройство речи, глотания, асфиксия);
- менингоэнцефалитическая (симптоматика психоза);
- паралитическая (ранее развитие параличей);
- мозжечковая (головокружение, неустойчивость походки);
- по МКБ-10:
- лесное бешенство (от диких животных);
- городское бешенство (от домашних животных);
- бешенство неуточнённое;
- по типу:
- эпизоотия (одномоментное прогрессирующее распространение заболевания среди большого количества животных) бешенства городского типа;
- эпизоотия бешенства природного типа. [3][4]
Осложнения бешенства
Ввиду быстрого наступления смерти при развитии бешенства осложнения просто не успевают развиться. [1]
Диагностика бешенства
Диагностика бешенства происходит на основании комплекса эпидемиологических и клинико-лабораторных данных. Общеклинические методы исследований малоинформативны.
Из специфических лабораторных тестов выделяют прижизненные методы и посмертные (имеют наибольшее значение). Практически все они недоступны в общелабораторной сети и выполняются только в лаборатории особо опасных инфекций (например, в антирабическом центре ФГБУ «Научный центр экспертизы средств медицинского применения» Минздрава России в Москве).
- определение вирусных антигенов в отпечатках роговицы или биоптате кожи затылка методом МФА (метод флуоресцирующих антител);
- определение антител к вирусу бешенства с седьмого дня болезни (чаще всего не удаётся ввиду наступления гибели человека);
- ПЦР спинномозговой жидкости.
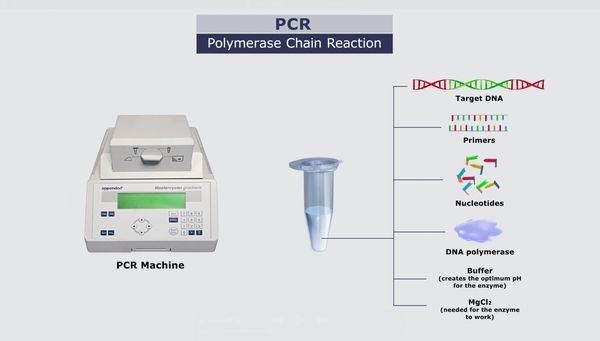
Посмертные диагностические методы:
- гистологический экспресс-метод мазков-отпечатков головного мозга (обнаружение телец Бабеша-Негри — достоверность около 85-90%, время выполнения до 2 часов);
- биологический метод (основанный на заражении лабораторных животных и обнаружении телец Бабеша-Негри в мозговой ткани погибших животных, достоверность до 100%, время выполнения до 30 дней);
- методы ИФА и ПЦР тканей мозга, слюны, роговицы. [2][4]
Лечение бешенства
При заражении человека и появлении начальных симптомов бешенства практически неизбежен летальный исход. В мире известно лишь о нескольких случаях излечения от развившегося бешенства (т.н. «Милуокский протокол» — введение в искусственную кому с поддержанием основных жизненных функций), однако в большинстве случаев любые методы лечения оказываются неэффективными и способны лишь незначительно продлить время жизни человека.
В целях повышения качества жизни и уменьшения страданий больного помещают в отдельную изолированную палату с минимизированными факторами внешней агрессии (затемнение, звукоизоляция, отсутствие сквозняков). Назначается комплекс лекарственных средств, направленный на уменьшение возбудимости нервной системы, дезинтоксикацию организма, поддержку дыхательной и сердечно-сосудистой функций. [1] [3]
Народные средства для лечения бешенства неэффективны, при контакте с предположительно больным животным нужно немедленно обратиться к врачу.
Прогноз. Профилактика
Основным средством предупреждения распространения и заболевания бешенством является выполнение ряда профилактических мероприятий, позволяющий снизить риски инфицирования и развития заболевания.
Выделяют мероприятия, направленные на предотвращение распространения бешенства в природе (как дикой, так и в антропургической среде):
- регуляция численности диких и одичавших домашних животных-хищников (отлов, отстрел, вакцинация);
- соблюдение правил содержания собак, кошек и пушных зверей;
- обязательная вакцинация от бешенства домашних животных, особенно собак и кошек, профилактическая вакцинация лиц, связанных с постоянным контактом с животными;
- запрет общения домашних животных с бродячими;
- избегание прямого контакта с дикими животными, забежавшими на подворья;
- регулирование численности грызунов, являющихся кормом хищных животных.
В случае, если произошла встреча с животным и последующее прямое ослюнение им повреждённых кожных покровов (слизистых оболочек) или укус необходимо провести комплекс профилактических мероприятий, направленных на предотвращение потенциального заражения вирусом бешенства и развитие заболевания.
В первую очередь необходимо оценить и зафиксировать:
- с каким именно животным столкнулись (дикое, домашнее);
- какого его поведение (адекватное ситуации, агрессивное, излишне дружелюбное);
- есть ли возможность проводить за ним наблюдение — это очень важно: нельзя убивать или прогонять животное, так как элементарное наблюдение за поведением зверя до 10 дней от укуса позволяет исключить бешенство с вероятностью 100% (при отсутствии гибели или изменения в поведении можно спокойно выдохнуть и забыть об инциденте).
По возможности животное доставляют в ветеринарную службу для осмотра и помещения на карантин до 10 дней, при гибели животного должно быть обязательно проведено исследование на бешенство.
Постэкспозиционная профилактика
Постэкспозиционная профилактика (ПЭП) — это оказание первой помощи после контакта с предположительно заражённым животным. ПЭП позволяет предотвратить проникновение вируса в центральную нервную систему, которое неминуемо приводит к смерти.
ПЭП заключается в следующем:
- обильное промывание и местная обработка раны от укуса или царапины;
- курс иммунизации вакциной против бешенства, соответствующей стандартам Всемирной организации здравоохранения;
- при наличии показаний — введение антирабического иммуноглобулина (АИГ) [6] .
Как можно раньше после укуса необходимо промыть рану концентрированным мыльным раствором и незамедлительно обратиться в ближайшее медицинское учреждение (травматологическое отделение, антирабический кабинет) для консультации врача-рабиолога и определения показаний к проведению антирабической вакцинации и её объёму. При этом будет иметь значение наличие или отсутствие случаев бешенства в районе, принадлежность животного, его поведение, наличие профилактических прививок от бешенства, характер и локализация повреждений и др.
Достаточно распространены мифы и излишние страхи о возможности заражения в абсолютно невозможных для этого ситуациях или, напротив, преуменьшение рисков в действительно опасной ситуации. Поэтому не следует оставлять такие инциденты на самотёк, необходимо изложить все факты врачу на приёме и совместно принять верное решение.
Консультирования на заочных интернет-порталах являются хорошим начинанием, однако зачастую проводятся специалистами, не имеющими должного образования и понимания проблемы, на них невозможно оценить некоторые важные моменты, поэтому ни в коем случае не стоит подменять очную консультацию рабиолога на совет «дяди» из телевизора. Помните, что расплата за неверное решение в данном случае — смерть!
Единственным методом высокоэффективного предотвращения развития заболевания и сохранения жизни человека является вакцинация.
В зависимости от степени риска практикуется введение антирабического иммуноглобулина (при высоком риске) в сочетании с антирабическими вакцинами. Все вакцины от бешенства являются взаимозаменяемыми, в РФ допускается введение до шести доз вакцины, в прочих странах курс может несколько отличаться в зависимости от вакцины.
Введение вакцин должно осуществляться строго по графику, утверждённому производителем и лечащим врачом. Отход от схемы грозит нарушением выработки антител и смертью.
ПЭП зависит от степени контакта с животным, предположительно заражённым бешенством:
- если известно, что животное относится к виду, который может быть носителем или переносчиком бешенства;
- контакт произошёл в районе, в котором встречается бешенство;
- рана или слизистая оболочка загрязнена слюной животного;
- животное выглядит больным или ведёт себя нетипично;
- укус не был спровоцирован;
- животное не вакцинировано или его прививочный статус не установлен [6] .
Противопоказания к вакцинации
Не существует абсолютных противопоказаний к вакцинации от бешенства. При наличии каких-либо заболеваний и состояний, препятствующих проведению процедуры, её выполнение должно осуществляться в стационаре под контролем медицинского персонала и прикрытием противоаллергических и иных средств.
Чем раньше начат курс вакцинации, тем больше шансов на благоприятный исход ситуации, поэтому основное правильное действие после опасной ситуации — незамедлительно очно посетить врача-рабиолога, который проведёт анализ ситуации и примет ответственное решение.
Как правило, вакцинация не приводит к каким-либо негативным последствиям, наиболее выраженные из них — это умеренная болезненность и чувствительность в районе инъекции и аллергические реакции, достаточно легко купируемые соответствующими средствами.
На время вакцинации следует отказаться от чрезмерных нагрузок на организм, приёма иммунодепрессивных препаратов (при возможности), употребления алкоголя (имеют место случаи ухода в длительный запой и пропуска прививок), так как истощающие и иммунодепрессивные влияния могут ослабить выработку защитных антител и быть причиной неудачи вакцинации.
После окончания курса все ограничения снимаются, так как к этому времени происходит формирование адекватного уровня иммунитета и гибель вируса. [1] [3]
Список литературы
- Бешенство. — Журнал «Вестник инфектологии и паразитологии». [Электронный ресурс]. Дата обращения: 20.09.2018.
- Всемирная организация здравоохранения. Бешенство. — Информационный биллютень, сентябрь 2018. [Электронный ресурс]. Дата обращения: 20.09.2018.
- СП 3.1.7.2627-10 «Профилактика бешенства среди людей». — 2010.
- Дехтяр С.К. Современные аспекты бешенства / С.К. Дехтяр, И.А. Иванова, В.Е. Поляков // Педиатрия. — 2014. — № 5. — С. 88-93.
- Полещук Е.М. Современные особенности эпидемиологии бешенства в России / Е.М. Полещук, А.Д. Броневец, Г.Н. Сидоров // Инфекционные болезни. — 2016. — № 1. — С. 29-36.
- Всемирная организация здравоохранения. Бешенство // Информационные бюллетени. — 2020.ссылка
Источник https://muzoktcrb.ru/blog/beshenstvo.html
Источник https://www.mediccity.ru/directions/493
Источник https://probolezny.ru/beshenstvo/