Механическая желтуха
Категории МКБ: Желчная киста (K83.5), Закупорка желчного протока (K83.1), Злокачественное новообразование внепеченочного желчного протока (C24.0), Злокачественное новообразование желчного пузыря (C23), Злокачественное новообразование поджелудочной железы (C25), Злокачественное новообразование: поражение желчных путей, выходящее за пределы одной и более вышеуказанных локализаций (C24.8), Камни желчного протока без холангита или холецистита (K80.5), Камни желчного протока с холангитом (K80.3), Камни желчного протока с холециститом (K80.4), Печеночноклеточный рак (C22.0), Постхолецистэктомический синдром (K91.5), Прободение желчного протока (K83.2), Рак внутрипеченочного желчного протока (C22.1), Свищ желчного протока (K83.3), Холангит (K83.0)
Разделы медицины: Гастроэнтерология, Онкология, Хирургия
Общая информация
- Версия для печати
- Скачать или отправить файл
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения и социального развития Республики Казахстан
от «13»июля 2016 года
Протокол №7
Группа болезней билиарной системы и поджелудочной железы сопровождающейся развитием механической непроходимостью желчных протоков, проявляющейся появлением желтушной окрашенности кожи и склер.
Соотношение кодов МКБ-10 и МКБ-9: см. Приложение.
Дата разработки/пересмотра протокола: 2016 год.
Пользователи протокола: ВОП, хирурги, эндоскописты, онкологи, терапевты, гастроэнтерологи, анестезиологи, врачи скорой медицинской помощи.
Категория пациентов: взрослые.
Шкала уровня доказательности
| Уровень Ia | Данные из мета-анализа рандомизированных контролируемых исследований (РКИ). |
| Уровень Ib | Данные по крайней мере одного рандомизированного исследования |
| Уровень IIa | Хорошо спроектированное контролируемое исследование без рандомизации |
| Уровень IIb | Данные, полученные из хорошо разработанного квази-экспериментального исследования |
| Уровень III | Нерандомизированные клинические исследования на ограниченном количестве пациентов |
| Уровень IV | Выработка группой экспертов консенсуса по определённой проблеме |
Шкала, используемая для градации рекомендаций
| Степень А | По крайней мере одно рандомизированное контролируемое исследование |
| Степень В | Наличие клинических исследований без рандомизации |
| Степень С | Доказательства из категории IV в отсутствии непосредственно применимых клинических исследований |
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
+7 938 489 4483 / +7 707 707 0716 / + 375 29 602 2356 / office@medelement.com
Мне интересно! Свяжитесь со мной
Классификация
Механическая или обтурационная желтуха — осложнение патологических процессов, нарушающих отток желчи на различных уровнях желчевыводящих протоков.
По этиологическому принципу они могут быть объединены в несколько основных групп:
Пороки развития:
• атрезии желчевыводящих путей;
• гипоплазия желчных ходов;
• кисты холедоха;
• дивертикулы двенадцатиперстной кишки, расположенные вблизи БДС.
Доброкачественные заболевания желчных путей:
• желчнокаменная болезнь, осложненная холангиолитиазом;
• вколоченные камни БДС;
• стриктуры желчных протоков;
• стеноз БДС.
Воспалительные заболевания:
• острый холецистит с перипроцессом;
• холангит;
• панкреатит (острый или хронический индуративный);
• киста головки поджелудочной железы со сдавлением холедоха;
• острый папиллит.
Опухоли:
• рак печеночных и общего желчного протоков;
• рак БДС;
• рак головки поджелудочной железы;
• метастазы и лимфомы в воротах печени;
• папилломатоз желчных ходов.
Паразитарные заболевания печени и желчных протоков.
• эхинококкоз или альвеококкоз в области ворот печени.
Э.И. Гальперин (2012) предложил классификацию тяжести механической желтухи. Определены лабораторные признаки (общий билирубин и общий белок сыворотки крови), осложнения механической желтухи (холангит, ОПН, признаки энцефалопатии (печеночная недостаточность), ЖКК, сепсис), указывающие на тяжесть, а также учтена злокачественность опухоли–“этиологический фактор”. Выбранным признакам присвоены балльные оценки:
Балльная оценка тяжести печеночной недостаточности при механической желтухе (Э.И. Гальперин, 2012)
| Показатели | Баллы* | ||
| 1 | 2 | 3 | |
| Общий билирубин сыворотки крови, (мкмоль/л) | 60–200 | >200 | |
| Общий белок сыворотки крови, (мкмоль/л) | >65 | 65-55 | |
*Каждое осложнение механической желтухи и “опухолевый фактор” оцениваются в 2 раза выше балла билирубина и зависят от уровня билирубинемии, т.е. билирубин 1 балл – осложнение 2 балла, билирубин 2 балла – осложнение 4 балла и билирубин 3 балла – осложнение 6 баллов.
Степень тяжести механической желтухи (Э.И. Гальперин, 2012).
| Степень тяжести желтухи | Количество баллов | П/О осложнения, % | П/О летальность, % |
| Легкая (класс А) | ≤5 баллов | 16,3% | 0,8% |
| Средняя (класс В) | 6–15 баллов | 59% | 13,6% |
| Тяжелая (класс С) | ≥16 баллов | 88,4% | 46,1% |
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы и анамнез:
Характерными симптомами в клинической картине механической желтухи: боль, желтуха, кожный зуд, потеря массы тела, снижение аппетита, лихорадка.
Боль — самый частый симптом, наблюдается у 70–85% больных. Боль чаще всего возникает в результате прорастания или сдавления опухолью нервных стволов, реже она бывает вызвана закупоркой желчного или вирсунгова протока или перитонеальными явлениями из-за обострения сопутствующего панкреатита. При раке головки боль ощущается в правом подреберье или надчревной области, рак тела и хвоста характеризуется болью в левом подреберье и надчревной области, но может проявляться боевыми ощущениями и в правой подреберной области. Диффузному поражению свойственна разлитая боль в верхней половине живота. У некоторых больных боль остается локализованной в одном месте. У других — иррадиирует в позвоночник или в межлопаточную область, реже — в правую лопатку. При опухолях, закупоривающих вирсунгов проток и сопровождающихся панкреатитом, возникает приступообразная опоясывающаяся боль.
Отмечено, что боль чаще появляется или усиливается в вечернее или ночное время, в положении больного на спине. После обильной и особенно жирной пищи, а также после приема алкоголя. Боль сильнее при раке тела железы, особенно при прорастании или сдавлении опухолью солнечного сплетения. При этом она становится чрезвычайно сильной, нестерпимой, может приобретать опоясывающий характер. Больные принимают вынужденное положение, наклоняют вперед позвоночник. Опираясь на спинку стула или перегибаясь через прижатую к животу подушку. Эта поза в виде «крючка» довольно характерна для больных запущенным раком поджелудочной железы.
Желтуха – обусловлена прорастанием опухолью желчного протока и застоем желчи в желчевыводящей системе. Изредка возникает при раке тела и хвоста, в таких случаях вызвана сдавлением общего желчного протока метастазами в лимфатические узлы. Первым симптомом заболевания желтуха бывает редко, чаще ей предшествуют болевые ощущения или потеря массы тела. Желтуха носит механический характер. Развивается постепенно. Интенсивность ее неуклонно нарастает. Желтуха сопровождается изменением цвета мочи и кала. Каловые массы обесцвечиваются. Моча приобретает коричневую окраску, по цвету напоминающую пиво. Иногда изменения мочи и кала возникаю до появления желтухи.
Кожный зуд обусловлен раздражением кожных рецепторов желчными кислотами. При желтухе на почве рака поджелудочной железы зуд встречается у большинства заболевших. Обычно он возникает после появления желтухи, чаще при высоком содержании билирубина в крови, но иногда больные отмечают зуд кожных покровов еще в до желтушном периоде. Кожный зуд значительно ухудшает самочувствие больных, не дает им покоя, вызывает бессонницу и повышенную раздражительность, часто приводит к многочисленным расчесам, следы которых видны на коже.
Потеря массы тела является одним из наиболее важных симптомов. Она обусловлена интоксикацией за счет развивающейся опухоли и нарушением кишечного пищеварения в результате закупорки желчных и панкреатических протоков. Похудание наблюдается у большинства больных, иногда бывает первым симптомом заболевания, предшествуя появлению боли и желтухи.
Снижение аппетита встречается более чем у половины больных. Нередко возникает отвращение к жирной или мясной пище. Похудание и снижение аппетита сочетается с нарастающей слабостью, утомляемостью, иногда — тошнотой и рвотой. Иногда наблюдается чувство тяжести после еды, изжога, часто нарушается функция кишечника, появляется метеоризм, запоры, изредка — поносы. Стул обильный, серо – глинистого цвета с неприятным зловонным запахом, содержит большого количества жира.
Физикальное обследование;
-общий осмотр — кожные покровы (слизистые, склеры) приобретают желтовато-зеленую окраску (verdinicterus), а при обтурирующих желчевыводящие пути опухолях — характерный землистый оттенок. В случае длительного существования обтурационной желтухи кожные покровы приобретают бронзовый оттенок. При вентильных (свободно перемещающихся) камнях носит ремитирующий характер.
-при опухоли головки поджелудочной железы или большого дуоденального сосочка выявляется симптом Курвуазье-Террье (в правом подреберье пальпируется увеличенный безболезненный желчный пузырь).
-резко выражен кожный зуд.
— при пальпации болезненность и напряжение мышц в правом подреберье, в эпигастрии. Положительные симптомы Ортнера, Мерфи, Кера, Мюсси-Георгиевского (френикус-симптом).
Основная задача лабораторных и инструментальных методов исследования пациента на амбулаторном уровне при первичном обращении пациента с «желтушным синдромом» исключение или подтверждение наличия механического блока желчных путей. Если состояние пациента позволяет провести минимальный объем обследований в срочном порядке проводят ниже указанные методы исследования.
Лабораторные исследования пациента:
— общий анализ мочи – цвет тёмный (цвет пива), отсутствует уробилин, много желчных пигментов;
— биохимический анализ крови – повышение уровня билирубина за счёт прямой фракции, повышение ЩФ, ГГТП, холестерина; при длительной желтухе повышение трансаминаз и диспротеинемия;
Инструментальные исследования;
Классическое трансабдоминальное УЗИ.
В амбулаторных условиях УЗИ играет роль скрининг-метода (отсеивающего фактора) в дифференциальной диагностике печеночной и подпеченочной желтухи и должно выполняться первым из инструментальных методов исследования (УД — IIb. СР — B.) [1)].
Важнейшие достоинства метода:
· скрининговый характер, неинвазивность, отсутствие осложнений;
· возможность использования при любой степени тяжести состояния пациента и во время беременности;
· одновременная оценка состояния желчных протоков и других анатомических структур (печени, поджелудочной железы, забрюшинного пространства);
· возможность ультразвукового наведения при пункционных методах декомпрессии и биопсии;
· объективный выбор метода декомпрессии желчевыводящих путей.
Ультразвуковыми критериями обтурационного характера желтухи являются:
· увеличение диаметра холедоха более 8 мм, а внутрипеченочных протоков более 4 мм;
· утолщение стенки холедоха и взвесь в его просвете (холангит);
· увеличение и деформация желчного пузыря, неоднородное содержимое, мелкие конкременты, визуализация камня в протоке;
· визуализации патологии головки поджелудочной железы;
· визуализация патологии БДС – сложно.
Традиционное УЗИ позволяет выявить причину механической желтухи не более чем в 75% случаев.
Перечень дополнительных диагностических мероприятий (амбулаторный уровень):
· фиброгастроскопия с биопсией опухоли и морфологическим исследованием биопсийного материала;
· МРТ с магнитно-резонансной холангиопанкреатографией (MRCP) (по показаниям);
· мультисрезная компьютерная томография (МСКТ) органов брюшной полости с болюсным контрастированием (по показаниям).
Диагностический алгоритм на амбулаторном уровне:

Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы:
· боли в правом подреберье или в эпигастральной области;
· желтушность склер и кожных покровов;
· кожный зуд;
· повышение температуры тела при наличии воспалительных процессов;
· общая слабость;
· темная моча;
· светлый кал;
· металлический привкус во рту.
Анамнез:
· наличие желчнокаменной болезни в анамнезе Операции на гепатопанкреатодуоденальной зон;
· погрешность в диете (употребление алкоголя, жирной, жареной пищи, лекарственных препаратов).
Физикальное обследование;
· иктеричность склер и кожных покровов;
· следы расчесов на теле;
· боли и чувство тяжести в правом подреберье;
· лихорадка при наличии воспалительных процессов;
· темная моча;
· обесцвеченный кал;
· гепатоспленомегалия.
Лабораторные исследования: по показаниям.
Основные:
· общий анализ крови – увеличение СОЭ, лейкоцитоз, при интоксикации возможно анемия (УД — III. СР — В) [27];
· общий анализ мочи – определяется билирубин, уробилиноген снижен или отсутствует (УД — IIb. СР — В) [27];
· определение глюкозы крови, микрореакция – при решении вопроса хирургического лечения в обязательном порядке (должно быть в пределах нормы) (УД — III. СР — В) [27];
· определение группы крови и резус принадлежность – согласно приказа МЗРК от 6 ноября 2009 года № 666 «При поступлении в стационар группа крови по системе АВО и резус принадлежность определяется и подтверждается всем потенциальным реципиентам»;
· определение билирубина и фракций — увеличение концентрации прямого и непрямого билирубина (УД — IIb. СР — В) [1];
· определение АСТ — умеренное повышение активности (УД — IIb. СР — В) [1];
· определение АЛТ — умеренное повышение активности (УД — IIb. СР — В) [1];
· определение креатинина – в норме, при развитии почечной недостаточности повышение активности (УД — III. СР — В) [27];
· определение мочевины — в норме, при развитии почечной недостаточности повышение активности;
· определение щелочной фосфатазы — повышение активности;
· определение общего белка (белковой фракции по показаниям) — гипопротеинемия;
· определение гамма-глютамилтрансфераза — повышение активности;
· коагулограмма (протромбиновый индекс, время свёртываемости, время кровотечения, фибриноген, АЧТВ, МНО) – концентрация протробина в крови снижена, гипокоагуляция при ДВС синдроме;
· гистологическое исследование операционного препарата;
Дополнительные (по показаниям):
· определение С-реактивного белка — выраженное повышение активности при остром панкреатите;
· липаза крови — выраженное повышение активности при остром панкреатите;
· КЩС – нарушения КЩС зависеть от степени печеночной недостаточности;
· электролиты крови – изменение параметров зависеть от степени печеночной и полиорганной недостаточности;
· маркеры гепатита: метод ИФА – IgM анти-HAV, IgM анти-HEV, HBsAg, Anti-HBs, анти- HCV, анти-HCV IgG — положительный при гепатите;
· онкомаркеры: АФП – повышение при первичном раке печени, метастазе опухолей в печень; Са 19-9 — онкомаркер повышен при раке поджелудочной железы, толстой и прямой кишки, печени, желудка, желчного пузыря, желчных протоков;
· кровь на ВИЧ;
· бакпосев биологических жидкостей;
· чувствительность к антибиотикам.
Инструментальные исследования:
· ЭКГ — при наличии патологии сердца выявляются характерные изменения;
· ЭФГДС — при отсутствии существенных причин, объясняющих желтуху, или при расширении желчных протоков вслед за УЗИ проводят фиброэзофагогастродуоденоскопию. С помощью неё определяется патология верхних отделов ЖКТ: варикозное расширение вен пищевода, опухоли желудка, патологию большого дуоденального сосочка (БДС), деформации желудка, двенадцатиперстной кишки вследствие сдавления извне. При этом возможно провести биопсию подозрительного на рак участка. Кроме того, оценивается техническая возможность проведения ЭРХПГ.
Диагностический алгоритм при механической желтухе:

Перечень основных диагностических мероприятий:
· УЗИ брюшной полости — диагностирование исследования желчнокаменной болезни показали, что УЗИ был чрезвычайно информативен для выявления желчных камней в желчном пузыре (высокая чувствительность), однако мало информативен для выявления холедохолитиаза (низкая специфичность) [1)2)].
Функциональные тесты печени и УЗИ гепатодуоденальный зоны должны быть рекомендованы в качестве первых линий диагностики для пациентов с подозрением на камень в ОЖП (УД — III. СР — B). [2)]. Эти диагностические тесты не только информативные, но и относительно дешевые, широко доступны и безопасны для пациента.
· МРТ — в качестве второй линии диагностики холедохолитиаза рекомендуется магнитно-резонансная томография желчных путей (МРТЖП) без контрастирования. МРТЖП мене информативен по сравнению с эндоскопическим ультразвуковым исследованием (ЭндоУЗИ) и ЭРХПГ, однако данный метод считается менее опасным, можно выполнить в амбулаторных условиях и не требует седации пациента. Чувствительность и специфичность МРТЖП для диагностики конкремента ОЖП более 90% по сравнению с ЭРХПГ, однако, для камней 5 мм чувствительность снизилась до 71% [1)1)].
· ЭндоУЗИ и МРТ эффективный метод для подтверждения наличия конкремента в ОЖП. (УД — III. СР — B). [1)1)].
· КТ — при отсутствии МРТ, оборудование в качестве альтернативы применяется КТ брюшной полости, однако чувствительность и специфичность данного метода ниже чем МРТ. Информативность КТ без контрастирования при камнях ОЖП составляет 84% [1)3)], а при КТ холангиографии – 100% [1)4)].
·
В настоящее время разработана эндоскопическая ультрасонография, один из наиболее информативных эндоскопических методов в исследовании панкреатобилиарной зоны. Это исследование является наиболее точным методом для визуализации дистальных желчных протоков и головки поджелудочной железы. Из-за высокой стоимости эндоскопического ультрасонографического оборудования на территории РК не все клиники оснащены данным оборудованием. Однако там, где есть, необходимо использовать для диагностики патологии гепатодуоденальной (ГДЗ). Особенно при подозрении на холедохолитиаз, при нормальных или умеренной дилатации холедоха, ЭндоУЗИ по сравнению с МРТ считается более информативным методом диагностики. Чувствительность и специфичность ЭндоУЗИ составляет соответственно 84-100% и 96-100%, в том числе при камнях ОЖП менее 1см в диаметре [1)5),1)6)]. В клинике, где имеется данное оборудование и подготовленные специалисты необходимо использовать в качестве третьей линии диагностики камней ОЖП.
При подозрении на камни ОЖП первоначальная оценка должна быть основана на результатах функциональной пробы печени и ЭндоУЗИ (УД — III. СР — B) [1)1)].
Эндо-УЗИ и МРТЖП для диагностики камней ОЖП считаются высоко информативными методами, приоритет применения того или другого метода зависит от доступности его и наличия обученных специалистов (УД — IIb. СР — B.) [1)1)]
· Эндоскопическая ретроградная холангиопанкреатикография:
Диагностическая ЭРХПГ позволяют определить уровень обтурации, но не позволяют судить о характере и распространенности патологического процесса на окружающие органы и ткани, что особенно актуально у пациентов с подозрением на опухолевую обтурацию.
Диагностическая ЭРХПГ при подозрении на холедохолитиаз в качестве диагностического теста не рекомендуется (УД — IIb. СР — B) [1)1)].
Применение диагностической ЭРПХГ ограничено после перенесенной ранее операции на желудке, когда БДС недоступен для эндоскопических манипуляций, расположении ее в полости крупных дивертикулов, технически непреодолимом препятствии в выходном отделе общего желчного протока (стриктура, конкремент, опухоль). В целом не удается получить информацию о состоянии желчевыводящих протоков при ЭРХПГ у 10–15% пациентов с холедохолитиазом, что требует применения других диагностических методов.
· ЧЧХГ:
Более безопасным является метод пунктирования желчных протоков под контролем УЗИ, особенно в условии трехмерной реконструкции в реальном времени (4D-УЗИ).
ЧЧХГ проводится для дифференциального диагноза холестаза при расширенных желчных протоках и неэффективности ЭРХПГ (чаще всего при «низком» блоке холедоха), экстрапеченочном холестазе при билиодигестивных анастомозах.
Чрескожная чреспеченочная холецистография под контролем УЗИ/КТ проводится при опухолях головки поджелудочной железы, терминальном блоке холедоха при неэффективности ЭРХПГ.
Перечень дополнительных диагностических мероприятий:
· обзорная рентгенография органов брюшной полости (по показаниям)
· обзорная рентгенография органов грудной клетки (по показаниям)
· диагностическая лапароскопия (по показаниям)
· КТ органов грудной клетки с контрастированием (при наличии метастазов в легких);
· ЭхоКГ (по показаниям);
· УДЗГ (при сосудистых поражениях).
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований*:
· острые вирусные и инфекционные гепатиты. Синдром желтухи входит составной частью в клиническую картину бруцеллеза, крупозной пневмонии, лептоспирозе, амебиазе, возвратном тифе, герпесе, инфекционном мононуклеозе, описторхозе (кошачья двуустка), малярии, сепсисе, туберкулезе сифилисе, актиномикозе. Причина желтухи — некроз и аутолиз гепатоцитов Массивный некроз печени при всех этих болезнях сопровождается выходом в кровь значительных количеств гепатоспецифических энзимов;
· токсические и лекарственные гепатиты, (эфир, хлороформ, мышьяк, золото, фосфор, сульфаниламиды, толуол, бензол, змеиный яд, грибной яд, прием левомицетина, аминазина, тиазидовых диуретиков, парааминосалициловой кислоты, цитотоксических препаратов, андрогенов, анаболических стероидов
· хронический гепатит, цирроз печени, гемохроматоз;
· внутрипеченочный холестаз — желчь не поступает в 12-перстную кишку, несмотря на отсутствие механического препятствия. Чаще всего бывает холестатическая форма вирусного гепатита. Желтуха выражена резко, Темная моча (прямой билирубин), нет уробилиногена в моче, стеркобилина нет в кале, кожный зуд, повышение ЩФ, холестерина, трансферазы повышены. Причина — сдавление желчных капилляров перипортальными инфильтратами, сгущение желчи в протоках. Многие болезни могут осложняться холестатическим гепатитом: саркоидоз, обострение хр. гепатита, прием медикаментов. Последний триместр беременности, алкоголизм;
· первичный билиарный цирроз печени: аутоиммунное заболевание, прогрессирующее течение. Повышение иммуноглобулинов в крови, кожный зуд, болеют женщины, диагноз ставится только гистологически;
· синдром Дубина-Джонсона. Конституциональная желтуха, начинается в период полового созревания, повышен прямой билирубин, функциональные пробы печени не изменены. Диагноз подтверждается гистологически- коричневая пигментация печени и наличие темного пигмента в гепатоцитах. Нарушена выделительная функция печени -нарушен отток желчи в желчные пути;
· синдром Ротора — конституциональная семейная желтуха, понижена способность гепатоцитов захватывать билирубин, нет зелено-коричневого пигмента в гепатоцитах при гистологическом исследовании биоптата;
· первичный рак печени.
| Показатели | Гемолитическая | Паренхиматозная | Механическая |
| Анамнез | Появление желтухи в детском возрасте, подобные заболевания у родственников, усиление желтухи после пребывания на холоде. | Контакт с токсическими веществами, злоупотребление алкоголем, контакт с больными желтухой, инфекционными заболеваниями (мононуклеоз), инъекции, гемотрансфузии. | Приступы боли в правом подреберье, нередко сопровождающиеся желтухой, операции на желчных путях, снижение веса. |
| Тип развития | Быстрый, с анемией, иногда лихорадка, озноб. | Начало постепенное после периода тошноты и потери аппетита | Быстрое прогрессирование после приступа болей при обтурации камнем. Постепенное развитие при новообразовании. |
| Окраска кожи | Бледно-желтая с лимонным оттенком | Оранжевая, желтая | Зеленый оттенок желтухи, желто-серый |
| Интенсивность желтухи | Небольшая | Умеренно выраженная | От умеренно выраженной до резкой |
| Кожный зуд | Отсутствует | Неустойчивый | Устойчивый |
| Тяжесть в области печени | Нет | Часто в ранней стадии болезни | Редко, исключая острый холецистит |
| Размер печени | Нормальный, может быть умеренное увеличение | Увеличена, нормальная или уменьшена | Нормальная или увеличена |
| Боли в области печени, правом подреберье | Нет | Редко | Часто |
| Размеры селезенки | Увеличена | Часто увеличена | Обычно не увеличена |
| Цвет мочи | Нормальный. Может быть темным при высокой уробилирубинурии | Темный (наличие связанного билирубина) | Темный (наличие связанного билирубина) |
| Содержание уробилина в моче | Резко повышен | Может отсутствовать короткий период, в дальнейшем чрезмерно или умеренно повышен | Отсутствует при полной обтурации |
| Цвет кала | Нормальный или темный (повышено содержание стеркобилина) | Бледный (снижен стеркобилин, повышено количество жира) | Ахоличный (нет стеркобилина, повышено количество жира) |
| Функциональные пробы печени | Повышенное содержание свободного билирубина в крови, осадочные пробы отрицательные, активность щелочной фосфатазы не изменена. | Повышено содержание связанного и свободного билирубина. Активность ЩФ иногда повышена, повышение активности трансаминаз. Осадочные пробы положительны. Повышен коэффициент «железо/медь» сыворотки. | Высокое содержание связанного билирубина в крови. Повышение активности ЩФ. Положительная проба Иргля, осадочные пробы отрицательные |
| Специальные тесты | Тесты гемолиза положительные. Реакция Кумбса. Определение резистентности эритроцитов. Выявление тепловых и холодовых антител в сыворотке. Определение гаптоглобина. Электрофорез гемоглобина. | Биопсия печени, лапароскопия. Радиоизотопное исследование с бенгальским розовым или коллоидным золотом, бромсульфалеиновая проба. | Рентгенологическое исследование ЖКТ и желчных путей. Лапароскопия. Биопсия печени. ФГДС, ЭРХПГ, ЧЧХГ Сканирование печени. Определение ферментов (амилаза) крови и мочи. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Адеметионин (Ademetionine) |
| Азелаиновая кислота (Azelaic acid) |
| Амикацин (Amikacin) |
| Апротинин (Aprotinin) |
| Ацетилкарнитин (Acetylcarnitine) |
| Водорода пероксид (Hydrogen peroxide) |
| Гемицеллюлаза (Hemicellulase) |
| Гентамицин (Gentamicin) |
| Декстроза (Dextrose) |
| Дротаверин (Drotaverinum) |
| Желчи компоненты (Bile components) |
| Калия хлорид (Potassium chloride) |
| Кальция хлорид (Calcium chloride) |
| Кеторолак (Ketorolac) |
| Комплекс аминокислот для парентерального питания (Complex of amino acids for parenteral nutrition) |
| Левофлоксацин (Levofloxacin) |
| Меропенем (Meropenem) |
| Метамизол натрия (Metamizole) |
| Метоклопрамид (Metoclopramide) |
| Метронидазол (Metronidazole) |
| Морфин (Morphine) |
| Натрия хлорид (Sodium chloride) |
| Нифедипин (Nifedipine) |
| Панкреатин (Pancreatin) |
| Пантопразол (Pantoprazole) |
| Папаверин (Papaverine) |
| Пентоксифиллин (Pentoxifylline) |
| Плазма свежезамороженная |
| Повидон — йод (Povidone — iodine) |
| Расторопши пятнистой плодов экстракт (Silybi mariani fructuum extract) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Фамотидин (Famotidine) |
| Флуконазол (Fluconazole) |
| Фуросемид (Furosemide) |
| Хлоргексидин (Chlorhexidine) |
| Цефазолин (Cefazolin) |
| Цефепим (Cefepime) |
| Цефотаксим (Cefotaxime) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эритроцитарная масса |
| Этанол (Ethanol) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения в послеоперационном периоде (амбулаторный уровень):
Осмотр пациента, перенесшего операцию на желчных путях, проводится хирургом поликлиники на 1-3 день после выписки из стационара, а затем – еженедельно в течение 1 месяца после операции. Дальнейшее наблюдение осуществляются, как указано «в индивидуальной карте наблюдения пациента». В случае отклонения лабораторных показателей, полученных в отделении, от нормальных значений их целесообразно повторить и при необходимости провести дополнительные инструментальные исследование гепатодуоденальной зоны.
Немедикаментозное лечение:
· диета стол №5А, №5Б, №5, дробное питание с равными промежутками между приемами пищи (УД- III. СР — B) [27];
Медикаментозное лечение
Перечень основных лекарственных средств: по показаниям.
· энзимотерапия – панкреатин (УД — III. СР — B) [27].
· антибактериальная терапия с учетом антибиотикограммы (УД — III. СР — B) [1)];
· спазмолитики — дротаверин, папаверин (УД — IV. СР — C) [27].
· симптоматическая терапия;
Перечень дополнительных лекарственных средств:
· азелаиновая кислота — внутрь, по 1 драже (таблетке с кишечнорастворимой оболочкой) 3 раза в день во время или сразу после еды. 4) панкреатин внутрь, во время или после еды. Средняя доза для взрослых — 150 тыс. ЕД/сут; при полной недостаточности внешнесекреторной функции поджелудочной железы — 400 тыс. ЕД/сут (УД – IV. СР — B) [27].
Таблица сравнения препаратов:
| №п /п | название МНН | доза | способ введения | Продолжитель ность лечения | примечание | УД |
| 1. | дигестал | 1-2 драже во время или после еды | внутрь | 1 мес. | Продолжительность подбирается индивидуально | С |
| 1. | азелаиновая кислота | По 2 драже 2-3 раза в день | внутрь | 1 мес. | С | |
| 4. | панкреатин | 1-2 драже во время или после еды | внутрь | до 2 недель | С | |
| 5. | адеметионин | Для поддерживающей терапии — 800–1600 мг/сут | внутрь | 2-4 нед. | С | |
| 7. | расторопши пятнистой плодов экстракт | по 1–2 драже 3 раза в день | внутрь | 2-4 нед. | С | |
| 8. | карницитин | 2 капсулы 2-3 раза в сутки | внутрь | до 2 мес. | С |
Показания для консультации специалистов: по показаниям.
· консультация гастроэнтеролога – для определения лечебно-диагностической программы;
· консультация других узких специалистов – по показаниям.
Профилактические мероприятия:
· Раннее выявление у пациентов ЖКБ, особенно при мелких камнях в желчном пузыре и плановая санация (операция) (УД – Ib. СР — A) [1].
· При наличии бессимптомных камней желчного пузыря «Д» учет хирурга, профилактический осмотр 1 раз в год (УД – Ib. СР — A) [1];
Мониторинг состояния пациента в послеоперационном периоде (амбулаторный уровень):
Индивидуальная карта наблюдения пациента
| Категория операции | Общий анализ крови | Общий анализ мочи | Функциональные пробы печени-билирубин, АЛТ, АСТ, ЩФ | УЗИ брюшной полости | Консультация гастроэнтеролога |
| Вмешательство на ВПЖ | 1 год -2 раза 2 год – 1 раз, далее по показаниям | 1 год -2 раза 2 год – 1 раз, далее по показаниям | 1 год -2 раза 2 год – 1 раз, далее по показаниям | 1 год -2 раза 2 год – 1 раз, далее по показаниям | 1 раза в год, далее по показаниям |
| Реконструктивная операция на ВПЖ | 1 год-3раза; 2 год-2раза; 3 год -1 раз; | 1 год-3раза; 2 год-2раза; 3 год -1 раз; | 1 год -2 раза 2 год – 1 раз, далее по показаниям | 1 год -2 раза 2 год – 1 раз, далее по показаниям | 1 раза в год, далее по показаниям |
Срок временной нетрудоспособности пациента после операции на желчных путях по поводу МЖ согласно Приказ МЗСР от 28 декабря 2015 года № 1033 «Об утверждении перечня заболеваний, для которых установлен срок временной нетрудоспособности более двух месяцев».
Индикаторы эффективности лечения в послеоперационном периоде (амбулаторный уровень):
· показатели ОАК в пределах нормы;
· нормальные функциональные пробы печени;
· результаты УЗИ гепатодуоденальной зоны в пределах нормы.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб, анамнеза заболевания и жизни;
· физикальное исследование (осмотр, пальпация, перкуссия, аускультация, определение показателей гемодинамики – ЧСС, АД).
· ЭКГ по показаниям.
Медикаментозное лечение:
· Спазмолитики – производные изохинолина (дротаверин) (УД — III. СР — В).
· Обезболивающие – трамадол, баралгин, кеторолак (УД — III. СР — В).
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения
Немедикаментозное лечение:
· режим – постельный первые сутки;
· 1-е сутки после операции — стол 0;
· в послеоперационном периоде — раннее зондовое энтеральное питание;
· ранняя активизация больных (на следующий день после операции;
· комплекс лечебной физкультуры и дыхательной гимнастики возможно в более ранние сроки после вмешательства;
Медикаментозное лечение:
Перечень основных лекарственных средств;
Базовый комплекс интенсивной терапии:
· болеутоление ненаркотическими анальгетиками;
· внутримышечное или внутривенное введение спазмолитиков (Дротаверин и др.), спазмоанальгетиков (Метамизол натрий и его аналоги) и холинолитиков;
· инфузионная терапия, ориентированная на купирование водно-электролитных расстройств в объёме 40 мл на 1 кг массы тела пациента;
· коррекция коагулопатии – этамзилат, менадион;
· форсированный диурез, сеансовый с достижением темпа диуреза не менее 2 мл/кг массы тела больного/ч на протяжении первых 24-48 ч сеанса;
· антибактериальная терапия при наличии холангита;
· блокаторы желудочной секреции (квамател, омепразол, париет).
Перечень дополнительных лекарственных средств:
· СЗП по показаниям;
· компоненты крови (по показаниям).
Таблица сравнения препаратов:
| название МНН | доза | Количество (амп, фл и т.д.) | способ введения | Продолжитель ность лечения | примечание | УД | |||
| Наркотические анальгетики (1-2 сутки после операции) | |||||||||
| 1 морфина гидрохлорид или | 1%-1 мл | 6 | в/м | 1-2 дня | для обезболивания в послеоперационном периоде | А | |||
| тримеперидин | раствор для инъекций 2% — 1 мл | 6 | в/м | 1-2 дня | А | ||||
| Опиоидный наркотический анальгетик | |||||||||
| трамадол | 100 мг — 2 мл | 10 | в/м | в течение 2-3 дней | Анальгетик смешанного типа действия — в послеоперационном периоде | А | |||
| Ненаркотические анальгетики (1-3 сутки после операции) | |||||||||
| кеторолак | разовая доза 1030 мг, | 10 | в/м, в/в, | в/м или в/в в течение не более 5 дней. | Дозу подбирают индивидуально | С | |||
| Антибактериальная терапия | |||||||||
| цефазолин натриевая соль или | по 1 гр | 15 | цефалоспориновый антибиотик II поколения | В | |||||
| цефтазидим | |||||||||
Хирургическое вмешательство, с указанием показаний для оперативного вмешательства, согласно приложения 1 к настоящему КП.
ЛЕЧЕНИЕ МЕХАНИЧЕСКОЙ ЖЕЛТУХИ
Хирургическая тактика лечения МЖ зависит от степени тяжести механической желтухи и наличия сопутствующих патологий [7)].
Главные задачи лечения механической желтухи:
— Ликвидация холестаза;
— Профилактика и лечение печеночно-почечной недостаточности.
Учитывая высокую летальность на высоте желтухи, целесообразно хирургическое лечение проводить в два этапа (схема 3).
Хирургическая тактика при холедохолитиазе в зависимости от степени печеночной недостаточности.

Первый этап: малоинвазивные методы, направленные на ликвидацию холестаза, в сочетании с комплексной консервативной терапией. В случае отсутствия эффекта и нарастания желтухи необходимо выполнять срочные декомпрессионные вмешательства в течение 2–3 суток с момента госпитализации.
Второй этап: по мере разрешения желтухи при более благоприятных обстоятельствах проводят радикальные хирургические операции, если малоинвазивные вмешательства не явились окончательным способом лечения.
Оптимальные схемы (варианты хирургической тактики) лечения механической желтухи при различных заболеваниях [27].
| Холедохолитиаз: · ЭРХПГ – ЭПСТ – литострипсия, литоэкстракция, дренирование – плановая холецистэктомия. · Реже ЧЧХГ – ЧЧХС – литоэкстракция через наружный дренаж – холецистэктомия. · При неэффективности и высоком риске осложнений ЭРХПГ (протяженные стриктуры, большие камни): ЧЧХГ – ЧЧХС – разрешение желтухи – лапароскопическое или открытое вмешательство на протоках (литоэкстракция, анастомозы). |
| Стриктуры протоков: · ЭРХПГ – бужирование – стентирование (протяженность менее 2 см – ограниченные) · ЧЧХГ – ЧЧХС – стентирование (протяженность менее 2 см – ограниченные) · ЧЧХГ – ЧЧХС – наложение анастомоза (протяженность более 2 см – тубулярные) |
| Воспалительное заболевание с желтухой (панкреатит, холецистит): · ЭРХПГ – ЭПСТ – дренирование – лечение воспаления · ЧЧХГ – ЧЧХС – дренирование – лечение воспаления |
| Опухоль: · ЭРХПГ – ЭПСТ – стентирование – лечение опухоли · ЧЧХГ – ЧЧХС – наложение соустья |
Малоинвазивные инструментальные методы лечения МЖ
Известно, что у пациентов старше 70-80 лет показатели смертности при открытой операции и ревизии ОЖП составляет около 4-10%, и может достигать 20% [1)21)-1)23)]. Поэтому, как и при любом хирургическом вмешательстве, оценка операционного риска должна быть оценена. Там, где этот риск высокий, эндоскопическую терапию следует рассматривать в качестве альтернативы.
Учитывая высокую летальность при операциях на высоте желтухи, при наличии тяжелой сопутствующей патологии пациентам легкой, средней, особенно тяжелой степени тяжести МЖ целесообразно начинать с ЭПСТ, экстракции конкрементов, как первый этап операции. При наличии противопоказаний к радикальной операции (второй этап), эндоскопическую методику дренирования желчных путей у таких пациентов можно применить как альтернативный метод лечения МЖ [2),17)-20)].
Эндоскопическая папиллосфинктеротомия (ЭПСТ) и литоэкстракция
ЭРХПГ с ЭПСТ на протяжении многих лет остается основным методом эндоскопического лечения холедохолитиаза. Этот метод позволяет в 85-90% случаев удалять конкременты из общего желчного протока и восстанавливать желчеотток.
ЭПСТ является методом выбора устранения механической желтухи, обусловленной холедохолитиазом, сужением БДС (стенозирующий папиллит), особенно при гнойном холангите. Эта процедура возможна даже у пациентов старших возрастных групп с тяжелыми сопутствующими заболеваниями.
Показания к выполнению метода и прогнозирование его результативности основываются на точном представлении о характере препятствия для желчеоттока (размеры конкрементов, их расположение, количество, состояние устья общего желчного протока). Если размеры конкрементов не превышают диаметра общего печеночного протока, их можно удалить с помощью этой эндоскопической манипуляции и тем самым восстановить пассаж желчи в ДПК.
Местная литотрипсия с литоэктсракцией
В случае наличия крупных конкрементов в холедохе (более 10 мм), перед извлечением их необходимо фрагметировать. Эффективность механической литотрипсии (разрушение камней в желчном протоке) достигает 80–90%. Жесткие корзины предпочтительны в случаях, когда диаметр камня сопоставим с диаметром терминального отдела холедоха. Баллонные катетеры и мягкие корзины целесообразно применять при мелких камнях, особенно при флотирующих конкрементах. Литоэкстракция показана пациентам с отягощенным анамнезом, когда нежелательно проведение повторных контрольных исследований, при опасности вклинения камней в терминальном отделе холедоха при их спонтанном отхождении, при сочетании холедохолитиаза и холангита, при множественных мелких конкрементах.
Эндопротезирование желчных протоков (бужирование и стентирование)
Необходимость во временном эндопротезировании гепатикохоледоха вызвана наличием у пациентов выраженной желтухи и холангита в условиях, когда санация гепатикохоледоха оказалась неполной и желчеотток не был окончательно восстановлен.
При невозможности удалить конкремент из ОЖП эндоскопическим путем, в качестве временной меры необходимо использовать билиарный стент [2)].
Назобилиарное дренирование
У больных, с высоким риском холестаза, после удаления камней, либо при невозможности удаления их эндоскопическим путем проводится назобилиарное дренирование для декомпрессии и санации желчных протоков [2)].
Назобилиарное дренирование в этих случаях помимо желчеотведения позволяет также промывать желчные пути растворами антибиотиков, что способствует быстрой ликвидации холангита и дает возможность выполнять рентгеноконтрастные исследования для контроля за отхождением фрагментов разрушенного камня и мелких конкрементов.
ЭПСТ и эндоскопическое извлечение конкремента рекомендуется в качестве основной формы лечения пациента с холедохолитиазом после холецистэктомии. (УД — IV, СР — С) [1)].
Однако, при применении ЭПСТ высокочастотным током существует опасность развития тяжелых постманипуляционных осложнений, частота которых, по данным ряда авторов, составляет до 10,5% случаев, летальность — до 2,3% [1,1)24)]. Применение тока высокой частоты в монополярном режиме при ЭПСТ в 0,8-6,5% случаев приводит к возникновению кровотечений и в 9% случаев к острым панкреатитам [1)25)]. Это связанно с тем, что при данном способе ток проходит не только в зоне разреза-коагуляции, но и во все стороны вокруг, повреждая окружающие ткани обратно пропорционально их электрическому сопротивлению [1)26)]. Для снижение осложнении после ЭПСТ большинство авторов применяет смешанный ток с преобладанием резки (30W коагуляционного и 30W режущего тока в пропорции 1 /3 к 2 /3).
Умеренный билиарный панкреатит после эндоскопических вмешательств не требует какой-либо терапии, только при возникновении острого панкреатита необходимо лечение. (Уровень доказательства Ib. СР — А) [1)1)].
После регрессирования признаков острого панкреатита холецистэктомию можно выполнить через 2-6 недели. В этом случае не нужно проводить повторную ЭРХПГ, вместе него для обследование ОЖП необходимо ИОХ (МРТ). (УД — Ib. СР — А.) [2),8),9)].
Пациенты с острым холангитом, которым антибиотикотерапия не эффективна, или имеют признаки септического шока требуют срочную декомпрессию билиарного тракта — ЭПСТ, дополненное стентированием или удалением камней. Чрескожное дренирование можно рассматривать в качестве альтернативы ЭРХПГ, но открытой хирургии следует воздержатся (УД — Ib. СР — А) [2)].
При невозможности произвести удаление крупных камней через БДС или протяженной стриктуре ТОХ открытое хирургическое вмешательство остается единственным способом лечения (УД — III, СР — B) [1)].
Чрескожное дренирование, удаление камней билиарных путей предложена как альтернатива или дополнения к существующим способам. При неэффективности или невозможности выполнить эндоскопические или хирургические доступы к желчным путям рекомендуется чрескожный доступ (УД — III. СР — B). [1)1)].
Пациентам при блоке ТОХ, неэффективности (невозможности) эндоскопического доступа чреспузырный доступ для декомпрессии билиарного тракта под контролем УЗИ (КТ) является оптимальным методом для тяжелых больных, что позволит боле тщательно подготовить к радикальной операции [1)1),1)2)].
Радикальные хирургические операции, направленные на восстановление проходимости желчных путей
Минилапаротомия, холецистэктомия, холедохолитотомия, фиброхолангиоскопия/ИОХ (традиционная ревизия холедоха) с наружным дренированием ВПЖП.
Разрез поперечный (продольный) в правом подреберье до 6-7 см, трансректально без пересечения мышц вскрывает брюшную полость. Техника холецистэктомии, холедохотомии, инструментальной ревизии желчных путей проводится традиционно. Однако, ревизия и удаление камней из ОЖП желательно с помощью фиброхолангиоскопа, что значительно снижает вероятность травмы холедоха и постравматические стриктуры [1,2]. Операцию заканчивают дренированием ОЖП одним из способов наружного дренирования. В случае возникновения «технической сложности» данный разрез можно расширить до оптимального размера.
При легкой, степени тяжести МЖ и отсутствии тяжелой сопутствующей патологии хирургическое лечение пациентов с верифицированными камнями ОЖП можно выполнить в один этап [2),10)]. Последние несколько лет в Казахстане разработан и с успехом применяется минилапаротомный доступ (МЛТ) при механической желтухе [8),9)] (схема 3).
В качестве альтернативного способа минилапаротомный доступ можно применить как второй этап операции, после успешной экстракции конкремента эндоскопическим методам при наличии противопоказании для лапароскопической холецистэктомии. Кроме того, минилапаротомный доступ у больных холедохолитиазом можно применить вместе традиционной лапаротомии при неэффективности малоинвазивной технологии декомпрессии билиарного тракта.
Лапароскопическая холедохотомия, фиброхолангиоскопия, наружное дренирование холедоха.
Лапароскопическая холецистэктомия, как второй этап операции после эндоскопической санации холедоха остается основным оперативным вмешательством.
По данным различных авторов лапароскопическая холедохотомия и фиброхолангиоскопическое удаление камней холедоха стали применятся широко в клинической практике [11),12)]. После удаления конкрементов из ОЖП, холедох дренируются через холедохотомический доступ или через пузырный проток с ушиванием раны холедоха рассасывающим шовным материалом (викрил/PSD) [1,2]. После удаления всех камней под контролем фиброхолангиоскопа, хорошей проходимости сфинктера Одди операцию можно закончить «глухим» швом холедоха [13].
Лапароскопическая холедохотомия с ревизией и удалением камней ОЖП позволяет за одну процедуру произвести и холецистэтомию. Это может привести к снижению длительности лечения пациента по сравнению с двухэтапным подходом: ЭРХПГ и лапароскопической холецистэктомии [11),12)].Осложнения после лапароскопической ревизии ОЖП главным образом связаны с холедохотомией – истечение желчи, перемещение Т-образной трубки, а так же такое осложнение как панкреатит встречается редко [13)]. Учитывая техническую сложность лапароскопической операции на желчных путях данную вмешательству необходимо рассматривать как альтернативу к открытой операции.
Пациентам с холедохолитиазом показано лапароскопическая холецистэктомия с интраоперационной фиброхоангиоскопией или до-, послеоперационное эндоскопическое удаление камней. Эти оба метода лечения считаются равноценными, и необходимо поощрять обучение хирургов к лапароскопическим технологиям. (УД — Ib. СР — B.) [1),14)-16)].
Лапаротомный доступ все еще остается основным доступом, когда не возможен удаление камней эндоскопическим методам. Особенно данный доступ актуален, когда возникают технические трудности из МЛТ и при лапароскопических операциях.
Наложение обходных билиодигестивных анастомозов.
Обычно применяются при опухолевых поражениях панкреатодуоденальной зоны либо при протяженных рубцовых сужениях протоков.
При высоких рубцовых стриктурах желчных протоков выполняют сложные реконструктивные операции, направленные на восстановление оттока желчи. Среди них наибольшее распространение получили билиодигестивные соустья на различных уровнях желчных протоков с петлей тонкой кишки, выключенной по Ру (холедохоеюностомия).
Холедоходуоденоанастомоз (ХДА) формируется при мегахоледохе (более 2 см) и множественном холедохолитиазе.
Двойное внутреннее дренирование холедоха применяется при тех же показаниях, что ХДА и вклиненном конкременте ТОХ.
Другие виды лечения;
· плазмаферез;
· гемодиафильтрация;
· гемосорбция;
· физиолечение.
Показания для консультации специалистов:
· Консультация онколога для уточнения тактики (схемы) лечения пациентов с опухолью;
· Консультация анестезиолога при подготовке к операции;
· Консультация реаниматолога, терапевта и других узких специалистов – по показаниям.
Показания для перевода в отделение интенсивной терапии и реанимации:
· МЖ тяжелой степени в сочетании с тяжелой сопутствующей патологией;
· холангит;
· полиорганная недостаточность;
· нарушение витальных функций;
Индикаторы эффективности лечения;
· Устранение (регресс) симптомов механической желтухи;
· Заживление операционной раны первичным натяжением, отсутствие признаков воспаления послеоперационной раны в раннем послеоперационном периоде;
· При нагноении послеоперационной раны – гранулирующая рана с положительной динамикой.
· Положительная динамика, снижение показателей ОАК и печеночной пробы или отсутствие желтухи, лихорадки, болевого и других симптомов, указывающих на осложненное течение послеоперационного периода.
Дальнейшее ведение – при эффективной малоинвазивной технологии (эндоскопического метода или транспеченочных доступов) и нормальном течении послеоперационного периода, выписка из стационара с рекомендациями дальнейшего лечения по месту жительства под наблюдением хирурга, гастроэнтеролога и других специалистов (при наличии сопутствующих заболеваний). Плановую холецистэктомию проводят через 4-6 недель после эндоскопической экстракции конкремента из холедоха [1,2]. После успешной декомпрессии желчных путей пациента с злокачественным новообразованием направляет на дальнейшее к онкологу.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет
Показания для экстренной госпитализации: наличие синдрома «механической желтухи» у пациентов является показанием для экстренной госпитализации в хирургическое отделение.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Guidelines on the management of common bile duct stones (CBDS). E J Williams, J Green, I Beckingham, R Parks, D Martin, M Lombard. Gut 2008;57:7 1004-1021 Published Online First: 5 March 2008. 2) Internal Clinical Guidelines Team. Full version. Gallstone disease. Diagnosis and management of cholelithiasis, cholecystitis and choledocholithiasis. Clinical Guideline 188. Methods, evidence and recommendations. October 2014. National Institute for Health and Care Excellence 3) Soto JA, Velez SM, Guzman J. Choledocholithiasis: diagnosis with oral-contrastenhanced CT cholangiography. AJR Am J Roentgenol 1999;172:943–8. 4) Soto JA, Alvarez O, Munera F, et al. Diagnosing bile duct stones: comparison of unenhanced helical CT, oral contrast-enhanced CT cholangiography, and MR cholangiography. AJR Am J Roentgenol 2000;175:1127–34. 5) Amouyal P, Amouyal G, Levy P, et al. Diagnosis of choledocholithiasis by endoscopic ultrasonography. Gastroenterology 1994;106:1062–7. 6) Sugiyama M, Atomi Y. Endoscopic ultrasonography for diagnosing choledocholithiasis: a prospective comparative study with ultrasonography and computed tomography. Gastrointest Endosc 1997;45:143–6. 7) Гальперин Э.И., Момунова О.Н. Классификация тяжести механической желтухи. / Хирургия 2014;1: С. 5-9. 8) Аймагамбетов М.Ж. Эффективность малоинвазивных хирургических вмешательств в лечении желчнокаменной болезни и ее осложнений. Автореферат диссертации на соискание ученой степени доктора медицинских наук. 2009. С.36. 9) Абатов Н.Т. Іш бүлігінің жаңа хирургиялық технологиясы. Оқу құралы. Қарағанды. 2013. 192 б. 10) Острый холецистит у взрослых. Клинический протокол МЗ РК, 2013г. 11) Rhodes M, Sussman L, Cohen L, et al. Randomised trial of laparoscopic exploration of common bile duct versus postoperative endoscopic retrograde cholangiography for common bile duct stones. Lancet 1998;351:159–61. 12) Cuschieri A, Lezoche E, Morino M, et al. E.A.E.S. multicenter prospective randomized trial comparing two-stage vs single-stage management of patients with gallstone disease and ductal calculi. Surg Endosc 1999;13:952–7. 13) Gurusamy KS, Samraj K. Primary closure versus T-tube drainage after laparoscopic common bile duct stone exploration. Cochrane Database Syst Rev 2007:CD005641. 14) Martin DJ, Vernon DR, Toouli J. Surgical versus endoscopic treatment of bile duct stones. Cochrane Database Syst Rev 2006:CD003327. 15) Waage A, Stromberg C, Leijonmarck CE, et al. Long-term results from laparoscopic common bile duct exploration. Surg Endosc 2003;17:1181–5. Epub 2003 May 13. 16) Riciardi R, Islam S, Canete JJ, et al. Effectiveness and long-term results of laparoscopic common bile duct exploration. Surg Endosc 2003;17:19–22. Epub. 2002 Oct 29. 17) Lygidakis NJ. Operative risk factors of cholecystectomy-choledochotomy in the elderly. Surg Gynecol Obstet 1983;157:15–9. 18) Siegel JH, Kasmin FE. Biliary tract diseases in the elderly: management and outcomes. Gut 1997;41:433–5. 19) Gonzalez JJ, Sanz L, Grana JL, et al. Biliary lithiasis in the elderly patient: morbidity and mortality due to biliary surgery. Hepatogastroenterology 1997;44:1565–8. 20) Hacker KA, Schultz CC, Helling TS. Choledochotomy for calculous disease in the elderly. Am J Surg 1990;160:610–2; discussion 3. 21) Lygidakis NJ. Operative risk factors of cholecystectomy-choledochotomy in the elderly. Surg Gynecol Obstet 1983;157:15–9. 22) Siegel JH, Kasmin FE. Biliary tract diseases in the elderly: management and outcomes. Gut 1997;41:433–5. 23) Gonzalez JJ, Sanz L, Grana JL, et al. Biliary lithiasis in the elderly patient: morbidity 24) Classen М., Шаповальянц С. Г.// Материалы Российского симпозиума «Осложнения эндоскопической хирургии», г. Москва 1996 г. , 22-23 мая, с. 192-230, 5-й Московский международный конгресс по эндоскопической хирургии, Москва, 18-20 апреля 2001 года, с. 214-302/ 25) Балалыкин А. С.//Эндоскопическая абдоминальная хирургия. 1996г., C. 361. 26) Fastenmeier К. High-frequensy technology in transurethral resection. 18th Endourological Symposium in Munich. 1990 s. 1-15. 27) Дадвани С. А., Ветшев П. С., Шулутко А. М. Прудков М.И. Желчнокаменная болезнь. Издательство: ГЭОТАР-Медиа. 2009г. — С.176.
Информация
Сокращения, используемые в протоколе
АД артериальное давление АЛТ Аланинаминотрансфеназа АСТ Аланинаминотрансфераза АЧТВ активированное частичное тромбопластиновое время АФП альфафетопротеин БДС большой дуоденальный сосок ВИЧ вирус иммунодефицита человека ВПЖ внепеченочные желчные пути ГГТП гамма-глутамилтранспептидаза «Д»-учет диспансерный учет ДПК 12-типерстной кишка ЖКБ желчнокаменная болезнь ЖКК желудочно-кишечное кровотечение ЖКТ желудочно-кишечный тракт ИОХ интраоперационная холангиография ИФА иммуноферментный анализ КТ компьютерная томография КЩС кислотно — щелочного состояния ЛХЭ лапароскопическая холецистэктомия МЖ механическая желтуха МЛТ минилапаротомия МНО международное нормализированное отношение МРТ магнитно-резонансная холангиопанкреатотомография МРХПГ магнитно-резонансная холангиопанкреатотомография ОАК общий анализ крови ОАМ общий анализ мочи ОЖП общий желчный проток ОПН общая печеночная недостаточность ПТИ протромбиновый индекс CA 19-9 карбогидратный антиген 19-9 СОЭ скорость оседание эритроцитов СР степень рекомендации ТОХ терминальный отдел холедоха УЗИ ультразвуковое исследование УД уровень доказательности ФГДС фиброгастродуоденоскопия ХДА холедоходуоденоанастомоз ХЭ холецистэктомия ЧСС частота сердечных сокращений ЧЧХГ чрескожная чреспеченочная холангиография ЩФ щелочная фосфатаза ЭКГ электрокардиография ЭндоУЗИ эндоскопическое ультразвуковое исследование ЭПСТ эндоскопическая папиллосфинктеротомия ЭРХПГ эндоскопическая ретроградная холангиопанкреатография Список разработчиков протокола с указанием квалификационных данных:
1) Абатов Нуркаси Тулепбергенович — профессор, кафедра хирургических болезней №1 КарГМУ.
2) Тургунов Ермек Мейрамович – д.м.н., профессор, заведующий кафедрой хирургических болезней №2 КарГМУ.
3) Токсанбаев Данияр Сапарович – к.м.н., заведующий отделением гепатобилиарной хирургии и трансплантологии печени, АО ННЦХ им. А.Н. Сызганова.
4) Калиева Мира Маратовна — к.м.н, доцент кафедры клинической фармакологии и фармакотерапии КазНМУ им. С. Асфендиярова.Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
Аймагамбетов Мейрамбек Жаксыбекович — д.м.н., профессор, заведующий кафедрой интернатуры по хирургии ГМУ г. Семей.Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Механическая желтуха
Обтурационная или механическая желтуха – это не самостоятельное заболевание, а симптом, указывающий на преграду, мешающую желчи двигаться по протокам. Как правило, пожелтение кожи, слизистых оболочек, склеры глаз наступает позже других признаков текущей болезни, но указывает на необходимость незамедлительной врачебной помощи.
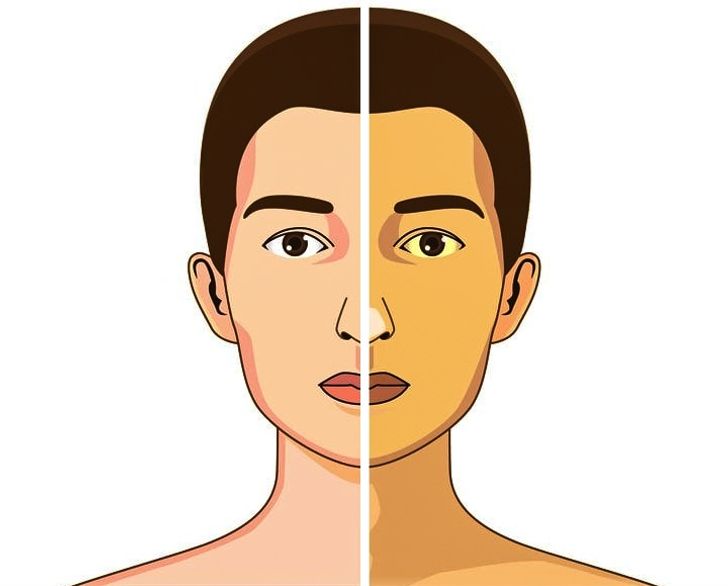
Причины появления
- опухоли злокачественные и доброкачественные как внутри протока (папилломы), так и внешние, сдавливающие канал снаружи (в том числе лимфомы и метастазы);
- камни в общем желчном протоке (холедохолитиаз);
- рубцы и стриктуры, возникшие после прошлых операций;
- воспалительные процессы;
- врожденные аномалии;
- кисты;
- глистные инвазии.
Симптомы при механической желтухе
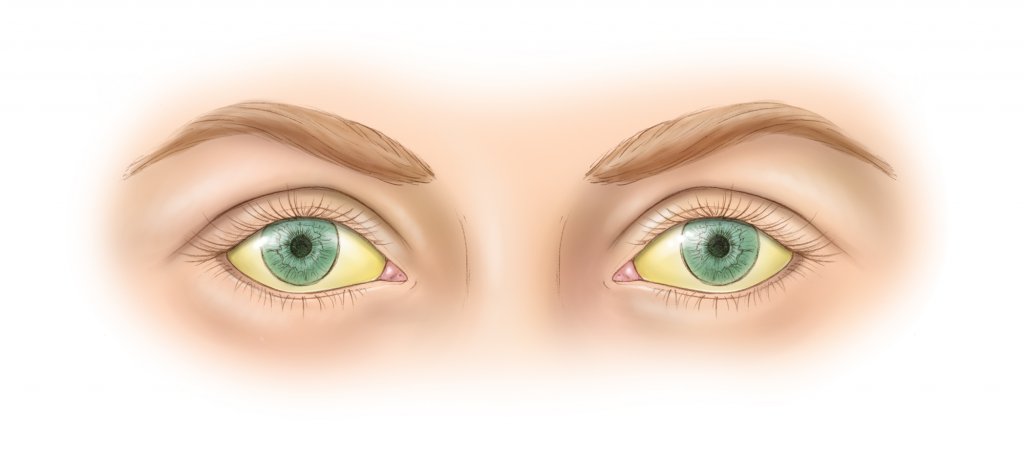
Ещё до того, как появится пожелтение, пациент начинает испытывать боль в правом подреберье. В зависимости от причины, ощущения могут быть различной интенсивности и регулярности. В норме желчь выбрасывается из пузыря в протоки при сокращении желчного пузыря, когда пищевая масса достигла двенадцатиперстной кишки. Поэтому в начале заболевания боль ощущается преимущественно после приёма пищи, может исчезать совсем или стихать до нового приступа. А когда желчь скапливается, возрастает давление на стенки протоков и пузыря, появляется постоянная сильная изнуряющая боль. Чаще опоясывающая или иррадиирующая в область лопаток.
Кал становится бесцветным и жирным, так как без желчи жиры не усваиваются и нет окрашивающего пигмента.
Моча темная, в результате выведения пигментов почками.
Если есть воспаление, то поднимается температура, появляется озноб, слабость.
Попавшие в кровь компоненты желчи отравляют организм и приводят к зуду кожи, нарушению свертываемости крови, снижению давления и сердечного ритма (брадикардия). Пациент тревожится, паникует, плохо спит.
При неполном перекрытии протока симптоматика менее выражена.
Диагностика
Поскольку механическая желтуха – это не самостоятельное заболевание, а синдром, то задача не подтвердить, а найти и дифференцировать причину. В первую очередь проводится осмотр и собираются данные о пациенте: проводились ли операции по поводу ЖКБ, наличие хронических заболеваний, особенности рациона и так далее.
Клинические и биохимические лабораторные исследования крови, кала и мочи покажут общее состояние, степень отравления, наличие воспаления, состояние свертывающей системы. Для механической желтухи характерно сильное повышение прямого билирубина, щелочной фосфатазы, повышение АЛТ и АСТ.
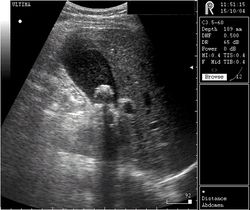
- Ультразвуковое исследование (УЗИ) органов брюшной полости. С его помощью можно увидеть увеличение желчного пузыря и протоков, наличие камней, опухоли. Диагностическая ценность УЗИ примерно 75%. Применяют как скрининговую процедуру – безболезненную для пациента и не требующую создания специальных условий для проведения;
- Компьютерная томография (КТ) с контрастом позволяет обнаружить опухоли двенадцатиперстной кишки, поджелудочной железы, холедоха;
- Магнитно-резонансная томография (МРТ) обнаруживает камни и опухоли, показывает структуру печени и поджелудочной железы;
- ЭРПХГ – диагностика при помощи рентген-контрастного вещества. Подробнее о ней в разделе лечение.
Главная цель обследований – отличить печеночную желтуху от механической и выявить конкретную причину и локализацию закупорки тока желчи.
Лечение
Задача врачей при лечении механической желтухи – устранить причину обструкции (перекрытия), восстановить отток желчи и назначить симптоматическое лечение.
Для лечения холедохолитиаза чаще всего используют метод ЭРПХГ (эндоскопической ретроградной панкреатохолангиографии). При помощи специального оборудования в условиях рентгенкабинета проводится эндоскопический осмотр. Затем через большой сосочек двенадцатиперстной кишки вводится контрастное вещество и по серии рентгеновских снимков анализируется состояние желчных и панкреатических протоков. Если обнаруживаются мелкие камни, их удаляют. Крупные дробят и также извлекают ЭРПХГ дает возможность делать разрез сфинктера, удалять папилломы, заслоняющие просвет. Процедура имеет ряд противопоказаний, но в ряде случаев выполняется по жизненным показаниям.
Дренирование желчных протоков при механической желтухе используют, чтобы остановить патологический процесс, убрать давление из желчных протоков. Через кожу делают прокол и по дренажу застойная желчь сливается в специальную ёмкость. У пациентов с новообразованиями трубочка остается до решения вопроса с опухолью. Операбельную убирают хирургическим путем. При неоперабельных проводят стентирование – устанавливают специальный протез-расширитель внутрь протоков, чтобы нормализовать ток желчи.
Хирургия в лечении механической желтухи может быть полостная и лапароскопическая. При ЖКБ удаляют наполненный камнями желчный пузырь, освобождают протоки от конкрементов, восстанавливают проходимость желчных путей.
При медикаментозном лечении применяют:
- обезболивающие препараты;
- спазмолитики;
- трансфузионные растворы для скорейшего выведения токсинов и восстановления электролитного баланса;
- препараты для регуляции свёртывания крови;
- антибактериальные и противовоспалительные средства и так далее.
Юсуповская больница хорошо оснащена и имеет все возможности для корректной диагностики и устранения причин и последствий закупорки желчных путей. Врачи подберут оптимальную схему и способы лечения с учетом состояния пациента, индивидуальных особенностей течения заболевания и результатов обследований.
Возможные осложнения
При своевременном обращении за медицинской помощью прогноз на выздоровление благоприятный. Однако, при длительном отравлении организма билирубином возможны поражения печени, почек, сердца, сосудов, центральной нервной системы, свертывающей системы крови. При несоблюдении врачебных рекомендаций осложнения могут возникнуть в любой из перечисленных систем органов.
В зоне самого очага могут наступить необратимые процессы в ткани печени и поджелудочной железы. Желчнокаменная болезнь имеет свойство рецидивировать, поэтому особенно важно соблюдать режим питания, установленный врачом.
Почему необходимо при первых же симптомах обращаться к врачам
Игнорировать боли и другие признаки недомогания в области печени нельзя, особенно если в анамнезе уже были операции. Занимаясь самолечением, мы лишь убираем симптомы и теряем время. Так, в случае опухолей, на ранней стадии их можно удалить и пройти курс лечения. Камни, закрывающие просвет, со временем увеличиваются в размерах и убрать их становится сложнее. Вовремя обнаруженная причина – это 50% успешного лечения.
При пожелтении кожных покровов и склер нужна экстренная медицинская помощь. Несвоевременное обращение к врачу может привести к летальному исходу.
Калькулезный холецистит, осложненный механической желтухой
Механическая желтуха является одним из самых частых осложнений калькулезного холецистита. Причины появления желтухи при этом широко распространенном заболевании многообразны, но в большинстве случаев она является следствием органических поражений внутрипеченочных желчных протоков. Обтурационную желтуху при калькулезном холецистите чаще всего вызывают камни желчных протоков, рубцовый стеноз большого сосочка двенадцатиперстной кишки (БСД) и индуративный панкреатит, сдавливающий дистальный отдел общего желчного протока. Нарушая проходимость желчных протоков, эти причины ведут к застою желчи, желчной гипертензии и холемии.
Кроме того, при калькулезном холецистите желтуха может быть следствием перихоледохеального лимфаденита, первичного склерозирующего холангита, глистной инвазии, гемобилии, а также может возникнуть при воспалительном процессе — холангите и гепатите, нередко сопутствующем острому холециститу.
Клиника калькулезного холецистита, осложненного механической желтухой
Клиническая картина калькулезного холецистита осложненного механической желтухой чрезвычайно многообразна, что объясняется существованием различных причин, вызывающих обтурацию желчных протоков, тяжестью и длительностью желтухи, а также нередким сочетанием обтурационного холестаза с острым панкреатитом, гнойным холангитом или острым панкреатитом. Но при всем разнообразии клинической симптоматики калькулезного холецистита, осложненного механической желтухой, прослеживается ряд особенностей, который позволяет выделить следующие формы этого заболевания: желтушно-болевую, желтушно-панкреатическую, желтушно-холецистную, желтушно-безболевую и желтушно-септическую.
Желтушно-болевая форма – это наиболее частая форма клинического проявления неопухолевых поражений желчных протоков, осложненной механической желтухой. Основными клиническими симптомами ее являются боль, тошнота, рвота, лихорадка и желтуха.
Боль при этой клинической форме заболевания возникает внезапно и носит характер желчной колики. Боли чрезвычайно интенсивные, локализуются в правом подреберье и эпигастральной области, иррадиируют в правую лопатку, плечо или поясничную область. Приступ желчной колики длится несколько минут и часов, а иногда бывает затяжным и продолжается более суток. Чрезмерно интенсивные боли в животе, наиболее характерные для закупорки камнем БСД и преампулярного отдела желчных протоков, авторы объясняют спастическим сокращением мускулатуры желчного пузыря, внезапно возникающей гипертензией и растяжением желчных протоков, а также травмой БСД и выраженным спазмом его мышечного сфинктера.
Тошнота и рвота часто наблюдаются во время приступа желчной колики. Рвота бывает одно- или двукратная и крайне редко бывает многократной. Считают, что рвота при желчной колике носит рефлекторный характер.
Для желтушно-болевой формы заболевания характерно также повышение температуры тела до 38-39 ° С и резкий озноб, возникающий во время приступа. Лихорадка и озноб проявляются у большинства больных и прекращаются тотчас после прохождения приступа. Полагают, что происхождение приступа связано с возбуждением центральной теплорегуляции, либо с обострением воспалительного процесса в желчных протоках и бактериемией.
Желтуха – наиболее яркий и постоянный симптом заболевания. Она появляется через 12-24 часа после стихания болевого приступа. В большинстве случаев желтуха склер и кожи принимает стойкий и прогрессирующий характер, причем чаще всего это наблюдается при вколоченных камнях дистального отдела общего желчного протока и ущемления камня в БСД. Желтуха быстро проходит, если заболевание не осложняется холангитом.
После купирования болевого приступа состояние больных остается удовлетворительным. Частота пульса находится в пределах нормы или имеет тенденцию к брадикардии. Живот при пальпации определяется мягким и безболезненным. У большинства больных желчный пузырь не пальпируется, а печень не увеличена. Классические симптомы Ортнера, Мерфи, Георгиевского-Мюсси – при этой клинической форме обычно отрицательные.
Желтушно-панкреатическая форма наиболее характерна для ущемленного камня и рубцового сужения БСД, редко наблюдается при протяженной стриктуре дистального отдела общего желчного протока на почве индуративного панкреатита. Общность двух протоковых систем определяет симптоматику заболевания, которая включает в себя симптомы обтурационной желтухи и острого панкреатита.
Согласно теории Opie развитие острого панкреатита при ущемлении камня в БСД обусловлено рефлюксом желчи в проток поджелудочной железы. Но к развитию острого панкреатита может привести не только рефлюкс желчи, но и нарушение оттока секрета из него с повышением внутрипротокового давления, что может иметь место при закрытии камнем устья протока или сдавлении им межпротоковой перегородки.
Существует два варианта проявления желтушно-панкреатической калькулезного холецистита, осложненного механической желтухой. При первом варианте явления острого панкреатита возникают тотчас после приступа желчной колики, и в этом случае в клинической картине заболевания преобладают симптомы острого панкреатита, маскирующие клинику ущемленного камня и стеноза БСД. При втором варианте острый панкреатит развивается после повторного приступа желчной колики и на фоне уже возникшей желтухи. В этом случае симптомы острого панкреатита появляются на фоне симптомов обтурационной желтухи и не маскируют их.
Ведущим симптомом этой формы заболевания являются боли, который при первом варианте течения, которые при первом варианте течения заболевания принимают постоянный характер с момента развития приступа, а при втором варианте — после повторного приступа желчной колики. Боли обычно локализуются в верхней половине живота или носят опоясывающий характер. Они сопровождаются тошнотой и повторной рвотой. Желтушное окрашивание появляется через 12-24 часа с момента развития приступа. Желтуха быстро нарастает в интенсивности, что в некоторой степени связано со сдавлением общего желчного протока головкой поджелудочной железы. У больных наблюдаются ознобы, слабость, моча приобретает темно-бурый оттенок, а кал обесцвечивается. Язык сухой и обложенный. Пальпаторно определяется значительная болезненность в правом подреберье и эпигастральной области, а иногда и в левом подреберье. Здесь наблюдается локальное напряжение мышц, а при наличии выпота в брюшной полости выявляется симптом Щеткина-Блюмберга. Как правило, определяются симптомы острого панкреатита: Воскресенского и Мейо-Робсона.
В диагностике этой формы калькулезного холецистита, осложненного механической желтухой, наряду с определением в крови содержания билирубина и активности ферментов печени и амилазы в моче.
Основанием для выделения желтушно-холециститной формы послужили многочисленные свидетельства сочетания острого холецистита с обтурационным холестазом, причем чаще всего на почве холедохолитиаза и стеноза БСД. Существует мнение, что определяющим фактором в ее происхождении является острый холецистит, вызывающий закупорку общего желчного протока камнем в связи с воспалительным отеком желчных протоков или рефлекторным спазмом сфинктера Одди. Считают также, что в основе развития острого холецистита и обтурационной желтухи лежит первичная закупорка желчного протока камнем, приводящая к застою желчи и обострению инфекционного процесса в желчном пузыре.
Постоянными симптомами, помимо желтухи, гипертермии и тахикардии, являются боли в правом подреберье и эпигастральной области, мышечное напряжение, положительные симптомы Щеткина-Блюмберга, Ортнера и Георгиевского-Мюсси. При умеренном напряжении мышц брюшной стенки удается пальпировать напряженный и резко болезненный желчный пузырь. В клиническом анализе крови выявляется лейкоцитоз и сдвиг лейкоцитарной формулы влево.
Отличительной чертой желтушно-безболевой формы является отсутствие указаний в анамнезе на болевой приступ, предшествовавший появлению желтухи. Желтуха появляется исподволь на фоне удовлетворительного состояния больного. Иногда появлению ее предшествует кратковременный озноб и повышение температуры тела до 38-39 ° С, что может быть связано с обострением воспалительного процесса в зоне обтурации желчного протока. Живот у больных остается мягким и безболезненным, желчный пузырь не пальпируется. Печень вначале не пальпируется, а по мере нарастания холестаза увеличивается.
В основе желтушно-септической формы заболевания лежит нарушение оттока желчи в кишечник вследствие полной или частичной обтурации желчных протоков и присоединение вирулентной инфекции, что быстро приводит к развитию гнойного холангита, нередко осложняющегося образованием абсцессов в печени и сепсисом. Это одна из самых тяжелых форм заболевания, дающая наиболее высокую летальность.
Клиническая картина желтушно-септической формы заболевания достаточно яркая. Заболевание начинается остро с появления сильных болей в правом подреберье, иррадиирующих в правую лопатку, плечо или поясничную область. Болевой приступ сопровождается тошнотой, рвотой, потрясающими ознобами и повышением температуры тела до 38-39 ° С. Причем ознобы и подъемы температуры повторяются несколько раз в сутки; температура принимает гектический характер. Вскоре появляется желтуха кожи склер, интенсивность которой постепенно нарастает.
Общее состояние больных обычно тяжелое. Больные апатичны, сонливы, может быть спутанное сознание и дезориентация. Пульс учащается до 100-120 в 1 мин. Живот при пальпации мягкий, болезненный в правом подреберье. Часто печень увеличивается в размерах и край ее становится болезненным. Симптомы раздражения брюшины отрицательные. При исследовании крови отмечается высокий лейкоцитоз до 18-25*10 9 /л и выше. В биохимическом анализе крови выявляются гипербилирубинемия, повышение активности аминотрансфераз, щелочной фосфатазы и альдолазы. Уменьшается диурез. В клиническом анализе мочи обнаруживают белок и цилиндры.
При прогрессировании заболевания нарастает гнойная интоксикация, может развиться септический шок, острая печеночная, почечная, а также сердечная недостаточность. Этим больным показано срочное оперативное вмешательство с наружным дренированием желчных протоков и проведение интенсивной терапии, включая целенаправленную и адекватную антибактериальную терапию.
Установление точного диагноза затрудняет сходная симптоматика вышеприведенных форм калькулезного холецистита, осложненного механической желтухой неопухолевого генеза, а также сходство с клинической картиной механической желтухи опухолевого происхождения и вирусным гепатитом, что требует уточнения диагноза с помощью специальных методов диагностики.
Инструментальные методы исследования
Из инструментальных методов диагностики калькулезного холецистита в первую очередь следует отметить УЗИ органов брюшной полости, диагностическая точность которого составляет при остром холецистите 89%. Применение этого метода диагностики позволяет не только установить наличие острого холецистита, осложненного механической желтухой, но и уточнить воспаления желчного пузыря и характер желтухи. Использование метода становится особенно ценным, когда острый холецистит протекает под маской «острого живота» или острого панкреатита. Располагая точной информацией о форме острого холецистита и распространенности воспалительной процесса, представляется возможным определять лечебную тактику и решать вопросы о сроках операции.
Диагностика камней желчного пузыря при УЗИ основывается на трех признаках:
- фокальное затемнение с идущей от камня дорожкой, называемой акустической тенью;
- отсутствие тени желчного пузыря и появление в зоне его плотной эхо-структуры с акустической тенью;
- наличие фокальной эхо-структуры не дающей акустической тени.
Достоверным эхографическим признаком внепеченочного холестаза является расширение желчных протоков. На основании одного лишь этого эхографического признака можно предположить обтурационный характер желтухи, но нельзя высказаться о ее природе и причине. Правильно установить диагноз с указанием причины желтухи возможно у тех больных, у которых при сканировании в желчных протоках выявляется акустическая тень, свидетельствующая о наличии камня.
Заключительным этапом диагностического обследования больных с механической желтухой является оценка состояния поджелудочной железы. При сканировании преследуют две цели: диагностика рака как возможной причины заболевания и выявления сопутствующего острого панкреатита и определение тяжести процесса.
Подводя итог вышеизложенному, следует отметить, что ограниченные диагностические возможности УЗИ обуславливают необходимость дополнения его проведением рентгеноконтрастного исследования желчных протоков (ЭРХПГ, ЧЧХ), чтобы уточнить диагноз и определить возможность применения неоперативных методов разрешения желтухи.
Гастродуоденоскопия имеет немаловажное значение как для диагностики основного заболевания, вызвавшего обтурацию желчных протоков, так и для оценки сопутствующих изменений в желудке и двенадцатиперстной кишке.
Гастродуоденоскопия особенно эффективна в выявлении ущемленного камня и рака БСД. Диагностика ущемленного камня базируется на прямых и косвенных эндоскопических признаках заболевания. По прямым эндоскопическим признакам, к которым относится визуализация камня непосредственно в устье сосочка, заболевание диагностируется редко. Чаще всего диагноз устанавливают по косвенным эндоскопическим признакам: увеличение БСД в размерах до 1-1,5 см., выбухание его в просвет двенадцатиперстной кишки, появлению в слизистой оболочке сосочка кровоизлияний, гиперемии, отека, а также эрозий и фибринозного налета. При ущемленном камне устье БСД зияет или не дифференцируется.
Эндоскопическая диагностика рака БСД обычно не вызывает затруднений, если выявляется полиповидная опухоль с бугристой или узловатой поверхностью багрово-красного или малинового цвета с участками изъязвления. Опухоль бывает разных размеров, выбухает в просвет кишки и обтурирует его. При распаде опухоли возникает контактная кровоточивость. Диагноз рака БСД подтверждается цитологическим исследованием биопсийного материала.
Внедрение в медицинскую практику метода эндоскопической ретроградной холангиопанкреатографии значительно упростило и улучшило решение диагностических задач при заболеваниях органов гепатодуоденальной зоны. Так как абсолютных противопоказаний для выполнения ЭРХПГ при внепеченочном холестазе не существует, то для своевременного установления диагноза и выбора метода лечения ее нужно производить у каждого больного с подозрением на обтурационную непроходимость желчных протоков. Опыт применения ЭРХПГ показал высокую эффективность метода в выявлении причин механической желтухи, уровня обтурации желчных протоков и в оценке анатомо-функционального состояния билиопанкреатической системы. Ранняя диагностика заболевания с помощью этого первоочередного рентгеноконтрастного метода исследования дает возможность рационально решать вопросы лечебной тактики, и, кроме того, сократить сроки обследования больного.
Холангиография путем чрескожной пункции внутрипеченочных желчных протоков является ценным методом диагностики при обтурационном холестазе. Будучи достаточно сложной процедурой и имея множество осложнений, ЧЧХ должна проводится в хорошо оснащенной операционной опытными специалистами. К ЧЧХ прибегают в случаях, когда данные клинико-лабораторных и других методов исследования не позволяют дифференцировать механическую желтуху от паренхиматозной; когда не установлена природа и уровень обтурации внепеченочных желчных протоков, а уточнить характер заболевания методом ЭРХПГ в силу ряда причин не представляется возможным; если у больных с длительной закупоркой желчных протоков имелась выраженная холемическая интоксикация, для устранения которой целесообразно сочетать диагностическое исследование с внутрипротоковыми лечебными мероприятиями.
ЧЧХ, являясь точным методом диагностики заболеваний, осложняющихся механической желтухой, по диапазону своих диагностических возможностей она равноценна интраоперационной холангиографии, что исключает выполнять холангиографию во время операции.
Метод компьютерной томографии является самым современным методом исследования и весьма простым в исполнении. В норме при КТ визуализируются все органы гепатодуоденальной зоны. КТ наиболее эффективна в выявлении холедохолитиаза, расширения внутри- и внепеченочных желчных протоков как признака обтурационного холестаза, кист и опухолей печени размером от 0,5 см. и более, острого панкреатита, кистозных образований поджелудочной железы и менее информативна в дифференцировке хронического панкреатита и рака поджелудочной железы.Лапароскопия относится к числу технически простых и относительно безопасных методов исследования. Применение лапароскопии противопоказано при крайней тяжести общего состояния больного, выраженной сердечной и легочной недостаточности, а также при подозрении на массовый спаечный процесс в брюшной полости.
Исходя из диагностической информативности лапароскопии, применение ее целесообразно при неясном характере желтухи и невозможности дифференцировать желтуху механического характера от паренхиматозной. Дифференциальная диагностика желтухи базируется главным образом на визуальной оценке цвета печени: ярко-красный цвет ее является достоверным признаком вирусного гепатита, а зеленая или зеленовато-коричневая окраска печени с гладкой поверхностью и расширением субкапсулярных желчных протоков указывает на желтуху обтурационного происхождения. Установление этиологии желтухи по эндоскопическим признакам затруднительно в ранние сроки заболевания, так как известно, что отличительный цветовой оттенок печень приобретает через 2-3 недели с момента появления желтухи.
Лапароскопию при остром холецистите и панкреатите в последнее время стали широко применять с лечебной целью для создания холецистостомы, способствующей купированию воспалительного процесса и устранению желчной гипертензии. Лапароскопическое дренирование желчного пузыря позволяет отодвинуть сроки операции и выполнить ее в холодном периоде или вообще отказаться от нее у больных с высоким операционным риском.
При подозрении на заболевание поджелудочной железы возникает необходимость в применении радионуклидного сканирования у больных с механической желтухой неопухолевого генеза. Метод используется как для оценки степени нарушений функций поджелудочной железы так и для выявления очаговых образований в ней.
К основным показаниям к проведению сцинтиграфии относятся случаи, подозрительные на индуративный панкреатит, и невозможность исключить рак головки поджелудочной железы. Оно показано также при неясном характере обтурационной желтухи у больных, которым по тяжести общего состояния нельзя провести рентгеноконтрастное исследование желчных протоков, и при непереносимости йодистых препаратов.
Оценку состояния поджелудочной железы проводят по общепринятым критериям: расположению, форме, величине и очертанию изображения железы, характеру и скорости накопления радионуклида, наличию зон с повышенной или пониженной активностью. Окончательное заключение о характере поражения железы по результатам проведения сцинтиграфии следует делать только после проведения многофакторного анализа данных, полученных при клинико-лабораторном и других методах исследования.
Лечение калькулезного холецистита, осложненного механической желтухой
Лечебная тактика при калькулезном холецистите, осложненном механической желтухой заключается в устранении желтухи до оперативного вмешательства, если характер заболевания не требует экстренной или срочной операции. Для устранения желтухи широкое применение получили эндоскопические операции – папилосфинкеротомия и лапароскопическая холецистостомия, а также чреспеченочное дренирование желчных протоков. Применение у этого контингента больных эндоскопических и транспеченочных вмешательств направлено на устранение желтухи и желчной гипертензии и причин их развития, для того чтобы произвести операцию в более благоприятных условиях для больного, с меньшим для него риском и в меньшем объеме. Благодаря современным диагностическим методам, позволяющим ускорить обследование больного и уточнение диагноза, сроки проведения операции можно сократить до 3-5 дней. За этот относительно короткий срок можно тщательно обследовать больного и оценить функциональное состояние различных систем организма, а также полноценно подготовить больного к операции.
При сочетании механической желтухи с острым холециститом следует придерживаться активной тактики, что определяется не только наличием холестаза и холемии, но и присоединением гнойной интоксикации. В этих случаях сроки операции зависят от тяжести воспалительного процесса в желчном пузыре и выраженности перитонита. При хирургическом лечении острого холецистита одновременно производится вмешательство на внепеченочных желчных протоках, причем после оценки характера патологического процесса в них. У больных с высоким операционным риском по поводу острого холецистита выполняется лапароскопическая холецистостомия, а для разрешения желтухи – эндоскопическое транспапиллярное вмешательство, сочетающееся при явлении гнойного холангита с назобилираным дренированием. Эндоскопические операции на желчном пузыре и желчных протоках позволяют купировать воспалительный процесс и ликвидировать желтуху.
При подготовке больных к операции и ведении их в послеоперационном периоде прежде всего нужно иметь в виду нарушение белкового обмена с развитием гипопротеинемии и гипоальбуминемии. Для устранения этих последствий применяют белковые препараты, отдавая предпочтение при этом не расщепленным белкам (сухая плазма, протеин, альбумин), период полураспада которых в организме составляет 14-30 дней, а аминокислотам, которые используются организмом для синтеза органных белков. К таким препаратам относят гидролизат казеина, аминосол, альвезин, вамин и др. Дефицит альбумина необходимо начать восполнять за 3-4 дня до операции трансфузией 10-20% раствора его в количестве 100-150 мл в сутки и продолжить в течение 3-5 дней после нее.
Для обеспечения больного энергетическим материалом, а также для стимуляции регенеративных процессов в печени, повышения ее антитоксической функции и устойчивости гепатоцитов к гипоксии рекомендуют вводить концентрированные растворы глюкозы в объеме 500-1000 мл в сутки. Для повышения эффективности метаболизма внутривенно вводимой глюкозы необходимо добавлять инсулин, при этом доза его должна быть несколько выше стандартной, чтобы проявлялось его метаболическое действие.Обязательными компонентами программы терапии при обтурационной желтухе являются препараты, улучшающие функциональное состояние гепатоцитов и стимулирующие процесс их регенерации. К таким относят эссенциале, легалон, карсил, сирепар и др. К назначению их нужно прибегать в ближайшем послеоперационном периоде и воздерживаться до ликвидации холестаза, чтобы не вызвать срыва адаптации гепатоцитов к возникшим изменениям в условиях желчной гипертензии и холемии. Многокомпонентная терапия при механической желтухе должна включать в себя витаминотерапию витаминами группы А, В (В1, В6, В12), С, Е.
Инфузионная терапия должна быть направлена на восстановление ОЦК, коррекцию КОС. Антибактериальная терапия должна быть направлена на профилактику гнойно-септических осложнений. Наиболее эффективным режимом антибактериальной терапии считается интраоперационное введение антибактериальных препаратов.Проведение патогенетически обоснованной инфузионно-медикаментозной терапии у больных с калькулезным холециститом и механической желтухой позволяет обеспечить благоприятное течение послеоперационного периода и предупредить развитие острой печеночной, почечной и сердечно-сосудистой недостаточности.
Источник https://diseases.medelement.com/disease/%D0%BC%D0%B5%D1%85%D0%B0%D0%BD%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B0%D1%8F-%D0%B6%D0%B5%D0%BB%D1%82%D1%83%D1%85%D0%B0/14844
Источник https://yusupovs.com/articles/khirurgiya/mekhanicheskaya-zheltukha/
Источник http://www.hospsurg.ru/content/view/813/