Осложненная позвоночно-спинномозговая травма поясничного отдела позвоночника. Клинические рекомендации.
34КР367Осложненная позвоночно-спинномозговая травма поясничного отдела позвоночника
МКБ 10: S 32.0 , S 33.1 , S23.1, Т 91.1 , Т91.3
Год утверждения (частота пересмотра): ____ (пересмотр каждые 3 года)
ID: КР514
Профессиональные ассоциации:
- Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР)
Утверждены
Согласованы
Научным советом Министерства Здравоохранения Российской Федерации__ __________201_ г.
Оглавление
- Ключевые слова
- Список сокращений
- Термины и определения
- 1. Краткая информация
- 2. Диагностика
- 3. Лечение
- 4. Реабилитация
- 6. Дополнительная информация, влияющая на течение и исход заболевания
- Критерии оценки качества медицинской помощи
- Список литературы
- Приложение А1. Состав рабочей группы
- Приложение А2. Методология разработки клинических рекомендаций
- Приложение Б. Алгоритмы ведения пациента
- Приложение В. Информация для пациентов
- Приложение Г.
Ключевые слова
- перелом поясничного отдела позвоночника
- осложненное повреждение позвоночника
- позвоночно-спинномозговая травма
- травматическая болезнь спинного мозга
- сдавление спинного мозга
- декомпрессия спинного мозга
- декомпрессивно-стабилизирующие вмешательства
Список сокращений
ПСМТ — позвоночно-спинномозговая травма
ТБСМ – травматическая болезнь спинного мозга
шкала ASIA (ASIAISCSC) – American Spine Injury Assosiation International Standards for Neurological and Functional Classification of Spinal Cord Injury – шкала для оценки повреждения спинного мозга на основании клинических проявлений
VAS – визуальная аналоговая шкала боли для самооценки выраженности болевого синдрома в баллах
PSO — Pedicle Subtraction Osteotomy – остеотомия через корень дуги позвонка
VCR — Vertebral Column Resection – резекция позвоночного столба
COWO — Closing-Opening Wedge Osteotomy – закрыто-открытая клиновидная остеотомия
Термины и определения
Перелом позвоночника — патологическое состояние, возникающее в ходе нарушения анатомической целостности костей позвоночника. Происходит под воздействием силы, вызывающей резкие и чрезмерные сгибания позвоночника или при непосредственном воздействии силы (травма).
Перелом поясничного отдела позвоночника — перелом позвонков на уровне L1- L5 позвонков.
Осложненное повреждение позвоночника (осложненная позвоночно-спинномозговая травма) – повреждение позвоночника, сопровождающееся травмой спинного мозга, его образований и структур позвоночного канала, влекущее неврологические проявления соответственно уровню поражения.
Травматическая болезнь спинного мозга — комплекс обратимых или необратимых изменений, наступающих после острого повреждения вещества спинного мозга или сосудов, оболочек и корешков, что сопровождается реологическими и ликвородинамическими расстройствами и приводит к частичному или полному нарушению проводимости по спинному мозгу и его корешкам.
Декомпрессия спинного мозга и (или) дурального мешка – устранение механического субстрата, оказывающего сдавление.
Декомпрессивно-стабилизирующее вмешательство – хирургическое вмешательство, в ходе которого устраняется сдавление спинного мозга и выполняется стабилизация позвоночника фиксирующими устройствами.
1. Краткая информация
1.1 Определение
Осложненная позвоночно-спинномозговая травма – повреждение позвоночника, сопровождающееся травмой спинного мозга, его образований и структур позвоночного канала, влекущее неврологические проявления соответственно уровню поражения.
1.2 Этиология и патогенез
Травма позвоночника и спинного мозга является разноплановой патологией, характеризующейся различными механизмами, уровнем, степенью повреждения костных и невральных структур. При анализе позвоночно-спинномозговой травмы выделяются уровень поражения, пораженные структуры (мягкотканно-связочные, костные, невральные), механизм повреждения, степень поражения нервных структур, стабильность и проградиентность поражения костно–связочных элементов.
К механизмам, вызывающим повреждение позвоночного столба, принято относить: аксиальную компрессию, экстензию, флексию, ротацию, смещение тел по отношению друг к другу — сдвиг, растяжение, комбинированные механизмы [11].
Представления о переломах позвоночника основываются на познании механизмов травмы и патоморфологии повреждений. Исходя из механизма травмы, т.е. из понимания воздействия механических сил выделяют основные группы переломов, определяющих пути и направления в лечении.
Компрессионные повреждения позвоночника составляют наиболее многочисленную группу повреждений позвоночника, начиная от краевых переломов передне-верхнего угла тела позвонка до многооскольчатых взрывных разрушений. Компрессионные вколоченные переломы тел позвонков, как правило, являются стабильными, связочный аппарат при них не поврежден. Подвергаются разрушению только элементы передней колонны позвоночного столба. Задняя поверхность позвонка остается интактной. Неврологическая симптоматика маловероятна.
Нередко компрессионно-оскольчатые переломы тел позвонков сопровождаются раскалыванием как в сагиттальной, так и во фронтальной плоскости с различной степенью смещения отломков. Между отломками могут интерпонироваться элементы поврежденного межпозвоночного диска, что препятствует сращению позвонка.
В некоторых случаях отломки передних отделов смещаются кпереди. Деформации позвоночного столба могут быть заметно выраженными. Задние отделы позвонка остаются интактными и неврологическая симптоматика в остром периоде развивается редко. Сопротивление компрессионным нагрузкам и угловым деформациям снижается, нередко развивается несращение перелома и патологическая подвижность на уровне повреждения.
Большую и сложную часть повреждений грудного и поясничного отделов позвоночника, являющихся следствием компрессионных нагрузок, составляют взрывные переломы, при которых тело позвонка разрушено полностью или частично и состоит из осколков, расположенных в центре и на периферии.
Физиологической основой перелома является превышение внутрителового давления над прочностью его структур, вследствие чего происходит подобие «взрыва». Элементы межпозвоночных дисков, как правило, внедряются между отломками и препятствуют консолидации перелома в дальнейшем.
При взрывных переломах тел позвонков наиболее опасны костные осколки, расположенные ближе к позвоночному каналу. Они являются причиной разрушения спинного мозга и его элементов. Взрывные переломы могут быть крупно или мелкооскольчатыми, охватывать все тело позвонка или его часть.
Дистракционные повреждения позвоночника — суть этих повреждений заключается в разрыве передних и задних структур позвоночного столба в результате чрезмерного растяжения. В зависимости от величины повреждающей силы разрываются капсулы дугоотростчатых суставов, желтая, меж- и надостистые связки, иногда с вовлечением мышц разгибателей спины и фасции. Повреждение передней и средней колонны характеризуется разрывом межпозвоночного диска.
Разрыв заднего связочного комплекса характеризуется возникновением подвывиха, вывихов суставных отростков, возможен их перелом.
При таких повреждениях развивается нестабильность позвоночника и угроза развития неврологической симптоматики очень высока.
Нередко разрывы связочных элементов задней колонны позвоночного столба при дистракционных повреждениях сочетаются с компрессионными переломами тел позвонков различных видов — мелко- и крупнооскольчатыми, заметно реже — с взрывными.
Более тяжелой травмой является разрыв задней колонны с обширным повреждением костных структур. Такие повреждения нестабильны и часто приводят к неврологическим осложнениям.
Патоморфологическая картина при дистракционных повреждениях позвоночного столба состоит из переломов суставных, остистых отростков, ножек дуг, тел позвонков в передних и задних отделах, разрыва капсул суставов, связочного аппарата всех трех колонн. Крайне редко встречаются повреждения позвоночного столба, основным патогенетическим звеном которого является разрыв передней колонны. В этих случаях отмечается смещение кзади с переломом суставных отростков.
Ротационные повреждения позвоночника — наиболее тяжелым повреждением позвоночника является ротационное разрушение всех колонн с ротационным смещением, которое всегда сопровождается неврологической симптоматикой. Отмечаются разрушения всех анатомических структур, нередко с полным смещением на весь поперечник. Ротационные повреждения включают компрессионные переломы тел позвонков, разрывы дисков, переломы суставных отростков, переломы и вывихи ребер. Для них характерны асимметричные повреждения, нередко со смещением позвоночника на полный поперечник. Обращают на себя внимание и срезающие переломы с косой плоскостью излома.
Такие переломы и переломо-вывихи позвоночника сочетаются с полным повреждением поперечника спинного мозга.
Патогенез травмы спинного мозга характеризуется сочетанием и динамическим развитием патофизиологических факторов и во многом зависит от морфологических нарушений, степень которых бывает различной. Макроскопически спинной мозг может выглядеть отечным, с элементами кровоизлияний, контузии, разрывом или без них. Нарушение проводимости спинного мозга и его сегментарных функций обусловлено не только анатомическими повреждениями аксонов, нейронов, но и патологическими факторами, которые начинают воздействовать в остром периоде травмы. Вследствие наличия этих факторов степень морфологических нарушений в спинном мозге часто не соответствует степени функциональных (неврологических) нарушений [10, 11].
1.3 Эпидемиология
Позвоночно-спинномозговая травма (ПСМТ) в структуре общего травматизма встречается в 0,7–6-8%; и среди травм скелета – в 6,3–20,3% [1, 2].
Травма позвоночника и спинного мозга является одной из наиболее актуальных проблем в нейрохирургии, травматологии и нейрореабилитации, что обусловлено как значительным числом осложнений, сопутствующих повреждению спинного мозга, грубыми функциональными нарушениями, приводящими к ограничению самообслуживания и передвижения, утратой контроля тазовых функций, так и высоким уровнем инвалидизации, социальной и психологической дезадаптацией пациентов [3].
Ежегодно количество пострадавших с позвоночно-спинномозговой травмой в России увеличивается на 8000 человек. В США каждый год регистрируют до 10 тысяч новых пациентов с ПСМТ [4]. Более чем в 80% случаев ПСМТ является прерогативой лиц в возрасте от 17 до 45 лет причем в более молодой возрастной группе населения частота ПСМТ возрастает, достигая 0,67 случаев на 10 000 (15–19 лет) и 1,9 на 10 000 населения – в возрасте до 29 лет. Мужчины составляют от 62,5 до 76,5% пострадавших. Инвалидность в результате повреждений позвоночника и спинного мозга варьирует в пределах от 57,5 до 96 и даже 100%, составляя 0,7% в структуре общего контингента инвалидов, причем ежегодно количество инвалидов вследствие спинальной травмы увеличивается [2, 4].
1.4 Коды по МКБ-10
S 32.0 — Перелом поясничного позвонка
S 33.1 — Вывих поясничного позвонка
Т 91. 1 – Последствие перелома позвоночника
Т91.3 — Последствие травмы спинного мозга
1.5 Классификация
В настоящее время отсутствует единая классификация повреждений позвоночника на грудном и поясничном уровнях, в основу которой были бы положены не только механизм травмы, морфологический субстрат, неврологические проявления, данные инструментальных исследований, но и определена тактика лечения. Изучению этой проблемы в последнее время уделяется много внимания в публикациях [5]. Классификация F. Denis основана на механизме повреждения и морфологическом субстрате травмы с основными понятиями механической и неврологической нестабильности [6]. Особенностями классификации A.R. Vaccaro (TLICS) является: включение в систему неврологических проявлений, введение бальной системы оценки с определением дальнейшей тактики лечения [7]. Однако, проведенные исследования показали опасность ее использования при взрывных переломах позвонков без неврологических проявлений и разночтения по результатам КТ или МРТ [6]. Классификация AO Spine Thoracolumbar Classification System разработана с целью нивелировать недостатки других подходов. Но судить о ее эффективности и безопасности можно только по результатам использования и соответствующих исследований, что в настоящее время сделать невозможно.
В предлагаемых рекомендациях использована универсальная классификация повреждений грудного и поясничного отделов позвоночника (F. Magerl и соавт, 1994), F. Denis (1983) [6, 8, 9].
В соответствии с основными механизмами повреждения, а также принимая во внимание аспекты прогнозирования возможности излечения, выделяют три типа повреждений — А, В и С. В каждый тип входят три подтипа, каждый из них в свою очередь содержит три подгруппы повреждений с некоторыми особенностями повреждения позвонков. Все типы имеют основную структуру повреждения, которая определяется тремя основными механизмами, воздействующими на позвоночник: компрессия, дистракция и осевое скручивание (рис. 1).
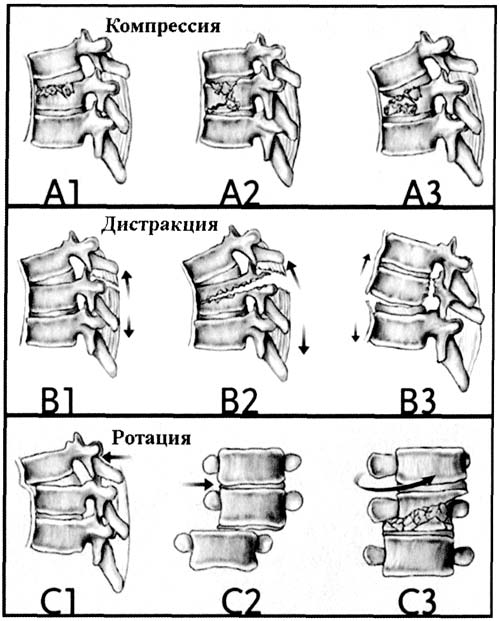
Рис. 1. Схема трех основных механизмов повреждения позвоночника.
Классификация основана на трех основных типах повреждений позвоночника и спинного мозга, имеющих основное значение для выбора лечебной тактики (подтипы и подгруппы включают различные варианты повреждений в пределах одного типа и не влияют на выбор хирургической тактики).
Тип «А» основывается на различных схемах компрессионных повреждений тела позвонка. Наиболее часто встречается при кататравме, нырянии или падении тяжелого предмета на голову.
Тип «В» характеризуется передним или задним поперечным разрывом передних и задних элементов позвоночника и его вариантами (межсуставных, над- и межостистой, задней, передней продольной), дисков, тел позвонков. Возникают разрывы связок, позвонков, как правило, при резком сгибании / разгибании шеи, туловища (у пассажиров автомобиля при его резкой остановке или ускорении, падении на плечи).
Тип «С» (повреждения передних и задних элементов с вращением) — травмы, полученные в результате осевого скручивания.
Повреждения последнего типа очень часто накладываются на повреждения первых двух типов. Такой механизм травмы бывает у пассажиров при опрокидывании автомобиля на крышу, при падениях с высоты, избиениях. При таком механизме травмы происходят вывихи позвонков, переломы суставных отростков и дужек, разрывы дисков, ассиметричные компрессии тел позвонков. Это наиболее тяжелый вид повреждения позвонков.
Степень тяжести повреждений возрастает как от типа «А» к типу «С», так и внутри каждого типа и подгруппы.
Для осложненных повреждений грудного отдела позвоночника характерен тип В и С.
Краеугольным камнем в ортопедии и хирургии позвоночника является понятие стабильности перелома. Под стабильной травмой подразумевают возможность поврежденного органа выполнять свои физиологические нагрузки. При нестабильном повреждении позвоночника подразумевается невозможность выполнения пациентом повседневных нагрузок без риска возникновения осложнений ортопедического или неврологического характера.
Для определения стабильности и нестабильности перелома позвоночника F. Denis (1983) создал классификацию, основанную на понятии о тройном механическом столбе (рис.2) [8, 9].
Под передним столбом подразумевают передние 2/3 тела позвонка и диска и переднюю продольную связку. Средний столб — задняя 1/3 тела позвонка и его диска и задняя продольная связка. Задний столб — это все костно-связочные структуры, находящиеся позади задней продольной связки и корней дуг.
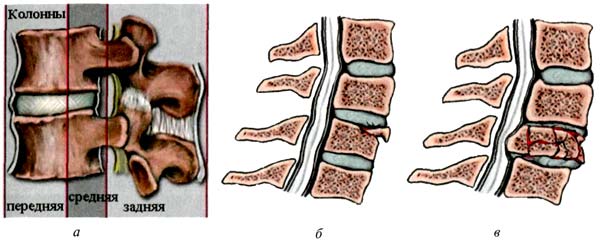
Рис. 2. Определение стабильности позвоночного столба по F. Denis:
а — схема трех колонн (объяснение в тексте);
б — схема стабильного компрессионного перелома позвонка, тип А1, повреждена только передняя колонна;
в — схема нестабильного компрессионного перелома позвонка с повреждением передней и средней колонн и внедрением костных отломков в просвет позвоночного канала, тип A3.
С учетом классификации F. Denis и чикагской классификации, учитывающей степень угловой деформации позвоночного столба, степень сужения позвоночного канала и величину смещения позвонков, определяют алгоритм хирургической тактики при переломах позвонков и повреждении спинного мозга [9]:
- Число поврежденных столбов (при повреждении среднего столба или двух столбов позвоночник считается нестабильным и требует обязательной стабилизации).
- При смешении позвонков более 25% необходима стабилизация.
- При угловой деформации позвонка более 11? в шейном отделе, 40? — в грудном и 25? — в поясничном отделе показана стабилизация позвоночника.
- При сужении позвоночного канала более 25% показана декомпрессия (при больших значениях — высокий риск развития неврологических расстройств).
- При снижении высоты тела позвонка более 50% (считается по вышележащему позвонку) также необходима стабилизация, так как в позднем периоде имеется высокий риск развития неврологических расстройств.
Патогенез травмы спинного мозга характеризуется сочетанием и динамическим развитием патофизиологических факторов и во многом зависит от морфологических нарушений, степень которых бывает различной. Макроскопически спинной мозг может выглядеть отечным, с элементами кровоизлияний, контузии, разрывом или без них. Нарушение проводимости спинного мозга и его сегментарных функций обусловлено не только анатомическими повреждениями аксонов, нейронов, но и патологическими факторами, которые начинают воздействовать в остром периоде травмы. Вследствие наличия этих факторов степень морфологических нарушений в спинном мозге часто не соответствует степени функциональных (неврологических) нарушений [10, 11].
По данным литературы травматическая болезнь спинного мозга включает в себя как изменения самого спинного мозга, так изменения во всем организме. В практической деятельности мы придерживаемся классификации, основанной на особенностях клинических проявлений, и выявленных методом магнитно-резонансной томографии морфологических изменений спинного мозга в позднем периоде, согласно которой выделяют 3 периода травматической болезни спинного мозга [12]:
- Острый, продолжительностью от нескольких дней до 3-4 месяцев, в зависимости от тяжести травмы.
- Промежуточный, продолжительностью 1-2 года.
- Поздний, который может длиться неопределенно долго.
Основу острого периода определяют взаимодействия травматического субстрата, реакции повреждения и защиты. Промежуточный период должен обеспечивать рассасывание и организацию участков повреждения, развертывание компенсаторно-приспособительных процессов. В отдаленном период завершаются местные и дистантные деструктивные дистрофические и репаративно-регенеративные процессы и формируются условия для их сосуществования. При благоприятном течении заболевания наблюдается клиническое уравновешивание обусловленных травмой спинного мозга изменений. При неблагоприятном его течении отмечаются клинические проявления вызванных травмой спаечно-рубцовых процессов, аутоиммунных и вегетативных нарушений.
Неврологические нарушения при травме спинного мозга сложны, часто не коррелируют с морфологическими нарушениями в спинном мозге и их клинические проявления зависят от уровня повреждения [13].
2. Диагностика
- Жалобы и анамнез
- При сборе жалоб необходимо уточнить развитие симптомов (сразу после травмы, постепенное нарастание).
- При сборе анамнез необходимо уточнить механизм травмы и приложение травмирующего фактора, механизм повреждения.
- Физикальное и неврологическое обследование.
- Оценка клинической картины: неврологический статус с оценкой силы мышц (Скоромец А.А., Скромец Т.А., 2002).
- Оценка по шкале ASIA (ASIAISCSCI – American Spine Injury Assosiation International Standards for Neurological and Functional Classification of Spinal Cord Injury).
- Оценка болевого синдрома по шкале VAS.
- Инструментальная диагностика
- Рентгенография позвоночника: выполняется в обязательном порядке в двух взаимно перпендикулярных проекциях (переднезадней и боковой), по показаниям — косые 3/4 проекциях, функциональные исследования. Наибольшую информативность в определении тяжести повреждения позвоночного столба представляют рентгенограммы, выполненные в боковой проекции, по которым определяют кифотическую деформацию позвоночника и сагиттальный дисбаланс. Величина деформации позвоночного столба (кифоз и сколиоз) измеряется по Соbb J.R. Определяется тип нарушение сагиттального баланса: тип 1 – локальный, тип 2 – глобальный, тип 3 – смешанный дисбаланс.
- Компьютерная томография: дает сведения о повреждениях костной структуры позвонков, дает возможность оценить форму и размер позвоночного канала, что особенно важно при планировании оперативных вмешательств. Большое внимание уделяют диагностике повреждений не только передних, но и задних структур позвоночника (дуг, суставных отростков и связок), которые, как известно, определяют характер повреждения (стабильные или нестабильные), а также тактику хирургического вмешательства.
- Магнитно-резонансная томография: дает точные сведения о состоянии спинного мозга. Достаточно четко определяется патоморфология повреждений, взаимоотношение костных структур со спинного мозга. Это позволяет уточнить диагноз, идентифицировать разрушения костно-связочных структур и неврологическую симптоматику.
- ЭНМГ проводится для уточнения вида, уровня и степени функциональной недостаточности.
- Планирование оперативного вмешательства: вид, уровень, характер повреждения позвоночника (F. Magerl). определение стабильности перелома: (F. Denis), оценка деформации позвоночника (фронтальный, сагиттальный баланс)
- Кожный разрез производят над остистыми отростками позвонков (как правило, он распространяется на 1-2 сегмента выше уровня) на протяжении 7 — 10 см.
- Апоневроз рассекают перавертебрально с двух сторон электроножом.
- После рассечения апоневроза производят скелетирование дужек позвонков. Для остановки кровотечения из мышц применяют электрокоагуляцию.
- Первым этапом осуществляется инструментальная фиксация позвоночника. С помощью предлагаемого фирмами-производителями инструментария транспедикулярно под рентгенологическим (ЭОП) контролем устанавливаются винты. При наложении систем придерживаются рекомендаций производителей по их установке. Схема остеосинтеза включает фиксацию одного, двух или трех позвонков выше и ниже уровня перелома в зависимости от степени деформации позвоночника (рис.3).
- Следующим этапом выполняется декомпрессия спинного мозга из заднего доступа, которая включает:
- Удаляются свободно лежащие костные отломки или фрагменты выпавшего диска.
- В случаях, когда компримирующий фактор состоит из множества связанных между собой мелких осколков, располагающихся под неповрежденной задней продольной связкой, производится компрессия этого компримирующего субстрата, выравнивая переднюю стенку позвоночного канала и ликвидируя деформацию.
- Установка импланта производится задне-боковым доступом без воздействия на дуральный мешок с проведением рентгенологического (ЭОП) контроля. Считаем предпочтительное использование титановых сетчатых имплантов, заполненных аутокостью.
- При наличии вывиха или подвывиха позвонка производится его открытое вправление хирургическим инструментом (тип B2, B3, С2) с транспедикулярной фиксацией и протезированием межпозвонкового диска кейджем.
- Коррекция деформации достигается за счет компрессии по продольным стержням на уровне резекции передней, средней и задней колонн позвоночника.
- Производится окончательный монтаж конструкции.
- Следующим этапом из линейного продольного разреза дурального мешка осуществляется ревизия спинного мозга при помощи узкого шпателя, опорожняется ликворная киста, если она имеет место, эвакуируется субдуральная или внутримозговая гематома и отмывается детрит спинного мозга. Производится шов твердой мозговой оболочки.
- В заключение оперативного вмешательства осуществляют тщательный гемостаз. Операцию завершают ушиванием апоневроза и кожи с введением дренажа, что позволяет избежать образования послеоперационной гематомы в области операции.
- Пациенты активизируются на следующий день оперативного вмешательства. В послеоперационном периоде проводится лечение, включающее анальгетики, антибиотики, спазмолитики, нейропротекторы, антикоагуляты.
- В течение 6 месяцев после операции показано ношение фиксирующего грудо-поясничного корсета, соблюдение ортопедического режима: ограничение вертикальных статических и динамических нагрузок на позвоночника, ЛФК для укрепления мышц спины.
- Профилактики и диспансерное наблюдение
- Рентгенография грудного отдела позвоночника;
- КТ грудного отдела позвоночника;
- Неврологический осмотр;
- ЭНМГ.
- Отказ от фиксирующего корсета;
- Несоблюдение ортопедического режима;
- Присоединения инфекционных осложнений.
- угла деформации по Cobb
- характер повреждения позвоночника: F. Magerl.
- определение стабильности перелома: F. Denis,
- деформация позвоночного канала и компрессия дурального мешка
- Дулаев А. К., Шаповалов В. М., Гайдар Б. В. Закрытые повреждения позвоночника грудной и поясничной локализации. СПб., 2000. 144 с.
- Морозов И.Н., Млявых С.Г. Эпидемиология позвоночно-спинномозговой травмы (обзор). – Медицинский альманах. – 2011. — №4. – с.157-159.
- Verlaan J.J., Diekerhof C.H., Buskens E. et al. Surgical treatment of traumatic fractures of the thoracic and lumbar spine: a systematic review of the literature on techniques, complications, and outcome. Spine 2004;29: 803–14.
- Практическая нейрохирургия : рук. для врачей / под. ред. Б. В. Гайдара. СПб. : Гиппократ, 2002. 648 с.
- Joaquim A.F. et al. Thoracolumbar Injury Classi?cation and Injury Severity Score System: A Literature Review of Its Safety // Global Spine J., 2016;6:80–85
- Denis F. The three-column spine and its significance in the classification of acute thoracolumbar spinal injuries. Spine 1983;8:817–31.
- Vaccaro A.R., Baron E.M., Sanfilippo J. et al. Reliability of a novel classification system for thoracolumbar injuries: the thoracolumbar injury severity score . Spine 2006 ; 31 : S62 – 9 .
- Magerl F, Aebi M, Gertzbein SD, et al. A comprehensive classification of thoracic and lumbar injuries. Eur Spine J 1994;3:184–201.
- Крылов В. В., Гринь А. Л. Травматическая болезнь спинного мозга. Этиология и патогенез, клиническая картина повреждения спинного мозга. Хирургическое лечение повреждений позвоночника и спинного мозга // Реабилитация больных с травматической болезнью спинного мозга. М., 2010. С. 14-19.
- Green B.A., Klose K.J., Eismont F.J. et al. Immediate management of the spinal cord injured patient. In Lee B.Y., Ostrander L., Cochran V.B., Shaw W.W. eds.: The Spinal Cord Injured Patient: Comprehensive Management. Philadelphia, W. B. Saunders, 1991, P. 24-33.
- Повреждения позвоночника и спинного мозга / Под ред. Н.Е. Полищука, Н. А. Коржа, В. Я. Фищенко. — Киев: «КНИГА плюс», 2001.
- Амелина О.А., Макаров А.Ю. К вопросу о периодизации травматической болезни спинного мозга // Тез.докл. I съезда нейрохирургов Российской Федерации. — Екатеринбург, 1995. — С. 124-125.
- Гринберг М.С. Гринберг М.С. Нейрохирургия /Марк С. Гринберг; пер. с англ. – М.: МЕДпресс-информ, 2010. – 1008с.
- Hurlbert R.J. Strategies of Medical Intervention in the Management of Acute Spinal Cord Injury // SPINE 2006 Volume 31, Number 11 Suppl, pp S16–S21.
- Ваккаро А.Р., Барон И.М. Хирургия позвоночника. Оперативная техника // Перевод с английского под редакцией Ю. А. Щербука — Издательство Панфилова — 2015 г. — 440 с.
- Bridwell K.H., Lewis S.J., Lenke L.G., Baldus C., Blanke K. Pedicle Subtraction Osteotomy for the treatment of fixed sagittal imbalance. The Journal of Bone & Joint Surgery. Am. 2004;86-A, Suppl. 1:44–50).
- Kim R.-T., Lee S.-H., Suk K.-S., Lee J.-H., Jeong B.-O. Outcome of Pedicle Subtraction Osteotomies for Fixed Sagittal Imbalance of Multiple Etiologies.A Retrospective Review of 140 Patients // SPINE 2012 Volume 37, Number 19, pp 1667–1675.
- Chang K.-W., Cheng C.-W., Chen H.-C. at al. Closing-Opening Wedge Osteotomy for the Treatment of Sagittal Imbalance. Spine 2008;33:1470–1477).
- Gertzbein SD, Harris MB. Wedge osteotomy for the correction of posttraumatic kyphosis. Spine 1992;17:374–9.
- Kawaharu H, Tomita K. Influence of acute shortening on the spinal cord: an experimental study. Spine 2005:30;613–20.
- Врачи ортопеды-травматологи, нейрохирурги прошедшие специализацию по вертебрологии с опытом работы более 5 лет или хирурги-вертебрологи.
- Студенты медицинских ВУЗов, ординаторы, аспиранты.
- Федеральный закон от 21 ноября 2011г. №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации».
- Приказ Минздрава России от 7 июля 2015 г. N 422ан «Об утверждении критериев оценки качества медицинской помощи».
- Постановлением Правительства Российской Федерации «О порядке и условиях признания лица инвалидом» от 20 февраля 2006гю №95 (в ред. Постановлений Правительства РФ от 07.04.2008 № 247, от 30.12.2009 № 1121, от 06.02.2012 №89, от 16.04.2012 № 318, от 04.09.2012 № 882). Изменения, которые вносятся в Правила признания лица инвалидом, утвержденные Постановлением Правительства Российской Федерации от 7 апреля 2008г. № 24
- Приказ Министерства Здравоохранения и Социального развития Российской Федерации от 17 декабря 2015 г. № 1024н «О классификации и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы».
- Носить фиксирующий корсет в вертикальном положении.
- Не сидеть в течение 3-6 недель после операции (в зависимости от тяжести операции).
- Не делать резких и глубоких движений в позвоночнике, наклоны вперёд, в стороны, скручивающие движения в поясничном отделе позвоночника в течение 1-2 месяцев после операции.
- Не садиться за руль и не ездить в транспорте в положении сидя в течение 2-3 месяцев после операции (можно ездить в качестве пассажира полулежа, разложив сиденье).
- Не поднимать более 3-5 килограмм в течение 3 месяцев.
- В течение 3 месяцев после операции не следуют ездить на велосипеде, заниматься игровыми видами спорта (футбол, волейбол, баскетбол, теннис и т.д.).
- Периодически разгружать позвоночник (отдых в положении лежа по 20-30 минут в течение дня).
- Желательно не курить и не употреблять алкоголь в течение всего срока реабилитации. Интимная жизнь не противопоказана.
- Не рекомендуется поднимать более 5-8 килограмм, особенно без разминки и разогрева мышц спины, прыжки с высоты, длительные поездки на автомобиле.
- При выходе на улицу в непогоду: ветер, дождь, низкая температура, желательно надеть на область поясницы утепляющий пояс.
- Ношение корсета, особенно длительное, не рекомендуется во избежание атрофии длинных мышц спины.
- В начале делайте от 1 до 5 повторений упражнений 2 раза в день, доведя до 10 повторов каждого упражнения 2 раза в день.
- Выполняйте упражнения плавно и медленно, без резких движений. Если при выполнении вы почувствуете дискомфорт или болезненные ощущения, то некоторое время не делайте это упражнение. Если такие ощущения приобретают стойкий характер, следует обратиться к врачу.
- Интенсивность нагрузок зависит от вашего самочувствия. Как только появляется боль, снижайте интенсивность упражнений.
- – отсутствие активных движений
- – сохранность шевеления (с едва заметным сокращением мышц) – глубокий парез
- – возможность движения в полном объеме только после устранения силы тяжести – глубокий парез
- – умеренное снижение силы мышц (активные движения в полном объеме при действии силы тяжести на конечность) — умеренный парез
- – легкое снижение силы (уступчивость) – легкий парез
- – мышечная сила в полном объеме
- Ушиб коленного сустава
- Повреждение связок
- Повреждения менисков
- Переломы в области коленного сустава
- Цены на лечение
- закрытая позвоночно-спинномозговая травма (паравертебральные ткани не повреждены);
- открытая позвоночно-спинномозговая травма (без проникновения в позвоночный канал);
- открытая позвоночно-спинномозговая травма (с проникновением в позвоночный канал), которая, в свою очередь, имеет три разновидности: сквозная, слепая и касательная.
- спондилографии;
- люмбальной пункции (одновременно проводят ликвородинамические пробы);
- компьютерной томографии головного мозга;
- магнитно-резонансной томографии головного мозга;
- миелографии;
- КТ-миелографии;
- вертебральной ангиографии.
- заметной деформации позвоночного канала рентгенонегативными, рентгенпозитивными либо компрессирующими структурами;
- усугубления острой дыхательной недостаточности, связанной с отеком шейного отдела мозга;
- стремительного развития дисфункции мозга;
- блокады ликворных путей;
- наличия ангиографических и клинических признаков сдавления магистрального сосуда спинного мозга.
- инфекционно-воспалительных осложнений (ранних и поздних): гнойного эпидурита, абсцесса спинного мозга, гнойного менингомиелита, арахноидита;
- трофических нарушений – язв и пролежней, развитие которых связано с нарушением трофики тканей;
- повреждения тазовых органов, при которых у больных наблюдается задержка мочи. Дисфункция мочевого пузыря часто приводит к развитию инфекционного процесса в мочевыводящих путях, вследствие чего развивается уросепсис;
- деформаций опорно-двигательного аппарата (развития сколиоза или кифоза), вызванных параличом и парезом мышц туловища, провоцирующих нарушение статики.
- иммуноактивных препаратов;
- миорелаксантов;
- ноотропов;
- седативных препаратов;
- анаболических гормонов;
- транквилизаторов.
- УВЧ-индуктотермии;
- электрического поля УВЧ;
- продольной гальванизации;
- грязевых аппликаций.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2b).
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3).
Зачастую отсутствие выраженных двигательных и чувствительных расстройств приводят к недооценке тяжести повреждения и расцениваются как неосложненная травма позвоночника. Поэтому осмотр пациентов с травмой позвоночника в обязательном порядке должен включать оценку неврологического статуса. Выявление двигательных, рефлекторных и чувствительных нарушений обуславливает тактику лечения. Даже отсутствие неврологических проявлений не исключает патоморфологических и функциональных повреждений спинного мозга [13, 14].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1a).
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1a).
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1a).
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1a).
3. Лечение
3.2 Показания к применению клинических рекомендаций
Нестабильные осложненные переломы поясничного отдела позвоночника тип A2, A3, B2, B3, C2, C3 (F. Magerl и соавт, 1994, F. Denis, 1983).
3.3 Противопоказания к применению клинических рекомендаций
Абсолютные противопоказания: септические состояния.
Относительные противопоказания: травматический шок, гнойно-воспалительные процессы в области оперативного вмешательства.
3.4 Степень потенциального риска применения клинических рекомендаций
Описываемые технологии относятся к 3 классу, т.е. медицинских технологий с высокой степенью риска.
3.5 Материально-техническое обеспечение
— Инструментарий Котреля-Дюбоссе (Cotrel-Dubousset instrumentation);
— Набор общехирургических инструментов;
— Набор костного вертебрологического инструментария (костные ложки, набор остеотомов, кусачки Керрисона, конхотомы);
3.6 Описание клинических рекомендаций
Обязательным условием оперативного лечения является декомпрессия спинного мозга и образований позвоночного канала и стабилизация повреждения с формированием правильной оси травмированного сегмента.
Существование различных доступов к поврежденному сегменту позвоночника нередко осложняет тактику оперативного лечения больных. Выбор доступа определяется практическими навыками хирурга и характером перелома. Применение переднего доступа не позволяет полноценно устранить переднюю и передне-боковую компрессию спинного мозга из-за ограниченного угла обзора и недостаточной визуализации операционного поля. Проведение декомпрессии спинного мозга из переднего операционного доступа целесообразно при значительном повреждении передних опорных структур позвоночника и их протезировании, чаще всего в комбинации с задним доступом и задней фиксации.
При задне-боковом доступе обнажаются боковые отделы позвоночного канала и улучшается обзор его переднего и бокового отделов. Преимуществом заднего доступа является возможность осуществления адекватной ревизии спинного мозга и выполнения манипуляций на нем, а также выполнение пластики дефектов дурального мешка. Владение современными видами остеотомий позволяет выполнить не только остеосинтез, но и декомпрессивные манипуляции в полном объеме, и передний спондилодез.
Оперативное вмешательство производят под эндотрахеальным наркозом из заднего доступа в положении больного лёжа на животе.
Основными внешними ориентирами являются подвздошная и крестцовая кости, остистые отростки поясничных позвонков.
Оперативное вмешательство заключается в выполнении следующих хирургических манипуляций:
5.1 Широкая ламинэктомия на уровне сдавления. При большой протяженности компримирующего субстрата в длину для расширения оперативного доступа ламинэктомия одного позвонка дополняется частичной резекцией смежных дуг, что обеспечивает полный обзор позвоночного канала сзади, справа и слева строго по его боковым стенкам. Все это позволяет осуществить хорошую мобилизацию дурального мешка на всем протяжении операционной раны.
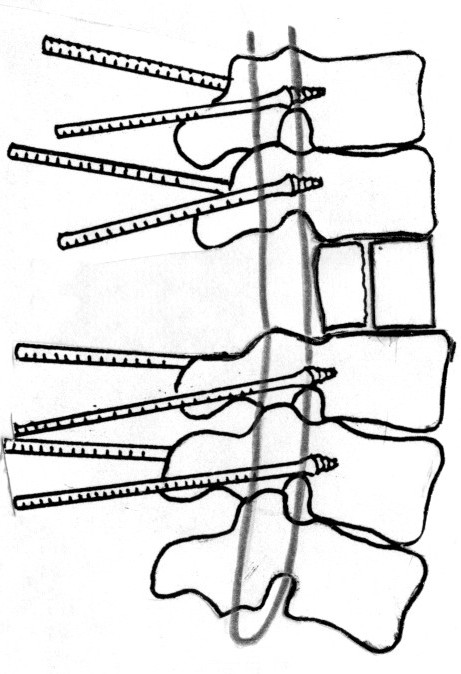
Рис. 3. Схема декомпрессии, остеосинтеза и спондилодеза позвоночника.
5.4 При деформации позвоночного канала фрагментом тела позвонка («клином Урбана»), наличием сагиттального дисбаланса выполняются варианты остеотомий. Основные виды остеотомий при этом: остеотомия через корень дуги позвонка (PSO), резекция позвоночного столба (VCR) и закрыто-открытая клиновидная остеотомия (COWO). Выбор варианта остеотомии зависит от патоморфологии повреждения. Выполнению VCR и COWO предшествует фиксация на уровне вмешательства с наложением провизорной односторонней продольной балки.
PSO — Pedicle Subtraction Osteotomy – остеотомия через корень дуги позвонка. Применяется при переломах типа А2, В2. Техника вмешательства включает выполнение ламинэктомии, фасетэктомии, мобилизацию корня дуги с последующим удалением компактного вещества через перфорированную ножку и резекцией боковых отделов позвонка. После выполнения компрессирующего маневра достигается сопоставление оставшихся структур позвонка (рис. 4 А, В, 5 А, В) [15, 16, 17].
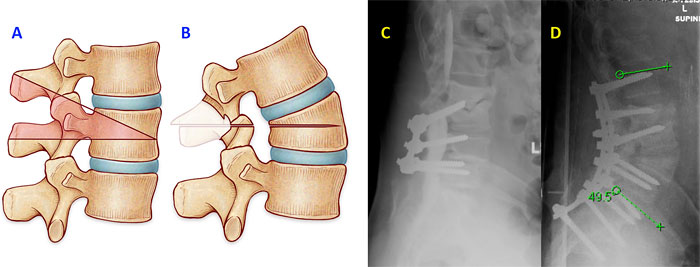

Рисунок 4. PSO. Остеотомия через корень дуги: А – зона резекции задних и передних структур позвонков, В – состояние после коррекции и закрытия зоны остеотомии (srs.org > patient…fixed_saggital_imbalance…saggital).
Рисунок 5. PSO. Остеотомия через корень дуги: А – вид сзади в зоне оперативного доступа после выполнения остеотомии и после корригирующего компрессионного маневра, В – вид сбоку до и после коррекции [16].
VCR — Vertebral Column Resection – резекция позвоночного столба. Резекция позвоночного столба проводится при значительном повреждении передних структур позвоночника (тип A3, B2, C2, C3), требуемая коррекция при этом до 45 градусов. Выполняется ламинэктомия, мобилизируются поперечные отростки. После резекции поперечных отростков осуществляется резекция боковых отделов позвонков с переходом на передние структуры. Резецированные передние отделы позвоночника требуют протезирования имплантами, после чего проводится коррекция деформации (рис. 6 А, В) [15, 17].
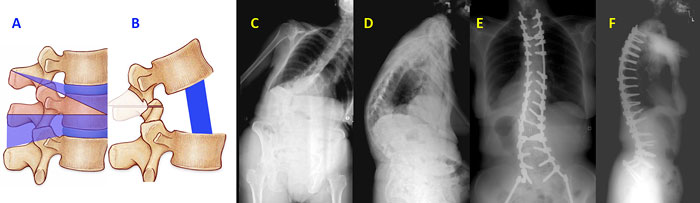

Рисунок 6. VCR. Резекция позвоночного столба. Выполняется резекция задних и передних структур позвоночника: А – зона резекции позвонков, В – состояние после коррекции и закрытия зоны остеотомии (srs.org > patient…fixed_saggital_imbalance…saggital).
COWO — Closing-Opening Wedge Osteotomy – закрыто-открытая клиновидная остеотомия. Уровень остеотомии определяется вершиной кифотической деформации. Проксимальным уровнем остеотомии определяется Th10 позвонок, что объясняется ригидностью грудной клетки при коррекции деформации. Осуществляется остеотомия через корень дуги, проводится резекция поперечных отростков и боковых стенок позвонка до передней продольной связки. Критическими аспектами для данного вида остеотомии считается изменение положения спинного мозга (рис.7 А, В).
Рисунок 7. Схема COWO. А — зона резекции позвонка, В – состояние после коррекции и закрытия зоны остеотомии, которая достигается путем шарнирного крепления на закрытой средней колонне, сближения задних структур и создания открытого клина переднего опорного столба [18].
Укорочение позвоночного столба при исправлении деформации более 35? ведет к деформации спинного мозга. Поэтому при проведении COWO в грудном отделе позвоночника необходимо выполнять протезирование позвоночника имплантами. Выполнение резекции костных структур в полном объеме достаточно для свободного расположения структур спинного мозга после корригирующих маневров [18, 19, 20].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a).
3.7 Возможные осложнения и способы их устранения
Осложнения во время операции:
При проведении винтов может иметь место кровотечение из стержневого канала, которое останавливается тампонадой канала гемостатической губкой.
При истечении ликвора из стержневого канала показано перепроведение винта с герметизацией стержневого канала (тампонада гемостатической губкой или воском).
Послеоперационные осложнения:
При несоблюдении техники введения возможны неврологические осложнения тракционно-ишемического генеза, вследствие продолженной компрессии дурального мешка или связанные с интраканальной мальпозицией винта, воспалительные осложнения, переломы элементов конструкций.
Для предотвращения неврологических осложнений необходимо планирование оперативного вмешательства с учетом всех анатомических особенностей деформированного позвоночника. После выполнения ламинэктомии все манипуляции должны проводиться максимально осторожно, избегая воздействия на дуральный мешок.
Появление неврологических осложнений требует проведения компьютерной томографии по экстренным показаниям непосредственно после операции и принятия решение о тактике лечения. При неврологических осложнениях тракционно-ишемического генеза назначается консервативное лечение, включающее инфузии стероидных препаратов, нейропротектров, препаратов, улучшающих реологию крови. При мальпозиции винтов проводится реоперация с перепроведением элементов конструкции. При продолженной компрессии спинного мозга производится устранение компремирующего фактора и комплексное восстановительное лечение, включающее сосудистые препараты, ноотропы, спазмолитики, массаж, электростимуляцию, ЛФК.
При выявлении ликвореи, которая свидетельствует о расположении винта в позвоночном канале показано его перепроведение, герметизация стержневого канала, назначение препаратов, уменьшающих продукцию ликвора.
В послеоперационном периоде могут наблюдаться воспалительные осложнения. Рекомендуется соблюдение правил асептики и антисептики. При выявлении инфекционных осложнений необходимо проведение соответствующих лечебных мероприятий.
При диагностике переломов элементов конструкции выполняется их удаление и решается вопрос о необходимости повторной фиксации позвоночника.
4. Реабилитация
Рекомендуется включить в план реабилитационных мероприятий на всем протяжении лечения оказание медико-социальной помощи пациенту, а также социально-психологическую поддержку семьи.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a).
5.1 Профилактика направлена на предупреждение несостоятельности фиксации, вторичных смещений и деформаций позвоночника с развитием неврологических, сосудистых, трофических нарушений.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а).
5.2 Диспансерное наблюдение
После окончания лечения рекомендуется динамическое наблюдение травматолога-ортопеда в течение первого года 1 раз в 3 месяца, затем 1 раз в год.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a).
Комментарии: Обследование на 1 году диспансерного наблюдения:
6. Дополнительная информация, влияющая на течение и исход заболевания
Отрицательно влияют на исход лечения:
Критерии оценки качества медицинской помощи
Выполнялась ли КТ исследование на уровне повреждения
Выполнялась ли МРТ позвоночника и спинного мозга перед вмешательством
Проводилась патоморфологическая оценка повреждения для планирования фиксации
Профилактика развития послеоперационных патологических состояний
Проводились ли профилактика тромбоэмболических осложнений (антикоагулянты, компрессия нижних конечностей, активизация) после операции
Проводилось ли контрольное рентгенологическое и КТ исследование после операции
Проводилось ли контрольное рентгенографическое обследование отделов позвоночника в стандартных проекциях не позже 6 месяцев после операции
Проводилось ли контрольное рентгенографическое обследование отделов позвоночника в стандартных проекциях и КТ зоны вмешательства не позже 1 года после операции
Проводилось ли контрольное рентгенографическое обследование отделов позвоночника в стандартных проекциях не позже 2 лет после операции
По данным рентгенографического обследования позвоночника в стандартных проекциях оценка:
Проводилась ли оценка неврологического статуса по шкале ASIA (ASIAISCSCI)
Проводилось ли анкетирование пациента по шкалам объективизации боли (VAS)
Список литературы
Приложение А1. Состав рабочей группы
Составитель: Прудникова Оксана Германовна — д.м.н., врач-нейрохирург высшей категории, травматолог-ортопед, член международной ассоциации спинальных хирургов АОSpine, член ассоциации по изучению метода Илизарова ASAMI Россия, член всероссийского общества травматологов-ортопедов.
Рецензирование КР с проведением внешней и/или внутренней экспертной оценкой, а также оценкой рабочей группы;
Рябых Сергей Олегович – д.м.н., травматолог-ортопед, член международной ассоциации спинальных хирургов АОSpine, член ассоциации по изучению метода Илизарова ASAMI Россия, член всероссийского общества травматологов-ортопедов.
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория клинических рекомендаций:
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Таблица П1 — Уровни достоверности доказательности
Уровень достоверности
Мета анализ рандомизированных контролируемых исследований (РКИ)
Хотя бы одно РКИ
Хотя бы одно хорошо выполненное контролируемое исследование без рандомизации
Хотя бы одно хорошо выполненное квазиэкспериментальное исследование
Хорошо выполненные не экспериментальные исследования: сравнительные, корреляционные или «случай-контроль»
Экспертное консенсусное мнение либо клинический опыт признанного авторитета
Таблица П1 — Уровни убедительности рекомендаций
Уровень убедительности
Основание рекомендации
Основана на клинических исследованиях хорошего качества, по своей тематике непосредственно применимых к данной специфической рекомендации, включающих по меньшей мере одно РКИ
Основана на результатах клинических исследований хорошего дизайна, но без рандомизации
Составлена при отсутствии клинических исследований хорошего качества, непосредственно применимых к данной рекомендации
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Связанные документы
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
Форма помощи
Несмотря на планирование проведения диагностических и лечебных мероприятий пациентам помощь носит неотложный характер.
Условия оказания медицинских услуг
Проведения диагностических и лечебных мероприятий осуществляется в стационарных условиях. Проведение реабилитационного лечения и динамического наблюдения возможно как в стационарных, так и в амбулаторных условиях.
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
Процесс реабилитации занимает от 3 месяцев до 1 года и более после операции в зависимости от ее сложности. После 6 месяцев пациентам рекомендуется продолжать занятия на реабилитационном оборудовании под контролем врача ЛФК или инструктора с целью профилактики рецидива грыжи межпозвонкового диска, для чего индивидуально подбирается комплекс упражнений для создания мышечного корсета и улучшения кровообращения в проблемных зонах.
Восстановительный период проходит под наблюдением врача невролога, который назначает курс медикаментозной терапии, рекомендует консультации других специалистов для более эффективного лечения.
Ранний реабилитационный период (от 1-ого до 3-х месяцев).
Как только пациенту разрешено ходить, он должен проконсультироваться с врачом ЛФК относительно сроков назначения и комплекса лечебной физкультуры, которые зависят от объёма и характера оперативного вмешательства, а также послеоперационных осложнений. Через месяц после неосложненной операции показаны занятия в гимнастическом зале (не в тренажёрном!) под контролем врача ЛФК, без становых нагрузок. Полезно плавание на животе.
Через месяц после операции в неосложненных случаях можно приступать к работе (вопрос о сроках и конкретно выполняемой работе решается в каждом случае индивидуально с лечащим врачом).
Поздний реабилитационный период (3-6 месяцев).
В этом период можно осторожно под контролем врача ЛФК начинать формирование мышечного корсета, занимаясь упражнениями на укрепление мышц спины.
После 6 месяцев и не реже 2-х раз в год рекомендуется проходить курс массажа, физиотерапии и щадящей мануальной терапии на все отделы позвоночника.
Здоровый образ жизни, отказ от курения, регулярные занятия в гимнастическом зале, плавание, баня, ограничение поднятия тяжестей значительно уменьшают риск развития грыж межпозвонковых дисков.
Для профилактики боли в спине следует избегать: стрессов, переохлаждений, длительного монотонного труда в вынужденной позе, поднятие тяжестей, резких движений на холодные, не разогретые мышцы, появления избыточного веса тела.
Кроме того, на любом этапе реабилитации можно включить в комплекс реабилитационных мероприятий иглорефлексотерапию и физиотерапию.
Рекомендуемый комплекс упражнений (через месяц после операции)
Упражнение 1. Лечь на спину. Медленно согнуть ноги в коленях и прижать к груди, почувствовать напряжение в ягодичных мышцах. Расслабить ягодичные мышцы. Держать ноги согнутыми в течение 45-60 секунд, затем медленно их выпрямить.
Упражнение 2. Лечь на спину, ноги согнуть в коленях, руки на полу в разные стороны. Приподнять таз над полом и удерживать в течение 10-15 секунд. Довести время удерживания до 60 секунд.
Упражнение 3. Лечь на спину, руки за голову, ноги согнуты в коленях. Ноги поочередно поворачивайте сначала в правую, затем в левую сторону, касаясь коленом пола; верхняя часть тела остается в горизонтальном положении. Удерживать ноги в повернутом положении до 60 секунд.
Упражнение 4. Лечь на спину, ноги согнуть в коленях, руки скрестить на груди, подбородок прижать к груди. Напрягая мышцы брюшного пресса, согнуться вперед и удерживаться в таком положении 10 секунд, затем расслабиться. Повторить от 10 до 15 раз, постепенно увеличивая число повторений.
Упражнение 5. Исходное положение на руках и согнутых в коленях ногах. Одновременно левую ногу и правую руку вытягивать горизонтально и зафиксироваться в таком положении от 10 до 60 секунд. Повторить, поднимая правую руку и левую ногу.
Упражнение 6. Исходное положение: лежа на животе, руки согнуты в локтевых суставах, лежат около головы. Выпрямляя руки, поднимите верхнюю часть тела и голову вверх, прогнувшись в поясничной области, при этом бедра не отрывайте от пола. Удерживайтесь в таком положении в течение 10 секунд. Опуститесь на пол и расслабьтесь.
Упражнение 7. Исходное положение лежа на животе, кисти рук под подбородком. Медленно, невысоко, поднимайте прямую ногу вверх, не отрывая таза от пола. Медленно опустите ногу и повторите с другой ногой.
Упражнение 8. Исходное положение: встаньте на одну ногу, вторую, выпрямленную, положите на стул. Наклоняясь вперед, сгибайте в колене ногу, лежащую на стуле, и удерживайтесь в таком положении в течение 30-45 секунд. Выпрямитесь и вернитесь в исходное положение.
Приложение Г.
Бальная оценка силы мышц (Скоромец А.А., Скромец Т.А., 2002)
Шкала ASIA
(ASIAISCSCI – American Spine Injury Assosiation International Standards for Neurological and Functional Classification of Spinal Cord Injury)
В качестве критериев использованы мышечная сила, тактильная и болевая чувствительность.
По степени повреждения спинного мозга всех больных разделяются на 5 групп:
А — полное повреждение: ни двигательные, ни чувствительные функции не выявляются, в S4-S5 сегментах отсутствуют признаки анальной чувствительности;
В – неполное повреждение: двигательные функции отсутствуют ниже уровня повреждения, но сохранены элементы чувствительности в сегментах S4-S5.;
С – неполное повреждение: двигательные функции сохранены ниже уровня повреждения и в большинстве контрольных групп сила менее 3 баллов;
D – неполное повреждение: двигательные функции сохранены ниже уровня повреждения, и в большинстве контрольных групп сила равна 3 баллам и более;
Е — норма: двигательные и чувствительные функции не нарушены.
Числовая рейтинговая шкала боли для определения интенсивности боли в баллах (описание степени боли с помощью слов), степени ее переносимости и эмоционального отношения к боли (шкала лиц Вонга — Бэкера, 2011).
Травмы коленного сустава

Травма коленного сустава – повреждение мягких тканей и костных структур, образующих коленный сустав. Относится к категории часто встречающихся травм. Может значительно различаться по степени тяжести – от легких ушибов до внутрисуставных раздробленных и многооскольчатых переломов. Чаще возникает при падении или ударе по колену. Сопровождается отеком, болью и ограничением движений. Обычно наблюдается гемартроз. Для диагностики используют рентгенографию, УЗИ сустава, артроскопию, КТ, МРТ и другие исследования. Лечебная тактика зависит от вида повреждения.
МКБ-10
S83 S82.0 S82.1 S72.4
Общие сведения
Травма коленного сустава – одно из самых распространенных повреждений, что обусловлено высокой нагрузкой на этот сегмент и его анатомическими особенностями. Большинство травм легкие, возникают в быту (например, при падении на улице) и подлежат амбулаторному лечению в травмпункте. Кроме того, коленный сустав нередко страдает во время занятий различными видами спорта, при этом тяжесть и характер травм могут сильно варьировать.
Реже в травматологии встречаются повреждения колена в результате падений с высоты, автодорожной и производственной травмы. В таких случаях возрастает процент внутрисуставных переломов с нарушением целостности структур сустава. Лечение обычно осуществляется в условиях травматологического отделения. Возможны сочетания с другими повреждениями: черепно-мозговой травмой, переломами костей туловища и конечностей, а также разрывами полых и паренхиматозных органов.

Травмы коленного сустава
Ушиб коленного сустава
Ушибом коленного сустава называют повреждение мягких тканей, при котором отсутствуют признаки нарушения целостности каких-либо анатомических структур. Однако на микроскопическом уровне при ушибах страдают не только кожа и подкожная клетчатка, но и внутрисуставные элементы, что обуславливает явления реактивного воспаления, образование гемартроза или синовита. Признаки ушиба неспецифичны и могут выявляться при других травмах, поэтому диагноз выставляют после исключения остальных повреждений.
Пострадавший жалуется на боль. Сустав незначительно либо умеренно отечен, на коже нередко выявляется кровоподтек. Опора обычно сохранена, возможно ограничение движений и легкая хромота. При ощупывании определяется болезненность в зоне ушиба. Пальпация связок и костных элементов безболезненна, признаков патологической подвижности нет. Нередко в суставе скапливается жидкость (в первые дни – кровь, со 2-3 недели – выпот).
Для исключения других травм коленного сустава пострадавшего направляют на рентгенографию. Иногда назначают МРТ, УЗИ, КТ коленного сустава или артроскопию. Лечение осуществляется в травмпункте. При гемартрозе и синовите выполняют пункцию сустава. При легких ушибах рекомендуют покой, при тяжелых ушибах накладывают гипс на 2-3 недели. В первые сутки к колену советуют прикладывать холод, с третьего дня пациентов направляют на УВЧ. Назначают регулярные осмотры, по показаниям проводят повторные пункции. Срок нетрудоспособности колеблется от 2 до 4 недель.
Повреждение связок
Повреждение связок может быть полным либо частичным. Медиальная связка страдает при подворачивании голени кнаружи, латеральная – при подворачивании кнутри. Травмы передней и задней крестообразных связок (ПКС и ЗКС) образуются при прямых ударах и сложном многокомпонентном воздействии, например, переразгибании или развороте бедра при фиксированной голени. Подобные травмы коленного сустава часто выявляются у спортсменов (борцов, хоккеистов, легкоатлетов). В числе других причин – несчастные случаи в быту, ДТП и падения с высоты.
В момент травмы пострадавший чувствует интенсивную боль. Разрыв ПКС часто сопровождается щелчком, при разрыве ЗКС щелчок обычно отсутствует. Пациент жалуется на нестабильность сустава, ощущение смещения голени при движениях. В ходе осмотра выявляется припухлость и гемартроз. При разрыве ЗКС гемартроз может отсутствовать, поскольку при таких травмах иногда одновременно разрывается задняя часть капсулы сустава, кровь изливается в подколенную ямку, а потом распространяется по межфасциальным пространствам.
Ощупывание сопровождается резкой болью. При травмах медиальной и латеральной связок определяется боковая патологическая подвижность голени, при разрывах крестообразных связок выявляются симптомы переднего и заднего выдвижного ящика. В остром периоде исследования проводят после местной анестезии, при старой травме предварительное обезболивание не требуется. После стихания острых явлений сохраняются признаки нестабильности сустава. Чтобы избежать постоянного «подвихивания» больные вынуждены фиксировать ногу эластичным бинтом. Со временем развивается атрофия мышц, появляются признаки посттравматического артроза.
На рентгенограммах коленного сустава выявляется неравномерность суставной щели. На МРТ коленного сустава определяется нарушение целостности связки. Наиболее информативным диагностическим методом является артроскопическое исследование, позволяющее визуально оценить состояние связки, а в ряде случаев – и восстановить ее целостность. Лечение надрывов обычно консервативное. Выполняют пункцию сустава, накладывают гипс на 3-4 нед., по возможности отклоняя ногу в сторону травмированной связки. В последующем назначают ЛФК и массаж. При разрывах обычно требуется оперативное лечение – сшивание или пластика связки. После восстановления целостности связки назначают физиотерапевтические процедуры, осуществляют реабилитационные мероприятия.
Разрыв сухожилия четырехглавой мышцы и собственной связки надколенника происходит вследствие удара либо резкого сгибания голени при напряженных мышцах бедра. Появляется интенсивная боль и нарушение походки, нога пациента подгибается при ходьбе. Больной не может поднять выпрямленную ногу. Гемартроз отсутствует. Пальпация травмированной области болезненна, признаки патологической подвижности отсутствуют, ощупывание костных структур безболезненно.
Травму коленного сустава диагностируют на основании клинических признаков, при необходимости пациента направляют на МРТ. При надрывах проводят иммобилизацию в течение 3-4 нед., затем назначают физиотерапию, массаж, ЛФК и водные процедуры. При разрывах показано хирургическое вмешательство – шов сухожилия или связки. После операции назначают анальгетики, антибиотики и физиотерапию. Обязательно проводят ЛФК для предотвращения развития контрактуры коленного сустава, сохранения тонуса и силы мышц.
Повреждения менисков
Повреждения менисков – еще одна распространенная травма коленного сустава, часто возникающая у спортсменов (фигуристов, хоккеистов, лыжников, легкоатлетов). Нередко выявляется у танцоров, артистов балета и людей, занятых тяжелым физическим трудом. Без предшествующего травматического воздействия иногда образуется при гонартрозе. Тяжесть травмы коленного сустава может сильно различаться, возможны как небольшие надрывы, так и полные разрывы мениска или размозжения. В ряде случаев наблюдается сочетание с повреждением других структур сустава.
В остром периоде симптомы неспецифичны: отмечается боль, припухлость, ограниченность движений. В суставе обнаруживается жидкость. Через 2-3 недели явления острого воспаления стихают, и признаки повреждения мениска становятся более яркими. На уровне суставной щели при пальпации выявляется болезненный валик. Отмечаются повторные блокады сустава, возможен рецидивирующий синовит. Определяется ряд характерных симптомов: симптом Перельмана (боли при спуске по лестнице), симптом Штеймана (боль при вращательных движениях согнутой голенью), симптом Ландау (боль при сидении в позе «по турецки») и т. д.
Рентгенография при этой травме коленного сустава неинформативна и выполняется для исключения других повреждений. Для диагностики используется МРТ и артроскопия коленного сустава, реже – УЗИ коленного сустава. Лечебная тактика определяется видом и объемом повреждения. При небольших надрывах проводят консервативную терапию. При обширных разрывах с повторными блокадами, синовитом и болевым синдромом показано хирургическое вмешательство. Операциями выбора являются ушивание и резекция мениска. Полное удаление мениска осуществляют только в крайних случаях (при размозжении, множественных и/или тяжелых разрывах), поскольку после такой операции увеличивается вероятность развития артроза.
Переломы в области коленного сустава
Перелом надколенника образуется при падении на переднюю поверхность колена. Сопровождается интенсивной болью, припухлостью, гемартрозом и невозможностью удержать поднятую прямую ногу. Опора затруднена или невозможна. При пальпации надколенника может определяться «провал» — диастаз между отломками, образующийся из-за сокращения четырехглавой мышцы. Диагноз подтверждают при помощи рентгенографии коленного сустава. Лечение переломов без смещения консервативное – иммобилизация на 6-8 нед. При переломах со смещением показано оперативное вмешательство, в ходе которого отломки стягивают и соединяют между собой специальной проволокой. Затем назначают физиотерапию, массаж, ЛФК и обезболивающие. Срок восстановления колеблется от двух до трех месяцев.
Переломы мыщелков голени и бедра относятся к наиболее тяжелым травмам коленного сустава. Образуются в результате высокоэнергетического воздействия. Обычно сопровождаются повреждением других структур (связок, менисков). Нередко наблюдаются в составе сочетанной травмы. Проявляются острой болью, значительным отеком, гемартрозом и деформацией колена. Движения невозможны. При пальпации иногда определяется крепитация. Лечение, как правило, консервативное: скелетное вытяжение или гипс. При выраженном смещении проводят остеосинтез отломков винтами, пластиной или болтами-стяжками. Пациентам назначают ЛФК и физиотерапевтические процедуры, в восстановительном периоде проводят реабилитационные мероприятия.
Позвоночно-спинномозговая травма (ПСМТ): лечение и реабилитация
Позвоночно-спинномозговая травма (МКБ 10 – S14) является травмой, которая сопровождается нарушением функций и анатомической целостности позвоночника, спинного мозга, корешков нервов спинного мозга, магистральных сосудов. Повреждения позвоночного столба и спинного мозга могут быть следствием как прямых травматических воздействий на позвоночник, так и его опосредованной травмы, связанной с падением с высоты, дорожно-транспортными происшествиями, насильственным сгибанием при завалах и т.п. Клиническая картина зависит от степени тяжести и уровня повреждения. Подобная травма может сопровождаться преходящими парезами и расстройствами чувствительности или параличами, нарушением двигательной функции, расстройствами деятельности органов таза, дыхательной и глотательной функции.

Для диагностики позвоночно-спинномозговой травмы (ПСМТ) в ведущем медицинском центре Москвы – Юсуповской больнице применяют спондилографию, миелографию, компьютерную или магнитно-резонансную томографию, люмбальную функцию. При лечении подобных травм используется репозиция, иммобилизация, фиксация позвонков, декомпрессия мозга и последующая восстановительная терапия. Центр спинномозговой травмы Юсуповской больницы предлагает услуги по эффективной реабилитации пациентов, перенесших ПСМТ.
Классификация позвоночно-спинномозговых травм
Открытая ПСМТ может быть огнестрельной (осколочной, пулевой) или неогнестрельной (резаной, рубленой, колотой и пр.).
Позвоночно-спинномозговая травма: диагностика и клинические симптомы
Диагностика позвоночно-спинномозговой травмы в Юсуповской больнице начинается с опроса самого пострадавшего или свидетелей происшествия, уточнения жалоб и их динамики, пальпации, неврологического обследования.
Для уточнения диагноза назначается проведение инструментальных методов исследования:
Для выявления локализации видимых деформаций обязательно проводится пальпаторное и рентгенологическое исследования.
Позвоночно-спинномозговая травма: методы лечения
Все усилия врачей в острой стадии заболевания непосредственно после получения травмы направляются на спасение жизни пострадавшего и предупреждение тяжелого повреждения позвоночного канала. Для того, чтобы предотвратить смещения в позвоночнике пациент должен быть транспортирован с места происшествия с помощью жестких носилок или щитов, в лежачем положении. Конечности больного должны быть обездвижены, для чего используется наложение специальных шин. Перекладывать пострадавшего, проводить диагностические и лечебные мероприятия нужно с максимальной осторожностью.
Интенсивная терапия при ПСМТ
Интенсивная терапия помогает поддержать нормальное функционирование жизненно важных систем человеческого организма. В первую очередь проводятся мероприятия по поддержанию нормального уровня артериального давления, так как при его низких показателях ухудшается кровообращение в области травмы.
После нормализации артериального давления начинают медикаментозное лечение отека спинного мозга с применением диуретиков и метилпреднизолона.
При проведении интенсивной терапии врачи также проводят мероприятия, поддерживающие сердечную деятельность и электролитный баланс пациента, корректируют метаболические нарушения.
Хирургическое лечение ПСМТ
Лечение позвоночно-спинномозговой травмы в большинстве случает предполагает проведение хирургического вмешательства. Декомпрессию спинного мозга проводят как можно быстрее после травмирования позвоночника, что значительно улучшает прогноз.
Хирургическое вмешательство показано при наличии следующих состояний:
В ранний период после стабилизации состояния больного необходимо создание благоприятных условий для его эффективного восстановления. Все усилия врачей направляются на то, чтобы устранить или предотвратить развитие осложнений ПСМТ, которые подразделяются на 4 группы:
Спинномозговая травма: реабилитация
Эффективность реабилитации больных зависит от скорости регенеративных процессов в спинном мозге. Для их стимуляции в центре реабилитации Юсуповской больницы применяется медикаментозная терапия, физиотерапия и лечебная гимнастика. Это основные стандарты реабилитации при позвоночно-спинномозговой травме.
Пациентам назначается прием препаратов для нормализации обмена веществ, улучшающих снабжение кислородом спинного мозга, способствующих смягчению образования глиозной ткани:
Физиотерапия после ПСМТ предусматривает использование одной или нескольких методик:
Лечебная гимнастика назначается по показаниям в соответствии со степенью повреждения позвоночного столба. Специальные физические упражнения можно выполнять при стабильном характере перелома и отсутствии тяжелых расстройств.
В первую очередь лечебная гимнастика позволяет улучшить работу сердечно-сосудистой и дыхательной системы, предотвратить атрофию мышц, обладает общетонизирующим эффектом.
В ранний период больным рекомендуется выполнение дыхательных упражнений и упражнений, помогающих проработать дистальные отделы конечностей. Затем можно приступать к упражнениям с участием мышц позвоночного столба. При повреждении шейного отдела позвоночника занятия лечебной физкультурой необходимо сначала проводить в положении лежа, через время – сидя и стоя. Кроме того, при данном повреждении рекомендуется проведение дыхательной гимнастики, увеличивающей газообмен легких и укрепляющей мышцы, участвующие в дыхании.
Изначально пациентам назначается выполнение статических дыхательных упражнений, в том числе тренировки диафрагмального дыхания. Через семь-восемь суток после получения травмы им можно приступать к динамическим упражнениям.
В острый период занятия ЛФК должны длится не более трех-пяти минут, постепенно их продолжительность увеличивается.
Специалисты центра реабилитации Юсуповской больницы – неврологи, вертебрологи и реабилитологи проводят реабилитацию больных с ПСМТ с применением уникальных методик восстановительного лечения, разработанных с учетом особенностей осложнений при данной травме.
Реабилитационные мероприятия направлены на то, чтобы максимально восстановить функции и навыки, утраченные в связи с поражением спинного мозга.
Индивидуальная тактика реабилитации, которая разрабатывается врачами Юсуповской больницы, включает в себя диагностические исследования, медикаментозную терапию, физиотерапевтические процедуры, групповые и индивидуальные занятия.
Благодаря усилиям опытных инструкторов, спинальным пациентам Юсуповской больницы удается обучиться особым приемам движений и максимально применять сохранившиеся двигательные способности.
Узнать условия госпитализации в центр реабилитации и записаться на прием к врачу-реабилитологу можно по телефону Юсуповской больницы, либо онлайн на сайте клиники.
Источник https://medi.ru/klinicheskie-rekomendatsii/oslozhnennaya-pozvonochno-spinnomozgovaya-travma_14115/
Источник https://www.krasotaimedicina.ru/diseases/traumatology/knee-joint-trauma
Источник https://yusupovs.com/articles/rehab/pozvonochno-spinnomozgovaya-travma-psmt-lechenie-i-reabilitatsiya/