Диета при пневмонии

В настоящее время внебольничная пневмония остается важнейшим социально значимым инфекционным заболеванием городского населения всех возрастов и профессий. В связи с этим комплексный подход при оказании помощи больным является одной из основных задач медицинских организаций. Несмотря на то что на сегодняшний день основным методом лечения внебольничной пневмонии остается своевременная антимикробная терапия, немаловажное значение в комплексе лечебных мероприятий приобретает и диета.
автор: В. В. Кореньков к. м. н., старший научный сотрудник Государственного научного центра Российской Федерации ФГБУ «Федеральный медицинский биофизический центр имени А. И. Бурназяна»
Общие данные
Пневмонии — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации. Условно пневмонии можно разделить по месту их возникновения — внебольничные, нозокомиальные (госпитальные), а также возникшие у лиц с иммунодефицитными состояниями.
Внебольничная пневмония
Под внебольничной пневмонией следует понимать острое заболевание, возникшее во внебольничных условиях, то есть вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 часов от момента госпитализации, сопровождающееся симптомами инфекции нижних отделов дыхательных путей и рентгенологическими признаками свежих очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
Летальность при внебольничной пневмонии оказывается наименьшей (1–3 %) у лиц молодого и среднего возраста без сопутствующих заболеваний. Напротив, у пациентов старше 60 лет при наличии серьезной сопутствующей патологии (хроническая обструктивная болезнь легких, злокачественные новообразования, алкоголизм, сахарный диабет, заболевания почек и печени, сердечно-сосудистой системы и др.), а также в случаях тяжелого течения внебольничной пневмонии этот показатель достигает 15–30 %.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию. Среди других возбудителей внебольничной пневмонии нередко упоминаются респираторные вирусы (вирусы гриппа типа А и B, парагриппа, аденовирус и респираторный синцитиальный вирус), но в действительности они нечасто вызывают непосредственное поражение респираторных отделов легких, являясь своеобразным проводником бактериальной инфекции.
Лечение и питание при пневмонии
Основным методом лечения пневмоний остается своевременная антимикробная терапия. Согласно Клиническим рекомендациям по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых, разработанным в 2014 г. Российским респираторным обществом и Межрегиональной ассоциацией по клинической микробиологии и антимикробной химиотерапии, лечение начинается с парентерального введения антибактериального препарата. В этом варианте не происходит взаимодействия лекарств и пищи, и время приема пищи по отношению к антибактериальному препарату не имеет значения. В дальнейшем, при положительной динамике, при переводе больного на пероральный прием антибактериального препарата необходимо учитывать время приема лекарства относительно приема пищи в соответствии с инструкцией по препарату.
Немаловажное значение в комплексе лечебных мероприятий приобретает диета.
Особенности диетотерапии при пневмонии
Лечебное питание должно способствовать быстрейшему разрешению воспалительного процесса, дезинтоксикации организма, повышению его иммунных свойств и общей реактивности, щажению органов сердечно-сосудистой и пищеварительной систем, предотвращению возможных отрицательных влияний фармакотерапии.
При пневмонии средней тяжести на фоне фебрильной лихорадки показан основной вариант стандартной диеты (ОВД). Калорийность понижается, в основном за счет уменьшения жиров, с ограничением поваренной соли до 6–8 г, увеличением содержания кальция за счет молочных продуктов. Уменьшение содержания натрия и увеличение кальция в диете оказывает противовоспалительное воздействие. Для поддержания иммунной защиты организма необходимо поступление достаточного количества белка из расчета 1 г на 1 кг нормальной массы тела больного, из них не менее 60 % животного происхождения, прежде всего за счет молочных продуктов, яиц и рыбы, смеси белковой композитной сухой (при диете ОВД данный специализированный продукт вводится в лечебный рацион в соответствии с нормами лечебного питания, установленными Приказом Минздрава РФ от 21.06.2013 № 395н «Об утверждении норм лечебного питания», в количестве 27 г смеси ежедневно).
Для уменьшения интоксикации показано обильное питье (1,5–2 литра и более) с высоким содержанием витамина С: разбавленные водой кисло-сладкие фруктовые соки, отвар шиповника, чай с лимоном, морсы, компоты. Обязательно включение в диету кисломолочных напитков (в том числе содержащих пробиотики и пребиотики), которые способствуют нормализации состояния кишечной микрофлоры, значительно страдающей на фоне системной антибактериальной терапии. Суточный рацион разбивают на 5–6 приемов, небольшими порциями, пища должна быть механически и химически щадящей.
При тяжелом течении пневмонии первые 1–3 дня заболевания предпочтительна жидкая пища: чай с лимоном, соки, минеральная вода дегазированная, отвар шиповника, обезжиренный мясной бульон, нежирные кисломолочные напитки. При первых признаках улучшения состояния и при появлении аппетита в рацион вводят супы на бульоне или овощном отваре, суфле и пюре из мяса, яйца, отварную рыбу, творог, фруктовые и овощные пюре, печеные яблоки и т. д. Энергетическая ценность рациона составляет 1500–1600 ккал за счет резкого ограничения жиров (30–40 г), умеренного уменьшения углеводов (250 г) и белков (60 г). Выполняются нормы лечебного питания согласно варианту диеты с пониженной калорийностью (низкокалорийная диета, НКД). В состав лечебного рациона вводятся смеси белковые композитные сухие в количестве 24 г ежедневно. Далее диета строится в соответствии с вариантом питания при пневмонии средней тяжести.
В период легкого течения пневмонии показано питание с увеличенным содержанием кальция и витаминов, кисломолочных напитков, с исключением трудноперевариваемых и очень жирных продуктов. Кроме того, при низком аппетите в период реконвалесценции используют умеренно соленые закуски (вымоченную сельдь, сыр, ветчину, икру и др.), квашеные, маринованные и пряные овощи, пряности, томатный и другие соки.
автор: В. В. Егорова, врач-диетолог ФГБУ ГНЦ «Федеральный медицинский биофизический центр имени А. И. Бурназяна» ФМБА России, врач высшей категории
С чего начать
При легком течении внебольничной пневмонии назначается основной вариант стандартной диеты (ОВД) с обогащением рациона смесью белковой композитной сухой 27 г/сут (например, при использовании СБКС «Дисо®» «Нутринор» пациент получит 10,8 г белка, обладающего высокой биологической ценностью) и включением витаминно-минеральных комплексов (50–100 % от физиологической нормы, введенной Приказом Минздрава РФ от 21.06.2013 № 395н «Об утверждении норм лечебного питания» в нормы лечебного питания).
Индивидуальный подход
Как при любом заболевании, так и при пневмонии существуют общие принципы диетотерапии, но нельзя исключать и индивидуальный подход.
Острый период
При пневмонии с высокой лихорадкой повышается основной обмен, имеет место интоксикация организма человека продуктами жизнедеятельности микроорганизмов и тканевого распада. Повышается нагрузка на сердечно- сосудистую систему, снижается функциональная деятельность органов пищеварения. Это должно учитываться при назначении лечебного питания.
Целевое назначение диетотерапии: разгрузка межуточного обмена, воздействие на воспалительный процесс и нервно-вегетативную дистонию путем резкого ограничения хлористого натрия, углеводов и введения достаточного количества солей Сa, витаминов.
Принципы диетотерапии: полноценное обеспечение энергетических и пластических потребностей организма; повышение иммунологической реактивности; быстрейшее разрешение воспитательных процессов, снижение интоксикации, щажение органов сердечно- сосудистой и пищеварительной системы; предотвращение возможных отрицательных влияний фармакотерапии.
Хотите больше информации по вопросам диетологии?
Приобретите информационно-практический журнал «Практическая диетология» в электронном или печатном формате!
Пневмония

Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность. Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет. Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста. Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии

Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь. Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса. Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.
Признаки пневмонии у взрослого

При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота. Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких. Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель. Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота. Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние. Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания. Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Признаки пневмонии у ребенка
- Кашель, который усиливается со временем;
- Если самочувствие малыша улучшилось, а затем снова стало плохо, это может говорить о присутствии осложнений;
- Каждый глубокий вздох приводит к сильному приступу кашля;
- Появляется сильная бледность кожных покровов на фоне развития перечисленных симптомов;
- Появление одышки.
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.

При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
- повышенная потливость;
- слабость;
- одышка.
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
- одышка и боль в груди при передвижении;
- боль при повороте туловища
- невозможность сделать глубокий вдох;
- тахикардия;
- непереносимость физической нагрузки;
- быстрая утомляемость;
- слабость;
- человек выглядит бледным, но с ярким нездоровым румянцем.
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
- Воздушно-капельный способ. Во время заболевания на слизистой оболочке рта и носа образуются капли, которые распространяются по воздуху во время чихания и кашля. Заразиться воздушно-капельным путем можно в любом общественном месте: больнице, магазине, общественном транспорте. Патогенный возбудитель распространяется по воздуху вместе с частичками слизи, мокроты, слюны.
- Контактный. Также инфекция передается во время соприкосновений – рукопожатия, объятия, поцелуя. Люди подвергаются инфекции, когда прикасаются к загрязненным предметам или во время того, когда трогают грязными руками рот, глаза, нос.
- Бытовой. Инфекция может передаваться через полотенца, посуду и постельное белье общего пользования. Поэтому больного нужно снабдить личными предметами гигиены, и по мере возможности чаще их менять и стирать.
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
| В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. | Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |

Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
- Общий анализ крови;
- Общий анализ мочи;
- Анализ мокроты — проводится для определения воспалительного процесса в организме, а также возбудителя пневмонии и его чувствительности к антибиотикам.
Из диагностических методов исследования вам назначат:
- Рентгенографию грудной клетки – на снимках появляются затемнения в местах поражения тканей;
- Компьютерную томографию и магнитно-резонансную томографию – используют в качестве дополнительных мер, когда другие методы не позволяют поставить точный диагноз.
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
- Происходят частые вспышки заболеваний;
- Посещение зон общественного пользования;
- Работа в бактериологической лаборатории;
- Частые пневмонии, ОРВИ и грипп, от которых страдает пациент.
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:
- Онлайн на нашем сайте medyunion.ru. Заполните электронную форму, указав ваши контактные данные, специализацию врача, удобные дату и время для приема.
- Закажите обратный звонок, указав ваше имя и номер телефона. Наши менеджеры перезвонят вам в течение 15 минут и ответят на интересующие вас вопросы.
- Позвоните в регистратуру медицинской клиники по номеру телефона +7 (391) 202-95-80.
Пневмония — симптомы и лечение
Что такое пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Макаровой Евгении Андреевны, пульмонолога со стажем в 14 лет.
Над статьей доктора Макаровой Евгении Андреевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Пульмонолог Cтаж — 14 лет
Медицинский центр «Арт-Медика»
Поликлиника №2 на Победы 376в
Областная больница №4
Дата публикации 31 июля 2018 Обновлено 3 августа 2021
Определение болезни. Причины заболевания
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен. [1]
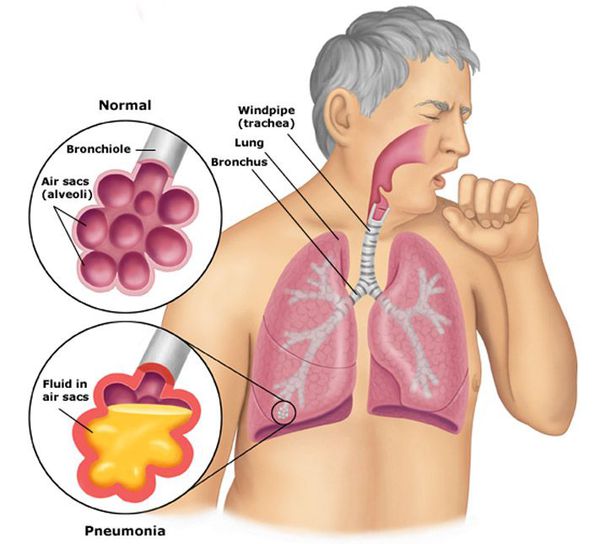
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей. [2]
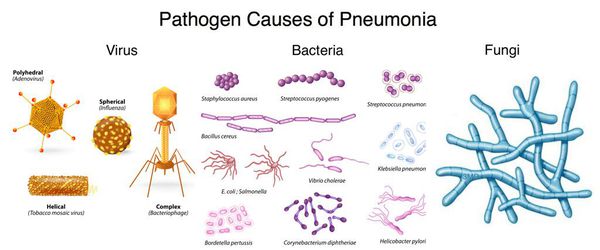
Перечень возможных возбудителей ВП включает более сотни микроорганизмов (вирусы, грибы, простейшие, но главным образом — бактерии). Однако чаще всего заболевание ассоциировано с относительно небольшим кругом микробных агентов, среди которых:
- пневмококк (S. pneumoniae);
- микоплазма (M. pneumoniae);
- хламидофила (C. pneumoniae);
- гемофильная палочка (H. influenzae);
- респираторные вирусы;
- энтеробактерии;
- золотистый стафилококк (S. aureus);
- легионелла пневмофила (L. pneumophila).
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
- дети до двух лет;
- люди старше 65 лет.
К другим факторам риска относятся:
- лечение в больнице;
- хронические заболевания — астма, хроническая обструктивная болезнь легких (ХОБЛ) или болезни сердца;
- ослабленная иммунная система — высокому риску подвержены пациенты с ВИЧ, а также люди, перенёсшие трансплантацию органов, получающие химиотерапию или длительно принимающие стероиды;
- курение [12] .
Факторами риска неблагоприятного исхода являются: возраст, мужской пол и сопутствующие заболевания [3] .
Заразна ли пневмония
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пневмонии
Переохлаждение организма нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются симптомы заболевания.
Как распознать симптомы пневмонии:
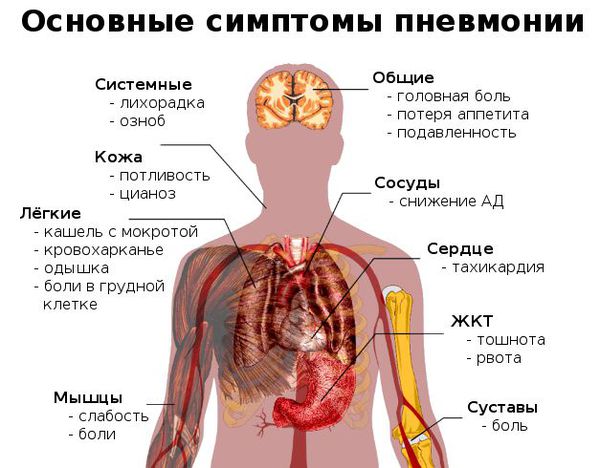
- неожиданный и очень быстрый подъём температуры тела до фебрильных цифр (свыше 38 °C);
- неспецифические проявления системной интоксикации организма (подавленность, вялость, утомляемость, мышечная слабость, сонливость, головная боль);
- через 3-4 дня возникает сухой кашель, который спустя ещё несколько дней становится влажным — начинает откашливаться слизь (мокрота), часто она имеет ржавый или бурый цвет;
- может появиться боль в грудной клетке на стороне пораженного лёгкого (или же с обеих сторон, если воспаление двустороннее), которая усиливается при кашле и дыхании;
- при дыхании могут выслушиваться хрипы в грудной клетке (слышны не у всех больных);
- одышка (частое дыхание) — является результатом массивного поражения лёгкого и проявлением дыхательной недостаточности;
- одна из сторон грудной клетки (поражённая) может отставать при дыхании. [4]
Признаки пневмонии у взрослого:
Признаки пневмонии у ребёнка
У детей симптомы пневмонии обычно выражены сильнее — они болеют с более высокой температурой, при которой могут развиться фебрильные судороги. Кроме того, дети, особенно совсем маленькие, зачастую плохо умеют откашливать мокроту, поэтому не всегда удаётся заметить её гнойный характер — жёлтый или зелёный цвет и неприятный запах.
Патогенез пневмонии
Ведущие механизмы, которые приводят к развитию ВП:
- проникновение в нижние дыхательные пути содержимого ротоглотки (аспирация);
- вдыхание аэрозольной взвеси, содержащей различные микробные агенты;
- проникновение микроорганизмов из очага инфекции, расположенного за пределами лёгких, через кровь;
- перемещение инфекционных агентов из соседних поражённых органов (прямой контакт) или в результате присоединения инфекции с ранящими предметами (оружие) в грудную клетку. [3]
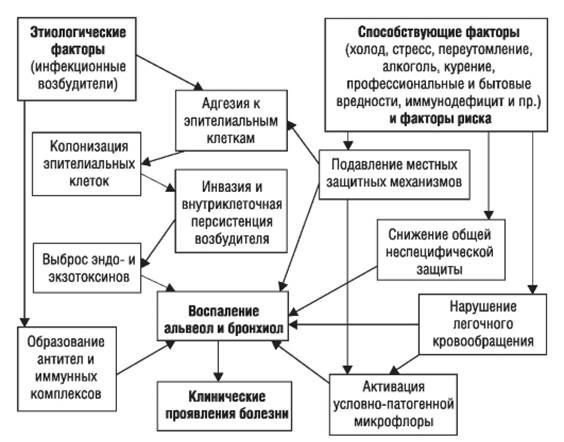
Стартовым импульсом развития пневмонии лёгких становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
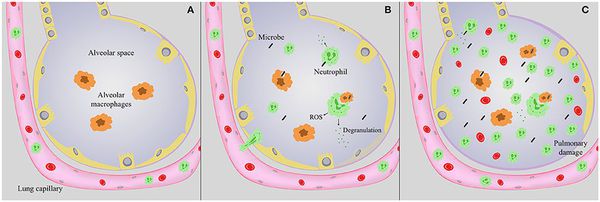
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни. [4]
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» выделяют следующие виды пневмонии:
- неклассифицированную вирусную пневмонию (аденовирусную и другие);
- пневмококковую пневмонию (S. pneumoniae);
- пневмонию, вызванную гемофильной палочкой (H. influenzae);
- неклассифицированную бактериальную пневмонию, возникшую по причине воздействия клебсиеллы (Klebsiella pneumoniae), стафилококка (Staphylococcus spp), стрептококка группы В и других срептококков, кишечной палочки (Escherichia coli), других аэробных грамотрицательных бактерий и миклопазмы (Mycoplasma pneumoniae). Также к этой группе относятся другие бактериальные пневмонии и пневмонии неуточненной этиологии.
- пневмонию, возникшую по причине воздействия других инфекционных возбудителей: хламидий (Chlamydia spp), а также иных установленных возбудителей инфекций.
- пневмонию, возникающую при заболеваниях, классифицированных в других рубриках (при актиномикозе, сибирской язве, гонорее, нокардиозе, сальмонеллёзе, туляремии, брюшном тифе, коклюше; при цитомегаловирусной болезни, кори, краснухе, ветряной оспе; при микозах; при паразитозах; при орнитозе, ку-лихорадке, острой ревматической лихорадке, спирохетозе);
- пневмонию без уточнения возбудителя.
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких. [5]
Также отдельно выделяют аспирационную пневмонию, которая возникает при вдыхании или пассивном попадании в лёгкие различных веществ в большом объёме, чаще всего — рвотных масс, которые вызывают воспалительную реакцию.
К аспирационной пневмонии приводят:
- затекание желудочного содержимого в дыхательные пути при реанимации, шоке, нарушениях сознания (в том числе при алкогольной и героиновой интоксикации);
- нарушение глотания при различных неврологических нарушениях и заболеваний пищевода.
Особенности лечения аспирационной пневмонии — использование эндоскопических методов промывания и очищения дыхательных путей, антибактериальных и отхаркивающих препаратов.
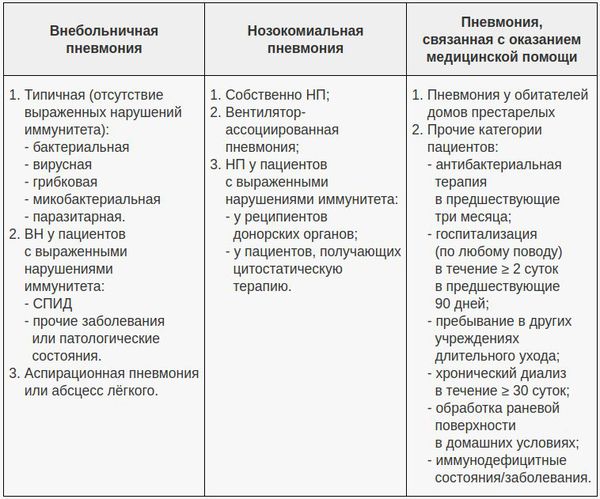
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную пневмонию (ВП) и внутрибольничную пневмонию (нозокомиальную, НП), поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с медицинским вмешательством. [6]
Признаки внебольничной, внутрибольничной (нозокомиальной) и связанной с оказанием медицинской помощью пневмонии
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
- парапневмонический плеврит;
- эмпиема плевры;
- абсцесс и гангрена лёгкого;
- острая дыхательная недостаточность;
- респираторный дистресс-синдром.
«Внелёгочными» осложнениями являются:
- септический шок;
- полиорганная недостаточность;
- менингит;
- миокардит;
- ДВС-синдром.
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
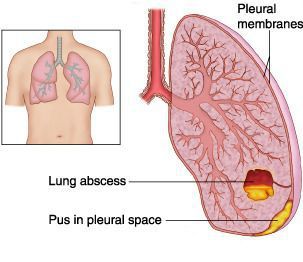
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов. [7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
- подробный сбор анамнеза;
- анализ жалоб пациента;
- физикальное обследование;
- лабораторные и инструментальные исследования, объём которых может быть определен в индивидуальном порядке и обусловлен тяжестью течения ВП, появлением и характером осложнений, сопутствующими болезнями пациента.
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
- остро возникшая лихорадка вначале заболевания (температура тела > 38,0 °С);
- кашель с мокротой;
- физические признаки, выявленные в ходе полного физикального обследования (местная крепитация или мелкопузырчатые хрипы, бронхиальное дыхание, притупление звука при перкуссии);
- увеличение общего количества лейкоцитов (> 10·109/л) и/или палочкоядерный сдвиг (> 10%).
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений. [3]
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких. [9]
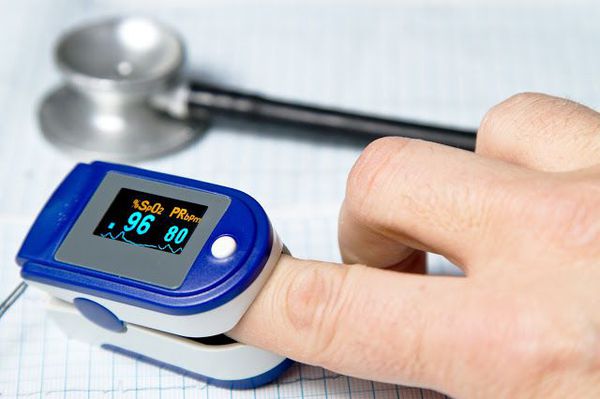
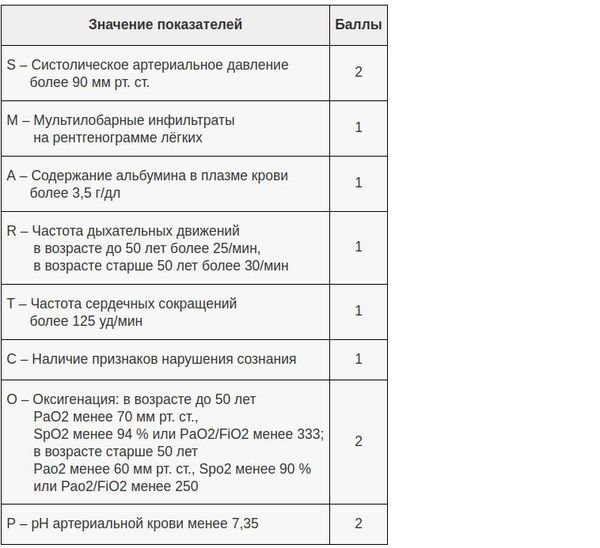
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений. [8] Примеры таких шкал являются:
- PSI – индекс тяжести пневмонии;
- Шкала CURB-65;
- Шкала SMART-COP.
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
Чтобы отличить воспаление лёгких от сезонных ОРВИ, гриппа и бронхита необходима визуализация лёгких — рентгенография органов грудной клетки, цифровая флюорография или компьютерная томография органов грудной клетки. Эти методы позволяют обнаружить инфильтраты в лёгочной ткани.
Лечение пневмонии
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
- назначение антимикробных препаратов;
- адекватная респираторная поддержка при необходимости;
- использование неантибактериальных лекарственных средств (только в случае появления показаний);
- профилактика осложнений.
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии. [10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
- бета-лактамные антибиотики (пенициллины и цефалоспорины);
- макролиды;
- респираторные фторхинолоны.
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
- стойкое снижение температуры тела < 37,2ºС в течение не менее 48 часов;
- отсутствие проявлений интоксикационного синдрома;
- нормализация частоты дыхания ( < 20/мин);
- отсутствие гнойной мокроты;
- снижение количества лейкоцитов в крови ( < 10·109/л), нейтрофилов (< 80 %), юных форм (< 6 %);
- отсутствие отрицательной динамики на рентгенограмме. [3]
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 < 55 мм рт.ст. или SрO2 < 88 % (при дыхании воздухом). [4]
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
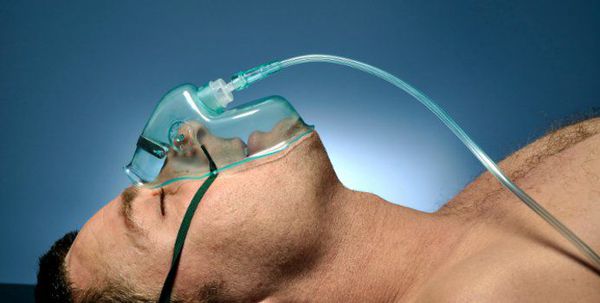
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
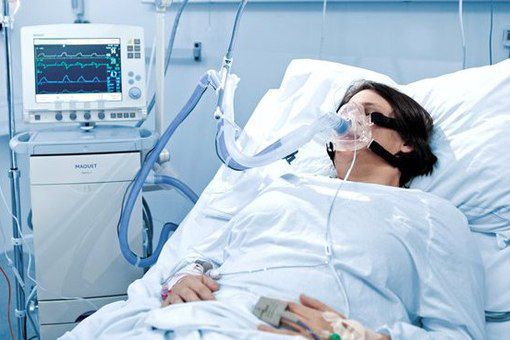
Показания к ИВЛ при ОДН на фоне ВП:
- абсолютные: остановка дыхания, нарушение сознания (сопор, кома), психомоторное возбуждение, нестабильная гемодинамика (АД сист < 70 мм рт.ст., ЧСС < 50/мин);
- относительные: ЧДД >35/мин РаО2/FiО2 < 150 мм рт.ст., повышение РаСО2 >20 % от исходного уровня, нарушение сознания.
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
- системные глюкокортикостероиды (ГКС);
- внутривенные иммуноглобулины (ИГ);
- некоторые иммуностимуляторы.
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Прогноз. Профилактика
Благоприятный или неблагоприятный исход при ВП зависит от нескольких факторов:
- возраст пациента;
- тяжесть течения;
- наличие/отсутствие сопутствующих заболеваний.
Риск смерти минимален у пациентов молодого и среднего возраста с нетяжёлым течением ВП и не имеющих сопутствующие заболевания. У пациентов пожилого и старческого возраста существует риск летального исхода при наличии значимой сопутствующей патологии (ХОБЛ, злокачественные новообразования, алкоголизм, диабет, хроническая сердечная недостаточность), а также в ситуациях развития тяжёлой ВП.
Основная причина смерти больных с тяжёлой ВП — устойчивая нехватка кислорода, септический шок и недостаточность всех органов и систем. Согласно исследованиям, основными факторами, связанными с неблагоприятным прогнозом больных с тяжёлой ВП, являются:
- возраст > 70 лет;
- проведение ИВЛ;
- двусторонняя локализация пневмонии;
- сепсис и инфицирование сине-гнойной палочкой.
Говоря о России, отдельно следует упомянуть позднее обращение пациентов за квалифицированной медицинской помощью. Это становится дополнительным фактором риска неблагоприятного исхода.
Как предотвратить пневмонию
В настоящий момент во всём мире доступны весьма эффективные средства, позволяющие защитить себя и своих близких от этого грозного заболевания — пневмококковые и гриппозные вакцины.
С целью специфической профилактики пневмококковых инфекций, в том числе пневмоний, у взрослых используются две вакцины:
- 23-валентная неконъюгированная вакцина (содержит очищенные капсулярные полисахаридные антигены 23 серотипов S.pneumoniae);
- 13-валентная пневмококковая конъюгированная вакцина.
Все пациенты с высоким риском пневмоний должны быть защищены такими вакцинами. [11]
Список литературы
- Всемирная организация здравоохранения. Пневмония. — Информационный биллютень, ноябрь 2016. [Электронный ресурс]. Дата обращения: 27.07.2018.
- Вовк Е.И., Верткин А.Л. Внебольничная пневмония в начале ХХI века: плата за жизнь в большом городе. — Лечащий Врач, 2008. — № 8. — С. 63-65.
- Министерство здравоохраниня РФ. Клинические рекомендации. Внебольничная пневмония. Пересмотр 2018 года (проект).
- Чучалин А.Г. Респираторная медицина. Руководство в 3-х томах. — М.: Литтерра, 2017. — Т. 2. — С. 29-67.
- Международная классификация болезней 10-го пересмотра // Грипп и пневмония (J09 — J18). 1990-2018.
- Ежлова Е.Б., Демина Ю.В, Ефимов Е.И., Бруснигина Н.Ф., Малеев В.В., Тартаковский И.С., Биличеко Т.Н., Шкарин В.В., Ковалишена О.В., Чубукова О.А., Благонравова А.С. Внебольничные пневмонии: классификация, патогенез, этиология, эпидемиология, лабораторная диагностика на современном этапе. Аналитический обзор. — М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2013.
- Чучалин А.Г., Синопальникова А.И. Клинические рекомендации. Внебольничная пневмония у взрослых / Российское респираторное общество. — М.: Атмосфера, 2005.
- Фесенко О.В., Синопальников А.И. Тяжелая внебольничная пневмония и шкалы оценки прогноза. — Практическая пульмонология, 2014. — № 2. — С. 20-26.
- Малкович Н.Н., Лукашевич И.В., Сенюк Б.П., Окипняк И.В., Микитюк О.П., Глубоченко Е.В., Бачук-Понич Н.В., Широкова С.В., Скрипник Ж.Д. Пульсоксиметрия: линические аспекты использования в пульмонологической и кардиологической практике // Современные исследования медико-биологических наук: совершенствование диагностики, разработка средств профилактики и терапии болезней — Киров, 2013. — С. 195-201.
- Синопальников А.И., Фесенко А.В. Внебольничная пневмония. — М.: ГЭОТАР-Медиа, 2017.
- Игнатова Г.Л., Антонов В.Н. Профилактика инфекций дыхательных путей. — Поликлиника, 2016. — № 4. — С. 17-21.
- Pneumonia // Mayo Clinic, 2020.
Источник https://praktik-dietolog.ru/article/dieta-pri-pnevmonii.html
Источник https://medyunion.ru/diseases/pnevmoniya/
Источник https://probolezny.ru/pnevmoniya/
