Основные схемы и лекарственные препараты для лечения неосложненного трихомониаза
В Российской федерации за последние 5 лет заметно снизился уровень заболеваемости населения ИППП в целом, однако наибольший вес в их структуре все еще имеет трихомониаз (24,7%).
Трихомониаз относится к заболеваниям с половым путем передачи, который является основным и практически единственным для мужчин и женщин. Опасность трихомонадной инфекции заключается в негативном влиянии на репродуктивную функцию, имеются данные о взаимосвязи трихомониаза и рака простаты у мужчин.
Возможны и другие пути передачи инфекции, такие как:
- 1 Интранатальный — инфицирование плода в процессе родов путем контакта с инфицированной слизистой матери.
- 2 Контактно-бытовой путь. Встречается редко, при использовании инфицированных предметов личной гигиены – полотенец, губок, ношении чужого белья, при контакте с контаминированными поверхностями (подкладные клеенки, судна, сидения в уборных).
Почти одна треть обращений пациенток к врачу акушеру-гинекологу по поводу симптомов инфекционного вульвовагинита, обнаруживает у них наличие трихомонадной инфекции. Распространенность заболевания среди сексуально-активного населения обоих полов достигает 30-50%. Инкубационный период составляет от 3 дней до нескольких месяцев, впервые симптомы заставляют обратить на себя внимание примерно с 10 дня инфицирования.
Факторы, влияющие на выраженность симптоматики
Разовьется ли яркая клиническая картина инфекционного заболевания, определяется взаимодействием двух факторов:
- Агрессивность возбудителя, которая возрастает с увеличением инфицирующей дозы,
патогенности штамма, наличия сочетанной или смешанной инфекции. - 2 Иммунный статус организма зараженного человека (особенности реакции иммунитета, наличие фоновых соматических заболеваний).
При полноценном функционировании защитно-барьерных механизмов всех систем организма человека, внедрение возбудителя – влагалищной трихомонады и ассоциированной с ней микрофлоры, не приведет к развитию инфекции, и заболевание протекает в форме трихомонадоносительства или с незначительными симптомами воспаления.
При снижении иммунного статуса, организм не может сдержать атаку инфицирующего агента и формируется воспалительная реакция различной степени тяжести. Местный и общий иммунитет может снижаться ввиду физиологических и патологических причин (см. таблицу 1).

Таблица 1 — Причины снижения иммунитета при трихомониазе
Заболевание может проявлять себя в виде моноинфекции, смешанной (вызванной одновременно несколькими разными возбудителями) или сочетанной инфекции (последовательное развитие двух и более инфекций). От того, какие будут клинические проявления, степень ответа организма на действие возбудителя и длительность инфицирования, выделяют несколько форм трихомониаза (см. таблицу 2).

Таблица 2 — Классификация трихомониаза
В большинстве случаев заболевание протекает в хронической форме в виде моноинфекции с незначительными жалобами или полным их отсутствием, в форме трихомонадоносительства. Но иногда развивается острая форма инфекции (см. таблицу 3).

Таблица 3 — Формы трихомонадной инфекции. Для просмотра таблицы кликните по ней.
А вдруг у меня трихомониаз?
Первое, что необходимо сделать при выявлении у себя любых признаков вагиноза — обратиться к врачу акушеру-гинекологу. На приеме обязательно рассказать о сроках появлении симптомов, этиологической связи заболевания с половым актом или другим источником инфекции.
Затем врач, оценив ситуацию, проведет наружный осмотр и исследование в зеркалах для обнаружения специфических симптомов трихомониаза: жидкие пенистые выделения, симптом «клубничной» шейки матки; возьмет мазок для микроскопии, бактериального посева и материал для анализа на ИППП.
Факт наличия трихомонад помогут установить дополнительные методы диагностики: микроскопический, культуральный, метод ПЦР. При положительном результате анализа на Trichomonas vaginalis, который может быть как при наличии симптоматики, так и без нее, необходимо сразу начинать комплексное лечение:
- 1 Общая антипротозойная терапия;
- 2 Местная санация и коррекция биоценоза влагалища;
- 3 Коррекция иммунного статуса организма.
Общая терапия элиминирует возбудителя во всем организме, местная терапия поможет быстро снять симптомы раздражения и восстановить нормальный баланс микрофлоры, а иммунокорригирующая терапия восстановить защитные барьеры организма. Дополнительно, особенно при хронизации процесса, назначается физиотерапевтическое лечение.
Для полного излечения необходимо провести полноценный курс терапии, который в среднем рассчитан на 10-12 дней, однако в случае сочетанной, смешанной или хронической инфекции может потребоваться несколько курсов лечения.
Как правило, с момента начала лечения симптомы заболевания заметно стихают, но радоваться рано и прерывать прием препаратов не рекомендуется, так как в исходе некорректной терапии есть риск неполной элиминации возбудителя и формировании у него резистентности к препарату.
В результате, эффективный препарат не будет действовать на трихомонад, и придется переходить к более сильной группе лекарственных средств, нагружая и без того зараженный организм.
Во время лечения трихомониаза необходимо придерживаться еще нескольких правил:
- 1 Лечение нужно начинать, даже если жалоб нет, но по результатам анализов выявлен факт наличия Trichomonas vaginalis.
- 2 Лечить урогенитальный трихомониаз нужно совместно с партнером, как и при других заболеваниях с половым путем передачи. Даже если у партнера нет клинической симптоматики и имеются отрицательные результаты лабораторной диагностики.
- 3 После результативного лечения, возможно повторное заражение, так как формируется нестойкий иммунитет к возбудителю. При неэффективном лечении или неполноценно пройденном курсе — возможна реактивация инфекции.
- 4 Вылечить острый трихомониаз гораздо проще, чем хронический и осложненный.
- 5 На время лечения постарайтесь исключить половые контакты, даже с использованием барьерных методов. Тщательнее чем обычно соблюдайте личную гигиену, ежедневные водные процедуры, смену нижнего белья.
- 6 Откажитесь от самолечения в домашних условиях! Не применяйте для лечения инфекции народные средства и рецепты! Посетите врача акушера-гинеколога, получите (или не получите) лабораторное подтверждение и строго следуйте назначениям.
- 7 На время приема антипротозойных препаратов необходимо отказаться от спиртных напитков даже в малых дозах. Данная группа препаратов (за исключением орнидазола) способны нарушать выведение алкоголя из организма человека, действуя подобно препаратам, для лечения алкоголизма. Поэтому алкогольные напитки во время терапии может повлечь за собой множество неприятных ощущений, снижение эффективности лечения и опасность жизни больного.
- 8 Поднимайте свой иммунитет: правильное питание, соблюдение норм труда, здоровый сон, умеренная физическая активность, прогулки на свежем воздухе — все это можно дополнить приемом иммуномодулирующих препаратов (прописанных врачом) и травяных настоек — левзеи, элеутерококка, женьшеня и лимонника китайского.
- 9 Большинство препаратов обладают негативным влиянием на эмбрион, поэтому противопоказаны к применению до 20 недель беременности.
После проведения полного курса лечения и соблюдения пациентом всех правил, проводятся контрольные анализы: через 14-20 дней после завершения лечения, затем еще дважды с промежутком в 1 месяц. Заболевание считается полностью излеченным при отсутствии клинических проявлений и возбудителя при лабораторном исследовании через 1-2 месяца у мужчин и 2-3 месяца у женщин.
Почему лечиться необходимо? Каковы последствия?
Во-первых, под прикрытием трихомонад в организме могут присутствовать и другие патогенные микроорганизмы, чаще всего гонококки. В результате, при половом контакте происходит передача обеих инфекций.
Лечение гонококковой инфекции осложняется тем, что медикаментозное воздействие идет только на свободных возбудителей,а фагоцитированные трихомонадами резистентны к проводимой терапии и сохраняют способность к размножению и поражению.
Этой причиной обусловлено наиболее частое сочетание трихомониаза и гонококковой инфекции. В некоторых случаях, гонококки обнаруживаются в контрольных мазках после успешного завершения лечения трихомониаза — пример сочетанной инфекции.
Во-вторых, постоянная, даже бессимптомная, персистенция инфекционного агента в организме человека приводит к депрессии в первую очередь местного иммунитета и создает прекрасные условия для внедрения других возбудителей ИППП и размножения условно-патогенной флоры, вплоть до увеличения риска заражения ВИЧ-инфекцией.
В-третьих, в отсутствии лечения даже при трихомонадоносительстве возможно восходящее инфицирование с поражением проксимальных отделов мочеполового тракта. Трихомониаз у женщин может осложниться развитием кольпита, бартолинита (воспаление бартолиниевой железы, опасного образованием абсцесса), хронического эндометрита — воспаления слизистой оболочки матки.
Эндометрит также иногда протекает длительное время бессимптомно, но приводит к осложнениям — атрофии слизистой оболочки матки, нарушение ее рецепторного аппарата, что в итоге может стать причиной бесплодие и невынашивания беременности.
У мужчин самым грозным осложнением восходящей инфекции является возникновение простатита (воспалительное заболевание предстательной железы), везикулита (воспаление семенных пузырьков), эпидидимита — основных причин мужского бесплодия.
Итак, трихомониаз лечить нужно немедленно при его обнаружении. Лучше на стадии трихомонадоносительства или малых клинических проявлений, не допуская восходящего инфицирования и развития осложнений, лечение которых значительно дороже или уже невозможно.
Особенности ведения беременных
Беременность сопровождается множеством изменений в организме, в том числе меняется биоценоз влагалища женщины, снижается местный иммунитет, что может провоцировать развитие патогенных и условно-патогенных микробов. Беременная женщина может инфицироваться трихомонадами впервые или быть носителем.
Сами влагалищные трихомонады не оказывают грубого влияния на плод и не вызывают у него специфических симптомов заболевания, но любая инфекция в половых путях повышает риск угрозы прерывания беременности, преждевременных родов, внутриутробной инфекции.
Продукты жизнедеятельности трихомонад и других ассоциированных с ними микроорганизмов, формируют агрессивную среду во влагалище, что может привести к «расплавлению» предлежащих плодных оболочек, восходящему инфицированию и возникновению внутриутробной пневмонии и/или самого грозного осложнения — хорионамнионита, который может закончиться даже антенатальной гибелью плода.
Инфекция в половых путях женщины увеличивает риск преждевременного разрыва плодных оболочек и начала преждевременных родов. Чаще всего трихомонады выступают в роли «резервуара», в которым другие микроорганизмы доставляются во внутриутробный мир и там развивают свою активную деятельность.
Инфицирование ребенка может происходить в процессе родов через естественные зараженные родовые пути. Несмотря на то, что трихомониаз у новорожденного менее опасная ситуация, чем у плода, в первые недели жизни все равно требуется проведение антипротозойной терапии.
Любые медикаментозные препараты мешают становлению иммунной системы малыша, поэтому параллельно проводятся мероприятия, поддерживающие микрофлору организма и укрепляющие его иммунный статус.
Подобные ситуации инфицирования плода и новорожденного редки и чаще встречаются в случаях запущенного трихомониаза. Если женщина вовремя становится на учет в женскую консультацию, регулярно посещает врача и сдает все анализы, то скорректировать ситуацию гораздо проще. В любом случае беременной женщине необходимо лечение.
Применение антипротозойных препаратов общего действия для лечения трихомониаза в первом триместре не разрешено, поэтому используются препараты местно в виде суппозиториев (за исключением препаратов метронидазола).
При неэффективности терапии с 20 недель возможно применение комплексного местного и общего лечения, а так же коррекция иммунного статуса организма женщины.
Медикаментозная терапия
Антипротозойные препараты
К первой линии терапии урогенитального трихомониаза относятся препараты группы нитроимидазолов с доказанной эффективностью и высокой чувствительностью к возбудителю. Чаще всего применяются такие их представители как: метронидазол, орнидазол, тинидазол.
Механизм действия их обусловлен разрушением нуклеиновых кислот ДНК микробных клеток токсичными метаболитами действующего вещества, образующимися под влиянием ферментов трихомонад.
Нитроимидазолы хорошо всасываются при пероральном и вагинальном применении и обладают высокой биодоступностью. В незначительной степени образуют связи с белками плазмы крови и способны проникать в биологические жидкости и ткани: выделяются с молоком матери, проходят через гематоплацентарный барьер.
Доказательной базы, подтверждающей негативное воздействие нитроимидазолов на плод, на данном этапе нет, но учитывая их способность преодолевать плацентарный барьер и определяться в околоплодных водах, их тератогенные свойства, назначение их в первом триместре гестации категорически не рекомендовано.
Во втором и третьем триместрах лечение ими допустимо, если необходимость выше риска и более безопасные методы не эффективны. На время приема препарата, грудное вскармливание лучше ограничить. Возобновление кормления возможно через 12-24 часа при применении метронидазола и через 3 суток при приеме тинидазола.
Нитроимидазолы метаболизируются в печени, путем связывания с глюкуроновой кислотой, поэтому обладают гепатотоксичностью. Следует с осторожностью применять их при наличии хронических заболеваний печени и под контролем биохимического анализа крови.
Выводятся из организма длительно в течение 10-20 часов в основном почками, с мочой 60-80% и с желчью до 30%.
Какие могут быть побочные эффекты?
Часто возникает диспепсический синдром — тошнота, рвота, горечь во рту. На втором месте по частоте церебральные явления — головная боль, головокружения, сонливость.
В некоторых случаях, особенно при наличии хронических заболеваний крови, могут провоцировать угнетение гемопоэза. При влагалищном применении иногда беспокоят зуд, жжение, усиление выделений.
Характерной чертой препаратов данной группы является их несовместимость в алкоголем, прием которого придется прекратить на время лечения. Нитроимидазолы инактивируют алкогольдегидрогеназу (фермент печени, расщепляющий алкоголь до менее токсичных компонентов), в результате нарушается дезактивация алкоголя и в организме накапливаются токсичный ацетальдегид.
Это приводит к возникновению тетурамоподобных реакций, которые клинически проявляются чувством жара, стеснения в груди, болями в эпигастральной области, ознобом, учащенным сердцебиением, головокружением и другими симптомами.
Единственный представитель группы нитроимидазолов, не обладающий таким эффектом — орнидазол. Самостоятельное назначение себе медицинских препаратов для лечения трихомониаза противопоказано! Необходима консультация специалиста и строгое следование его рекомендациям.
При остром трихомониазе применяются следующие схемы лечения (см. таблицу 4).

Таблица 4 — Схемы лечения острого трихомониаза. Для просмотра таблицы кликните по ней.
Одной из причин неэффективности лечения трихомониаза могут быть другие микроорганизмы, обнаруживаемые в вагинальном отделяемом. К примеру, B-гемолитический стрептококк способен вступать во взаимодействие с метронидазолом и снижать его эффективность.
В этом случае прежде чем начинать повторный курс антипротозойной терапии, необходимо с целью элиминации кокковой флоры провести эмпирическую антибактериальную терапию амоксиклавом 625 мг 3р/день или эритромицином.
В большинстве случаев проведения одного полноценного курса антипротозойной терапии метронидазолом достаточно для полного уничтожения трихомонад. При неэффективности лечения показано увеличение дозы метронидазола или использование тинидазола.
Принимать метронидазол лучше после еды с большим количеством воды в дозировке, назначенной лечащим врачом. Устойчивость трихомонад к метронидазолу встречается редко, но его можно заменить на тинидазол. При неэффективности стандартных схем применяются следующие комбинации:
| Метронидазол 500мг внутрь 3р/день 7 дней + метронидазол 1г per vag (вагинально) или per rectum (ректально) 7 дней | Тинидазол (или метронидазол) 2,0г внутрь 1р/день 3-5 дней. |
Таблица 5 — Альтернативные схемы лечения трихомониаза
У беременных при наличии симптоматики и лабораторного подтверждения лечение производится на любом сроке , а если ничего не беспокоит, может быть отложено до 37 недель гестации (подготовка к родам через естественные родовые пути).
Как правило, для лечения применяются следующие схемы: таблетки метронидазола в дозе 2,0 внутрь однократно и/или местная санация. При непереносимости всех препаратов группы нитроимидазолов, есть альтернативные схемы:
- 1 Нитазол — в таблетированной форме 100мг 3р/день до 14 дней или в виде вагинальных суппозиториев 2р/день.
- 2 Препараты группы нитрофуранов (Фуразолидон) — по схеме 100мг 4р/день 3-5 дней.
Местное лечение
Если трихомониаз протекал стандартно без осложнений, то для полного излечения достаточно общей антипротозойной терапии в пределах одного курса. При стремительно протекающих острых инфекциях или затяжном хроническом течении показано комбинация общего лечения с местной санацией. Применяются следующие препараты (таблица 5 ниже).

Таблица 6 — Препараты для местного лечения трихомониаза. Для просмотра кликните по таблице.
Иногда применяются комлексные противомикробные и противопротозойные препараты: «Макмирор», «Клион-Д», «Нео-Пенотран», «Тержинан», «Гиналгин» и другие.
Иммунокоррекция
В особенно сложных случаях, неподдающихся стандартным схемам терапии, рекомендуется дополнить лечение применением вакцины «СолкоТриховак». Это концентрат лиофилизированных инактивированных атипичных штаммов лактобацилл.
Его введение в организм человека провоцирует выработку специфических антител против атипичных лактобактерий, патогенных микроорганизмов и трихомонад в том числе (перекрестная реакция обеспечивается сходным антигенным составом из-за длительного сожительства членов биоценоза в одной среде).
В результате рост нежелательных микроорганизмов тормозится на фоне благоприятных условий для роста представителей нормальной флоры. Титр антител начинает нарастать постепенно в течение 14 дней после инъекции, поэтому первые положительные эффекты наблюдаются не раньше, чем через 14-20 дней. Вакцина вводится глубоко внутримышечно трижды с интервалом в 2 недели.
Возможна повторная ревакцинация через 1 год одной дозой, при наличии показаний — через 2 года. Дополнить комплекс лечения неосложненного трихомониаза можно приемом иммунокорригирующих препаратов (см. таблицу 6).

Таблица 7 — Иммуномодуляторы, применяемые при трихомониазе
В настоящее время во врачебной практике имеется достаточно широкий арсенал препаратов иммунокоррекции, поэтому стоит следовать рекомендациям врача и не заниматься самолечением. Из растительных препаратов стоит упомянуть настойки элеутерококка, экстракт левзеи, эхинацеи и лиммоника китайского.
Профилактика инфицирования
В отношении любых заболеваний можно сказать, что проводить профилактику их возникновения гораздо легче, чем лечить последствия. Мероприятия по профилактике
трихомониаза обусловлены его принадлежностью к группе инфекций с половым путем передачи.
Есть основные правила, которых следует придерживаться:
- 1 Откажитесь от случайных половых контактов. Особенно опасны отношения с различными представителями групп риска: лица, страдающие наркоманией, женщины и мужчины легкого поведения, а так же люди нетрадиционной сексуальной ориентации. Высокий риск заболеваемости ИППП в данных группах объясняется высоким числом не всегда защищенных половых контактов с представителями этих же групп, несоблюдением правил личной гигиены. Верность своему постоянному партнеру — вот гарантия здоровых половых отношений.
- 2 Иногда, к сожалению, представителей медицинской сферы (медицинских сестер, врачей) так же можно считать группой риска по возможности инфицирования половыми инфекциями, учитывая тесный контакт врача с кровью и другими биологическими жидкостями пациентов в силу своей профессиональной деятельности. Но при соблюдении асептических условий — риск заражения сводится к нулю.
- 3 При половом контакте с новым неизвестным или случайным партнером, обязательно используйте барьерный метод контрацепции — презерватив. Размер клетки Tr.vaginalis превышает размер пор в материале презерватива, поэтому его использование дает максимальную гарантию защиты.
- 4 Соблюдайте личную гигиену и не используйте полотенца губки, белье других людей, а так же будьте аккуратнее в общественных туалетах, душах, бассейнах. Контакто-бытовой путь передачи, конечно, редок, но не исключен полностью. Не запускайте заболевание. Если определяете у себя какие-либо признаки бактериального вагиноза, немедленно обратитесь к врачу. Если диагноз трихомониаза подтверждается, предупредите своего полового партнера и только совместно начинайте лечение, так как одностороннее лечение впоследствии может привести к повторному заражению.
- 5 Ведите здоровый образ жизни: правильно питайтесь, занимайтесь спортом, соблюдайте режим сна и при необходимости поддерживайте себя иммуномодулирующими препаратами и сезонно поливитаминными комплексами. Будьте верны своему партнеру!




| Метронидазол 500мг внутрь 3р/день 7 дней + метронидазол 1г per vag (вагинально) или per rectum (ректально) 7 дней | Тинидазол (или метронидазол) 2,0г внутрь 1р/день 3-5 дней. |
Список литературы
- 1 Российское общество акушеров-гинекологов. ФГБУ «Научный центр акушерства, гинекологии и перинатологии им.академика В.И. Кулакова» Минздрава РФ. Клинические рекомендации: Диагностика и лечение заболеваний, сопровождающихся патологическими выделениями из половых путей женщин. / Прилепская В.Н. — Москва, 2013г. — 46с.
- 2 Российское общество дерматовенерологов и косметологов. Клинические рекомендации по ведению больных инфекциями, передаваемыми половым путем, и урогенитальными инфекциями. / Кубанова А.А. — Москва, 2012г. — 112с., с.7-10, 85-90.
- 3 Гинекология: Национальное руководство + CD // Под ред. В.И. Кулакова, Г.М. Савельевой, И.Б. Манухина. – 2009.
Хронический трихомониаз — симптомы, схема лечения
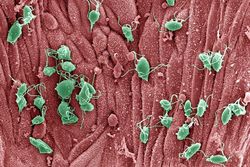
Лечение хронического трихомониаза — одно из основных направлений работы нашей клиники. Пациентов с такой патологией очень много. Связано это с частым неправильным лечением свежего острого трихомониаза или вообще не выявлением его на фоне гнойного гонорейного уретрита у мужчин или вагинита у женщин, либо при хламидиозе.
Для начала перечислим ошибки, приводящие к заболеванию хронический трихомониаз, и если бы их не было, этого диагноза можно было бы избежать:
- Неполная диагностика ЗППП, ограниченная лишь микроскопией окрашенного мазка из уретры и влагалища. А нужно еще смотреть свежий нативный мазок, теплую мочу и проводить ПЦР анализ на ИППП, где вероятность выявления трихомонад выше.
- Неиспользование комбинированной провокации перед забором анализов на половые инфекции при хронических урогенитальных заболеваниях. То есть стандартный подход — пациент пришел, сдал сразу анализ, ничего не нашли, и пациент ушел дальше жить со своим не выявленным хроническим трихомониазом. А сделали бы сначала провокацию, нашли бы трихомонаду.
- Назначение таблетированных форм противотрихомонадных препаратов в малых дозировках при лечении острого трихомониаза. Внутривенное капельное введение этих лекарств себя зарекомендовало гораздо лучше.
Лечение хронического трихомониаза у мужчин и женщин в нашей клинике проводится в 2–3 этапа и зависит от уровня поражения мочеполового тракта. Заболевание у мужчин в виде уретрита лечится, естественно, быстрее и проще, чем в виде хронического простатита или везикулита.
Длительность лечения хронического трихомониаза составляет в основном от 14 до 28 дней.
Хронический трихомониаз у женщин, протекающий с вовлечением маточных труб и угрозой развития бесплодия, требует и более долгого и основательного подхода.
Что происходит после данного комплексного лечения трихомонадной инфекции:
- Полная элиминация возбудителя из организма
- Восстановление нормальной микрофлоры
- Подтвержденное лабораторно купирование воспалительного процесса
- Отсутствие зуда в половых путях
- Устранение патологических выделений из уретры и влагалища
- Купирование болевого синдрома, дискомфорта в промежности, тазу, паховой области, внизу живота
- Нормализация мочеиспускания
- Восстановление половой функции и нормального ритма половой жизни
По сути то, что беспокоило пациента многие годы уходит вместе с возбудителем этого венерического заболевания.
Можно ли вылечить хронический трихомониаз в домашних условиях?
Практически нереально. Необходим комплексный подход с применением ряда врачебных процедур и инъекционных препаратов. Обычный прием таблеток трихопола или метронидазола очень часто приводит лишь к уменьшению выраженности клинических проявлений, а не излечению. Плюс, невылеченные трихомонады приобретают устойчивость к лекарствам и еще хуже поддаются новому курсу терапии.
Хронический трихомониаз симптомы у мужчин и женщин
Проявления этого венерического заболевания зависят от уровня поражения половой системы, состояния иммунитета и количества активных трихомонад.
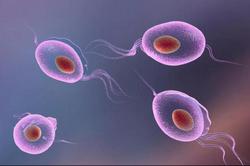
Хронический трихомониаз протекает в двух фазах: ремиссия — когда жалоб пациент практически не предъявляет, и обострение — когда появляются симптомы, характерные для острого воспалительного процесса, но выраженные менее интенсивно.
У мужчин болезнь протекает в виде хронического трихомонадного уретрита, простатита, везикулита или эпидидимита, реже цистита. У лиц, практикующих гомосексуальные контакты, может возникнуть проктит — воспаление прямой кишки.
Основной жалобой является зуд в мочеиспускательном канале, резь при отделении мочи, слизистые или выделения, часто пенистые, с пузырьками.
При осмотре губки уретры отечные, красные, слипшиеся. Может быть воспаление крайней плоти с отеком, трещинами, налетом.
Если трихомонада проникла в предстательную железу, семенные пузырьки, то возникает дискомфорт, тянущие боли в промежности, надлобковой области, в паху. Могут появиться частые позывы к мочеиспусканию. Мужчину начинает беспокоить преждевременная эякуляция, нарушение эрекции, определяется примесь крови в сперме.
Трихомонадное поражение придатка яичка сопровождается увеличением объема мошонки, болезненностью ее пальпации. Данная ситуация может привести к мужскому бесплодию.
Для диагностики применяется:
- микроскопия, ПЦР анализ, посев на трихомонаду мазка из уретры, секрета простаты и семенных пузырьков, спермы, мочи,
- определение антител к ней в крови.
- при необходимости этими же методами исследуется соскоб из анального канала.
Инновационным методом взятия секрета семенных пузырьков для исследования на трихомониаз является их массаж ректальным ультразвуковым датчиком под визуальным контролем врача УЗД. Метод активно внедрен в наших клиниках и позволил в разы повысить выявляемость этого заболевания у мужчин.
У женщин трихомоноз поражает влагалище, цервикальный канал, уретру, матку и ее придатки, мочевой пузырь.
Опять же при обострении беспокоит сильный зуд, жжение во влагалище, на половых губах, в прямой кишке. Определяются пенистые выделения с неприятным запахом. Кожа и слизистая оболочка гениталий гиперемированная, отечная, иногда атрофированная, с трещинами.
Если инфекция проникла в матку, маточные трубы, женщину беспокоят боли внизу живота, болезненная менструация.
При поражении мочевого пузыря возникает резь при мочеиспускании, учащение позывов, кровь и слизь в моче.
Для установления диагноза врач венеролог берет из влагалища, цервикального канала, уретры, прямой кишки. Также исследуется моча.
Определяют трихомонаду теми же методами, что и мужчин: нативный и окрашенный мазок под микроскопом, ПЦР, посев.
Также проводится обследование все остальные виды ЗППП и посев на микрофлору. Из инструментальных методов применяется УЗИ диагностика трихомонадного простатита, везикулита, эпидидимита, аднексита.
Обнаружить эту инфекцию при хроническом процессе бывает очень сложно. Уже пролеченные трихомонады переходят в атипичные формы и цисты, которые могут не выявляться при рутинной диагностике. Поэтому лучше всего проходить обследование на трихомониаз в специализированных клиниках, а не в сетевых лабораториях.
Перед забором анализов обязательно делать провокацию и смотреть мазок и мочу сразу же после забора материала, что однозначно делается в клинике при подозрении на трихомонадную инфекцию. Стоимость этой услуги 900 руб.
Лечение хронического трихомониаза проводится амбулаторно в клинике, пациенты приходят 1 раз в день на процедуры, которые длятся от 15 до 40 минут:
Опыт терапии трихомоноза показал, что даже острую, свежую форму вылечить одними лишь таблетками с первого раза не всегда получается, а хронический процесс так и вообще практически не поддается такому лечению.
Но есть некоторые моменты, которые дают надежду пациентам, страдающим этой патологией. Дело в том, что резистентность трихомонад после неуспешного лечения очень часто является дозозависимой. То есть при повторном курсе можно использовать те же препараты, но в более высоких дозах, внутривенно капельно и на фоне иммуностимулирующей и местной терапии.
Для создания высоких концентраций метронидазола в очаге поражения (уретре, простате, мочевом пузыре, матке), которых нельзя добиться приемом таблеток и даже инъекций, проводится введение противотрихомонадного препарата при помощи электрофореза через прямую кишку.
- Иммуностимуляция для перевода вялотекущего процесса в активный. Применяется пирогеналотерапия и другие модуляторы по специальным схемам. Доза подбирается постепенно и дома ни в коем случае заниматься этим нельзя. Также практикуются введения в уретру колларгола и нитрата серебра в небольших концентрациях.
- Противотрихомонадные препараты вводятся внутривенно капельно. Одновременно назначаются таблетки для обеспечения поддерживающей дозы в течение суток.
- Местно назначаются препараты серебра в виде инстилляций в уретру у мужчин и ванночек у женщин. При поражении прямой кишки растворы вводятся ректально.
- Физиотерапевтическое лечение назначается в зависимости от пораженных органов. Применяется вибромассаж простаты, терапия на придатки яичников, матку, во влагалище, на простату и яички.
- Ферментные препараты типа лонгидазы, химотрипсина, лидазы назначаются для улучшения проникновения имидазолов в слизистые оболочки и уменьшения образования рубцовой ткани.
- Дополнительное лечение подразумевает простатические, противовоспалительные лекарства в таблетках, свечах и инъекциях.
Схема лечения хронического трихомониаза у мужчин
Длительность терапии зависит от уровня поражения мочеполовой системы и составляет от 20 до 30 дней в среднем.
При наличии обострения лечебные мероприятия начинаются сразу с применения противотрихомонадных препаратов. Если процесс вялотекущий или имеется скрытая форма, то первый этап — это провокация, то есть меры, направленные на обострение заболевания, что делает половую инфекцию более доступной для специфической терапии.
| Этап | Препараты | Процедуры |
|---|---|---|
| 1. Провокация 3–5 дней | — иммуностимуляторы (пирогенал, продигиозан) по схеме | — терапия ректально и на низ живота — инстилляции в уретру |
| 2. Основной этап лечения 14–20 дней | — продолжение иммуностимуляции — имидазолы внутривенно капельно 1–3 раза в день с индивидуальным подбором дозы и контролем переносимости (в том числе по анализу крови) — антибиотики при наличии сопутствующей микрофлоры — ферментные (лонгидаза, химотрипсин, лидаза) — простатотропные в/м — биогенные стимуляторы (экстракт алоэ, стекловидное тело) | — электрофорез на микроамперах ректально с метронидазолом, димексидом и лидазой — инстилляции в уретру, мочевой пузырь препаратов серебра, метрогила — терапия на простату, уретру — массаж простаты и семенных пузырьков пальцевой- массаж семенных пузырьков ультразвуковым ректальным датчиком при везикулите |
| 3. Заключительный этап лечения | — иммуномодуляторы внутривенно (полиоксидоний, циклоферон), внутримышечно (тималин) — таблетированные противотрихомонадные препараты в максимальных терапевтических дозах: орнидазол, атрикан, нитрофураны, макмирор | — инстилляции — терапия — массаж простаты |
| 4. Провокация перед контролем | — пирогенал через 2 недели после окончания терапии | — инстилляция |
| 5. Контрольные анализы | — мазок — секрет простаты — секрет семенных пузырьков — моча |
Схема лечения хронического трихомониаза у женщин
Этапы терапии те же самые. Единственное, добавляется этап восстановления микрофлору влагалища, который необходим для профилактики развития хронического кандидоза — молочницы, и бактериального вагиноза.
Процедуры основного этапа лечения:
- Ванночки с хлоргексидином, мирамистином, метрогилом, которые завершаются аппликацией или тампоном с гелем метронидазола, таблетками макмирор комплекс.
- Инстилляции в уретру и мочевой пузырь метрогила и колларгола.
- терапия на область матки, маточных труб, вагинально.
- Электрофорез вагинальный, накожный с метрогилом, лидазой и димексидом.
Процедуры для восстановительного этапа лечения трихомониаза:
- Ванночки с лактобактерином.
- Влагалищные обработки с озонированным раствором хлорида натрия.
- Общая озонотерапия.
Результаты лечения хронического трихомониаза гораздо хуже, чем при других ЗППП. Это связано с тем, что практически имеется только одна группа лекарственных препаратов, действующая на трихомонаду. Соответственно, при неудачном первоначальном лечении по поводу острого трихомониаза может выработаться устойчивость к лекарствам и лечить хронический процесс становится нечем. Приходится выходить из положения при помощи описанного выше комплексного лечения и повышением дозы. Имеются данные об альтернативных методах лечения, но имеющих сильные побочные эффекты.
Как вылечить хронический трихомониаз
Однозначно заниматься этим нужно под контролем опытного врача венеролога.
Многие пациенты, прочитав массу источников о случаях избавления от трихомонадной инфекции (инвазии), пробуют одну схему за другой, загоняя болезнь все глубже и глубже. Причина тому — невыдерживание последовательности и курсовой дозы применяемых препаратов и игнорирование местного и физиотерапевтического лечения. А именно они позволяют достичь максимальных концентраций действующих веществ непосредственно в очаге поражения, что и является губительным для возбудителя болезни.
Когда воспаление существует долго, в тканях половой системы образуются инфильтраты, микрокисты (особенно в простате, шейке матки), в которых содержатся трихомонады. В эти кисты не проникнет ни один препарат. Это еще является одной из причин длительного течения хронического трихомоноза.
Во время проведения местного лечения врач венеролог дренирует эти псевдокисты, вскрывает образовавшиеся гнойники, убирает инфильтраты, что делает возбудителя доступным для лечения противотрихомонадными средствами.
Стоимость лечения хронического трихомониаза составляет от 10000 руб. за курс. При поражении простаты и маточных труб может увеличиваться.
Эффективность метода в разных случаях составляет от 70 до 90%. При хроническом трихомонадном простатите мужчины нуждаются в периодических курсах терапии, так как он протекает с частыми обострениями и образованием камней в предстательной железе.
Главный врач клиники «Частная практика» уролог-дерматовенеролог, врач высшей категории Волохов Евгений Александрович рассказывает о лечении хронического трихомониаза.
Содержание статьи проверил и подтвердил на соответствие медицинским стандартам главный врач клиники «Частная Практика»
Трихомониаз: особенности диагностики и лечения
Член EAU (Европейская Ассоциация Урологов). Стаж работы +17 лет. Принимает в Университетской клинике. Цена приема — 2000 руб.
- Запись опубликована: 07.05.2020
- Reading time: 11 минут чтения
Трихомониаз — это инфекция, передающаяся половым путем. Может поражать женщин и мужчин.
Из всех венерических заболеваний трихомониаз занимает лидирующее место по обращению к специалистам по поводу урогенитальных инфекций – вагинита и неспецифического уретрита. При отсутствии лечения, трихомониаз повышает риск заражения ВИЧ.
В нашей клинике лечение уреаплазмоза, хламидиоза и других скрытых инфекций уже на первом приеме. Консультация опытного врача за 2000 руб.
Что такое трихомониаз?
Трихомониаз относится к наиболее распространенным венерическим заболеваниям невирусной этиологии. По оценкам ВОЗ, ежегодно заражаются трихомониазом минимум 250 млн человек. Возбудитель чаще поражает женщин, чем мужчин.
Болезнь вызывается простейшим микроорганизмом T.vaginalis. Легко поддается лечению, но при отсутствии симптомов легко распространяется. Часто происходит повторное заражение. Бессимптомное течение более характерно для женщин, поэтому они считаются основными переносчиками инфекции.
Возбудитель трихомониаза и его особенности
Возбудитель – Trichomonas vaginalis – относится к простейшим одноклеточным микроорганизмам. Имеет жгутики, благодаря чему может свободно перемещается. Образуя выросты цитоплазмы (псевдоподии) паразит проникает в межклеточные пространства.

Trichomonas vaginalis живет только в организме человека. Во внешней среде он быстро гибнет, легко разрушаясь под действием температуры выше 45 °C, воздуха и солнечных лучей. При этом паразит обитает только в органах мочеполовой системы, поэтому заражение этой инфекцией называется урогенитальный трихомониаз. Кроме трихомонады влагалищной, различают также T.hominis (кишечная) и T.tenax (обитает в полости рта).
Особенность Trichomonas vaginalis состоит в том, что они поглощают другие микроорганизмы и при этом их не переваривают. Находясь внутри простейшего, эти патогенные бактерии защищены от действия лекарств и их достаточно сложно обнаружить. Таким образом легко происходит транспорт других возбудителей (хламидий, гонококков, микоплазм) в мочеполовые органы.
Противомикробные и противопротозойные средства излечивают трихомонадную инфекцию, но возможен рецидив. Повторное заражение встречается у 1 из 5 человек через три месяца после лечения. Если трихомониаз не лечить, инфекция может сохраняться в течение длительного времени. Эффективных домашних средств для лечения трихомониаза не существует.
Диагностика уреаплазмоза, хламидиоза, других половых инфекций методом ПЦР в нашей клинике всего за 900 рублей!
Как передается трихомониаз?
Пути распространения трихомониаза:
- Вагинальный, оральный или анальный половой контакт при отсутствии барьерных средств защиты (презерватив мужской или женский). Трихомониаз может распространяться даже при отсутствии симптомов. Это означает, что можно заразиться трихомониазом от человека, у которого нет признаков заболевания.
- Через контакт с гениталиями, в том числе при отсутствии полового акта и эякуляции.
- Во время естественных родов.
Инфекция T. vaginalis во время беременности может привести к преждевременным родам и низкому весу новорожденного.
Каковы признаки и симптомы трихомониаза?
Во многих случаях наблюдается бессимптомное течение урогенитального трихомониаза. По некоторым данным отсутствие или минимально выраженные симптомы наблюдаются в 70-80% случаев. У большинства инфицированных женщин нет никаких признаков заболевания.
Если есть признаки или симптомы инфекции, они могут появиться через 5-28 дней после заражения и могут включать ряд симптомов.
- Раздражение и зуд половых органов.
- Покраснение кожи наружных половых органов.
- Жжение при мочеиспускании;
- Дискомфорт во время интимных отношений и мочеиспускания (дизурия и диспареуния).
- Боль внизу живота (редко).
- Пенистые выделения из влагалища (чаще, желтоватые или зеленоватые), которые имеют необычный неприятный запах.
- Воспаление и покраснение вульвы.
- Поражение слизистой оболочки половых органов в виде эрозий или язв.
- Выделения (слизистые) из уретры.
- Гематоспермия (редко).
- Высыпания на головке полового члена.
Диагноз основывается на выявлении паразита путем микроскопического исследования выделений из влагалища или уретры. Лучший тест на трихомонадную инфекцию – амплификация ДНК (ПЦР) и РНК (NASBA).
Чем опасен урогенитальный трихомониаз?
- Повышает риск передачи и заражения ВИЧ (по оценкам специалистов в 3-4 раза).
- Осложняет беременность (преждевременные роды и дефицит веса новорожденного).
- Инфекция может привести к раку предстательной железы вследствие длительного воспаления при бессимптомном течении уретрита и простатита.
- Повышает риск рака шейки матки вследствие возможного сочетанного инфицирования с высокоонкогенными ВПЧ.
Трихомониаз и ВИЧ
Установлено, что урогенитальный трихомониаз связан с повышенным риском заражения ВИЧ. По статистике, до 53% женщин с ВИЧ-инфекцией также инфицированы T. vaginalis, причем, трихомониаз у пациенток часто вызывает воспалительные заболевания тазовых органов.
Установлено несколько причин, почему трихомониаз приводит к увеличению риска заражения ВИЧ:
- При трихомониазе возникают крошечные участки кровоизлияния в слизистых оболочках, таким образом ВИЧ-инфекция легко попадает в кровь,
- Паразитический микроорганизм T. vaginalis расщепляет фермент, который блокирует прикрепление ВИЧ к клеткам.
Таким образом урогенитальный трихомониаз способствует заражению ВИЧ-инфекцией и ее передаче.
В каких случаях рекомендуется обследование на урогенитальный трихомониаз?
- Подозрение на воспалительный процесс мочеполовых органов (уретрит, вагинит);
- Выявление любой ИППП, в том числе у партнера;
- В период беременности (на первичном осмотре, на сроке 28-29 недель и 38-40 недель);
- Перед родами, если женщина не состояла на учете или не была обследована на ИППП;
- Перед оперативными вмешательствами на половые органы малого таза;
- При смене полового партнера.

Как диагностируется трихомониаз?
Самый простой комплексный анализ на инфекции и флору влагалища — ФЕМОФЛОР. В нашей клинике его можно сделать за 2500 руб. Назначение врача и консультация не требуется. Взятие материала на анализ за 5 минут, без боли!
Анамнез. При сборе анамнеза выясняют:
- симптомы;
- перенесенные ИППП;
- наличие нового сексуального партнера.
У женщин при гинекологическом осмотре характерны:
- отек и гиперемия влагалища;
- эрозивно-язвенное поражение слизистой влагалища;
- кровоизлияния на шейке матки – петехии, из-за чего шейку называют “клубничная”;
- характерные серо-зеленоватые или серо-желтые вагинальные выделения с запахом “рыбы”.
У мужчин при осмотре выявляются:
- отек, покраснение наружного отверстия мочеиспускательного канала;
- слизистые выделения из уретры;
- поражение крайней плоти эрозивно-язвенное.
Поскольку симптомы трихомониаза похожи на симптомы других ИППП и часто встречаются сочетанные инфекции, поэтому проводят дифференциальную диагностику в отношении:
- хламидиоза, гонореи, микоплазмоза (Mycoplasma genitalium);
- заражений условно-патогенными микроорганизмами (бактериальный вагиноз, кандидоз);
- аллергических вагинитов;
- аллергических баланопоститов.
Для выявления возбудителя используют: микроскопическое исследование, молекулярно-биологические методы, исследование культуры.
Образцы для исследований:
- Первая порция мочи утром;
- Мазок. Берут строго через 3 часа после мочеиспускания. Время можно сократить до 1 часа при выраженных характерных выделениях. У женщин забор образцов проводится при отсутствии месячных.
Микроскопия . Необходимое условие для получения правильных результатов: исследование сразу после забора материала (“влажный мазок” из влагалища, канала шейки, уретры у мужчин), поскольку трихомонада вагиналис нестойкие и быстро гибнут в окружающей среде. Например, при задержке доставки мазка в лабораторию на 1 час результативность снижается на 20%.
Мазок исследуют под микроскопом, при обнаружении микроорганизмов диагностируют трихомониаз. Метод максимально специфичен (до 100%) и чувствителен (до 60-70%) при выраженных симптомах заболевания.
Микроскопия окрашенного мазка не применяется в связи с низкой чувствительностью (до 40%).
Молекулярно-биологические (методы амплификации нуклеиновых кислот). Среди них выделяют: амплификация рибонуклеиновых кислот РНК (NASBA) и выделение ДНК (ПЦР). Для анализа берется первая утренняя моча, соскоб уретры, влагалища, цервикального канала.
Тесты отличаются высокой чувствительностью (95-100%) и специфичностью (95-100%) и достоверным результатом. Например, у женщин исследование мочи и вагинального мазка методом NASBA имеет 100% результат выявления инфекции.
Исследование культуры (посев T.vaginalis на чувствительные среды и выращивание). До появления молекулярно-биологических методов использовался широко, особенно при бессимптомном течении заболевания, поскольку более чувствителен, чем микроскопия (70-85%).
Сейчас используется редко, потому что достаточно трудоемкий, длительный и не дает точных результатов по сравнению с ПЦР или NASBA.
Пап-тест для выявления T.vaginalis не используется (хотя выявление его возможно) вследствие большого числа ложноположительных и ложноотрицательных результатов.

Как лечить трихомониаз?
Трихомониаз легко излечивается одним из двух препаратов:
- метронидазол,
- тинидазол.
Это противомикробные и противопротозойные средства. Применяются таблетки для приема внутрь, местное лечение не используется, так как не эффективно.
- метронидазол 2 г в разовой дозе,
- или тинидазол 2 г в разовой дозе.
Альтернативный режим: прием метронидазола 500 мг внутрь 2 раза в день, курс 7 дней.
Из двух препаратов преимущество отдается тинидазолу, поскольку у него больше концентрация в крови и слизистых мочеполовых органов, и он имеет более длительный период полувыведения (12,5 часов), чем метронидазол (7,3 часа), отсюда более эффективно убивает T.vaginalis и снимает симптомы заболевания.
Доказано, что рекомендованные режимы метронидазола приводят к излечению в 84%-98% случаев, рекомендованный режим тинидазола приводит к излечению в 92%-100% случаев.
Дистанционная или очная оценка результатов опытным врачом гинекологом высшей квалификационной категории с назначением лечения за 2000 руб. Университетская Клиника — одна из лучших гинекологических и урологических клиник в Санкт-Петербурге. Наши лучшие врачи здесь!
Как лечится персистирующий или рецидивирующий урогенитальный трихомониаз
Наибольшее количество рецидивирующих инфекций T. vaginalis являются результатом повторного заражения, однако, иногда излечение не происходит из-за устойчивости микроорганизма к препаратам. При вагинальном трихомониазе резистентность к метронидазолу может быть в 4-10% случаев, а резистентность к тинидазолу – в 1%.
Резистентный трихомониаз вызывает беспокойство, поскольку существует мало альтернатив стандартного лечения. Однократный прием лекарств для лечения рецидивирующего трихомониаза (если он не является вероятным результатом реинфекции) не применяется.
Назначается: метронидазол по 500 мг внутрь, два раза в день, курс 7 дней.
Если после этого лечения инфекция сохраняется, назначается: метронидазол по 2,0 г ежедневно, курс 7 дней или тинидазол по 2,0 г ежедневно, курс 7 дней.
В случае, когда все эти режимы не приводят к излечению инфекции (что маловероятно), назначается высшая доза тинидазола по 2–3 г 14 дней, часто в комбинации с интравагинальным введением тинидазола.
Иногда назначается определение чувствительности микроорганизмов к нитроимидазолам при рецидивирующем трихомониазе.
Правила приема препаратов и лечения
- Откажитесь от алкоголя. Абсолютно противопоказан алкоголь как во время лечения, так и после него (в течение 24 часов после окончания терапии метронидазолом и 72 часов после окончания терапии тинидазолом), поскольку сочетание этих препаратов приводит к дисульфирамоподобной реакции.
- Принимайте все лекарства. Даже если симптомы исчезнут, нужно закончить курс лечения.
- Необходимо обследование и лечение (по показаниям) партнеров даже при отсутствии признаков инфекции.
- Избегайте интимных контактов пока не пройден курс лечения. Даже после того, как закончите принимать лекарства, вы можете снова получить трихомониаз, если практиковать незащищенные половые контакты с носителем инфекции.
- Обратитесь к венерологу повторно, если есть симптомы, которые не проходят в течение нескольких дней после приема препаратов.
Можно ли самостоятельно вылечить трихомониаз?
В некоторых источниках для избавления от урогенитального трихомониаза указывают:
- интравагинальный Бетадин (повидон-йод);
- Клотримазол;
- раствор уксусной кислоты;
- Фуразолидон;
- фиалка;
- ноноксинол-9;
- раствор перманганата калия.
Эти средства не применяются и не рекомендуются для лечения трихомониаза. Они не просто неэффективны, но и могут нанести вред, например, возможны ожоги слизистых и длительно текущая инфекция из-за отсутствия лечения.
Доказано, что никакие местные средства против трихомониаза неэффективны и не приводят к гибели микроорганизма.
Влияет ли трихомониаз на беременность?
Беременные женщины с трихомониазом подвержены более высокому риску преждевременных родов (до 37 недель беременности) или рождению ребенка с низким весом.
Инфекция T. vaginalis у беременных женщин связана также с другими неблагоприятными исходами беременности, в частности преждевременным разрывом плодных оболочек. Хотя сами трихомонады не проникают в плодные оболочки, опасность представляет то, что эти микроорганизмы способствуют проникновению других более опасных патогенов, например хламидий. Преждевременные роды и низкий вес при рождении повышают риск возникновения проблем со здоровьем и развитием при рождении и в более позднем возрасте.
Перинатальная передача инфекции встречается достаточно редко, однако необходимо лечение беременной, поскольку это поможет предотвратить респираторную или генитальную инфекцию новорожденного.
Метронидазол можно использовать для лечения трихомониаза на любой стадии беременности. Тинидазол при беременности не применяется из-за отсутствия клинических данных о безопасности. Рекомендуемая схема терапии трихомониаза у беременных женщин: прием метронидазола 2 г в разовой дозе.
Можно ли принимать лекарства для лечения трихомониаза, в период кормления грудью?
Да, можно применять метронидазол при грудном вскармливании. Однако, следует воздержаться от кормления на период от 12 до 24 часов после лечения трихомониаза у кормящей матери одной дозой метронидазола 2 г.
Иногда проводится лечение метронидазолом (400 мг три раза в день в течение 7 дней), что приводит к снижению его концентрации в грудном молоке и считается совместимым с грудным вскармливанием в течение более длительных периодов времени.
Тинидазол для кормящих женщин противопоказан.
Как можно предотвратить трихомониаз?
Лучший способ предотвратить трихомониаз или любую ИППП – воздержание от интимных отношений.
Во время интимных отношений можно снизить риск заражения ИППП следующими способами:
- Используйте презервативы . Презервативы – лучший способ предотвратить ИППП во время секса. Поскольку заражение и передача могут происходить и без эякуляции, необходимо обязательно надевать презерватив до контакта с влагалищем, ртом или аналыным отерстием. Другие методы контроля рождаемости, такие как противозачаточные таблетки, уколы, имплантаты или диафрагмы, не защитят от ИППП. Пройдите обследование. Убедитесь, что ваш партнер также прошел тестирование на ИППП прежде, чем заниматься сексом.
- Практикуйте моногамные отношения.
- Ограничьте количество сексуальных партнеров . Риск заболеть ИППП возрастает в зависимости от количества ваших партнеров.
- Женщинам не рекомендуется спринцевание. Оно удаляет полезные бактерий во влагалище, которые защищают от инфекции. Это может увеличить риск заражения ИППП.
- Не злоупотребляйте алкоголем . Употребление слишком большого количества алкоголя или употребление наркотиков увеличивает рискованное поведение и может подвергнуть риску сексуального насилия и возможного контакта с ИППП.
Методы работают лучше всего, когда используются вместе.
Источник https://sterilno.net/infection/protozoal-infections/sxemy-lecheniya-trixomoniaza-up.html
Источник https://www.academy-health.ru/stati/lechenie-hronicheskogo-trihomoniaza/
Источник https://unclinic.ru/trihomoniaz-osobennosti-diagnostiki-i-lechenija/












