Медикаментозное лечение язвенного колита кишечника
О.З. Охлобыстина, О.С. Шифрин, Л.Н. Андросова, А.В. Королев, Ю.О. Сидорина
ГБОУ ВПО Первый МГМУ им. И.М. Сеченова Минздрава России, Москва
Представлена современная классификация язвенного колита, рассмотрены последние рекомендации по диагностике и лечению различных форм этого заболевания. Лечение язвенного колита включает диетические рекомендации, назначение лекарственных препаратов (месалазин, сульфасалазин, глюкокортикостероиды, инфликсимаб, азатиоприн), психосоциальную поддержку и хирургическое вмешательство при необходимости. Выбор тактики лечения определяется активностью воспаления, объемом поражения толстой кишки, наличием внекишечных проявлений, длительностью анамнеза, эффективностью и переносимостью ранее проводившейся терапии, а также риском развития осложнений заболевания.
Воспалительные заболевания кишечника (ВЗК), к которым относятся язвенный колит (ЯК) и болезнь Крона, являются одной из наиболее серьезных проблем современной гастроэнтерологии. Хотя распространенность ВЗК не очень высока и составляет для ЯК от 21 до 268 случаев на 100 тыс. населения, заболеваемость им за последние годы значительно увеличилась и продолжает расти. По тяжести течения, количеству осложнений и летальности ВЗК занимают одно из первых мест среди других заболеваний желудочно-кишечного тракта [1, 2].
В 2013 г. ведущими российскими гастроэнтерологами и колопроктологами был разработан проект клинических рекомендаций по диагностике и лечению взрослых больных ЯК. Составленные на основании данных литературы, а также Европейского доказательного консенсуса по диагностике и лечению ЯК рекомендации служат руководством для практических врачей, осуществляющих ведение таких пациентов.
Классификация
ЯК – хроническое заболевание толстой кишки, которое характеризуется иммунным воспалением ее слизистой оболочки [3]. В соответствии с рекомендациями классификация ЯК предполагает оценку протяженности поражения кишки, характера течения заболевания, степени тяжести текущего обострения (атаки), наличия осложнений и ответа на лекарственную терапию [4].
В зависимости от локализации воспалительных изменений рекомендуется выделять проктит (изолированное поражение прямой кишки), левосторонний колит (поражение распространяется не дальше левого изгиба толстой кишки) и тотальный колит [5]. По характеру течения выделяют острое (если прошло не более 6 месяцев с момента дебюта заболевания), хроническое рецидивирующее (с наличием ремиссий продолжительностью не менее 6 месяцев) и хроническое непрерывное (в отсутствие четко выраженных периодов ремиссии). Тяжесть текущего обострения (атаки) рекомендуется оценивать, используя критерии Truelove–Witts, которые учитывают объективные и лабораторные данные, а также индекс Мейо, дополнительно включающий эндоскопическую оценку состояния слизистой оболочки толстой кишки по шкале Schroeder (табл. 1–3) [6, 7].
В зависимости от реакции на назначение глюкокортикостероидов (ГКС) выделяют гормональную резистентность (сохранение активности заболевания на фоне приема адекватной дозы преднизолона) и гормональную зависимость (увеличение активности заболевания или возникновение рецидива после уменьшения дозы или отмены преднизолона).
Использование рекомендованной классификации с учетом всех перечисленных аспектов значительно облегчает выбор оптимальной лечебной тактики.
Диагностика
Диагноз ЯК выставляется на основании сочетания данных анамнеза, клинической картины, типичных эндоскопических и гистологических изменений.
К основным клиническим симптомам ЯК относятся диарея и/или ложные позывы с кровью, тенезмы и императивные позывы на дефекацию. Боль в животе при ЯК встречается реже, чем при болезни Крона, и обычно предшествует дефекации. При тяжелой атаке возможно появление общих симптомов, таких как снижение массы тела, общая слабость, анорексия и лихорадка [8].
В анализах крови обычно отмечаются лейкоцитоз, ускорение СОЭ, повышение уровня острофазовых белков (СРБ, фибриноген), железодефицитная анемия, гипопротеинемия, дисбаланс электролитов. Для исключения сопутствующих заболеваний (в т.ч. первичного склерозирующего холангита) и осложнений медикаментозной терапии в биохимическом анализе крови необходимо исследовать уровни печеночных трансаминаз и щелочной фосфатазы, амилазы, креатинина, мочевой кислоты. Пациентам также показано исследование кала, включая копрологию, микробиологическое исследование для исключения острой кишечной инфекции, исследование токсинов А и В Clostridium difficile, уровня фекального кальпротектина при первичной дифференциальной диагностике ЯК с функциональными заболеваниями кишечника, а также для неивазивной оценки активности воспалительного процесса на фоне лечения [9, 10].
Согласно настоящим рекомендациям, эндоскопическое исследование толстой кишки служит основным методом диагностики ЯК, однако не существует специфичных эндоскопических признаков данного заболевания. Наиболее характерным считается непрерывное воспаление, ограниченное слизистой оболочкой, начинающееся в прямой кишке и распространяющееся проксимальнее, с четкой границей. Признаками эндоскопической активности ЯК являются контактная ранимость (выделение крови при контакте с эндоскопом), отсутствие сосудистого рисунка, наличие эрозий и язв.
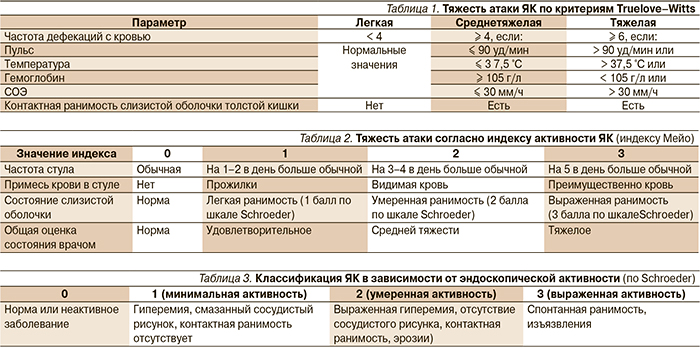
При микроскопическом исследовании могут выявляться деформации крипт (разветвленность, разнонаправленность, появление крипт разного диаметра, уменьшение плотности крипт, «укорочение крипт», крипты не достигают подлежащего слоя мышечной пластинки слизистой оболочки), «неровная» поверхность слизистой оболочки в биоптате, уменьшение числа бокаловидных клеток, базальный плазмоцитоз, инфильтрация собственной пластинки слизистой оболочки, наличие крипт-абсцессов и базальных лимфоидных скоплений.
В качестве дополнительных методов исследования при проведении дифференциальной диагностики, а также для исключения осложнений могут применяться трансабдоминальное ультразвуковое исследование тонкой и толстой кишки, трансректальное ультразвуковое исследование прямой кишки и анального канала, магнитно-резонансная и компьютерная энтероколография, капсульная энтероскопия, одно- и двубаллонная энтероскопия.
К числу заболеваний, с которыми необходимо проводить дифференциальную диагностику при подозрении на ЯК, относятся [11, 12]:
- болезнь Крона толстой кишки;
- острые кишечные инфекции (дизентерия, сальмонеллез, кампилобактериоз, иерсиниоз);
- глистные инвазии, паразитозы;
- антибиотико-ассоциированный колит;
- туберкулез кишечника;
- системный васкулит;
- рак толстой кишки;
- дивертикулит;
- микроскопический колит (коллагеновый и лимфоцитарный);
- радиационный колит.
Лечение
Лечение ЯК включает диетические рекомендации, назначение лекарственных препаратов, психосоциальную поддержку и хирургическое вмешательство при необходимости. Выбор тактики лечения определяется активностью воспаления, объемом поражения толстой кишки, наличием внекишечных проявлений, длительностью анамнеза, эффективностью и переносимостью ранее проведенной терапии, а также риском развития осложнений заболевания.
Проктит
Пациентам с язвенным проктитом при легкой или среднетяжелой атаке заболевания рекомендуется назначать терапию препаратами месалазина в виде ректальных форм (суппозитории, клизмы) в дозе 1–2 г в сутки. Эффективность месалазина для индукции клинической эндоскопической и гистологической ремиссии ЯК была подтверждена в 38 исследованиях, включенных в Кокрейновский систематический обзор [13]. При этом суппозитории при проктите предпочтительнее, чем клизмы, поскольку обеспечивают более высокую концентрацию действующего вещества в зоне воспаления [14]. Введение лекарственных средств дважды в сутки не имело преимуществ по сравнению с однократным введением [15].
В случае отсутствия клинического эффекта в течение двух недель необходимо добавить к лечению ректальные формы ГКС в дозе 10–20 мг/сут. Возможно также комбинированное назначение месалазина внутрь и в виде ректальных суппозиториев в общей дозе 3–4 мг/сут. Такая тактика лечения обусловлена тем, что по результатом исследований монотерапия ректальными формами месалазина более эффективна, чем монотерапия топическими ГКС или прием месалазина внутрь [16, 17]. Однако комбинация ректальных форм ГКС и месалазина или месалазина в ректальной и пероральной формах эффективнее монотерапии ректальным месалазином [18, 19]. При наступлении клинической ремиссии для поддерживающей терапии также применяются топические формы месалазина в дозе 1–2 г/сут 3 раза в неделю не менее двух лет.
При сохраняющейся активности заболевания показано применение ГКС в дозе, эквивалентной 0,75 мг/кг преднизолона в комбинации с азатиоприном. Если ремиссия заболевания была достигнута с применением ГКС, для поддерживающей терапии назначается азатиоприн в дозе 2 мг/кг.
В редких случаях у пациентов с изолированным проктитом возможно развитие тяжелой атаки заболевания. Таким больным для индукции ремиссии рекомендуется назначать системные ГКС в дозе, эквивалентной 1 мг/кг преднизолона. Местная терапия при этом может быть продолжена. Поддерживающее лечение проводится пероральными и/или местными формами месалазина. При рецидиве, требующем повторного применения ГКС, для поддерживающей терапии рекомендуется использовать азатиоприн.
Левосторонний и тотальный колит
При легкой или среднетяжелой атаке заболевания необходимо назначение месалазина в таблетках в комбинации с месалазином в клизмах в суммарной дозе 3–5 г/сут [20]. Возможно также назначение сульфасалазина. Этот препарат обладает не меньшей эффективностью, чем месалазин, однако переносится несколько хуже [21]. Клинический ответ оценивается в течение 2 недель.
В случае улучшения терапия продолжается до 6–8 недель. Вероятность наступления ремиссии значительно увеличивается (с 20 до 40 %) в случае назначения месалазина в форме мультиматриксной системы (ММХ, препарат Мезавант), обеспечивающей постепенное высвобождение действующего вещества и его равномерное распределение по всей толстой кишке, включая дистальные отделы. Причем эффективность терапии не снижается, если препарат принимается однократно в течение суток [22, 23]. При достижении ремиссии проводится поддерживающая терапия месалазином (или сульфасалазином) по 1,5–2,0 г/сут внутрь, возможно в сочетании с ректальными формами (2–3 раза в неделю) [24]. Доза препарата выбирается, исходя из клинической ситуации и в некоторых случаях может быть увеличена, однако не должна составлять менее 1,0–1,2 г/сут [25, 26].
Важную роль в поддержании ремиссии играет строгое соблюдение пациентами лечебных рекомендаций. Известно, что у больных в период ремиссии заболевания приверженность лечению невелика и составляет около 40 % [27]. Однако, по данным ряда исследований, приверженность пациентов терапии и удовлетворенность проводимым лечением оказываются более высокими, если лекарственных средств не много и рекомендован их однократный прием в течение суток [28]. Так, в случае монотерапии месалазином ММХ в течение года приверженность лечению составила более 80 % [29].
В случае отсутствия эффекта от препаратов 5-аминосалициловой кислоты рекомендовано назначение системных ГКС в дозе, эквивалентной 1 мг/кг преднизолона, в сочетании с азатиоприном 2 мг/кг, который в дальнейшем используется для поддерживающего лечения [30]. Если же атаку не удалось купировать с помощью системных ГКС, показано проведение биологической терапии (инфликсимаб 5 мг/кг на 0-й, 2-й, 6-й неделях) в сочетании с азатиоприном 2 мг/кг [31]. Поддерживающее лечение проводится при помощи азатиоприна в сочетании с введениями инфликсимаба каждые 8 недель в течение не менее года. При невозможности назначения инфликсимаба на длительный срок поддерживающая терапия проводится только тиопуринами. Возможна также монотерапия инфликсимабом [31, 32].
При тяжелой атаке заболевания лечение пациента необходимо проводить в стационаре под наблюдением специалистов – гастроэнтерологов и колопроктологов. Для купирования тяжелого обострения рекомендовано внутривенное введение преднизолона в дозе 2 мг/кг/сут в сочетании с ректальным введением месалазина до 4 г/сут или гидрокортизона 125 мг/сут. В случае положительного эффекта через 7 дней показано назначение ГКС внутрь (преднизолон 1 мг/кг или метилпреднизолон 0,8 мг/кг с последующим снижением на 5–10 мг в неделю до полной отмены). Поддерживающая терапия проводится при помощи месалазина или сульфасалазина.
Дополнительно для лечения тяжелой атаки ЯК рекомендуются инфузионная терапия с целью дезинтоксикации и коррекции водно-электролитных нарушений, препараты железа парентерально (при анемии), энтеральное питание (при трофологической недостаточности). [33]. В случае сопутствующей кишечной инфекции показано применение антибиотиков (метронидазол, фторхинолоны, цефалоспорины) в течение 7–10 дней [34].
В отсутствие эффекта от внутривенного введения ГКС в течение 7 дней возможно лечение инфликсимабом в дозе 5 мг/кг (введения в рамках индукционного курса на 0-й, 2-й и 6-й неделях) или циклоспорином А внутривенно или внутрь по 2–4 мг/кг в течение 7 дней [35, 36].
При ответе на индукционный курс инфликсимаба в дальнейшем препарат вводится через каждые 8 недель в течение не менее года в сочетании с азатиоприном в дозе 2 мг/кг.
В случае успешного применения циклоспорина А для поддерживающего лечения препарат назначается перорально в сочетании с азатиоприном в дозе 2 мг/кг и ГКС с постепенной отменой последних в течение 12 недель [37]. Поддерживающая терапия проводится пероральным циклоспорином в течение 3 месяцев до момента достижения терапевтической концентрации азатиоприна. Прием последнего целесообразно продолжать не менее двух лет.
В отсутствие ответа на вторую инфузию инфликсимаба или 7-дневную терапию циклоспорином А пациенту рекомендуется хирургическое лечение. Решение о проведении операции необходимо принимать своевременно, поскольку при отсроченном хирургическом лечении повышается риск послеоперационных осложнений и ухудшается дальнейший прогноз. Как указано в рекомендациях по лечению ЯК, для определения тактики ведения больного целесообразно использовать критерии прогноза эффективности консервативного лечения.
Предикторы неэффективности ГКС:
- частота стула > 12 раз/сут на вторые сутки внутривенной гормональной терапии повышает риск колэктомии до 55 % [38];
- если на 3-й день гормональной терапии частота стула превышает 8 раз/сут или составляет от 3 до 8 раз/сут и при этом уровень С-реактивного белка (СРБ) превышает 45 мг/л, вероятность колэктомии составляет 85 % (т. н. оксфордский индекс) [39];
- на 3-й день также можно определить «шведский индекс» по формуле: частота стула 0,14 уровень СРБ. Его значение ≥ 8 повышает вероятность колэктомии до 75 % [40];
- риск колэктомии повышается в 5–9 раз при наличии гипоальбуминемии и лихорадки при поступлении, а также в отсутствие уменьшения частоты стула как минимум на 40 % за 5 дней внутривенной гормональной терапии [41];
- наличие глубоких изъязвлений толстой кишки (на фоне которых остаточная слизистая оболочка определяется только в виде «островков») повышает риск колэктомии до 86–93 % [42, 43].
Предикторы неэффективности инфликсимаба:
- эффективность инфликсимаба при гормонорезистентной тяжелой атаке ЯК уменьшается с возрастом, при наличии тотального поражения толстой кишки, а также при выраженной гипоальбуминемии, уровне гемоглобина < 95 г/л и уровне СРБ >10 мг/л на момент первого введения препарата [44–47];
- эффективность инфликсимаба существенно ниже у пациентов, у которых показания к антицитокиновой терапии возникли уже при первой атаке ЯК;
- наличие обширных язвенных дефектов слизистой оболочки толстой кишки при колоноскопии до начала терапии инфликсимабом с 78 %-ной точностью прогнозирует ее дальнейшую неэффективность [48].
При назначении медикаментозной терапии необходимо проводить профилактику возможных осложнений. Так, при лечении ГКС общая продолжительность курса не должна превышать 12 недель, необходимо постепенное снижение дозы препарата, показан динамический контроль уровня глюкозы в крови. Также на фоне терапии ГКС рекомендован сочетанный прием ингибиторов секреции, препаратов кальция, витамина D. При лечении иммуносупрессорами и биологическими препаратами необходим скрининг на туберкулез [49]. На фоне иммуносупрессоров показано динамическое исследование анализов крови. Четкое соблюдение графика лечения биологическими препаратами снижает риск развития инфузионных реакций. Для профилактики оппортунистических инфекций лицам группы повышенного риска (пожилой возраст, тяжелые сопутствующие заболевания, длительный прием высоких доз препаратов) рекомендована вакцинация [50].
Согласно рекомендациям, показаниями к хирургическому лечению язвенного колита служат неэффективность консервативной терапии, осложнения заболевания (кишечное кровотечение, токсическая дилатация или перфорация толстой кишки) а также рак толстой кишки или высокий риск его возникновения. По данным литературы, неэффективность консервативной терапии служит показанием к удалению толстой кишки у 10–30 % больных [51]. В настоящее время «золотым» стандартом хирургического лечения считается восстановительно-пластическая операция – колопроктэктомия с илеоанальным резервуарным анастомозом. При успешном выполнении данная операция обеспечивает возможность контролируемой дефекации через задний проход: средняя частота дефекации после формирования указанного анастамоза составляет от 4 до 8 раз в сутки [52–54].
Наиболее частым осложнением такой операции является резервуарит – неспецифическое воспаление тонкокишечного резервуара [55]. Диагноз резервуарита устанавливается на основании клинических симптомов, а также характерных эндоскопических и гистологических изменений. Для воспаления резервуара характерны учащение дефекаций, жидкий стул, спастические боли в животе, недержание стула и тенезмы. В редких случаях возможно появление лихорадки и внекишечных проявлений. Эндоскопические признаки резервуарита: очаговая или диффузная эритема, отек и зернистость слизистой оболочки, спонтанная и контактная кровоточивость, эрозии и изъязвления. При этом эрозии или язвы по линии скобок неспецифичны и необязательно свидетельствуют о резервуарите. Гистологические проявления резервуарита включают признаки острого воспаления с полиморфоядерной лейкоцитарной инфильтрацией, крипт-абсцессами и изъязвлениями.
В соответствии с рекомендациями основными препаратами лечения резервуарита остаются антибиотики. Первая линия терапии включает 14-дневный курс перорального метронидазола (15–20 мг/кг/сут) или ципрофлоксацина (1000 мг/сут). В отсутствие эффекта возможно назначение резервных препаратов – рифаксимина (2000 мг/сут), тинидазола, ректальных ГКС, ректальных форм месалазина, азатиоприна.
Следует также учитывать, что медикаментозная терапия, проводимая в предоперационный период, может оказать влияние на результаты хирургического лечения. Известно, что прием преднизолона в дозе более 20 мг/сут продолжительностью более 6 недель повышает риск развития хирургических осложнений [56, 57]. Однако резкое прекращение терапии ГКС может вызывать синдром отмены (острую недостаточность коры надпочечников), что диктует необходимость продолжения ранее назначенной гормональной терапии после операции до полной отмены. На время оперативного вмешательства и в раннем послеоперационном периоде до возможности приема пациентом препаратов внутрь рекомендуется внутривенное введение ГКС в дозе, эквивалентной 2 мг/кг преднизолона (доза, таким образом, может превышать принимавшуюся до хирургического вмешательства). Назначение инфликсимаба и циклоспорина незадолго до операции может увеличивать частоту послеоперационных осложнений, хотя результаты исследований инфликсимаба противоречивы [58, 59]. Прием азатиоприна не влияет на исход хирургического лечения [60].
Прогноз
Прогноз ЯК в значительной мере зависит от характера течения заболевания и проводимой терапии. Факторами риска тяжелого течения ЯК считаются ранний дебют заболевания, постепенное распространение поражения от дистального к тотальному, а также сочетание с первичным склерозирующим холангитом. В целом вероятность тяжелого обострения ЯК в течение жизни составляет 15 %, при этом риск повышается в случае тотального поражения. Вероятность колэктомии в течение первого года болезни составляет 4–9 % и увеличивается на 1 % с каждым последующим годом.
При проведении адекватной противорецидивной терапии в течение 5 лет обострений удается избежать половине пациентов, а в течение 10 лет – 20 % больных.
Литература
- Гастроэнтерология. Национальное руководство / Под ред. В.Т. Ивашкина, Т.Л. Лапиной. М., 2008. 754 c.
- Marchal J., Hilsden R. Environment and epidemiology of inflammatory bowel disease. In Inflammatory bowel disease. Ed. Satsangi J., Sutherland L. Churchill-Livingstone, 2003. P. 17–28.
- Dignass A., et al. Second EUROPEAN evidence-based Consensus on the diagnosis and management of ulcerative colitis: Definitions and diagnosis. J. Crohns Colitis. 2012;6:965–1030.
- Katsanos K.H., Vermeire S., Christodoulou DK., et al. Dysplasia and cancer in inflammatory bowel disease 10 years after diagnosis: results of a population-based European collaborative follow-up study. Digestion. 2007;75:113–21.
- Silverberg M.S., Satsangi J., Ahmad T., et al. Toward an integrated clinical, molecular and serological classification of inflammatory bowel disease: report of a working party of the 2005 Montreal World Congress of Gastroenterology. Can. J. Gastroenterol. 2005;19(Suppl. A):5–36.
- Тruelove S.C. et al. Cortisone in ulcerative colitis; final report on a therapeutic trial. Br. Med. J. 1955;2:1041–48.
- Schroeder K.W., Tremaine W.J., Ilstrup D.M. Coated oral 5-aminosalicylic acid therapy for mildly to moderately active ulcerative colitis. A randomized study. N. Engl. J. Med. 1987;317:1625–9.
- Чашкова Е.Ю., Владимирова А.А., Неустроев В.Г. и др. Воспалительные заболевания толстой кишки – аспекты диагностики. Бюллетень Восточно-Сибирского научного центра СО РАМН. 2011;4–2:209–21.
- Issa M., Ananthakrishnan A.N., Binion D.G. Clostridium difficile and inflammatory bowel disease. Inflamm. Bowel. Dis. 2008;14:1432–42.
- Mindenmark M., Larsson A. Rulling out IBD estimation of the possible economic effects of pre-endoscopic screening with F-calprotectin. Clin. Biochem. 2012;45:552–55.
- Корнеева О.И., Ивашкин В.Т. Антибиотикоассоциированный колит: патоморфология, клиника, лечение. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2007;17(3):65–71.
- Ивашкин В.Т., Шептулин А.А., Шифрин О.С., Галимова С.Ф., Юрманова Е.Н. Микроскопический колит: клинические формы, диагностика, лечение. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2006;16(6):56–60.
- Marshall J.K., Thabane M., Steinhart A.H., et al. Rectal 5-aminosalicylic acid for induction of remission in ulcerative colitis. Cochrane Database Syst. Rev. 2010.
- van Bodegraven A.A., Boer R.O., Lourens J., Tuynman H.A., Sindram J.W. Distribution of mesalazine enemas in active and quiescent ulcerative colitis. Aliment. Pharmacol. Ther. 1996;10:327–32.
- Lamet M. A multicenter, randomized study to evaluate the efficacy and safety of mesalamine suppositories 1 g at bedtime and 500 mg twice daily in patients with active mild-to-moderate ulcerative proctitis. Dig. Dis. Sci. 2011;56:513–22.
- Marshall J.K., Irvine E.J. Rectal corticosteroids versus alternative treatments in ulcerative colitis: a meta-analysis. Gut. 1997;40:775–81.
- Gionchetti P., Rizzello F., Venturi A., et al. Comparison of oral with rectal mesalazine in the treatment of ulcerative proctitis. Dis. Colon Rectum. 1998;41:93–7.
- Regueiro M., Loftus Jr E.V., Steinhart A.H., Cohen R.D. Medical management of left-sided ulcerative colitis and ulcerative proctitis: critical evaluation of therapeutic trials. Inflamm. Bowel Dis. 2006;12:979–94.
- Ito H., Iida M., Matsumoto T., et al. Direct comparison of two different mesalamine formulations for the induction of remission in patients with ulcerative colitis: a double-blind, randomized study. Inflamm. Bowel Dis. 2010;16:1567–74.
- Ford A.C., Achkar J.P., Khan K.J., et al. Efficacy of 5-aminosalicylates in ulcerative colitis: systematic review and meta-analysis. Am. J. Gastroenterol. 2011;106:601–16.
- Sutherland L., Macdonald JK. Oral 5-aminosalicylic acid for induction of remission in ulcerative colitis. Cochrane Database Syst. Rev. 2006:CD000543.
- Bebb J.R., Scott B.B. How effective are the usual treatments for ulcerative colitis? Aliment. Pharmacol. Ther. 2004;20:143–49.
- Kamm M.A., Sandborn W.J., Gassull M., et al. Once-daily, high-concentration MMX mesalamine in active ulcerative colitis. Gastroenterology. 2007; 132:66–75.
- d’Albasio G., Pacini F., Camarri E., et al. Combined therapy with 5-aminosalicylic acid tablets and enemas for maintaining remission in ulcerative colitis: a randomized double-blind study. Am. J. Gastroenterol. 1997;92:1143–47.
- Travis S. What is the optimal dosage of mesalazine to maintain remission in patients with ulcerative colitis? Nat. Clin. Pract. Gastroenterol. Hepatol. 2005;2:564–65.
- Fockens P., Mulder C.J., Tytgat G.N., et al. Comparison of the efficacy and safety of 1.5 compared with 3.0 g oral slow-release mesalazine (Pentasa) in the maintenance treatment of ulcerative colitis. Dutch Pentasa Study Group. Eur. J. Gastroenterol. Hepatol. 1995;7:1025–30.
- Kane S.V., Cohen R.D., Aikens J.E., Hanauer S.B. Prevalence of nonadherence with maintenance mesalamine in quiescent ulcerative colitis. Am. J. Gastroenterol. 2001;96:2929–33.
- Kane S., Huo D., Magnanti K. A pilot feasibility study of once daily versus conventional dosing mesalamine for maintenance of ulcerative colitis. Clin. Gastroenterol. Hepatol. 2003;1:170–73.
- Kamm M.A., Lichtenstein G.R., Sandborn W.J., et al. Randomised trial of once- or twice-daily MMX mesalazine for maintenance of remission in ulcerative colitis. Gut. 2008;57(7):893–902.
- Gisbert J.P., Linares P.M., McNicholl A.G., Mate J., Gomollon F. Meta-analysis: the efficacy of azathioprine and mercaptopurine in ulcerative colitis. Aliment. Pharmacol. Ther. 2009;30:126–37.
- Panaccione R., Ghosh S., Middleton S., et al. Infliximab, azathioprine or infliximab + azathioprine for treatment of moderate to severe ulcerative colitis. The UC SUCCESS trial. J. Crohns Colitis. 2011;5:13.
- Reinisch W., Sandborn W.J., Rutgeerts P., et al. Long-term infliximab maintenance therapy for ulcerative colitis: the ACT-1 and -2 extension studies. Inflamm. Bowel. Dis. 2012;18:201–11.
- Gonzalez-Huix F., Fernandez-Banares F., Esteve-Comas M., et al. Enteral versus parenteral nutrition as adjunct therapy in acute ulcerative colitis. Am. J. Gastroenterol .1993;88:227–32.
- Khan K.J., Ullman T.A., Ford A.C., et al. Antibiotic therapy in inflammatory bowel disease: a systematic review and meta-analysis. Am. J. Gastroenterol. 2011;106:661–73.
- Van Assche G., D’Haens G., Noman M., et al. Randomized, double-blind comparison of 4 mg/kg versus 2 mg/kg intravenous cyclosporine in severe ulcerative colitis. Gastroenterology. 2003;125:1025–31.
- Sjoberg M., Walch A., Meshkat M., et al. Infliximab or cyclosporine as rescue therapy in hospitalized patients with steroid-refractory ulcerative colitis: a retrospective observational study. Inflamm. Bowel Dis. 2012;18(2):212–18.
- Sokol H., Seksik P., Carrat F., et al. Usefulness of co-treatment with immunomodulators in patients with inflammatory bowel disease treated with scheduled infliximab maintenance therapy. Gut. 2010;59:1363–68.
- Lennard-Jones J.E., Ritchie J.K., Hilder W., Spicer C.C. Assessment of severity in colitis: a preliminary study. Gut. 1975;16:579–84.
- Travis S.P., Farrant J.M., Ricketts C., et al. Predicting outcome in severe ulcerative colitis. Gut. 1996;38:905–10.
- Lindgren S.C., Flood L.M., Kilander A.F., et al. Early predictors of glucocorticosteroid treatment failure in severe and moderately severe attacks of ulcerative colitis. Eur. J. Gastroenterol. Hepatol. 1998; 10:831–35.
- Benazzato L., D’Inca R., Grigoletto F., et al. Prognosis of severe attacks in ulcerative colitis: effect of intensive medical treatment. Dig. Liver Dis. 2004;36:461–66.
- Almer S., Bodemar G., Franzen L., et al. Use of air enema radiography to assess depth of ulceration during acute attacks of ulcerative colitis. Lancet. 1996;347:1731–35.
- Carbonnel F., Lavergne A., Lemann M., et al. Colonoscopy of acute colitis. A safe and reliable tool for assessment of severity. Dig. Dis. Sci. 1994;39:1550–57.
- Ferrante M., Vermeire S., Katsanos K.H. Predictors of early response to infliximab in patients with ulcerative colitis. Inflamm. Bowel Dis. 2007;13(2):123–28.
- Gonzalez-Lama Y., Fernandez-Blanco I., Lopez-SanRoman A. Open-label infliximab therapy in ulcerative colitis: a multicenter survey of results and predictors of response. Hepatogastroenterology. 2008;55(86-87):1609–14.
- Fasanmade A.A., Adedokun O.J., Olson A., Strauss R., Davis H.M. Serum albumin concentration: a predictive factor of infliximab pharmacokinetics and clinical response in patients with ulcerative colitis. Int. J. Clin. Pharmacol. Ther. 2010;48(5):297–308.
- Oussalah A., Evesque L., Laharie D., Roblin X. A multicenter experience with infliximab for ulcerative colitis: outcomes and predictors of response, optimization, colectomy, and hospitalization. Am. J. Gastroenterol. 2010;105(12):2617–25.
- Головенко А.О., Халиф И.Л., Головенко О.В., Веселов В.В. Предикторы эффективности инфликсимаба у больных с тяжелой атакой язвенного колита. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2013;3.
- American Thoracic Society/Centers for Disease Control and Prevention/Infectious Diseases Society of America: controlling tuberculosis in the United States. Am. J. Respir. Crit. Care. Med. 2005;172(9):1169–227.
- Rahier, J.F., Ben-Horin S., Chowers Y., et al. European evidence-based Consensus on the prevention, diagnosis and management of opportunistic infections in inflammatory bowel disease. J. Crohns Colitis. 2009;3(2):47–91.
- Справочник по колопроктологии / Под редакцией Ю.А. Шелыгина, Л.А. Благодарного. Литтерра, 2012. C. 460–522.
- Berndtsson I., Oresland T. Quality of life before and after proctocolectomy and IPAA in patients with ulcerative proctocolitis – a prospective study. Colorectal. Dis. 2003;5:173–79.
- Marcello P.W., Roberts P.L., Schoetz Jr D.J., et al. Long-term results of the ileoanal pouch procedure. Arch Surg 1993;128:500–3 [discussion 503–4].
- Sagar P.M., Pemberton J.H. Ileo-anal pouch function and dysfunction. Dig. Dis. 1997;15:172–88.
- Simchuk E.J., Thirlby R.C. Risk factors and true incidence of pouchitis in patients after ileal pouch-anal anastomoses. World J. Surg. 2000;24:851–56.
- Ferrante M., D’Hoore A., Vermeire S., et al. Corticosteroids but not infliximab increase short-term postoperative infectious complications in patients with ulcerative colitis. Inflamm. Bowel. Dis. 2009;15:1062–70.
- Lake J.P., Firoozmand E., Kang J.C., et al. Effect of high-dose steroids on anastomotic complications after proctocolectomy with ileal pouch-anal anastomosis. J. Gastrointest. Surg. 2004;8:547–51.
- Pugliese D., Armuzzi A., Rizzo G., et al. Effect of anti-TNF-alpha treatment on short-term post-operative complications in patients with inflammatory bowel disease. Gut. 2010;59(Suppl. III):A13.
- Subramanian V., Pollok R.C., Kang J.Y., Kumar D. Systematic review of postoperative complications in patients with inflammatory bowel disease treated with immunomodulators. Br. J. Surg. 2006;93:793–99.
- Mahadevan U., Loftus Jr E.V., TremaineW.J., et al. Azathioprine or 6-mercaptopurine before colectomy for ulcerative colitis is not associated with increased postoperative complications. Inflamm. Bowel Dis. 2002;8:311–16.
Об авторах / Для корреспонденции
О.З. Охлобыстина – к.м.н., врач отделения хронических заболеваний кишечника и поджелудочной железы УКБ № 2 ГБОУ ВПО Первый МГМУ им. Сеченова Минздрава России; e-mail: olga_okhl@mail.ru
О.С. Шифрин – д.м.н., проф., зав. отделением хронических заболеваний кишечника и поджелудочной железы УКБ № 2 ГБОУ ВПО Первый МГМУ им. Сеченова Минздрава России
Л.Н. Андросова – врач отделения хронических заболеваний кишечника и поджелудочной железы УКБ № 2 ГБОУ ВПО Первый МГМУ им. Сеченова Минздрава России
А.В. Королев – врач отделения хронических заболеваний кишечника и поджелудочной железы УКБ № 2 ГБОУ ВПО Первый МГМУ им. Сеченова Минздрава России
Ю.О. Сидорина – врач отделения хронических заболеваний кишечника и поджелудочной железы УКБ № 2 ГБОУ ВПО Первый МГМУ им. СеченоваМинздраваРоссии
Похожие статьи
- Саркоидоз: в поисках оптимальной терапии
- Псориаз в перианальной области: клинические проявления, дифференциальная диагностика и терапия
- Бронхиальная астма у детей: вопросы дефиниций и тактики ведения
- Инфликсимаб при язвенном колите: обзор исследований и собственные результаты
- Трудности дифференциальной диагностики акантолитической пузырчатки: клинический случай
Лечение язвенного колита в Германии
Язвенный колит — хроническое воспаление толстого кишечника, характеризующееся эрозивно-язвенным поражением его слизистой оболочки. Типичные симптомы: диарея с примесями крови и/или слизи, болевые ощущения, часто в левой верхней части живота. Заболевание протекает фазообразно: в бессимптомный период возможна нормальная повседневная жизнь. Однако во время обострения может потребоваться госпитализация.
Язвенный колит является хроническим воспалительным заболеванием, при котором воспаляется только прямая кишка и, возможно, еще один отдел толстого кишечника. Это существенно отличает данную патологию от Болезни Крона, при котором поражению подвергается весь пищеварительный тракт.
Кроме того, при язвенном колите развивается широко распространенное воспаление, которое обычно ограничивается самым верхним слоем стенки кишечника (слизистой оболочкой).
Заболевание может возникнуть в любом возрасте, но чаще всего встречается у молодых людей в возрасте от 16 до 35 лет. Без надлежащего своевременного лечения перетекает в хроническую форму.
Классификация язвенного колита
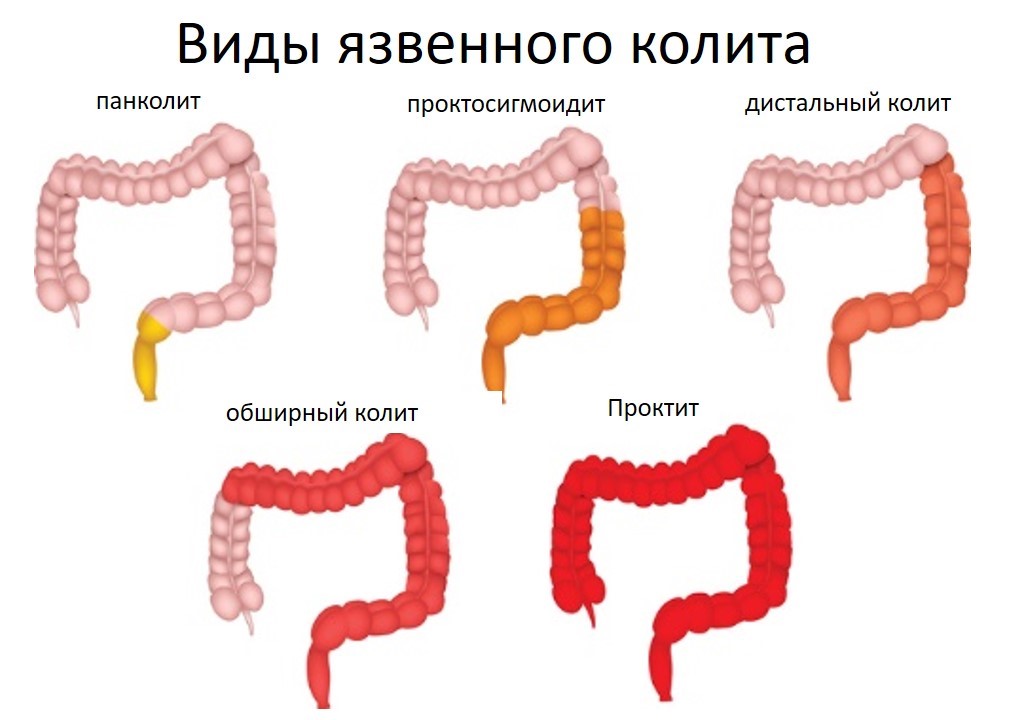
Колит всегда начинается в прямой кишке. Профессиональное лечение в Германии позволяет предупредить распространение данной патологии на другие отделы толстого кишечника. В зависимости от объёма и области локализации язвенного колита, заболевание можно разделить на четыре основных типа:
- Язвенный проктит — воспаление ограничивается только поражением прямой кишки;
источник: iStockphoto
Особенности заболевания
Терапия при диагнозе «Язвенный колит» строится, исходя из проявлений патологии, а также на основе гистологии и клинической картины болезни. Примерно в 50% от всех случаев колит распространяется проксимально. Характеризуется непрерывным сплошным воспалением слизистой оболочки толстой кишки, почти всегда начинающимся в прямой кишке, а также чередующимися фазами обострения и бессимптомного протекания. Сплошное поверхностное воспаление также отличается наличием крипт и абсцессов.
Симптомы язвенного колита кишечника
К основным симптомам и признакам язвенного колита у взрослых относят:
- диарея с примесями крови и/или слизи;
- болезненные позывы к дефекации;
- спазмы, боль в тазу, особенно, перед дефекацией;
- колики в левой нижней части живота;
- возможно поднятие температуры;
- ночные позывы к дефекации;
- метеоризм;
- недержание кала;
- потеря веса, усталость и потеря работоспособности;
- анемия (в случае поноса с кровью).
Ранняя стадия болезни протекает, как правило, скрыто и лишь на поздних стадиях появляется выряженная симптоматика. Предупредить обострение помогут регулярные контроли и профилактические обследования. В клинике «Нордвест» вы сможете сделать это в любое время, воспользовавшись программой чек-апа в Германии.
Диагностика язвенного колита в клинике Nordwest
Как лечить язвенный колит кишечника, во многом зависит от результатов дифференциальной диагностики заболевания в Германии, на основе которых лечащим врачом будут даны соответствующие клинические рекомендации.
Как правило, в список диагностических исследований входят лабораторные анализы, гастро- и колоноскопия, в частности, для оценки состояния слизистой ЖКТ дифференциации заболевания, злокачественных изменений, а также для определения стадии заболевания. В отдельных случаях, может понадобится дополнительное радиологическое исследование внутренних органов: УЗИ, МРТ (или КТ, если введение контраста противопоказано).
Методы лечения язвенного колита у взрослых
Помощь при язвенном колите и схемы лечения подбираются на основе рекомендаций лечащего врача. Существуют различные препараты для медикаментозной терапии. К ним относятся:
- Аминосалицилаты
(5-АСК (5-аминосалициловая кислота)) обладают противовоспалительным действием и используются при легкой форме заболевания. - Глюкокортикостероиды
Препараты на основе кортизона, например, преднизолон, будесонид и пр. обладают мощным противовоспалительным действием и подавляют реакцию иммунной системы. Однако из-за возможных побочных эффектов они не подходят для длительного использования. - Иммунодепрессанты
Например, азатиоприн, метотрексат, циклоспорин А, такролимус — медикаменты, подавляющие иммунную систему, за счет чего обладают противовоспалительным действием. Их применяют при тяжелой форме заболевания или осложненном язвенном колите (например, когда кортизон не действует или плохо переносится). - Биопрепараты
Такие лекарства для лечения язвенного колита часто используются, когда другие методы не работают или плохо переносятся. Они обладают противовоспалительным действием и подходят для длительного применения при умеренных и тяжелых активных заболеваниях.
Хирургическое вмешательство
Операция при язвенном колите кишечника может потребоваться, если болезнь носит тяжелый характер, не может быть сдержана медикаментозным лечением или при возникновении осложнений.
Какие препараты использовать в отдельных случаях для лечения язвенного колита, зависит от нескольких факторов:
- тяжесть и степень воспаления кишечника;
- наличие аллергий;
- переносимость медикаментов;
- риск развития рака толстой кишки;
- различие между терапией фаз обострения и длительной поддерживающей терапией.
Язвенный колит

Неспецифический язвенный колит (НЯК) – это воспалительное заболевание слизистой толстого отдела кишечника, которое носит тяжелый хронический характер. Причиной развития патологии является сочетание сразу нескольких факторов, которые включают в себя наследственные, внешние (инфекции, питание, образ жизни) и внутренние (состояние органов, работа иммунной системы) факторы.
О заболевании
Чаще всего НЯК встречается в развитых странах Европы и Северной Америки. Распространенность заболевания в России составляет 20-30 случаев на 100 тысяч населения. Наиболее часто патология встречается у мужчин и женщин в возрасте от 20 до 42 лет, а также у лиц пожилого возраста.
У язвенного колита можно выделить два наиболее опасных периода развития:
- первый год; в это время высока вероятность развития осложнений, угрожающих жизни;
- десятый год; к этому моменту повышается вероятность развития злокачественных новообразований.
Виды язвенного колита
Европейским консенсусом по диагностике и лечению язвенного колита в 2006 году было выделено 3 формы заболевания по степени его распространенности:
- проктит – воспалительный процесс происходит только в прямой кишке и ограничен ректосигмоидным углом;
- левосторонний колит – воспаление достигает селезеночного изгиба ободочной кишки;
- распространенный колит – полное поражение толстого кишечника.
В зависимости от тяжести протекания патологии выделяют три степени:
Классификация язвенного колита по характеру развития и течения:
- острое: с момента первого проявления заболевания прошло менее шести месяцев;
- фульминантное (быстро развивающееся) течение;
- хроническое непрерывное течение: при адекватном лечении периоды ремиссии составляют менее шести месяцев;
- хроническое рецидивирующее течение: периоды ремиссии длятся более шести месяцев.
При рецидивирующем течении заболевания выделяются редко рецидивирующие (менее одного раза в год) и часто рецидивирующее (2 раза в год и более). Обострения язвенного колита, как правило, происходят в результате неправильно питания, стресса или приема некоторых медикаментов, однако могут возникнуть и без явной на то причины.
Симптомы язвенного колита
Неспецифический язвенный колит характеризуется циклическим течением: периоды ремиссии чередуются с обострениями. Во время ремиссий признаки НЯК, как правило, отсутствуют, в то время как обострения характеризуются различными проявлениями, варьирующими в зависимости от локализации воспаления и интенсивности течения заболевания.
Основными симптомами при проктите являются:
- боли в нижней части живота;
- кровянистые выделения из заднего прохода;
- болезненные позывы опорожнить кишечник.
Признаками левостороннего язвенного колита с поражением нисходящей ободочной кишки являются:
- диарея с кровавыми примесями;
- потеря массы тела;
- ярко выраженные боли в левой части живота.
Для распространенного язвенного колита с тотальным поражением толстой кишки характерны:
- постоянные боли в животе;
- непрекращающаяся обильная диарея, сопровождающаяся кровотечением.
В последнем случае жизни пациента угрожает сильное обезвоживание и кровопотеря.
Также отмечается, что иногда у людей с язвенным колитом могут наблюдаться симптомы, не касающиеся кишечника:
- стоматиты;
- воспаления сосудов;
- заболевания суставов;
- дерматологические патологии;
- болезни желчевыводящих путей;
- размягчение костей или остеопороз;
- глазные воспалительные заболевания.
Причины язвенного колита
На данный момент причины заболевания остаются невыясненными. Статистически определено, что язвенный колит кишечника чаще диагностируется у людей, чьи родственники имели эту патологию, а потому основной причиной считается генетическая предрасположенность. Ключом к развитию язвенного колита, предположительно, является дисбаланс иммунной системы. Патогенный микроорганизм провоцирует иммунный ответ, из-за чего развивается воспалительный процесс, поражающий слизистую оболочку кишечника и приводящий к появлению язв и эрозий.
Выделяют несколько основных факторов развития неспецифического язвенного колита:
- длительный прием антибиотиков;
- вирусные и бактериальные инфекции;
- наследственная предрасположенность;
- врожденные и приобретенные дефекты иммунитета.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
+7 (495) 292-39-72

Почему «СМ-Клиника»?
Лечение проводится в соответствии с клиническими рекомендациями
Комплексная оценка характера заболевания и прогноза лечения
Современное диагностическое оборудование и собственная лаборатория
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика язвенного колита
Диагностикой и лечением патологии занимается проктолог. В первую очередь специалист собирает жалобы и анамнез, а затем проводит осмотр пациента, включающий пальцевое исследование прямой кишки.
Для дальнейшего исследования и дифференцирования от болезни Крона и других заболеваний подобного типа требуется проведение комплексного диагностического обследования пациента. Основными наиболее важными процедурами являются колоноскопия с биопсией кишечника и ректороманоскопия. Эти методы позволяют визуально оценить состояние слизистой оболочки толстой кишки.
Для уточнения наличия отеков, перфораций, язв и других образований (воспалительных полипов, утолщений и так далее), может быть назначено рентгенологическое исследование.
Помимо инструментальных методов, выполняется лабораторная диагностика:
- общий анализ кала;
- общий анализ крови для выявления лейкоцитоза и анемии;
- анализ кала для определения выраженности процесса воспаления;
- биохимический анализ крови для исключения сопутствующих патологий;
- исследование кала на токсины A и B клостридии, чтобы исключить клостридиальную кишечную инфекцию.
Мнение эксперта
Неспецифический язвенный колит является опасным заболеванием, которое при отсутствии медицинской помощи может вызвать тяжелые последствия, угрожающие жизни. При этом высока вероятность того, что для их устранения понадобится срочное оперативное вмешательство. Осложнения НЯК могут коснуться не только кишечника, но и множества других жизненно важных органов.
Своевременное медицинская диагностика позволяет выявить заболевание даже в фазе ремиссии и взять его под контроль. При этом качество жизни пациента значительно улучшится, а обострения будут проявляться значительно реже. При язвенном колите крайне важно диагностировать заболевание до того, как проявятся тяжелые осложнения: стойкая диарея, кровотечения и т.п. Это позволит избежать хирургического вмешательства и ограничиться лишь консервативной терапией.
Врач-гастроэнтеролог, врач-гепатолог, к.м.н.

Лечение язвенного колита
Тактика терапии выбирается в зависимости от степени поражения кишечника и тяжести течения заболевания. Если поражена только прямая кишка, то в большинстве случаев бывает достаточно амбулаторного лечения. При левостороннем и распространенном колите необходима госпитализация в стационар.
Лечение при язвенном колите включает в себя соблюдение диеты, медикаментозную терапию и при необходимости хирургическое вмешательство.
Консервативное лечение
Основной целью медикаментозной терапии является купирование симптомов заболевания и остановка развития воспалительных процессов и изъязвлений.
При язвенном колите врачом назначаются несколько групп лекарственных препаратов:
- обезболивающие;
- противодиарейные;
- иммунодепрессанты;
- железосодержащие средства при анемии;
- нестероидные и гормональные противовоспалительные средства.
Немаловажную роль в процессе терапии играет диета. Пациенту запрещается употреблять богатую клетчаткой пищу, а также жареные, жирные, острые, соленые и кислые блюда. При этом рекомендуется есть больше белковых продуктов.
В период тяжелого обострения может быть рекомендован полный отказ от еды для того, чтобы облегчить работу кишечника. В таком случае питательные вещества вводят в организм внутривенно.
Хирургическое лечение
Если консервативные методы терапии оказались неэффективны, хирурги иссекают пораженную часть толстой кишки. После этого из участка тонкого кишечника формируется резервуар, берущий на себя функции удаленного отдела. При небольшом размере поражения использование трансплантата необязательно.

Профилактика язвенного колита
Поскольку причины возникновения язвенного колита до конца не исследованы, основной профилактической мерой является поддержание здорового образа жизни:
- минимизация стрессовых ситуаций;
- соблюдение правильного рациона питания;
- отказ от курения и злоупотребления алкоголем;
- поддержание умеренной физической активности.
Реабилитация
После операции вернуться к нормальной жизни пациент может через 2-3 недели. При наличии тяжелых осложнений полное восстановление дееспособности может занять до четырех месяцев. После выписки из стационара пациенту необходимо соблюдать все предписания лечащего врача и встать на диспансерный учет. До заживления тканей необходимо ограничивать физическую активность, ношение тяжестей, тепловые процедуры, инсоляцию. В целях поддержания нормального состояния здоровья рекомендуется ежегодно проходить санаторно-курортное лечение. Диета назначается пожизненно.
Вопрос-ответ
Какие могут быть последствия язвенного колита?
При отсутствии лечения на фоне НЯК могут развиться тяжелые осложнения, к ним относятся:
- токсическая дилатация (расширение) толстого кишечника;
- обильные кишечные кровотечения;
- перфорация стенки толстой кишки;
- стриктуры (сужения) кишки;
- колоректальный рак.
Может ли язвенный колит со временем пройти самостоятельно?
Язвенный колит сам по себе не проходит. Промедление с обращением за медицинской помощью грозит появлением опасных для жизни осложнений.
Источники
Ишутина И. Н. Терапевтические аспекты неспецифического язвенного колита // БМИК. 2015. №5.
Андреева Н. А. Рентгенологическое исследование при неспецифическом язвенном колите // БМИК. 2014. №11.
Степанов Ю.М., Псарева И.В. Клинико-эндоскопические параллели при неспецифическом язвенном колите // Гастроентерологiя. 2019. №3.
Тихонова Т. А. Объективные и субъективные подходы в тактике ведения пациентов с заболеваниями кишечника // БМИК. 2014. №5.
Тажибаева Ф.Р., Мамасаидов А.Т., Жалалова Г.Т. Новые аспекты лечения неспецифического язвенного колита // Территория науки. 2016. №1.
Заболевания по направлению Гастроэнтеролог
Заболевания по направлению Проктолог
Взрослые врачи
м. Белорусская
м. Молодёжная
м. Текстильщики
м. Севастопольская
м. Чертановская
м. Крылатское
м. Войковская
Старопетровский проезд, 7А, стр. 22
ул. Клары Цеткин, д. 33 корп. 28
м. Балтийская
Старопетровский проезд, 7А, стр. 22
ул. Клары Цеткин, д. 33 корп. 28
м. Марьина Роща
м. Новые Черёмушки
м. Водный стадион
м. Улица 1905 года
м. Юго-Западная
м. Сухаревская






















Популярное
Наши клиники
- Детские клиники
- Центр хирургии
- Пластическая хирургия
- Стоматология
- Центр ЭКО
- Онкологический центр
- Косметология
- Скорая помощь
Информация
- Пациентам
- Правовая информация
- Лицензия клиник
- Политика обработки персональных данных
- Вакансии
Круглосуточная запись
по телефону:
+7 (495) 292-39-72


Мы принимаем к оплате
© 2002-2023 ООО «СМ-Клиника»
Все материалы данного сайта являются объектами авторского права (в том числе дизайн). Запрещается копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного письменного согласия правообладателя. Указание ссылки на источник информации является обязательным.
Лицензия № ЛО-77-01-018779 от 19 сентября 2019 г.
Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! ООО «СМ-Клиника» не несёт ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте smclinic.ru
Источник https://pharmateca.ru/ru/archive/article/13063
Источник https://www.phsmed.de/lechenie/gastroehnterologiya/page/yazvenniy-kolit/
Источник https://www.smclinic.ru/diseases/yazvennyy-kolit/